Спинномозговая анестезия | Все о наркозе и анестезии
Аллергия на местные анестетики.Относительные противопоказания спинномозговой анестезии
1.Неизвестная продолжительность оперативного вмешательства.
2.Отсутствие продуктивного контакта с больным( шизофрения и т.д)
3.Периферическая нейропатия и демиелинизирующее заболевание ЦНС.
4.Аортальный стеноз или идиопатический гипертрофический субаортальный стеноз.
5.Длительное оперативное вмешательство.
6.Психоз и лабильность психики больного.Каким же образом можно судить об эффективности спинального блока. Все дело в том, что данный вид анестезии при 100% правильном выполнении дает 100% защиту от операционной агрессии.Принцип «все или ничего».После выполнения технически правильной люмбальной пункции можно оценить эффективность и уровень центрального блока следующими методами:
— Симпатическую блокаду оценивают по кожной температуре- простой ватный тампон, смоченный в холодной воде/спирте.
— Сенсорную (чувствительную) –с помощью небольшого укола стерильной иглой.
— Двигательную-по шкале Бромэджа.
Определяется возможность:
1.полного сгибания в коленном и голеностопном суставе- «отсутствие блокады»
2. полного сгибания в коленном суставе, но невозможность поднять выпрямленную ногу -«частичная блокада»
3. Невозможность согнуть ногу в коленном суставе, при движении в голеностопе-« почти полную блокаду»
4.Отсутствие каких либо движений в нижней конечности-«полная блокада».
Важно:успешной спинномозговая анестезия будет считаться при наличии и двигательного и чувствительного блоков.Возможна ли симпатическая блокада без двигательной? Да, возможна и вот почему.Нервные волокна по своей структуре неоднородны. Известны три типа: A,B,C. Волокна типа А подразделяются на альфа, бета, гамма и омега волокна. Для достижения анестезии минимальная концентрация местного анестетика для разных волокон требуется разная.Мелкие миелиновые волокна блокировать легче и быстрей, чем крупные и без миелиновые С волокна.Так как раствор местного анестетика разбавляется ликвором то блокада таких волокон может и не наступить.Но, есть анестезия, где этого добиваются сознательно.
Чем больше диаметр нервного волокна, тем выше должна быть пороговая концентрация анестетика и тем медленнее наступает блок. Этот научный феномен был открыт еще в 1929 году Д. Эрлангером и Г. Гассером.
Именно поэтому- симпатическая блокада (температурная проба) может быть на два сегмента выше, чем сенсорная(болевая, проприоцептивная, колят кожу стерильной иглой или щипок), которая в свою очередь выше на два сегмента двигательной.В разных кожных сегментах выраженность той или иной блокады неодинакова.И это может привести к ряду клинических проблем.Так, например, ощущение давление/или смещения различных участков тела ниже спинального блока передается по С –волокнам, а они как выше говорилось блокируются трудно и в самую последнюю очередь.Больные с лабильной психикой могут воспринимать тактильные ощущения как болевые.Предоперационная беседа с объяснением сути анестезии и предпологаемых ощущений пациентов предотвращает эти метаморфозы.Неглубокая седация, например реланиумом, а лучше медозаламом, как следующий вариант.
Другое дело, если моторная(двигательная) блокада будет проходить ниже сенсорной: тогда больной сохраняет возможность движения в конечностях, что наносит помехи для работы хирурга.
Тут придется либо поговорить с больным, либо выбор будет лежать между глубокой седацией, сменой/сочетанием анестезии.Какие же физиологические эффекты происходят в организме при спинномозговой анестезии.
Висцеральные структуры(внутренние органы) имеют вегетативную иннервацию. Обратимое прерывание прохождения афферентных/эфферентных импульсов приводит к ряду сдвигов.Приведу наиболее важные.
Кровообращение. Происходит медикаментозная обратимая симпатэктомия. На уровне T5-L1 блокируется проведение нервного импульса мышечных волокон артерий и вен. Однако, благодаря компенсаторного воздействия местных медиаторов тонус сохраняется, чего нельзя сказать о венозном тонусе.Это приводит в возрастанию емкости сосудистого русла, венозный возврат к сердцу наоборот снижается.
Клинически это проявляется снижением кровяного давления-артериальной гипотонией. При частичной медикаментозной симпатэктомия (уровень T8) эти сдвиги как –то компенсируются вазоконстрикцией волокнами симпатической системы выше уровня спинального блока.
Влияние на сердце: волокна симпатической системы входящие в грудных сердечных нервов на уровне T1-T4 заставляют сокращаться сердце быстрее. При высоком спинальном блоке(выше обозначенных ранее) блуждающий нерв начинает доминировать, что вызывает брадикардию.Инфузионная терапия позволяет увеличить пред нагрузку, увеличить венозный возврат и нормализовать в конечном итоге сердечный выброс. Медикаментозный путь-холиноблокаторы( атропин).
Влияние спинального блока на дыхание. Как известно за функцию внешнего дыхания отвечают межреберные мышцы( вдох, выдох), мышцы передней брюшной стенки-форсированный выдох. Блокада так же будет воздействовать на тонус межреберных мышц, как и на функцию брюшных. Однако, работы диафрагмы остается без каких либо изменений: импульсация по диафрагмальному нерву редко прерывается даже при блокадах в шейном отделе. Так как раствор местного анестетика не может достичь уровня С3-С4 (от которого и отходят корешки диафрагмального нерва).При тотальном блоке, концентрация анестетика также не достигает минимальной пороговой концентрации для прерывания импульса Аа волокон.
Возникающее апноэ(остановка дыхания) связана скорее всего с ишемией ствола мозга при выраженной гипотонии(ниже 60 мм. Рт.ст.
Это вовсе не означает, что спинномозговая анестезия не влияет на функцию внешнего дыхания. Просто у здоровых людей изменения компенсируются нормальной работой диафрагмы. У людей с компрометированной дыхательной системой(хобл, бронхиальная астма), где участие вспомогательной мускулатуры априори, дыхательные нарушения более выражены.И хотя спинномозговая анестезия у таких больных предпочтительней общей анестезии, но только если верхняя граница моторной блокады не выше сегмента T7.
Влияние на ЖКТ. Симпатическая блокада на уровне ТV –L1 приводит к снижению тонуса сфинктеров( идеальные условия при геморроидэктомии и анальных трещинах), усиливает перистальтику кишечника( обязательная клизма перед операцией).
Влияние на печень минимальна.
Факторы влияющие на качество и и уровень спинномозговой анестезии:
Препараты для спинномозговой анестезии
На данный момент делятся на гипербарические( если плотность местного анестетика выше плотности ликвора), изобарические( равная) и гипербарические( плотность м/а ниже плотности ликвора). Плотность цереброспинальной жидкости при температуре 37 градусов по Цельсию. Колеблется от 1,003 до 1,008(для примера плотность воды принята за 1,000).Впервые была описано более 100 лет назад Баркером, пионером спинальной анестезии в Англии.
Для Анестезиолога важно понимать, что плотность ликвора величина зачастую изменяющиеся. Так при сахарном диабете его плотность ниже, и даже изотонический раствор может стать гибербарическим.
Приведу плотность самых часто используемых местных анестетиков в России.
Лидокаин 2% — 1,0066.
Бупивокаин 0,5% водный раствор – 1,0058.
По продолжительности действия местного анестетика: Почему важна баричность раствора для спинальной анестезии вытекает из следующего пункта.
Почему важна баричность раствора для спинальной анестезии вытекает из следующего пункта.
Положение больного на операционном столе при спинномозговой анестезии.
Если больной на боку или на спине на распространение раствора местного анестетика будет влиять грудной кифоз: гипербарические растворы будут распространяться каудально, а изо / гипербарические -краниально к голове.
При использовании гипербарического раствора достигается более высокий уровень блокады. То есть воздействию анестетика подвергается большая площадь спинного мозга, соответственно доза м/а должна быть снижена.
При сидячем положении больного: гипербарические вниз, изо и гипербарические вверх, к голове.
Отсюда вытекает еще один фактор влияющий на эффект спинномозговой анестезии: доза анестетика.
Видео про смещение анестетика при спинномозговой анестезии
При ожирении, беременности, с возрастом, размер субарахноидального пространства снижается. Соответственно граница распространение спинального бока будет смещаться вверх.
Локальный кровоток так же влияет на распределение местного анестетика.
Влияет ли операции на позвоночнике и спинном мозге на эффективность спинальной анестезии? Влияют, но если Вы заметили наличие этого обстоятельства не является ни абсолютным ни относительным противопоказанием. Сложность возникает в проведении люмбальной пункции, так как нарушена анатомия и сложно идентифицировать межпозвонковые промежутки и субарахноидальное пространство.
Если мне не удавалось это сделать срединным способом, использовался парамедиальный доступ. Неполная или частичная блокада при спинномозговой анестезии, вполне ожидаемое явление и происходит из-за изменений анатомии субарахноидального пространства.

Иглы для спинномозговой анестезии.
Пожалуй, споры о том,какой вид( срез иглы) наносит меньший урон твердой мозговой оболочки утихнут нескоро. Тут и коммерческая составляющая и клинические наблюдения.
Классика: игла Квинке. Благодаря острой заточки, можно использовать без «пробойника»- иглы более короткой и бОльшего диаметра через которую уже проводится спинномозговая игла. Оставляет относительно небольшое отверстие в твердой мозговой оболочке, по типу консервной банки.Вне зависимости от направления среза по отношению к волокнам dura mater.
Примерно вот такое: Прокол иглой Квинке. Микроскопический электронный снимок ставит под сомнение утверждение о том, что иглы Уатакра и Шпротте меньше травмируют твердую мозговую оболочку, и как следствие, частота постпункционных головных болей меньше.
Прокол иглой Квинке. Микроскопический электронный снимок ставит под сомнение утверждение о том, что иглы Уатакра и Шпротте меньше травмируют твердую мозговую оболочку, и как следствие, частота постпункционных головных болей меньше. Можете судить сами.Для неопытного анестезиолога-реаниматолога, игла типа Квинке может сыграть злую шутку: за счет более острой заточки прохождение надостистой связки, передуральной и твердой оболочки тактильно,совсем не ощущается.Но зато, атравматично можно производить пункцию без пробойника проводника.Иглы Уатакра и Шпротте всем хороши, но иногда без пробойника сложно добраться до твердой мозговой оболочки.Особенно если пожилой больной( кальциноз связок) или имеется выраженная деформация позвоночного столба в требуемом промежутке.
Можете судить сами.Для неопытного анестезиолога-реаниматолога, игла типа Квинке может сыграть злую шутку: за счет более острой заточки прохождение надостистой связки, передуральной и твердой оболочки тактильно,совсем не ощущается.Но зато, атравматично можно производить пункцию без пробойника проводника.Иглы Уатакра и Шпротте всем хороши, но иногда без пробойника сложно добраться до твердой мозговой оболочки.Особенно если пожилой больной( кальциноз связок) или имеется выраженная деформация позвоночного столба в требуемом промежутке.
Вполне понятно, даже не специалисту,чем тоньше игла, тем меньше осложнений связанных в первую очередь с пост пункционной головной болью(ППБ).Были бы иглы и прямые руки анестезиолога-реаниматолога.
Резюме: возникновение ППБ при использовании игл типа Quincke размером 22 G по статистическим данным белорусской школы (А.Швец): 36%, калибром 25 G – 3-25%, а размером 27 G – 1,5-5,6%. Частота же ППБ при использовании игл с карандашной( Уатакра и Шпротте) заточкой выглядит 0,6-4, 0-14,5 и 0% соответственно.
Мне повезло, так как есть с чем сравнивать.Я работал и металлическими многоразовыми иглами(цифра №1), которые стерилизовали в сухожаровом шкафу, и одноразовыми работаю сейчас: калибром 20G-27G.

Причины неудач при проведение спинномозговой анестезии
Приведу цитаты классиков.
1) «Два условия абсолютно необходимы для выполнения спинальной анестезии: пункция твердой мозговой оболочки и субарахноидальная инъекция анестезирующего вещества» (Гастон Лабат, один из основоположников и автор первого руководства по регионарной анестезии, 1922 г.) и 2) «Регионарная анестезия эффективна всегда, если вы ввели правильную дозу правильного препарата в правильное место» (из выступления Джеффри Кац (Техас, США) на V Международном конгрессе по регионарной анестезии и лечению боли, Гонконг, март 2007 г.).
Частота неудач спинномозговой анестезии составляет менее 1 % (Fettes P. et al., 2009 год.). В университетских, клинических мед.учреждениях, данный процент варьируется в районе (Munhall R. et al., 1988 год).
Причины неудач при СА анестезии и методы их коррекции
Основные проблемы могу возникнуть на любом из пяти этапов:
-пункция с/а пространства.
-действие местного анестетика на корешки спинного мозга( недостаточная дозировка)
-распределение анестетика по спинномозговому каналу( см баричность раствора и положение на операционном столе столе).
Введение местного анестетика. Рассмотрим подробно некоторые из них
1.Невозможность выполнить люмбальной пункцию.
Чемпионом причин этого- неправильная укладка больного. Важен эффективный контакт с больным и предварительная психологическая подготовка. Просьба врача или ассистента попытаться достать коленями подбородок, позволяет больному принять правильное положение на операционном столе( см. самое первое изображение)
Анатомические особенности( выраженный сколиоз, травмы спины)
2. Пунктирование хоан ( старческий возраст), киста( анатомическая аномалия).Истечение ликвора есть, но игла не в субарахноидальном пространстве. Истечение должно быть свободным и по всем 4 квадрантам.
3.Смещение иглы и образование клапана. вариант №2
вариант №2  4.Истечение в павильон иглы раствора, не ликвора, а местного анестетика, вводившегося для местной анестезии тканей, который ошибочно воспринимают за ликвор.
4.Истечение в павильон иглы раствора, не ликвора, а местного анестетика, вводившегося для местной анестезии тканей, который ошибочно воспринимают за ликвор.
По молодости и дурости своей я проводил тепловую пробу: подставлял предплечье .Если жидкость была теплой-значит ликвор, прохладная- местный анестетик. Тогда не задумывался ни о туберкулезе, СПИД или гепатитах и менингитах. На сегодняшний момент делаю так: подсоединяю шприц с 2% лидокаина и немного подтягиваю поршень на себя. Если поступающая жидкость из спинномозговой иглы опалесцирует-100% в игле спинномозговая жидкость
Отличие спинномозговой и эпидуральной анестезии
По механизму действия похожи: и там и там происходит блокирование проведение импульсов.
Осложнения спинномозговой анестезии
От незначительных к серьезным и жизни угрожающим.
1.Головная боль. Возникает из-за истечение ликвора из прокола твердой мозговой оболочки. Это приводит к снижению давления ликвора, происходит к дислокации вниз структур ЦНС и сосудистого русла, которые иннервируют и твердую мозговую оболочку и череп и ствол мозга.
Возникает, через 6-12 часов после пункции, носит ярко выраженный пульсирующий болевой характер. Усиливается при вертикальном положении, может сопровождаться тошнотой и рвотой. Крайне тяжело купируется анальгетиками. Часто возникает у молодых женщин и беременных. У мужчин и пожилых, при соблюдении строго постельного режима, возникает редко.
Зависимость возникновения этого осложнения так же зависит от калибра иглы(чем она тоньше, тем реже осложнение -27-30G), и расположения среза иглы.
Считается, что если срез иглы расположен параллельно волокнам твердой мозговой оболочки, а они в свою очередь располагаются продольно, они не рассекаются иглой, а как бы смещаются в стороны. Размер прокола тмо меньше, риск возникновения головных болей снижается.
Первое правило, после пункции больной не должен поднимать голову: особенно опасны приводящие движения подбородка к груди, после операции строгий постельный режим, спать без подушки. С бока на бок поворачиваться допустимо.Лечение:
— инфузия или обильный прием жидкости, кофе
— нормализация стула (снижение внутрибрюшного давления, которое усиливает давление ликвора и его истечение)
— бандаж набрюшный
-инфузия кофеина
— эпидуральное пломбирование кровью- залепить ауто кровью отверстие в тмо.
2.Задержка мочи. Блокада на уровне S2-S3 приводит к снижению тонуса мочевого пузыря вплоть до нейрогенной задержки мочи. Катетеризация и опорожнение мочевого пузыря снижает риск возникновения осложнения.
3.Непреднамеренное ранение сосуда, может привести к эпидуральной гематомы, в результате кровотечение из эпидурального сплетения. Эпидуральная гематома механически прерывает импульсацию,что приводит к потере чувствительности и/или возникновения признаков спинномозговой блокады. МРТ или КТ, позволяет выявить эпидуральную гематому и прибегнуть как можно раньше к ламинэктомии и декомпрессии спинного мозга.
4.Механическое повреждение ткани нерва/ корешка иглой. Осложнение нечастое и встречается ниже чем 1: 10 000.Происходит ранение ткани нерва, которое проявляется как парестезии и/или жгучая боль.При проведении пункции необходимо вербально контролировать ощущение больного. Если есть парестезии или жгучие боли вводить местный анестетик недопустимо. Изменить положение иглы или выполнить пункцию в другом промежутке.
Пункция в промежутке ниже L-2, снижает вероятность этого осложнения, так как считается, что на этом уровне располагается конский хвост: спинной мозг разделяется на множество волокон и игла не прокалывает эти волокна а отодвигает.
Ну и самое первое осложнение, которое получает анестезиолог» здесь и сейчас» — это высокий спинномозговой блок. При высоком блоке верхнегрудных или шейных отделов спинного мозга высок риск развития артериальной гипотензии, вплоть до коллапса, брадикардии и остановки дыхания.
Поднятие ног, резкое повышение внутрибрюшного давления, неправильный расчет дозы анестетика, смещение гипербарического раствора краниально, все это повышает риск смещение спинального блока выше ожидаемых границ.
Именно поэтому спинномозговую анестезию проводят только при наличии оборудования и полного медикаментозного обеспечения.
5. Воспаление мозговой оболочки. Из-за погрешности в асептики происходит воспаление dura mater Массивная антибактериальная санация или хирургическая санация способна купировать это осложнение.
А так же дрожь
Надеюсь теперь Вы знаете, что такое спинномозговая анестезия.
Будьте здоровы.
Спинальная анестезия — Википедия
Материал из Википедии — свободной энциклопедии
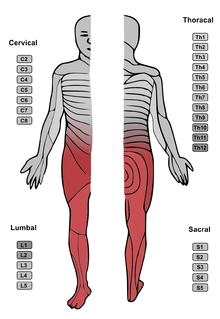 Зона спинальной анестезии окрашена красным цветом
Зона спинальной анестезии окрашена красным цветом 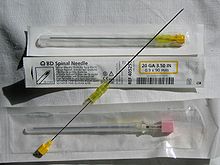 Проведение спинальной анестезии в положении, когда пациент сидит
Проведение спинальной анестезии в положении, когда пациент сидитСпина́льная анестези́я — вид местной анестезии, при котором анестетик в процессе люмбальной пункции вводится в субарахноидальное пространство, а блокирование передачи импульса происходит на уровне корешков спинномозговых нервов.
Данный вид анестезии имеет ряд преимуществ по сравнению с общей анестезией: дешевизна, не задействуется наркозно-дыхательное оборудование, не требуется наблюдение в посленаркозном периоде (после операции пациент может быть возвращён сразу в палату), меньше противопоказаний и потенциальных осложнений. Не влияет на уровень сознания пациента, поэтому часто комбинируется с седативными средствами.
Спинальная анестезия может проводиться в одном из двух положений пациента — лежа на боку и сидя.
Спинальная анестезия выполняется в том же месте, что и эпидуральная анестезия, но с некоторыми отличиями:
- используется более тонкая спинальная игла, так называемой, «карандашной» заточки[1];
- доза анестетика для спинального блока значительно меньше, и вводится он ниже уровня спинного мозга в пространство, содержащее спинномозговую жидкость.
Сразу после инъекции в субдуральное пространство анестетика быстро развивается чувство онемения в нижней части туловища.
Противопоказания к спинномозговой анестезии
Абсолютные[править | править код]
- Отказ пациента.
- Отсутствие необходимых условий и оснащения для полноценного наблюдения за состоянием роженицы во время анестезии и эффективного лечения потенциально возможных осложнений.
- Коагулопатии.
- Антикоагулянтная терапия непрямыми антикоагулянтами, низкомолекулярными гепаринами в последние 12 часов.
- Инфекция кожи в области пункции.
- Внутричерепная гипертензия.
- Отсутствие резервов для увеличения сердечного выброса за счет увеличения частоты сердечных сокращений и ударного объема (например, полная AV-блокада, выраженный аортальный стеноз). Иногда в таких случаях можно провести продленную спинальную анестезию или комбинированную спинально-эпидуральную анестезию.
- Выраженные признаки ваготонии, частые синкопальные состояния в анамнезе, синдром слабости синусового узла, AV-блокады.
Относительные[править | править код]
- Психологическая и эмоциональная лабильность роженицы.
- Психические и неврологические заболевания, низкий уровень интеллекта (олигофрения и т. п.)
- Заболевания сердца с фиксированным сердечным выбросом (идиопатический гипертрофический субаортальный стеноз, аортальный стеноз, митральный стеноз и т. п.)
- Неизвестная продолжительность предполагаемого оперативного вмешательства и возможность расширения объёма операции (экстирпация матки, надвлагалищная ампутация и т. п.)
- Анатомические аномалии позвоночника.
- Профилактическое назначение низких доз гепарина, лечение дезагрегантами.
- Наличие пороков развития плода, антенатальная гибель плода.
- Местные проявления инфекции, локализованные по периферии места предполагаемой пункции.
- Выраженная гиповолемия и реальный риск развития массивного кровотечения (отслойка плаценты, разрыв матки, гипотонические кровотечения и т. п.)
- Дистресс синдром плода.
- Выраженные признаки синдрома аорто-кавальной компрессии.
В ходе крупных ретроспективных исследований были получены данные, что при спинальной анестезии наблюдается крайне низкая частота серьезных осложнений. Так, необратимая остановка сердца отмечалась примерно в 0,01 % случаев (1 смерть на 10 тысяч операций) или даже реже
Одним из наиболее частых осложнений при спинальной анестезии является постпункционная головная боль (ППГБ), её частота составляет по данным на 2008 год около 3 %[3].
Эпидуральная анестезия это что такое подробно| Все о наркозе и анестезии
Эпидуральная анестезия – метод обезболивания механизм которого, обусловлен введением раствора местного анестетика в эпидуральное пространство. Относится к регионарным методам обезболивания, применяется в родах, для продленной послеоперационной аналгезии, как компонент сочетанной комбинированной общей анестезии. Для ликвидации болевого синдрома на протяжении длительного времени у онкологических больных и при болевых синдромах различной этиологии. Впервые достоверные научные данные о успешном применении эпидуральной анестезии принадлежат неврологу Дж.Леонарду Корнигу. И хотя он ошибочно считал, что вводит анестетик в спинномозговой канал, непреднамеренно получил эпидуральную анестезию. А вот преднамеренное введение анестетика в эпидуральное пространство провели французы: Жан Сикар и Фернан Кателин. Независимо друг от друга: один при невралгии, а другой при мочекаменной болезни.
Впервые достоверные научные данные о успешном применении эпидуральной анестезии принадлежат неврологу Дж.Леонарду Корнигу. И хотя он ошибочно считал, что вводит анестетик в спинномозговой канал, непреднамеренно получил эпидуральную анестезию. А вот преднамеренное введение анестетика в эпидуральное пространство провели французы: Жан Сикар и Фернан Кателин. Независимо друг от друга: один при невралгии, а другой при мочекаменной болезни.
Эпидуральная анестезия техника проведения
Проводится в операционной в условиях строжайшей стерильности: кожа в области предполагаемой пункции и руки анестезиолога обрабатываются более тщательно, чем руки хирурга. Ведь для хирурга важно избежать инфицирования раны, а анестезиолог остерегается инфицирование эпидурального пространства, имеющие куда более тяжелое течение и осложнения.
Обязательное условие: наличие реанимационного оборудования и мониторинга витальных (жизненно важных) функций.
Положение пациента на операционном столе зависит от зоны предполагаемой операции, его телосложения , и конечно же опыта и предпочтения анестезиолога.
И положений этих два: лежа на боку, свернувших калачиком и сидя на операционном столе, опустив ноги вниз.
При родах пациентка при условии расположении лежа,всегда находится на левом боку: беременная матка не должна пережимать крупные сосуды- брюшной отдел аорты.
Эпидуральное пространство дислоцируется снаружи от твердой мозговой оболочки (спиномозговой канал), которая содержит спинной мозг и омывающую его цереброспинальную жидкость-ликвор. 1. Эпидуральная игла. 2. Остистый отросток. 3.Пластина. 4.Желтая связка. 5.Эпидуральное пространство. 6. Спинномозговой нерв. 7.Твердая мозговая оболочка. 8.Спинной мозг. 9.Тело грудного позвонка.
1. Эпидуральная игла. 2. Остистый отросток. 3.Пластина. 4.Желтая связка. 5.Эпидуральное пространство. 6. Спинномозговой нерв. 7.Твердая мозговая оболочка. 8.Спинной мозг. 9.Тело грудного позвонка.Игла, введенная между остистыми позвонками по средней линии проходит:
- кожу
- подкожно жировую клетчатку
- надостистую и межостистые связки
- Желтую связку и попадает в эпидуральное пространство.
Ширина эпидурального пространства на уровне второго поясничного позвонка составляет всего 5 мм. Содержит жировую ткань, богатую венозную сеть, лимфатические сосуды, нервные корешки. Вот от взаимодействия с последними раствором местного анестетика и происходит прерывание болевого/чувствительного и импульса от раневой поверхности к головному мозгу.
Идентифицировать эпидуральное пространство можно несколькими способами.
1.Самый популярный и мною любимый: признак потери сопротивления.Суть метода потеря сопротивления при осторожном поступательном продвижении эпидуральной иглы соединенным со шприцем с физ. раствором. Непрерывно давят на поршень шприца. Прохождение через желтую связку, ощущается провал или щелчок. Поршень шприца свободно движется вперед, что говорит о попадании иглы в эпидуральное пространство.
2.Метод воздушного пузырька. Все как и в первом способе, только ориентируются на воздушный пузырек в шприце с физиологическим раствором. До попадания в эпидуральное пространство, пузырек с воздухом при периодическом надавливании на поршень шприца сжимается.
Нахождение иглы в эпидуральном пространстве, «пружинящего» эффекта воздушного пузырька нет, раствор без труда поступает через иглу в эпидуральное пространство.
3.Висячая капля.
После прохождения иглы в толще желтой связки на павильон иглы навешивают каплю физ. Раствора.При попадании кончика иглы в эпидуральное пространство, под воздействием отрицательного давления в нем, капля втягивается в просвет иглы. Проводят эпидуральный катетер.
Эпидуральный катетер — полиамидный тонкий, эластичный полый внутри шнур.Имеющий специальный порт для подсоединения к шприцу, рентгенконтрастную маркировку и специальные боковые отверстия на противоположном от шприцевого порта конце.
Вводят тест дозу местного анестетика, что бы четко знать: игла не попала в спинномозговой канал. Обычно используют лидокаин( быстрый эффект), в дозировке достаточной для наступления спинномозговой анестезии( 4 мл 2% раствора).
Набор для эпидуральной анестезии.
 1.Порт переходник. 2.Эпидуральная игла 3. Эпидуральный катетер. 4.Направляющий переходник катетера в эпидуральную иглу. 5.бактериальный фильтр. 6.Наклейка- клипса,для фиксации катетера к коже 7. Шриц для эпидуральной анестезии.
1.Порт переходник. 2.Эпидуральная игла 3. Эпидуральный катетер. 4.Направляющий переходник катетера в эпидуральную иглу. 5.бактериальный фильтр. 6.Наклейка- клипса,для фиксации катетера к коже 7. Шриц для эпидуральной анестезии.Спустя 5- 7 минут, по отсутствию ощущений у больного и реакции со стороны сердечно сосудистой системы, характерным для спинномозговой блокады, судят о корректной и успешной катетеризации эпидурального пространства.
Оценка эффективности эпидуральной блокады, так же как и при оценке
уровня центрального блока тут.
Для однократного применения эпидуральной анестезии, когда не требуется продленная аналгезия и время действия анестетика покрывает время проведения операции, манипуляция происходит точно так же, но без введения катетера. Кстати, прототипами эпидуральных катетеров были мочевые.
После тест дозы вводят расчетную дозу местного анестетика и /или адъюванта( специальной фармакологической добавки).
В последнее время идентификация эпидурального пространства стали проводить под УЗИ контролем, что значительно снижает риск анестезии и ее осложнений, время манипуляции и повышает процент успеха.
Эпидуральная анестезия показания
1.Операции на органах грудной клетки, брюшной полости, урологические, проктологические, травматологические, акушерско-гинекологические операции.
2.Как компонент общей анестезии.Благодаря чему уровень защиты от операционной агрессии может быть повышен, а вот дозы общих анестетиков снизить. Соответственно, фармакологическая нагрузка на организм менее интенсивная.
3.Тяжелые комбинированные сочетанные травмы скелета(множественные переломы ребер, кости таза, нижние конечности)
4.Операции у больных с тяжелой сопутствующей патологией: сердечно сосудистая патология, патология легких, эндокринные нарушения(ожирение). Как анестезия выбора у больных с «полным желудком». Эпидуральная игла и стандартное (5см) длина эпидурального катетера.Обычно на такое расстояние проводят в «глубину» катетер при эпидуральной анестезии.
Эпидуральная игла и стандартное (5см) длина эпидурального катетера.Обычно на такое расстояние проводят в «глубину» катетер при эпидуральной анестезии.
5.Все оперативные вмешательства, где необходима длительное и надежное обезболивание с сохранным сознанием и адекватным дыханием больного.
6.Применение эпидуральной анестезии в лечебных целях.
Как компонент комплексной терапии при панкреатитах и панкреонекрозах, кишечной непроходимости и пареза кишечника, тяжелого астматического статуса, остром инфаркте миокарда. У больных с облитерирующим эндартериитом и ишемическими нарушениями в нижних конечностях.
При хроническом болевом синдроме. Ну и конечно же, обезболивание родов.
Абсолютные противопоказания эпидуральной анестезии
-Отказ пациента.
-Сепсис и септические состояния, сопровождающиеся нестабильной гемодинамикой.Существует большая вероятность развития эпидурального абсцесса в месте пункции.
-Некорригируемая и исходная гиповолемия( обезвоживание).
-Нарушение крове свертывания: коагулопатии различного происхождения.
-Непереносимость местных анестетиков
Относительные противопоказания:
-Повышенное внутричерепное давление
-Выраженные заболевания нервной системы ( рассеянный склероз)
-Инфекционное поражение кожи в месте пункции, а так же наличие там татуировки.
Какие препараты используются при эпидуральной анестезии
На сегодняшний день широкое применения получили, как и для спинномозговой и проводниковой анестезий, местные анестетики амидного ряда. С той лишь разницей, что применяются с другой концентрацией и процентом. Из таблицы ниже видно, чемпионом по скорости наступления эпидурального блока является лидокаин. Но он же уже будет являться аутсайдером по длительности действия. Менее токсичен, хороший сенсорный (чувствительный) и моторный(двигательный блок).
Из таблицы ниже видно, чемпионом по скорости наступления эпидурального блока является лидокаин. Но он же уже будет являться аутсайдером по длительности действия. Менее токсичен, хороший сенсорный (чувствительный) и моторный(двигательный блок).
Бупивокаин и ропивокаин примерно на равных.Однако, более бупивокаин кардиотоксичен,чем ропивокаин. Время двух сегментарной регрессии- время за которое анестетик прекратит блокировать хотя бы два ранее блокированные сегменты.
Время двух сегментарной регрессии- время за которое анестетик прекратит блокировать хотя бы два ранее блокированные сегменты.
Еще могут применяться опиоиды. Они смешиваются с раствором местного анестетика и усиливают блок, либо могут применяться самостоятельно. Например,фентанил, имеет быстрое начало действия(5 минут), но короткую длительность(2-4 часа), малой частотой побочных эффектов.А вот морфин, наоборот, начинает действовать через час и продолжает до 24 часов, и часто сопровождается осложнениями: кожный зуд, задержка мочи, рвота, угнетение дыхания.
Каким образом анестезиолог — реаниматолог подбирает дозировку местного анестетика и какие факторы влияют на его распространение в эпидуральном пространстве?
Величина эпидурального блока напрямую будет зависеть в основном от объема введенного местного анестетика: чем больше объем-тем больше дерматомов( участки тела, иннервируемые соответствующими нервными корешками) блокируется.
Так же влияет:
-Возраст пациента(чем старше,тем меньше местного анестетика требуется)
-Беременность-меньший объем.
-Ожирение-меньший объем.
-Высокий рост -больший объем.
Эпидуральная анестезия или общий наркоз что лучше
Вы можете выбирать. Кроме того, отказаться от определенного вида обезболивания. Извечная дилемма разрешается, в конечном итоге, анестезиологом реаниматологом.
Тут приведу некоторые преимущества ЭА.
- Больной может находиться в сознании, что имеет значение при кесаревом сечении
- Уменьшение частоты послеоперационной тошноты и рвоты.Нет остаточного медикаментозного угнетения сознания.
- Более адекватное купирование послеоперационной боли, особенно на шок органах: поджелудочной железе, легких и плевры, при травматологических операциях.
- Снижении частоты легочных осложнений, нет манипуляции на верхних дыхательных путях.
- Улучшении перистальтики кишечника.
- Снижение частоты тромбоэмболий, происходит подавление тромбогенеза. Особенно ценно, при операциях на тазобедренном, коленном суставах.
- Уменьшение катехоламинового ответа на операционный стресс, снижение частоты развития гипертензии и тахикардии.
Ну и справедливости ради необходимо осветить недостатки:
-Меньшая надежность,большая частота неудач.
-Медленное начало анестезии.
-Наличие противопоказаний: со стороны свертывающей системы, аномалии позвоночного столба, нестабильность гемодинамики.
Эпидуральная анестезия или спинальная анестезия, какие различия
Доза анестетика при спинальной анестезии имеет небольшой объем, и вводится непосредственно в спинномозговой канал.Вызывая тем самым быструю, полную и предсказуемую блокаду.
Эпидуральная анестезия требует увеличение дозы анестетика примерно в 10 раз.Ведь раствор должен заполнить эпидуральное пространство и пенетрирующие его оболочки нервов.Начало действия отсрочено, а блок распространяется выше и ниже места пункции эпидурального пространства.Количество заблокированных сегментов зависит от объема анестетика. Соответственно, рассчитав дозу анестетика и произведя пункцию в определенном межпозвонковом промежутке можно вызвать блок в определенных выбранных сегментах тела, только моторный или/ и чувствительный.
Соответственно, рассчитав дозу анестетика и произведя пункцию в определенном межпозвонковом промежутке можно вызвать блок в определенных выбранных сегментах тела, только моторный или/ и чувствительный.
Так называемый дифференциальный (раздельный) блок.Последнее свойство важно при анестезии/аналгезии в родах.
При СА анестезии меньший риск меньший риск введения местного анестетика в сосуд, так как используются меньший объем. Эпидуральная анестезия менее предсказуема, но при корректно установленном катетере более предсказуема.
Кроме того, идентификация эпидурального пространства происходит при «исчезновении сопротивления», тогда как при спинномозговой анестезии точное нахождение иглы в спинномозговом канале при получении ликвора в павильоне спинномозговой иглы.
Возможные осложнения эпидуральной анестезии
- Перфорация твердой мозговой оболочки. Встречается в 0,4-08% случаев.Диагностируется по вытеканию спинномозговой жидкости из павильона эпидуральной иглы.Важно отличать ликвор от раствора местного анестетика или физ.раствора введенного ранее.Дифференцируют по температуре.Анестетик холоднее ликвора.
- Тотальный спинальный блок. Массированное попадание расчетной дозы анестетика для эпидуральной анестезии в спиномозговой канал приводит к быстрому распределению к головному концу с блокадой корешков нервов отвечающих за иннервацию межреберной мускулатуры. Если блок поднимается до уровня первого грудного позвонка блокируется вся межреберная мускулатура и дыхание поддерживается одной диафрагмой.Блокируется симпатическая иннервация сердца, ритм замедляется, снижается сердечный выброс и сократимость миокарда.
- Эпидуральная гематома.Если при пункции перидурального пространства происходит непреднамеренное ранение сосуда, это приводит к кровоизлиянию и развитию гематомы.Существует вероятность сдавливания последней спинного мозга, с тяжелыми неврологическими последствиями.
- Аллергия на местные анестетики.
- Гнойный эпидурит.
- Токсическое действие местных анестетиков.
- Кожный зуд.
- Тошнота и рвота.
- Транзиторная задержка мочеиспускания.
- Артериальная гипотония.
Надеюсь, теперь Вы знаете что такое эпидуральная анестезия.Прямые руки анестезиолога и отсутствие противопоказаний, часто хорошая альтернатива наркозу.
Ну и в награду короткое видео супер мастерства: катетеризация эпидурального пространства в шейном отделе.Тут и руки нужны золотые и нервы железные.
Методика «потери» сопротивления.Хотя ее легко преобразовать в «воздушный пузырек»
Будьте здоровы!
Рад Вас приветствовать.Подпишитесь на обновления блога по RSS RSS feed. Спасибо за визит!
Спинномозговая анестезия: последствия спинального наркоза после операции, какой лучше общий или спинной и побочные действия | Ревматолог
Современная медицина проводит операции и болезненные процедуры под анестезией. Вид наркоза зависит от сложности и длительности хирургического вмешательства. Общий наркоз и спинномозговая анестезия проходят под контролем врача-анестезиолога.
Спинальная анестезия — это способ, позволяющий временно отключить чувствительность некоторых нервов. Методика технически проста, включает в себя стойкий обезболивающий эффект, имеет низкий процент осложнений, устраняет послеоперационную боль.
Что такое спинальный наркоз и в чем его преимущества перед общим
Рассмотрим, зачем проводится наркоз в спинной мозг и что это такое. Спинальный наркоз — наркоз в позвоночник при операции. Это частый метод обезболивания в нижней части туловища. Лекарство вводят через специальную иглу в область поясничного отдела позвоночного столба близко к нерву. Анестезиолог проходит иглой через позвоночник, межпозвоночные связки, эпидуральный отдел и оболочку спинного мозга и вводит анестетик.
Пациент испытывает только дискомфорт, так как место пункции ранее обезболивают. После больной чувствует онемение с нижних конечностей до пояса. Болевые сигналы блокируются, происходит расслабление мышц, пациент теряет меньше крови.
Какой наркоз лучше во время операции — общий или спинной — решает врач. Техника спинномозговой анестезии сложная и небезопасная, но вероятность опасных последствий меньше, чем при общем наркозе. Выбор методики зависит от ситуации и наличия противопоказаний. Спинальная анестезия безопаснее и дешевле, человек легче переносит период реабилитации после наркоза.
Преимущества и недостатки метода
Спинальная анестезия имеет преимущества перед другими методами:
- мгновенный болеутоляющий эффект при меньшей дозировке анестетиков,
- уменьшение количества теряемой крови,
- риск развития тромбообразования ниже,
- применима при хронических и острых легочных заболеваниях, помогает избежать удушья,
- подходит для обезболивания во время родов, кесарева сечения, при этом медикаменты не поступают в организм ребенка,
- снижает мышечный тонус тонкого кишечника при операции на этом участке,
- расслабляет гладкую мускулатуру стенок сосудов, поэтому подходит для пациентов с сердечной недостаточностью,
- нет ограничений по приему напитков и пищи в послеоперационный период,
- пациент в сознании, общается с анестезиологом и хирургом до, в течение хирургического вмешательства и сразу после операции,
- быстрое восстановление самочувствия, отсутствие слабости,
К недостаткам спинальной анестезии относят:
- тошноту, рвоту, судороги,
- головную боль, боли в спине,
- неврологические осложнения,
- гематомы, спинномозговой абсцесс,
- аллергию.
Отличия от эпидуральной и общей анестезии
Современная медицина использует два основных вида наркоза:
- Общий. Больного переводят в искусственный сон. Сознание и болевая чувствительность отключены во всем теле.
- Эпидуральный. Отключается чувствительность только на определенном участке тела, непосредственно в области операции, человек находится в сознании.
Спинальный наркоз — одна из разновидностей эпидуральной анестезии. Такое обезболивание медицина использует при родах и кесаревом сечении, при этом роженица находится в сознании. Спинальную и эпидуральную анестезии проводят в одном месте, но они имеют различия.
Чем отличается эпидуральный наркоз от спинального:
- Одинаковый набор для пункции, но игла для спинномозговой анестезии более тонкая.
- Доза анестетика для спинальной анестезии меньше, чем для эпидуральной. Анестетик вводят ниже уровня спинного мозга в область, содержащую ликвор (спинномозговую жидкость). Практически мгновенно после введения препарата развивается чувство онемения ниже укола.
Главные отличия спинальной анестезии от общего наркоза: меньше требований к проведению, меньше осложнений, быстрое восстановление самочувствия — человек передвигается самостоятельно уже в первые сутки после процедуры. Пациенты, перенесшие общий наркоз, первые сутки нуждаются в длительном сне, у них часто развивается тошнота, депрессия, забывчивость, апатия.
Показания
Спинномозговую анестезию используют в гинекологической, урологической сфере, в операциях, затрагивающих область промежности, половых органов, ног.
Справка. Метод не используют в операциях по ампутациям, потому что это негативно отражается на психике пациента. При таких операциях хирург выбирает общий наркоз.
Спинальную анестезию делают в следующих ситуациях:
- хирургическое вмешательство в органах, располагающихся в нижней части туловища,
- проведение операций в гинекологии и урологии,
- оперирование нижних конечностей (варикоз),
- операции на промежности,
- блокирование боли во время родов, кесарева сечения,
- наличие противопоказаний у пациента к другим способам обезболивания.
С учётом достоинств и недостатков для операции КС наиболее предпочтителен люмбальный наркоз. Спинная анестезия рекомендуется в случае психологической неподготовленности женщины к родам, рождения крупного ребенка, преждевременных родов, стимуляции слабой родовой деятельности. Общий наркоз врач выбирает при наличии противопоказаний к спинальной анестезии.
Противопоказания
Анестезия, как любое вмешательство, подразумевает ввод в организм веществ, которые в некоторых случаях ухудшают состояние пациента, вызывают неприятные последствия во время операции и после наркоза.
Выделяют противопоказания эпидурального наркоза:
- недавняя кровопотеря, обезвоживание,
- низкая свертываемость крови,
- пороки сердца, нарушение сердечного ритма,
- в родах — отклонения в развитии у ребенка или гипоксия плода,
- проблемы с позвоночником,
- неврологические или психологические расстройства.
К абсолютным противопоказаниям относятся:
- категорический отказ пациента о процедуры,
- отсутствие условий для реанимации, плохое освещение,
- аллергия на анестетики,
- повышенное внутричерепное давление,
- кожные инфекционные процессы на месте укола: сепсис, герпес, менингит.
Подготовка
Врач обсуждает с пациентом, как проводится спинальная анестезия, до начала операции. Пациенту необходимо сообщить врачу-анестезиологу о хронических заболеваниях, перенесенных операциях, аллергических реакциях. Эта информация необходима для предупреждения возможных осложнений во время анестезии.
Перед операцией необходимо подготовиться:
- за 6-8 часов до операции запрещается кушать, пить и курить,
- перед операцией удалить съемные зубные протезы, контактные линзы,
- исключить косметику и не красить ногти,
- снять ювелирные украшения и парики.
Важно! Соблюдение правил необходимо, чтобы снизить риск развития осложнений.

Как делают спинальную анестезию
Проведение спинальной анестезии проходит почти безболезненно и занимает 10–15 минут. Врач выполняет процедуру, подсказывает пациенту, как занять правильное положение — лежа или сидя. Для быстрого и безопасного выполнения наркоза врач просит не двигаться и не менять положение тела во время процедуры. Затем после обработки места инъекции специальным дезинфицирующим раствором делает обезболивающий укол с анестетиком специальной тонкой иглой в месте пункции — между вторым и пятым позвонками.
В завершение иглу извлекают, место введения закрывают стерильной повязкой. После выполнения спинальной анестезии пациент ощущает легкое покалывание в ногах, тяжесть, чувство разливающегося тепла. Ощущение боли пропадает в оперируемой области при прикосновении острыми предметами.
Препараты для спинномозговой анестезии
В современной медицине анестезиологи используют местные анестетики:
- «,Лидокаин», совместно с «,Фентанилом»,. Подходит для недолгих операций от 30 до 45 минут.
- «,Прокаин», с «,Фентанилом», 5% раствор. Препарат короткого срока действия.
- «,Бупивакаин»,. Срок действия блокады —, до часа. Допустимо использовать в большей дозе.
- «,Наропин»,. Применим при длительных операциях. Если делать 0,75% раствором — от 3 до 5 часов действия, 1% — 4-6 часов.
- Адъюванты: «,Адреналин», — удлиняет время анестезии, «,Фентанил», — усиливает эффект обезболивания.
Справка. Иногда в качестве добавки врачи применяют «,Морфин», или «,Клофелин»,.
Возможные последствия
Эпидуральный наркоз вредит организму меньше, чем общий. Значение имеет квалификация врача, делающего анестезию. Эффект обезболивания и осложнения спинального наркоза зависят от правильности проведения пункции.
Немаловажную роль имеет заболевание, которое устраняют хирургическим методом. Необходимо обратить внимание на тяжесть и стадию заболевания, общее состояние здоровья пациента, образ жизни до операции. Перед процедурой узнайте у своего доктора, какие последствия спинномозговой анестезии после операции могут проявиться у вас.
Побочные действия спинномозгового наркоза:
- тошнота и головная боль в первые сутки после операции, боль в горле,
- после наркоза болит спина, поясница, мышцы,
- артериальное давление понижено, головокружение,
- незначительная боль в месте пункции несколько дней,
- проблемы с мочеиспусканием у мужчин,
- неврологические нарушения — покалывания на определенных участках кожи, кожные покровы частично теряют чувствительность, слабость мышц ног, спутанность сознания, дрожь,
- аллергия, зуд.
Заключение
Любая анестезия – сложная процедура. Спинальный и эпидуральный наркоз используют при отсутствии противопоказаний к применению. Этот метод обезболивания часто применяют при родах и кесаревом сечении, что исключает риск воздействия препарата на младенца, снижает риск осложнений для матери и ребенка.
Хирургическое вмешательство, в процессе которого врач контролирует общее состояние пациента, поддерживает его дыхательные функции и наблюдает за кровообращением, все же может иметь последствия. Многие пациенты боятся спинного наркоза. Однако осложнения после спинной анестезии встречаются редко, проходят быстро и не требуют специального лечения.
Спинальная анестезия
Эти методы по своей сущности относятся к проводниковой анестезии, так как обезболивающий эффект достигается в основном за счет блокады корешков спинного мозга, а не непосредственного влияния на него.
История.
Первым шагом на пути разработки и внедрения в практику рассматриваемых методов следует считать результаты исследования Корнинга (1885), изучавшего влияние раствора кокаина на проводимость спинномозговых нервов. При операциях в клинических условиях спинальную (спинномозговую) анестезию первым использовал М. Бир в 1898 г. В России впервые ее применил Я. Б. Зельдович в 1899 г. Широкому внедрению этого вида анестезии во многом способствовали труды отечественных хирургов — С. С. Юдина, А. Г. Савиных, Б. А. Петрова, Б. Е. Франкенберга.
Хотя по эффективности действие местных анестетиков на корешки спинного мозга в субдуральном и эпидуральном пространствах в основном аналогично, хирурги с самого начала отдали предпочтение спинальной анестезии. Причиной, по-видимому, являлась более сложная техника введения анестетика в эпидуральное пространство.
Анатомия.
Позвоночник, состоящий из 7 шейных, 12 грудных, 5 поясничных позвонков, крестца и копчика, представляет собой прочное единое целое благодаря скрепляющих позвонки связкам. Основными из них являются надостистая, межостистые и желтая. Первая связывает остистые отростки от 7-го шейного позвонка до крестца. Межостистые связки скрепляет все позвонки в сагиттальной плоскости, а межпоперечные – во фронтальной. Желтая связка, проходящая между внутренними краями дужек позвонков, отличается большой плотностью. Она полностью прикрывает позвоночный канал сзади. При пункции спинномозгового канала приходится преодолевать все эти связки, кроме межпоперечной.
Позвоночник не занимает строго вертикальное положение, а изогнут в сагиттальной плоскости: в шейном и поясничном отделах изгибы обращены выпуклостью вперед, а в грудном и крестцовом – выпуклостью назад. При спинальной анестезии это имеет практическое значение, позволяя предвидеть влияние гравитации и положения тела пациента на распространение анестетика, а изменением изгиба поясничного отдела и положения тела добиваться необходимого уровня анестезии.
Физиологические изгибы позвоночника и неодинаковая в различных его отделах форма позвонков также определяют некоторое своеобразие условий для пункции спинномозгового канала. Большое значение в этом отношении имеет положение остистых отростков. Шейные, два верхних грудных и нижние поясничные остистые отростки располагаются почти горизонтально и по своему уровню полностью соответствуют позвонкам, от которых они отходят. Остистые отростки остальных позвонков направлены вниз и черепицеобразно накладываются один на другой. Поэтому верхушки их находятся почти на уровне тел нижележащих позвонков, прикрывая собой сзади желтую связку. При максимальном сгибании шеи и туловища вперед остистые отростки несколько раздвигаются, что при пункции улучшает доступ к позвоночному каналу.
В позвоночном канале выделяют эпидуральное и субдуральное пространства. Первое из них представляет собой кольцеобразную щель, ограниченную снаружи стенкой позвоночного канала, а изнутри — твердой мозговой оболочкой. Эпидуральное пространство по вертикали заканчивается слепо вверху у большого отверстия затылочной кости, внизу — у копчика. Оно заполнено жировой клетчаткой с элементами соединительной ткани. В нем заключены лимфатические и кровеносные сосуды с широко разветвленным, расположенным преимущественно сзади сплетением. Ширина эпидурального пространства сзади в шейном отделе 1 — 1,5 мм, в среднегрудном — 2,5-4,0 мм, в поясничном — 5,0-6,0 мм. Через боковые отверстия позвоночного канала это пространство соединяется с паравертебральным, где спинномозговые корешки, сливаясь, образуют сегментарные нервы.
Раствор, вводимый в эпидуральное пространство, распространяется не только вверх и вниз, но и довольно свободно проникает по клетчатке, окружающей корешки, через боковые отверстия в паравертебральное пространство.
Основное место в спинномозговом канале занимает спинной мозг. Являясь продолжением продолговатого мозга, внизу он заканчивается на уровне 2-го поясничного позвонка. Возникающее в процессе развития организма несоответствие длины спинного мозга размерам позвоночника является причиной нарастающего сверху вниз несоответствия отхождения нервных корешков уровню иннервируемых ими сегментов. Наружной оболочкой спинного мозга является твердая мозговая оболочка. Она представляет собой плотное фиброзное образование, создающее своеобразный мешок, начинающийся от большого затылочного отверстия и заканчивающийся у нижнего края второго крестцового позвонка. Твердая оболочка укутывает не только спинной мозг, но и его корешки, постепенно истончаясь на них, по пути через боковые межпозвонковые отверстия. Второй оболочкой спинного мозга является паутинная. Она очень тонка и довольно тесно прилегает к твердой мозговой оболочке. Третья оболочка называется мягкой. Она непосредственно покрывает спинной мозг. Пространство между паутинной и мягкой оболочками заполнено спинномозговой жидкостью.
Если спинной мозг заканчивается на уровне 2-го поясничного, то дуральный мешок — на уровне 2-го крестцового позвонков. Ниже конуса спинного мозга корешки в составе так называемого конского хвоста тянутся внутри субарахноидального пространства в направлении соответствующих межпозвонковых отверстий. Длина этого пути для проходящих корешков различна: нижележащие корешки идут по нему вниз дальше, чем вышележащие. В результате, общее направление нервных волокон в конском хвосте оказывается веерообразным. Рассматриваемая часть субарахноидального пространства является местом, где сосредоточено наибольшее количество спинномозговой жидкости, и потому в аспекте спинальной анестезии представляет наибольший интерес.
Техника выполнения.
Техника выполнения спинального метода анестезии. Эпидуральный и спинальный методы анестезии в подготовке к проведению и технике их выполнения имеют много общего. При определении премедикации нужно исходить из необходимости надежной профилактики выраженного психического напряжения больных, снижению которого способствует должная психологическая подготовка в ходе предоперационного осмотра анестезиологом. Наряду с этим, непосредственная медикаментозная подготовка должна в какой-то мере повышать эффективность анестезии. В достижении цели важная роль принадлежит бензодиазепинам.
Важным условием при проведении эпидурального и спинального методов анестезии является заранее подготовленная стерильная укладка. В нее должны входить: несколько больших и маленьких салфеток, марлевые шарики, резиновые перчатки, стаканчики для раствора анестетика и поискового раствора, два пинцета, набор для эпидуральной (спинальной) анестезии, шприцы и иглы для анестезии кожи, подкожной клетчатки и введения основного анестетика.
В связи с тем, что при рассматриваемых методах анестезии нельзя исключить возможность осложнений в виде тяжелых нарушений дыхания и кровообращения, нужно предусмотреть все необходимое для устранения этих расстройств.
Пункция спинномозгового канала.
Пункцию спинномозгового канала при рассматриваемом методе анестезии осуществляют в положении больного сидя или на боку. Последнее положение используют чаще. Спина больного должна быть максимально согнута, голова приведена к груди, бедра подтянуты к животу. Кожу в области пункции обрабатывают так же тщательно, как для операции, после чего обкладывают стерильным бельем.
Существует два доступа в спинномозговой канал: срединный и боковой (парамедиальный). При первом — иглу вводят в промежутке между остистыми отростками с учетом угла, образуемого ими по отношению к оси позвоночника. При этом доступе вводимая игла, пройдя кожу и подкожную клетчатку, встречает сопротивление сначала надостистой, а затем межостистой связок. У пожилых и престарелых пациентов указанные связки обычно бывают очень плотными и даже кальцинированными. В таких случаях предпочтителен парамедиальный доступ.
При парамедиальном доступе иглу вводят из точки, находящейся на 1,5-2 см от линии остистых отростков. Иглу направляют несколько медиально с таким расчетом, чтобы острием ее выйти к междужковому промежутку по средней линии.
Основными этапами спинальной анестезии являются: пункция субарахноидального пространства и введение анестетика; получение необходимого уровня анестезии. Мониторинг функций сердечно-сосудистой системы и газообмена, а также профилактика и лечение их возможных нарушений в ходе получения и поддержания анестезии являются обязательным условием. Для спинальной анестезии в основном используются тонкие иглы размером 25,26G. Использование игл большего диаметра (до 22G включительно) допускается лишь при необходимости преодоления оссифицированного связочного аппарата позвоночника. Применение более толстых игл может привести к истечению спиномозговой жидкости и развитию синдрома церебральной гипотензии. Использование более тонких игл связано с трудностью их введения и необходимостью применения игл-направителей.
Методика выполнения спинальной анестезии. После канюлизации вены и инфузии кристаллоидных растворов в объеме 10-15 мл/кг массы тела в положении на «больном» боку или сидя идентифицируются межпозвоночные промежутки на уровне L2-S1 c выбором наиболее удобного для пункции. В центре выбранного промежутка выполняется местная анестезия кожи. Пальцами левой руки фиксируется кожа в месте пункции. Иглу берут в правую руку таким образом, чтобы павильон ее удерживался в ладони мизинцем и безымянным пальцами, а указательный и большой пальцы фиксировали иглу на расстоянии 3-4 см от ее конца. Иглу вводят строго по срединной линии в толщу межостистой связки на глубину до 3 см. Убедившись в правильности направления, поступательным движением указательного и большого пальцев правой руки иглу продвигают через межпозвоночное отверстие в спинномозговой канал. Следует избегать попыток преодоления жестких препятствий силой, что может привести к искривлению иглы. Изменение направления иглы путем повторного введения от надостистой связки в саггитальном направлении обычно позволяет атравматично проникнуть в спинномозговой канал. При спинальной анестезии нет необходимости в мерах предосторожности, направленных на предотвращение прокола твердой мозговой оболочки, как это предусмотрено при проведении эпидуральной анестезии. Однако через желтую связку иглу нужно проводить осторожно, чтобы, преодолев сопротивление связки, она излишне не углубилась и не повредила корешки. Затем, удалив мандрен, проверяют, поступает ли из просвета иглы спинномозговая жидкость. Если этого нет, иглу с введенным в нее мандреном продвигают несколько глубже, добиваясь таким образом выделения спинномозговой жидкости. Неустойчивое и недостаточное поступление ее может быть обусловлено тремя причинами: неполным проникновением острия иглы через твердую мозговую оболочку, прикрытием просвета иглы одним из нервных корешков или проникновением острия иглы в переднюю полуокружность эпидурального пространства. Во всех этих случаях помогает небольшое изменение положения иглы по глубине введения или по оси.
При проведении спинномозговой анестезии пункцию субарахноидального пространства обычно производят на уровне поясничного отдела позвоночника — 3 и 4-го поясничных позвонков.
Анестетик вводят в гипо-, гипер- или изобарических, по отношению к спинномозговой жидкости, растворах, чаще используя два последних. Изобарические растворы анестетика в ряде случаев могут проявлять себя как гипо- или гипербарические, в зависимости от количественного содержания в спинномозговой жидкости ионов солей и глюкозы. Поэтому лишь использование заведомо гипербарических растворов позволяет обеспечить управляемость при получении необходимого уровня анестезии. Изменением положения тела и изгиба поясничного отдела позвоночника его можно переместить на значительное расстояние от места введения или обеспечить анестезию преимущественно с одной стороны. Первое достигается наклоном головного или ножного концов операционного стола в сочетании с приданием грудному и поясничному отделам позвоночника дугообразного положения путем приподнимания плечеголовного и тазового отделов туловища, при этом в нижней точке должен оказаться позвонок, отстоящий вниз от желаемого верхнего уровня анестезии на 2-3 сегмента; второе — приданием больному после введения анестетика, на период фиксации его тканями (около 10-15 мин.), бокового положения. Как только распространение анестезии краниально достигло необходимого уровня, стол выравнивают. Следует подчеркнуть, что для обеспечения качественной анестезии при операциях на органах нижнего отдела живота уровень спинальной анестезии должен быть не ниже сегмента Th6. Гипербарические растворы получают путем добавления 2-х капель 40% раствора глюкозы к официнальным растворам анестетика. Наиболее часто используемые анестетики представлены в табл.1.
Таблица 1. Характеристика местных анестетиков, используемых для спинальной анестезии
Анестетики | Дозировка | Длительность действия (ч) |
Лидокаин 2 – 5 % | 60 – 120 мг | 1 – 1,5 |
Маркаин 0,5 – 0,75 % | 10 – 15 мг | 2 – 4 |
Дикаин 0,5 % | 15 мг | 3 – 5 |
Длительность действия одной и той же дозы препарата может существенно различаться в зависимости от величины зоны анестезии. С увеличением зоны распространения анестетика в спинномозговой жидкости снижается концентрация последнего и укорачивается время действия.
В последние годы, наряду со спинальной анестезией, все большее распространение находит метод спинально-эпидуральной анестезии. Преимущество его очевидно при длительных оперативных вмешательствах и проявляется в том, что на первом этапе операции реализуются такие достоинства спинальной анестезии как быстрое ее наступление и малая, по сравнению с эпидуральной, доза анестетика, а пролонгирование эффекта обеспечивается эпидуральным введением препарата. Метод применяют в случаях, когда продолжительность операции может выйти за пределы возможностей спинальной анестезии. При применении в этих случаях эпидуральной анестезии общий расход анестетика может быть значительным.
Метод может быть реализован как путем раздельной пункции эпидурального и субарахноидального пространств с катетеризацией эпидурального, так и путем пункции субарахноидального пространства через эпидуральную иглу. В последнем случае после идентификации эпидурального пространства через просвет эпидуральной иглы проводится тонкая спинальная игла большей длины (26G, 4,5 дюйма), которая продвигается в субарахноидальное пространство. Момент прохождения иглы через твердую мозговую оболочку обычно хорошо ощущается. После поступления капли ликвора вводят дозу анестетика для спинальной анестезии, спинальную иглу удаляют и выполняют катетеризацию эпидурального пространства. Во всех случаях, пункция субарахноидального пространства не должна выполняться выше уровня L 2- L3.
Влияние эпидуральной и спинальной анестезии на функциональные системы организма.
Рассматриваемые методы регионарной анестезии имеют много общего не только в технике выполнения и проявления обезболивающего эффекта, но и во влиянии на функциональное состояние. При одном и другом методах местный анестетик свое специфическое действие оказывает в основном на уровне корешков спинного мозга. Проходящие в корешках нервные волокна полиморфны, что обусловливает не одновременное наступление блокады проводимости по ним. Сначала блокируются тонкие вегетативные волокна, а затем последовательно волокна, несущие температурную, болевую, тактильную чувствительность. В последнюю очередь выключается проводимость двигательных волокон. Для блокады корешков в эпидуральном пространстве необходима более высокая концентрация анестетика, чем в субарахноидальном. Это связано с тем, что в эпидуральном пространстве корешки покрыты частично твердой мозговой оболочкой.
В субарахноидальном пространстве раствор анестетика, смешиваясь со спинномозговой жидкостью, может путем диффузии распространяться довольно широко от места инъекции. Причем по мере удаления от него концентрация анестетика в спинномозговой жидкости последовательно снижается. Образуется зона, где она обеспечивает блокаду лишь симпатических волокон, поскольку они самые тонкие. В результате область выключения симпатической иннервации оказывается на 3—4 сегмента шире, чем область обезболивания. При эпидуральной анестезии этот феномен выражен незначительно.
Сердечно-сосудистая система при спинальной анестезии испытывает влияние ряда факторов. Наиболее существенное значение имеет блокада симпатической иннервации в области действия анестетика на корешки спинного мозга. Результатом этого являются:
расширение кровеносных сосудов в области распространения анестетика в спинномозговом канале, что приводит к увеличению емкости сосудистого русла;
при анестезии выше уровня 5-го грудного сегмента блокируются эфферентные симпатические волокна, через которые реализуется центральное стимулирующее влияние на сердце, в частности рефлекс Бейнбриджа, возникающий вследствие уменьшения притока крови к сердцу на фоне возросшей емкости сосудистого русла. Помимо этого, на сердечно-сосудистую систему влияет местный анестетик, поступающий в кровь в результате резорбции; он снижает чувствительность бета-адренорецепторов. Блокада симпатических волокон на уровне корешков не сопровождается блокадой a-адренорецепторов периферических кровеносных сосудов, сохраняя их реакцию на эндо- и экзогенные катехоламины, что играет большую роль при коррекции сосудистого тонуса.
Таким образом, при спинальной анестезии в основном проявляется тормозящее влияние на функцию сердечно-сосудистой системы. Это связано с широкой зоной действия анестетика на симпатическую иннервацию. Кроме того, при спинальной анестезии быстрее, чем при эпидуральной, развивается блокирующий эффект, что ограничивает мобилизацию адаптивных механизмов сердечно-сосудистой системы. Отмеченные моменты диктуют необходимость внимательного контроля состояния кровообращения в ближайший период после введения анестетика и готовность к осуществлению неотложных мер, направленных на устранение нарушений гемодинамики, если они возникают.
На внешнее дыхание спинальная анестезия в условиях стабильной гемодинамики обычно не оказывает неблагоприятного влияния. При распространении анестетика до уровня шейных позвонков может произойти блокада и диафрагмального нерва, что угрожает развитием дыхательной недостаточности. Острая дыхательная недостаточность также может возникнуть при глубокой гипотензии, развившейся на фоне широкой спинальной анестезии.
Желудочно-кишечный тракт в условиях анестезии в нижнегрудной и поясничной областях испытывает превалирование тонуса парасимпатической иннервации, что сопровождается усилением моторики и секреции. Предполагают, что эта вегетативная дистония может быть причиной возникающих иногда при рассматриваемых методах анестезии тошноты и рвоты.
Наиболее опасным осложнением ближайшего периода после осуществления спинальной анестезии является глубокий коллапс. Вероятность возникновения его при правильной оценке исходного состояния больных, за редким исключением, можно предвидеть и предпринять необходимые профилактические меры. Однако бывают и такие случаи, при которых развитие этого осложнения оказывается для анестезиолога неожиданным. Причиной тяжелого коллапса чаще бывает введение значительного количества раствора местного анестетика в субарахноидальное пространство. В результате возникает широкая блокада симпатической иннервации; следствием ее является увеличение емкости сосудистого русла и снижение сопротивления кровотоку, что приводит к уменьшению венозного возврата к сердцу и сердечного выброса.
Учитывая, что в субарахноидальном пространстве условия для диффузии анестетика по ходу спинного мозга значительно лучше, чем в эпидуральном, необходимо не только строго соблюдать дозировку анестетика, но и внимательно контролировать зону его действия.
Острые нарушения кровообращения, связанные со спинальной анестезией, требуют от анестезиолога очень оперативных и рациональных действий. Первоочередным быстро выполнимым и довольно эффективным приемом является придание операционному столу положения с несколько опущенным головным концом. Таким путем очень быстро достигается увеличение притока крови к сердцу. Это нельзя делать лишь при спинальной анестезии, когда используется гипербарический раствор анестетика. В этом случае требуется приподнять ножной конец операционного стола. К неотложным мерам относятся также интенсивная инфузия кровезаменителей, болюсное введение 5-10 мг эфедрина , капельное введение норадреналина (1 мл 0,2% на 250 мл 5% р-ра глюкозы). При брадикардии вместо норадреналина следует использовать адреналин. Поскольку коллапс нередко сопровождается угнетением дыхания, в ряде случаев показан переход на ИВЛ или вспомогательную вентиляцию легких. В случае остановки сердца предпринимаются реанимационные меры по общепринятой методике.
Другие возможные осложнения относятся к послеоперационному периоду. Наиболее опасными из них являются гнойно-воспалительные процессы в спинномозговом канале в виде эпидурита или менингит. Они обычно бывают следствием нарушения асептики. Но на фоне сепсиса воспалительный очаг здесь может возникнуть и при отсутствии местного источника инфекции. Ранняя диагностика этого осложнения затруднена. Для распознавания его имеют значение нарастающая боль в области бывшей пункции или введенного катетера, симптомы раздражения мозговых оболочек, общие проявления гнойной инфекции. Лечение начинают с введения больших доз антибиотиков, в том числе и в эпидуральное пространство. Если с их помощью не удается погасить воспалительный процесс, предпринимается операция дренирования эпидурального пространства.
Характерным осложнением для спинальной анестезии является головная боль, являющаяся проявлением синдрома церебральной гипотензии. Однако в последние годы в связи с использованием для пункции субарахноидального пространства очень тонких игл это осложнение стало встречаться значительно реже. Соблюдение постельного режима в течение 3-5 суток, обильное питье или инфузия глюкозо-солевых растворов обычно приводят к излечению.
Показания к эпидуральному и спинальному методам анестезии. Показания, также как и противопоказания к рассматриваемым методам, во многом аналогичны. Тем не менее, к выбору одного или другого из них не следует подходить одинаково. Для эпидуральной анестезии показания значительно шире, чем для спинальной, хотя оба эти метода в последние годы стали использовать чаще. Преимущества эпидуральной анестезии отчетливо проявились после введения в практику катетеризации эпидурального пространства, что открыло возможность для использования метода при любой длительной операции, а также в целях послеоперационной аналгезии.
Эпидуральную и спинальную анестезию применяют как в сочетании, так и без сочетания с общей анестезией. Последний вариант в основном используют при операциях на нижних конечностях и в области таза. На фоне умеренной седатации во многих случаях он обеспечивает хорошие условия и для операций на органах брюшной полости, осуществляемых на фоне спонтанного дыхания. При операциях на груди и больших по объему хирургических вмешательствах на органах брюшной полости более приемлемо сочетание общей анестезии с традиционной эпидуральной анестезией или эпидуральной аналгезией морфином. Спинальная анестезия для сочетания с общей значительно менее приемлема. Для операций на органах груди она вообще не применяется. Имеет значение и то обстоятельство, что спинальная анестезия ограничена по времени и, следовательно, при длительных операциях она не может быть использована.
В последние годы, в связи с совершенствованием рассматриваемых методов, выяснилось, что некоторые ранее установленные противопоказания к ним не имеют достаточных оснований. В частности, это относится к ряду заболеваний сердечно-сосудистой системы, патологии легких и к больным с ожирением. В настоящее время эпидуральную и спинальную анестезию считают противопоказанными при воспалительных процессах в тканях спины, значительной деформации позвоночника, перенесенном в прошлом его повреждении или заболевании ЦНС, выраженных нарушениях свертываемости крови, а также на фоне шока и повышенной чувствительности к местным анестетикам. Относительными противопоказаниями являются резкое истощение, недостаточно компенсированная кровопотеря, тяжелая сердечно-сосудистая недостаточность, применение низкомолекулярных гепаринов. Для эпидуральной аналгезииморфином противопоказаниями являются воспалительные явления в тканях спины, деформации позвоночника, бывшие повреждения его и заболевания ЦНС. Что касается гемодинамических нарушений, связанных с шоком или сердечно-сосудистой патологией, то они при определении показаний к этому методу аналгезии не имеют значения.
Спинномозговая анестезия. Показания и противопоказания. Техника выполнения. Течение анестезии. Возможные осложнения.
Относится к проводниковой, осуществляется путем введения анестезирующего препарата в субарахноидальное пространство спинного мозга.
Спинномозговая (интрадуральная) анестезия предложена А. Биром в 1899 г. При этом виде обезболивания анестетик вводится в субарахноидальное пространство спинномозгового канала. Наступает обезболивание в тех частях тела, которые иннервируются нервами, исходящими из этих корешков. Для этого вида анестезии чаще применяется 2,0% р-р лидокаина. Спинномозговая анестезия применяется при операциях на органах, расположенных ниже диафрагмы: желудке, кишечнике, печени, желчных путях, селезенке, органах малого таза, нижних конечностях. Для проведения анестезии необходимы специальные иглы с мандреном, шприцы. За 30 мин до проведения обезболивания больному вводят подкожно 1 мл 5% р-ра эфедрина в целях профилактики сосудистого коллапса из-за расширения артериол в зоне иннервации вследствие блокады преганглионарных симпатических волокон, проходящих в передних корешках спинного мозга. Показано также введение 10-20,0 мг промедола. Обезболивание обычно проводится в сидячем положении или в положении больного на боку с максимально выгнутой спиной. Пункция производится между остистыми отростками 1II и IV или II и III поясничных позвонков. Появление цереброспинальной жидкости свидетельствует о правильно проведенной пункции, после этого в шприц набирают 2-3 мл этой жидкости, смешивают с анестетиком и вводят в спинномозговой канал. При введении новокаина для предупреждения попадания анестетика в область продолговатого мозга и возможных нарушений его функции головной конец стола опускают на 15°.
Спинномозговая анестезия протекает по трем стадиям. В I стадии больной ощущает «жар» в ногах с выпадением болевой, затем температурной и тактильной чувствительности. Постепенно исчезают кожные и сухожильные рефлексы, отмечаются двигательные расстройства, переходящие во временную параплегию. Эта стадия длится обычно в течение 3-20 мин. И стадия характеризуется полной анестезией и расслаблением мышц, продолжается от 45 мин до 1 час 20 мин. Ш стадия характеризуется постепенным восстановлением движений, чувствительности и рефлексов. Она длится обычно 20-30 мин.
К проведению спинномозговой анестезии имеются абсолютные и относительные противопоказания. К абсолютным противопоказаниям относятся: шок, низкое АД, воспалительные явления кожи в области пункции, заболевания центральной нервной системы, резко выраженные деформации позвоночника.
К относительным противопоказаниям относятся декомпенсация сердечной деятельности, тяжелое общее состояние, кахексия, ожирение, ранний детский возраст, гипотензия (при систолическом АД в пределах 100 мм рт. ст. я ниже), выраженная гипертензия.
Спинномозговой анестезии свойственны осложнения, которые подразделяются на три группы: 1) выявляющиеся в процессе ее выполнения; 2) осложнения во время обезболивания; 3) поздние.
В процессе выполнения анестезии может сломаться игла: возможно повреждение сосудов спинного мозга при пункции выше II поясничного позвонка. В 3-5% случаев наблюдается недостаточная анестезия или полное ее отсутствие.
Кроме того, возможны: 1) резкое снижение АД 2) рвота: 3) остановка дыхания. Резкое снижение АД (сосудистый коллапс) связано с блокадой симпатического отдела вегетативной нервной системы, расслаблением большой группы мышц, депонированием в сосудах значительного объема крови. Это грозное осложнение может привести больного к смерти при несвоевременном распознавании и проведении лечебных мероприятий. Профилактикой является введение сосудосуживающих препаратов до проведения анестезии и правильное положение туловища и головы больного после введения анестетика. Следующее осложнение — рвота, к которой обычно присоединяются нарушение дыхания и снижение АД. Все это свидетельствует о распространении анестезии вверх и параличе бульбарных центров. Показаны введение вазопрессоров, инфузионная терапия, плазмозаменители. При остановке дыхания показан перевод больного на ИВЛ.
К поздним осложнениям относятся: 1) гнойный менингит 2) двигательные параличи и парезы; 3) менингизм; 4) головные боли. Основными причинами этих осложнений являются, несоблюдение правил проведения спинномозговой анестезии, нарушение асептики, недоучет противопоказаний и превышение доз анестетиков.
Показания и противопоказания к спинномозговой анестезии
Показаниемк спинномозговой анестезии служит проведение операций на органах, расположенных ниже диафрагмы.
Абсолютные противопоказания к спинномозговой анестезии:
Гнойно-воспалительные заболевания поясничных областей
Некоррегированная гиповолемия
Костная патология позвоночника, делающая невозможным проведение пункции
Непереносимость местных анестетиков
Коагулопатии и лечение антикоагулянтами
Нежелание пациента подвергаться этому виду анестезии
Относительные противопоказания к спинномозговой анестезии:
Техника спинномозговой анестезии
Для профилактики гипотензии за 30 минут до спинномозговой пункции больному производится внутривенная инфузия 800-1200 мл кристаллоидных и коллоидных плазмозаменителей в соотношении 1:1. Ранее с той же целью подкожно вводили 2 мл 20% раствора кофеина или 2мл 5% раствора эфедрина. В настоящее время от этого мероприятия чаще отказываются, ограничиваясь инфузионной терапией.
Пункция спинномозгового канала осуществляют в положении больного сидя или лежа. Спина должна быть максимально согнута, голова приведена к груди, бедра подтянуты к животу. Кожа в месте пункции обрабатывается тщательно, но без применения йода, т.к. его попадание в спинномозговой канал даже в ничтожных количествах приводит к асептическому воспалению и проявляется длительными болями в позвоночнике, головными болями, вегетативными дисфункциями. Выполняют инфильтрационную анестезию кожи и подкожной клетчатки в месте пункции.
В принципе, пунктировать спинномозговой канал можно почти на всем его протяжении, однако, в шейном и грудном отделе спинномозговую анестезию выполняют редко из-за сложности пункции (косое расположение остистых отростков, возможности повреждения спинного мозга — у взрослых заканчивается на уровне Th12— L1) и риска блока дыхательной мускулатуры.
Типичной точкой для выполнения спинальной пункции и спинномозговой анестезии является промежуток между IVиVпоясничными позвонками, лежащий на уровне горизонтальной линии, проведенной через задние верхние ости подвздошных костей.
Для пункции используются специальные иглы. В нашей стране длительное время использовались иглы типа «Crawford» толщиной 17-20G(0,9-1,4 мм) и длиной 8-12 см, традиционно ошибочно именуемые иглами Бира. Их отличительной особенностью является более тупой срез (45°) и наличие мандрена. К настоящему времени выяснено, что развитие головных болей после пункции в значительной степени зависит от повреждения волокон твердой мозговой оболочки. Для ее меньшей травматизации стали применяться иглы с заточкой типа «Quincke», «Pencilpoint» и «Ballpen» (рис 20). Кроме того, используется пункция сверхтонкими иглами 25-26G(0,45-0,5 мм) через толстую иглу (интродьюсер), которой прокалывают над- и межоститые связки.
Вкол иглы производится в сагитальной плоскости. При использховании иглы типа «Crawford» срез иглы должен быть направлен вертикально (вдоль волокон твердой мозговой оболочки). Последовательно прокалываются кожа, подкожная клетчатка, надостистая, межостистая и задняя желтая связка, эпидуральная клетчатка и твердая мозговая оболочка. Введение иглы до «ощущения провала» производится с вставленным мандреном, т.к. в противном случае ее просвет может забиться фрагментами прокалываемых плотных связок. После «провала» мадрен извлекают и контролируют появление из иглы ликвора. При его отсутствии мандрен вновь вставляют и продвигают иглу вглубь на несколько миллиметров, после чего вновь извлекают мандрен и контролируют появление ликвора.
После получения ликвора анестетик медленно вводят в спинномозговой канал (см. таблицу 1). Раньше производили медленное отсасывание шприцем 1-1,5 мл ликвора, затем, отсоединив шприц от канюли, смешивают ликвор с раствором анестетика и вводили смесь в субарахноидальное пространство. В настоящее время это мероприятие признано ненужным.
Таблица 1.
Характеристика местных анестетиков, используемых для спинномозговой анестезии.
Анестетики | Концентрация | Дозировка | Длительность действия |
Гипербарические растворы | |||
Лидокаин | 5% на 7,5% р-ре глюкозы | 60 мг (1,2мл) | 0,75-1,5 часа |
Бувпикаин | 0,75% на 8,25% р-ре глюкозы | 9 мг (1,2 мл) | 2,0-4,0 часа |
Тетракаин | 0,5% на 5% р-ре глюкозы | 12 мг (2,4 мл) | 2,0-3,0 часа |
Изобарические растворы | |||
Лидокаин | 2% водный раствор | 60 мг (3,0 мл) | 1,0-2,0 часа |
Бувпикаин | 0,5% водный раствор | 15 мг (3,0 мл) | 2,0-4,0 часа |
Тетракаин | 0,5% водный раствор | 15 мг (3,0 мл) | 3,0-5,0 часа |
Гипобарические растворы | |||
Тетракаин | 0,1% водный раствор | 10 мг (10 мл) | 3,0-5,0 часа |
После введения гипербарических (имеющих большую плотность по сравнению с ликвором) растворов анестетиков головной конец операционного стола должен быть приподнят, чтобы анестетик не распространился вверх и не вызвал паралич шейных и грудных корешков (передних), иннервирующих дыхательную мускулатуру. При использовании гипобарических растворов головной конец должен быть опущен.
Для потенциирования и пролонгирования действия местных анестетиков в субарахноидальное пространство вводят наркотические анальгетики (Морфин 1-2 мг; Фентанил 50-100мкг; Петидин 1,0 мг/кг). Их применение основано на наличии непосредственно на спинномозговых корешках опиоидных рецепторов. Кроме того, применяется центральный α2-адреномиметикКлофелин (50-100 мкг). Механизм его действия окончательно не изучен. По-видимому, он действует на центральные механизмы ноцицептивной регуляции.
Анестезия начинается через 4-5 мин. с ощущения тепла, ползания мурашек, покалывания (парестезии) в области промежности и на нижних конечностях. Через 10-15 мин. наступает полная анестезия нижней половины тела до уровня диафрагмы, сопровождающаяся параличом скелетной мускулатуры до этого же уровня (анестетик блокирует как задние, чувствительные, так и передние, двигательные корешки спинного мозга).