Миелит — Википедия
Материал из Википедии — свободной энциклопедии
Миелит (греч. μυελός — «мозг» + греч. -ῖτις — «воспаление») — воспаление спинного мозга, которое может нарушить нормальные ответы от мозга к остальной части тела, и от остальной части тела к мозгу. Воспаление в спинном мозге может привести к повреждению миелина и аксона, что приводит к таким симптомам, как паралич и потеря чувствительности. Миелит классифицируется на несколько категорий в зависимости от области или причины поражения; однако любой воспалительный приступ на спинном мозге часто называют поперечным миелитом. Может быть симптомом других заболеваний ЦНС.
Иногда используется как устаревший синоним воспаления/инфекции в костном мозге (см. Остеомиелит).
- По длительности течения
- Острые
- Подострые
- Хронические
- По степени распространенности
- диффузные
- многоочаговые
- ограниченные
- По механизму развития
- первичный миелит
- вторичный миелит (развивается на фоне другого заболевания)
В случае первичных инфекционных миелитов инфекция проникает в спинной мозг гематогенным путём. Виремия предшествует поражению мозга. При вторичных инфекционных миелитах играет роль аллергический фактор. Инфекция попадает в спинной мозг аналогично: гематогенным путём. Травматические миелиты возникают в результате присоединения вторичной инфекции.[3] В течение миелита различают стадию острых явлений (от начала заболевания до стабилизации симптомов), ранний восстановительный период (до 4-6 мес. после стабилизации симптомов), поздний восстановительный период(от 4-6 мес. с начала заболевания до 2 лет) и стадию остаточных явлений.
Чаще всего при миелите поражаются шейный, грудной, шейно-грудной отдел спинного мозга. Обычно поражаются один-два рядом лежащих сегмента спинного мозга.
Выделяют несколько клинических форм миелита.
Острый очаговый миелит[править | править код]
Начинается относительно остро с недомогания, общей слабости. Затем появляется температура с ознобом. Несильные боли в спине, грудной клетке. Возникают парестезии в ногах, которые постепенно переходят в онемение с быстрым нарастанием утраты движений, вплоть до полного паралича. Так как грудной отдел спинного мозга поражается наиболее часто развивается нижняя параплегия с выпадением чувствительности по проводниковому типу. При остром развитии заболевания паралич первое время носит вялый характер с выпадением сухожильных рефлексов. С течением времени вялый паралич может перейти в спастический. При неостром течении процесса паралич сразу может носить характер спастического. Если процесс локализуется не в грудном отделе спиного мозга, то и картина параличей будет иная. При очаге воспаления в половине сегмента будет наблюдаться паралич Броун-Секара. Также наблюдается расстройство функций органов малого таза в виде задержки мочи и кала, или же наоборот в слабости сфинктеров.
Острый диссеминированный миелит[править | править код]
Заболевание развивается остро, симптомы поражения спинного мозга появляются в первые дни. В данном случае процесс локализуется очагами поражения в разных отделах спинного мозга, наряду с большим очагом поражения на определённом уровне, имеется ещё ряд мелких очагов воспаления в различных сегментах. Очаги воспаления располагаются как в белом, так и в сером веществе спинного мозга. Они и вносят дополнительную симптоматику в клиническую картину заболевания: повышение коленного рефлекса и отсутствие ахиллова при одновременном наличии тех или иных патологических рефлексов. На неравномерность поражения указывает разная интенсивность двигательных, чувствительных и рефлекторных расстройств справа и слева. В таких случаях имеются слабо выраженные расстройства тазовых органов и нерезкие трофические нарушения. Чувствительные расстройства также могут быть резко выражены. Глубокая чувствительность может страдать сильнее, чем поверхностная. Это происходит и по проводниковому, и по корешковому типу.
Подострый некротический миелит[править | править код]
Подострый некротический миелит обычно регистрируется у людей пожилого возраста с хроническим легочным сердцем. Для клинической картины характерно постепенное нарастание симптомов амиотрофической параплегии, отмечаются вариабельные расстройства чувствительности и тазовые нарушения. Поражение нижних отделов спинного мозга и «конского хвоста» имеет тенденцию к распространению вверх и продолжается в течение нескольких лет. В спинно-мозговой жидкости отмечается белково-клеточная диссоциация с умеренным плеоцитозом.[4] Подострый некротический миелит обычно возникает как паранеопластический синдром. Почти в половине случаев не удается установить причину заболевания. Чаше всего воспалительный процесс при миелите локализуется в нижнегрудном отделе спинного мозга.
Оптикомиелит[править | править код]
Помимо типичных клинических симптомов миелита при этой форме заболевания присутствуют выпадение боковых половин полей зрения, скотомы, снижение остроты зрения. Данная форма миелита может привести к слепоте.[5]
Острый вялый миелит[править | править код]
Острый вялый миелит считается чрезвычайно редкой болезнью, напоминающей по симптомам полиомиелит. ОВМ поражает серое вещество спинного мозга, и в некоторых случаях может вызвать пожизненный паралич мышц. В отличие от полиомиелита, вакцины и препаратов для лечения и для профилактики острого вялого миелита не существует. Возбудители заболевания неизвестны. В качестве возможных причин возникновения болезни Центры по контролю и профилактике заболеваний США рассматривают вирусы, токсины и генетические нарушения. Также отмечается, что острый вялый миелит не заразен и не передаётся от человека к человеку. В 2014 году был впервые зафиксирован заметный рост числа заболевших ОВМ. Пики заболеваемости приходились на август—сентябрь. В 2018 году болезнь начала распространяться более высокими темпами. В октябре 2018 года в США было зарегистрировано 127 случаев ОВМ. Заболеванию были подвержены дети до 18 лет, со средним возрастом — 4 года
Дифференциальная диагностика[править | править код]
Прогноз для пиогенных миелитов неблагоприятный. Как правило, заболевание заканчивается летальным исходом. Однако подключение пациента с параличом дыхательной мускулатуры к аппарату искусственной вентиляции лёгких может спасти жизнь больного.[8] При грубом повреждении поперечника мозга остаётся рассеянный склероз.[9] Очень редко заболевание проходит бесследно. Чаще, если движение и восстанавливается, все же остается элемент спастичности в походке, парестезии, судороги в ногах.
причины, симптомы, диагностика и лечение
Миелит – общее название для любых воспалительных процессов спинного мозга. Симптомы напрямую зависят от уровня и степени поражения; чаще всего это боль (ее иррадиация), параличи, расстройство тазовых функций, нарушение чувствительности и прочие. Диагностика миелита включает в себя неврологическое обследование и оценку параметров спинномозговой жидкости, взятой на анализ путем люмбальной пункции. Также могут назначаться КТ или МРТ спинного мозга, миелография. Лечение включает в себя назначение антибиотиков, противовоспалительных средств, анальгетиков, миорелаксантов, а также ЛФК, массажа и физиотерапевтических процедур.
Общие сведения
Миелит – это общее название всех воспалений спинного мозга, которые могут затрагивать как серое, так и белое вещество. То есть, миелитом называется любой спинальный воспалительный процесс. В зависимости от формы и распространенности воспаления выраженность симптомов может значительно различаться, но заболевание все равно остается достаточно тяжелым. Миелит дает высокий процент осложнений и трудно лечится. Это заболевание сложно назвать широко распространенным, оно встречается не более чем в 5 случаях на 1 млн. человек.
Выделить какие-либо особенности в структуре заболеваемости миелитом нельзя, пол или возраст практически не влияют на риск развития болезни. Некоторые исследователи приводят доказательства того, что чаще всего миелитом заболевают люди в возрасте от 10 до 20 лет и лица пожилого возраста.
Миелит
Причины миелита
Иногда точно установить причину развития миелита не представляется возможным, но в большинстве случаев, основные «пусковые факторы» все-таки известны. Единственная используемая в клинической неврологии классификация миелита основана именно на этиологии, то есть причине возникновения. Согласно этой классификации, выделяют три варианта заболевания: инфекционный, травматический и интоксикационный.
Инфекционный миелит. Составляет почти половину всех случаев. Этот вид, в свою очередь, разделяется на две группы: первичный (в случае, если инфекция изначально проникла только в спинной мозг) и вторичный (если воспаление возникло после проникновения в спинной мозг инфекции из других очагов). Причинами инфекционного миелита чаще всего оказываются: вирус простого герпеса I и II типа, цитомегаловирусная инфекция, микоплазмы, сифилис, ВИЧ, энтеровирусные инфекции. Несколько реже этиологическим фактором может быть менингококковая инфекция и бореллии. Вторичный инфекционный миелит возникает преимущественно при остеомиелите позвоночника и при заносе инфекции с кровью.
Травматический, интоксикационный и другие виды миелита. Интоксикационный миелит возникает под воздействием ядов, тропных к клеткам спинного мозга. Такое воспаление может возникать как при остром отравлении (к примеру, рядом лекарственных средств и психотропных препаратов), так и при хроническом действии отравляющего вещества (чаще всего это касается вредного производства).
Миелит, возникший вследствие травмы позвоночника, имеет два компонента. Во-первых, непосредственное механическое воздействие на спинной мозг неизбежно приводит к нарушению его функций. Во-вторых, при травмировании микроорганизмы могут попасть в спинной мозг через рану. Помимо этого, спинальное воспаление может быть вызвано некоторыми системными заболеваниями. Чаще всего можно встретить миелит на фоне рассеянного склероза (в этом случае миелит правомерно будет назвать симптомом основной болезни), ряда аутоиммунных заболеваний и васкулита. Также миелит часто развивается как компонент паранеопластического синдрома, возникающего на ранних стадиях роста злокачественной опухоли.
Патогенез
Провоцирующий фактор – будь то инфекция или травма – вызывает отек спинного мозга. Это можно считать отправной точкой, с которой начинается весь патологический процесс. Отек нарушает кровообращение в тканях, возникают сосудистые тромбы. Это, в свою очередь, увеличивает отек. Механизм развития миелита идет по так называемому «порочному кругу», столь характерному для множества неврологических болезней. Расстройство кровообращения (или даже прекращение его в определенных участках) в конце концов становится причиной размягчения и некроза тканей спинного мозга.
После выздоровления место некроза заполняется соединительной тканью – формируется рубец. Разумеется, ткань рубца не может выполнять присущие нервным клеткам функции, поэтому многие возникшие во время болезни нарушения могут сохраняться и после выздоровления. Патоморфологически вещество спинного мозга выглядит отечным, дряблым; характерная «бабочка» имеет нечеткие очертания. При микроскопии обнаруживаются участки кровоизлияния, отек, распад миелина, инфильтративный процесс.
Симптомы миелита
Клиническая картина миелита целиком и полностью зависит от места локализации воспаления. Уровень поражения определяют сегментами или отделами спинного мозга (в каждом из которых несколько сегментов). К примеру, миелит может быть грудным, верхнешейным, поясничным и т. д. Как правило, миелит охватывает сегмент спинного мозга по всему поперечнику, нарушая работу всех проводниковых систем. Это значит, что нарушаются обе сферы: и двигательная, и чувствительная.
Описывать симптомы миелита стоит с учетом времени их появления. От момента начала болезни до разгара клинические проявления заболевания заметно меняются. Первые признаки инфекционного миелита совершенно неспецифичны и мало чем отличаются от прочих инфекционных заболеваний. Острое начало, резкое повышение температуры тела до 38-39˚С, озноб, слабость – все «стандартные» признаки любого воспалительного процесса. Далее заболевание начинает приобретать характерные для него черты. Первым неврологическим симптомом обычно становится боль в спине. Она может быть очень интенсивной (это индивидуально). Болевые ощущения при миелите не локализуются в одной области: боль распространяется и на соседние участки тела. Ее иррадиация (собственно, распространение болевых ощущений) – признак поражения корешков спинного мозга (радикулита). Боль может «отдавать» в спину, область промежности, бедра и т. д. Все зависит от уровня поражения. Симптомы со временем становятся более выраженными, причем в некоторых случаях такая «эволюция симптомов» может происходить за несколько часов или дней.
Как уже говорилось, клиника миелита разнится в зависимости от уровня воспаления. Миелит верхних сегментов шейного отдела спинного мозга характеризуется спастическим тетрапарезом. Он наиболее опасен: всегда есть вероятность повреждения диафрагмального нерва. Это, в свою очередь, грозит остановкой дыхания. Распространение воспаления с верхнешейных сегментов вверх на структуры продолговатого мозга может привести к бульбарным расстройствам. Миелит на уровне шейного утолщения проявляется сочетанием вялого пареза рук со спастическим парезом ног. Нижние сегменты шейного отдела поражаются чаще, чем верхние, и их воспаление не так опасно. В ряде случаев оно грозит стойкими двигательными нарушениями (опасности для жизни миелит этой локализации, как правило, не несет).
Грудной отдел спинного мозга страдает, пожалуй, чаще всего. Поражение этой области вызывает развитие спастического паралича ног. Последний представляет собой паралич-напряжение. Мышцы при этом приобретают излишний тонус, могут появляться судороги. Ответ на проверку коленных и ахилловых рефлексов при грудном миелите всегда слишком активный. Стоит помнить, что при быстро развившемся поперечном миелите сначала может наблюдаться пониженный тонус мышц, затем, через некоторое время, расстройства приобретают характер спастического паралича.
Пояснично-крестцовый отдел спинного мозга также часто поражается миелитом. Симптоматика миелита этой локализации включает периферический парез в ногах и расстройство тазовых функций по типу недержания мочи и кала. Параллельно с этим мышцы, которые иннервируются пораженными нервами, лишенные нормальной регуляции и питания, постепенно атрофируются.
Нарушения чувствительности наблюдаются при любом варианте миелита. Единственное незыблемое правило: подобного рода расстройства всегда возникают ниже места поражения. Сенситивные нарушения заключаются в снижении или полном отсутствии болевой чувствительности, пониженной реакции на прикосновение, холод и т. д. Могут возникать парестезии – «несуществующие ощущения», например, «мурашки», холод или ощущение ветра.
Диагностика
Нетравматичных методов диагностики миелита (разумеется, если нужно установить точную причину, а не предварительный диагноз) нет. Наиболее полную информацию дает люмбальная пункция. При остром процессе назначают КТ или МРТ позвоночника и миелографию.
Как правило, данных анамнеза, знания симптомов и результатов анализа спинномозговой жидкости бывает вполне достаточно для безошибочной постановки диагноза. Ликворная пункция также дает возможность провести дифференциальную диагностику, то есть уточнить диагноз, сравнив полученные данные с признаками похожих по клинике заболеваний. Миелит нужно дифференцировать с синдромом Гийена-Барре, гематомиелией, эпидуритом, опухолями и острым нарушением кровообращения спинного мозга.
Лечение миелита
При выборе лечения невролог должен опираться на информацию о возможной причине возникновения заболевания и особенностях развития миелита у данного больного. Во всех случаях при миелите назначаются антибиотики широкого спектра действия (обычно принимать антибиотики нужно большими дозами), противовоспалительные средства (почти всегда – глюкокортикоиды), анальгетики, жаропонижающие препараты. По необходимости (отталкиваясь от состояния больного) могут назначаться миорелаксанты и уросептики. При задержке мочи применяют антихолинэстеразные препараты, катетеризацию мочевого пузыря и его промывания антисептиками.
Огромное значение в лечении миелита и его последствий имеет лечебная физкультура (в период постельного режима – в постели, а позже – в зале или палате), массаж (перкуссионный) и физиопроцедуры. Для восстановления функции поврежденных нервных клеток (насколько это возможно) обязательно применение витаминных препаратов (группы В). Желательно, чтобы это были инъекционные средства. С целью предупреждения пролежней под крестец и другие костные выступы подкладывают различные приспособления (ватные тампоны, круг), меняют положение тела, протирают кожу камфорным спиртом или мыльно-спиртовым раствором. С этой же целью назначают УФО на крестцово-ягодичную и голеностопную область.
Прогноз и профилактика
Прогноз при миелите, опять же, зависит от уровня и степени поражения. Верхнешейный миелит нередко становится причиной смерти больных; поясничный и грудной (без своевременного лечения) с высокой долей вероятности могут привести к инвалидизации. При благоприятном течении болезни выздоровление наступает через 2-3 месяца, а полное восстановление – через 1-2 года. В этот период рекомендуется: санаторно-курортное лечение (если оно будет назначено грамотно, то длительность восстановления ощутимо сократится), витаминотерапия, профилактика пролежней, физиотерапевтические процедуры (УФО), лечебная физкультура, назначение антихолинэстеразных препаратов.
С учетом количества причинных факторов развития миелита, специфической профилактики этого заболевания не может быть по определению. В какой-то степени предупредить заболевание помогает вакцинация. К неспецифической профилактике миелита можно отнести своевременное устранение хронических очагов инфекции в организме (например, гайморита или кариеса).
причины, симптомы, диагностика и лечение
Миелит — воспаление тканей спинного мозга. Данная патология в современной медицинской практике встречается нечасто, но представляет угрозу для здоровья и в сложных случаях приводит к инвалидности.
Содержание статьи:
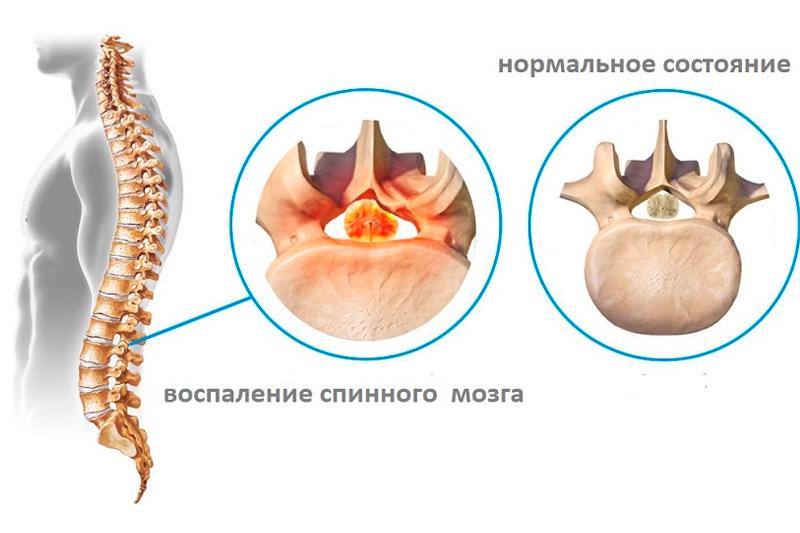
Может иметь различные места локализации: охватывать весь спинной мозг или несколько его отделов. Чаще всего наблюдается поперечный миелит, называемый иногда очаговым. Поперечный тип миелита проще других поддается лечению, но несет не меньший риск для работоспособности пациента, поскольку нарушает целостность тканей спинного мозга.
Причины развития и классификация миелита
Миелит может быть спровоцирован разнообразными причинами и может протекать по разным сценариям. Чаще всего причиной его развития становится инфекция. К возбудителям относится грипп, скарлатина, тиф, полиомиелит, пневмония, бешенство, корь и прочие заболевания инфекционного характера. Следствием подобных состояний чаще всего становится поперечный миелит — воспаление в наиболее острой форме.
Вторая причина, по которой начинается развитие миелита — это интоксикация, влекущая за собой воспаление. Кроме того, следует рассматривать в качестве причины миелита травмы, которые затронули спинной мозг, неправильно выполненные инъекции препаратов и пункции.
Помимо основных причин, указанных выше, в их числе могут быть такие факторы, как гипотермия и всевозможные иммунодепрессивные состояния.
По этиологии миелит классифицируется на пять видов:
- вирусный;
- инфекционный;
- травматический;
- токсический;
- поствакцинальный миелит.
По механизму своего развития заболевание разделяют на первичный и вторичный тип. При этом вторичный миелит — следствие других заболеваний.
По длительности течения миелит дифференцируют на три основных типа: острый, подострый и классический. Выделяют несколько типов данного воспаления и по распространенности. Это диффузный, многоочаговый и ограниченный миелит. Поперечный миелит в этой классификации принадлежит к ограниченному, так как представляет собой небольшой очаг заболевания.
Патогенез миелита
Острый миелит может возникать гематогенным путем в том случае, когда происходит нарушение гематоэнцефалического барьера. Поражение, которое при данном типе заболевания претерпевает спинной мозг, имеет лимфогенное происхождение. Переходя по корешкам и нервам, патология достигает эпидурального пространства. Далее она продвигается по лимфатическим путям, находящимся в твердой оболочке мозга, и распространяется уже на все субарахноидальные пространство. Вместе с этим происходит поражение окружающий тканей и в результате воспаление расходится уже на весь спинной мозг.
Токсический миелит подразумевает дегенеративное нарушение в тканях. В подобных случаях специалисты нередко диагностируют не миелит, а миелоз — комбинированный склероз, связанный с нехваткой витаминов, в частности витамина В12. В этом случае главным образом страдают задние и боковые столбы спинного мозга.
Миелит вызывает изменение структуры вещества спинного мозга. Оно становится дряблым, набухшим, на нем появляется выраженный отек. Рисунок «бабочки», видимый в разрезе в здоровом состоянии, теряет четкие контуры. В области очага воспаления наблюдается гиперемия, мелкие кровоизлияния, отмирание клеток, распад миелина, а также инфильтрация форменными элементами.
Симптомы миелита
Среди признаков этого неврологического нарушения в первую очередь появляются симптомы, характерные для любого воспаления в организме. Это температура тела, часто поднимающаяся до 39-40 градусов и более. Одновременно с этим может возникать обычная для повышенной температуры ломота в костях, озноб, ощущение усталости и общего недомогания. В связи с этим первые признаки миелита часто принимаются за типичные симптомы простуды.
Неврологические нарушения становятся заметны позже, когда поражение проявляет себя болевыми ощущениями в месте воспаления. Особенно сильную боль провоцирует поперечный миелит. Дискомфортные ощущения распространяются не только на зону спины, но и на конечности, иррадиируя во внутренние органы.
Набор признаков миелита зависит от его стадии и места развития. К примеру, такой симптом, как потеря чувствительности, сильное онемение и парез ног наблюдаются в случаях, когда болезнь поражает поясничный отдел. Сопутствуют указанным состояниям отсутствие рефлексов и нарушение функционирования внутренних органов малого таза.
Если миелит локализуется в шейном отделе, то его главный симптом — затруднение дыхания, нарушение речи, боль во время проглатывания. Проявляется и общее недомогание, головокружение и слабость.
Миелит грудного отдела позвоночника выражается скованностью движений и наличием патологических рефлексов. При этом может возникать нарушение в работе некоторых органов.
При обнаружении подобных симптомов, важно сразу обратиться за профессиональной помощью, поскольку длительное бездействие усугубляет проблему в результате стремительного развития заболевания. Чем сильнее поражение тканей, тем сложнее вернуть спинной мозг в прежнее состояние, так как его структура может измениться необратимо. Это грозит потерей трудоспособности и возможности полноценно двигаться.
Диагностика миелита
При подозрении на миелит обязательной процедурой является люмбальная пункция для проведения анализа спинномозговой жидкости. О наличии воспаление говорят его следы и отсутствие белка. Это же исследование позволяет выявить присутствие микроорганизмов в жидкости, означающих, что позвоночник поразила инфекция.
Помимо пункции пациента отправляют на магнитно-резонансную томографию или же томографию с использованием контрастирования. Как правило, достаточно одного из этих исследований, выбранного на усмотрение врача. Необходимыми мерами являются применение субокципитальной миелографии и анализ на выявление микроорганизмов и иных возбудителей патологий в спинномозговой жидкости.
Поскольку миелит может быть следствием большого количества процессов, нужно провести дифференциальную диагностику для точного исключения таких заболеваний, как рассеянный склероз, спинальный инсульт, кистозный арахноидит и другие патологии со схожими на первый взгляд симптомами.
Кроме указанных состояний необходимо убедиться, что у больного не наблюдается эпидурит — заболевание с не менее похожей клинической картиной, требующее оперативного вмешательства. В сложных ситуациях может потребоваться дополнительное исследование, когда врач назначает проведение эксплоративной ламинэктомии. Диагностика эпидурита подразумевает изучение пораженных тканей на предмет гнойных очагов, корешковых болей и синдрома нарастающей компрессии вещества спинного мозга, что и отличает это заболевание от миелита.
Необходимо дифференцировать миелит с острым полирадикулоневритом Гийена-Барре, что отличается от него отсутствием проводниковых нарушений нарушений работы таза и явлений спастического характера.
Опухоли спинного мозга, которые потребуется исключить при диагностировании, имеют свои характерные отличия: медленное течение, четко определенную стадию корешковых болей, блок при ликвородинамических пробах, белково-клеточные диссоциации в цереброспинальной жидкости.
Исключая гематомиелию и гематорахис, нужно знать, присутствует ли среди симптомов повышенная температура тела, так как именно ее отсутствие, сочетающееся с внезапным возникновением и быстрым развитием — признак этих заболеваний. Гематомиелия вызывает поражение серого вещества, а при кровоизлиянии под его оболочки у пациента наблюдаются менингеальные симптомы. Подобные патологии часто развиваются вследствие травм.
Острое поперечное поражение требует исключения нарушения спинномозгового кровообращения и рассеянного склероза, хотя последний всегда сопровождается такими признаками, как поражение белого вещества в отдельных участках, рассеянное поражение не только спинного, но также и головного мозга, уменьшение интенсивности симптомов спустя несколько суток.
Миелит нуждается в дифференциации и с хроническим менингомиелитом, отличающимся медленным прогрессированием при нормальной температуре. Менингомиелит бывает обусловлен сифилисом, выявляемым при помощи серологических реакций.
Лечение миелита
Лечение миелита зависит от того, как сильно затронут спиной мозг и какой его сегмент поразило воспаление. Острый миелит — наиболее сложная и тяжелая форма заболевания, при которой пациенту требуется срочное хирургическое вмешательство. Операция позволяет устранить давление на позвонки и спинномозговой канал, приводящее к болезненным ощущениям. Высокая температура, сопровождающая миелит, снимается курсом антибиотиков и снятием воспаления.
Любой миелит нуждается в срочном лечении, иначе двигательная функция может быть утрачена навсегда. В курс терапии миелита, проводимой с уже лежачими больными, входят мероприятия по борьбе с пролежнями: обработка кожи камфорным маслом, регулярная смена постельного белья, подкладывание резиновых колец. Если пролежни все-таки появляются, проводится иссечение поврежденных тканей и наложение повязки с мазью Вишневского, пенициллиновой или тетрациклиновой. Профилактика новых пролежней проводится с помощью ультрафиолетового облучения области ягодиц, крестца и стоп.
Наряду с пролежнями у пациентов может возникать расстройство работы органов малого таза. Причина указанных сбоев — восходящая урогенитальная инфекция, сопровождающая миелит, которая также нуждается в контроле и соответствующем лечении. Вначале для вывода мочи применяют антихолинэстеразные препараты. При их неэффективности необходима катетеризация и промывание мочевого пузыря растворами антисептического действия.
Чтобы вернуть пациенту возможность полноценно двигаться, врач назначает дибазол, прозерин и витамин В. Прием этих лекарств чаше всего сочетается с пассивной гимнастикой и лечебным массажем.
Миелит в любой форме — это воспалительное заболевание, при котором требуются максимальные дозы антибиотиков широкого действия. Для уменьшения интенсивности болей применяются антипиретики одновременно с АКЛТ по 40 ЕД два раза в день 2-3 недели и глюкокортикоидными гормонами по 50-100 мг в день. Последние могут быть заменены на дексаметазон или триамцинолон.
Профилактика и прогноз миелита
Специфической профилактики в данном случае не существует. Учитывая, что миелит представляет собой последствие других заболеваний, травм и разного рода вмешательств, профилактикой в данной ситуации целесообразно считать предупреждение болезней, что будут его причинами. К ним относятся инфекционные заражения: полиомиелит, паротит, корь и им подобные. В качестве одного из средств борьбы с ними специалисты рекомендуют вакцинацию. К профилактическим мерам можно причислить и своевременное лечение других инфекционных заболеваний при появлении их первых симптомов.
Прогноз зависит от того, насколько тяжело был поражен спинной мозг пациента. При своевременном адекватном лечении улучшение наступает через полгода, а полное восстановление — спустя 1-2 года. Если же положительной динамики к этому сроку не наблюдается, следует говорить об инвалидности.
Значительную роль играет и область локализации. Так верхнешейный миелит может стать прямой причиной летального исхода. Грудной и поясничный миелит без своевременного диагностирования и грамотной терапии приводит к потере двигательной функции нижних конечностей. Прогноз значительно удушается, если миелит сопровождается присоединением других патологий: цистита, пиелонефрита, пневмонии и частыми обширными пролежнями.
Миелит что это за болезнь: лечение, симптомы, последствия
 Понятие «миелит» происходит от двух греческих слов, означающих костный мозг и воспаление.
Понятие «миелит» происходит от двух греческих слов, означающих костный мозг и воспаление.
В медицинской энциклопедии миелитом называется воспаление спинного мозга, когда процесс распространился на его значительную часть, включая белое, серое вещество, корешки и их оболочки.
Начальную стадию заболевания распознать трудно, его проявления напоминают простуду или грипп с характерным повышением температуры.
Вовремя оказанная профессиональная комплексная помощь спасает пациентов от инвалидности или даже смерти.
Но реабилитация после болезни вопрос ни одного месяца, ведь патология спинного мозга влияет на функционирование основных органов и систем – сердце, легкие и мозг.
Что это такое?
Миелитом называют все воспалительные процессы спинного мозга, затрагивающие серое и белое вещества, или любые спинальные воспаления. Они бывают первичными и вторичными, причины возникновения первичных процессов, носящие вирусный характер, во многом остаются загадкой.

Вторичные миелиты могут проявляться как осложнения многих заболеваний – кори, скарлатины, брюшного тифа, гриппа, ВИЧ-инфекции, туберкулеза, сифилиса и других.
Выраженность симптоматики заболевания различна и зависит от формы и его распространенности, но в любом случае оно протекает тяжело, трудноизлечимо, чревато серьезными осложнениями. Источники инфекции и выделяемые ими яды (токсины), попадая в спинной мозг по лимфатической и кровеносной системе, приводят к воспалительным и дистрофическим отклонениям в нем. От вирусных миелитов страдают спинномозговые оболочки, корешки и нервные окончания.
Картина протекания заболевания
Факторы, вызывающие заболевание, приводят к отеку спинного мозга. Его начало принято считать моментом запуска в действие патологического процесса, следующим этапом которого является появление в сосудах из-за нарушения кровообращения тромбов. И это приводит к усугублению отечности, т.е. неврологический процесс идет по неразмыкающемуся кругу.
Частичное или (в некоторых участках) даже полное расстройство кровообращения провоцирует мацерацию (размягчение) и отмирание (некроз) тканей. В процессе реабилитации после болезни участки некроза прорастают соединительной тканью, т.е. преобразуются в рубцы.
Рубцовая ткань не способна к функционированию, что вызывает закрепление патологических отклонений (некоторых или многих) навсегда. Спинномозговое вещество так и остается отечным, изобилует инфильтратами и кровоизлияниями, теряет упругость, а «бабочка» сохраняет нечеткость очертаний.
Классификация
В большинстве случаев точная причина миелита не известна, но провоцирующие его факторы выявлены.
Заболевания классифицируются по этиологии или причине появления на четыре вида:
- Инфекционный. Это самая распространенная форма, т.к. наблюдается почти у половины пациентов. Он подразделяется на первичный, когда инфекция попала в спинной мозг изначально, и вторичный. В этом случае воспаление спинного мозга является осложнением другого заболевания. Инфекционный миелит чаще имеет вирусную природу, иногда его провоцирует менингококковая инфекция. Вторичное инфицирование часто наблюдается при остеомиелите позвоночника или вследствие попадания инфекции через кровь при поражении всего организма. Кроме общей интоксикации в этих случаях проявляются и симптомы конкретного вирусного или бактериального заболевания. Например, при кори это кашель и характерная сыпь.
- Интоксикационный миелит во многих случаях является следствием острого или хронического отравления (вредные производства) солями тяжелых металлов, растворителями, спиртами.
- Травматический – вследствие травмы позвоночника. Это и механическое повреждение или сдавливание спинного мозга с нарушением его функций, и возможное проникновение инфекции в спинномозговой канал через открытую рану.
- Нейроаллергический (аутомунный). Он вызывается системными заболеваниями, например, при рассеянном склерозе миелит является одним из признаков заболевания. Он проявляется и на ранних этапах появления раковых опухолей.
| По расположению очага воспаления в конкретном спинномозговом отделе миелит делится на: | По степени распространения: |
|
|

Распространённость
Это заболевание, к счастью, не считается распространенным, т.к. встречается у 5 человек из миллиона.
Факторы риска, причины
Кроме уже перечисленной этиологии заболевания существует еще риск поражения спинного мозга по следующим причинам:
- аллергия на вакцину при прививке;
- как последствие лечения злокачественной опухоли лучевым облучением.
- Нарушение работы иммунной системы, когда ткани спинного мозга не воспринимаются за «своих», а против них включается защита с выработкой антител.
Не существует закономерностей риска заболеть им по поло-возрастным признакам. Но в некоторых источниках считают, что чаще миелиту подвержены подростки 10-20 лет и пожилые люди.
Последствия
Следующий факт
При неблагоприятном течении болезни возможны такие осложнения заболевания:
- Пролежни – из-за ухудшения питания кожи у длительно лежащих пациентов.
- Контрактуры – расстройство подвижности суставов парализованных конечностей.
- Невозможность восстановления функций органов и систем из-за рубцовых изменений в спинномозговом канале: параличи, недержание.
Последствия заболевания зависят от остроты его течения, локализации очагов и степени их распространения. Так, если через 3 месяца не наступает улучшения, то больному грозит инвалидность или даже смерть. Самой опасной для жизни больного является локализация воспаления в шейном отделе спинного мозга, а если затронуты другие его отделы, то это грозит параличом конечностей.
Видео: «Как устроен спинной мозг»
Симптомы и методы диагностики
Симптоматика миелита на разных этапах заболевания меняется. Первичные проявления его инфекционной формы схожи с другими инфекционными болезнями. Это резкое повышение температуры до высоких цифр, озноб, слабость.
Затем они становятся более специфичными:
- Боль в спине, которая часто носит не локальный характер, а переходит на другие части тела. Это происходит из-за вовлечения в воспалительный процесс корешков спинного мозга, как при радикулите. Этот симптом быстро становится остро выраженным.
 При поражении шейной части спинного мозга это парезы (ослабление мышц), а при повреждении диафрагмального нерва есть риск остановки дыхания. Особенно опасно воспаление верхней части шейного отдела, грозящее расстройствами продолговатого мозга. А локализация процесса в нижней части шейного отдела опасна стойкими двигательными дисфункциями.
При поражении шейной части спинного мозга это парезы (ослабление мышц), а при повреждении диафрагмального нерва есть риск остановки дыхания. Особенно опасно воспаление верхней части шейного отдела, грозящее расстройствами продолговатого мозга. А локализация процесса в нижней части шейного отдела опасна стойкими двигательными дисфункциями.- Поражение грудной части спинного мозга, которое встречается чаще других видов, характеризуется спастическим параличом ног с мышечным гипертонусом и судорогами.
- При поражение пояснично-крестцового участка спинного мозга характерны парез в ногах и дисфункции тазовых мышц (недержание). Мышцы, лишенные нормального питания и регуляции (из-за поражения нервов), постепенно атрофируются.
- Расстройства чувствительности ниже место воспаления. Это полное отсутствие боли, нечувствительность к прикосновениям, холоду и т.п.
Диагностика чаще опирается на данные различных спинномозговых пункций (анализ спинальной жидкости). Применяется также КТ и МРТ позвоночника, миелография. Эти методы в совокупности с симптоматикой и анамнезом в большинстве случаев оказываются достаточными для определения точного диагноза.
Узнайте больше о других инфекционных заболеваниях позвоночника:Лечение
Лечение этого опасного заболевания проводится только в стационарных условиях, оно длительное и комплексное, включает медикаментозную терапию, физиолечение, тщательный уход для профилактики пролежней, массаж и ЛФК. О некоторых из этих методов подробнее.
Препараты
 При консервативном лечении применяются антибактериальные препараты для борьбы с инфекцией или септическими осложнениями. Для этого применяется Преднизалон, курс лечения которым составляет 2-6 недель, антибиотики широкого спектра действия в больших дозах и сульфаниламиды.
При консервативном лечении применяются антибактериальные препараты для борьбы с инфекцией или септическими осложнениями. Для этого применяется Преднизалон, курс лечения которым составляет 2-6 недель, антибиотики широкого спектра действия в больших дозах и сульфаниламиды.
К ним подключают десенсибилизирующие средства (Тавегил, Супрастин), сосудорасширяющие (Эуфилин, Папаверин), гипокоагулянты (Курантил, Гепарин), антиоксиданты и витамины С, группы В, мелликтин – для восстановления двигательных функций, снижения тонуса мышц при параличах.
А при нарушении мочеиспускания практикуют частую катетеризацию, промывание мочевого пузыря марганцем, борной кислотой, назначают мочегонные и противомикробные средства (Фурагин, Фуразолидон).
Пролежни промывают перекисью, гной тампонируют хлористым натрием, на них накладывают повязки с мазью Вишневского, синтомициновой эмульсией, облепиховым маслом, их кварцуют, а ускорения заживления добиваются с помощью промывания инсулином. Для лечения цистита используется левомицетин и биомицин.
Хирургическое лечение
При острой форме поперечного миелита с отягчающей симптоматикой лечат только хирургически. Этот метод необходим и при гнойных или септических очагах, находящихся по соседству со спинным мозгом.
Упражнения ЛФК, массаж
Пассивные занятия ЛФК проводятся уже со второго дня заболевания.
Упражнения лечебной физкультуры на разных стадиях заболевания:
- В первом периоде их делают лежа на спине, животе или на боку, а возможно и на четвереньках в медленном темпе. ¾ комплекса составляет общеукрепляющая и дыхательная гимнастика, а остальные – специальные. На 10-15 день их дополняют тренировкой ягодиц, мышц промежности и заднего
 прохода. Затем, лежа на животе, тренируют мышцы спины и плечевого пояса по 20-30 раз. При поражении поясницы и груди к концу месяца больной должен научиться переворачиваться на живот, затем – двигаться в кровати с помощью рук, а за 2 месяца становиться на четвереньки (сначала с помощью).
прохода. Затем, лежа на животе, тренируют мышцы спины и плечевого пояса по 20-30 раз. При поражении поясницы и груди к концу месяца больной должен научиться переворачиваться на живот, затем – двигаться в кровати с помощью рук, а за 2 месяца становиться на четвереньки (сначала с помощью). - Во втором периоде преобладают тренировки координации, равновесия, устойчивости сидя и стоя с соблюдением осанки в спокойном состоянии и при движении. Это еще и упражнения с мячом, палкой, у стенки, на «ходунках». Их делают 4-5 раз в день с инструктором и самостоятельно.
- В третьем периоде добиваются максимального восстановления двигательных навыков и функций организма. Это разнообразные занятия со снарядами и предметами, игры и танцы. В предыдущем и особенно этом периоде полезны тренировки в бассейне (с ограждениями, поручнями и перекладинами). Для безопасности на пациента надевают пробковый пояс.
Для стимулирования тонуса мышц и улучшения трофики и циркуляции крови полезен массаж и электромассаж прилегающих к очагу воспаления мышц. Проводят десяток процедур по четверти часа ежедневно несколькими курсами с трехнедельными перерывами.
Лечение в домашних условиях
Его практикуют на восстановительной стадии заболевания. При этом продолжают занятия ЛФК, используют народные средства для снятия болей и минимизации разрушительных процессов спинного мозга. Это картофельно-медовые лепешки на шею в виде компрессов. Полезны также компрессы из равных частей сока алоэ, сухой горчицы с добавлением водки и настойки прополиса, из них формируют массу наподобие пластилина и накладывают на шею на ночь, накрыв пленкой.
Профилактика
Специфической профилактики от миелита не существует, для предупреждения заболевания практикуется вакцинация. Предотвращению инфицирования способствует своевременное лечение хронических инфекций (гайморит, кариес, герпес) и доведение до полного излечения острых инфекционных заболеваний (грипп, корь).
Прогноз выздоровления
При своевременной диагностике и настойчивом лечении улучшение состояния больного наступает через 2-3 месяца, а максимальное восстановление функционирования организма – через 1-2 года. При параличе обеих ног больному назначается первая группа инвалидности, а при остаточных параличах ног и слабости сфинктеров – третья инвалидная группа. Частичные параличи ног и нарушение походки – причины признания второй инвалидной группы с запретом трудоустройства.
Заключение
- Миелит – воспалительный процесс спинного мозга с вовлечением белого, серого вещества, нервных корешков и их оболочек.
- Причины заболевания известны не всегда, но чаще они носят инфекционный, травматический или аутоиммунный характер.
- Очаги инфекции локализуются в разных частях спинного мозга. Наиболее опасен для жизни пациентов шейный миелит.
- Грудная форма заболевания часто приводит к параличу рук, а поясничная – к параличу ног.
- Лечение воспаления длительный и сложный процесс, и из-за некроза участков спинного мозга не всегда приводит к полному восстановлению всех утраченных функций.
- Нередки случаи разных степеней инвалидности пациентов.
- Специфической профилактики миелита не существует, но важно не пропускать лечения инфекционных заболеваний – потенциальных его причин.

Врач ЛФК
Проводит комплексную терапию и профилактику заболевания позвоночника, проводит расшифровку рентгенографии и МРТ снимков. Также проводит реабилитацию и восстановления физического состояния после травм.Другие авторыКомментарии для сайта Cackle
симптомы болезни, профилактика и лечение Миелита, причины заболевания и его диагностика на EUROLAB
Что такое Миелит —
Миелит (myelitis; греч, myelos костный мозг + -itis) — воспаление спинного мозга, при котором поражается как белое, так и серое вещество.
Что провоцирует / Причины Миелита:
Выделяют инфекционные, интоксикационные и травматические миелиты. Инфекционные миелиты могут быть первичными, вызванными нейровирусами (Herpes zoster, вирусы полиомиелита, бешенства), обусловленными туберкулезным или сифилитическим поражением. Вторичные миелиты возникают как осложнение общеинфекционных заболеваний (корь, скарлатина, тиф, пневмония, грипп) или какого-либо гнойного очага в организме и сепсиса.
Патогенез (что происходит?) во время Миелита:
При первичных инфекционных миелитах инфекция распространяется гематогенно, поражению мозга предшествует виремия. В патогенезе вторичных инфекционных миелитов играют роль аллергический фактор и гематогенный занос инфекции в спинной мозг. Интоксикационные миелиты встречаются редко и могут развиваться вследствие тяжелых экзогенных отравлений или эндогенной интоксикации. Травматические миелиты возникают при открытых и закрытых травмах позвоночника и спинного мозга с присоединением вторичной инфекции. Нередки случаи поствакцинального миелита.Патоморфология
Макроскопически вещество мозга дряблое, отечное, выбухает; на разрезе рисунок «бабочки» смазан. Микроскопически в области очага обнаруживаются гиперемия, отек, мелкие кровоизлияния, инфильтрация форменными элементами, гибель клеток, распад миелина.
Симптомы Миелита:
Клиническая картина миелита развивается остро или подостро на фоне общеинфекционных симптомов: повышения температуры до 38-39°С, озноба, недомогания. Неврологические проявления миелита начинаются с умеренных болей и парестезии в нижних конечностях, спине и груди, носящих корешковый характер. Затем в течение 1-3 дней появляются, нарастают и достигают максимума двигательные, чувствительные и тазовые расстройства.Характер неврологических симптомов определяется уровнем патологического процесса. При миелите поясничной части спинного мозга наблюдаются периферический парапарез или параплегия нижних конечностей с атрофиями, реакцией перерождения, отсутствием глубоких рефлексов, тазовые расстройства в виде истинного недержания мочи и кала. При миелите грудной части спинного мозга возникают спастический паралич ног с гиперрефлексией, клонусами, патологическими рефлексами, выпадением брюшных рефлексов, тазовые нарушения в виде задержки мочи и кала, переходящей в недержание. При внезапно развивающихся поперечных миелитах мышечный тонус независимо от локализации очага может быть низким в течение некоторого времени вследствие явлений диашиза. При поражении спинного мозга на уровне шейного утолщения развиваются верхняя вялая и нижняя спастическая параплегия. Миелит в верхнешейной части спинного мозга характеризуется спастической тетраплегией, поражением диафрагмального нерва с расстройством дыхания, иногда бульбарные нарушения. Нарушения чувствительности в виде гипестезии или анестезии носят проводниковый характер всегда с верхней границей, соответствующей уровню пораженного сегмента. Быстро, иногда в течение первых дней, развиваются пролежни на крестце, в области больших вертелов, бедренных костей, стоп. В более редких случаях воспалительный процесс охватывает только половину спинного мозга, что дает картину синдрома Броун-Секара.
Описаны формы подострого некротического миелита, для которого характерно поражение пояснично-крестцовой части спинного мозга с последующим распространением патологического процесса вверх, развитием бульбарных нарушений и летальным исходом. В цереброспинальной жидкости при миелитах обнаруживаются повышенное содержание белка и плеоцитоз. Среди клеток могут быть полинуклеары и лимфоциты. При ликворо-динамических пробах блок отсутствует. В крови отмечаются увеличение СОЭ и лейкоцитоз со сдвигом формулы влево.
Течение и прогноз
Течение заболевания острое, процесс достигает наибольшей выраженности через несколько дней, а затем на протяжении нескольких недель остается стабильным. Восстановительный период продолжается от нескольких месяцев до 1-2 лет. Быстрее и раньше всего восстанавливается чувствительность, затем функции газовых органов; двигательные нарушения регрессируют медленно. Нередко остаются стойкие параличи или парезы конечностей. Самыми тяжелыми по течению и прогнозу являются шейные миелиты вследствие тетраплегии, близости жизненно важных центров, дыхательных нарушений. Неблагоприятный прогноз при миелитах нижнегрудной и пояснично-крестцовой локализации вследствие тяжелого поражения, плохого восстановления функций тазовых органов, присоединения вторичной инфекции (пролежней, уросепсиса).
Диагностика Миелита:
Острое начало заболевания с быстрым развитием поперечного поражения спинного мозга на фоне общеинфекционных симптомов, наличие воспалительных изменений в ликворе при отсутствии блока субарахноидального пространства делает диагноз достаточно ясным. Однако очень важно своевременно диагностировать эпидурит, клиническая картина которого в большинстве случаев неотличима от миелита, но при котором требуется неотложное хирургическое вмешательство. В сомнительных случаях следует прибегать к эксплоративной ламинэктомии. При диагностике эпидурита следует иметь в виду наличие гнойного очага в организме, появление корешковых болей, синдром нарастающей компрессии спинного мозга. Острый полирадикулоневрит Гийена-Барре отличается от миелита отсутствием проводниковых нарушений чувствительности, спастических явлений и тазовых расстройств. Опухоли спинного мозга отличаются медленным течением, с четко очерченной стадией корешковых болей, наличием белково-клеточной диссоциации в цереброспинальной жидкости, блока при ликвородинамических пробах. Гематомиелия и гематорахис возникают внезапно, не сопровождаются подъемом температуры; при гематомиелии поражается в основном серое вещество; при кровоизлиянии под оболочки возникают менингеальные симптомы. В анамнезе часто можно выявить указания на травму.При остром поперечном поражении спинного мозга необходима дифференциация от острого нарушения спинномозгового кровообращения. Можно заподозрить рассеянный склероз, однако для него характерны избирательное поражение белого вещества, быстрый и значительный регресс симптомов через несколько дней или недель, наличие признаков рассеянного поражения спинного и головного мозга. Хронический менингомиелит отличается более медленным развитием, отсутствием повышения температуры и нередко обусловлен сифилитическим поражением, что устанавливается с помощью серологических реакций.
Лечение Миелита:
Во всех случаях следует назначать антибиотики широкого спектра действия в максимально высоких дозах. Для уменьшения болей и при высокой температуре показаны антипиретики. Применяют глюкокортикоидные гормоны в дозе 50-100 мг в сутки (или эквивалентные дозы дексаметазона или триамцинолона), АКЛТ в дозе 40 ЕД дважды в день в течение 2-3 нед. с постепенным снижением дозы. Особое внимание следует обратить на предупреждение развития пролежней и восходящей урогенитальной инфекции. Для профилактики пролежней, часто возникающих над костными выступами, больного необходимо укладывать на круг, под пятки подкладывать ватные прокладки, ежедневно протирать тело камфорным спиртом, менять положение. При появлении пролежней некротические ткани иссекают и накладывают повязки с пенициллиновой или тетрациклиновой мазью, мазью Вишневского. Для предупреждения образования пролежней и после их появления проводят ультрафиолетовое облучение ягодиц, крестца, стоп.
В первый период заболевания задержку мочи иногда удается преодолеть применением антихолинэстеразных препаратов; если же это оказывается недостаточным, необходима катетеризация с промыванием мочевого пузыря антисептическими растворами.
Профилактика Миелита:
Для предупреждения развития контрактур с первого дня болезни следует проводить пассивную ЛФК и укладывать больного в постели, разогнув ноги в тазобедренных и коленных суставах и согнув в голеностопных, для чего используются валики и специальные шины. После острого периода (2-4 нед. в зависимости от тяжести заболевания) нужно переходить к более активным восстановительным мероприятиям: массажу, пассивной и активной ЛФК, иглотерапии, физиотерапии. Показаны витамины группы В, прозерин, дибазол, галантамин, биостимуляторы, рассасывающие препараты. При резкой спастичности применяют седуксен, элениум, мелликтин, баклофен, мидокалм, сирдалуд. В дальнейшем рекомендуется санаторно-курортное лечение.Трудоспособность
Определяется локализацией и распространенностью процесса, степенью нарушения двигательных и тазовых функций, чувствительных расстройств. В остром и подостром периодах больные временно нетрудоспособны. При хорошем восстановлении функций и возможности возвращения к работе больничный лист может быть продлен до практического выздоровления. При остаточных явлениях в виде незначительного нижнего парапареза со слабостью сфинктеров больным устанавливают III группу инвалидности. При умеренном нижнем парапарезе, нарушении походки и статики больные не могут работать в обычных производственных условиях и признаются инвалидами II группы. Если больные нуждаются в постоянном постороннем уходе (параплегии, тетрапарезы, нарушения функций тазовых органов), им устанавливают I группу инвалидности. Если при динамическом наблюдении во МСЭК и лечебных учреждениях в течение 4 лет восстановления нарушенных функций не происходит, группа инвалидности устанавливается бессрочно.
К каким докторам следует обращаться если у Вас Миелит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Миелита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни нервной системы:
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.Острый миелит — симптомы болезни, профилактика и лечение Острого миелита, причины заболевания и его диагностика на EUROLAB
Что такое Острый миелит —
Миелит – воспаление спинного мозга, при котором поражается как белое, так и серое вещество.
Что провоцирует / Причины Острого миелита:
Выделяют инфекционные, интоксикационные и травматические миелиты. Инфекционные миелиты могут быть первичными, вызванными нейровирусами (Herpeszoster, вирусы полиомиелита, бешенства), обусловленными туберкулезным или сифилитическим поражением. Вторичные миелиты возникают как осложнение общеинфекционных заболеваний (корь, скарлатина, тиф, пневмония, грипп) или какого-либо гнойного очага в организме и сепсиса. При первичных инфекционных миелитах инфекция распространяется гематогенно, поражению мозга предшествует виремия.
Патогенез (что происходит?) во время Острого миелита:
В патогенезе вторичных инфекционных миелитов играют роль аутоиммунные реакции и гематогенный занос инфекции в спинной мозг. Интоксикационные миелиты встречаются редко и могут развиваться вследствие тяжелых экзогенных отравлений или эндогенной интоксикации. Травматические миелиты возникают при открытых и закрытых травмах позвоночника и спинного мозга с присоединением вторичной инфекции. Нередки случаи поствакцинального миелита.
Патоморфология. Макроскопически вещество мозга дряблое, отечное, выбухает; на разрезе рисунок «бабочки» смазан. Микроскопически в области очага обнаруживаются гиперемия, отек, мелкие кровоизлияния. инфильтрация форменными элементами, гибель клеток, распад миелина.
Симптомы Острого миелита:
Картина миелита развертывается остро или подостро на фоне общеинфекционных симптомов: повышения температуры до 38–39 °С, озноба, недомогания. Неврологические проявления миелита начинаются с умеренных болей и парестезии в нижних конечностях, спине и груди, носящих корешковый характер. Затем в течение 1–3 дней появляются, нарастают и достигают максимума двигательные, чувствительные и тазовые расстройства.
Характер неврологических симптомов определяется уровнем патологического процесса. При миелите поясничной части спинного мозга наблюдаются периферический парапарез, тазовые расстройства в виде истинного недержания мочи и кала. При миелите грудной части спинного мозга возникают спастический паралич ног, тазовые нарушения в виде задержки мочи и кала, переходящей в недержание. При внезапно развивающихся поперечных миелитах мышечный тонус независимо от локализации очага может быть низким в течение некоторого времени вследствие явлений диашиза. При поражении спинного мозга на уровне шейного утолщения развиваются верхняя вялая и нижняя спастическая параплегия. Миелит в верхнешейной части спинного мозга характеризуется спастической тетраплегией, поражением диафрагмального нерва с расстройством дыхания, иногда бульбарными нарушениями. Расстройства чувствительности в виде гипестезии или анестезии носят проводниковый характер всегда с верхней границей, соответствующей уровню пораженного сегмента. Быстро, иногда в течение первых дней, развиваются пролежни на крестце, в области больших вертелов, бедренных костей, стоп. В более редких случаях воспалительный процесс охватывает только половину спинного мозга, что проявляется клинической картиной синдрома Броун-Секара.
Описаны формы подострого некротического миелита, для которого характерно поражение пояснично-крестцовой части спинного мозга с последующим распространением патологического процесса вверх, развитием бульбарных нарушений и летальным исходом. В цереброспинальной жидкости при миелитах обнаруживаются повышенное содержание белка и плеоцитоз. Среди клеток могут быть полинуклеары и лимфоциты. При ликвородинамических пробах белок отсутствует. В крови отмечаются увеличение СОЭ и лейкоцитоз со сдвигом влево.
Течение миелита острое, процесс достигает наибольшей выраженности через несколько дней, а затем на протяжении нескольких недель остается стабильным. Восстановительный период продолжается от нескольких месяцев до 1–2 лет. Быстрее и раньше всего восстанавливаются чувствительность, затем функции тазовых органов; двигательные нарушения регрессируют медленно. Нередко остаются стойкие параличи или парезы конечностей. Самыми тяжелыми по течению и прогнозу являются шейные миелиты вследствие тетраплегии, близости жизненно важных центров, дыхательных нарушений. Неблагоприятен прогноз при миелитах нижнегрудной и пояснично-крестцовой локализации вследствие тяжелого поражения, плохого восстановления функций тазовых органов и в связи с этим присоединения вторичной инфекции.
Диагностика Острого миелита:
Острое начало заболевания с быстрым развитием поперечного поражения спинно го мозга на фоне общеинфекционных симптомов, наличие воспалительных изменений в цереброспинальной жидкости при отсутствии блока делает диагноз достаточно ясным. Однако очень важно своевременно диагностировать эпидурит, клиническая картина которого в большинстве случаев неотличима от симптомов миелита, но при котором требуется неотложное хирургическое вмешательство. В сомнительных случаях следует прибегать к эксплоративной ламинэктомии. При диагностике эпидурита следует иметь в виду наличие гнойного очага в организме, появление корешковых болей, синдром нарастающей компрессии спинного мозга. Острый полирадикулоневрит Гийена – Барре отличается от миелита отсутствием проводниковых нарушений чувствительности, спастических явлений и тазовых расстройств. Для опухолей спинного мозга характерно медленное течение, наличие белково-клеточной диссоциации в цереброспинальной жидкости, блока при ликвородинамических пробах. Гематомиелия и гематорахия возникают внезапно, не сопровождаются подъемом температуры; при гематомиелии поражается в основном серое вещество; если кровоизлияние произошло под оболочки, то возникают менингеальные симптомы. В анамнезе часто можно выявить указания на травму.
Острое поперечное поражение спинного мозга необходимо дифференцировать от острого нарушения спинального кровообращения. Можно заподозрить рассеянный склероз, однако для него характерны избирательное поражение белого вещества, часто быстрый и значительный регресс симптомов через несколько дней или недель, наличие признаков рассеянного поражения спинного и головного мозга. Хронический менингомиелит отличается более медленным развитием, отсутствием повышения температуры и нередко обусловлен сифилитическим поражением, что устанавливается с помощью серологических реакций.
Лечение Острого миелита:
Во всех случаях следует назначать антибиотики широкого спектра действия или сульфаниламиды в максимально высоких дозах. Для уменьшения болей и при высокой температуре показаны антипиретики. Применяют глюкокортикоидные гормоны в дозе 50–100 мг в сутки (или эквивалентные дозы дексаметазона или триамцинолона), АКТГ в дозе 40 ЕД дважды в день в течение 2–3 нед с постепенным снижением дозы. Особое внимание следует обратить на предупреждение развития пролежней и восходящей урогенитальной инфекции. Для профилактики пролежней, часто возникающих над костными выступами, больного необходимо укладывать на круг, по д пятки подкладывать ватные прокладки, ежедневно протирать тело камфорным спиртом, менять положение. При появлении пролежней некротические ткани иссекают и накладывают повязки с пенициллиновой или тетрациклиновой мазью, мазью Вишневского. Для предупреждения образования пролежней и после их появления проводят ультрафиолетовое облучение ягодиц, крестца, стоп.
В первый период заболевания задержку мочи иногда удается преодолеть, применяя антихолинэстеразные препараты; если же это оказывается недостаточным, необходима катетеризация мочевого пузыря с промыванием его антисептическими растворами.
Для предупреждения развития контрактур с первого дня болезни следует проводить пассивную ЛФК и укладывать больного в постели, разогнув ноги в тазобедренных и коленных суставах и согнув в голеностопных, для чего используются валики и специальные шины. После острого периода (2–4 нед в зависимости от тяжести заболевания) нужно переходить к более активным восстановительным мероприятиям: массажу, пассивной и активной ЛФК, иглоукалыванию, физиотерапии. Показаны витамины группы В, прозерин, дибазол, галантамин, биостимуляторы, рассасывающие препараты. При резкой спастичности применяют седуксен, элениум, мелликтин, баклофен, мидокалм. В дальнейшем рекомендуется санаторно-курортное лечение.
Трудоспособность. Определяется локализацией и распространенностью процесса, степенью нарушения двигательных и тазовых функций, чувствительных расстройств. В остром и подостром периодах больные временно нетрудоспособны. При хорошем восстановлении функций и возможности возвращения к работе больничный лист может быть продлен до практического выздоровления. При остаточных явлениях в виде незначительного нижнего парапареза со слабо стью сфинктеров больным устанавливают III гр упп у инвалидности. При умеренном нижнем парапарезе, нарушении походки и статики больные не могут работать в обычных производственных условиях и признаются инвалидами II группы. Если больные нуждаются в постоянном постороннем уходе (параплегии, тетрапарезы, нарушения функций тазовых органов), им устанавливают Iгруппу инвалидности. Если в течение 4 лет восстановления нарушенных функций не происходит, группа инвалидности устанавливается бессрочно.
К каким докторам следует обращаться если у Вас Острый миелит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Острого миелита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни нервной системы:
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.причины, симптомы, диагностика и лечение

Оптикомиелит (болезнь Девика) — демиелинизирующая патология, отличающаяся избирательным поражением спинного мозга и зрительных нервов. Клиническая картина характеризуется сочетанием зрительных расстройств с симптомами миелита (пара- или тетрапарез, нарушения чувствительности, тазовая дисфункция). Диагностика оптикомиелита осуществляется при помощи исследования ликвора, МРТ спинного и головного мозга, определения в крови специфичных антител. Лечится оптикомиелит комбинацией иммуносупрессивной (кортикостероиды, цитостатики) и симптоматической (миорелаксанты, анальгетики, антидепрессанты) терапии. Альтернативным является иммуномодулирующее лечение.
Общие сведения
Впервые сходная с оптикомиелитом симптоматика была описана в 1870 г. К 1894 г. французский врач Девик описал 16 случаев оптикомиелита и предложил выделить это заболевание в качестве отдельной нозологии. Однако длительный период в клинической неврологии болезнь Девика считалась одним из тяжелых вариантов рассеянного склероза. Лишь к концу ХХ века достижения в исследовании патогенеза демиелинизирующих заболеваний позволили считать оптикомиелит самостоятельной нозологической формой. Наиболее распространен оптикомиелит в Юго-Восточной Азии. Основной контингент заболевших составляют женщины среднего возраста. Хотя возрастной диапазон манифестации первых клинических признаков варьирует от 1 года до 77 лет, в большинстве случаев дебют оптикомиелита приходится на возраст 35-47 лет. Женщины более подвержены заболеванию, по различным данным на 1 заболевшего мужчину приходится 2-8 женщин.

Оптикомиелит
Причины оптикомиелита
В настоящее время оптикомиелит относят к аутоиммунным заболеваниям, хотя его патогенез не полностью ясен. Специфические для оптикомиелита антитела NMO-IgG были определены в 2004 г. Они выявляются у 65-73% больных и отсутствуют у пациентов с другой аутоиммунной патологией, типичными формами рассеянного склероза, РЭМ или иными воспалительными поражениями ЦНС. В 2005 г. был найден белковый канал аквапорин-4, являющийся мишенью для антител NMO-IgG. Аквапорин-4 располагается преимущественно в тканях спинного мозга, в головном мозге — перивентрикулярно и в области гипоталамуса. Он локализуется в отростках астроцитов и стенке сосудов, формирующих гематоэнцефалический барьер. Повреждение белковых каналов антителами NMO-IgG приводит к повышению проницаемости гематоэнцефалического барьера, свободному проникновению через него других иммунных комплексов с развитием аутоиммунного воспаления.
Морфологически оптикомиелит сопровождается некрозом белого и серого мозгового вещества, образованием зон демиелинизации. Патологические изменения затрагивают спинной мозг, зрительные нервы, гипоталамус и хиазму. В зонах демиелинизации и периваскулярно при оптикомиелите обнаруживаются отложения IgG. Хронические спинальные воспалительные очаги представляют собой кистозную дегенерацию, атрофию и глиоз. В ряде случаев наблюдается формирование полостей, характерных для сирингомиелии. Одним из компонентов морфологических изменений при оптикомиелите практически во всех случаях выступает аутоиммунный васкулит.
Симптомы оптикомиелита
Базовыми проявлениями, характеризующими оптикомиелит, являются оптический неврит и воспалительное поражение спинного мозга (миелит). В 80% наблюдений неврит зрительного нерва предшествует развитию миелита, который появляется не позже, чем через 3 месяца от дебюта зрительных нарушений. В 20% случаев оптикомиелит манифестирует симптомами миелита, а затем присоединяется оптический неврит. В литературе по неврологии описан ряд случаев оптикомиелита Девика, при которых появлению неврологических проявлений предшествовали лихорадка, ОРВИ или другие инфекции. В отдельных случаях оптикомиелит развивался на фоне других аутоиммунных заболеваний (ревматоидного артрита, СКВ, синдрома Шегрена, антифосфолипидного синдрома, аутоиммунного тиреоидита, НЯК, тромбоцитопенической пурпуры).
Оптикомиелит, как правило, протекает с двусторонним поражением зрительных нервов. В дебюте заболевания пациенты отмечают нарушение четкости изображения, появление «пелены» перед глазами. Возможны болевые ощущения в орбитах. Известны случаи субклинического течения оптического неврита, диагностируемые при проведении офтальмоскопии. После затихания острого воспалительного процесса может наблюдаться некоторое восстановление зрительной функции, в других случаях наступает полная атрофия зрительного нерва и слепота.
Сопровождающие оптикомиелит Девика спинальные поражения могут носить полный поперечный, распространенный продольный или частичный поперечный характер. Клинически они проявляются нижним парапарезом или тетрапарезом, спастической мышечной гипертонией, атаксией и дискоординацией в конечностях, расстройством чувствительности ниже уровня спинального поражения, вегетативными нарушениями, тазовой дисфункцией (недержанием кала и задержкой мочи). Примерно у 35% пациентов с оптикомиелитом наблюдается симптом Лермитта — идущий в каудальном направлении резкий «прострел» в позвоночника, иррадиирующий в ноги. Возможны крампли, периодически возникающие в ногах. Отличительной особенностью оптикомиелита является распространение патологических изменений на 3 и более спинальных сегмента.
Оптикомиелит может иметь монофазное или ремиттирующее течение. Последнее составляет до 85-90% случаев. Оно характеризуется периодами обострения и относительной ремиссии. При этом возможно как совместное обострение неврита и миелита, так и раздельное появление их атак с временным интервалом до нескольких месяцев или даже лет. В первый год заболевания рецидив отмечается у 55% пациентов, в первые 3 года — у 78%, в первые 5 лет — у 99%. Монофазный оптикомиелит отличается прогрессирующим развитием одновременно миелита и неврита без последующих рецидивов.
Диагностика оптикомиелита
В ходе диагностического поиска наряду с анализом клинической картины невролог опирается на данные исследования спинномозговой жидкости и магнитно-резонансной томографии. Необходимо дифференцировать оптикомиелит от острого рассеянного энцефаломиелита, рецидивирующего ретробульбарного неврита, миелопатии, рецидивирующего миелита.
С целью забора цереброспинальной жидкости (ликвора) проводится люмбальная пункция. В острой фазе заболевания анализ ликвора выявляет плеоцитоз свыше 50 клеток в 1 мм3. Типичные для рассеянного склероза олигоклональные антитела определяются менее чем у 20% пациентов. Проводится также исследование крови на антитела NMO-IgG. Кроме того, в крови у пациентов с оптикомиелитом Девика могут выявляться антитиреоидные и антинуклеарные антитела. Офтальмолог осуществляет проверку остроты зрения и осмотр глазного дна (офтальмоскопию). Последняя даже при отсутствии клиники оптического неврита может выявлять стушеванность, бледность и отек диска зрительного нерва. Более точно диагностировать поражение зрительного нерва позволяет исследование зрительных ВП.
МРТ позвоночника визуализирует очаги поражения, охватывающие 2 и более спинальных сегментов и обычно имеющие некротический характер. При этом МРТ головного мозга выявляет демиелинизацию зрительных трактов. В некоторых случаях патологические изменения могут визуализироваться в области гипоталамуса. Другие церебральные структуры, как правило, остаются интактны. МРТ-картина в виде распространенного спинального поражения и отсутствия очагов в головном мозге позволяет дифференцировать оптикомиелит от рассеянного склероза и РЭМ.
Абсолютными диагностическими критериями оптикомиелита выступают: оптический неврит, острый миелит, отсутствие клиники иных поражений вне спинальных структур и зрительных нервов. Диагноз подтверждается наличием 1 из «больших» подтверждающих критериев: интактность церебральных структур по данным МРТ, патологические спинальные очаги протяженностью более 2-х сегментов, плеоцитоз ликвора свыше 50 клеток в 1 мм3. Новым дополнительным критерием оптикомиелита является наличие NMO-IgG антител.
Лечение и прогноз оптикомиелита
Терапия оптикомиелита Девика представляет собой сложную задачу. Имеются противоречивые данные о результатах лечения при помощи иммуномодулирующих и иммуносупрессивных препаратов. В мире зарегистрированы всего 6 фармпрепаратов для патогенетической терапии оптикомиелита, 3 из них являются интерферонами. Однако их клиническая эффективность не доказана. С целью купирования атак миелита и неврита традиционно используют высокие дозы кортикостероидов и плазмаферез. При некупируемой атаке возможно использование ритуксимаба или митоксантрона. Терапией выбора при предупреждении обострений выступает применение преднизолона.
Симптоматическое лечение оптикомиелита включает применение миорелаксантов (дантролена, толперизона), интратекальной инфузии баклофена, антидепрессантов (имипрамина, амитриптилина), центральных анальгетиков (прегабалина), физиотерапии (электрофореза, СМТ, озокерита, парафинотерапии, массажа). С целью восстановления двигательной и чувствительной функции конечностей, улучшения координации, уменьшения спастичности показана лечебная физкультура.
Среди исходов оптикомиелита Девика может наблюдаться полное выздоровление, остаточные парезы и расстройства зрения (в наихудшем варианте — амавроз), ремиссия, в тяжелых случаях — летальный исход. Причиной последнего зачастую выступает тяжелый миелит шейных сегментов спинного мозга, приводящий к развитию дыхательной недостаточности. Прогностически более неблагоприятным считается оптикомиелит с монофазным течением, стойким двигательным дефицитом, атрофией зрительных нервов.
 При поражении шейной части спинного мозга это парезы (ослабление мышц), а при повреждении диафрагмального нерва есть риск остановки дыхания. Особенно опасно воспаление верхней части шейного отдела, грозящее расстройствами продолговатого мозга. А локализация процесса в нижней части шейного отдела опасна стойкими двигательными дисфункциями.
При поражении шейной части спинного мозга это парезы (ослабление мышц), а при повреждении диафрагмального нерва есть риск остановки дыхания. Особенно опасно воспаление верхней части шейного отдела, грозящее расстройствами продолговатого мозга. А локализация процесса в нижней части шейного отдела опасна стойкими двигательными дисфункциями. прохода. Затем, лежа на животе, тренируют мышцы спины и плечевого пояса по 20-30 раз. При поражении поясницы и груди к концу месяца больной должен научиться переворачиваться на живот, затем – двигаться в кровати с помощью рук, а за 2 месяца становиться на четвереньки (сначала с помощью).
прохода. Затем, лежа на животе, тренируют мышцы спины и плечевого пояса по 20-30 раз. При поражении поясницы и груди к концу месяца больной должен научиться переворачиваться на живот, затем – двигаться в кровати с помощью рук, а за 2 месяца становиться на четвереньки (сначала с помощью).