Забрюшинная флегмона — причины, симптомы, диагностика и лечение
Забрюшинная флегмона – это разлитой гнойный процесс, локализованный в клетчатке ретроперитонеального пространства. Заболевание проявляется лихорадкой, недомоганием, тянущим умеренным или интенсивным болевым синдромом в пояснице и животе, усиливающимся при перемене положения тела. Для подтверждения диагноза проводят хирургический осмотр, УЗИ забрюшинного пространства, рентгенографию органов брюшной полости, анализ крови. Консервативное лечение предполагает назначение антибиотиков. Во время операции осуществляют вскрытие флегмоны и дренирование ретроперитонеального пространства.
Общие сведения
Забрюшинная флегмона – острое гнойное поражение позадибрюшинной жировой клетчатки. Отличительной особенностью ретроперитонеальной флегмоны является отсутствие границ расплавления тканей и склонность к быстрому распространению воспалительного процесса на близлежащие структуры (фасции, мышцы, соседние органы). Рыхлое строение забрюшинной клетчатки способствует стремительному размножению гнилостной инфекции, более выраженной интоксикации, нежели при ограниченном нагноении (абсцессе). Заболевание преимущественно распространено среди людей молодого и среднего возраста (25-45 лет), в равной степени наблюдается у мужчин и женщин.

Забрюшинная флегмона
Причины
Флегмонозный процесс в забрюшинной клетчатке чаще имеет вторичный характер и возникает в условиях протекающей в организме инфекции (пиелонефрита, параколита и др.). Патогенная флора, способствующая развитию гнойного процесса, представлена преимущественно золотистым стафилококком, кишечной палочкой, зеленящим стрептококком и др. В абдоминальной хирургии выделяют две группы причин образования забрюшинной флегмоны:
- Первичные. Флегмона может возникать в результате нарушения принципов асептики и антисептики во время хирургических манипуляций на органах малого таза и брюшной полости или инфицирования ретроперитонеальной клетчатки при открытых ранениях живота.
- Вторичные. В этих случаях флегмона забрюшинной области развивается вследствие гематогенного, лимфогенного распространения инфекции из первичного очага воспаления при пионефрозе, гнойном панкреатите, флегмонозном аппендиците, остеомиелите костей таза и др. Патология может возникать при прорыве забрюшинного абсцесса и проникновении пиогенного содержимого в клетчатку, в результате нагноения забрюшинных гематом при закрытых травмах и ранениях крупных сосудов с переходом воспаления на ретроперитонеальную область.
Вероятность развития забрюшинной флегмоны возрастает при снижении резистентности организма (после перенесенных вирусных, бактериальных инфекций, химиотерапии, лучевой терапии), тяжелом течении хронических заболеваний (сердечной недостаточности, бронхиальной астмы, сахарного диабета и др.), авитаминозе, пожилом и старческом возрасте пациентов.
Патогенез
Толчком к началу заболевания служит проникновение возбудителя в забрюшинную клетчатку на фоне ослабленного общего иммунитета, декомпенсации хронических заболеваний и т. д. Под воздействием токсинов, которые выделяются патогенными микроорганизмами, развивается серозный отек, воспалительная инфильтрация клетчатки с последующим образованием гнойного экссудата и расплавлением жировой ткани. Особенности строения ретроперитонеального пространства определяют быстрый переход воспаления на окружающие анатомические области. Распространение инфекции происходит через естественные промежутки в фасциях, которые способствуют проникновению гнойного экссудата из одного пространства в другое.
Классификация
Выделяют острое и хроническое течение забрюшинной флегмоны. Острая флегмона развивается внезапно и сопровождается интенсивной болью и интоксикацией. Хроническое течение возникает на фоне сниженной вирулентности патогенной флоры и быстрой активации защитных сил организма и проявляется слабовыраженной симптоматикой с периодами обострения и ремиссии. По характеру экссудата абдоминальные хирурги различают серозную, гнойную, некротическую и гнилостную формы заболевания. Исходя из локализации пиогенного процесса в ретроперитонеальном пространстве, выделяют следующие виды флегмоны:
- Поясничная. Наиболее распространённый вариант заболевания. При данной локализации флегмона, расположенная над гребнем подвздошной кости, распространяется по наружному краю поясничной мышцы до края длинных мышц спины.
- Подвздошная. Инфильтрат локализуется в среднем и верхнем отделах подвздошной ямки, начинаясь вблизи тела лобковой кости, проходит вдоль наружного края поясничной мышцы и достигает передней верхней ости подвздошной кости. Верхний край флегмоны обычно хорошо определяется при пальпации живота.
- Паховая. Данный тип забрюшинной флегмоны встречается редко. Инфильтрат расположен в позадибрюшинной клетчатке в проекции наружной подвздошной артерии и вены.
Симптомы забрюшинной флегмоны
Клинические проявления на начальной стадии не имеют специфических черт. Появляются общие признаки воспалительного процесса: повышение температуры тела до фебрильных значений, слабость, повышенная утомляемость, озноб, тошнота, головокружение. По мере прогрессирования патологии возникает боль. Болезненные ощущения вначале носят периодический тянущий, пульсирующий характер и локализуются в зависимости от расположения флегмоны в поясничной области, левой и правой половинах живота.
Боли постепенно нарастают, становятся постоянными, интенсивными и не имеют четкой локализации. Болевой синдром усиливается при попытке встать, сесть, повернуться на бок, значительно ухудшая уровень жизни пациента и мешая ему нормально передвигаться. При пальпации спины и живота отмечается резкая болезненность в поясничной области. При поясничном расположении инфильтрата можно заметить сглаженность контуров на пораженной половине поясницы, при глубокой пальпации живота определяется утолщение клетчатки в зоне воспаления.
Осложнения
Распространение гнойного процесса на окружающие ткани может стать причиной гнойного перитонита, пиелонефрита, эмпиемы плевры. Попадание инфекции в кровоток приводит к развитию тромбофлебита, лимфаденита, артериита. Поражение артерии может осложняться ее расплавлением и артериальным кровотечением. Генерализация инфекционного процесса приводит к возникновению сепсиса, выраженной интоксикации вплоть до септикопиемии, инфекционно-токсического шока и летального исхода.
Диагностика
- Осмотр хирурга. При сборе анамнеза специалист обращает внимание на травмы, операции и инфекционные заболевания в прошлом. Во время физикального осмотра отмечается напряжение мышц живота и спины на стороне поражения, наличие инфильтратов различной локализации, болезненных при пальпации.
- УЗИ брюшной полости и забрюшинного пространства. Позволяет визуализировать патологический инфильтрат в забрюшинной области. При наличии первичного очага инфекции (в почках, поджелудочной железе, кишечнике) удается выявить изменения в органах и жидкость в брюшной полости.
- Обзорная рентгенография брюшной полости. На рентгенограммах отмечается исчезновение контуров поясничной мышцы в области поражения. В зоне флегмоны в пределах ограниченного участка кишки определяется выраженный метеоризм, который не исчезает после использования клизм.
- Анализ крови. Лабораторное исследование крови выявляет наличие общего инфекционного процесса в организме, при котором повышается уровень лейкоцитов, ускоряется СОЭ, наблюдается сдвиг лейкоцитарной формулы влево. Анализ крови на стерильность выполняют для верификации возбудителя инфекции и назначения грамотной антибиотикотерапии.
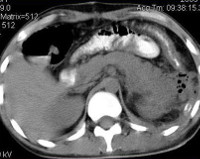
В сомнительных и трудных случаях назначают КТ забрюшинного пространства. Данное исследование с большей точностью помогает определить этиологию болезни, местоположение флегмоны и изменения со стороны соседних органов. Дифференциальную диагностику забрюшинной флегмоны проводят с гриппозной инфекцией, тифом, паратифом, пиелонефритом, остеомиелитом костей таза. На начальных этапах симптомы болезни часто ошибочно принимают за проявления дегенеративных заболеваний позвоночника (остеохондроза поясничного отдела позвоночника, протрузии позвоночных дисков).
Лечение забрюшинной флегмоны
Тактика лечения зависит от локализации и величины флегмоны, а также наличия осложнений. Все пациенты с данным заболеванием подлежат госпитализации в хирургическое отделение. В настоящее время существует два основных подхода к лечению патологии:
- Консервативный. Применяется на начальных этапах болезни, при малых размерах флегмоны и отсутствии осложнений со стороны других органов и систем. Этиотропная терапия представлена антибактериальными препаратами широкого спектра действия. Наряду с основным лечением назначают дезинтоксикационную терапию, противовоспалительные и обезболивающие средства, витамины и иммуномодуляторы.
- Хирургический. При отсутствии эффекта от консервативной терапии, больших флегмонах и выраженной интоксикации применяют оперативное лечение. Выполняют вскрытие нагноения и санацию забрюшинного пространства, после чего устанавливают дренажную систему с целью активной аспирации гнойного экссудата из ретроперитонеальной области. При поясничной локализации применяют доступ Симона, при паранефритах – задний латеральный или медиальный доступы. При отсутствии данных о точном расположении флегмоны выполняют косые поясничные разрезы по Израэлю, Пирогову, Шевкуненко. До и после операции назначают антибактериальную и противовоспалительную терапию.
Прогноз и профилактика
Прогноз зависит от расположения, размеров флегмоны и выраженности интоксикационного синдрома. При своевременном обнаружении заболевания и адекватной антибиотикотерапии течение благоприятное. Поздняя диагностика, развитие перитонита, инфицирование других органов может повлечь за собой серьезные последствия (шок, сепсис и др.) вплоть до смертельного исхода. Основу профилактики заболевания составляет строгое соблюдение медицинским персоналом правил асептики во время инвазивных вмешательств, рациональное назначение антибиотиков и грамотное послеоперационное наблюдение за больными с хирургической патологией. Важную роль играет раннее распознавание и лечение хронических заболеваний брюшной полости и ретроперитонеального пространства (пиелонефрит, колит и др.).
Забрюшинная флегмона — Медицинский справочник
Забрюшинная флегмона – разлитой гнойный процесс, локализованный в клетчатке ретроперитонеального пространства. Заболевание проявляется лихорадкой, недомоганием, тянущим умеренным или интенсивным болевым синдромом в пояснице и животе, усиливающимся при перемене положения тела. Для подтверждения диагноза проводят хирургический осмотр, УЗИ забрюшинного пространства, рентгенографию органов брюшной полости, анализ крови. Консервативное лечение предполагает назначение антибиотиков. Во время операции осуществляют вскрытие флегмоны и дренирование ретроперитонеального пространства.
Забрюшинная флегмона
Забрюшинная флегмона – острое гнойное поражение позадибрюшинной жировой клетчатки. Отличительной особенностью ретроперитонеальной флегмоны является отсутствие границ расплавления тканей и склонность к быстрому распространению воспалительного процесса на близлежащие структуры (фасции, мышцы, соседние органы). Рыхлое строение забрюшинной клетчатки способствует стремительному размножению гнилостной инфекции, более выраженной интоксикации, нежели при ограниченном нагноении (абсцессе). Заболевание преимущественно распространено среди людей молодого и среднего возраста (25-45 лет), в равной степени наблюдается у мужчин и женщин.
Причины забрюшинной флегмоны
Флегмонозный процесс в забрюшинной клетчатке чаще имеет вторичный характер и возникает в условиях протекающей в организме инфекции (пиелонефрита, параколита и др.). Патогенная флора, способствующая развитию гнойного процесса, представлена преимущественно золотистым стафилококком, кишечной палочкой, зеленящим стрептококком и др. В хирургии выделяют две группы причин образования забрюшинной флегмоны:
- Первичные. Флегмона может возникать в результате нарушения принципов асептики и антисептики во время хирургических манипуляций на органах малого таза и брюшной полости или инфицирования ретроперитонеальной клетчатки при открытых ранениях живота.
- Вторичные. В этих случаях флегмона забрюшинной области развивается вследствие гематогенного, лимфогенного распространения инфекции из первичного очага воспаления при пионефрозе, гнойном панкреатите, флегмонозном аппендиците, остеомиелите костей таза и др. Патология может возникать при прорыве забрюшинного абсцесса и проникновении пиогенного содержимого в клетчатку, в результате нагноения забрюшинных гематом при закрытых травмах и ранениях крупных сосудов с переходом воспаления на ретроперитонеальную область.
Вероятность развития забрюшинной флегмоны возрастает при снижении резистентности организма (после перенесенных вирусных, бактериальных инфекций, химиотерапии, лучевой терапии), тяжелом течении хронических заболеваний (сердечной недостаточности, бронхиальной астмы, сахарного диабета и др.), авитаминозе, пожилом и старческом возрасте пациентов.
Патогенез
Толчком к началу заболевания служит проникновение возбудителя в забрюшинную клетчатку на фоне ослабленного общего иммунитета, декомпенсации хронических заболеваний и т. д. Под воздействием токсинов, которые выделяются патогенными микроорганизмами, развивается серозный отек, воспалительная инфильтрация клетчатки с последующим образованием гнойного экссудата и расплавлением жировой ткани. Особенности строения ретроперитонеального пространства определяют быстрый переход воспаления на окружающие анатомические области. Распространение инфекции происходит через естественные промежутки в фасциях, которые способствуют проникновению гнойного экссудата из одного пространства в другое.
Классификация
Выделяют острое и хроническое течение забрюшинной флегмоны. Острая флегмона развивается внезапно и сопровождается интенсивной болью и интоксикацией. Хроническое течение возникает на фоне сниженной вирулентности патогенной флоры и быстрой активации защитных сил организма и проявляется слабовыраженной симптоматикой с периодами обострения и ремиссии. По характеру экссудата различают серозную, гнойную, некротическую и гнилостную формы заболевания. Исходя из локализации пиогенного процесса в ретроперитонеальном пространстве, выделяют следующие виды флегмоны:
- Поясничная. Наиболее распространённый вариант заболевания. При данной локализации флегмона, расположенная над гребнем подвздошной кости, распространяется по наружному краю поясничной мышцы до края длинных мышц спины.
- Подвздошная. Инфильтрат локализуется в среднем и верхнем отделах подвздошной ямки, начинаясь вблизи тела лобковой кости, проходит вдоль наружного края поясничной мышцы и достигает передней верхней ости подвздошной кости. Верхний край флегмоны обычно хорошо определяется при пальпации живота.
- Паховая. Данный тип забрюшинной флегмоны встречается редко. Инфильтрат расположен в позадибрюшинной клетчатке в проекции наружной подвздошной артерии и вены.
Симптомы забрюшинной флегмоны
Клинические проявления на начальной стадии не имеют специфических черт. Появляются общие признаки воспалительного процесса: повышение температуры тела до фебрильных значений, слабость, повышенная утомляемость, озноб, тошнота, головокружение. По мере прогрессирования патологии возникает боль. Болезненные ощущения вначале носят периодический тянущий, пульсирующий характер и локализуются в зависимости от расположения флегмоны в поясничной области, левой и правой половинах живота.
Боли постепенно нарастают, становятся постоянными, интенсивными и не имеют четкой локализации. Болевой синдром усиливается при попытке встать, сесть, повернуться на бок, значительно ухудшая уровень жизни пациента и мешая ему нормально передвигаться. При пальпации спины и живота отмечается резкая болезненность в поясничной области. При поясничном расположении инфильтрата можно заметить сглаженность контуров на пораженной половине поясницы, при глубокой пальпации живота определяется утолщение клетчатки в зоне воспаления.
Осложнения
Распространение гнойного процесса на окружающие ткани может стать причиной гнойного перитонита, пиелонефрита, эмпиемы плевры. Попадание инфекции в кровоток приводит к развитию тромбофлебита, лимфаденита, артериита. Поражение артерии может осложняться ее расплавлением и артериальным кровотечением. Генерализация инфекционного процесса приводит к возникновению сепсиса, выраженной интоксикации вплоть до септикопиемии, инфекционно-токсического шока и летального исхода.
Диагностика
Диагностика патологии часто вызывает трудности в связи с отсутствием патогномоничных симптомов и четкой клинической картины. В некоторых случаях заболевание удается обнаружить только на поздних стадиях, при развитии осложнений. Для установления диагноза проводятся следующие виды исследований:
- Осмотр хирурга. При сборе анамнеза специалист обращает внимание на травмы, операции и инфекционные заболевания в прошлом. Во время физикального осмотра отмечается напряжение мышц живота и спины на стороне поражения, наличие инфильтратов различной локализации, болезненных при пальпации.
- УЗИ брюшной полости и забрюшинного пространства. Позволяет визуализировать патологический инфильтрат в забрюшинной области. При наличии первичного очага инфекции (в почках, поджелудочной железе, кишечнике) удается выявить изменения в органах и жидкость в брюшной полости.
- Обзорная рентгенография брюшной полости. На рентгенограммах отмечается исчезновение контуров поясничной мышцы в области поражения. В зоне флегмоны в пределах ограниченного участка кишки определяется выраженный метеоризм, который не исчезает после использования клизм.
- Анализ крови. Лабораторное исследование крови выявляет наличие общего инфекционного процесса в организме, при котором повышается уровень лейкоцитов, ускоряется СОЭ, наблюдается сдвиг лейкоцитарной формулы влево. Анализ крови на стерильность выполняют для верификации возбудителя инфекции и назначения грамотной антибиотикотерапии.
В сомнительных и трудных случаях назначают КТ забрюшинного пространства. Данное исследование с большей точностью помогает определить этиологию болезни, местоположение флегмоны и изменения со стороны соседних органов. Дифференциальную диагностику забрюшинной флегмоны проводят с гриппозной инфекцией, тифом, паратифом, пиелонефритом, остеомиелитом костей таза. На начальных этапах симптомы болезни часто ошибочно принимают за проявления дегенеративных заболеваний позвоночника (остеохондроза поясничного отдела позвоночника, протрузии позвоночных дисков).
Лечение забрюшинной флегмоны
Тактика лечения зависит от локализации и величины флегмоны, а также наличия осложнений. Все пациенты с данным заболеванием подлежат госпитализации в хирургическое отделение. В настоящее время существует два основных подхода к лечению патологии:
- Консервативный. Применяется на начальных этапах болезни, при малых размерах флегмоны и отсутствии осложнений со стороны других органов и систем. Этиотропная терапия представлена антибактериальными препаратами широкого спектра действия. Наряду с основным лечением назначают дезинтоксикационную терапию, противовоспалительные и обезболивающие средства, витамины и иммуномодуляторы.
- Хирургический. При отсутствии эффекта от консервативной терапии, больших флегмонах и выраженной интоксикации применяют оперативное лечение. Выполняют вскрытие нагноения и санацию забрюшинного пространства, после чего устанавливают дренажную систему с целью активной аспирации гнойного экссудата из ретроперитонеальной области. При поясничной локализации применяют доступ Симона, при паранефритах – задний латеральный или медиальный доступы. При отсутствии данных о точном расположении флегмоны выполняют косые поясничные разрезы по Израэлю, Пирогову, Шевкуненко. До и после операции назначают антибактериальную и противовоспалительную терапию.
Прогноз и профилактика
Прогноз зависит от расположения, размеров флегмоны и выраженности интоксикационного синдрома. При своевременном обнаружении заболевания и адекватной антибиотикотерапии течение благоприятное. Поздняя диагностика, развитие перитонита, инфицирование других органов может повлечь за собой серьезные последствия (шок, сепсис и др.) вплоть до смертельного исхода. Основу профилактики заболевания составляет строгое соблюдение медицинским персоналом правил асептики во время инвазивных вмешательств, рациональное назначение антибиотиков и грамотное послеоперационное наблюдение за больными с хирургической патологией. Важную роль играет раннее распознавание и лечение хронических заболеваний брюшной полости и ретроперитонеального пространства (пиелонефрит, колит и др.).
Вконтакте
Google+
LiveJournal
Одноклассники
Мой мир
Флегмона желудка — причины, симптомы, диагностика и лечение

Флегмона желудка – это острое разлитое воспалительное заболевание гнойного характера, поражающее все слои органа с преимущественным вовлечением подслизистого слоя. Основными локальными симптомами являются интенсивная боль с тенденцией к усилению, тошнота, рвота, общими – озноб, повышение частоты сердечных сокращений, лихорадка. Патология диагностируется на основании результатов объективного обследования пациента, интерпретации данных анализов крови, рентгенографии, УЗИ, КТ, эндоскопического исследования. На ранних стадиях возможна консервативная терапия. Основным методом лечения считается хирургическое иссечение пораженной области на фоне антибиотикотерапии и детоксикационных мероприятий.
Общие сведения
Флегмоной желудка данное состояние в своих трудах впервые назвал российский военный врач Петр Коновалов, описавший характерные симптомы в конце XIX столетия. Заболевание чаще обнаруживается у мужчин рабочих профессий 40-60 лет, постоянно употребляющих грубую пищу, семена, рыбу без тщательной предварительной очистки от костей. В детской хирургии разлитое воспаление стенки желудка является казуистикой. Летальность составляет около 40%, частота встречаемости среди других патологий брюшной полости, диагностируемых в хирургическом стационаре, – до 0,01%. Высокая смертность связана с редкостью заболевания, быстрым развитием опасных осложнений острой формы, а также со стертой клинической картиной подострой и хронической форм.

Флегмона желудка
Причины
Причиной заболевания становится бактериальная инвазия и развитие воспалительной реакции, охватывающей стенку органа. При микробиологическом исследовании обнаруживаются стрептококки, стафилококки, кишечная палочка, анаэробная флора. Чаще всего возбудитель проникает в желудочную стенку через слизистую оболочку при раке, язвенной болезни либо повреждении инородным телом, в ходе открытой или эндоскопической операции. Возможно распространение патологического процесса с соседних органов. Реже гнойное воспаление желудочной стенки провоцируется заносом инфекции с током лимфы или крови.
Предрасполагающими физическими факторами считаются хирургические вмешательства в анамнезе, химическими – атрофия кислотопродуцирующих клеток или чрезмерное выделение соляной кислоты. Предполагается, что флегмона желудка является гнойно-аллергическим процессом, в качестве сенсибилизирующих факторов рассматриваются антигены возбудителей гриппа, ангины, рожистого воспаления. Вероятность развития заболевания повышается при снижении иммунитета.
Патогенез
Болезнетворные агенты проникают в стенку желудка через слизистую или серозную (при распространении воспаления с других органов) оболочку. В подслизистом слое находится большое количество рыхловолокнистой соединительной ткани, строение которой создает благоприятные условия для развития обширного инфекционного процесса. Проникновению инфекции через слизистую способствует наличие дефектов в эпителии и снижение активности местных защитных факторов. Обычно наблюдается поражение пилорического отдела, реже – кардии или всего желудка. Формируется гнойно-воспалительный очаг, в который мигрирует большое количество лейкоцитов. Образующийся гной, содержащий токсины, части погибших микробов и собственных клеток организма, является агрессивной средой, которая продолжает расплавлять ткани, нарушая жизнедеятельность органа. Воспалительный процесс распространяется по всем слоям желудка, вызывая изъязвления и некроз тканей.
Классификация
С учетом пути инфицирования флегмоны желудка делятся на первичные и вторичные. Первичной флегмоной называется гнойное воспаление, развившееся вследствие инвазии возбудителя через просвет желудка, вторичной – нагноение, возникшее при распространении инфекции из другого очага. В зависимости от особенностей течения заболевания выделяют три формы первичной и вторичной флегмоны:
- Острая. Может быть ограниченной или тотальной. Проявляется яркой клинической картиной и характерным подъемом уровня лабораторных показателей. Существует высокий риск распространения процесса с вовлечением брюшины и развитием сепсиса.
- Подострая. Отечность, гиперемия стенки органа и подъем температуры не так интенсивны, как при острой форме, но представляют опасность для пациента и чреваты развитием осложнений.
- Хроническая. Представляет собой вялотекущую инфекцию с периодами обострения и ремиссии. Долгое время может симптоматически имитировать гастрит или язвенное поражение желудка.
Симптомы флегмоны желудка
Для острой формы характерны невыносимые боли в верхней части живота. Болевой синдром усиливается в положении лежа на спине, поэтому пациент пытается лечь на бок, чтобы снизить интенсивность болевых ощущений. Боль локализуется в эпигастральной, в некоторых случаях – в правой подвздошной области. Отмечается жажда, тошнота, многократная рвота с желчью. При осмотре ротовой полости язык обложен белым налетом, сухой. Перистальтика кишечника не выслушивается. Симптом Щеткина-Блюмберга слабоположительный, усиливающийся при развитии осложнений. Выявляется лихорадка. Температура тела повышена до 38-39° C. Частота сердечных сокращений увеличена, пациент растерян, обеспокоен. Кожа бледная, тусклая, землистая. При отсутствии квалифицированной помощи состояние больного быстро ухудшается, могут потребоваться реанимационные мероприятия.
Подострый вариант течения патологии может проявляться несколькими из перечисленных симптомов со сниженной интенсивностью. При хронической форме клиническая картина неясная, требует полноценной инструментальной диагностики. Пациент жалуется на самостоятельно проходящую боль в эпигастрии, слабость и дисфагию. Возможна однократная рвота желудочным содержимым без примесей, приносящая облегчение.
Осложнения
При отсутствии специфического рационального лечения флегмона может осложниться распространением инфекции за пределы органа с развитием перитонита – острого воспаления брюшины, которое часто становится причиной полиорганной недостаточности и летального исхода. Гнойное пропитывание стенки желудка истончает ее, что приводит к перфорации органа и желудочному кровотечению. Возможно возникновение гангрены желудка, включение в патологический процесс других органов и систем, образование флегмон и абсцессов печени, большого и малого сальника. К осложнениям отдаленного периода относят спаечную болезнь и переход гнойного воспаления желудка в хроническую форму.
Диагностика
Острая форма заболевания обычно диагностируется абдоминальным хирургом в условиях приемного покоя, куда больной поступает с признаками катастрофы в брюшной полости. При хронической флегмоне пациент первично может обратиться к участковому терапевту или гастроэнтерологу, дальнейшее обследование осуществляется хирургом. План диагностических мероприятий включает:
- Физикальный осмотр. При осмотре полости рта язык сухой, с белым налетом. При пальпации живота прощупывается опухолевидное уплотнение в эпигастральной области, определяется болезненность и напряжение мышц, вызванное раздражением нервных окончаний. При остром варианте воспаления перистальтика отсутствует, выявляются положительные симптомы раздражения брюшины.
- Лабораторные анализы. Повышение уровня лейкоцитов и скорости оседания эритроцитов в общем анализе крови являются маркерами воспаления. В лейкоцитарной формуле обнаруживается «сдвиг влево» – увеличение количества молодых форм нейтрофилов.
- Лучевая диагностика. На рентгенограммах желудка определяется высокое положение органа, при контрастировании визуализируются дефекты наполнения, утолщение стенки, при хронической патологии может просматриваться рубцовая деформация тканей. В ходе КТ брюшной полости выявляется уплотнение стенки и газ в стенке желудка, расширение органа.
- УЗИ. УЗИ брюшной полости производят для оценки состояния пищеварительного тракта, печени и селезенки, обнаружения дефектов, изменения эхогенности, структуры и сосудистого рисунка органов, свидетельствующих о наличии осложнений.
- Эндоскопические методы. Слизистая оболочка желудка при проведении ФГДС рыхлая, отечная, гиперемированная. При выполнении диагностической лапароскопии желудок отечный, ярко-красного цвета, увеличен в размере, тестоватой консистенции. На поверхности серозного слоя видны участки гнойного распада. На возникновение перитонита указывает мутно-зеленая или бурая жидкость в карманах брюшной полости.
Дифференциальная диагностика острой формы осуществляется с осложнениями гнойно-некротического панкреатита, прободением полых органов, нагноением кисты желудка. Хроническую форму различают с обострением хронического гастрита, панкреатита, язвенной болезни двенадцатиперстной кишки. Из-за схожей симптоматики значительную трудность представляет дифференциальный диагноз флегмоны желудка и острого аппендицита.
Лечение флегмоны желудка
На ранней стадии допускается консервативная терапия, включающая в себя использование больших доз антибиотиков, введение антиоксидантов, десенсибилизирующих и противовоспалительных средств, инфузии белковых растворов, переливание крови и кровезаменителей, плазмаферез, гемосорбцию, форсированный диурез. При неэффективности консервативных мероприятий и прогрессировании патологии требуется хирургическое вмешательство. При невозможности проведения операции ввиду тяжелого состояния пациента выполняют дренирование и ограничивающую тампонаду. С учетом распространенности процесса применяют следующие методы лечения:
- При ограниченных флегмонах. Показано введение антибактериальных средств в ствол чревной артерии путем ее катетеризации, в толщу стенки желудка, малый и большой сальник – эндоскопически. Методика позволяет обеспечить высокую концентрацию препарата в зоне поражения, устранить воспаление, предотвратить вовлечение близлежащих анатомических структур.
- При распространенных флегмонах. Осуществляется резекция методом Бильрот-I с созданием анастомоза между культей желудка и двенадцатиперстной кишкой. Выполняется оментизация желудка – подшивание органа к большому сальнику для нормализации кровообращения. Пациентам детского возраста при возможности проводится атипичная резекция желудка для сохранения размеров органа.
- При тотальном поражении и перитоните. Производится гастрэктомия, ревизия брюшной полости, ее карманов и установка дренажей. Дренирование в первые дни после операции обеспечивает отток жидкого содержимого и позволяет вводить антисептические растворы. После прекращения оттока и ликвидации воспалительных явлений дренажи удаляют.
Иссеченный фрагмент органа отправляют на гистологическое исследование. Операции проводят на фоне интенсивной дезинтоксикационной терапии под контролем витальных функций. В послеоперационном периоде продолжают инфузионную терапию, назначают антибиотики, анальгетики, применяют парентеральное питание.
Прогноз и профилактика
Прогноз острой и подострой флегмоны желудка определяется распространенностью процесса, своевременностью начала лечения, наличием осложнений. При хроническом течении заболевания исход обычно благоприятный. Решающую роль имеет опыт врача-хирурга и рациональный выбор оперативного вмешательства. В научной литературе описываются случаи успешного излечения пациентов с профузным желудочным кровотечением вследствие флегмоны желудка, но осложнения этой патологии значительно уменьшают шансы сохранить орган. Качество дальнейшей жизни пациента зависит от объема резекции, соблюдения рекомендаций врача относительно диеты и образа жизни. Адаптироваться к новым пищевым привычкам помогает курс реабилитации, проводимый в лечебных учреждениях.
Флегмона кишечника — причины, симптомы, диагностика и лечение

Флегмона кишечника — это гнойное воспаление участка кишечной стенки. Острая форма заболевания проявляется резкими разлитыми болями в животе, многократной рвотой, повышением температуры тела до 39-40°С. Для хронического течения процесса характерны постоянные запоры, дискомфорт и несильные боли. Наиболее точный способ выявления флегмоны кишечника — выполнение диагностической лапароскопии. К вспомогательным методам относят УЗИ, рентгенографию пассажа бария, анализы крови и асцитической жидкости. При флегмоне проводится оперативное лечение: резекция пораженного отдела кишечника с формированием анастомоза.
Общие сведения
Флегмона кишечника — очень редкое хирургическое заболевание. Как правило, состояние встречается у пациентов среднего возраста (35-55 лет). У женщин и у мужчин болезнь диагностируется с одинаковой частотой. В литературе описаны случаи гнойного кишечного воспаления у грудничков (после 2-месячного возраста) и старших детей. Типичная локализация флегмоны — терминальный отдел подвздошной кишки с восходящим распространением по тонкому кишечнику. Большое значение патологии для клиницистов обусловлено сложностями дооперационной диагностики и высокой частотой осложнений.
Флегмона кишечника
Причины
Флегмона вызвана инфицированием стенки кишечника патогенными бактериями. Чаще всего гнойное воспаление провоцируют стрептококки, стафилококки или кишечная палочка. Интенсивность и распространенность поражения определяется многими факторами: вирулентностью возбудителя, состоянием локального и общего иммунитета. В абдоминальной хирургии выделяют несколько факторов, которые способствуют развитию флегмоны:
- Воспалительные заболевания кишечника. Длительно существующий патологический процесс нарушает барьерную функцию кишечной стенки, благодаря чему она становится проницаемой для патогенных бактерий. Микроорганизмы проникают под слизистую оболочку из кишечного просвета, реже — контактным путем из соседнего гнойного очага.
- Попадание инородных тел. Предметы, имеющие большой размер или острый край, травмируют кишечную стенку. Через полученные микроповреждения очень быстро проникают бактерии. Наиболее опасная ситуация возникает при прободении кишки, когда инфицируется брюшная полость.
- Нарушения кровообращения. В формировании флегмоны важное значение имеет хроническая ишемия кишки, вызванная тромбозом мезентериальных сосудов, спаечной болезнью. Расстройства кровотока и микроциркуляции, снижение трофики тканей создают благоприятные условия для развития бактериальной инфекции.
К более редким предрасполагающим факторам заболевания относят кишечные инфекции (сальмонеллез, дизентерию), глистные инвазии — аскаридоз, тениаринхоз, описторхоз. При резком снижении иммунитета флегмона иногда поражает больных с циррозом печени и асцитом. Риск появления болезни увеличивается при сопутствующем атеросклерозе, что связано с ухудшением кровотока в ветвях брюшного отдела аорты. Гнойный процесс в кишечнике обнаруживается у 1-2% онкологических пациентов, которые получают лучевую терапию по поводу опухолей органов брюшной полости и малого таза.
Патогенез
Особенностью течения флегмоны кишки является локализация первичного очага в подслизистом слое кишечной стенки. Затем диффузное воспаление распространяется как вглубь, захватывая мышечную и серозную оболочку, так и вдоль кишечника. Размеры воспалительной инфильтрации варьируют от нескольких сантиметров до полуметра и более. Для заболевания типично сегментарное поражение, когда гнойные очаги чередуются с неизмененными участками кишечника.
Для флегмоны характерна выраженная отечность кишки и нарушения сократительной способности мышечного слоя ее стенки. В результате наблюдается сужение просвета кишечника вплоть до полной непроходимости каловых масс. На поздних стадиях флегмоны происходит поражение внутристеночных нервных сплетений, что вызывает парез и патологическое расширение просвета кишки.
Симптомы флегмоны кишечника
Острый воспалительный процесс начинается внезапно с резких болей в животе. Локализация и интенсивность болевого синдрома непостоянна. Боли усиливаются во время поворотов и наклонов туловища, глубокого дыхания. Живот умеренно вздут, болезненный даже при легком надавливании. Одновременно с болью температура тела повышается до субфебрильных цифр, а спустя несколько часов начинается фебрильная лихорадка.
Позже присоединяется рвота съеденной пищей с примесью желчи. Язык сухой, обложен серым или желтоватым налетом. Больной испытывает сильную слабость, занимает вынужденное неподвижное положение. При сильных болях человек становится беспокойным, стонет, переворачивается в постели, пытаясь найти более удобное положение. Постепенно вздутие живота усиливается, стул и газы не отходят.
Хроническая флегмона характеризуется более благоприятным стертым течением. Общее состояние пациентов остается удовлетворительным, симптомы интоксикации выражены слабо. Температура чаще нормальная, иногда определяется субфебрилитет. Вследствие прогрессирующего сужения кишечника больные жалуются на длительные запоры, выделение кала малыми порциями. Беспокоят умеренные боли в животе без четкой локализации.
Осложнения
Грозное последствие вовремя не диагностированной флегмоны — гнойное расплавление и перфорация стенки кишечника с развитием перитонита. Заболевание протекает крайне тяжело. Летальность при разлитом перитоните колеблется от 10% до 50%, что зависит от возраста пациента и наличия сопутствующих болезней. При быстром отграничении воспалительного процесса в полости живота формируются межкишечные абсцессы.
Если участок с флегмоной прилежит к соседнему органу, существует риск прободения и формирования свища. При выраженном отеке стенки кишечника и полном перекрытии просвета возникает механическая кишечная непроходимость. При нарушении иннервации кишки непроходимость переходит в паралитическую форму. Хронические флегмоны опасны развитием спаечного процесса.
Диагностика
Постановка диагноза флегмоны вызывает затруднения даже у опытных специалистов в связи со схожестью клинических симптомов с другими заболеваниями, имеющими клиническую картину «острого живота». При физикальном исследовании хирург обнаруживает болезненность и защитное напряжение передней брюшной стенки. Иногда удается пропальпировать эластичное и чувствительное к прощупыванию утолщение по ходу кишечника. Для диагностики применяется ряд исследований:
- УЗИ. Сонография брюшной полости — скрининговый метод, который проводят для исключения более типичных и часто встречаемых патологий. При флегмоне из-за пареза кишечника и скопления газов ультразвуковая диагностика малоинформативна. На УЗИ видны только очень крупные очаги гнойного расплавления тканей.
- Рентгенологическое исследование. Рентгенография пассажа бариевой смеси по кишечнику — информативный метод при хроническом варианте флегмоны. Гнойный очаг на рентгенограмме визуализируется как дефект наполнения с четкими контурами, который суживает просвет кишки. Для уточнения диагноза острой флегмоны используют КТ.
- Лапароскопия. Является наиболее точным диагностическим методом. На мониторе врач видит утолщенный участок кишечника с гиперемией серозной оболочки, точечными кровоизлияниями и фибринозным налетом. В брюшной полости скапливается мутный экссудат.
- Лабораторные методы. В клиническом анализе крови при острой флегмоне обнаруживают лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ. Характерно повышение острофазовых показателей крови. При осложнении флегмоны асцитом на анализ берут экссудат путем лапароцентеза.
Лечение флегмоны кишечника
Консервативная терапия
Медикаментозное лечение возможно только при хроническом течении болезни и отсутствии выраженной клинической симптоматики. Применяется массивная антибактериальная терапия, которая включает 2-3 препарата с разными спектрами действия. Для устранения интоксикации назначается внутривенная инфузионная терапия солевыми и коллоидными растворами. Чтобы устранить парез кишечника, используются антихолинэстеразные препараты.
Хирургическое лечение
Оперативное вмешательство в ранние сроки — единственный радикальный метод лечения, который обеспечивает хорошие отдаленные результаты. Большинство операций при острой форме флегмоны проводится в ургентном порядке. Объем лечения определяется локализацией гнойного очага, общим состояние пациента и запущенностью воспаления. Абдоминальные хирурги предпочитают открытый доступ — лапаротомию.
Для ликвидации гнойника пораженный отдел кишки иссекается в пределах здоровых тканей с последующим наложением анастомоза. У онкологических или истощенных больных ограничиваются формированием кишечной стомы и тщательным дренированием брюшной полости. У детей по возможности избегают резекции кишки, что обусловлено высокой травматичностью операции для растущего организма.
Прогноз и профилактика
При своевременном оперативном лечении наблюдается полное выздоровление пациентов. Прогноз благоприятный и при хронической флегмоне, которая намного реже дает осложнения. Сомнительный прогноз для больных с запущенными формами гнойного поражения кишечника, а также при флегмонах, возникших на фоне злокачественных опухолей. Профилактика включает раннее выявление и лечение гастроэнтерологических заболеваний.
причины, симптомы, диагностика, лечение, профилактика
Патологическое состояние, характеризующееся образованием разлитого гнойного процесса, локализирующегося в клетчатке ретроперитонеального пространства.
Причины
Флегмонозный процесс в забрюшинной клетчатке в большинстве случаев имеет вторичный характер и развивается на фоне имеющейся в организме инфекции. Чаще всего, возбудителем гнойного процесса в организме является золотистый стафилококк, кишечная палочка, зеленящий стрептококк. В абдоминальной хирургии различают две группы причин, которые способствуют образованию забрюшинной флегмоны – это первичные и вторичные.
Первичные. Такие флегмоны могут формироваться в результате нарушения принципов асептики и антисептики во время хирургических вмешательств на органах малого таза и брюшной полости либо в случае инфицирования ретроперитонеальной клетчатки при открытых ранениях живота.
Вторичные. Возникновение флегмоны забрюшинной области происходит в результате гематогенного либо лимфогенного распространения инфекции из первичного очага воспаления при пионефрозе, гнойном панкреатите, флегмонозном аппендиците, остеомиелите костей таза.Заболевание может возникать на фоне прорыва забрюшинного абсцесса и проникновения пиогенного содержимого в клетчатку, в результате нагноения забрюшинных гематом при закрытых травмах и повреждениях крупных сосудов с переходом воспаления на ретроперитонеальную область.
Риск развития забрюшинной флегмоны увеличивается при снижении резистентности организма, тяжелом течении хронических заболеваний, авитаминозе, пожилом и старческом возрасте больного.
Симптомы
На начальном стадии заболевания у больных не наблюдается развития специфической симптоматики, что в некоторых случаях может осложнять постановку диагноза. При развитии патологического процесса у больного может отмечаться появление общих признаков воспаления, таких как повышение температуры тела до субфебрильных цифр, слабости, быстрой утомляемости, озноба, головокружения и тошнота. По мере формирования пиогенного очага появляется боль. На начальном этапе боли возникают периодически и носят тянущий или пульсирующий характер. В зависимости от расположения патологического очага боли могут локализироваться в левой либо правой половине живота, а также в поясничной области.
Сначала отмечается постепенное нарастание болей, а стечением времени они приобретают постоянный характер, становятся интенсивными и не имеют четкой локализации. Боли могут усиливаться при попытке встать, повернуться на бок или сесть. С течением времени они становятся настолько интенсивными, что не позволяют больному нормально передвигаться. При проведении пальпаторного исследования в области спины и живота может определяться появление резкой болезненности в области поясницы.
В случае расположения инфильтрата в поясничной зоне может отмечаться сглаженность контуров на пораженной половине поясницы, а при глубокой пальпации живота определяется некоторое утолщение клетчатки в зоне воспаления.
Диагностика
Диагностика забрюшинной флегмоны часто затрудняется отсутствием патогномоничных симптомов и четкой клинической симптоматики. Чаще всего заболевание удается обнаружить только на поздних стадиях, уже после развития осложнений. Для более четкой постановки диагноза может потребоваться проведение осмотра больного хирургом, а также назначение ультразвукового исследования брюшной полости и забрюшинного пространства, обзорной рентгенографии брюшной полости, компьютерной томографии забрюшинного пространства. Для подтверждения наличия воспалительного процесса могут быть назначены следующие лабораторные исследования: общий анализ крови, биохимический анализ крови и анализ крови и мочи на стерильность.
Лечение
Схема лечения зависит от размеров и расположения флегмоны, а также отсутствия или наличия осложнений. Лечение заболевания может происходить консервативным или хирургическим методом.
Использование консервативной терапии возможно только на начальных этапах заболевания при небольших размерах флегмоны и заключается в назначении больному антибактериальных препаратов широкого спектра действия, назначении дезинтоксикационной терапии, противовоспалительных и обезболивающих средств, а также витаминотерапии и иммуномодуляторов.
При хирургическом лечении при тяжелом течении заболевания показано проведении вскрытия гнойного очага и санация забрюшинного пространства, после чего устанавливают дренажную систему с целью активной аспирации гнойного экссудата из ретроперитонеальной области.
Профилактика
Профилактика забрюшинной флегмоны основа на соблюдение медицинским персоналом правил асептики во время инвазивных вмешательств, корректном назначение антибиотиков и грамотном послеоперационном наблюдении за больными с хирургической патологией.
Что такое флегмона и почему появляется – причины и симптомы флегмоны
Воспаление мягких тканей – самая распространенная причина обращений пациентов к специалистам общей хирургии. Флегмона является одним из таких заболеваний, в ходе которого в подкожно-жировой клетчатке сначала развиваются воспалительные явления, а в дальнейшем происходит интенсивное образование гнойных масс.
Особенность флегмоны – отсутствие четких границ. Ее возбудители весьма устойчивы к антителам организма, а потому размножаются достаточно быстро, вовлекая в патологический процесс близлежащие анатомические структуры.
Что такое флегмона, и чем отличается от абсцесса или фурункула – механизм развития и патогенез
Рассматриваемый недуг имеет гнойно-воспалительную природу, а центром его локализации является подкожно-жировая клетчатка, либо клетчаточные пространства.
Особенность флегмоны — в том, что она не ограничивается одним участком, данная болезнь прогрессирует, распространяясь на соседние ткани. Это все может привести к развитию сепсиса.
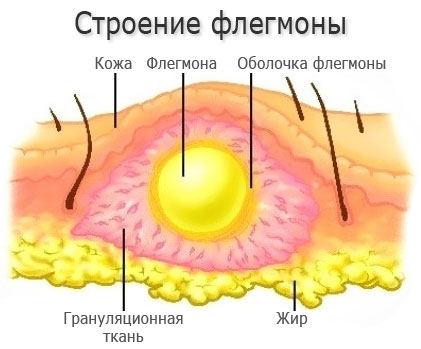
Алгоритм образования указанной патологии следующий:
- Наличие инфекционного агента на слизистой оболочке или коже.
- Травмирование слизистой либо кожных покровов.
- Плохие защитные реакции организма на фоне инфицирования организма, дефицита витаминов, переохлаждения и пр. При плохом иммунитете флегмона распространяется достаточно быстро.
От типа патогенной микрофлоры будет зависеть характер воспалительного явления в подкожно-жировой клетчатке:
- Если возбудителями являются пиогенные микроорганизмы (стрептококки, менингококки, гонококки и пр.), говорят о гнойном поражении.
- При проникновении в ткани гнилостной инфекции (вульгарного протея, гнилостного стрептококка, кишечной палочки) в патологических участках фиксируются некротические процессы с гнойным расплавлением.
- Облигатные анаэробы (пептококки, бактероиды, клостридии) провоцируют наиболее тяжелое течение флегмоны. Воспаление при подобной ситуации зачастую развивается достаточно интенсивно, охватывая новые участки мягких тканей, которые со временем отмирают.
Существует также вероятность заражения от отдаленных участков организма через кровь, либо лимфу.
Существует несколько отличий между флегмоной, абсцессом и фурункулом:
- Абсцесс представляет собой капсулу, благодаря которой, гнойные массы не распространяются на близлежащие ткани и органы. Патологическим участком в случае появления фурункула служит волосяной фолликул – именно здесь развиваются воспалительный явления. Флегмона же ничем не ограничена, чем представляет большую опасность.
- При абсцессе формируется стержень – гнойная головка, тогда как флегмона – разлитое состояние, при пальпации которой невозможно выявить четкие границы. Фурункул имеет мягкую текстуру и четкие контуры. Сам по себе, он не опасен для человека — однако, в определенных случаях, он может трансформироваться во флегмону, и это требует быстрого и адекватного реагирования со стороны врачей.
- Фурункул и абсцесс зачастую устраняют посредством консервативных мероприятий. При диагностировании флегмоны, как правило, требуется хирургическое вмешательство.
Флегмону можно классифицировать по нескольким аспектам:
1. Исходя из природы образования:
- Первичная. Источником является патогенная микрофлора, что проникла в клетчатку извне.
- Вторичная. Причина появления флегмоны – осложнение инфекционного заболевания: тонзиллита, фурункулеза, кариеса и пр.
2. Исходя из глубины поражения:
- Поверхностные. В патологический процесс вовлечена подкожная клетчатка до фасции.
- Глубокие. Воспалительные явления фиксируются в глубоких клетчатых пространствах. Ярким примером глубокой флегмоны является парапроктит и паранефрит. В первом случае воспаляется околопрямокишечная клетчатка, во втором – околопочечная.
3. По локализации различают несколько видов флегмон:
- Подкожная. Источником размножения болезнетворных микроорганизмов служит подкожная жировая клетчатка.
- Подслизистая. Поражаются стенки полых органов: желудка, кишечника, аппендикса, желчного пузыря и пр.
- Подфасциальная.
- Межмышечная. Воспалительные явления фиксируются в мышечных тканях.
- Забрюшинная. Центром патологического процесса выступает забрюшинное пространство. Для выявления подобного недуга требуется общее обследование брюшины.
4. Указанную патологию также классифицируют в соответствии с типом возбудителя
Гонококковая, стафилококковая, стрептококковая и пр. флегмоны.
Кроме того, существует 5 форм флегмоны:
- Серозная. Характерна для начальной стадии развития патологии. С течением времени она может трансформироваться в гнойную — либо гнилостную — формы. Особенностями серозной флегмоны является накапливание экссудата в пораженно зоне, а также проникновение лейкоцитов в жировую клетчатку.
- Гнойная. В результате патологической жизнедеятельности болезнетворных агентов образуется гнойная жидкость желто-зеленого цвета. Кожа сверху покрывается язвами и эрозиями с налетом. Могут также появляться полости и свищи. При слабых защитных реакциях организма воспаление быстро переходит на близлежащие ткани: кости, мышцы, сухожилия, что приводит к их разрушению. Заболевания, которые лечит гнойная хирургия — когда необходимо обращаться к гнойному хирургу?
- Гнилостная. На указанном этапе происходит деструкция тканей, что сопровождается образованием газов. Как было указанно выше гнилостная флегмона – следствие функционирования анаэробных микроорганизмов, которые в процессе своей жизнедеятельности выделяют неприятные запахи. Раневая поверхность в связи с этим также является зловонной. Патологические ткани имеют зеленый либо коричневый окрас. Попытки их удаления безрезультатны – они превращаются в полужидкую кашеобразную массу.
- Некротическая. Характеризуется появлением некротических участков, которые в дальнейшем отторгаются, и на их месте формируется раневая поверхность, отграниченная от здоровых тканей лейкоцитарным валом. Таким образом, воспаление становится локальным, и зона очагов начинает абсцессировать. Такие абсцессы вскрываются самопроизвольно — либо дренируются.
- Анаэробная. Воспалительный процесс склонен к молниеносному распространению. Пораженные ткани продуцируют пузырьки газа, источают неприятный запах и имеют темно-серый окрас. При их прощупывании отмечается мягкий хруст.
Все описанные выше формы флегмоны протекают остро. Воспалительный процесс имеет тенденцию к быстрому распространению на близлежащие анатомические структуры, а организм в целом испытывает тяжелую интоксикацию.
Хроническая форма флегмоны развивается при неспособности вредоносных микроорганизмов быстро заражать организм, и при хороших защитных реакциях организма. Кожа при таких флегмонах над местом поражения синеет, а созданный инфильтрат имеет плотную консистенцию.
Все причины флегмоны и провоцирующие факторы
Существует несколько факторов, способных спровоцировать появление рассматриваемого недуга:
- Воспалительные процессы в организме: кариес, тонзиллит, стоматит, остеомиелит, гнойный артрит, пиелонефрит и пр.
- Осложнение локальных воспалительных явлений: фурункула, абсцесса, карбункула и т.п.
- Попадание в мягкие ткани химических веществ: бензина, керосина.
- Травмирование кожного покрова вследствие:
— Проникающего ранения.
— Пореза.
— Ожога.
— Укуса насекомых, животных, укола косточками рыбы при приготовлении пищи.
— Перфорации органов жкт.
— Неправильного алгоритма введения лекарственных препаратов, игнорирования правил антисептики на момент осуществления инъекции.
— Занесения инфекции при хирургическом порезе.

Риск получения флегмоны возрастает при снижении защитных реакций организма.
Подобное состояние может являться следствием следующих факторов:
- Переохлаждение.
- Злоупотребление алкоголем и/или наркотиками.
- Иммунодефицитные состояния: СПИД, ВИЧ.
- Недуги, имеющие хроническую природу. В первую очередь это касается сахарного диабета.
- Болезни кровеносной системы.
- Онкозаболевания.
- Туберкулез.
Первые признаки и симптомы флегмоны – как вовремя распознать патологию?
Симптоматическая картина данной патологии будет определяться местом ее локализации, а также формой.
При хроническом течении жалобы со стороны пациентов, как правило, отсутствуют, пока гнойные массы не созреют полностью.
На острых стадиях болезнь проявляет себя ярко выраженно: инкубационный период продолжается не более 24 часов, нарастают симптомы воспаления, а также начинается сильная интоксикация.
Наблюдаются следующие симптомы:
- Значительное повышение температуры тела (до 40 С и выше). В связи с этим больной жалуется на ломоту в теле, головную боль, озноб упадок сил. В некоторых случаях возможна потеря сознания.
- Бледно-желтый цвет слизистых оболочек.
- Полная/частичная потеря аппетита.
- Увеличение лимфоузлов.
- Постоянная жажда.
Местная симптоматика характеризуется покраснением, отечностью и болезненностью патологического участка.
При поражении органов отмечается их неспособность полноценно справляться со своими функциями.
Флегмона способна образовываться практически в любом участке тела.
Наиболее частые места локализации флегмоны:
- Шея. Воспаление способно распространяться достаточно быстро из-за большого количества лимфоузлов в указанной зоне. Кроме того, между шейными фасциями расположены заполненные рыхлой клетчаткой полости. Больным с такой флегмоной проблематично жевать и зевать. Если болезнетворные организмы поражают также сосудисто-нервный пучок, пациенты стараются удерживать голову в одном положении, – любые повороты причиняют сильную боль. При запущенных состояниях может развиться гнойный менингит.
- Органы средостения. Больной жалуется на боль в загрудинной области, которая иррадиирует в шею, спину, желудок. С целью купирования болевых ощущений пациенты принимают сидячее положение, опираясь руками на диван и наклоняя голову вперед. Вены в районе шеи увеличиваются, артериальное давление снижается, а сердцебиение учащается. Не исключено появление одышки.
- Забрюшинное пространство. В патологический процесс может вовлекаться клетчатка, окружающая почки, кишечник, подвздошную ямку. На этапе формирования флегмоны отмечается повышение температуры тела и слабость. После созревания гнойных масс боли настолько сильные, что человек теряет способность нормально перемещаться. Чтобы облегчить свое состояние он наклоняется в сторону пораженного участка. Если нарушается функция подвздошно-поясничной ямки, таз становится перекошенным, сгибать тазобедренный сустав становится сложно, а сам он развернут кнаружи. Из-за этого длина ноги визуально укорачивается. Помимо всего прочего, присутствует сильная боль в пояснично-крестовой зоне, которая распространяется на пах и переднюю поверхность бедра.
- Глазница. На практике встречается крайне редко, однако может стать причиной полной потери зрительных функций пораженным глазом. Флегмона глазницы сопровождается болью в глазах, головной болью, а в некоторых случаях тошнотой.
- Слезный мешок. Патологический участок становится болезненным и сильно опухает. Пациенту сложно открыть больной глаз. Как и предыдущая патология, флегмона слезного мешка – редкое явление.
- Прямая кишка. При образовании флегмоны в клетчатке, что устилает прямую кишку, говорят о таком заболевании, как парапроктит. Он может проявлять себя по-разному, в зависимости от вовлеченных в патологических процесс тканей. При наиболее сложных случаях наблюдаются следующие симптомы:
— Сильная боль в области промежности, которая «отдает» в ягодицы, поясницу.
— Частые позывы к мочеиспусканию.
— Задержка стула.
К какому врачу обращаться, если есть подозрения на флегмону?
При первых признаках воспаления, и при подозрении на наличие указанной патологии, нужно немедленно обращаться к доктору. Самолечение в подобных ситуациях неуместно, и может привести к плачевному исходу.
Изначально следует записаться на прием к терапевту: данный специалист, после сбора анамнеза и первичного осмотра, определит — куда дальше направить пациента.
Это могут быть:
- Хирург-стоматолог. Он занимается лечением флегмон, что расположены в области лица и нижней челюсти.
- Хирург. Помогает устранить флегмоны, локализующиеся на конечностях и туловище.
- Травматолог. К нему обращаются в том случае, если флегмона стала следствием перелома костей, либо травмирования мягких тканей.
Абсцессы и флегмоны забрюшинного пространства. Лечение
До внедрения антибиотиков большинству больных с острыми воспалительными процессами в забрюшинной клетчаточном пространстве проводили оперативное лечение. Рано начатая общая антибиотикотерапия существенно изменила течение воспалительных процессов в забрюшинной клетчатке. Возможны обратное развитие процесса и рассасывание инфильтрата, если лечение начато до абсцедирования.Показанием к оперативному вмешательству служит неэффективность консервативного лечения: ухудшение самочувствия, значительное повышение температуры тела по вечерам, ознобы, нарастание болезненности, припухлости, усиление контрактуры бедра, появление признаков деструкции инфильтрата по данным УЗИ и КТ.
При показаниях не следует длительно выжидать с операцией, так как это может привести к серьезным осложнениям вплоть до септикопиемии. Операцию необходимо проводить при первых признаках абсцедирования.
В случаях точной топической диагностики при поясничной забрюшинной флегмоне (нагноение собственно забрюшинной клетчатки) используют доступ Симона. Гнойные паранефриты вскрывают, используя заднелатеральный или заднемедиальный доступ.
При флегмонах в области параколона используют переднелатеральный доступ, при распространенных поясничных флегмонах, спускающихся в подвздошную ямку, а также в случаях, когда нет точного топического диагноза поясничной забрюшинной флегмоны, применяют косые поясничные доступы Пирогова, Шевкуненко, Израэля, которые можно считать универсальными при поясничных забрюшинных флегмонах.

Хирургические доступы к забрюшинному пространству:
1 — заднелатеральный; 2 — доступ по Симону; 3 — косой доступ по Израэлю; 4 — переднелатеральный
Для вскрытия гнойного очага при паранефрите можно использовать заднелатеральный доступ. Больного укладывают на здоровый бок с валиком на уровне поясничной области. Разрез кожи производят от конца XII ребра к гребню подвздошной кости через поясничный треугольник, практически по наружному краю широчайшей мышцы спины.

Разрезы для вскрытия псоас-абсцесса и забрюшинных флегмон:
1 — разрез по Пирогову; 2 — разрез по Шевкуненко
Рассекают кожу, подкожную клетчатку, поясничную фасцию, широчайшую мышцу спины отводят к середине, наружную косую мышцу живота — кнаружи, обнажают внутреннюю косую мышцу, которую вместе с поперечной мышцей расслаивают по ходу волокон и разводят крючками. Обнажают внутрибрюшную поперечную фасцию, которую рассекают в поперечном направлении и проникают в забрюшинное клетчаточное пространство. Зажимом фиксируют позадипочечную фасцию, пунктируют паранефральное пространство и вскрывают гнойник.

Широкий доступ к забрюшинному пространству:
а — линия разреза; б — перевязка нижних надчревных сосудов; в забрюшинное пространство после смещения брюшинного мешка к средней линии: 1 — мочеточник, 2 — брюшинный мешок, оттянутый кпереди, 3 — нижний полюс почки, 4 — пояснично-подвздошная мышца, 5 — бедренно-половой нерв, 6 — бедренный нерв (под фасцией)
Отсосом аспирируют гной, расширяют отверстие и тщательно обследуют пальцем паранефральное пространство. Необходимость удаления почки в каждом случае определяют индивидуально, в большинстве случаев из-за тяжести состояния больного нефрэктомию (если она показана) выполняют вторым этапом после купирования гнойного процесса.
Полость гнойника дренируют трубкой (диаметром 1-1,5 см) с боковыми отверстиями. Трубку фиксируют отдельным швом к краям кожного разреза или выводят через отдельный разрез вне раны.
Паранефральный гнойник можно вскрыть с использованием заднемедиального доступа. Больного укладывают на живот. Разрез кожи производят от середины XII ребра книзу и кнутри до места пересечения длиннейшей мышцы с крылом подвздошной кости. Рассекают кожу, подкожную клетчатку, поясничную фасцию и по ходу волокон расслаивают широчайшую мышцу спины и разводят в стороны мышцы: кнаружи — наружную и внутреннюю косые и кнутри — длиннейшую и нижнюю заднюю зубчатую.
Рассекают апоневроз и расслаивают квадратную мышцу поясницы, обнажают внутрибрюшинную фасцию и рассекают ее в поперечном направлении, проникают в забрюшинное клетчаточное пространство, вскрывают и дренируют паранефральный гнойник.
Для вскрытия гнойника при паранефрите с использованием доступа Симона больного укладывают на живот. Вертикальный разрез кожи производят по наружному краю длинных мышц спины от XII ребра до гребня подвздошной кости. Рассекают кожу, подкожную клетчатку, поясничную фасцию, расслаивают широчайшую мышцу спины и в глубине разводят наружную и внутреннюю косые мышцы живота и одноименную фасцию. Гнойник вскрывают и дренируют.
Указанные доступы для вскрытия гнойника при паранефрите можно использовать при установленном диагнозе. При забрюшинной флегмоне без точной локализации, показано вскрытие забрюшинного пространства косым поясничным разрезом по Пирогову, Шевкуненко или Израэлю.
Переднелатеральный разрез для вскрытия верифицированного гнойника параколона производят по вертикальной линии от передней верхней ости подвздошной кости до реберной дуги.

Вскрытие гнойного очага при параколите
Рассекают кожу, клетчатку, фасцию и апоневроз наружной косой мышцы живота. Внутреннюю косую и поперечную мышцы расслаивают и разводят крючками. Мышцы смещают кзади, тем самым смещая разрез фасции к задней поверхности инфильтрата, чтобы избежать опасности вскрытия и инфицирования брюшной полости.
Внутрибрюшинную фасцию берут зажимами, приподнимают и рассекают, вскрывая тем самым забрюшинное пространство и гнойник, расположенный в нем. Гной аспирируют, полость абсцесса промывают раствором антисептика и проводят тщательную ревизию путем осмотра и пальпации. Воспаленный червеобразный отросток удаляют.
Если отросток не удается обнаружить, ограничиваются дренированием гнойника. Дренажную трубку выводят через рану или через контрапертуру по задней подмышечной линии таким образом, чтобы дренаж был установлен в нижней точке гнойника у больного, лежащего на спине.
При абсцессе в треугольнике Пти операцию выполняют в положении больного на здоровом боку с валиком, подложенным под поясничную область на здоровой стороне. Разрез начинают на 1,5—2 см ниже угла, образованного XII ребром и длинными мышцами спины, и ведут книзу и кпереди параллельно гребню подвздошной кости на 1—1,5 см выше него до передней верхней подвздошной ости. Рассекают кожу, подкожную клетчатку, фасцию и край широчайшей мышцы спины.
По ходу кожного разреза рассекают наружную косую мышцу живота, затем внутреннюю косую и поперечную, обнажают внутрибрюшную фасцию, которую рассекают вдоль кожного разреза и вскрывают забрюшинное клетчаточное пространство. Удаляют гной, пальцем обследуют полость, разделяют перемычки. Полость промывают раствором перекиси водорода и дренируют широкой трубкой с боковыми отверстиями, которую располагают по длиннику гнойной полости.
Хороший доступ к забрюшинному пространству с адекватными условиями для ревизии органов, расположенных забрюшинно, санации и дренирования обеспечивают разрезы Пирогова или Шевкуненко.
Больного укладывают на здоровый бок с валиком в поясничной области. Разрез Шевкуненко начинают от вершины угла, образованного XII ребром и наружным краем длиннейшей мышцы, и ведут косо по передней поверхности живота на 2-3 см выше крыла подвздошной кости параллельно паховой связке к лобковому бугорку. По ходу разреза рассекают апоневроз наружной косой мышцы живота, широкую мышцу спины, внутреннюю косую и поперечную мышцы, поперечную фасцию живота. Брюшину вместе с предбрюшинной клетчаткой сдвигают тупо кнутри к позвоночнику.
Обнажают переднюю поверхность подвздошно-поясничной мышцы. Гнойник, расположенный по ее передней поверхности, вскрывают и дренируют, ход к позвонкам обследуют пальцем, секвестры удаляют. Затек под паховой связкой на бедре вскрывают дополнительным разрезом по передневнутренней поверхности бедра. Если гнойник расположен в фасциальном футляре подвздошно-поясничной мышцы, то его рассекают, удаляют гной и дренируют.
Образовавшуюся полость гнойника дренируют силиконовой трубкой и сигаретным дренажем. Можно дренировать полость гнойника двумя широкими (1,5 см) трубками, введенным в верхний и нижний углы раны для проточного дренирования в послеоперационном периоде. В таких случаях на кожную рану накладывают швы до выхода дренажной трубки.
Гнойный псоит
Гнойный псоит — гнойное воспаление (абсцесс, флегмона), локализованное в подвздошной ямке, фасциальном футляре подвздошно-поясничной мышцы.В основе заболевания лежит аденофлегмона — воспаление лимфатических узлов, расположенных в толще подвздошно-поясничной мышцы, под ней, или воспаление жировой клетчатки в тех же местах. Заболевание, как правило, вторичное, обусловлено распространением гнойного процесса при остеомиелите подвздошной кости, поясничных позвонков или лимфогенным распространением инфекции на лимфатические узлы подвздошной ямки при гнойно-воспалительных заболеваниях таза, бедра. При деструктивном аппендиците в случаях забрюшинного расположения отростка воспалительный процесс может распространиться на подвздошно-поясничную мышцу.
Клиническая картина и диагностика
Клиническая картина острого псоита складывается из общих и местных признаков, обусловленных локализацией гнойно-воспалительного процесса. Источник гнойной инфекции определяет локализацию абсцесса, флегмоны: при остеомиелите подвздошной кости, воспалении лимфатических узлов, расположенных под подвздошно-поясничной мышцей, гнойно-воспалительный процесс локализуется кзади от мышцы; при остеомиелите поперечных отростков поясничных позвонков, воспалении внутримышечных лимфатических узлов нагноение локализуется непосредственно в мышце; при распространении воспаления с червеобразного отростка — кпереди, т.е. над мышцей.Заболевание сопровождается болями в подвздошной, паховой областях, на передневнутренней поверхности бедра. Рано появляются приведение бедра к животу, резкое усиление болей в подвздошной области и в области бедра при активных и пассивных попытках выпрямить ногу — разогнуть в тазобедренном суставе (псоас-симптом). Глубокая пальпация подвздошной ямки вызывает резко выраженную болезненность, особенно усиливающуюся при пальпации с поднятой ногой (напряжение подвздошно-поясничной мышцы).
Заболевание сопровождается высокой температурой тела, интоксикацией. Тахикардия, повышенная потливость, головная боль и прочие признаки наслаиваются на клинические проявления основного заболевания: остеомиелита подвздошной кости, поясничных позвонков, деструктивного ретроцекального аппендицита и др.
Диагноз заболевания устанавливают на основании клинической картины и результатов обследования. При рентгенографии таза, позвоночника можно выявить признаки остеомиелита. На обзорном снимке брюшной полости при гнойном псоите определяются смазанность и расплывчатость контуров, нечеткие очертания подвздошно-поясничной мышцы на стороне поражения. Диагностике помогают томографическое исследование, УЗИ, КТ. В крови отмечаются лейкоцитоз, сдвиг лейкоцитарной формулы влево, токсическая зернистость лейкоцитов.
Лечение
Диагноз гнойного псоита служит показанием к хирургическому вскрытию гнойника, удалению гноя и дренированию с последующим промыванием гнойной полости растворами протеолитических ферментов и антисептиков.Гнойник вскрывают из внебрюшинного доступа. Разрез проводят над паховой связкой кнаружи от подвздошных сосудов и вдоль подвздошного гребня. Рассекают кожу, подкожную клетчатку, фасцию, апоневроз наружной косой мышцы, брюшину отслаивают кверху, удаляют гной. Обязательно исследуют полость гнойника для установления источника инфекции (острый аппендицит, остеомиелит подвздошной кости, позвоночника). Дальнейший ход операции определяется конкретной ситуацией.
При своевременно выполненной операции прогноз, как правило, благоприятный. При правильном лечении никаких функциональных нарушений подвздошно-поясничной мышцы не остается. Серьезным осложнением гнойного псоита является прорыв абсцесса в брюшную полость с развитием гнойного перитонита, что значительно осложняет прогноз.
В.К. Гостищев
Опубликовал Константин Моканов