симптомы и лечение микоплазмоза, анализ крови
Бактерии, относящиеся к классу Mycoplasma, являются внутриклеточными паразитами. Микоплазма у детей проявляется как инфекционное заболевание верхних дыхательных путей, урогенитального тракта, является возбудителем атипичной пневмонии. Микробы, прочно обосновавшись внутри клеток эпителия органов, остаются недоступными элементам иммунной защиты организма. В сложных случаях необходимо длительная антибиотикотерапия.
Содержание статьи
Микоплазма — микробная инфекция
Исследователи предполагают, что три вида мельчайших бактерий ответственны за ряд патологий органов дыхания, урогенитального тракта, пищеварительной системы. Это одноклеточные микроорганизмы Mycoplasma pneumoniae, M. genitalium, M. hominis, не имеющие прочной клеточной оболочки. Микоплазмы чаще поражают клетки эпителия верхних дыхательных путей. На втором месте находятся инфекционные заболевания мочеполовой системы. Активное размножение бактерий нарушает функции многих органов.
Mycoplasma pneumoniae вызывает тонзиллофарингит, синусит, трахеобронхит, легкую атипичную пневмонию. Ребенок ощущает першение в горле, у него возникают навязчивый кашель, субфебрильная температура. Симптомы и лечение микоплазмы у детей сходно с ОРВИ; известны случаи появления смешанных инфекций. Дальнейшее размножение возбудителей в дыхательных путях часто приводит к развитию пневмонии.
Микоплазмы встречаются в ассоциации с уреаплазмой, хламидиями, сочетаются с вирусной инфекцией, а именно с аденовирусами, вирусами гриппа и парагриппа.
Вспышки острых респираторных заболеваний у детей с 5 до 15 лет регистрируются весь холодный период года. В структуре ОРЗ на долю микоплазмоза приходится лишь около 5%, но этот показатель увеличивается примерно в 10 раз каждые 2–4 года во время эпидемий. Микоплазма вызывает до 20% острых пневмоний.
Симптомы и диагностика микоплазмоза верхних дыхательных путей
Период инкубации возбудителя составляет от 3–10 дней до 4 недель. Сложность распознавания респираторной формы микоплазмы заключается в том, что клиническая картина обычно напоминает ОРВИ. Дети, в отличие от взрослых, острее реагируют на активность возбудителя заболевания. Возникают проявления интоксикации, насморк, приступообразный кашель, который может заканчиваться рвотой.
Первоначальные симптомы микоплазмы у ребенка:
- Повышенная температура сохраняется в течение 5–10 дней до 37,5°С;
- першение, зуд и боль в горле;
- насморк, заложенный нос;
- конъюнктивит;
- головная боль;
- сухой кашель;
- слабость.
При осмотре горла можно заметить покраснение слизистой ротоглотки. Именно схожесть течения респираторного микоплазмоза у детей с ОРВИ затрудняет диагностику заболевания. Родители дают ребенку противокашлевые средства, сиропы для улучшения отхаркивания. Однако такое лечение чаще всего не приносит результата, а кашель продолжается в течение нескольких месяцев. На фоне активности микоплазмы в верхних дыхательных путях у новорожденных, недоношенных младенцев и детей до 8 лет развиваются синуситы, бронхиты, пневмонии.
Микоплазмоз легких
Клинические проявления микоплазменной пневмонии напоминают хламидиоз легких. Терапия заболеваний также имеет много общих черт. Схожесть двух различных микробных инфекций вызвана маленькими размерами, по сравнению с другими бактериями, отсутствием твердой клеточной стенки. Микоплазмы невозможно разглядеть под обычным световым микроскопом.
Признаки легочной формы микоплазмоза у детей:
- заболевание начинается внезапно или как продолжение ОРВИ;
- озноб, повышение температуры до 39°С;
- сухой кашель сменяется влажным;
- мокрота скудная, гнойная;
- головные и мышечные боли.
Педиатр, выслушивая легкие ребенка, отмечает жесткое дыхание и сухие хрипы. Рентген показывает, что в тканях легких имеются рассеянные очаги воспаления. Врач предлагает сдать анализ на микоплазму у детей — исследование крови из вены, которое подтвердит или опровергнет первоначальный диагноз. Для распознавания микоплазменной инфекции применяются методы иммуноферментного анализа и полимеразной цепной реакции (соответственно ИФА и ПЦР). Накопление антител, относящихся к типам IgG и IgM, происходит при иммунном ответе организма на активность микоплазмы.
Микоплазмоз почек и других органов
Дети могут заразиться от взрослых при непосредственных контактах — это сон в общей постели, использование одного сиденья унитаза, полотенца. Случается, что источником микоплазмы становится персонал детского сада. При респираторной и урогенитальной форме микоплазмоза в основном поражаются клетки эпителия. Начинаются дистрофические изменения ткани, ее некроз.
Инфицирование органов мочеполовой системы у подростков приводит к циститам, пиелонефритам, вагинитам. Микоплазмы инициируют патологические процессы в печени, в тонкой кишке, в различных отделах головного и спинного мозга. Микоплазмоз у девочек подросткового возраста проявляется в форме вульвовагинитов и легких поражений урогенитального тракта. Течение заболеваний чаще всего бессимптомное, в случае тяжелых форм возникают боли внизу живота, появляются слизистые выделения.
Микоплазма в крови у ребенка может вызвать развитие генерализованной формы, для которой характерно поражение дыхательной системы и ряда внутренних органов. Увеличивается в размерах печень, начинается желтуха. Возможно развитие менингита, абсцесса головного мозга, менингоэнцефалита. Появляется розовая сыпь на теле, слезятся и краснеют глаза (конъюнктивит).
Лечение бактериальной инфекции
Если беспокоит только насморк, температура субфебрильная, то антибактериальные препараты не потребуются. Лечение антибиотиками — специфическая терапия микоплазмоза. Препаратами выбора считаются макролиды, фторхинолоны, тетрациклины. Другие медикаменты дают в зависимости от симптоматики.
Пероральные антибиотики:
- Эритромицин — по 20–50 мг на 1 кг веса тела в сутки на протяжении 5–7 дней. Суточную дозу делят на три приема.
- Кларитромицин — по 15 мг на 1 кг массы тела. Дают утром и вечером, с промежутком между приемами 12 ч.
- Азитромицин — по 10 мг на 1 кг веса тела в первый день. В следующие 3–4 дня — по 5–10 мг на кг массы тела в сутки.
- Клиндамицин — 20 мг на 1 кг веса в сутки 2 раза в день.
Микоплазмы растут медленнее, чем другие бактерии. Поэтому длительность лечения составляет не 5–12 дней, а 2–3 недели.
Клиндамицин относится к антибиотикам линкозамидам. Кларитромицин, эритромицин и азитромицин принадлежат к группе макролидов. Тетрациклиновые антибиотики используются все реже по причине распространения устойчивых к ним штаммов бактерий. Существует практика сочетания антимикробных препаратов, отличающихся по механизму воздействия. Например, врачи могут назначить комбинацию эритромицина с тетрациклином. Другой вариант — смена антибиотика при длительном курсе лечения. На выбор средства влияет аллергия у ребенка на вещества, относящиеся к определенным группам антибактериальных препаратов.
Таблетированные формы антибиотиков сложнее давать малышам, особенно при необходимости рассчитать дозу и поделить одну капсулу на несколько приемов. Врачи рекомендуют лечить ребят, не достигших 8–12 лет суспензиями, которые готовят из антибактериального вещества в форме порошка и воды. Выпускают такие средства в стеклянных флаконах, снабжают дозировочной пипеткой, удобным мерным стаканчиком или ложечкой. Препарат в детской дозировке обычно сладкий на вкус.
Сопутствующее лечение (по симптомам)
Ребенку, заразившемуся микоплазмой, дают при высокой температуре нестероидные противовоспалительные средства для облегчения состояния больного. Детям назначают ибупрофен или парацетамол в форме суспензии для приема внутрь, ректальных суппозиториев. Можно воспользоваться сосудосуживающим спреем для носа, принимать антигистаминные капли или сироп внутрь (препараты «Зиртек» или аналогичный «Зодак», «Лоратадин», «Фенистил» для самых маленьких пациентов).
Сопутствующее лечение уменьшает раздражение и боль в горле, но не влияет на возбудителя заболевания.
Средства против кашля, например «Синекод», рекомендуется давать только в первые дни. Тогда ребенок сможет отдохнуть от приступов мучительного кашля. В дальнейшем врач назначает отхаркивающие препараты для разжижения и облегчения отхождения мокроты. Оправдано применение для лечения микоплазмы аптечных препаратов и народных средств, укрепляющих иммунитет.
Микоплазмы у детей после острого периода заболевания остаются в организме, хотя и в незначительном количестве. Полное выздоровление не наступает, иммунитет к возбудителю не вырабатывается. На этом фоне периодически возникают ларингит, фарингит, бронхит. Часто респираторный и урогенитальный микоплазмоз приобретают хронический характер.
Профилактика микоплазмы
Ребенка, заболевшего микоплазмозом, рекомендуется изолировать от других детей на 5–7 суток при респираторной форме бактериальной инфекции, на 14–21 день — при легочной разновидности. Проводятся такие же профилактические мероприятия, как при других острых заболеваниях верхних дыхательных путей — ОРВИ, гриппе, ангине. Препаратов, которые ребенок или взрослый мог бы принимать для предупреждения заражения микоплазмой, не существует.
Микоплазма у детей: симптомы, диагностика и лечение
Содержание статьи:
Мокоплазмоз – это заболевание, которое развивается в результате жизнедеятельности патогенных микроорганизмов. Чаще всего передается половым путем, и страдают от него в основном взрослые люди. Но при определенных обстоятельствах такая болезнь может появиться и у ребёнка. Поэтому необходимо помнить особенности этого заболевания и методику лечения.
Причины микоплазмоза в детском возрасте
Среди основных причин появления микоплазмоза у детей можно выделить:
- Заражение от матери в период внутриутробного развития. Если женщина во время беременности заразилась микоплазмой, то инфекция может передаться плоду. Чаще всего это происходит во время прохождения возбудителя по родовым путям. В исключительных случаях микроорганизмы могут проникать сквозь плацентарный барьер. При этом течение беременности сильно осложняется. У новорожденных наблюдаются тяжелые пороки, задержка в развитии. В первую очередь страдают нервная и сердечно-сосудистая системы, печень.
- Воздушно – капельным путем. Таким способом передается mycoplasma pneumonia. В результате развивается респираторный микоплазмоз у детей. Чаще всего заражение происходит в холодное время года, так как организм ребенка в этот момент ослаблен и подвержен различным инфекционным заболеваниям.
- Бытовым путем. Такой способ заражения наблюдается крайне редко, так как микоплазма не выживает на воздухе. В исключительных случаях инфицирование происходит при использовании постельного белья, полотенца или мочалки зараженного человека. При этом развивается урогенитальная форма болезни, которая поражает половую систему ребенка.


Для того чтобы сохранить здоровье ребенка, важно своевременно выявить заболевание. В группу особого риска попадают дети, рожденные от инфицированной матери. В этом случае понадобится обязательное медицинское обследование.
Симптоматика
Симптомы появления микоплазмы у ребенка будут зависеть от формы заболевания. Врожденный микоплазмоз имеет следующие признаки:
- Развитие конъюнктивита.
- Появляются подкожные абсцессы.
- Приступы диареи.
- Судороги.
- Симптомы поражения почек и печени.
- Расстройство дыхательной системы.
- Долгое заживление пупка.
К появлению таких признаков приводит микоплазма хоминис у детей. Инкубационный период, как правило, не превышает пару недель. Поэтому в первые дни жизни необходимо внимательно следить за любыми изменениями здоровья малыша.


В случае заражения бытовым путем развивается урогенитальная форма заболевания. При этом проявляются следующие симптомы:
- Выделения из половых органов. Они достаточно скудные и не имеют запаха.
- Зуд в области гениталий.
- Болевые ощущения во время мочеиспускания.
- Неприятные ощущения в нижней части живота.
Самой распространенной формой заболевания становится респираторная. Для нее характерны признаки заболевания дыхательных путей в острой форме, а именно:
- Повышение температуры тела до показателя в 37,5 градусов.
- Кашель, который вначале может быть сухим, а позже наблюдается отделение мокроты.
- Покраснение слизистой поверхности ротовой полости.
- Заложенность носа.
- Першение в горле.
- Ребенок становится вялым, может пропадать аппетит , ему постоянно хочется спать.
Заниматься постановкой диагноза самостоятельно нельзя. Для того чтобы точно определить появление микоплазмы у ребенка необходимо тщательное медицинское обследование.
Постановка точного диагноза
Диагностика заболевания достаточно трудная. Симптоматика схожа со многими другими проблемами, поэтому врачи не срезу могут разработать правильную методику обследования.


Среди основных методов диагностики выделяют:
- Рентгенологическое обследование. Удается установить изменение междолевой и костальной плевры.
- Общий анализ крови. Он поможет выявить происходящий в организме воспалительный процесс.
- Бактериологический посев. В ходе этой процедуры образец, отобранный у ребенка, помещают в питательную среду. Спустя некоторое время микроорганизмы начинают активно размножаться, и их становится видно под микроскопом.
- Серологическое исследование. В ходе такого исследования выявляется наличие в крови ребенка антител к микоплазме.
- Полимеразная цепная реакция. Позволяет определять в исследуемом образце присутствие генов микоплазмы. Такая методика позволяет точно отделять этот вид возбудителя от других. Но она не позволяет оценить тяжесть поражения. Время проведения такого анализа не более двух суток. Перед тем как сдавать образец, ребенку придется воздерживаться от похода в туалет на протяжении двух часов.
- Иммунофлюоресценция. В ходе этого исследования отобранный образец обрабатывается специальным составом. В результате микоплазма начинает флюоресцировать.
Только после полноценной диагностики можно говорить о наличии микоплазмоза. Особенно важно вовремя определить mycoplasma pneumoni.


Доктор Комаровский призывает родителей обращать пристальное внимание на здоровье малышей в сентябре-октябре месяце. Это время считается наиболее благоприятным для инфицирования.
Основные терапевтические методики
Своевременное определение микоплазмы у детей по симптомам и начало лечения станет залогом быстрого восстановления здоровья. Патогенные микроорганизмы такого рода плохо поддаются воздействию антибиотиков. Поэтому важно выбрать именно то средство, которое окажется эффективным в конкретной ситуации.


Специалисты применяют в терапии следующие антибактериальные препараты:
- Суммамед. Основным действующим веществом становится азитромицин. Дозировку рассчитывают, исходя из массы тела ребенка.
- Эритромицин. Рекомендовано использовать в тяжелых случаях.
- Рондомиццин.
- Тетрациклин.
- Клиндамицин.
Антибактериальная терапия оказывает негативное влияние на микрофлору кишечника, так как от действия препарата погибают не только вредоносные, но и полезные микроорганизмы. Поэтому одновременно с приемом антибиотиков показано применение пробиотиков. В составе таких препаратов содержатся штаммы полезных бактерий. Для детей лучше подойдет Бифиформ, Хилак Форте, Аципол и некоторые другие.
В случае поражения дыхательных путей при респираторном микоплазмозе понадобится прием отхаркивающих препаратов. Самыми безопасными считаются сиропы Доктор МОМ и Доктор Тайс. Они имеют приятный вкус и аромат, поэтому дать их ребенку не трудно.
Если микоплазмоз сопровождается повышенной температурой тела, то необходим прием жаропонижающих препаратов. Детям лучше всего дать Нурофен. Для малышей приобретите сироп, а подросткам подойдут таблетки.
Болезнь сильно сказывается на иммунной системе малышка. Поэтому в некоторых случаях специалисты рекомендуют применение иммуномодулирующих средств. К ним относится Интерферон. Он выпускается в форме капель, которые необходимо регулярно закапывать в носик ребенку.


Выбор конкретных препаратов должен проходить под контролем лечащего врача. Он определяет дозировку и продолжительность терапии. Передозировка препаратов может спровоцировать появление побочных эффектов. Для контроля эффективности лечения нужно будет сдавать анализы.
Одновременно с медикаментозной терапии ребенок должен придерживаться диетического режима питания. Из его рациона нужно исключить все тяжелые блюда. Пища должна быть легкой и быстро усваиваться организмом. Обеспечьте малышу полноценный питьевой режим. Помимо достаточного количества чистой воды, давайте ему ягодные морсы и компоты, фруктовые соки.
Терапия народными средствами
Лечение микоплазмоза у детей можно проводить и с применением рецептов народной медицины. Но такая терапия не должна стать единственным методом. Ее можно применять только в качестве дополнения к медикаментозному лечению. Среди самых эффективных рецептов можно выделить следующие:
- Смешайте по три ложки березовых листьев, бессмертника и спорыша. В смесь введите четыре ложки подорожника. Тщательно смешайте компоненты. Две ложки полученного состава запарьте двумя стаканами кипятка. Спустя 10 часов настой необходимо перелить в кастрюлю и прокипятить. Останется его только профильтровать и остудить. Давайте ребенку по 50 мл приготовленного отвара по три раза в день.
- Приготовьте сбор из двух частей лобазника и 1 части зверобоя. Запарьте две ложки подготовленной смеси двумя стаканами кипятка. Протомите на водяной бане в течение 10 минут. После этого профильтруйте и остуде приготовленный отвар. Давайте ребенку в количестве 50 мл по три раза в сутки, делайте это перед кормлением.
- Подготовьте сбор из боровой матки, грушанки и зимолюбки, взятых в равных количествах. 45 грамм такого состава запарьте тремя стаканами кипятка. Оставьте на 45 минут. После этого профильтруйте настой и давайте ребенку по половине стакана три раза в день. Продолжительность такой терпи может достигать 28 дней.
- Введите в две столовые ложки коры дубы ложку боровой матки. Хорошенько перемешайте состав и запарьте его 300 сл кипятка. Спустя 45 минут настой готов. Им рекомендовано проводить спринцевание половых органов девочкам.
- Вкусным и эффективным лекарством становится черника. Заварите чай из листьев и ягод этого растения. Достаточно просто залить сырье кипятком и выдержать около 10 минут. Такое настой необходимо давать ребенку по три раза в день. Для улучшения вкусовых качеств добавьте немного сахара, а лучше меда.
- Победить респираторный микоплазмоз можно при помощи ингаляций. В кипящую воду отправите немного шалфея, эвкалипта, ромашки, зверобоя и чистотела. Ребенок должен вдыхать пары кипящей жидкости на протяжении 15 минут. Такие процедуры необходимо повторять каждый день перед тем, как уложить малыша спать.
- Микоплазма у детей нередко проникает в слизистые поверхности носоглотки. Помочь в такой ситуации могут полоскания. Для приготовления раствора добавьте в 100 мо спирта 10 грамм прополиса. Оставьте на несколько дней. После этого профильтруйте полученную настойку. В стакане чистой теплой воды разведите 30 капель приготовленной настойки. Такой жидкостью нужно полоскать горло. Такие процедуры повторяют по четыре раза в день.
Такие простые и действенные рецепты позволят быстрее справиться с болезнью. Они могут иметь и противопоказания. Поэтому перед тем как прибегать к подобным методикам лечение, необходимо обязательно проконсультироваться со специалистом.
Профилактика
Гарантированно уберечь ребенка от заражения микоплазмой нельзя, но можно предпринять меры, которые снизят вероятность инфицирования.


К ним относят:
- В холодное время года и период вспышки всевозможных респираторных заболеваний необходимо оградить ребенка от посещения мест скопления большого количества людей. Если избежать этого невозможно, пользуйтесь защитными масками.
- Укрепляйте иммунитет ребенка. Для этого вводите в рацион больше свежих овощей, ягод и фруктов. По рекомендации врача можно давать малышу витаминно-минеральные комплексы. На состояние иммунной системы благотворно влияют прогулки на свежем воздухе, занятия спортом.
- Для того чтобы избежать развития урогенитального микоплазмоза необходимо строго соблюдать правила личной гигиены. Следите за тем, чтобы ребенок не пользовался личными вещами носителя инфекции.
- Предотвратить развитие у малыша внутриутробного микоплазмоза можно при правильном поведении беременной женщины. В это время нужно избегать половых контактов с вероятными носителями инфекции, пользоваться презервативом во время полового акта. Беременной женщине врачи рекомендуют сдать анализ на микоплазмоз. Нужно внимательно следить за соблюдением правил личной гигиены. Никогда нельзя пользоваться чужими полотенцами, мочалками и постельным бельем, так как существует вероятность передачи инфекции бытовым путем.
Соблюдение таких несложных рекомендаций позволит снизить вероятность инфицирования. Любое заболевания проще предупредить, чем потом долго и сложно лечить.
Прогноз
Успешность лечения микоплазмоза будет зависеть от своевременности выявления проблемы и формы болезни. Самым сложным становится внутриутробное заражение. Часто новорожденные страдают поражением печени, энцефалитов, менингитов и другими заболеваниями. Они отстают в развитии от своих сверстников, так как повреждаются клетки головного мозга. Ребенок может родиться недоношенным и иметь патологии в строении внутренних органов. В такой ситуации одной антибактериальной терапии уже будет недостаточно. Потребует комплексный подход к лечению микоплазмоза и всех сопутствующих заболеваний.


Респираторная форма микоплазмоза хорошо поддается лечению, особенно, если терапия была начата своевременно.
Болезнь длиться не более полутора недель. Заканчивается она полным выздоровлением малыша. При этом необходимо строго соблюдать все рекомендации специалиста. В некоторых случаях могут развиваться осложнения.
Возможные осложнения
Иногда заболевание дает о себе знать не сразу. В первое время симптоматика может быть смазанной или вовсе отсутствовать. В такой ситуации вероятность развития осложнений увеличивается. Появляются следующие сопутствующие заболевания:
- Патологическое расширение бронхов.
- Энцефалит – воспалительный процесс, протекающий в головном мозге.
- Пиелонефрит – поражение почек.
- Артрит – воспалительный процесс, протекающий в суставах.
Такие осложнения часто наблюдаются у детей с внутриутробным микоплазмозом. Респираторная форма микоплазмоза может быть осложнена пневмонией. Как правило, он хорошо лечится и проходит бесследно.
Микоплазма – серьезное заболевание, которое требует своевременного грамотного лечения. Не пытайтесь самостоятельно поставить диагноз и проводить терапию. При первых же тревожных признаках обращайтесь к врачу.
Микоплазменная инфекция у детей
Ежегодно в осенне-зимний период отмечается повышение заболеваемости острыми респираторными заболеваниями (ОРЗ). В России ежегодно регистрируют от 27,3 до 41,2 млн заболевших гриппом и другими ОРВИ. Наиболее часто от инфекций страдают дети, особенно в возрасте от 3 до 14 лет. Несмотря на то, что большинство детей способны справиться с инфекцией с помощью защитных сил собственного организма, они болеют чаще, чем взрослые, и имеют высокую вероятность развития осложнений.
Наиболее тяжелым проявлением ОРЗ является пневмония. В 2016 г. в Российской Федерации зарегистрировано на 23,8% больше случаев внебольничных пневмоний (ВП), чем в 2015 г. Средний по стране показатель заболеваемости составил 418,3 на 100 тыс. населения против 337,8 в 2015 г.
Высокая распространенность пневмоний сочетается с высокой смертностью детей от этого заболевания во всем мире. Так, по данным ВОЗ, в 2015 г. от пневмонии умерли 920 136 детей в возрасте до 5 лет, что составляет 15% всех случаев смерти детей этого возраста. Причин такой неблагополучной статистики немало. Среди них можно выделить факторы, непосредственно определяющие тяжесть инфекционного процесса, и факторы, косвенно влияющие на течение заболевания. Так, особенности возбудителя, поздняя диагностика, повторные нерациональные курсы антимикробной терапии, состояние иммунной системы пациентов во многом определяют течение заболевания, в то время как воздействие внешних факторов (экологических, социальных) может способствовать возникновению рекуррентных инфекций и персистенции микроорганизмов.
Этиология
Большое внимание в настоящее время уделяется изучению значения различных микроорганизмов при респираторных заболеваниях. Понимание их этиологической и патогенетической роли в возникновении патологических симптомов очень важно для своевременной диагностики и рациональной терапии ОРЗ.
Особенно важно понимание вклада атипичных патогенов в структуру ОРЗ. К этой группе чаще всего относятся Mycoplasma pneumoniae, Legionella spp. (прежде всего Legionella pneumophila), Chiamydophila (Chlamydia), Coxieila burnetti (возбудитель Q-лихорадки), респираторные вирусы (вирусы гриппа А и В, респираторный синцитиальный вирус), а также более редко встречающиеся микроорганизмы: возбудители туляремии (Francisella tularensis), лептоспироза (Leptospira spp.), хантавирусы, хламидиеподобный «возбудитель I». В современной медицинской литературе более распространена лаконичная трактовка термина «атипичные возбудители», включающая только М. pneumoniae, Chiamydophila pneumoniae и Legionella spp.
Наибольшее значение при ОРЗ у детей из данной группы патогенов имеет М. pneumoniae. Данный микроорганизм может вызывать воспаление как верхних, так и нижних дыхательных путей. В человеческой популяции респираторный микоплазмоз составляет 10-16% всех случаев ОРЗ. Эти цифры в период эпидемических вспышек могут достигать 30 40%. Согласно данным литературы, М. pneumoniae вызывает до 40% ВП у детей и около 18% инфекций у пациентов, нуждающихся в госпитализации. Необходимо отметить возрастные особенности распространенности данного патогена у детей. Наиболее часто М. pneumoniae выявляется у детей старше 5-летнего возраста. В ходе эпидемиологического исследования, проведенного в США в 2010-2012 гг. с целью определения этиологического фактора ВП у 2222 детей, М. pneumoniae была выявлена у 19% детей в возрасте старше 5 лет и у 3% детей младше 5 лет.
Таким образом, М. pneumoniae имеет большое значение в генезе ОРЗ и ВП в детском возрасте. Однако этиологическая диагностика, имеющая решающее значение для выбора рациональной терапии данной инфекции, является сложной задачей для практического здравоохранения и часто запаздывает на длительное время. Обусловлено это особенностями строения и жизнедеятельности микроорганизма, которые определяют своеобразную клиническую картину, течение заболевания и иммунный ответ пациента на данную инфекцию.
Особенности Mycoplasma pneumoniae
Первые сведения о микоплазмах были опубликованы Nocard и Roux в 1898 г. Они выделили контагиозную культуру плевропневмонии крупного рогатого скота и стали изучать эту группу патогенов, объединенных однотипными биологическими свойствами, назвав их «плевропневмониеподобные микроорганизмы». В 1929 г. Novae предложил назвать эту группу микроорганизмов «микоплазмой». С 1956 г. было установлено, что данные микроорганизмы являются фильтрующимися, не имеющими клеточной стенки.
Изучение микоплазм как патогенов человеческого организма началось с 1942 г. Тогда из мокроты больного атипичной пневмонией человека M.D. Eaton впервые выделил возбудитель, который был отнесен к вирусам и длительное время назывался по имени исследователя — «агент Eaton». Главными особенностями этого агента были малые размеры, он свободно проходил через фильтры и был не способен расти на стандартных биологических средах. Изначально его рассматривали как вирус. Однако вирусная природа его была опровергнута в связи с губительным действием на него антибактериальных препаратов — хлортетрациклина и стрептомицина. Только в 1963 г. были окончательно определены свойства данного микроорганизма, и он был назван Mycoplasma pneumoniae.
Согласно современной номенклатуре, микроорганизм М. pneumoniae относится к роду Mycoplasma, семейству Mycoplasmataceae, порядку Mycoplasmatales, классу Mollicutes. Среди семейства Mycoplasmataceae в патогенезе инфекций человека общепризнанной является роль 4-х основных видов микоплазм. К ним относятся М. pneumoniae, которая является частым возбудителем респираторных инфекций, М. genitalium, М. hominis и U. urealyticum вызывают инфекции мочеполового тракта. Последние два возбудителя также могут быть причиной инфекций у новорожденных.
Согласно результатам ряда исследований, развитие и распространение микоплазменной инфекции носят эпидемический характер. Вспышки возникают с интервалами от 3 до 7 лет и продолжаются в течение 1 -3 лет с пиками заболеваемости в осенний и зимний период. Предположительно этот факт обусловлен наличием как минимум 2-х основных подтипов М. pneumoniae, которые часто выделяют при клинических исследованиях. Вместе с этим в последние годы все больше внимания уделяется внешним факторам (климатическим изменениям), влияющим на сезонность циркуляции М. pneumoniae в естественных условиях в различных географических зонах.
Многочисленными исследованиями установлено, что микоплазмы по своим структурным свойствам находятся как бы между вирусами и бактериями. С одной стороны, возможность расти на бесклеточной среде и чувствительность к некоторым антибиотикам приближают их к бактериям. С другой стороны, по размерам генома и склонности к внутриклеточному паразитизму они похожи на вирусы. Малые размеры данного микроорганизма позволяют ему широко распространяться воздушно-капельным путем. Хорошо известна способность этих патогенов преодолевать слизистые барьеры дыхательных путей, сливаться с клетками хозяина и выживать внутриклеточно. Нередко даже после лечения антибактериальными препаратами М. pneumoniae способны синтезировать собственную ДНК и размножаться, что приводит к латентному, хроническому течению микоплазменной инфекции.
Точный механизм внутриклеточной жизнедеятельности данного патогена до настоящего времени неизвестен, однако потенциал для цитоплазматической секвестрации объясняет трудность полного устранения М. pneumoniae. Согласно данным литературы, некоторые пациенты могут оставаться заразными в течение длительного времени, несмотря на исчезновение многих симптомов.
Характерной особенностью М. pneumoniae является отсутствие клеточной стенки, т. к. они не способны синтезировать жесткие пептидогликаны. Клетки микоплазмы окружены мембраной, покрытой снаружи капсулоподобным слоем. Мембрана содержит видоспецифический антиген. Отсутствием ригидной клеточной стенки обусловлена природная устойчивость М. pneumoniae к антибиотикам, действующим на мембрану бактериальной клетки. Эти микроорганизмы устойчивы ко всем бета-лактамным антибиотикам (пенициллинам, цефалоспоринам, карбапенемам) и гликопептидам (ванкомицину), полимиксину, рифампицину, сульфаниламидам, триметоприму и налидиксовой кислоте.
Отсутствием клеточной стенки обусловлены невысокая выживаемость М. pneumoniae вне организма-хозяина и повышенная чувствительность к факторам внешней среды. В силу нестойкости в окружающей среде инфицирование происходит лишь при тесном контакте между людьми. Поэтому часто очаги респираторного микоплазмоза бывают в семьях и организованных коллективах.
Таким образом, М. pneumoniae в силу своих структурных особенностей является мембранным паразитом. Промежуточное положение между вирусами и бактериями, способность паразитировать на мембране респираторного тракта, возможность саморепликации и длительной персистенции определяют патогенность М. pneumoniae для респираторного тракта человека и клиническую картину инфекции.
Заболевание начинается с попадания М. pneumoniae на слизистую респираторного тракта. Наиболее часто это происходит воздушно-капельным путем, через дыхательные пути. Уже через 24 ч после заражения начинается прилипание М. pneumoniae к эпителию респираторного тракта при помощи белка Р1 (антиген с молекулярной массой 169 кДа), который играет также большую роль в формировании иммунного ответа на патоген. Существование множественных вариаций белка PI М. pneumoniae объясняет кратковременность постинфекционного иммунитета при данной инфекции.
Как было указано ранее, М. pneumoniae является мембранным паразитом. После прикрепления к рецепторам и мембране эпителиоцитов дыхательных путей липидные компоненты мембраны микоплазмы диффундируют в клеточную мембрану хозяина, а стеролы клетки хозяина поступают в мембрану микоплазмы. В момент прикрепления клетка вытягивается и располагается между ресничками эпителиальных клеток, что позволяет микоплазмам колебаться вместе с ресничками и не выноситься с отгоняемой ресничками слизью. Расположение микоплазмы в инвагинатах клеточной мембраны и окружение ресничками эпителия защищают микоплазму от действия антител хозяина. После проникновения в клетки реснитчатого эпителия микоплазма размножается в их цитоплазме, образуя микроколонии. В фагоцитирующих клетках микоплазма может длительное время персистировать и заноситься в разные органы.
Перекись водорода и супероксид, вырабатываемые М. pneumoniae, повреждают эпителий и приводят к воспалению. В последнее десятилетие исследования по изучению патогенности М. pneumoniae позволили выделить уникальный для микроорганизмов, специфический CARDS-токсин (community acquired respiratory distress syndrome toxin), который вызывает вакуолизацию клеток бронхиального эпителия и снижает двигательную активность ресничек. CARDS-токсин обладает прямым цитотоксическим действием на эпителий слизистой оболочки респираторного тракта и вызывает обширные зоны перибронхиального и периваскулярного воспаления. Была выявлена прямая зависимость между количеством CARDS-токсина, выделяемого М. pneumoniae, и тяжестью поражения легочной ткани. Анализ структуры указывает на то, что CARDS-токсин обладает сходством аминокислотной последовательности с экзотоксином Bordetella коклюша (коклюшный токсин). Цитотоксическое действие М. pneumoniae проявляется клинически сухостью в носу, першением в горле и сухим, отрывистым кашлем, которые обычно ассоциируются с ранней микоплазменной инфекцией.
В ходе многих исследований было установлено, что воспалительный ответ при микоплазменной инфекции характеризуется низкой степенью инфильтрации нейтрофилов, что, вероятно, определяет хронический, а не острый характер заболевания, как при инфицировании легкого патогенами других видов. Клинические симптомы: першение в горле, хрипы в легких, затрудненное дыхание развиваются постепенно и являются следствием медленного отмирания эпителия. Микоплазменную инфекцию нижних дыхательных путей — пневмонию называют «walkingpneumonia», что можно условно перевести с английского языка как «никуда не торопящаяся».
Однако тяжесть поражения легких, вызванного М. pneumoniae, зависит не только от биологических свойств возбудителя, но и от индивидуальных особенностей иммунного ответа макроорганизма на воздействие инфекционного агента. Так, в поздние сроки микоплазменной инфекции цитолиз эпителиальных клеток в нижних дыхательных путях может быть причиной развития гиалиновых мембран у детей раннего возраста. Отмечено, что в результате тяжелого респираторного микоплазмоза может развиться хронический интерстициальный легочный фиброз. Описаны случаи молниеносного течения микоплазменной инфекции с развитием тяжелой дыхательной недостаточности и респираторного дистресс-синдрома у маленьких детей и пожилых людей, которые ассоциируют с действием CARDS- токсина, продуцируемого М. pneumoniae.
Все чаще обсуждается роль М. pneumoniae в патогенезе хронической бронхолегочной патологии. Особое внимание уделяется значению М. pneumoniae в патогенезе бронхиальной астмы (БА). Так, в экспериментах было показано, что рекомбинантный CARDS-токсин способствует развитию мощного аллергического воспаления в легких, продукции цитокинов и выраженной гиперреактивности дыхательных путей. Также установлено, что взаимодействие между клетками респираторного эпителия и поверхностных липопротеидов М. pneumoniae может индуцировать через 7М-подобный рецептор макроорганизма (TLR) -2 или TLR-4 синтез внутриклеточной молекулы адгезии (1САМ) рецепторов.
Таким образом, установлено, что М. pneumoniae в течение длительного времени может быть причиной обострения БА. Более того, в некоторых исследованиях были выделены бактерии с более высокой распространенностью среди пациентов с БА. Другие исследования указывают на вероятность участия М. pneumoniae в развитии БА.
Несмотря на то, что многочисленными исследованиями подтверждена связь М. pneumoniae с пневмонией и БА, механизм развития болезни остается изученным не до конца. Рассматриваются теории воспаления в дыхательных путях, связанного с Ненаправленным ответом иммунной системы. Так, установлено, что при респираторной инфекции, ассоциированной с М. pneumoniae, увеличивается высвобождение цитокинов 2-го типа, включая интерлейкины (IL) -4 и -5. Эти цитокины, в свою очередь, способствуют гиперпродукции иммуноглобулина (Ig) Е, играющего основную роль в патогенезе БА у детей.
Таким образом, морфологические и физиологические особенности М. pneumoniae определяют клиническую картину микоплазменной инфекции. Внутриклеточная локализация возбудителя защищает его от иммунного ответа хозяина и позволяет длительно персистировать в его организме. Специфика патогенного действия микроорганизма на клетки реснитчатого эпителия определяет соответствующую клиническую картину заболевания, которая чаще не имеет манифестного начала и характеризуется длительным рецидивированием таких симптомов, как кашель. В то же время М. pneumoniae усугубляет течение неспецифической хронической бронхолегочной патологии, нередко являясь триггером обострения заболевания.
Клиника
Выраженность клинических проявлений микоплазменной инфекции весьма вариабельна и может характеризоваться как субклиническим, так и манифестным течением. М. pneumoniae может поражать как верхние, так и нижние дыхательные пути. Инкубационный период при микоплазменной инфекции составляет около 2-3 нед.
Поражение верхних дыхательных путей при микоплазменной инфекции может проявляться различными синдромами. Чаще ведущим клиническим вариантом инфекции является фарингит. Реже развиваются микоплазменные ринит, синусит, средний отит, мирингит (воспаление барабанной перегородки), который может быть буллезным, и ларингит. Следует отметить, что симптоматика поражения верхних дыхательных путей при микоплазменной инфекции имеет мало специфических черт и практически не отличается от таковой аналогичных заболеваний иной этиологии.
В педиатрической практике чаще наблюдается постепенное начало заболевания. В первые дни появляются жалобы на вялость, сонливость ребенка при нормальных цифрах температуры тела. Отмечаются катаральные явления: боль при глотании, заложенность носа и слизистое отделяемое из носа. Ребенка могут беспокоить болезненные ощущения в мышцах и области поясницы. Однако наиболее ярким клиническим симптомом при микоплазменной инфекции является сухой, приступообразный, интенсивный кашель. Нередко больные жалуются на боль за грудиной во время кашля и рвоту в конце приступа. Такое проявление респираторного микоплазмоза по типу острой респираторной инфекции может продолжаться 2-4 нед., а иногда и дольше.
При манифестной форме микоплазменной инфекции респираторного тракта инфекция начинается остро, с подъема температуры тела до фебрильных цифр. В ряде случаев отмечаются головная боль и другие симптомы интоксикации. Возникают першение и боли в горле, чувство заложенности носа. Реже отмечаются насморк, боль в ушах и проявления конъюнктивита (чаще — «сухого»). Лихорадка, как правило, купируется в течение 3-5 дней, но субфебрилитет может сохраняться еще на протяжении 1-2 нед. Катаральные симптомы заболевания в подавляющем большинстве случаев регрессируют в течение 7-10 дней, однако выделение возбудителя с носоглоточным секретом может отмечаться еще длительное время — до нескольких недель.
Согласно некоторым исследованиям, М. pneumoniae часто обнаруживается у детей школьного возраста с постоянным кашлем, особенно во время активных эпидемий, или одновременно с Вог- detellapertussis. В некоторых исследованиях сообщается об обнаружении М. pneumoniae у здоровых людей. В исследовании Н.М. Foy культуры М. pneumoniae были выявлены у пациентов даже через 4 мес. после болезни. Эти пациенты могут выступать в качестве резервуара возбудителя инфекции.
Поражение нижних отделов респираторного тракта может протекать по типу бронхита или пневмонии. При этом наиболее частой клинической формой заболевания является бронхит. Однако при эпидемическом подъеме заболеваемости частота развития микоплазменных пневмоний значительно возрастает. Как уже отмечалось, в этот период до 40-60% всех пневмоний у детей школьного возраста имеют микоплазменную этиологию.
Для клинической картины микоплазменной пневмонии характерен «инфлюенцеподобный» синдром с выраженной и длительной лихорадкой, ознобом, сильной болью в горле и кашлем. Может развиться бронхообструктивный синдром. При этом симптомы интоксикации обычно не выражены, что является одним из немногих специфических признаков микоплазменной пневмонии. Кашель навязчивый, непродуктивный, без лечения может продолжаться несколько недель, иногда — месяцев. Возможны рецидивы кашля после выздоровления. В 20-30% случаев воспалительный процесс охватывает сразу оба легких. Пневмония чаще нетяжелая, хотя описаны случаи развития плеврита. В легких при этом могут выслушиваться рассеянные сухие и разнокалиберные влажные хрипы.
Примерно у 10% детей с микоплазменной пневмонией отмечают преходящую макулопапулезную сыпь. В подавляющем большинстве случаев заболевание протекает нетяжело, характеризуется гладким течением и отсутствием дыхательной недостаточности или слабой ее выраженностью. В то же время у детей с иммунодефицитами, серповидно-клеточной анемией, тяжелыми сердечно-легочными заболеваниями, а также у пациентов с синдромом Дауна имеется риск развития осложненных форм микоплазменной пневмонии.
Диагностика
Рентгенологически в легких выявляются очаги негомогенной инфильтрации, более плотные у корня, с неровными краями, часто тяжистые, «мохнатые». Эти изменения двусторонние, несимметричные и чаще наблюдаются в нижних отделах легких. У ряда пациентов изменения сегментарные. Плевральная реакция и плевриты с необильным экссудатом наблюдаются у 1 /4-1 /3 больных, реакция часто ограничивается междолевой плеврой.
В случаях тяжелой пневмонии могут наблюдаться типичные инфильтративные изменения в легочной ткани. Однако это встречается редко и, по данным литературы, обусловлено коинфекцией Streptococcus pneumoniae или Chlamydophila pneumoniae. Гематологические сдвиги при микоплазменной инфекции могут помочь в диагностике микоплазменной этиологии пневмонии — число лейкоцитов обычно нормальное, может быть умеренный лейкоцитоз. Однако общее количество лейкоцитов не превышает 15 000/мкл.
Микоплазменная инфекция может быть ассоциирована, помимо респираторных, с другими проявлениями. Описаны случаи мультиформной эритемы или синдрома Стивенса — Джонса, поражения ЦНС (психозы, менингиты, менингеальные синдромы, менингоэнцефалиты, трансверзальные миелиты, синдром Гийена — Барре), поражения кожи и слизистых оболочек, крови (гемолитическая анемия, коагулопатия, тромбоэмболический феномен), поражения сердца (миокардиты, фокальные некрозы миокарда, перикардиты), функциональные нарушения органов пищеварения, поражения печени (гепатиты, фокальные некрозы), почек (нефрит), полиартрит.
Таким образом, клиническая картина микоплазменной инфекции верхних и нижних дыхательных путей не имеет строго специфических признаков, на основании которых можно с высокой степенью достоверности диагностировать ее у постели больного. Однако наличие выраженной сухости слизистых в начале заболевания, приступообразный навязчивый кашель до рвоты, отсутствие явлений интоксикации и выраженных гематологических изменений могут свидетельствовать в пользу микоплазменной инфекции. Данные рентгенологического обследования при ВП могут также помочь в диагностике атипичных пневмоний.
С учетом отсутствия четких клинических, рентгенологических и гематологических критериев диагностики микоплазменной инфекции верификация диагноза может быть проведена только на основании лабораторных тестов. К методам выявления и идентификации М. pneumoniae относят культуральное исследование, иммунологические методы (выявление антигенов и специфических антител) и методы амплификации нуклеиновых кислот (МАНК).
Классические микробиологические методы малопригодны для выявления М. pneumoniae в силу их низкой чувствительности (световая микроскопия), что связано с очень малыми размерами возбудителя, или значительной продолжительности исследования — от 1 до 3-6 нед. (посев и культивирование на специально обогащенных средах), что не подходит для использования при диагностике острых форм заболевания.
Наиболее распространенным методом идентификации М. pneumoniae является серологический метод. Среди серологических (иммунологических) методов диагностики наиболее часто на современном этапе используется иммуноферментный анализ (ИФА). Для диагностики во время острой инфекции определяют IgM или IgA. IgM-антитела появляются в 1-ю нед. болезни и достигают своих самых высоких титров в течение 3-й нед. IgA-антитела также продуцируются на ранних стадиях заболевания. Поэтому выявление IgM-антител к М. pneumoniae в ИФА свидетельствует о текущей или недавно перенесенной инфекции. Наличие специфического инфекционного процесса подтверждается также 4-кратным и более нарастанием концентрации IgG-антител к М. pneumoniae при исследовании парных сывороток пациента, собранных с интервалом не менее 2-3 нед. При отсутствии парных сывороток, которые трудно получить у детей раннего возраста, признаком острой микоплазменной инфекции является диагностический титр специфических IgM-антител в значениях, указанных фирмой-производителем.
Однако необходимо учитывать, что, несмотря на универсальность, серологические методы не обладают высокой чувствительностью. При интерпретации результатов серологических методов исследования следует знать, что достаточно высокий уровень антител класса IgG к М. pneumoniae может сохраняться длительное время после перенесенной инфекции, нарастание титра IgG может быть отсроченным во времени, a IgM у взрослых могут вообще не выявляться. В ряде случаев положительные результаты ИФА на М. pneumoniae могут быть связаны с перекрестным реагированием на микоплазмы других видов (фальш-позитивный результат). Нельзя исключить и фальш-негативные результаты ИФА. Кроме того, антитела к М. pneumoniae могут появляться только через 2 нед. после появления симптомов. Врачи должны также учитывать статус иммунной системы пациента. В частности, у части иммунокомпрометированных пациентов реакция на IgM может быть неспецифической или отсутствовать.
Именно поэтому наибольшее значение в диагностике М. pneumoniae имеют МАНК, к которым относятся классическая полимеразная цепная реакция (ПЦР), «гнездная» ПЦР, ПЦР в реальном времени, мультиплексная ПЦР. «Гнездная» ПЦР характеризуется более высокой, по сравнению с классической ПЦР, чувствительностью; ПЦР в реальном времени позволяет выявлять уровень микробной нагрузки; мультиплексная ПЦР обеспечивает синхронное определение в исследуемом образце нескольких микроорганизмов. Необходимо отметить, что более высокая диагностическая ценность при выявлении М. pneumoniae у больных с ВП отмечается при исследовании мокроты по сравнению с орофарингеальными, назофарингеальными мазками или назофарингеальным аспиратом, что объясняется большей концентрацией возбудителя в нижних дыхательных путях. Поэтому у пациентов с ВП для культурального исследования и ПЦР следует использовать мокроту, и только при невозможности ее получения — образцы из верхних дыхательных путей.
Таким образом, при лабораторной диагностике респираторного микоплазмоза необходимо использование комбинации методов, направленных на выявление в исследуемых материалах антигенов возбудителя методом ИФА или его генома при помощи ПЦР, с методами, характеризующими иммунный ответ пациента на М. pneumoniae, — определение специфических антител классов IgM, IgA и IgG при проведении ИФА.
Лечение
Лечение респираторного микоплазмоза базируется на антимикробной терапии. Выбор антибактериального препарата обусловлен биологическими свойствами возбудителя. С учетом структурных особенностей строения М. pneumoniae — отсутствия у него клеточной стенки в терапии микоплазмоза рекомендуется использовать антимикробные препараты, блокирующие репликацию возбудителя на этапе синтеза ДНК, например, хинолоны, или синтеза белка, такие как макролиды и тетрациклины. В педиатрической практике выбор лекарственного препарата определяется его профилем безопасности, поэтому в арсенале педиатра для лечения микоплазменной инфекции у детей до 8 лет основной группой антибактериальных препаратов являются макролиды.
Макролиды — группа бактериостатических антибиотиков, химическая структура которых представлена макроциклическим лакто иным кольцом. В зависимости от числа атомов углерода в лактонном кольце различают 3 основных подкласса макролидов: 14-, 15- и 16-членные макролидные антибиотики, а в зависимости от происхождения выделяют природные и полусинтетические препараты. Установлено, что микробиологическая эффективность макролидов по отношению к М. pneumoniae практически одинакова.
Длительность антибактериальной терапии определяется тяжестью и течением инфекции, а также наличием фоновых заболеваний. При ВП, вызванной типичными бактериями, длительность антибактериальной терапии обычно составляет 7-10 дней, атипичными бактериями — 10-14 дней. Согласно современным рекомендациям, антибактериальная терапия может быть завершена через 3- 4 дня после стойкой нормализации температуры тела.
В последние годы наблюдается тенденция к сокращению сроков использования антибактериальной терапии, даже при тяжелом варианте течения ВП. Однако в клинических рекомендациях «Внебольничная пневмония у детей» (2015 г.) указано, что эксперты считают, что продолжительность антибактериальной терапии при ВП должна составлять не менее 5 дней. В то же время использование азитромицина позволяет сократить длительность курса терапии микоплазменной инфекции до 5-7 сут с учетом фармакокинетических особенностей препарата.
В 2014 г. ВОЗ был опубликован «Глобальный отчет по надзору за резистентностью к антимикробным препаратам», согласно которому проблема устойчивости возбудителей к антибактериальным препаратам создает все большую угрозу для профилактики и лечения инфекционных заболеваний. Основной причиной резистентности микроорганизмов к антибактериальным препаратам становится их избыточное потребление, связанное как с необоснованным назначением препаратов, так и с отсутствием своевременной этиологической диагностики инфекции. В то время как внебольничные инфекции у детей после 5 лет до 40% случаев могут быть обусловлены М. pneumoniae, отсутствие этиологической диагностики ведет к необоснованному назначению данной группе пациентов, в соответствии с клиническими рекомендациями, бета-лактамных антибиотиков. Пациенты нередко получают несколько неэффективных курсов антимикробных препаратов, что способствует формированию к ним устойчивости бактерий.
Однако недостаточное использование антимикробных препаратов также ведет к росту антибиотикорезистентности. Обусловлено это может быть неправильным выбором лечения, неверной дозировкой, незавершенным курсом терапии. Одной из причин сложившейся тенденции в отношении макролидов является широкое использование некачественных дженериков. Несколько исследований, проведенных в РФ, продемонстрировали наличие более низких концентраций активных субстанций в ряде псевдодженериков и их низкую биодоступность, что потенциально может приводить к росту резистентности.
С 2001 г. появились данные об устойчивости к макролидам М. pneumoniae, выделяемой при инфекциях дыхательных путей у детей и взрослых в странах Азии (Япония, Китай). Так, макролидоустойчивая М. pneumoniae впервые была зарегистрирована в Японии в 2001 г., и с тех пор постоянно сообщается об увеличении процента ее выявления среди таких пациентов. Однако распространенность макролидорезистентной пневмонии различается в разных странах. В Китае зарегистрировано 69% пациентов с респираторным микоплазмозом, не чувствительным к терапии макролидами, в то время как в Нидерландах с 1997 по 2008 г. не было обнаружено случаев резистентности к макролидам М. pneumoniae. Данных о распространенности подобных штаммов в Российской Федерации нет.
Резистентность М. pneumoniae к макролидам обусловлена точечными мутациями в генах р-РНК 23S субъединицы рибосомы у макролидорезистентных штаммов М. pneumoniae, поэтому в терапевтической практике необходимо учитывать, что резистентность микроорганизма отмечается ко всем макролидам, линкозамидам и кетолидам.
Однако, согласно данным литературы, резистентность М. pneumoniae к антибиотикам не составляет проблемы — подавляющее большинство штаммов чувствительно к макролидам. В настоящее время не описано клинических изолятов, имеющих резистентность к тетрациклинам и фторхинолонам, однако селектировать такие штаммы in vitro удавалось. Несмотря на распространенность макролидоустойчивых форм М. pneumoniae в мире, вопрос об изменении рекомендаций по терапии респираторного микоплазмоза в России, США и странах Европы не стоит.
В связи с распространенностью респираторных заболеваний, вызванных М. pneumoniae, участием данного патогена в развитии хронических бронхолегочных заболеваний все острее возникает вопрос о мерах специфической профилактики. С учетом того, что М. pneumoniae является вторым по частоте возбудителем ВП у детей старше 5 лет, в мире стоит цель создания действенной вакцины для борьбы с данным возбудителем.
В 1960-1970-х гг. был проведен ряд исследований, посвященных иммуногенности и защитной эффективности нескольких вакцин. Метаанализ Linchevski et al. показал, что общая эффективность профилактики пневмонии в этих исследованиях составила 41% (54% — для пневмонии, вызванной М. pneumoniae). Исследования по созданию действенной вакцины продолжаются и в настоящее время. Создание вакцины для лиц с высоким риском заболеваемости, таких как школьники, призывники и пожилые люди, поможет снизить заболеваемость от пневмонии и вторичных осложнений. Своевременная вакцинация может также снизить развитие резистентных к макролидам штаммов М. pneumoniae.
Заключение
Таким образом, М. pneumoniae — достаточно распространенный возбудитель ОРЗ у детей. Он является вторым по значимости этиологическим фактором в развитии ВП у детей после 5 лет. Особенности данного возбудителя определяют возможность длительной персистенции микроорганизма и ускользание его из-под контроля иммунной системы хозяина, а также отсутствие стойкого постинфекционного иммунитета, что нередко способствует персистенции возбудителя и вызывает затяжное течение заболевания.
Несмотря на то, что эффективность лечения ОРЗ и особенно микоплазменной инфекции тесно связана с точностью этиологической диагностики, эта задача пока не решена. Отсутствуют специфические клинические и рентгенологические признаки заболевания, которые позволили бы практическому врачу с высокой степенью достоверности уточнить этиологическую диагностику ОРЗ. Вместе с этим лабораторные исследования с целью определения возбудителя в амбулаторных условиях в России часто недоступны и сложны. В этой связи наиболее перспективным является создание препаратов для специфической профилактики такой непростой инфекции, как респираторный микоплазмоз.
С.В. Зайцева, А.К. Застрожина, О.А. Муртазаева
2017 г.
Микоплазмоз у детей: как и чем лечить

Микоплазмы
Микоплазмоз – это заболевание, которое начинает развиваться из-за атаки патогенных микроорганизмов. Передается при половом контакте, взрослые люди страдают чаще всего. При определенных обстоятельствах появиться заболевание может и у ребенка.
Микоплазмоз у детей – это инфекционное заболевание. В этом возрасте чаще всего развивается респираторная форма. Передаться малышу патогенные микроорганизмы могут некоторыми способами.
Содержание статьи
Что такое микоплазмы
Микоплазмы – это род бактерий, собственной клеточной стенки у них нет, размножаться, и расти, могут только внутри клеток другого организма. Таки образом можно сделать вывод, что это внутриклеточные паразиты.
Для человека считаются опасными сразу четыре вида бактерий, три из которых провоцируют урогенитальную инфекцию у взрослых людей, а четвертый становится причиной развития инфекций в верхних дыхательных путях.
Бактерии способны поражать мочеполовую систему и оболочки дыхательных путей. Для детей характерно развитие именно респираторной формы, даже если заражение происходит от матери.
Микроорганизмы имеют маленький размер, клеточной стенки у них нет. Так как многие антибиотики ингибируют синтез клеточной стенки, микоплазмы нечувствительны к действию некоторых препаратов.
Причины развития заболевания
Микоплазмоз – это заболевание инфекционного характера, передается от больного человека к здоровому. К факторам внешней среды бактерии крайне чувствительны. Находясь во внешней среде, они практически мгновенно погибают.

Заражение чаще всего происходит при половом контакте
Детям инфекция может передаться несколькими путями:
- Заражение от больной матери в период внутриутробного развития плода, либо в момент его прохождения по родовым путям. Если во время беременности женщина страдала от микоплазмоза, вероятнее всего ребенок тоже заразиться. Передаваться, таким образом, могут и иные микроорганизмы: грибок кандида, микроорганизмы, вирусы и прочее. Урогенитальные инфекции могут становиться причиной развития респираторной формы микоплазмоза. Беременность протекает тяжело, плод может страдать от тяжелых заболеваний, после рождения начинает отставать в развитии.
- Заражение воздушно-капельным путем. Респираторная форма заболевания может передаваться от одного человека к другому. Чаще всего заражение происходит в холодное время года, когда все иные респираторные заболевания находятся в стадии обострения. Многие дети заражаются в школе, детском садике, на иных общественных мероприятиях.
- Бытовой путь заражения. Инфекция может передаться ребенку в пределах одной семьи. Происходит это при использовании одних и тех же личных вещей.
На видео в этой статье можно узнать много полезной и интересной информации о том, как заражаются дети.

Возможно заражение в условиях быта
Симптомы заболевания
Первые признаки заболевания появляются после инкубационного периода длительность которого от нескольких дней до нескольких недель. Бактерии начинают развиваться на слизистой оболочке в носовых пазухах, а также верхних дыхательных путях, после чего начинают поражать альвеолы легких бронхов. Воспалительный процесс, распространившийся на легкие, станет причиной развития пневмонии.
Симптомы респираторного микоплазмоза у детей могут быть следующими:
- повышение температуры тела до отметки 37.5 градусов;
- появляются симптомы интоксикации: вялость, слабость, головные боли;
- в носу чувство заложенности;
- слизистая оболочка верхних дыхательных путей краснеет;
- после поражения бронхов появляется сухой кашель.
Микоплазмы, распространяющиеся на область глаз, могут стать причиной развития конъюктивита, слезотечения.

Микоплазмоз может привести к заболеваниям глаз
Если лечение отсутствовало либо было не эффективным, могут быть поражены легкие. Симптомы пневмонии:
- повышение температуры тела до отметки 39 градусов;
- появление беловатой или прозрачной мокроты спустя некоторое время;
- длительный и мучительный кашель;
- ухудшение общего самочувствия, слабость, ребенок становится плаксивым и капризным.

Может повышаться температура тела, беспокоит кашель
Симптомы микоплазм могут напоминать симптомы иных респираторных заболеваний, а именно, вирусных инфекций. Назначать лечение в этом случае можно только после тщательной диагностики.

Дети становятся капризными и плаксивыми
Диагностика
Провести обследование может только врач, родители сразу должны быть готовы к тому, что оно трудное. Так как симптомы схожи с иными заболеваниями, уходит много времени на разработку правильной методики обследования.
Основные диагностические мероприятия предусматривают следующее:
- Общий анализ крови. Таким образом, можно выявить наличие воспалительного процесса в организме.
- Рентгенологическое обследование. Можно установить изменение костальной и междолевой плевры.
- Серологический метод исследования. При таком исследовании можно выявить антитела в крови ребенка к микоплазмам.
- Бактериологический посев. Образец материала, отобранный у ребенка, помещается в специальную питательную среду. Спустя время микроорганизмы начнут размножаться, их можно будет рассмотреть под микроскопом.
- Полимеразная цепная реакция. В исследуемом образце можно выявить присутствие генов микоплазмы. Такой метод исследования позволяет с точностью выявить возбудителя и установить его вид. Однако оценить степень поражения таким образом нельзя. Результаты анализов готовы в течение двух дней.
- Иммунофлюоресценция. Отобранный материал окрашивается специальным составом, микоплазмы после этого начинают флюоресцировать.
Только после тщательного обследования можно делать выводы относительно того, есть ли микоплазмы в организме ребенка. На фото ниже пример того, как проходит обследование.

Диагностика заболевания
Возможные осложнения
Не всегда заболевание дает знать о себе сразу. Первое время симптомы могут быть смазанными либо полностью отсутствуют. В этом случае высока вероятность того, что начнут развиваться осложнения.
Возможно появление следующих осложнений:
- энцефалит – воспаление в головном мозге;
- патологическое расширение бронхов;
- артрит – воспаление в суставах;
- пиелонефрит – поражение почек.
Осложнения подобного рода чаще всего наблюдаются у детей с внутриутробным микоплазмозом.
Традиционные методы лечения

Для лечения назначаются лекарственные препараты
Если у ребенка микоплазмоз, начинать лечение нужно как можно скорее, только это может стать залогом быстрого восстановления здоровья. Воздействию антибиотиков подобные микроорганизмы поддаются плохо. Именно поэтому важно подобрать тот препарат, что будет эффективен именно в этой ситуации.
Чаще всего назначаются следующие лекарственные препараты:
- эритромицин – назначается в особо тяжелых случаях;
- суммамед – инструкция по приему выдается врачом, дозировка зависит от массы тела ребенка;
- тетрациклин;
- клиндамицин;
- рондомиццин.

Самостоятельно давать лекарственные препараты запрещается
Из-за приема антибиотиков оказывается негативное воздействие на состояние микрофлоры кишечника, погибают не только вредные микроорганизмы, но и полезные. Именно поэтому одновременно с антибиотиками необходимо принимать пробиотики. Для детей рекомендуется Хилак Форте, Аципол, Бифиформ.

Один из препаратов для лечения
При поражении дыхательных путей при респираторном микоплазмозе рекомендуется принимать отхаркивающие средства. Самые безопасные лекарства в этом случае – Доктор Тайс, Доктор МОМ. На вкус и аромат препараты приятные, именно поэтому дети пьют охотно.

При появлении кашля рекомендуется давать Доктор МОМ
Если при микоплазмозе повышается температура тела, следует принимать жаропонижающие препараты. Детям в маленьком возрасте чаще всего дается Нурофен в виде сиропа.
Инфекция сказывается на иммунитете, именно поэтому в некоторых случаях врачи назначают детям иммуномодулирующие препараты, например, Интерферон. Выпускается препарат в форме капель, согласно инструкции их нужно закапывать в носик ребенку.

Препарат для повышения иммунитета
Важно! Выбирать лекарственные средства для лечения может только врач, он же определяет его продолжительность.
Одновременно с лечением родители должны следить за питанием ребенка, оно должно быть правильным. Все тяжёлые блюда из рациона следует исключить. Продукты питания давайте легкие, те, что будут легко усваиваться организмом.
Народные методы лечения
Лечение микоплазмоза у детей может проходить народными методами. Однако нужно учесть, что такая терапия не должна стать единственной, то есть она может быть лишь дополнением традиционных методов.
Самые эффективные рецепты:
- Возьмите по три ложки спорыша, бессмертника, березовых листиков, перемешайте и добавьте четыре ложки подорожника. От полученной массы отделители две ложки, залейте двумя стаканами кипятка. Настаивайте десять часов, затем поставьте на огонь и кипятите. Остудите и процедите, три раза в день давайте пить ребенку по 50 миллилитров.
- Приготовьте две части лобазника и часть зверобоя, две ложки смеси залейте двумя стаканами воды. Траву томите на водяной бане в течение десяти минут, остудите и процедите. Точно так же, как и в предыдущем случае, давайте ребенку по 50 миллилитров три раза в день.
- Приготовьте травяной сбор: зимолюбка, боровая матка, грушанка, компоненты берутся в равном количестве. Тремя стаканами кипятка запарьте 45 грамм от общего состава, настаивается такое же количество времени. Процеженную настойку давайте пить ребенку три раза в день, каждый раз по пол стакана. Курс лечения в этом случае может быть длительным и порой составляет месяц.
- Смешайте ложку боровой матки и две ложки коры дуба. Перемешайте, залейте 300 миллилитрами кипятка, прокипятите. Настойка будет готова спустя 45 минут. Девочкам, таким образом, следует подмывать половые органы.
- Черника – это эффективное и вкусное лекарство. Из листиков и ягодок заваривается чай, настаивается он 10 минут. Настойку давайте пить ребенку три раза в день.
- Избавиться от респираторного микоплазмоза можно ингаляциями. В кипяток опустите шалфей, ромашку, зверобой, чистотел. На протяжении 15 минут ребенок должен дышать парами жидкости. Проводить процедуры желательно перед сном.
- Часто микроорганизмы поражают слизистые оболочки поверхности глотки. В этом случае могут помочь только полоскания. Приготовить настойку не сложно: 10 грамм прополиса запарьте 100 миллилитрами воды, настаивайте несколько дней. Разведите 30 капель настойки в стакане воды, давайте ребенку полоскать горло.

Проводить лечение можно с помощью народных методов
С помощью таких простых рецептов можно помочь ребенку и избавить его от заболевания. Важно! Процедуры могут иметь противопоказания, предварительно следует проконсультироваться с врачом.
Профилактика

Следует укреплять иммунитет ребенка
Полностью защитить ребенка от такой инфекции нельзя, однако можно предпринять некоторые меры, которые сведут риск заражения к минимуму.
Относят к ним следующее:
- Оградите ребенка от мест с большим скоплением людей в тот период, когда наблюдаются вспышки респираторных заболеваний. Если же избежать этого не получается, рекомендуется надевать маски.
- Занимайтесь укреплением иммунитета ребенка. В рационе должно быть много ягод, овощей, фруктов. Помимо этого можно давать малышу витамины, но только после консультации с врачом. Полезно также гулять на свежем воздухе.
- Во избежание развития урогенитального микоплазмоза следует соблюдать правила личной гигиены. Если в семье есть больной человек, следите за тем, чтобы ребенок не пользовался его личными вещами.
- Для предотвращения заражения ребенка от беременной женщины, вести ее все 9 месяцев следует правильно. Женщины должны отказаться от незащищенного полового акта, а также не вступать в связь с носителями заболевания. Врачи рекомендуют беременным женщинам сдавать анализы на микоплазмоз.
Такие простые мероприятия помогают защитить ребенка от заражения. Как известно, гораздо легче предупредить развитие какого-то заболевания, чем потом вести борьбу с ним.
Прогноз
Успешность лечения зависит от многих факторов и прежде всего это касается того, насколько своевременно было выявлено заболевание. Самое трудное, когда заражение происходит внутриутробно от больной матери.

Дети, после своевременного лечения, становятся здоровыми
Многие новорожденные дети страдают от менингита, энцефалита и иных заболеваний. Возможно отставание в развитии от сверстников, так как клетки головного мозга поражаются. Многие дети появляются на свет недоношенными, а также имеют патологии в строении внутренних органов.
В этом случае недостаточно одной только антибактериальной терапии. Подход к лечению должен быть комплексным, важно вылечить не только микоплазмоз, но и сопутствующие заболевания.
Длится заболевание не более двух недель, после правильного лечения ребенок полностью выздоравливает. Но важно на этом этапе соблюдать все рекомендации лечащего врача. После терапии рекомендуется сдать контрольный анализ на микоплазмоз у ребенка.
Частые вопросы к врачу
Профилактика микоплазмоза
Мы решили завести ребенка с мужем, однако у него был обнаружен микоплазмоз. Я в свою очередь тоже прошла обследование, но у меня ничего не было выявлено. Скажите, можно ли мне пропить лекарства в качестве профилактики и если да, то какие?
Добрый день, так как анализы показали отрицательный результат я бы не рекомендовала вам проходить какое-то лечение просто так.
Микоплазмоз у детей — симптомы болезни, профилактика и лечение Микоплазмоза у детей, причины заболевания и его диагностика на EUROLAB
Микоплазмоз и уреаплазмоз, или микоплазменная инфекция, – это группа воспалительных заболеваний, поражающих мочеполовую, дыхательную системы и другие внутренние органы плода. Микоплазменная инфекция вызывается разными возбудителями одного семейства. Преимущественно микоплазмоз и уреаплазмоз являются сопутствующими заболеваниями друг друга, и чаще всего встречаются парно. Они имеют сходную клиническую симптоматику и течение. Частота выделения микоплазм у беременных 20-25%, уреоплазм – 50-75%. Частота внутриутробного инфицирования при уреаплазмозе составляет 45%, при микоплазмозе – 3-20%.
Заболевание вызывают возбудители семейства Mycoplasmaticea (Mycoplasma hominis, Mycoplasma genitalium и Ureaplasma urealyticum). Представители этого семейства относятся к факультативным патогенам урогенитального тракта, способным в определенных ситуациях (стресс, беременность, иммунодефицит) вызывать инфекционно-воспалительные процессы.
Путь инфицирования плода – чаще восходящий (плод инфицируется при заглатывании инфицированных околоплодных вод) и трансплацентарный, также заражение ребенка происходит при прохождении родовых путей. Больные с острой и хронической формами заболевания становятся источником и носителями инфекции.
У беременных женщин микоплазмоз провоцирует преждевременные роды, выкидыши и внутриутробное инфицирование ребенка, задержку внутриутробного развития и даже смерть ребенка сразу после родов. Врожденный микоплазмоз может стать причиной гибели плода, внутриутробной гипотрофии и развития разных пороков.
При инфицировании микоплазмы размножаются в клетках эпителия легких, печени, почек, кишечника, эндотелиоцитах и ганглиозных клетках интрамуральных ганглиев вегетативной нервной системы. В головном мозге появляется отечность и полнокровие мягких мозговых оболочек, увеличение в них числа клеток макрофагального ряда, мелкие геморрагические очаги. В вакуолизированной цитоплазме содержатся микоплазмы. В коре больших полушарий отсутствуют выраженные слои, среди клеток преобладают малодифференцированные элементы. Многие нейроны коры, а также узлов основания подвергаются метаморфозу.
Выделяют несколько основных форм заболевания:
- Генерализованная форма – поражение глаз, кожных покровов, гепатит, нефрит, лимфаденит. Изменения в ЦНС представлены менингоэнцефалитом.
- Локализованные формы – неонатальная пневмония, гепатоспленомегалия, остеомиелит, геморрагический синдром.
- Микоплазмы способны вызывать необратимые изменения в хромосомном аппарате клеток и оказывать тератогенное действие на плод.
Выделяют формы микоплазмозной инфекции по способу передачи, на что указывает разная симптоматика для каждого из видов:
Микоплазмоз дыхательных путей
Инкубационный период длиться 3- 11 дней. Микоплазмоз развивается постепенно. Болезнь проявляется недомоганием, головной болью, повышенной температурой тела, ломотой, фарингитом, ринитом, трахеитом, бронхитом. Кроме того у детей наблюдается коклюшеподобный кашель, боль в груди, животе, тошнота и рвота, диарея, увеличение лимфоузлов, печени, мелкая пятнистая сыпь на теле и лице розового цвета. Возбудитель можно выявить в мокротах верхних дыхательных путей.
Микоплазменная пневмония
Инкубационный период длится 8-35 дней. Заболевание развивается в острой и постепенной формах. Заболевание сопровождают симптомы: интоксикация, головная боль, вялость, раздражительность, озноб, боли в суставах и зоне поясницы, лихорадка, фарингит, конъюнктивит, ринит, правосторонняя или двусторонняя пневмония, метеоризм, увеличение печени и селезенки, тошнота, рвота, расстройство стула, менингит, менингоэнцефалит, миокардиты, плевриты, синдром Рейтера, отиты, синуситы, пиелонефриты.
Врожденный микоплазмоз
Врожденный микоплазмоз наступает при внутриутробном инфицировании от матери к ребенку. Размножение микоплазм происходит в эпителии, далее инфекция попадает на слизистые оболочки глаз, в дыхательные пути, желудочно-кишечный тракт, поражает половые органы. У детей инфекция проявляется в форме конъюнктивита, пневмонии, менингита, подкожных абсцессов. Заболевание протекает в тяжелой форме, сопровождается двусторонней пневмонией или генерализованными формами, поражая почки, печень и ЦНС, вероятно возникновение судорог, диареи, менингеальных симптомов.
Лечение беременных женщин начинают с 12-й нед. Контрольное обследование проводят через 4 недели после завершения курса лечения.
Выбор лечения микоплазмоза у детей зависит от вида инфекции. Микоплазмы поддаются разрушению под действием ультразвука, ультрафиолетового облучения.
Новорожденных детей необходимо обследовать в течение часа после рождения. Для лечебной терапии используется антибиотик первого ряда – азитромицин, уреаплазмоз лечиться эритромицином (0,5 г 2 раза в день, 7 дней), микоплазмоз – клиндамицином (0,3 г 2 раза в день, 7 дней). В схему лечения включается делацин С крем (интравагинально, 7 дней), нистатин (по 500 тыс. ЕД 4 раза в день, 7 дней), эубиотики (ацилакт, флорадофилус), энзимы (вобэнзим). Из антибактериальных препаратов используются тетрациклины. В терапии новорожденных рекомендуется азитромицин (10 мг/кг в 1-й день лечения и 5 мг/кг в последующие 4 дня) и клиндамицин (8-25 мг/кг в 2-3 приема в течение 10-21-го дня).
Профилактика микоплазмоза у беременных состоит в том, что проходить обследование нужно до зачатия, на этапе планирования. С целью предотвращения внутриутробного заражения плода женщина, имеющая в анамнезе выкидыши, преждевременные роды, хронический сальпингоофорит, пиелонефрит проходит обследование на микоплазменные инфекции.
Профилактическими мерами считаются те же способы, что применяются в случае острых респираторных вирусных заболеваниях, при урогенитальном микоплазмозе профилактическое лечение находиться в разработке.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Микоплазмоза у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
что это такое, симптомы и лечение
Микоплазмоз у детей возникает в результате деятельности внутриклеточных паразитов. Инфекционное заболевание сказывается на состоянии верхних дыхательных путей и урогенитального тракта. Попадая в организм микробы располагаются внутри клеток, поэтому иммунная система не может самостоятельно справиться с нарушением.


Общая характеристика микоплазмоза
Причиной заболевания является проникновение в организм микоплазмы. Эти микроорганизмы обладают тонкой мембраной. На состояние пищеварения, урогенитального тракта и органов дыхания влияют следующие виды бактерий:
- Mycoplasma pneumoniae;
- genitalium;
- hominis.
Они не имеют прочной клеточной оболочки, поэтому не способны выжить вне человеческого организма. Внутриклеточные паразиты способны оказывать негативное влияние на состояние внутренних органов. В первую очередь микоплазмы сказываются на состоянии слизистых оболочек. Микоплазмоз у детей, симптомы, лечение, определяется только врачом. В большинстве случаев удается обнаружить заболевание на ранних этапах, если обращаться к врачу при наличии соответствующих симптомов и недомогания ребенка.
Микоплазмы размножаются и продолжают жизнь за счет энергии захваченных клеток. Распространяясь по организму они провоцируют усугубление состояния внутренних органов и ухудшение иммунитета.
Дети рискуют заболеть микоплазмозом в период межсезонья.
Опасность заболевания заключается в том, что родители списывают его на простуду, поэтому долгое время не обращаются к специалисту и пробуют самостоятельно вылечить ребенка.
Дети подвержены микоплазмозу больше, чем взрослые. Это связано с неустойчивостью иммунной системы. Малыши не способны выработать крепкий иммунитет, поэтому каждый раз с наступлением холодов повышается риск повторного заражения.
Причины возникновения

 Существует несколько вариантов того, по какой причине микоплазмоз развивается у детей:
Существует несколько вариантов того, по какой причине микоплазмоз развивается у детей:
- Заражение от матери. Если будущая мама до или во время беременности заразилась микоплазмозом, то высока вероятность передачи заболевания ее ребенку во внутриутробный период. В зависимости от индивидуальных особенностей заражение происходит во время родов или внутриутробный период развития. Во втором случае ребенку грозит серьезная опасность, поскольку может появиться задержка в развитии или тяжелый порок.
- Через бытовой путь. Данная причина возникновения микоплазмоза встречается крайне редко. Передаться микоплазма может вместе с постельным бельем, влажным полотенцем, зубной щелкой или мочалкой. При таком способе заражения развивается урогенитальный вид болезни.
- При тесном контакте с больным. Воздушно-капельный путь инфицирования встречается у детей достаточно часто. Ребенку достаточно всего несколько минут пообщаться с больным, чтобы паразиты проникли в его организм.
Дети рожденные от инфицированной матери входят в особую группу риска. Они должны регулярно наблюдаться у врача и проходить профилактику микоплазмоза.
Виды заболевания
Заболевание классифицируют в зависимости от того, какая система органов поражена микоплазмами. Существуют следующие разновидности болезни:
- респираторная, наиболее распространенное заболевание, при этом происходит нарушение работы верхних дыхательных путей;
- генерализованная, паразиты сказываются на работе сразу нескольких внутренних органов и систем;
- пневмоническая, ее часто путают с обычной пневмонией из-за схожих симптомов, врачи при этом наблюдают поражение нижних дыхательных путей;
- перинатальная, диагностируется при передаче микоплазмоза от матери ребенку;
- урогенитальная, у детей происходит поражение мочевыделительной системы, при отсутствии лечения приводит к серьезным последствиям.
Респираторный микоплазмоз у детей диагностируется чаще всего.
Этому способствует ослабление иммунитета и другие инфекционные заболевания. Данная разновидность является легкой формой течения болезни. Пик активности паразитов приходится на холодное время года, поэтому зимой врачи всегда советуют проводить профилактику подобных заболеваний. Заражение обычно происходит воздушно-капельным путем, при этом микоплазменный процесс сказывается на состоянии бронхов, трахеи и гортани.
Генерализованный микоплазмоз является более опасным нарушением. Он влияет на состояние сердца, сосудов, мышц, печени, глаз. Он развивается на фоне другого нарушения, к примеру, при астме, панкреатите или полиартрите.
Перинатальная форма у новорожденных легко поддается лечению, поскольку врачи сразу начинают терапию, не дожидаясь первых симптомов. Урогенитальный микоплазмоз чаще встречается у взрослых, он протекает болезненно и провоцирует гормональные сбои.
Признаки и симптомы
Врачи относят микоплазмоз к одной из самых коварных болезней, поскольку нарушение не имеет выраженных симптомов. Все проявления являются нехарактерными, что может сбить с толку родителей и врачей. Симптомы болезни будут зависеть от вида заболевания:

 Респираторная форма сопровождается высокой температурой (до 39 градусов) и заложенностью носа. У младенцев появляется сильный кашель, он может быть сухим или влажным. Кроме этого в носу появляется густая слизь.
Респираторная форма сопровождается высокой температурой (до 39 градусов) и заложенностью носа. У младенцев появляется сильный кашель, он может быть сухим или влажным. Кроме этого в носу появляется густая слизь.- Урогенитальный микоплазмоз является редкостью, но тоже может проявляться у детей. При этом появляются выделения из половых органов, ребенок жалуется на боль внизу живота и во время мочеиспускания, возникает зуд.
- Пневмонический вид проявляется высокой температурой и отсутствием аппетита. У детей возникает сильный кашель, одышка и постоянная головная боль. Родители не сразу замечают недомогание ребенка, поскольку сначала нарушение почти не проявляется.
- Перинатальный микоплазмоз является одним из самых опасных, поскольку он сказывается на состоянии ребенка еще во внутриутробном развитии. В таком случае ребенок может появиться недоношенным или с серьезными врожденными патологиями. Признаками нарушения считается расстройство дыхания, нарушение работы головного мозга, медленное заживание пупка и крупные опрелости на теле.
При обнаружении описанных симптомов не пытайтесь самостоятельно поставить ребенку диагноз.
Любое недомогание должно корректироваться врачами, самостоятельные решения и способы устранения заболевания приведут к усугублению текущего состояния.
Анализ
В связи с тем, что при развитии нарушения нет ярко выраженных симптомов, врачи вынуждены прибегать к симптоматическому лечению до подтверждения диагноза. Подтвердить заболевания могут только лабораторные исследования. Перечислим наиболее популярные и результативные из них:
- обследование у рентгенолога, во время этого проверяется, есть ли какие-то изменения в костальной плерве;
- серологическое исследование, во время него кровь ребенка исследуется на наличие антител к микоплазмозу;
- бактериологический посев, для этого взятый образец помещается в благоприятную для микроорганизмов среду, бактерии быстро размножаются, растут и ученые могут подтвердить наличие болезни;
- общий анализ крови, позволяет выявить в организме воспалительный процесс;
- иммунофлюоресценция, быстро обнаруживает паразитов во взятом материале.
Основная терапия назначается после проведения лабораторных методов анализов и определения типа микроорганизмов.
Лечение микоплазмоза у детей
Микоплазма плохо поддается антибактериальным препаратам, поэтому для устранения заболевания медикаменты подбираются индивидуально в зависимости от состояния пациента и вида бактерий.
Во время консервативного лечения основным препаратом обычно выступает сумамед. Его действующим веществом является азитромицин, поэтому лекарство быстро подавляет инфекцию. Также при лечении микоплазмоза эффективен рондомицин, клиндамицин, тетрациклин. В тяжелых случаях, когда лекарства долгое время не помогают, используют эритромицин.

 Антибиотикик негативно сказываются на внутренней микрофлоре кишечника, поскольку убивают не только вредные, но и полезные бактерии. Поэтому одновременно с курсом основных препаратов врачи назначают пробиотики. Детям подходит аципол, хилак форте и бифиформ.
Антибиотикик негативно сказываются на внутренней микрофлоре кишечника, поскольку убивают не только вредные, но и полезные бактерии. Поэтому одновременно с курсом основных препаратов врачи назначают пробиотики. Детям подходит аципол, хилак форте и бифиформ.
Если произошло поражение дыхательных путей, то ребенку назначают отхаркивающие препараты, обычно их пьют при легочном микоплазмозе. Наиболее безопасными для здоровья являются сиропы, к тому же обычно они приятные на вкус, поэтому не придется долго уговаривать малыша, чтобы их принять. Наиболее эффективными при микоплазмозе являются доктор Тайс и доктор МОМ.
Повышенную температуру устраняют жаропонижающими лекарствами. В экстренных случаях используется нурофен, но злоупотреблять им не рекомендуется, иначе организм перестанет бороться с инфекцией. Для улучшения работы иммунитета рекомендуют употреблять витаминные комплексы или иммуномоделирующие средства.
Выбор лекарственных препаратов может осуществлять только врач. Медик принимает решение на основе состояния ребенка и того, какие симптомы были обнаружены. Неправильно подобранная терапия спровоцирует ухудшение состояния и выработку иммунитета к медикаментам у паразитов.
Профилактические меры
В основном дети заражаются микоплазмозом через воздушно-капельный путь, поэтому родители должны следить за тем, чтобы их ребенок не контактировал с больными малышами.
Кроме этого существуют общие профилактические меры:
- С наступлением холодов следует заботиться об иммунитете, принимать витамины, есть побольше фруктов.
- При появлении в школе или садике больных детей следует заниматься дома.
- Несколько раз в год необходимо проходить полное обследование состояния здоровья не только ребенку, но и родителям, поскольку они могут быть носителями инфекции.
- При появлении недомогания следует немедленно обращаться к врачу и следовать всем рекомендациям специалиста. Одной из причин повторного возникновения микоплазмоза является его недолечивание. После устранения основных признаков болезни родители перестают лечить ребенка, что приводит к тяжелым последствиям в дальнейшем.
Женщинам рекомендуется проходить полное медицинское обследование на этапе планирования беременности, чтобы обезопасить себя и своего ребенка от проблем со здоровьем.
Последствия
У детей негативные последствия развиваются в том случае, когда болезнь проходит бессимптомно или имеет слабо выраженный характер. Также осложнения возникают при отсутствии лечения, когда родители долго не показывают ребенка врачу, а обращаются за медицинской помощью только после сильного ухудшения здоровья.

 Среди тяжелых последствий инфекционного заболевания отмечают:
Среди тяжелых последствий инфекционного заболевания отмечают:
- энцефалит, во время этого нарушения происходит воспаление в головном мозге, поэтому последствия патологии непредсказуемы;
- пиелонефрит, нарушение работы почек серьезно сказывается на состоянии здоровья и в некоторых случаях угрожает жизни ребенка;
- расширение бронхов, это приводит к изменениям в системе дыхания;
- артрит, воспаленные суставы на фоне микоплазмоза способны нарушить координацию ребенка и привести к инвалидности.
Тяжелые осложнения встречаются у новорожденных детей, которые заразились во внутриутробный период. Во всех остальных случаях негативных последствий можно избежать своевременной медикаментозной терапией.
Что говорит доктор Комаровский
По поводу всех инфекционных заболеваний известный педиатр Евгений Олегович Комаровский говорит одно и то же: в сентябре и октябре необходимо внимательно следить за детьми. Этот период является наиболее благоприятным для развития инфекции, поэтому следует придерживаться профилактических мероприятий и укреплять здоровье ребенка.
что такое, симптомы и лечение

При микоплазме у детей выявлять симптомы, и назначать лечение должен только квалифицированный специалист. Микоплазменная инфекция у детей вполне возможна, потому родителям следует быть готовым к подобному повороту события. Считать заболевание невероятно опасным для ребёнка не стоит, однако потенциальную угрозу, особенно для дыхательных систем, микоплазма все же представляет.
Что это?
Микоплазмы у детей являются паразитами, которые действуют на внутриклеточном уровне. Проявляется наличие паразитов в детском организме в виде болезней, связанных с урогенитальным трактом или верхними дыхательными путями. Из-за микоплазм развивается атипичная пневмония, микоплазменный бронхит и ряд других неприятных недугов.

Микоплазмоз напоминает с первого взгляда обычное ОРВИ
Когда микробы проникают в клетки эпителия, они оказываются в безопасности относительно иммунной системы. Потому при серьезном заболевании у ребенка требуется проходить длительный курс прием антибиотиков.
Специалисты отмечают, что только три разновидности микоплазмы является источником потенциальной угрозы для здоровья ребенка. Потому первым делом нужно сделать анализ крови на микоплазму и определить, с каким видом микроорганизмов вы столкнулись.
Зачастую микоплазма поражает эпителиальный слой верхних дыхательных путей и мочеполовой системы. В случае активного распространения вируса, микоплазма может привести к нарушениям работоспособности различных органов детского организма.
Респираторный микоплазмоз у детей несет в себе потенциальную угрозу, поскольку может спровоцировать:
- синуситы;
- трахеобронхиты;
- атипичную пневмонию;
- бронхиты.
При заболеваниях по причине микоплазмы ребенок чувствует першение, появляется сильный кашель и растет температура. Как видите, такое заболевание во многом напоминает обычную ОРВИ. К тому же, не редко у ребенка обнаруживается одновременно микоплазмоз и ОРВИ, то есть смешанные инфекционные заболевания. Если позволить микроорганизмам развиваться и размножаться дальше, это грозит пневмонией.
Симптоматика
Скажем сразу, что при подозрениях на микоплазму у детей симптомы и лечение подтверждает и, соответственно, назначает только специалист. Задача родителей — вовремя обнаружить характерные признаки микоплазмы, что позволит предотвратить бронхит у детей и ряд других потенциально опасных заболеваний.
После того, как микоплазма оказывается в крови и проникает в организм, наступает так называемый инкубационный период. В зависимости от индивидуальных особенностей организма, а также эффективности работы иммунной системы, длительность инкубационного периода может составлять от нескольких дней до нескольких недель. Крайне редко он длится более месяца.
Обнаружить признаки микоплазмы или микоплазмоза сложно по той простой причине, что характерные особенности напоминают обычную острую респираторную вирусную инфекцию. Детский организм более остро реагирует на микоплазму, если сравнивать со взрослыми. Во многом это можно объяснить тем, что иммунная система взрослого человека лучше сформирована, а потому эффективнее противостоит возбудителям заболеваний.
Следует отметить, что симптомы микоплазмоза в запущенной форме могут проявляться в виде интоксикации, насморка, приступного кашля и даже рвоты.
Обычно первичные признаки проявляются легче, потому родителям следует обращать на них внимание. К основным симптомам начальной стадии микоплазмы относят:
- горловое першение;
- зуд и болевые ощущения в горле;
- конъюнктивит;
- насморк;
- постоянно заложенный нос;
- общая слабость и недомогание;
- головные боли;
- кашель сухого типа;
- температура около 37,5, которая не падает в течение недели.
Также при микоплазмозе у ребенка часто обнаруживается покраснение горла и ротоглотки. Потому, как вы видите, микоплазмоз достаточно легко спутать с обычными респираторными инфекциями.
Родители, при появлении подобных признаков, сразу же дают ребенку лекарства от горла и кашля, всевозможные сиропы, чтобы малыш мог откашляться. Но, как вы понимаете, в случае микоплазмоза подобное лечение не даст никакого результата. Кашель может сохраняться не один месяц.
Активность вирусов, а также отсутствие должного лечения микоплазмы влечет за собой синуситы, бронхиты и пневмонию.
Поражение легких и почек
При легочной форме симптомы микоплазмоз демонстрирует во многом аналогичные с хламидозом легких. Потому обязательно нужно лечить то заболевание, которое подтвердит педиатр после осмотра.
Отправляйтесь к специалисту, который послушает ребенка. Обычно при поражении легких микоплазмой наблюдается сухой хрип и жесткое дыхание. Также делается рентген, с помощью которого обнаруживают наличие рассеянного очага воспалительных процессов.
Чтобы назначить грамотное лечение микоплазмоза у детей, рекомендуется сдать анализ крови из вены. По ней можно подтвердить или же опровергнуть подозреваемый диагноз.
Не менее опасным является поражение почек, вызванное микоплазмой. Происходит заражение в основном от родителей, которые выступают носителем вируса. Путь проникновения достаточно прост — использование общих предметов быта, сон в одной кровати и пр. Также вероятность заражения присутствует в детских садах, где воспитатели являются носителями микоплазмы.
Урогенитальная и респираторная форма заболевания вызывает поражение клеток эпителия, что приводит к постепенному некрозу тканей. Зараженные органы, относящиеся к мочеполовой системе, включая почки, могут спровоцировать цистит, вагинит и пиелонефрит.
На самом деле микоплазма несет в себе серьезную угрозу. Особенно, когда речь идет о наличии микоплазмы в крови. Эти вирусы поражают дыхательную систему и внутренние органы, если переходят в генерализированную форму.
Особенности лечения

При микоплазмозе у ребенка часто обнаруживается покраснение горла и ротоглотки.
Не остается ничего другого кроме как лечить недуг. Микоплазмоз поддается лечению. Важно понимать, что микоплазма является условно-патогенным микроорганизмом. То есть его присутствие в организме человека вовсе не обязательно влечет за собой заболевание.
Проблемы возникают обычно в том случае, если параллельно с микоплазмой присутствуют другие заболевания, которые и приводят к переходу микоплазмы из условно-патогенного в патогенное состояние.
Потому лечение основано на том, чтобы избавиться от сопутствующих заболеваний и подавить активность самих микроорганизмов микоплазмоза. В большинстве случаев детям назначают терапию на основе антибиотиков. Причем рекомендуем использовать антибиотики не в виде таблеток, а в форме суспензии.
В основном суспензия — это порошок, который нужно готовить своими руками путем смешивания порошка с определенным количеством воды. Получается смесь, которую легко и иногда достаточно приятно пить ребенку. Просто, как показывает практика, большинству детей сложно глотать таблетки. Особенно, если речь идет о совсем маленьком возрасте.
Вместе с тем главным условием эффективного лечения микоплазмы является повышение защитных функций организма. Речь идет не только о приеме иммуностимуляторов, но также о правильном питании, занятиях физкультурой и поддержании организма в тонусе всеми доступными способами.
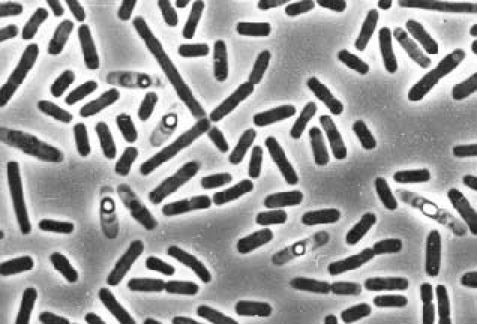 «Полное очищение от паразитов со скидкой 50%!»
«Полное очищение от паразитов со скидкой 50%!»Запущена федеральная программа по избавлению населения от паразитов! Тяжело поверить, но эффективный препарат для очищения организма финансируется бюджетом и спецфондами. Страшная статистика свидетельствует, что 850 ТЫСЯЧ человек в России умирает каждый год из-за паразитов! Чтобы избежать этого нужно принимать копеечное средство…
Читать далее