Реферат На тему: «Туберкулез центральной нервной системы»
Государственное бюджетное образовательное учреждение
высшего профессионального образования
«Самарский государственный медицинский университет»
Минздрава Российской Федерации
Кафедра фтизиатрии и пульмонологии
Зав.кафедрой: профессор, д.м.н
Бородулина Е.А.
Подготовила:
студентка лечебного факультета
4 курса 418 группы
Бирюкова Адиля Сявбяновна
Проверила: к.м.н
Амосова Е.А.
Самара 2015г.
Содержание
Введение | 3 |
1. Туберкулезный менингит | 5 |
2. Туберкулема головного мозга | 11 |
Заключение | 15 |
Список используемой литературы | 16 |
Введение
Статистические данные о туберкулезе внелегочной локализации чрезвычайно варьируют. В разных странах и по разным статистикам на внелегочный туберкулез приходится от 8 до 46% общего числа больных туберкулезом. Заболеваемость внелегочным туберкулезом резко возрастает при широком распространении ВИЧ-инфекции и туберкулеза среди крупного рогатого скота. Внелегочный туберкулез чаще поражает кости и суставы, мочеполовую систему, периферические лимфатические узлы, реже – нервную систему, органы брюшной полости, глаза, кожу. Однако наиболее опасным остается поражение туберкулезом центральной нервной системы. Поэтому так важно его максимально раннее выявление и диагностика.
Целью работы является изучение этиологии, патогенеза и методов диагностики туберкулеза центральной нервной системы.
Согласно Международной классификации болезней X выделяют:
А 17 Туберкулез нервной системы
А 17.0 Туберкулезный менингит (G 01 *)
А 17.1 Менингеальная туберкулема (G 07*)
Туберкулема мозговых оболочек
А 17.8 Туберкулез нервной системы других локализаций
Туберкулез спинного мозга (G 07*)
Туберкулема головного мозга (G 07*)
Туберкулезный (-ая): абсцесс головного мозга (G 07), менингоэнцефалит (G 05.0), миелит (G 0.5), полиневропатия (G 63.0)
А 17.9 Туберкулез нервной системы неуточненный (G 99.8)
Туберкулезно-аллергическая энцефалопатия
A18.0 Туберкулез костей и суставов
M49.0 Туберкулез позвоночника (A18.0+)
Кроме этого, предложена клиническая классификация неврологических осложнений при туберкулезе органов дыхания (ТОД):
I Неспецифические поражения нервной системы
1. Острая токсическая энцефалопатия (ОТЭП).
2. Энцефаломиелополиневропатия.
II Остаточные явления после перенесенного специфического туберкулезного процесса
1. Церебральный базальный арахноидит (после менингита, менингоэнцефалита).
2. Поражение зрительного нерва и хиазмы.
3. Остаточные явления поражения черепных нервов.
4. Остаточные явления поражения спинного мозга и корешков после перенесенного туберкулезного спондилита.
III Поражение нервной системы, возникающее в процессе лечения
1. Мононевропатии и полиневропатии.
2. Поражение зрительного нерва.
3. Поражение слухового нерва.
4. Неспецифические неврологические симптомы.
Основными формами туберкулезного поражения ЦНС являются туберкулезный менингит и туберкулема головного мозга.
I. Туберкулезный менингит
Туберкулез мозговых оболочек, или туберкулезный менингит, — преимущественно вторичное туберкулезное поражение (воспаление) оболочек (мягкой, паутинной и меньше твердой), возникающее у больных с различными, чаще активными и распространенными, формами туберкулеза.
Этиология. Туберкулезный менингит вызывается микобактерией туберкулеза; встречается в любом возрасте, но чаще в детском (от 2 до 6 лет). В большинстве случаев возникает при наличии первичного туберкулезного очага в организме (легкие, лимфатические узлы, среднее ухо, кишечник, костная система и др.).
В отдельных случаях (около З%) даже при самых тщательных клинических и секционных исследованиях первичного туберкулезного очага обнаружить не удается. В развитии туберкулезного менингита провоцирующее значение могут иметь различные факторы: неблагоприятные метеорологические условия, предшествующие острые инфекционные заболевания (корь, коклюш, грипп), а также физическая травма.
Патологическая анатомия. Типичным для туберкулезного менингита является множественное высыпание милиарных бугорков на мягких мозговых оболочках и появление в подпаутинном пространстве серозно-фибринозного экссудата. Мягкие мозговые оболочки гиперемированы, мутны, пропитаны экссудатом желатинозного вида. Воспалительный процесс возникает прежде всего на основании мозга в районе хиазмы, межножковой цистерны, затем вовлекается область гипоталамуса с расположенными в ней многочисленными вегетативными центрами, а также средний мозг. Экссудат может распространяться до наружных мозговых ямок (сильвиевых) и крайне редко встречается на выпуклой поверхности полушарий, где единичные бугорки располагаются иногда по ходу сосудов. Сосуды при туберкулезном менингите могут подвергаться различным изменениям типа продуктивного эндартериита и эндофлебита, деструктивным изменениям вплоть до полного некроза. Изменения в сосудах носят аллергический характер и протекают с развитием фибриноидных некрозов. Поражения сосудов чаще наблюдаются в бассейне средней мозговой артерии и обусловливают появление очагов размягчения соответствующих районов коры, подкорковых узлов и внутренней сумки.
Под влиянием специфического лечения наблюдается значительное уменьшение или ликвидация типичного для начальных фаз болезни экссудативного компонента, патоморфологический процесс приобретает пролиферативно-продуктивный характер. При поздно начатом лечении патологический процесс в оболочках может протекать по типу продуктивного лептоменингита, распространяясь на оболочки спинного мозга, корешки, сосуды, а также на мозговую ткань.
Микроскопически при туберкулезном менингите экссудат имеет серозно-фибринозный характер, закономерно подвергаясь казеозному некрозу. Туберкулезные бугорки имеют эпителиоидное строение с наличием гигантских клеток типа Лангханса. Наряду с этим наблюдаются бугорки, почти сплошь состоящие из лимфоцитов. В центральных частях некоторых бугорков можно видеть, казеозный распад.
Патогенез. Туберкулезный менингит у детей может быть осложнением первичного туберкулезного комплекса или туберкулеза внутригрудных лимфатических узлов, у взрослых – осложнением диссиминированного туберкулеза. В ряде случаем туберкулезный менингит может быть единственным проявлением туберкулезного процесса и источником распространения МБТ не выявляется.
Прониктоновение МБТ в сосуды мягкой мозговой оболочки обычно происходит при бактериемии через гематоэнцефалический барьер.
Клиническая картина. Начало заболевания подострое, часто присутствует продромальный период (около трех недель) с повышенной утомляемостью, слабостью, головной болью, анорексией, потливостью, инверсией сна, изменением характера, особенно у детей — в виде чрезмерной обидчивости, плаксивости, снижения психической активности, сонливости.
Температура тела субфебрильная. На фоне головной боли нередко возникает рвота. Затем постепенно появляются слабовыраженные оболочечные симптомы или так называемый менингеальный синдром, в который входят следующие проявления: ригидность затылочных мышц, втяжение мышц живота, положительный симптом Кернига и Брудзинского, парез и паралич черепно-мозговых нервов, опистотонус (положение больного на боку с запрокинутой головой и подтянутыми к животу ногами). Иногда больные предъявляют жалобы на нечёткость зрения или его ослабление. Рано появляются признаки поражения III и VI пар черепно-мозговых нервов (незначительное двоение, небольшой птоз верхних век, косоглазие) . В поздние сроки, если заболевание не распознано и не начато специфическое лечение, могут при соединяться парезы конечностей, афазия и другие симптомы очагового поражения головного мозга.
Наиболее типично подострое течение заболевания. При этом переход от продромальных явлений к периоду появления обол очечных симптомов происходит постепенно, в среднем в течение 4-6 недель. Острое начало встречают реже (обычно у детей раннего возраста и подростков). Хроническое течение возможно у больных, ранее лечившихся специфическими препаратами по поводу туберкулёза внутренних органов.
В случаях очаговых поражений головного мозга возникают гемипарез, гемиплегия. При отсутствии лечения развивается адинамия, спутанность сознания, кома и к началу четвертой недели может наступить смерть.
Диагностика. Диагноз устанавливают на основании эпидемиологического анамнеза (контакт с больными туберкулёзом), данных о наличии туберкулёза внутренних органов и развитии неврологических симптомов. Реакция Манту малоинформативна.
Решающим бывает исследование ликвора. При пункции прозрачная жидкость вытекает частыми каплями, давление повышено до 300-400 мм вод. ст. Число клеток увеличено до 100-400 в 1 мм3 с преобладанием лимфоцитов до 600-800х106/л, повышено содержание белка – от 0,66 до 3,3 г/л, при спинальных формах до 100 г/л и более. Содержание сахара понижено до 0,15-0,3 г/л и хлоридов до 5 г/л . При стоянии спинномозговой жидкости в течении суток выпадает нежная фибринная пленка в виде сетки, которая весьма типична для туберкулезного менингита. В этой плёнке при бактериоскопии часто обнаруживают микобактерии туберкулёза.
Показатели ликвора в норме и при менингитах различной этиологии.
Показатель | Норма | Туберкулёзный менингит | Вирусные менингиты | Бактериальные менингиты |
Давление | 100-150 мм вод.ст., 60 капель в мин | Повышено | Повышено | Повышено |
Прозрачность | Прозрачная | Прозрачная или слегка опалесцирующая | Прозрачная | Мутная |
Цитоз, кл/мкл | 1 -3 (до 10) | До 100-600 | 400-1000 и более | Сотни, тысячи |
Клеточный состав | Лимфоциты, моноциты | Лимфоциты (60-80%), нейтрофилы, санация через 4-7 мес | Лимфоциты (70-98%), санация через 16-28 дней | Нейтрофилы (70-95%), санация через 10-30 дней |
Содержание глюкозы | 2,2-3,9 ммоль/л | Резко понижено | Норма | Понижено |
Содержание хлоридов | 122-135 ммоль/л | Понижено | Норма | Понижено |
Содержание белка | До 0,2-0,5 г/л | Повышено в 3-7 раз и более | Норма или незначительно повышено | Повышено в 2-3 раза |
Реакция Панди | 0 | +++ | 0/+ | +++ |
Фибриновая плёнка | Нет | Часто | Редко | Редко |
Микобактерии | Нет | «+» в 50% случаев | Нет | Нет |
В крови определяют увеличение СОЭ и лейкоцитоз.
Дифференциальной диагностике способствуют посев и детальное цитологическое исследование ликвора. Если туберкулёзный менингит заподозрен клинически, а лабораторные данные не подтверждают этого, по жизненным показаниям назначают противотуберкулёзную терапию.
МБТ непосредственно в спинномозговой жидкости обнаруживают у 10-12% больных. С помощью иммуноферментного анализа у большинства больных (до 90%) выявляют противотуберкулезные антитела.
Реакция на туберкулин в начале заболевания часто бывает сниженной и даже отрицательной (отрицательная анергия). По мере улучшения состояния больного чувствительность к туберкулину восстанавливается.
Имеет значение исследование глазного дна. В сосудистой оболочке глаза можно обнаружить бугорковые высыпания. Диски зрительных нервов бывают застойными из-за отека головного мозга. Иногда выявляют неврит зрительного нерва. При КТ или МРТ головного мозга отмечают расширение желудочков (гидроцефалия).
Реферат — Туберкулезный менингит — Медицина
План:
Историческая справка.
Этиология.
Классификация.
Зависимость этиологии бактериального менингита от возраста пациентов и преморбидного фона.
HIB-менингит. Особенности клиники.
Диагностика.
Изменение спинномозговой жидкости при различных формах менингитов.
Классические менингеальные симптомы не гарантируют правильную диагностику менингита.
Особенности сыпи при менингококцемии.
Критерии клинической диагностики менингококкового назофарингита.
Лечение.
Прохождение антимикробных препаратов через ГЭБ.
Эмперическая антимикробная терапия бактериального менингита.
Антимикробная терапия бактериальных менингитов установленной этиологии.
Дозы антибактериальных препаратов для лечения менингитов у взрослых.
Дозы антибактериальных препаратов для лечения менингитов у детей.
Дозы антибактериальных препаратов для эндолюмбального введения.
Профилактическая антибиотикотерапия.
Dexamethasone as adjunctive therapy in bacterial meningitis (Дексаметазон, какдополнительнаятерапияприбактериальномменингите) (Leon M. Gussov, MD, ABMT). Переводсанглийского.
Менингит – это воспаление мягкой и паутинной оболочек мозга с накоплением жидкости в субарахноидальном пространстве, а также желудочковой системе. Этот диагноз устанавливают в тех случаях, когда в клинической картине имеются менингеальные симптомы и обязательно воспалительные изменения цереброспинальной жидкости. Когда же менингеальные симптомы есть, но состав цереброспинальной жидкости не изменен, то такое состояние называется “менингизм”. Последний нередко встречается при различных интоксикациях либо инфекционных заболеваниях и возникает за счет раздражения мозговых оболочек, а не истинного воспалительного процесса в них.
/>
Клиническая картина менингита была описана еще в VII веке Павлом Эгинским. Однак, основные неврологические симптомы этого заболевания установлены в конце XIX столетия, когда невропатология стала выделяться в самостоятельную дисциплину. Так, один из наиболее достоверных признаков менингита описан в 1884 г. врачом Обуховской больницы В.М.Кернигом, показавшим, что “симптом контрактуры коленных суставов” является ранним объективным проявлением воспаления мозговых оболочек и что именно контрактура, а не боль отличает этот феномен от известного ранее симптома Ляссега при пояснично-крестцовых радикулитах. В.М.Бехтерев в 1899 г. описал оболочечный скуловой симптом (болевая гримаса при постукивании молоточком по скуловой дуге), а польский врач Ю.Брудзинский чуть позже – еще четыре классических менингеальных симптома.
/>
В этиологии менингитов (Мн) наибольшее практическое значение имеют бактерии и вирусы. Другие виды возбудителей (простейшие, грибы, микоплазма и др.) относительно редко вызывают менингит. Самые частые возбудители бактериального Мн у взрослых – Streptococcus pneumoniae и Neisseria meningitidis. Значительно реже заболевание вызывает Haemophilus influenzae, однако этот возбудитель обнаруживается примерно у половины заболевших детей. Важное значение имеют стафилококки, стрептококки группы В, грамотрицательные палочки, анаэробы, энтеробактерии (Escherichia coli, Klebsiella-Enterobacter, Pseudomonas, Citrobacter и др.), Listeria monocytogenes, Clostridium perfrigens и другие микробы.
С каждым годом нарастает также число гнойных Мн неясной этиологии, при которых не удается выделить возбудителя, и Мн смешанной этиологии. В настоящее время принято клиническое деление гнойных Мн на первичные и вторичные. Если Мн развивается у дотоле здорового человека, вероятнее всего предположение о его первичном происхождении. Развитию вторичного Мн обычно предшествуют имеющиеся очаги гнойной инфекции (гнойный средний отит, гайморит и др.) или сепсис. В равной мере и туберкулезный Мн всегда является вторичным, возникающим вследствие гематогенного распространения инфекции из первичного очага во внутренних органах с последующим поражением мозговых оболочек.
Среди вирусов наиболее частым возбудителем Мн являются Коксаки, ECHO, другие энтеровирусы, вирус эпидемического паротита, значительно реже – вирус лимфоцитарного хориоменингита, герпевирусы, вирусы, передаваемые членистоногими. Вторичные вирусные Мн, являющиеся проявлением общего заболевания, обычно вызываются гриппозными, коревыми, краснушечными, ветряночными вирусами.
Следует отдельно отметить смешанные этиологические формы Мн, вызванные бактериально-бактериальными, бактериально-вирусными и вирусно-вирусными ассоциациями.
/>
1. По характеру воспалительного процесса
Гнойный
Серозный
2. По происхождению
Первичный
Вторичный
3. По этиологии
Бактериальный
Вирусный
Грибковый и протозойный
Смешанный
4. По течению
Молниеносный
Острый
Подострый
Хронический
5. По преимущественной локализации
Базальный
Конвекситальный
Тотальный
Спинальный
6. По степени тяжести
Легкая
Средне-тяжелая
Тяжелая
7. По наличию осложнений
Осложненное
Неосложненное
8. По клиническим формам
1) Локализованные формы:
Менингококконосительство.
Острый назофарингит.
2) Генерализованные формы:
Менингококцемия (вариант сепсиса).
Типичная
Молниеносная
хроническая
Менингит
Менингоэнцефалия
Смешанные формы (менингит, менингококцемия).
3) Редкие формы:
Менингококковый эндокардит
Пневмония
Артрит
Иридоциклит
Количество форменных элементов в СМЖ больных Мн колеблется в широких пределах – от сотен до многих тысяч в 1 мл. Плеоцитоз и его характер (клеточный состав) отражают остроту воспалительного процесса в оболочках, а в дальнейшем – его динамику. Благоприятное течение гнойного Мн сопровождается уменьшением относительного числа нейтрофилов и увеличением – лимфоцитов. Высокий нейтрофильный плеоцитоз иногда сочетается со значительным повышением уровня белка в ликворе (относительная белково-клеточная диссоциация), что указывает на тяжесть заболевания и нередко на неблагоприятный прогноз.
При серозных Мн диагностическое значение имеет существенное снижение содержания глюкозы и хлоридов в ликворе, что может указывать на туберкулезную этиологию менингита. Этиологический диагноз устанавливается с помощью бактериологических, бактериоскопических (обнаружение в ликворе бактерий), вирусологических и серологических исследований.
Трудности этиологической расшифровки вирусных менингитов связаны со сложностью специальных лабораторных исследований, а также и с тем, что они протекают доброкачественно и редко сопровождаются осложнениями. В связи с этим установление диагноза “острый серозный менингит нетуберкулезной этиологии” вполне устраивает практического врача и не побуждает к дальнейшим мерам по выяснению этиологии. Большинство отечественных и зарубежных авторов отмечает сезонность поражений вирусом гриппа А и В. Некоторые нейровирусные заболевания чаще возникают в определенном возрасте: аденовирусные, энтеровирусные и парагриппозные инфекции в 90% случаев отмечены у детей до 5 лет, поражение нервной системы при паротите в 80–85% случаев у детей в возрасте 5–14 лет. Неврологические расстройства, обусловленные вирусом герпеса простого, более чем в половине случаев отмечаются у лиц 25–29 лет, заболевания, вызванные вирусом варицелла-зостер и вирусом лимфоцитарного хориоменингита, также главным образом у взрослых.
Следует подчеркнуть, что само по себе выделение вируса или высокий титр антител в сыворотке крови, особенно при смешанных инфекциях, еще не означает, что болезнь вызвана именно этим возбудителем. Всегда необходимы сопоставления с эпидемиологическими и клиническими данными, поскольку возможно бессимптомное инфицирование.
Любой подострый Мн с лихорадкой и низким содержанием глюкозы в СМЖ следует рассматривать как туберкулезный, пока не доказано обратное. Диагноз туберкулезного менингита необходимо установить до получения результатов бактериологического исследования (поскольку рост Mycobacterium tuberculosis в культуре может наступить не ранее 5 недели) на основании клинической картины (лихорадка, головная боль, сонливость, рвота, поражение черепных нервов), выявления активного туберкулеза легких (у 30% больных, обычно милиарного) и положительной туберкулиновой пробы (у 50% больных). Диагноз подтверждается выявлением кислотоустойчивых микобактерий в мазке СМЖ, окрашенном по Цилю-Нильсену. В ранней стадии заболевания ригидность затылочных мышц часто отсутствует. В СМЖ обычно выявляется низкая концентрация глюкозы и увеличение числа лимфоцитов. Белок почти всегда повышен, что часто приводит к образованию сгустка или пленки при отстаивании жидкости.
Диагностическую ценность исследования СМЖ при туберкулезном Мн можно увеличить различными способами.
1. При каждой люмбальной пункции следует извлекать для посева не менее 10–15 мл СМЖ, т.к. вероятность получить рост возбудителя зависит от количества материала.
2. Мазок лучше готовить из пленки, в которой обычно содержится большое количество микобактерий, т.к. увеличение концентрации возбудителя увеличивает вероятность его идентификации при окрашивании на кислотоустойчивые бактерии.
3. Если пленки нет, то СМЖ центрифугируют и мазок готовят из полученного осадка.
Иммунологические пробы, включая твердофазный иммуноферментный анализ и латекс-агглютинацию, технически трудны и часто ненадежны. Разрабатывается метод идентификации ДНК туберкулезных микобактерий, основанный на полимеразной цепной реакции.
Типичная динамика состава СМЖ при туберкулезном Мн заключается в снижении концентрации глюкозы и повышении концентрации белка на фоне нарастающего или постоянного количества клеток.
Классические менингеальные симптомы не гарантируют правильную диагностику менингита:
Согласно сообщению в июльском номере Clinical Infectious Diseases, три общеизвестных менингеальных симптома не всегда бывают клинически значимыми для диагностики менингита. Практически каждому студенту-медику известно, что симптом Кернига, симптом Брудзинского и ригидность затылочных мышц свидетельствуют о менингите. Тем не менее, исследователи из Йельского университета в New Haven (штат Коннектикут) установили, что ни по одному из этих симптомов нельзя точно отдифференцировать пациентов с менингитом от тех, у кого этого заболевания нет.
В ходе данного исследования у 297 взрослых пациента с подозрением на менингит сначала проверялись вышеперечисленные менингеальные симптомы, а затем проводилась спинномозговая пункция. Диагноз менингита ставился в том случае, если число лейкоцитов в 1 мл спинномозговой жидкости (СМЖ) было не меньше 6. Оказалось, что в постановке диагноза менингита симптомы Кернига и Брудзинского показали следующие характеристики: чувствительность — 5%, специфичность — 95%, прогностическая ценность положительного результата — 27% и прогностическая ценность отрицательного результата — 72%. Ригидность затылочных мышц оказалась приблизительно на четверть более чувствительным и на четверть менее специфичным симптомом для диагностики менингита, чем другие признаки.
Значительного увеличения диагностической ценности данных признаков не наблюдалось даже тогда, когда анализ был проведен только у пациентов, у которых в СМЖ наблюдалось не менее 100 лейкоцитов/мл или была доказана инфекция ЦНС. Однако когда анализ был сужен до 4 пациентов с тяжелым менингитом (не менее 1000 лейкоцитов/мл), чувствительность и прогностическая ценность отрицательного результата при использовании симптома ригидности затылочных мышц достигли 100%.
Полученные результаты подтверждают общий вывод Брудзинского о том, что с помощью данных менингиальных симптомов можно выявить только пациентов с тяжелым менингитом. Данные диагностические критерии не подходят для выявления менингита у большинства пациентов в современной практике по причине низкой чувствительности. По мнению исследователей, существует явная необходимость разработки более качественных, но в тоже время простых методов диагностики менингита у постели больного.
Особенности сыпи при менингококцемии:
Появлению сыпи предшествует пятнисто-папулёзная сыпь, она возвышается над поверхностью кожи.
При надавливании рядом с папулёзным элементом сыпь исчезает, а при менингококцемии не исчезает, а даже может усиливаться.
Сыпь разных размеров и элементы сыпи имеют тенденцию к слиянию.
Сыпь звёздчатая.
Элементы сыпи имеют багрово-синюшный цвет.
В центре элементов появляются очаги некроза.
На пальцах рук, ног, могут появляться и образовываться очаги некроза.
Менингококцемическая сыпь начинается на голенях, бёдрах, ягодицах, внизу живота
По мере нарастания тяжести сыпь появляется на грудной клетке, лице (это происходит генерализация сыпи). Это прогностически неблагоприятный признак.
В последующем на местах крупных некрозов образуются рубцы. Основой появления генерализованной сыпи является нарушение гемостаза.
Критерии клинической диагностики назофарингита:
Назофарингит вне очага поставить сложно.
При менингите назофарингит характеризуется:
сухим назофарингитом (т.е.слизистые раздражены, но выделений из носа нет).
сухой кашель
першение в горле
субфебрильная температура 1-3-5 дней
задня стенка глотки отёчна, гиперемированна, пергаментная, с цианотичным оттенком гиперемии
больной весь сухой в отличие от вирусного больного
и генерализованные и локализованные формы нередко сопровождаются герпетическими высыпаниями
в отличие от респираторных инфекций в крови — лейкоцитоз незначительный
тяжёлых форм назофарингита нет. Они чаще лёгкие или средне-тяжёлые
Назофарингит может существовать либо самостоятельно, либо может быть предтечьем генерализованной формы, появляющейся через 3-4 дня. Генерализованная форма возникает после назофарингита в 20 % случаях.
Генерализации процесса способствуют:
несостоятельность иммуноглобулина G, комплемента С3 и С5
предшествовавшие ОРВИ, чаще грипп
вакцинация АКДС детей с нарушением правил вакцинации (Например, сразу после болезни)
ЧМТ накануне заболевания, т.к. при травме головного мозга происходит повышение проницаемости гематоэнцефалического барьера головного мозга, что способствует беспрепятственному проникновению микроба в головной мозг.
/>
Бактериальный менингит без адекватной терапии практически всегда приводит к смерти в течение нескольких часов или суток. Чтобы не допустить воздушно-капельного распространения инфекции, больных с менингококковой инфекцией или Мн неизвестной этиологии обязательно изолируют (если только раньше не будет доказано, что возбудителем является не менингококк). Немедленно санируют параменингеальные очаги инфекции, при необходимости – хирургически.
Основу лечения бактериальных Мн составляет антибиотикотерапия, которую необходимо начинать как можно скорее. При выборе антибиотика нельзя ориентироваться только на результаты бактериологического исследования крови или материала, полученного из параменингеальных очагов инфекции. К тому же, более чем в 23% случаев высеять какой-либо микроорганизм из крови не удается.
Антибиотики вводят парентерально, как правило, внутривенно (в/в). Минимальная продолжительность антибактериальной терапии не определена. Однако опыт показывает, что при Мн, вызванном наиболее распространенными возбудителями (S.pneumoniae, H.influenzae и N.meningitidis), высокие дозы антибиотиков необходимо вводить не менее 10 суток и обязательно не менее 7 суток после нормализации температуры. При наличии септических очагов (например, инфекционного эндокардита, остеомиелита, раневой инфекции) обычно требуется более длительная антибактериальная терапия. Если незадолго до окончания антибиотикотерапии проводят хирургическое вмешательство, то антибиотикотерапию продолжают не менее 72 ч после операции.
В случаях, когда инфекция вызвана устойчивыми возбудителями (например, грамотрицательными E. Coli, Listeria spp., S.aureus) или инфицированы плохо кровоснабжаемые ткани (после черепно-мозговой травмы или хирургического вмешательства), продолжительность лечения должна составлять не менее 3 недель, причем через 72 ч от начала антибиотикотерапии исследуют СМЖ, чтобы оценить ее эффективность. При этом ориентируются на клеточный состав, содержание белка и глюкозы, данные микроскопического и бактериологического исследования.
Если возбудитель оказался чувствительным к хорошо проникающим в СМЖ антибиотикам, ликвор становится стерильным уже через 24 ч терапии. Так обычно происходит при Мн, вызванных стрептококками, N.meningitidis и H.influenzae. Но даже при эффективном лечении содержание белка в СМЖ может оставаться высоким, а глюкозы – низким в течение двух и более недель. Другие микроорганизмы, особенно грамотрицательные палочки, могут высеваться из СМЖ вплоть до 72 ч лечения. Если же возбудитель выделяется дольше, антибиотик заменяют или дополнительно вводят в спинномозговой канал (интратекально). Устойчивость к лечению может также указывать на скрытые параменингеальные очаги, служащие источником постоянного инфицирования СМЖ.
При выборе антибиотиков нужно помнить, что не все они хорошо проникают через ГЭБ
Прохождение антимикробных препаратов через ГЭБ
Хорошо
Хорошо только при воспалении
Плохо даже при воспалении
Не проходят
Изониазид
Азтреонам
Гентамицин
Клиндамицин
Ко-тримоксазол
Азлоциллин
Карбенициллин
Линкомицин
Пефлоксацин
Амикацин
Ломефлоксацин
Рифампицин
Амоксициллин
Макролиды
Хлорамфеникол
Ампициллин
Норфлоксацин
Ванкомицин
Стрептомицин
Меропенем
Офлоксацин
Бензилпенициллин
Цефалоспорины III-IV
поколения*
Цефуроксим
Ципрофлоксацин
Если быстрые методы диагностики не позволяют предварительно идентифицировать возбудителя, или по каким-либо причинам происходит задержка с выполнением люмбальной пункции, то антибактериальная терапия назначается эмпирически. Выбор антимикробных препаратов в данной ситуации диктуется необходимостью перекрыть весь спектр наиболее вероятных возбудителей.
Эмпирическая антимикробная терапия бактериального менингита
Предрасполагающий фактор
Возраст
Препарат
0-4 нед
Ампициллин + цефотаксим, ампициллин + гентамицин
4-12 нед
Ампициллин + цефотаксим или цефтриаксон
3 мес-5 лет
Цефотаксим или цефтриаксон + ампициллин + хлорамфеникол
5-50 лет
Цефотаксим или цефтриаксон (+ ампициллин при подозрении на
листерии), бензилпенициллин, хлорамфеникол
Старше 50 лет
Ампициллин + цефотаксим или цефтриаксон
Иммуносупрессия
Ванкомицин + ампициллин + цефтазидим
Перелом основания черепа
Цефотаксим или цефтриаксон
Травмы головы, состояния после нейрохирургических операций
Оксациллин + цефтазидим, ванкомицин + цефтазидим
Цереброспинальное шунтирование
Оксациллин + цефтазидим, ванкомицин + цефтазидим
Антимикробная терапия может быть изменена при выделении возбудителя и получении результатов чувствительности.
Антимикробная терапия бактериальных менингитов установленной этиологии
Возбудитель
Препараты выбора
Альтернативные препараты
H.influenzae
b-лактамаза (-)
b-лактамаза (+)
Ампициллин
Цефотаксим или цефтриаксон
Цефотаксим, цефтриаксон, цефепим,
хлорамфеникол
Цефепим, хлорамфеникол, азтреонам,
фторхинолоны
N.meningitidis
МПК пенициллина МПК пенициллина 0,1-1,0 мг/л
Бензилпенициллин или ампициллин
Цефотаксим или цефтриаксон
Цефотаксим, цефтриаксон, хлорамфеникол
Хлорамфеникол, фторхинолоны
S.pneumoniae
МПК пенициллина
МПК пенициллина 0,1-1,0 мг/л
МПК пенициллина > 2,0 мг/л
Бензилпенициллин или ампициллин
Цефотаксим или цефтриаксон
Ванкомицин + цефотаксим или цефтриаксон (+ рифампицин)
Цефотаксим, цефтриаксон, хлорамфеникол, ванкомицин
Меропенем, ванкомицин (+ рифампицин)
Меропенем
Enterobacteriaceae
Цефотаксим или цефтриаксон
Азтреонам, фторхинолоны, ко-тримоксазол, меропенем
P.aeruginosa
Цефтазидим (+ амикацин)
Меропенем, ципрофлоксацин, азтреонам (+ аминогликозиды)
L.monocytogenes
Ампициллин или бензилпенициллин (+ гентамицин)
Ко-тримоксазол
S.agalactiae
Ампициллин или бензилпенициллин (+ аминогликозиды)
Цефотаксим, цефтриаксон, ванкомицин
S.aureus
MSSA
MRSA
Оксациллин
Ванкомицин
Ванкомицин
Рифампицин, ко-тримоксазол
S.epidermidis
Ванкомицин (+ рифампицин)
Спирохеты
T.pallidum
B.burgdorferi
Бензилпенициллин
Цефтриаксон или цефотаксим
Цефтриаксон, доксициклин
Бензилпенициллин, доксициклин
При лечении используются максимальные дозы антибиотиков, что особенно важно при применении антибиотиков, плохо проникающих через ГЭБ, поэтому необходимо строго придерживаться принятых рекомендаций. Особое внимание необходимо при назначении антибиотиков детям.
Дозы антимикробных препаратов для лечения инфекций ЦНС у взрослых
Препарат
Суточная доза, в/в
Интервалы между введениями, ч
Азтреонам
6-8 г
6-8
Амикацин
15-20 мг/кг
12
Ампициллин
12 г
4
Бензилпенициллин
18-24 млн ЕД
4
Ванкомицин
2 г
6-12
Гентамицин
5 мг/кг
8
Ко-тримоксазол
10-20 мг/кг (по триметоприму)
6-12
Меропенем
6 г
8
Метронидазол
1,5-2 г
8
Оксациллин
9-12 г
4
Рифампицин
0,6 г
24
Тобрамицин
5 мг/кг
8
Хлорамфеникол
4 г
6
Цефотаксим
12 г
6
Цефтазидим
6 г
8
Цефтриаксон
4 г
12-24
Ципрофлоксацин
1,2 г
12
Дозы антимикробных препаратов для лечения острого бактериального менингита у детей*
Препарат
Суточная доза (интервал между введениями, ч)
Новорожденные
(0-7 дней)
Новорожденные
(8-28 дней)
Дети
Амикацин
15-20 мг/кг (12)
20-30 мг/кг (8)
20-30 мг/кг (8)
Ампициллин
100-150 мг/кг (8-12)
150-200 мг/кг (6-8)
200-300 мг/кг (6)
Бензилпенициллин
100-150 тыс. ЕД/кг (8-12)
200 тыс. ЕД/кг (6-8)
250-300 тыс. ЕД/кг (4-6)
Ванкомицин
20 мг/кг (12)
30-40 мг/кг (8)
50-60 мг/кг (6)
Гентамицин
5 мг/кг (12)
7,5 мг/кг (8)
7,5 мг/кг (8)
Ко-тримоксазол
10-20 мг/кг (6-12)
Тобрамицин
5 мг/кг (12)
7,5 мг/кг (8)
7,5 мг/кг (8)
Хлорамфеникол
25 мг/кг (24)
50 мг/кг (12-24)
75-100 мг/кг (6)
Цефепим
50 мг/кг (8)
Цефотаксим
100 мг/кг (12)
150-200 мг/кг (6-8)
100 мг/кг (6-8)
Цефтазидим
60 мг/кг (12)
90 мг/кг (8)
125-150 мг/кг (8)
Цефтриаксон
80-100 мг/кг (12-24)
* A.R. Tunkel, W.M. Scheld. Acute meningitis. In: Principles and practice of infectious diseases, 5th Edition. Edited by: G.L. Mandell, J.E. Bennett, R. Dolin. Churchill Livingstone, 2000; p. 980
Основным путем введения антибиотиков является в/в. По показаниям (вторичный бактериальный менингит на фоне сепсиса, особенно полимикробного, гнойные осложнения черепно-мозговых травм и операций и др.) можно сочетать в/в и эндолюмбальное введение. Эндолюмбально вводятся только антибиотики, плохо проникающие в СМЖ (аминогликозиды, ванкомицин). Препараты могут быть использваны в виде моно- или комбинированной терапии. Показанием для смены препаратов является отсутствие положительной клинико-лабораторной динамики состояния пациента или появление признаков нежелательного действия препарата.
Дозы антимикробных препаратов для эндолюмбального введения
Препарат
Доза
Гентамицин
4-8 мг 1 раз в сутки
Тобрамицин
4-8 мг 1 раз в сутки
Амикацин
4-20мг 1 раз в сутки
Ванкомицин
4-10 мг 1 раз в сутки
Профилактическая антибиотикотерапия
Поскольку менингококковая инфекция распространяется воздушно-капельным путем, и больные заразны в течение первых суток лечения антибиотиками, контактировавшим с ними лицам показана профилактическая антибактериальная терапия. Ее рекомендуют обязательно проводить: членам семьи, детям и персоналу дошкольных учреждений, медицинским работникам, проводившим реанимационные мероприятия. Если возбудитель чувствителен к сульфаниламидам, то назначают сульфадиазин (сульфазин)внутрь в течение 2 сут (взрослым – 1 г каждые 12 ч, детям 1–12 лет – 0,5 г каждые 12 ч, детям до 1 года – 0,5 г/сут).
Если чувствительность возбудителя неизвестна, либо он устойчив к сульфаниламидам, назначают рифампицин внутрь в течение 2 сут (взрослым – 600 мг каждые 12 ч, детям старше 1 мес – 10 мг/кг каждые 12 ч, детям до 1 мес – 5 мг/кг каждые 12 ч). Альтернативная схема для взрослых: миноциклин (миноцин) 200 мг внутрь, затем по 100 мг каждые 12 ч еще 5 раз. (Детям препарат противопоказан.) Поскольку как рифампицин, так и миноциклин обладают выраженными побочными эффектами (диспепсия, головокружение), их применяют только при высокой вероятности заболевания. При беременности они противопоказаны.
Лицам, контактировавшим с больным особенно тесно (половые партнеры, медработники, на слизистую которых попали выделения больного), назначают прокаинбензилпенициллин 6 раз по 600 тыс МЕ внутримышечно каждые 8 ч с последующим переходом на феноксиметилпенициллин (пенициллин V) по 500 мг каждые 8 ч в течение 8 суток.
Детям до 6 лет, проживающим вместе или находившимся в тесном контакте с больным Мн, вызванным H.influenzae, назначают рифампицин внутрь в дозе 20 мг/кг 1 раз в сут на протяжении 4 суток.
Если зараженные заболевают, то обычно – в первые 4 сут после того, как заболел тот, от кого они заразились. Поэтому профилактику у контактировавших лиц начинают немедленно после установления диагноза, не дожидаясь результатов определения чувствительности к антибиотикам у больного.
Dexamethasone as adjunctive therapy in bacterial meningitis
(Дексаметазон, как дополнительная терапия при бактериальном менингите)
(Leon M. Gussov, MD, ABMT)
Перевод с английского
За последние годы природа бактериального менингита у детей претерпела значительные изменения. Резко сократилась сфера воздействия гемофильной палочкой типа B (Hib) – ассоциированного менингита (особенно в странах, в которых активно проводится вакцинация). Кроме того, возникли и получили широкое распространение устойчивые штаммы Streptococcus пневмонии. Поэтому результаты предыдущих исследований дополнительной терапии кортикостероидами могут не подходить к спектру заболеваний в настоящее время.
Цель анализа состоит в использовании результатов контрольных исследований применения дексаметазона с 1988 года для лечения детского бактериального менингита в четырех направлениях:
воздействие на не-Hib-менингиты
эффект от вида антибиотиков и времени их применения
влияние дексаметазоноа на неврологическую симптоматику (кроме потери слуха)
случаи побочного воздействия
Результаты
Дексаметазон уменьшил сильную потерю слуха при Hib менингите во время исследований в комбинации со всеми антибиотиками; значительно уменьшил сильную потерю слуха после пневмококкового менингита, что было достигнуто только когда применение стероида началось раньше или с первой дозой антибиотиков. При применении дексаметазона купирование других неврологических симптомов отмечается в меньшей степени. Не было пользы при продолжительной стероидной терапии свыше 2 дней. Единственным вредным эффектом от дексаметазона было чувство жара у пациентов. Увеличения случаев смертности, желудочно-кишечных кровотечений или последующих приступов не отмечено.
Выводы
Настоящие исследования показали, что дополнительная терапия дексаметазоном улучшает прогноз при детском Hib менингите и пневмококковом менингите, если терапия была начата до применения первой дозы антибиотиков. Двух дней может быть достаточно (61 случай).
Примечание
Наиболее используемая при исследованиях доза дексаметазона – 0,15 мг/кг каждые 6 часов. Главное, чтобы действие дексаметазона началось не позже действия первой дозы антибиотиков. Предыдущий анализ 1992 года также показал пользу дексаметазона в лечении детского бактериального менингита.
Реферат
Северо-Западный государственный медицинский университет им. И.И. Мечникова
«Туберкулезный менингит. Эпидемиология, социальная значимость. Патогенез, клиника, диагностика, лечение. Вопросы профилактики»
Предмет: неврология
Выполнила студентка
417 группы
Белоногова Е. Ю.
Преподаватель; Зуев А.А.
Туберкулезный менингит — это воспаление мозговых оболочек. До 80% больных туберкулезным менингитом имеют либо следы перенесенного ранее туберкулеза других локализаций, либо активный туберкулез другой локализации в настоящий момент.
Что провоцирует Туберкулезный менингит:
Возбудителями туберкулёза являются микобактерии — кислотоустойчивые бактерии рода Mycobacterium. Они широко распространены в почве, воде, среди людей и животных. Однако туберкулёз у человека вызывает условно выделенный комплекс M. tuberculosis, включающий в себя Mycobacterium tuberculosis (человеческий вид), Mycobacterium bovis (бычий вид), Mycobacterium africanum, Mycobacterium bovis BCG (БЦЖ-штамм), Mycobacterium microti, Mycobacterium canetti. Основной видовой признак микобактерии туберкулёза (МБТ) — патогенность, которая проявляется в вирулентности. Вирулентность может существенно изменяться в зависимости от факторов внешней среды и по-разному проявляться в зависимости от состояния макроорганизма, который подвергается бактериальной агрессии.
Туберкулезный менингит, как правило, является базилярным менингитом, т. е. локализуется преимущественно на мягких мозговых оболочках основания мозга.
Его развитие идет в два этапа. На первом этапе гематогенным путем поражаются сосудистые сплетения желудочков мозга с образованием в них специфической гранулемы; сосудистые сплетения являются главным источником образования спинномозговой жидкости; наряду с эндотелием капилляров и мозговых оболочек они служат анатомическим субстратом гематоэнцефалического барьера. Второй этап — ликворогенный, когда туберкулезные микобактерии из сосудистых сплетений по току спинномозговой жидкости оседают на основании мозга, инфицируют мягкие мозговые оболочки и вследствие изменения сосудов вызывают резкую аллергическую реакцию, которая и проявляется клинически как острый менингеальный синдром.
Патогенез
Гематогенный путь проникновения МБТ в мозговые оболочки признается основным. При этом поражение мозговых оболочек проходит в два этапа.
1. На первом этапе при первичном туберкулезе развивается сенсибилизация организма, прорыв МБТ через гематоэнцефалический барьер и инфицирование сосудистых сплетений мягкой мозговой оболочки.
2. На втором этапе МБТ из сосудистых сплетений попадают в ликвор, вызывают специфическое воспаление мягких мозговых оболочек основания мозга — бациллярный менингит.
В ходе распространения МБТ из первичного туберкулезного фокуса или как проявления милиарного туберкулеза возникают микроскопические туберкулы в мозговой ткани и менингеальных оболочках. Иногда они могут образоваться в костях черепа или позвоночника.
Туберкулы могут стать причиной:
1. воспаления менингеальных оболочек;
2. формирования серой желеобразной массы в основании мозга;
3. воспаления и сужения артерий, ведущих к мозгу, которые в свою очередь могут стать причиной местного мозгового нарушения.
Эти три процесса формируют клиническую картину туберкулезного менингита.
В патологический процесс вовлекаются не только оболочки головного и спинного мозга, но и сосуды. Страдают все слои сосудистой стенки, но в наибольшей степени — интима. Эти изменения рассматриваются патологоанатомами как проявление гиперергического воспаления.
Туберкулезный менингит — причины, симптомы, диагностика и лечение

Туберкулезный менингит — воспаление мозговых оболочек, вызванное проникшими в них микобактериями туберкулеза. Проявляется резко наступающим после продромальных явлений ухудшением самочувствия больного с гипертермией, головной болью, рвотой, нарушениями со стороны черепно-мозговых нервов, расстройством сознания, менингеальным симптомокомплексом. Туберкулезный менингит диагностируется преимущественно при сопоставлении клинических данных с результатами исследования ликвора. Проводится длительное и комплексное лечение, состоящее из противотуберкулезной, дегидратационной, дезинтоксикационной, витаминной и симптоматической терапии.
Общие сведения
Туберкулезный менингит как отдельная нозология существует с 1893 г., когда впервые микобактерии туберкулеза были выявлены в цереброспинальной жидкости пациентов с менингитом. В конце ХХ века туберкулезный менингит считался заболеванием преимущественно детского и подросткового возраста. Однако последнее время разница между заболеваемостью детей и взрослых значительно уменьшилась.
В 90% случаев туберкулезный менингит имеет вторичный характер, т. е. развивается на фоне активного тубпроцесса в других органах или признаков перенесенного раньше туберкулеза. В 80% первичный туберкулезный очаг локализуется в легких. Если первичный очаг не удается выявить, то такой туберкулезный менингит обозначается как изолированный.
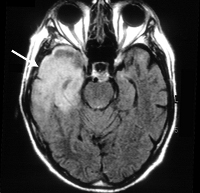
Туберкулезный менингит
Причины
Туберкулезный менингит развивается при проникновении микобактерий туберкулеза в мозговые оболочки. Источником туберкулезной инфекции может выступать:
В редких случаях инфицирование происходит контактным путем: при наличии туберкулеза костей черепа возбудитель попадает в церебральные оболочки, при туберкулезе позвоночника — в оболочки спинного мозга. По некоторым данным примерно в 17% случаев туберкулезный менингит обусловлен лимфогенным инфицированием. Наиболее подвержены менингиту туберкулезной этиологии оказались пациенты со сниженным иммунитетом вследствие ВИЧ, гипотрофии, алкоголизма, наркомании, пожилого возраста.
Патогенез
Основной способ инфицирования мозговых оболочек — гематогенный, при котором микобактерии разносятся с током крови. При этом их проникновение в церебральные оболочки связано с повышением проницаемости гематоэнцефалического барьера. Первоначально поражаются сосудистые сплетения мягкой оболочки, затем микобактерии проникают в цереброспинальную жидкость и инициируют воспаление в паутинной и мягкой оболочках — лептоменингит. В большинстве случаев поражаются оболочки основания головного мозга, возникает так называемый базилярный менингит. Специфическое воспаление может распространяться дальше на оболочки полушарий, а с них — на вещество головного мозга с развитием туберкулезного менингоэнцефалита.
Морфологически наблюдается серозно-фибринозное воспаление оболочек с наличием бугорков. Изменения в сосудах оболочек (некроз, тромбоз) могут стать причиной расстройства кровообращения отдельной области мозгового вещества. У пациентов, проходивших лечение, воспаление оболочек носит локальный характер, отмечается формирование сращений и рубцов. У детей часто возникает гидроцефалия.
Симптомы туберкулезного менингита
Периоды течения
Продромальный период занимает в среднем 1-2 недели. Его наличие отличает туберкулезный менингит от других менингитов. Характеризуется появлением цефалгии (головной боли) по вечерам, субъективного ухудшения самочувствия, раздражительности или апатии. Затем цефалгия усиливается, возникает тошнота, может наблюдаться рвота. Зачастую отмечается субфебрилитет. При обращении к врачу в этом периоде заподозрить туберкулезный менингит не удается в виду неспецифичности указанной симптоматики.
Период раздражения манифестирует резким нарастанием симптомов с подъемом температуры тела до 39 °С. Головная боль носит интенсивный характер, сопровождается повышенной чувствительностью к свету (светобоязнь), звукам (гиперакузия), прикосновениям (кожная гиперестезия). Усугубляется вялость и сонливость. Отмечается появление и исчезновение красных пятен в различных участках кожного покрова, что связано с расстройством вегетативной сосудистой иннервации. Возникают менингеальные симптомы: ригидность (напряженность) мышц затылка, симптомы Брудзинского и Кернига. Изначально они носят нечеткий характер, затем постепенно усиливаются. К концу второго периода (спустя 8-14 дней) пациент заторможен, сознание спутано, характерна типичная менингеальная поза «легавой собаки».
Период парезов и параличей (терминальный) сопровождается полной утратой сознания, появлением центральных параличей и сенсорных расстройств. Нарушается дыхательный и сердечный ритм, возможны судороги, гипертермия до 41 °С или пониженная температура тела. При отсутствии лечения в этом периоде туберкулезный менингит в течение недели приводит к смертельному исходу, причиной которого является паралич сосудистого и дыхательного центров мозгового ствола.
Клинические формы
Базилярный туберкулезный менингит в 70% случаев имеет постепенное развитие с наличием продромального периода, длительность которого варьирует в пределах 1-4 недель. В периоде раздражения нарастает цефалгия, возникает анорексия, типична рвота «фонтаном», усиливается сонливость и вялость. Прогрессирующий менингеальный синдром сопровождается присоединением нарушений со стороны черепно-мозговых нервов (ЧМН): косоглазия, анизокории, ухудшения зрения, опущения верхнего века, тугоухости. В 40% случаев при офтальмоскопии определяется застой диска зрительного нерва. Возможно поражение лицевого нерва (асимметрия лица). Прогрессирование менингита приводит к возникновению бульбарных симптомов (дизартрии и дисфонии, поперхивания), свидетельствующих о поражении IX, Х и XII пар ЧМН. При отсутствии адекватной терапии базилярный менингит переходит в терминальный период.
Туберкулезный менингоэнцефалит обычно соответствует третьему периоду течения менингита. Типично преобладание симптомов энцефалита: парезов или параличей спастического типа, выпадений чувствительности, двух- или односторонних гиперкинезов. Сознание утрачено. Отмечается тахикардия, аритмия, расстройства дыхания вплоть до дыхания Чейна—Стокса, образуются пролежни. Дальнейшее прогрессирование менингоэнцефалита оканчивается летальным исходом.
Спинальный туберкулезный менингит наблюдается редко. Как правило, манифестирует с признаков поражения церебральных оболочек. Затем во 2-3 периодах присоединяются боли опоясывающего типа, обусловленные распространением туберкулеза на спинальные корешки. При блокаде ликворных путей корешковые боли носят такой интенсивный характер, что не снимаются даже при помощи наркотических анальгетиков. Дальнейшее прогрессирование сопровождается тазовыми расстройствами: вначале задержкой, а затем недержанием мочи и кала. Наблюдаются периферические вялые параличи, моно- и парапарезы.
Диагностика
Туберкулезный менингит диагностируется фтизиатром совместно со специалистами в области неврологии. Первостепенное значение в диагностике имеет исследование цереброспинальной жидкости, взятой путем люмбальной пункции. Изменения могут быть выявлены уже в продроме. Бесцветная прозрачная цереброспинальная жидкость вытекает с повышенным давлением 300—500 мм вод. ст., иногда струей. Отмечается цитоз — повышение клеточных элементов до 600 в 1 мм3 (при норме — 3-5 в 1 мм3). В начале заболевания он носит нейтрофильно-лимфоцитарный характер, затем становится лимфоцитарным. Снижается концентрация хлоридов и глюкозы. Особое внимание уделяют показателю уровня глюкозы: чем он ниже, тем более серьезен прогноз.
Типичным признаком является выпадение паутинообразной фибринозной пленки, образующейся при стоянии цереброспинальной жидкости в пробирке в течение 12-24 ч. Положительны реакции Панди и Нонне—Aпельта. Наличие белково-клеточной диссоциации (относительно небольшой цитоз при высокой концентрации белка) характерно для блока в циркуляции цереброспинальной жидкости. Обнаружение микобактерий туберкулеза в цереброспинальной жидкости в настоящее время происходит лишь в 5-10% случаев, хотя ранее оно составляло от 40% до 60%. Увеличить выявляемость микобактерий позволяет центрифугирование ликвора.
Туберкулезный менингоэнцефалит отличается от базилярного менингита более выраженным подъемом уровня белка (4-5 г/л в сравнении с 1,5-2 г/л при базилярной форме), не очень большим цитозом (до 100 клеток в 1 мм3), большим снижением концентрации глюкозы. Спинальный туберкулезный менингит обычно сопровождается желтой окраской цереброспинальной жидкости (ксантохромией), незначительным повышением ее давления, цитозом до 80 клеток в 1 мм3, выраженным уменьшением концентрации глюкозы.
В ходе диагностического поиска туберкулезный менингит дифференцируют от серозного и гнойного менингита, клещевого энцефалита, менингизма, сопутствующего некоторым острым инфекциям (гриппу, дизентерии, пневмонии и т. п.). С целью дифференциальной диагностики с другими церебральными поражениями может проводиться КТ или МРТ головного мозга.
Лечение туберкулезного менингита
Специфическое противотуберкулезное лечение начинают при малейшем подозрении на туберкулезную этиологию менингита, поскольку прогноз напрямую зависит от своевременности терапии. Наиболее оптимальной считается схема лечения, включающая изониазид, рифампицин, пиразинамид и этамбутол. Вначале препараты вводятся парентерально, затем внутрь. При улучшении состояния спустя 2-3 мес. отменяют этамбутол и пиразинамид, снижают дозу изониазида. Прием последнего в сочетании с рифампицином продолжают не менее 9 мес.
Параллельно проводят лечение, назначенное неврологом. Оно состоит из дегидратационной (гидрохлоротиазид, фуросемид, ацетазоламид, маннитол) и дезинтоксикационной (инфузии декстрана, солевых р-ров) терапии, глютаминовой кислоты, витаминов (С, В1 и B6). В тяжелых случаях показана глюкокортикоидная терапия; спинальный туберкулезный менингит является показанием для введения препаратов непосредственно в субарахноидальное пространство. При наличии парезов в схему лечения включают неосмтигмин, АТФ; при развитии атрофии зрительного нерва — никотиновую кислоту, папаверин, гепарин, пирогенал.
В течение 1-2 мес. пациент должен придерживаться постельного режима. Затем постепенно расширяют режим и в конце 3-его месяца пациенту разрешают ходить. Результативность лечения оценивают по изменениям в цереброспинальной жидкости. В день проведения контрольной люмбальной пункции необходим постельный режим. ЛФК и массаж рекомендуют не ранее 4-5 мес. заболевания. В течение 2-3 лет после окончания терапии пациентам, перенесшим туберкулезный менингит, следует 2 раза в год проходить 2-месячные противорецидивные курсы лечения.
Прогноз и профилактика
Без специфической терапии туберкулезный менингит оканчивается летальным исходом на 20-25 день. При своевременно начатой и длительной терапии благоприятный исход отмечается у 90-95% пациентов. Неблагоприятен прогноз при запоздалой установке диагноза и поздно начатой терапии. Возможны осложнения в виде возникновения рецидивов, формирования эпилепсии и развития нейроэндокринных расстройств.
К профилактическим мерам относятся все известные способы предупреждения туберкулеза: профилактические прививки вакциной БЦЖ, туберкулинодиагностика, ежегодное прохождение флюорографии, специфические анализы крови (квантифероновый и T-spot тесты), раннее выявление заболевших, обследование контактной группы лиц и т. п.
Реферат: Туберкулезный менингит
План:
1. Историческая справка.
2. Этиология.
3. Классификация.
4. Зависимость этиологии бактериального менингита от возраста пациентов и преморбидного фона.
5. HIB-менингит. Особенности клиники.
6. Диагностика.
7. Изменение спинномозговой жидкости при различных формах менингитов.
8. Классические менингеальные симптомы не гарантируют правильную диагностику менингита.
9. Особенности сыпи при менингококцемии.
10. Критерии клинической диагностики менингококкового назофарингита.
11. Лечение.
12. Прохождение антимикробных препаратов через ГЭБ.
13. Эмперическая антимикробная терапия бактериального менингита.
14. Антимикробная терапия бактериальных менингитов установленной этиологии.
15. Дозы антибактериальных препаратов для лечения менингитов у взрослых.
16. Дозы антибактериальных препаратов для лечения менингитов у детей.
17. Дозы антибактериальных препаратов для эндолюмбального введения.
18. Профилактическая антибиотикотерапия.
19. Dexamethasone as adjunctive therapy in bacterial meningitis (Дексаметазон, как дополнительная терапия при бактериальном менингите) (Leon M. Gussov, MD, ABMT). Перевод с английского.
Менингит – это воспаление мягкой и паутинной оболочек мозга с накоплением жидкости в субарахноидальном пространстве, а также желудочковой системе. Этот диагноз устанавливают в тех случаях, когда в клинической картине имеются менингеальные симптомы и обязательно воспалительные изменения цереброспинальной жидкости. Когда же менингеальные симптомы есть, но состав цереброспинальной жидкости не изменен, то такое состояние называется “менингизм”. Последний нередко встречается при различных интоксикациях либо инфекционных заболеваниях и возникает за счет раздражения мозговых оболочек, а не истинного воспалительного процесса в них.
Клиническая картина менингита была описана еще в VII веке Павлом Эгинским. Однак, основные неврологические симптомы этого заболевания установлены в конце XIX столетия, когда невропатология стала выделяться в самостоятельную дисциплину. Так, один из наиболее достоверных признаков менингита описан в 1884 г. врачом Обуховской больницы В.М.Кернигом, показавшим, что “симптом контрактуры коленных суставов” является ранним объективным проявлением воспаления мозговых оболочек и что именно контрактура, а не боль отличает этот феномен от известного ранее симптома Ляссега при пояснично-крестцовых радикулитах. В.М.Бехтерев в 1899 г. описал оболочечный скуловой симптом (болевая гримаса при постукивании молоточком по скуловой дуге), а польский врач Ю.Брудзинский чуть позже – еще четыре классических менингеальных симптома.
В этиологии менингитов (Мн) наибольшее практическое значение имеют бактерии и вирусы. Другие виды возбудителей (простейшие, грибы, микоплазма и др.) относительно редко вызывают менингит. Самые частые возбудители бактериального Мн у взрослых – Streptococcus pneumoniae и Neisseria meningitidis. Значительно реже заболевание вызывает Haemophilus influenzae, однако этот возбудитель обнаруживается примерно у половины заболевших детей. Важное значение имеют стафилококки, стрептококки группы В, грамотрицательные палочки, анаэробы, энтеробактерии (Escherichia coli, Klebsiella-Enterobacter, Pseudomonas, Citrobacter и др.), Listeria monocytogenes, Clostridium perfrigens и другие микробы.
С каждым годом нарастает также число гнойных Мн неясной этиологии, при которых не удается выделить возбудителя, и Мн смешанной этиологии. В настоящее время принято клиническое деление гнойных Мн на первичные и вторичные. Если Мн развивается у дотоле здорового человека, вероятнее всего предположение о его первичном происхождении. Развитию вторичного Мн обычно предшествуют имеющиеся очаги гнойной инфекции (гнойный средний отит, гайморит и др.) или сепсис. В равной мере и туберкулезный Мн всегда является вторичным, возникающим вследствие гематогенного распространения инфекции из первичного очага во внутренних органах с последующим поражением мозговых оболочек.
Среди вирусов наиболее частым возбудителем Мн являются Коксаки, ECHO, другие энтеровирусы, вирус эпидемического паротита, значительно реже – вирус лимфоцитарного хориоменингита, герпевирусы, вирусы, передаваемые членистоногими. Вторичные вирусные Мн, являющиеся проявлением общего заболевания, обычно вызываются гриппозными, коревыми, краснушечными, ветряночными вирусами.
Следует отдельно отметить смешанные этиологические формы Мн, вызванные бактериально-бактериальными, бактериально-вирусными и вирусно-вирусными ассоциациями.
1. По характеру воспалительного процесса
— Гнойный
—> ЧИТАТЬ ПОЛНОСТЬЮ
К-во Просмотров: 841
Бесплатно скачать Реферат: Туберкулезный менингит
Туберкулезный менингит, менингоэнцефалит у детей и подростков с множественной лекарственной устойчивостью (МЛУ) > Клинические протоколы МЗ РК
— невропатолог — для динамической оценки поражения ЦНС,
— нейрохирург- при гидроцефалии, нарушение ликвородинамики,
— окулист – определение и наблюдение за изменениями на глазном дне,
— инфекционист – исключение неспецифической этиологии менингита.
Перечень основных мероприятий, во время поддерживающей фазы проводится в РТД или ПМСП, если больной выписан с клиническим улучшением:
٭ По клиническим показаниям, м.б. чаще
Жалобы и анамнез: на головную боль, повышение температуры, рвота. Возможны снижение аппетита и массы тела. Начало постепенное с нарастанием симптомов интоксикации и нарушения самочувствия. Наличие контакта с больным туберкулезом, МЛУ ТБ.
Симптомы туберкулезного менингита: характерна триада симптомов — головная боль постепенно усиливающаяся постоянного характера, повышение температуры, рвота–центрального происхождения и без предварительной тошноты, после которого не наступает облегчение. Наличие менингеальных симптомов – ригидность мышц затылка, симптом Кернига и Брудзинского. Расстройство ЦНС, в виде вегетативных нарушений, нарушение сознания, наличие патологических рефлексов. Постепенное развитие менингеального симптомокомплекса на фоне температуры.
Физикальное обследование
Обследование больного туберкулезным менингитом начинают с наружного осмотра и положения больного в постели. Больной лежит на боку, ноги подтянуты к животу, согнуты в коленях (на спине – голова вдавлена в подушку), при поздней диагностике – в позе децеребрационной ригидности: лежит на спине, ноги вытянутые в положении экстензорной ригидности, руки – флексорной ригидности, живот втянут, ладьевидный, брюшные мышцы напряжены.
Опрос больного (попросить выполнение несложных задач) позволяет судить степень пораженности психики больного. Если больной в сознании, возможна загруженность, заторможенность, негативное отношение к осмотру.
Неврологическое исследование начинается с осмотра лица (VII пара – симметричность, слабость нижнелицевой мускулатуры) и обследования 12 пар черепно-мозговых нервов. Исследования глазных щелей и зрачков (III, IV, VI пары – положение, реакция на свет, аккомодация и конвергенция, нистагм). Проверяются менингеальные знаки, брюшные рефлексы, наличие патологических рефлексов (нарушение пирамидных путей), чувствительность кожи, дермографизм, сухожильные рефлексы и сила мышц конечностей, клонус стоп.
Клинические проявления
Симптомы заболевания развиваются постепенно. В клинической картине туберкулезного менингита выделяют 3 периода.
I продромальный период — период предвестников ТМ проявляется неспецифическими симптомами: повышением температуры, недомоганием различной степени, различной степени, характеризуется поражением вегетативной нервной системы, чувствительно-двигательными расстройствами, нарушениями со стороны ЧМН.
На первой стадии заболевания появляются апатия, ухудшение настроения, снижение интереса к окружающим, потеря аппетита, тошнота, рвота и незначительный подъем температуры тела, сонливость, загруженность, заторможенность.
Изменение психики и оглушенность: дезориентация в месте и времени. К концу второй недели нарастают вялость, сонливость, адинамия. Больные с трудом вступают в контакт с окружающими, на вопросы отвечают скупо, односложно. Далее постепенно переход в сопор и кому.
Вегетососудистые реакции: тахикардия, сменяющиеся брадикардием, лабильность пульса при малейшем движении, подъем АД, потливость, яркий красный дермографизм, нарушение сна.
Менингеальные симптомы: в начальных стадиях обычно минимальные — легкая РМЗ, слабо положительный симптом Кернига, крайне редко положительный симптом Брудзинского.II период раздражения ЦНС — появляются симптомы поражения ЧМН (8 -14 день), положительные менингеальные знаки — симптом Кернига, Брудзинского и ригидность мышц затылка более выраженные. Общемозговая симптоматика проявляется более ярко: усиливается раздражительность, головная боль, которая носит постоянный характер; рвота без предшествующей тошноты, часто возникающая по утрам, не связанная с приемом пищи; повышение температуры до фебрильных цифр и зависит от остроты процесса. Общая вялость, нарушение психики. Присоединяется базальная неврологическая симптоматика, интенсивность которой зависит от степени распространения процесса.
Чаще при туберкулезном менингите поражаются глазодвигательный и отводящий нерв (III -VI пара), которая пара), которая проявляется в виде патологической реакции зрачка, косоглазии, нарушения движения глазных яблок. Присоединяется поражение лицевого нерва по центральному типу, в виде асимметрии лица, слабости нижнелицевой мускулатуры, опущение угла рта, лагофтальма.Появляются дополнительные симптомы: гиперестезия, светобоязнь, негативизм, анорексия, задержка стула, (атоническая форма центрального генеза без признаков метеоризма). Выраженный стойкий красный дермографизм, пятна Труссо — проявление нарушение вегетативного характера. Наблюдается различной степени нарушение от сонливости (ритма сна) и оглушенности, спутанности до ступора.
При распространении процесса на область мозжечка и продолговатого мозга вовлекаются бульбарные нервы (языкоглоточный, блуждающий и подъязычный –IX ,X,XIIXII пары). В связи с нарастанием внутричерепного давления на глазном дне появляются застойные явления — в виде расширения и извитости вен, сужения артерий, нечеткости контуров диска и бледности зрительного нерва. Вследствие поражения головного проявляются симптомы нарушения движения конечностей, чаще односторонние гемипарезы, непроизвольные движения конечностей, судорожные подергивание конечностей с переходом в судороги.
III терминальный период — период парезов и параличей (15 -21 -24 день болезни) сопровождающийся глубоким нарушением сознания и комой различной степени. Вегетативные расстройства и очаговые симптомы резко выражены, нарушения речи (гнусавость голоса, нечеткость артикуляции), глотания (поперхивание при еде), отклонение языка в сторону, поражение II и VIII пары ЧМН, нарушение функции тазовых органов, частичный или полный блок ликворных путей. На первый план выступает нарушение пирамидных путей, патологические рефлексы (Оппенгейма, Шеффера, Бабинского, Россолимо, Гордона), спонтанный клонус стоп. Появляются гиперкинезы, судороги, нарушение ритма дыхания и пульса. К началу четвертой недели от начала заболевания может наступить летальный исход.
Туберкулиновая чувствительность: нормергическая или слабоположительная, иногда наблюдается отрицательная анергия при милиарном процессе.
Инструментальные исследования
Изменения на КТ и МРТ головного мозга: симптомы внутренней гипертензии, расширение желудочков, вторичная гидроцефалия, изменения в области турецкого седла, в более поздние сроки отек и набухание головного мозга.
Показания для консультации специалистов:
— невропатолог — для динамической оценки поражения ЦНС;
— нейрохирург- при гидроцефалии, нарушение ликвородинамики;
— окулист – определение и наблюдение за изменениями на глазном дне;
— инфекционист – исключение неспецифической этиологии менингита.
Туберкулезный менингит, менингоэнцефалит, БК- БК+, 1 и 2 категории. Новый случай, рецидив > Клинические протоколы МЗ РК
Цели лечения:
Химиотерапия по 1 или 2 категории. Снятие симптомов туберкулезной интоксикации, нормализация гемограммы и ликворограммы, купирование менингиальных симптомов и симптомов поражения ЦНС.
Тактика лечения:
Лечение больных ТБ мозговых оболочек и ЦНС комплексное и проводится в условиях специализированных учреждений. Лечение в интенсивной фазе поводится в условиях стационара и в поддерживающей — амбулаторно.Контроль лечения:
Во время интенсивной фазы микроскопическое и культуральное исследование мокроты на МБТ(2х кратно), общий анализ крови и мочи, биохимический анализ крови — ежемесячно, рентгено-томографическое исследование ОГК при сочетании с легочным процессом 1 раз в 2-3 месяца, на поддерживающей фазе — ежеквартально. КТ головного мозга по показаниям и согласно рекомендации невропатолога и нейрохирурга. При сохранении культуральным методом МБТ на 4-5 месяце лечения повторная постановка ТЛЧ на ПВР.
Режим:
Одни из главных компонентов лечения является строгий постельный режим до санации ликвора и исчезновения менингеальных знаков, с постепенным поэтапным расширением режима: перевод на положение сидя, перевод на полупостельный режим. Каждый этап должен начинается с минимальной нагрузки и времени с постепенным увеличением. Перевод больного одного этапа на следующий этап расширения режима осуществляется с разрешения невропатолога, окулиста.Медикаментозное лечение
Туберкулезный менингит представляет собой одно из тяжелых осложнений туберкулезного процесса, поэтому больные с данной патологией госпитализируются в ОАиР.
Препараты первого ряда назначают строго в зависимости от веса, из расчета мг/кг/сутки.
Интенсивная фаза лечения в режиме 1 категории проводится 5 АБП в течение 4 месяцев (изониазид 300, рифампицин 600, пиразинамид 2000, этамбутол 1200 — 4 месяца, и стрептомицин 1,0 — 2 месяца). В конце 2, 3, 4 месяцев лечении в интенсивной фазе проводятся контрольные исследования: бактериоскопия ликвора на МБТ; ликворограмма. При положительной клинико-бактериологической динамике процесса больной переводится на поддерживающую фазу лечения сроком 8 месяцев 2 или 3 препаратами (изониазид 300 + рифампицин 600 или изониазид 300 + рифампицин 600 +этамбутол-1200) в ежедневном режиме.
Интенсивная фаз лечения в режиме 2 категории проводится также 5 АБП в течение 5 месяцев (изониазид 300, рифампицин 600, пиразинамид 2000, этамбутол 1200 — 5 месяцев, стрептомицин 1,0 — 2 месяца). В конце 2,3,4,5 месяцев лечения в интенсивной фазе проводятся контрольные исследования: бактериоскопия ликвора на МБТ; ликворограмма. При положительной клинико-бактериологической динамике процесса больной переводится на поддерживающую фазу лечения сроком 7 месяцев 3 препаратами (изониазид 300 + рифампицин 600 + этамбутол 1200) в ежедневном режиме. При лечении противотуберкулезными препаратами часто развиваются аллергические реакции, токсический гепатит, разрушающее действие на витамины, в связи, с чем требуется назначение патогенетической, симптоматической терапии: витамины; гепатотропные; антигистаминные; гипотензивные средства.
Симптоматическое и патогенетическое лечение:
Важным аспектом неспецифической терапии при менингитах различной этиологии, является дезинтоксикация, и поддержание водно солевого баланса организма. Для этой цели используют коллоидные и кристаллоидные растворы. Следует с особой осторожностью производить внутривенные вливания жидкостей, в связи с опасностью развития отѐка мозга.Состав инфузионной терапии определяется показателями коллоидно-осмотического давления (КОД).
Основные параметры КОД должны поддерживаться на следующем уровне:
— альбумин 48-52 г/л;
— уровень ионов натрия 140—145 ммоль/л.
Базовым раствором является 5 % декстрозы на 0,9 % натрия хлорид.
Уровень глюкозы в крови поддерживается в границах 3,5-7,0 ммоль/л.
При гипоальбуминемии используют 10 % альбумин или свежезамороженную плазму — 10 мл/кг, для улучшения микроциркуляции -Декстран — 10 мл/кг, HAES-стерил Гидроксиэтилкрахмал 200/0.56-10 % — 5-10 мл/кг.
Стартовым раствором является 20 % раствор маннитола из расчѐта 0,25-1,0 г/кг в течение 10-30 мин. Через час после введения маннитола вводят фуросемид 1-2 мг/кг массы тела.
Больным с признаками инфекционно-токсического шока назначают глюкокортикоиды (гидрокортизон, преднизолон и др.), сердечные средства (строфантин, Никетамид), адреномиметики (Фенилэфрин, эфедрин). Также при инфекционно-токсическом шоке с явлениями острой надпочечниковой недостаточности производят внутривенное вливание жидкостей. В первую порцию жидкости добавляют 125—500 мг гидрокортизона или 30-50 мг преднизолона, а также 500—1000 мг аскорбиновой кислоты, Никетамид, строфантин.
Препараты нативной и свежезамороженной плазмы, донорский человеческий альбумин 5 и 10 % концентрации применяют для коррекции гипопротеинемии и для борьбы с гиповолемией в объѐме от 5 до 15 мл/кг/сут в зависимости от ситуации; для борьбы с бактериально-токсическим шоком — в сочетании с прессорными аминами (Допамин, добутамин).
Для нормализации кислотно-основного состояния вводится раствор гидрокарбоната натрия 4 % по показателю дефицита оснований. Суточный объем вводимой парентерально жидкости определяется из расчета 8-140 мг/кг/сутки. Необходимо измерение количества вводимой жидкости и выделенной жидкости.
Профилактика и лечение побочных реакций:
Для устранения и профилактики побочных эффектов противотуберкулезных препаратов используются:
— витамины групп А, В, С (пиридоксин в дозе 200 мг в сутки и др. витамины),
— трициклические антидепрессанты (амитриптилин и др.),
— нестероидные противовоспалительные препараты (диклофенак, ибупрофен и др.),
— ингибитор ксантиноксидазы (аллопуринол),
— Н2 блокаторы (ранитидин, фамотидин и др.),
— ингибиторы «протонной помпы»(рабепразол, омепразол, лансопразрол и др.),
— антациды (Алюминия оксид, магния оксид, Кальция карбонат, магния карбонат основной, лактулоза и др.),
— противорвотные (Метоклопрамид, лоперамид и др.),
— коррекция электролитов (Калия и магния аспарагинат, препараты кальция, калия и др.).
Купирование аллергических реакций (антигистаминные препараты, кортикостероиды).
Возможно использование других альтернативных и доступных лекарственных средств аналогичного действия, для устранения или облегчения побочного эффекта ПТП.Профилактика осложнений ТБ менингита:
Лечение больного ТБ менингитом с первых дней направлена на профилактику осложнений и назначается с первых дней лечения. Профилактика осложнений включает симптоматическую, патогенетическую, дегидратационную, гормональную терапию.Дегидратационная терапия направлена на уменьшение гипертензии, гидроцефалии и отека головного мозга.
Сосудистая и нейротропная терапия направлена на улучшение метаболических процессов и кровообращения головного мозга, сосудов глазного дна. Рассасывающая терапия направлена на профилактику окклюзионной гидроцефалии. Больным с гемипарезами по мере улучшения состояния и санации ликвора включается физиопроцедуры, начиная с легкого массажа в постели больного до ЛФК.
Отек и набухание головного мозга:
Дегидратационная терапия направлена на уменьшение гипертензии, гидроцефалии и отека головного мозга. Фуросемид вводится внутривенно в дозе 0,3-1,4 мг/кг в сутки. Применение салуретиков может сочетаться с введением в желудочный зонд Сорбитола в дозе 1г/кг в сутки. Маннитол – вводят внутривенно капельно в дозе 0,25-1г/кг в сутки. (требуется постоянный контроль осмотических показателей крови и при осмолярности выше 310 мосм/кг препарат не применяется. При гиперосмолярности обусловленной гипернатриемией (более 155 ммоль/л) предпочительнее использовать фуросемид.
Профилактика трофических расстройств: не реже одного раза в 1-2 часа изменение положения тела больного, проведение перкуссионного массажа, применение противопролежневых матрасов или мешочков с просом, простыни должны быть хорошо расправлены. Ежедневная обработка кожи, полости рта.
Профилактиктическая защита глаз: для исключения возникновения эрозий роговицы, у которых глаза в коме открыты, используют глазную мазь и пассивно закрывают их лентой, для профилактики вторичной инфекции прикладываются салфетки смоченные раствором Нитрофурала.Лечение вторичного или сопутствующего неспецифического воспаления
Для лечения неспецифических воспалительных заболеваний, протекающих на фоне туберкулезного менингита, антибактериальные препараты отбираются в соответствии с чувствительности микрофлоры к ним.
Перечень основных и дополнительных медикаментов:
Перечень основных медикаментов:
Противотуберкулезные препараты первого ряда٭
Изониазид, таб.300мг
Рифампицин, капс.150мг
Пиразинамид, таб. 500мг
Этамбутол, таб. 400мг
Стрептомицин, флак.1000мг
Перечень дополнительных медикаментов٭
Гормональные препараты٭
Преднизолон, табл. 5 мг
Преднизолон, р-р для инъекций 30 мг/мл
Диуретики ٭
Фуросемид, амп.
Маннитол, фл. 200мл 15%
Растворы, применяющие для коррекции водного, электролитного обмена٭
Калия и магния аспарагинат, р-р для в/венного введения.
Лекарственные средства, влияющие на коагуляцию٭
Гепарин натрия, амп.
Препараты, улучшающие мозговое кровообращение и восстановления энергетического дефицита нейромедиаторного обмена٭
Церебролизин концентрат (комплекс пептидов, полученных из головного мозга свиньи) 1мл
Ницерголин таб. 4мг., 5 мг., 10 мг., 30 мг.
Ницерголин амп. 4 мл., флакон 4 мг.
Винпоцетин раствор для инъекций в ампуле 2 мл, 5 мл
Депротеинизорованный гемодериват крови телят раствор для инъекций в ампуле 2 мл, 5 мл
Цитиколин 30,0 мл р-р для приема внутрь
Цитиколин, амп., 500мг. 4 мл.
Инозин, таб. 0,2, раствор для инъекций 2% 10мл
Пиритинол таб. 100мг., суспензия для приема внутрь80,5мг\5мл 200мл
Глицин, таб. 100мг.
Винпоцетин раствор для инъекций 5мг\мл 2мл. Кавинтекс таб. 0,05г.
Циннаризин, таб. 25мг
Пирацетам таб. 200мг., раствор для инъекц.20% 5мл.
Глютаминовая кислота, таб. 250мг.
Холин альфосцерат капс. 400мг, раствор для инъекций 1000мг\4мл
Ипадакрин, раствор для инъекций 0,5% 1мл,1,5% 1,0
Пирацетам, циннаризин капсула.
Лекарственные средства с гепатопротекторным действием٭
Адеметионин ,таб. 400мг., лиофилизат для приготовления раствора дляв/венного введения с растворителем 5 мл 400 мг
Левокарнитин ампулы для инъекций 1г/5мл, для приема внутрь1г\10млКарнитина оротат, Dl-карнитина гидрохлорид (в т.ч. карнитина основания), антитоксическая фракция экстракта печени (в т. ч. цианкобаламин), аденозин, пиридоксина гидрохлорид, цианкобаламин порошок для приготовления раствора для инъекций1 г.капс. 50мг.
Дымянки лекарственной травы экстракт сухой, расторопши пятнистой плодов экстракт сухой, капсула
Эссенциальные фосфолипиды для в/венного введения 5мл
Эссенциальные фосфолипиды капс.
Урсодезоксихоливая кислотата, капсула 250мг
Витамины и минеральные вещества ٭
Витамины группы В
Пиридоксин, в ампулах 5% -1 мл
Тиамин, в ампулах 6%-1 мл
Витамины группы С
Аскорбиновая кислота, раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл.
Антибиотики группы карбапенемов:
Меропенемлиофилизированный пор.1,0 для приготовления в/в р-ра Имипенем+Циластатин, пор д/и в/в р-рафл 500мг
Дорипенем,лиофилизированный пор.1,0 для приготовления в/в р-ра
Антибиотики цефалоспоринового ряда:
Цефоперазон, пор.для приготовления инъекции, 500 мг.
Цефепим, пор.для инъекции 1,0; 0,5г.
Цефоперазон, сульбактам пор.для приготовления инъекции, 500 мг.
Тикарциллин, кислота клавулановая пор.для приготовления р-ра для инъекции 3,2
Парентеральные растворы٭
Аминокислоты, минеральные соли, р-р 500,0 для в/в введения
Сукцинилированный желатин,р-р 500,0 для в/в введения
Плазмозаменяющие средства и кровезаменяющиепрепараты٭
Декстран
Альбумин, раствор для инфузий 10% 100мл
Декстроза:
Декстроза раствор для инъекций 5% 400 мл,
Декстроза раствор для инъекций 5% 200 мл
Декстроза раствор для инъекций 40% 5,0
Декстроза раствор для инъекций 40% 10,0
Плазма свежезамороженная, одногруппная 0,1л.
Гидроксиэтилкрахмал:
Гидроксиэтилкрахмал, раствор для в/в введения 60 мг/мл 500мл
Гидроксиэтилкрахмал, раствор для инфузий 6% 500 мл
Декстран:
Декстран раствор для инфузий 10% 200,0
Противосудорожные и противоэпилептические средства:
Магния сульфат, р-р для инъекций 25% — 5 мл.
Диазепам, амп.10мг./2мл.
Диазепам,амп.р-р в/в кап.10мг/2,0 мл.
Диазепам,таб. 0,5 г.
Вальпроевая кислота, кап. 150 мг.
Карбамазепин, таб. 0,2
Антациды (Комбинированные препараты, содержащие гидроокись алюминия, гидроокись магния):
Алюминия оксид, магния оксид, суспензия для приема внутрь.
Рабепразол таб 20мг.
Эзомепразол таб 20мг.
Противорвотные средства:
Домперидон, таб. 10 мг.
Метоклопрамид, раствор для иньекций 10мг\2мл
Ондансетрон,раствор 8мг\4мл
Метоклопрамид таб. 10 мг;
Анксиолитики и снотворные лекарственные средства:
Тофизопам таб. 50 мг.
Мебикар таб. 300мг.
Экстракты растений, гвайфенезин, раствор для приема внутрь 100,0,
Ингибиторы «протонной помпы»:
Омепразол, лиофилизат для приготовления раствора 40 мг.,
Омепразол, капс. 20 мг.
Антипсихотические лекарственные средства:
Галоперидол таб. 1,5мг, 5 мг.
Хлорпромазин, раствор для инъекций 2,5%, дражже 25мг,50мг,100мг.
Антидепрессанты:
Амитриптиллин , таб. 25мг.
Флувоксаминтаб. 25мг.
Неопиоидные анальгетики и нестероидные противовоспалительные лекарственные средства (НПВС):
Лорноксикам таб. 8мг, раствор для инъекций 8мг.
Мелоксикам раствор 1% 1,5мл для инъекций.
Кетопрофен капсула 50мг.
Кетопрофенамп. 100мг/2мл .
Метамизол натрия, питофенона гидрохлорид, фенпивериния бромид раствор для инъекций в ампулах, раствор для инъекций 5мл, таб. 500мг.
Диклофенак таб. 50 мг., р-р для инъекций 75мг/3мг,
Дексаметазон,фенилбутазон,салициламидовый-о-уксусный натрий, лидокаина гидрохлорид, цианокобаламин,ибупрофен и т.д.
Ибупрофен, таб. 0,2г.
Ибупрофен,сусп. для приема внутрь, 100 мг/5 мл
Средства, способствующие восстановлению микроэкологического баланса кишечника:
Симетикон, капсула 40мг, эмульсия 100мл.
Симетикон, капли для приема внутрь 25мл.
Цианокобаламин, фолиевая кислота, споры лактобактерий, таблетка-капсула не менее 1,02*107.
Лиофилизированные дрожжи cахаромицетов буларди капсула 250мг.
Стерильный концентрат продуктов обмена кишечной микрофлоры капли для приема внутрь 100мл.
Тиреоидные гормоны и антитиреоидные лекарственные средства:
Калия йодид, таб. 100мкг.
Левотироксин, таб. 50 мкг.
Спазмолитики:
Дротаверин амп., 2%- 2,0 мл.
Дротаверин, таб.40 мг; 80 мг.
Платифиллин, амп., 0,2% — 1 мл.
Папаверина гидрохлорид, амп. 2% -2,0 мл.
Амбулаторное лечение
Больные после стационарного этапа лечения могут продолжать лечение в амбулаторных условиях. При амбулаторном лечении необходимо организовать НКЛ на дому (стационар на дому), совместно ПТО и ПМСП. При появлении побочных реакции на ПВР лекарственные средства, необходимые для устранения ее, должны выделяться из фонда ПМСП на бесплатной основе.
Другие виды лечения: Лечебная физкультура, массаж (при режиме II).
Хирургическое лечение: отсутствуют.
Профилактические мероприятия
В целях профилактики туберкулезного менингита необходимо проведение следующих мероприятий:
— своевременное проведение профилактических и противоэпидемических мероприятий по туберкулезу в очагах туберкулезной инфекции
Дальнейшее ве