Синдром короткой кишки — причины, симптомы, диагностика и лечение

Синдром короткой кишки – патологическое состояние, вызванное отсутствием сегментов тонкого кишечника или значительными нарушениями его функций. Пациентов беспокоит жидкий стул, слабость, сонливость, боль в области живота, анемия, сухость кожи и слизистых, обезвоживание, неврологические и психические расстройства. Диагностические мероприятия включают лабораторные, рентгенологические, эндоскопические и другие исследования. Лечение подразумевает комплексный и междисциплинарный подход, главная цель процедур – обеспечение организма питательными веществами и микроэлементами, а также адаптация кишечника к новым условиям функционирования.
Общие сведения
Синдром короткой кишки – симптомокомплекс, возникающий после удаления (резекции) отделов тонкого кишечника, а точнее, более 25% его длины, или при снижении его функциональных способностей до минимума. Заболевание характеризуется нарушением функций пищеварения: мальабсорбцией (изменением процесса всасывания пищи), мальдигестией (неполноценным перевариванием пищи), трофологической недостаточностью (дисбалансом между количеством поступающих элементов и потребностью в них). На клинические проявления влияет множество факторов: возраст пациента, протяженность удаленного сегмента, наличие сопутствующей патологии и т. п.
Синдром короткой кишки – это тяжело протекающее состояние, которое в случае резекции большей части кишечника приводит к трагическому исходу. Ведение таких больных требует комплексного подхода, в котором принимают участие разные специалисты: гастроэнтерологи, хирурги, диетологи, социальные работники, психологи. О распространенности синдрома трудно судить, но основываясь на статистике заболеваемости в европейских странах, он встречается в соотношении 2:1 000 000 населения.
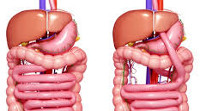
Синдром короткой кишки
Причины синдрома короткой кишки
Основная причина возникновения синдрома короткой кишки – это оперативное вмешательство, связанное с удалением протяженного участка тонкого кишечника. Чаще всего резекция производится по поводу болезни Крона, новообразований, непроходимости кишечника, ишемии, травмы, лучевого энтерита, атрезии или заворота кишечника, некротического энтероколита. Также данное патологическое состояние может быть обусловлено аномалиями развития желудочно-кишечного тракта.
Выделяют несколько видов резекции тонкого кишечника, влияющих на степень тяжести синдрома короткой кишки и клинические проявления: ограниченное удаление с сохранением илеоцекального клапана, обширная экстирпация подвздошной кишки и начального отдела толстой кишки, полное удаление тонкого и толстого кишечника.
Физиология тонкого кишечника
Тонкий кишечник – это отдел пищеварительной системы, состоящий из трех сегментов: 12-перстной, тощей и подвздошной кишки. Важнейшие функции органа – всасывание питательных веществ, продвижение содержимого (перистальтика), формирование иммунитета, образование пищеварительных соков и гормонов. Начальные отделы отвечают за поступление питательных веществ, резорбцию (обратное поглощение) воды и микроэлементов. В дистальных сегментах в основном происходит всасывание солей желчных кислот и витамина В12.
Длина кишечника у новорожденного составляет примерно 2,5 м, у взрослых – 3,5 – 6 м, при этом площадь поверхности равна 3300 см2. Но истинная всасывающая поверхность органа в несколько раз больше за счет многочисленных складочек, микроворсинок и ворсинок (примерно 2 000 000 см2). На границе с толстой кишкой находится илеоцекальный клапан. Он выполняет барьерную функцию: увеличивает время прохождения содержимого пищеварительного тракта и препятствует проникновению микроорганизмов из толстого кишечника в тонкий.
Механизмы формирования клинических проявлений синдрома короткой кишки связаны с нарушением функций тонкого кишечника, а также с локализацией и длиной дефекта. Резекция значительно сокращает всасывательную поверхность. Помимо этого, она приводит к ускорению движения химуса (содержимого) по пищеварительному тракту, поэтому уменьшается и время его соприкосновения со слизистой оболочкой. Именно эти факторы способствуют развитию признаков синдрома короткой кишки и его осложнений.
Симптомы синдрома короткой кишки
В гастроэнтерологии выделяют 3 стадии синдрома короткой кишки. Непосредственно после хирургической процедуры развивается острый послеоперационный период, который длится несколько недель или месяцев. Для него характерно появление частого жидкого стула, обезвоживания, вызванного потерей большого количества жидкости, серьезных изменений метаболизма, а также психических и неврологических расстройств. Пациенты жалуются на постоянную слабость, сонливость.
Постепенно происходит восстановление функций пищеварительной системы и наступает период субкомпенсации: нормализуется стул, обмен веществ, но при этом сохраняется ломкость ногтей и волос, сухость кожных покровов; развивается анемия, организм испытывает дефицит минералов и витаминов, вес практически не прибавляется. Весь второй период длится около года.
Последняя фаза синдрома короткой кишки – адаптация организма: она наступает спустя несколько лет после хирургической процедуры; ее длительность зависит от индивидуальных особенностей пациента, объема оперативного вмешательства и других факторов (возраст больного, сопутствующие заболевания и пр.).
Клинические признаки зависят от степени тяжести синдрома короткой кишки. При легкой степени пациенты испытывают боль в области живота, диарею, метеоризм (усиленное газообразование), анемию, снижение массы тела в пределах нескольких килограммов. Средняя степень синдрома короткой кишки характеризуется выраженными симптомами: частым жидким стулом (5-7 раз в день), значительным уменьшением массы тела, стойкой анемией, недостатком витаминов, развитием неприятных осложнений (желчных и почечных камней, язв в пищеварительном тракте и др.). Тяжелая степень синдрома короткой кишки — самая неблагоприятная; она проявляется изнуряющей диареей (примерно 15 раз в сутки), сильным похудением, стойкими нарушениями метаболизма, анемией, неврологическими и психическими расстройствами.
Диагностика синдрома короткой кишки
Диагностические мероприятия при синдроме короткой кишки включают тщательный опрос пациента и его внешний осмотр, а также проведение дополнительных методов обследования: анализа кала и крови, рентгенографии с исследованием пассажа бария по тонкому кишечнику, гастродуоденоскопии, колоноскопии и т. д.
Врач обязательно уточняет, когда сделана операция и по каким причинам. При пальпации обнаруживается вздутие и болезненность в области живота; при осмотре отмечается сухость кожи и слизистых оболочек, их бледность, отеки.
Общий и биохимический анализы крови выявляют анемию (снижение числа эритроцитов и гемоглобина), признаки воспаления (рост СОЭ и лейкоцитов), недостаток витаминов, минералов и белка. Копрограмма позволяет обнаружить в кале непереваренные частицы пищи и жиры. Также назначают рН-метрию желудочного секрета, так как в большинстве случаев увеличивается образование соляной кислоты. Инструментальное обследование (УЗИ, КТ или МСКТ органов брюшной полости, обзорную рентгенографию) при синдроме короткой кишки проводят с целью обнаружения осложнений, развившихся на фоне патологии.
Лечение синдрома короткой кишки
Цель терапии синдрома короткой кишки – обеспечить полноценное поступление питательных веществ, воды, микроэлементов, минимизируя парентеральный способ питания. Адекватное ведение больных позволяет предупредить развитие последствий, связанных с кишечной недостаточностью, и повысить уровень жизни. Лечебные мероприятия при синдроме короткой кишки напрямую зависят от стадии процесса, его локализации и степени тяжести.
При сохранении длины тонкого кишечника более 1,8 м остается возможность орального питания, но укорочение пищеварительной трубки до 0,6-1,8 м подразумевает периодическое применение парентерального (внутривенного) питания в течение 1-2 месяцев. Принимать пищу нужно часто и маленькими порциями; показано употребление соков, мясных бульонов, молочных продуктов (но осторожно, так как они могут усугубить диарею) и исключение из рациона жареного, соленого и пряного. Считается, что энтеральное питание при синдроме короткой кишки способствует ускорению процессов адаптации кишечника, о чем свидетельствуют многочисленные исследования. Если же сохранилось меньше 60 см кишечника, то проводят длительное парентеральное питание с контролем концентрации микроэлементов, углеводов, белков, жиров и витаминов в крови.
Лечебные мероприятия при синдроме короткой кишки подразумевают прием лекарственных препаратов: противодиарейных, антацидов для снижения кислотности желудочного сока, ингибиторов протонной помпы для сокращения выработки желудочного секрета, средств для усиления всасывания желчных кислот, поливитаминов, антибиотиков.
Хирургическое лечение используют только при продолжительном и тяжелом течении патологии и неэффективной консервативной терапии. Выполняется формирование новых барьерных клапанов, может быть проведена трансплантация части кишки, образование антиперистальтических сегментов путем разворачивания отдельных участков тонкого кишечника. Эти операции довольно результативны, но иногда непредсказуемы, так как могут вызвать развитие осложнений (заворот кишки, стриктуры и т. п.). Поэтому их назначают только после того, как убедятся в отсутствии механизмов адаптации.
Осложнения и прогноз синдрома короткой кишки
Дисфункция пищеварительной системы, помимо вышеперечисленных симптомов, вызывает развитие гиповитаминоза и камнеобразования в желчном пузыре и в почках, активное размножение кишечной микрофлоры, образование язв пищеварительного тракта, изменение всасывания медикаментов, метаболический ацидоз (рост концентрации молочной кислоты в крови). Эти процессы ухудшают общее состояние пациента. Но адекватное лечение и постоянное динамическое наблюдение у гастроэнтеролога позволяют добиться хороших результатов, ускорить адаптацию организма, снизить риск трагического исхода и негативных последствий.
Профилактических мероприятий, направленных на предупреждение синдрома короткой кишки, не существует. При выполнении резекции тонкого кишечника должны выбираться наиболее щадящие методы оперативного вмешательства.
Принципы ведения пациентов с синдромом короткого кишечника | Баранская Е.К., Шульпекова Ю.О.
Для цитирования: Баранская Е.К., Шульпекова Ю.О. Принципы ведения пациентов с синдромом короткого кишечника. РМЖ. 2010;13:789.
Синдром короткого кишечника представляет собой комплекс симптомов, который развивается после обширных резекций тонкой кишки. Подобные операции проводятся по поводу болезни Крона, ишемии кишечника, лучевого энтерита, заворота тонкой кишки, десмоидных опухолей, травм и др. Распространенность синдрома короткого кишечника оценивать затруднительно, так как его проявления существенно варьируют по тяжести и не все случаи регистрируются медицинской статистикой. По некоторым оценкам, в европейских странах, распространенность тяжелых форм составляет 1,8–2 на 1 млн населения [5].
Синдром короткого кишечника представляет собой комплекс симптомов, который развивается после обширных резекций тонкой кишки. Подобные операции проводятся по поводу болезни Крона, ишемии кишечника, лучевого энтерита, заворота тонкой кишки, десмоидных опухолей, травм и др. Распространенность синдрома короткого кишечника оценивать затруднительно, так как его проявления существенно варьируют по тяжести и не все случаи регистрируются медицинской статистикой. По некоторым оценкам, в европейских странах, распространенность тяжелых форм составляет 1,8–2 на 1 млн населения [5].
Исходя из объема резекции можно выделить три основных типа клинико–анатомических изменений [8,13,16].
1. Резекция тонкой кишки при сохранении хотя бы части подвздошной кишки, илеоцекального клапана и толстой кишки. Такие пациенты в меньшей степени подвержены тяжелым расстройствам пищеварения и редко нуждаются в длительном искусственном питании.
2. Резекция тонкой кишки с наложением тощекишечно–толстокишечного анастомоза. Больные с тощекишечно–толстокишечным анастомозом первое время после операции чувствуют себя удовлетворительно, хотя отмечаются признаки стеатореи. В последующие месяцы постепенно проявляется трофологическая недостаточность. Однако со временем возможна функциональная адаптация со снижением потребности в пищевых веществах. Употребление объемов пищи, обычных для здоровых людей, сопровождается появлением диареи. При сохранении менее 50 см тонкой кишки может возникнуть необходимость в поддерживающем парентеральном питании.
• Средней тяжести: необходимость назначения специального энтерального питания и перорального приема глюкозо–солевых растворов.
• Тяжелая: необходимость проведения парентерального питания и введения глюкозо–солевых растворов.
Как правило, признаки КН развиваются при длине сохранившегося отрезка тонкой кишки менее 2 м. Резекция с сохранением менее 40–50 см рассматривается как наиболее прогностически неблагоприятная в отношении развития самых тяжелых форм КН.
Патофизиологические изменения после резекции тонкой кишки
Ускорение пассажа по кишечнику. При резекции подвздошной и толстой кишки вследствие нарушения естественного запирательного механизма существенно нарастает скорость опорожнения желудка и пассажа по тонкой кишке. Это опосредовано низким уровнем продукции YY–пептида и глюкагоноподобного пептида–2, которые в норме секретируются клетками слизистой оболочки подвздошной и толстой кишки и играют важную роль в регуляции аппетита и моторики.
2 нед. после резекции тонкой кишки отмечается гиперсекреция желудочного сока [20].
Нарушение функции всасывания и магниево–кальциевого обмена. После резекции более 60–100 см терминального участка подвздошной кишки развивается мальабсорбция жиров, витамина В12 и желчных кислот, не компенсируемая нарастанием их синтеза в печени. Неабсорбированные желчные кислоты поступают в толстую кишку, где стимулируют секрецию воды и электролитов. Неабсорбированные жирные кислоты связывают ионы магния. Одновременно вследствие вторичного гиперальдостеронизма возрастает потеря магния с мочой. Гипомагниемия сопровождается снижением активности паратгормона, угнетением выработки D–1,25–диоксихолекальциферола, захвата кальция в почечных канальцах и кишечнике.
У пациентов с тощекишечно–толстокишечным анастомозом со временем возможно замедление опорожнения желудка и пассажа по тонкой кишке на фоне повышения активности YY–пептида и глюкагоноподобного пептида – 2 в крови; постепенно возрастает интенсивность всасывания нутриентов, воды, натрия и кальция.
Клиническая оценка при синдроме короткого кишечника заключается, прежде всего, в характеристике трофологического статуса и водно–электролитного обмена, включающего анализ содержания натрия, магния и кальция.
Трофологическая недостаточность проявляется в снижении массы тела более чем на 10%, показателя индекса массы тела (ИМТ) <18,5 кг/м2, окружности мышц плеча <19 см у женщин и <22 см у мужчин.
При еюностоме крайне важное значение имеет оценка степени гидратации, содержания натрия и магния в крови, контроль массы тела и объема выделений через еюностому. Признаки дегидратации и дефицита натрия – как правило, жажда и артериальная гипотензия, вплоть до развития преренальной анурии. Для выраженного дефицита натрия характерно снижение его концентрации в моче <10 ммоль/л.
Для долговременного прогноза и выбора тактики лечения необходимо уточнить длину сохранившегося участка кишечника от дуодено–еюнальной связки, что возможно во время хирургического вмешательства или при рентгенографии с контрастом.
Сравнение особенностей проявлений синдрома короткого кишечника при тонко–толстокишечном анастомозе и еюностоме представлено в таблице 1 [14].
Общие принципы ведения пациентов. Цель лечения пациентов с синдромом короткой кишки – обеспечить потребности организма в воде, электролитах и питательных веществах, при этом, по возможности, отдавая предпочтение оральному/энтеральному питанию перед парентеральным. Ведение пациентов командой специалистов позволяет предотвратить быстрое развитие дегидратации, снизить риск осложнений, связанных с КН и искусственным питанием (в частности, нарушений функции печени, септических осложнений), и повысить качество жизни пациентов.
Общие принципы выбора пути введения жидкости, электролитов и питательных веществ при синдроме короткого кишечника представлены в таблице 2 [14]. При наиболее тяжелых формах (еюностома с отрезком сохранившейся части тощей кишки менее 50 см) жизненно необходимо обеспечить полное парентеральное питание и регидратацию. При относительно длинном сохранившемся отрезке тонкой кишки и сохранении пассажа по толстой кишке (тонко–толстокишечный анастомоз) режим питания и приема жидкости приближается к естественному.
Особенности ведения пациентов
с тощекишечно–толстокишечный
анастомозом
Особенности питания. В ближайшие 6 мес. после операции, учитывая наклонность к желудочной гиперсекреции, следует назначить антисекреторные средства. При приеме пищи через рот следует учитывать, что 50% энергии и более может не усваиваться из–за нарушений всасывания, поэтому энергетическая ценность пищи должна быть повышена; показано кормление в ночные часы. При недостаточном эффекте следует присоединить парентеральное питание в течение нескольких недель, месяцев [3].
Поступление длинноцепочечных жирных кислот в толстую кишку провоцирует ускорение транзита, снижение всасывания воды и тем самым усугубляет диарею. Жирные кислоты угнетают деятельность бактерий, ферментирующих углеводы, и связывают кальций, цинк и магний. Последнее способствует нарастанию диареи, всасыванию окасалатов и повышению риска уролитиаза. При подборе диеты следует отдавать предпочтение включению триглицеридов со средней и короткой длиной цепи, способных всасываться как в тонкой, так и в толстой кишке, например продуктов на основе кокосового и пальмового масел, питательных смесей «Пептамен», «Клинутрен» [22]. Углеводы в диете таких пациентов должны быть представлены преимущественно полисахаридами (в составе киселей, каш и супов из гречневой, овсяной, перловой, пшенной, кукурузной круп, картофельного пюре, заварного несладкого и нежирного крема). Прием большого количество моно– и олигосахаридов несет риск лактатацидоза в результате гиперпродукции молочной кислоты тонкокишечными лактобациллами и микрофлорой толстой кишки при pH кала выше 6,5 [6].
При сохраненной толстой кишке существенные нарушения водно–электролитного баланса наблюдаются редко. В случае снижения содержания натрия в течение дня рекомендуется принимать внутрь изотонический глюкозо–солевой раствор в количестве, определяемом степенью дегидратации (обычная физиологическая потребность составляет около 30 мл/кг массы).
В большинстве случаев бывает необходимым поддерживающее лечение витамином В12, препаратами селена. У некоторых больных возникает необходимость возмещения дефицита цинка, эссенциальных жирных кислот, жирорастворимых витаминов А, Е, D, К.
Лечение диареи. Диарея при синдроме короткого кишечника носит преимущественно характер осмотической и отчасти гиперсекреторной и гиперкинетической, обусловленной нарушением секреции гастро–интестинальных гормонов. При уменьшении объема потребляемой через рот пищи диарея регрессирует, и в ряде случаев может потребоваться временное парентеральное питание. Принципы медикаментозного лечения диареи сходны с таковыми при еюностомии: назначение лоперамида в дозе 2–8 мг за полчаса до приема пищи, кодеина фосфата в дозе 30–60 мг перед едой. Если резецированы 100 см и более терминальной части подвздошной кишки и в развитие диареи вносит вклад мальабсорбция желчных кислот, целесообразно назначение холестирамина.
У пациентов с тонко–толстокишечным анастомозом зафиксированы эпизоды спутанности сознания, причинами которых могут послужить снижение содержания магния (<0,2 ммоль/л), дефицит тиамина (синдром Вернике – Корсакова, основными проявлениями которого служат грубые нарушения памяти, расстройства координации в сочетании с полинейропатией), лактатацидоз и гипераммониемия вследствие дефицита цитруллина. Лечение заключается в коррекции дефицита магния, назначении тиамина, промежуточного продукта цикла синтеза мочевины – аргинина, антибиотиков широкого спектра; в отдельных случаях показано временное парентеральное питание [21].
Снижение риска желчнокаменной и мочекаменной болезни. Частота образования кальциево–билирубиновых желчных камней после операций на кишечнике достигает 45%. Вероятная причина холелитиаза у этих больных – снижение активности (отсутствие) энтерогепатической циркуляции билирубина и стаз желчи в желчном пузыре и желчевыводящих протоках. Профилактика включает предпочтительно энтеральное питание, введение холецистокинина, назначение урсодеоксихолевой кислоты, подавление избыточного роста кишечных бактерий. Некоторые хирурги при масштабной резекции тонкой кишки предпочитают проводить профилактическую холецистэктомию.
Риск формирования оксалатных мочевых камней и нефрокальциноза после резекции тонкой кишки достигает 25%. Для профилактики уролитиаза следует не допускать развития дегидратации, исключать продукты, богатые оксалатами, обогащать рацион триглицеридами со средней длиной цепи и кальцием (питание по типу диеты № 5).
Особенности ведения пациентов с еюностомой. В отличие от пациентов с тонко–толстокишечным анастомозом, при еюностомии наблюдается выраженная потеря жидкости и электролитов, но отсутствуют проблемы, связанные с выраженной бактериальной ферментацией в толстой кишке.
При ведении пациентов с еюностомой необходимо контролировать объем отделяемого через стому содержимого кишечника за сутки. Большой объем отделяемого может указывать на наличие нераспознанных инфекционных осложнений, частичной/преходящей обструкции кишечника, активного энтерита (например, клостридиального).
Коррекция дефицита воды и электролитов. Потери через стому нарастают после приема жидкости и пищи, причем каждый литр отделяемого содержит ≈100 ммоль натрия. Если длина оставшейся части тощей кишки более 50 см, потеря калия является относительно небольшой ( ≈15 ммоль/л). Снижение калия может наблюдаться вследствие гиперальдостеронизма – вторично по отношению к потере натрия; гипокалиемия может быть также следствием гипомагниемии, ведущей к нарушению работы транспортных систем, контролирующих экскрецию калия [12]. При гипокалиемии возникает риск нарушений сердечного ритма.
Распространенной ошибкой служит рекомендация принимать внутрь большие объемы гипотоничной жидкости для коррекции водно–электролитного обмена; это ведет к повышению объема потерь через стому. Такой же эффект наблюдается при приеме гипертонических растворов глюкозы, напитков с сахарозаменителями, чая, кофе, алкоголя, фруктовых соков.
Для пациентов с еюностомой оптимальным является прием регидратационных изотонических растворов с концентрацией натрия ≈90 ммоль/л (так как концентрация натрия в отделяемом из еюностомы составляет
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
лечение и прогноз для жизни
Синдром короткой кишки – тяжелое патологическое состояние, возникающее после хирургического удаления части кишечника. Нарушается переваривание и усвоение пищи. Развивается обезвоживание, дефицит питательных веществ, микроэлементов и витаминов. В странах Европы синдром короткой кишки встречается у 4 детей из 1 млн.
Причины
Операцию, после которой развивается синдром короткой кишки, делают в следующих случаях:
- Врожденные пороки развития кишечника – протяженные участки сужения тонкой и толстой кишки.
- Некротический энтероколит – язвенно-некротическое поражение кишечной стенки с нарушением ее целостности и выходом содержимого в брюшную полость. Болеют в основном недоношенные младенцы.
 Кишечная непроходимость – у детей до 2 лет из-за анатомических особенностей часто развивается заворот кишок, инвагинация (внедрение одного участка кишки в другой). В старшем возрасте кишечная непроходимость возникает из-за спаечного процесса в брюшной полости
Кишечная непроходимость – у детей до 2 лет из-за анатомических особенностей часто развивается заворот кишок, инвагинация (внедрение одного участка кишки в другой). В старшем возрасте кишечная непроходимость возникает из-за спаечного процесса в брюшной полости- Тяжелая форма болезни Гиршпрунга – врожденное недоразвитие или отсутствие нервных сплетений, обеспечивающих продвижение пищевого комка по кишечнику.
- Тромбоз сосудов брыжейки – образование тромбов в кровеносных сосудах кишечника с последующим некрозом кишки.
- Новообразования – доброкачественные или злокачественные опухоли кишечника у детей старшего возраста.
- Травмы живота – удары, сдавление, открытые раны живота с повреждением кишечника.
У 51% детей патологии предшествуют 2-3 операции.
Симптоматика
Выраженность симптомов зависит от объема проведенной операции и времени, прошедшем после нее.
Желудочно-кишечные проявления
 частый жидкий пенистый стул с сальным блеском;
частый жидкий пенистый стул с сальным блеском;- периодические боли в животе;
- вздутие, урчание живота;
- жажда.
Общие проявления
- недостаток веса;
- отставание в развитии;
- бледность, вялость;
- сухость кожи и слизистых оболочек;
- ломкость и выпадение волос;
- повышенная кровоточивость;
- расстройство зрения.
Стадии болезни
Кишечник должен адаптироваться к работе в новых условиях. Этот процесс растягивается на 1-4 года и проходит три стадии:
 Острая – наступает сразу после операции и длится до 3 месяцев. Состояние ребенка тяжелое, симптомы ярко выражены. Без медицинской помощи он может погибнуть.
Острая – наступает сразу после операции и длится до 3 месяцев. Состояние ребенка тяжелое, симптомы ярко выражены. Без медицинской помощи он может погибнуть.- Субкомпенсация – до года. При грамотном лечении нарушенные функции постепенно восстанавливаются, состояние улучшается, увеличивается вес.
- Адаптация – 3-4 года. Площадь поверхности оставшейся кишки увеличивается, активизируется всасывание. Нормализуется обмен веществ.
Диагностика
Дети с синдромом короткой кишки должны быть обследованы в условиях хирургического отделения. Сам диагноз не вызывает затруднений. Задача врача – оценить степень нарушения функций кишечника, чтобы определить тактику лечения.
Расспрос и осмотр
 Врач выясняет у ребенка или его родителей жалобы, уточняет, когда была операция на кишечнике, знакомится с медицинскими документами. Затем измеряет рост, вес, индекс массы тела, оценивает состояние кожи и слизистых оболочек, выявляет признаки обезвоживания.
Врач выясняет у ребенка или его родителей жалобы, уточняет, когда была операция на кишечнике, знакомится с медицинскими документами. Затем измеряет рост, вес, индекс массы тела, оценивает состояние кожи и слизистых оболочек, выявляет признаки обезвоживания.
При пальпации живота врач определяет вздутие и зоны болезненности, выслушивает кишечные шумы.
Лабораторные исследования
- Общий анализ крови – признаки анемии.
- Общий анализ мочи – повышение удельного веса, ацетон, следы белка.
- Биохимия крови – нарушение электролитного состава, повышение печеночных ферментов, снижение уровня белка, липидов.
- Контроль суточного объема мочи и стула – у малышей взвешивают подгузники.
- Анализ кала на углеводы – оценивают усвоение углеводов.
- Копрограмма – общий анализ кала. Показывает степень переваривания различных компонентов пищи.
- Водородный дыхательный тест – определяют концентрацию водорода в выдыхаемом воздухе. Анализ показывает активность полезных бактерий в кишечнике.
Инструментальные исследования
Лечение
После постановки диагноза сведения о ребенке с синдромом короткой кишки заносят в общероссийский онлайн реестр. Лечение проводят в многопрофильном центре. С ребенком работает детский гастроэнтеролог, хирург, диетолог, психолог.
Консервативная терапия
В первую очередь таким пациентам нужно обеспечить постоянный доступ в вену для инфузионной терапии. Ставят стандартные или более современные туннелируемые катетеры, порт-системы. Через них вводят растворы лекарственных препаратов и парентеральное питание.
Питание
На начальном этапе лечения питание вводят только внутривенно: растворы аминокислот, жировые эмульсии, растворы глюкозы, витамины. Необходимый объём и скорость инфузии рассчитывают индивидуально.
 При улучшении самочувствия постепенно добавляют жидкие смеси для питания внутрь (энтеральные). Их вводят через зонд или гастростому (отверстие в стенке желудка). В дальнейшем, если позволяет длина оставшейся кишки, полностью переходят на энтеральное питание. У новорожденных и грудных детей возможно использование грудного молока с препаратами, содержащими лактазу. При нормальном темпе физического развития и удовлетворительном состоянии кишечника осторожно вводят прикорм по возрасту.
При улучшении самочувствия постепенно добавляют жидкие смеси для питания внутрь (энтеральные). Их вводят через зонд или гастростому (отверстие в стенке желудка). В дальнейшем, если позволяет длина оставшейся кишки, полностью переходят на энтеральное питание. У новорожденных и грудных детей возможно использование грудного молока с препаратами, содержащими лактазу. При нормальном темпе физического развития и удовлетворительном состоянии кишечника осторожно вводят прикорм по возрасту.
Некоторым пациентам приходится продолжать внутривенное питание и в домашних условиях. В этом случае перед выпиской родителей обучают технике процедуры: объясняют, как ухаживать за катетером, подключать и отключать систему.
Внутривенные лекарственные препараты
Для коррекции обмена веществ и профилактики осложнений назначают следующие лекарства:
- растворы электролитов;
- препараты железа;
- гепарин для профилактики образования тромбов;
- антибиотики.
Препараты для приема внутрь
Добавляют после стабилизации состояния и введения энтерального питания:
 Лоперамид – тормозит двигательную активность кишечника, уменьшает понос.
Лоперамид – тормозит двигательную активность кишечника, уменьшает понос.- Блокаторы протонного насоса (Омепразол, Лансопразол, Рабепразол) – после удаления части кишечника увеличивается риск образования язв, поэтому назначают лекарства, снижающие продукцию соляной кислоты в желудке.
- Ферменты (Креон) – улучшают процесс переваривания.
- Пробиотики – препараты, содержащие полезные бактерии. Уменьшают понос, улучшают переваривание пищи.
Хирургическая терапия
Пациентам с тяжелым синдромом короткой кишки показаны реконструктивные восстановительные операции. Используют следующие методики:
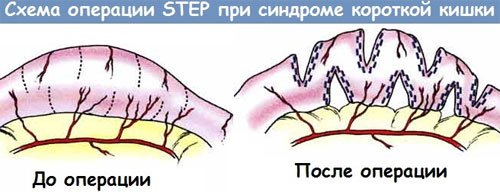
- Поперечная энтеропластика – на стене кишки делают несколько поперечных разрезов, которые затем сшивают в продольном направлении. При этом кишка удлиняется примерно на 60%.
- Удлинение и сужение кишки – кишку разрезают на лоскуты в продольном направлении, из каждого формируют трубку и сшивают их между собой.
Иногда требуется несколько таких операций. При неэффективности реконструктивных вмешательств показана трансплантация тонкой кишки.
Прогноз
Даже при своевременной и адекватной медицинской помощи смертность при синдроме короткой кишки достигает 37,5%. Пациенты погибают от инфекционных осложнений и грубых нарушений обмена веществ. На результаты лечения влияют следующие факторы:
- Объем предшествующей операции – чем меньше длина оставшейся кишки, тем хуже прогноз.
- Возраст ребенка – у детей раннего возраста заболевание протекает тяжелее, чаще развиваются осложнения. Однако в дальнейшем из-за интенсивного роста кишечника адаптация у них идет лучше.
- Наличие сопутствующей патологии – у детей с синдромом короткой кишки часто имеются множественные аномалии развития.
После восстановительных операций на кишечнике 70% детей удается перевести с внутривенного питания на полное энтеральное.
признаки, диагностика, эффективное лечение и диета
Комплекс заболеваний, провоцирующих дисфункцию некоторых отделов кишечника и вызванных хирургическим удалением части органа, называют синдромом короткой кишки (СКК). Патология приводит к дисбалансу между уровнем важных веществ и потребностью в них. СКК ухудшает общее состояние организма и может стать причиной летального исхода. Поэтому важно вовремя провести адекватную терапию и регулярно наблюдать за динамикой изменений в работе кишечника.
Причины формирования недуга
Первопричиной, вызывающей синдром короткой кишки, является хирургическое вмешательство, представляющее собой удаление части тонкого кишечника. Такую манипуляцию проводят в случае следующих патологий:
- гранулематозное воспаление отделов пищеварительного тракта;
- непроходимость кишечника;
- радиационный энтерит;
- ишемическая кишечная болезнь;
- повреждение кишечника вследствие травмы живота;
- опухоли;
- заворот кишечника;
- болезни органов ЖКТ.

Признаки синдрома короткой кишки у детей чаще всего проявляются в первые дни после рождения и возникают на фоне следующих факторов:
- порок развития брюшной стенки;
- заворот среднего отдела кишечника;
- врожденная аномалия развития толстой кишки;
- язвы и некрозы кишечных стенок.
Некротизирующий энтероколит у новорожденных является причиной СКК и представляет собой острое воспаление ЖКТ. Он может спровоцировать инфаркт кишечной стенки. Эта патология обычно возникает у младенцев, рожденных раньше срока, и связана с внутриутробным инфекционным поражением.
Физиология тонкого кишечника
Существенно увеличивают площадь тонкой кишки маленькие ворсинки. Через их поверхность всасывается большое количество питательных веществ и воды. Отсутствие части отдела кишечника приводит к сокращению числа этих ворсинок. Как следствие, развивается недостаток витаминов и минералов. Неусвоенные вещества, вода и полезные элементы поступают в толстую кишку и в жидком виде выводятся из организма.
Со временем организм привыкает к этим условиям. Он компенсирует нехватку количества ворсинок их высотой. В итоге функция кишечника восстанавливается, но для этого должно пройти определенное время.

Признаки патологии
Существует три формы расстройства в зависимости от тяжести симпотмов:
- Легкая. Течение СКК сопровождается метеоризмом, диареей и болевыми ощущениями в животе. Происходит незначительное снижение веса.
- Средняя. При этой степени тяжести больной жалуется на диарею, плохое состояние волос и кожи, у него снижается масса тела. На этой стадии у человека могут развиваться такие осложнения, как камни в желчном пузыре и почках, язва желудка.
- Тяжелая. Считается самой неблагоприятной формой патологии. Пациент мучается от частой диареи, у него резко снижается вес, развивается анемия, куриная слепота, остеопороз. У человека происходит тяжелое нарушение вещественного обмена, наблюдается ряд неврологических и психических патологий. Его кожа имеет бледный цвет и шелушится.
Иногда заболевание сопровождается синдромом приводящей петли. Он представляет собой состояние, при котором желчь скапливается в отделе кишечника и выплескивается наружу под воздействием неблагоприятных факторов. Человека при этом беспокоят боль в животе и области правого подреберья, рвота, общая слабость.
Особенно ярко проявляется патология у детей. Если терапевтические мероприятия были подобраны грамотно, тяжесть симптомов постепенно снижается, нормализуются стул и обменные процессы.
Диагностика
Диагностические методы основаны на сборе анамнеза и оценке данных внешнего осмотра. Врач обращает особое внимание на следующие признаки:
- состояние и цвет кожи;
- выраженные отеки;
- боль в брюшной области при пальпации;
- вздутие живота.
Также назначают общий и биохимический анализы кровяной жидкости. При патологии результат покажет пониженное количество железосодержащего белка и эритроцитов, а уровень лейкоцитов будет увеличен. Биохимия устанавливает присутствие симптомов дисфункции почек, дает информацию о количестве элементов. В случае запущенной формы проводят анализ крови для выявления заражения инфекциями. Лабораторное исследование кала показывает наличие непереваренной пищи и жиров.
К инструментальным методам относятся:
- Рентгенография. Позволяет исследовать отделы тонкого кишечника с помощью сульфата бария, который пациент принимает внутрь перед процедурой.
- Обследование органов брюшной полости с помощью ультразвука. Позволяет рассмотреть внутреннюю структуру и контуры органов, определить скопление жидкости, наличие воспалений и новообразований.
- ФЭГДС. Представляет собой осмотр верхних отделов ЖКТ с помощью фиброэндоскопа. Процедуру проводят на голодный желудок под местной анестезией.

На фоне синдрома короткого кишечника возникают другие осложнения, которые выявляются с помощью следующих процедур:
- КТ;
- рентгенография;
- мультиспиральная КТ.
Большое значение в постановке диагноза имеет информация о том, когда и почему была сделана операция на тонкой кишке.
Эффективные способы лечения
Лечение патологии требует консультации нескольких специалистов: хирурга, диетолога, психотерапевта, гастроэнтеролога. Главной целью терапии является достаточное поступление в организм воды, элементов, питательных веществ при условии минимального вливания через вену. Лечение синдрома короткой кишки включает следующие мероприятия:
- Прием медикаментов. Обычно доктор назначает антациды («Холестирамин», «Имодиум»), противодиарейные лекарства, антибиотики для предотвращения инфекции («Амоксициллин» и «Омез»), ингибиторы протонного насоса. Обязательно прописывают витаминные комплексы и препараты, стимулирующие работу кишечника.
- Операция. Хирургическое вмешательство необходимо в случае длительного и тяжелого течения патологии, а также при неэффективности медикаментозного лечения. Операция помогает восстановить проходимость проблемного участка. Реабилитация больного протекает быстрее, если во время резекции хирург сохраняет как можно больше сантиметров жизнеспособной кишки.
Определенных мер профилактики, способных предотвратить развитие синдрома, не существует.
Для минимизации вреда выбирают самые щадящие методы хирургического вмешательства.

Возможные последствия
Синдром тонкой кишки вызывает серьезные осложнения, ухудшающие общее состояние пациента. К ним относятся:
- Гиповитаминоз. Острый дефицит необходимых веществ может привести к переломам костей, внутренним кровотечениям, снижению репродуктивной функции у женщин.
- Метаболический ацидоз представляет собой повышение концентрации молочной кислоты в организме.
- Дисбактериоз кишечника. Нарушение баланса между вредной и полезной микрофлорой приводит к активному распространению микробов в кишечнике.
- Язвенная болезнь желудка образуется на фоне воспаления и гибели клеток эпителия.
Эти последствия ведут к проблемам со здоровьем и вызывают серьезные патологические процессы, от которых больной может умереть, если не оказать ему своевременную медицинскую помощь.
Соблюдение диеты
Все пациенты синдромом укороченного кишечника должны соблюдать определенную диету, предусматривающую следующие рекомендации:
- Необходимо пить больше натуральных соков, употреблять нежирные бульоны, чтобы восполнять запас жидкости.
- Важно включить в рацион сыры нежирных сортов.
- С молочной продукцией следует быть аккуратнее. Она может усилить диарею.
- Нужно отказаться от жарки продуктов, острых специй и солений.
- Питаться лучше небольшими порциями.
- Пищу необходимо готовить на пару без добавления специй.
Почти в половине случаев парентеральную диету требуется соблюдать пожизненно. Особенно это касается больных, у которых тонкая кишка имеет длину менее 100 см.
Рацион подростка должен быть богат полисахаридами, которые присутствуют в кашах, киселях, картофельном пюре.
Прогноз
Выживаемость пациентов с синдромом укороченной кишки и тяжесть последствий зависят от многих причин, к которым относятся:
- сложность и вид хирургического вмешательства;
- наличие других заболеваний;
- эффективность работы оставшегося участка кишечника;
- осложнения после операции;
- образ жизни;
- соблюдение диеты.
Сложно давать точные прогнозы относительно заболевания. На сегодняшний день трансплантация кишки сопровождается выживаемостью больных в течение года в 80% случаев. Степень проявления синдрома у новорожденных после проведенной операции значительно снижается, однако точно сказать, сколько проживет ребенок, нельзя.
Несмотря на определенную стабилизацию состояния больных, достичь улучшения работы оставшегося участка тонкой кишки или повысить ее эффективность не удается. Поэтому важно вовремя выявлять симптомы патологических причин синдрома короткой кишки, соблюдать все предписания доктора и регулярно проходить обследования органов ЖКТ.
 Загрузка…
Загрузка…Лечение детей с синдромом короткой кишки
ОПРЕДЕЛЕНИЕ ПОТРЕБНОСТИ В УГЛЕВОДАХ И ЖИРАХ:
Потребность в углеводах и жирах при СКК определяется потребностью в энергии и потребностью в эссенциальных жирных кислотах [7,13-15].
При ППП можно пользоваться стандартным расчетом на основании потребности в данном возрасте. Как углеводы, так и жиры, могут использоваться с данными целями с одинаковым эффектом на метаболизм. Выбор соотношения липидов и углеводов в доставляемой энергии определяется объемом жидкости, водимой за сутки и переносимостью того или иного раствора.ПРЕПАРАТЫ ДЛЯ ПАРЕНТЕРАЛЬНОГО ПИТАНИЯ
Главное современное требование, предъявляемое к качественному составу растворов аминокислот, – обязательное содержание всех незаменимых аминокислот, синтез которых не может осуществиться в организме ребенка (изолейцин, фенилаланин, лейцин, треонин, лизин, триптофан, метионин, валин). У недоношеннных детей принципиально важным является ограничение потенциально токсичных аминокислот (см. рекомендации по парентеральному питанию недоношенных www.raspm.ru)
Жировые эмульсии (ЖЭ) — наиболее эффективный энергетический компонент, что обусловлено их высокой энергетической ценностью (1 г — 9,3 ккал).
Для детей, находящихся на длительном парентеральном питании предпочтительны жировые эмульсии с включением оливкового масла, богатого мононенасыщенными жирными кислотами (ω-9) и рыбьего жира, источника ω-3 жирных кислот с очень длинной цепью: эйкозапентаеновой и докозагексаеновой.
ЖЭ третьего поколения обеспечивает необходимое количество насыщеннных, моно- и полиненасыщенных жирных кислот; оптимальное соотношение семейств незаменимых ω-6 и ω-3 жирных кислот. Получены данные о положительном влиянии ЖЭ третьего поколения в виде снижение или ликвидации холестаза при использовании у пациентов с развитием заболеваний печени, ассоциированных с поражением кишечника [7,16].
При использовании ЖЭ нового поколения новорожденным и детям раннего возраста рекомендована начальная доза от 0,5-1 г жира/кг массы тела/день с последующим увеличением на 0,5-1 г жира/кг массы тела/день до 3 г жира/кг массы тела/день, при этом рекомендовано не превышать суточную дозу более 3 г жира/кг массы тела/сут (для недоношенных – 4 г/кг/сут). Скорость инфузии не должна превышать 0,125 г жира/кг массы тела/час.
В свете современных позиций в детской практике предпочтительно использование 20% ЖЭ [16].
Помимо белков и жиров обязательным компонентом ПП детей раннего возраста являются углеводы. Углеводы являются хорошим источником энергии и дают быструю утилизацию и хорошую растворимость в воде. К тому же они хорошо смешиваются с другими субстратами, микроэлементами, витаминами. Если в питании ребенка длительное время ограничить поступление углеводов, то для выработки энергии расходуются не только резервные жиры, но и наблюдается распад тканевых белков. Обеспечение организма небелковыми источниками энергии снижает азотистые потери.
Для ПП у детей используют 10% и 20% растворы глюкозы. У новорожденных до 1 года используют растворы глюкозы из расчета 8-13 г/кг/сутки, старше 1 года – 7-10 г/кг/сутки. С целью предотвращения осложнений необходимо контролировать уровень глюкозы в крови, а также соблюдать скорость инфузии — не более 0,5 — 0,6 г/кг/массы тела.
Добавление в состав ПП препаратов, содержащих глутамин достоверно улучшает состояние слизистой кишечника. В экспериментальных моделях СКК, совмещенных с резекцией илеоцекального угла и толстой кишки, применение глутамина предупреждало развитие атрофии слизистой оставшейся кишки, приводило к снижению транслокации кишечной флоры, повышению уровня секреторного IgA [15,26].
При ПП необходимо использовать витамины и микроэлементы в возрастных потребностях.
Водорастворимые витамины рекомендовано совмещать с растворами глюкозы и аминокислот, — жирорастворимые витамины в составе липидов.
Сегодня на отечественном рынке имеются следующие препараты витаминов и микроэлементов, рекомендуемые для использования, как во взрослой, так и в детской практике:
Для оценки обеспеченности железом следует определять железосвязывающую способность сыворотки, процент насыщения и уровень ферритина. Инфузии препаратов железа следует назначать отдельно от ПП. Железо может назначаться в форме комплекса с глюконатом.
Среди всех микроэлементов, для нормального функционирования органов и систем ребенка особое значение имеют цинк, селен и медь, которые являются обязательным компонентом антиоксидантной системы.
В настоящий момент в детской практике при проведении ПП используется как раздельная методика (флаконная), так и многокомпонентные контейнеры (МКК) (препараты «все-в-одном», в котором все компоненты парентерального питания смешиваются в одном контейнере). Использование МКК рекомендовано с 2-х летнего возраста, так как не содержат в своем составе все необходимые незаменимые аминокислоты. Однако в клинической практике имеется опыт использования контейнеров у детей более младшей возрастной группы (с трех месяцев), находящихся на полном ПП.
С распространением методики «все-в-одном» проведение домашнего ПП стало более легким.ОСЛОЖНЕНИЯ ПАРЕНТЕРАЛЬНОГО ПИТАНИЯ
ПП имеет свои отрицательные стороны, связанные с необходимостью катетеризации центральных вен. В данной ситуации возникает опасность возникновения тяжелых септических осложнений в виде септического тромбофлебита, легочных эмболий, септического эндокардита. В связи с чем, при проведении ПП требуется строгое соблюдение стерильности и скорости введения ингредиентов, что сопряжено с определенными техническими трудностями. Это и осложнения, связанные с необходимостью центрального венозного доступа, и возможность жировой эмболии при использовании жировых эмульсий, и возникновение осмотического диуреза при использовании высококонцентрированных растворов, и refeeding-синдром [24].ЭНТЕРАЛЬНОЕ ПИТАНИЕ
Сроки начала ЭП определяются состоянием ЖКТ и в первую очередь, восстановлением моторно-эвакуаторной функции. Инициальное ЭП проводят глюкозо-солевой смесью в режиме либо длительной инфузии с постоянной скоростью через кишечный интубатор или зонд (constant rate enteral nutrition — CREN), либо болюсно. В работах кафедры детских хирургических болезней РГМУ неоднократно демонстрировалась эффективность применения раствора следующего состава: NaCl 3,43г, NaCh4OHx3 h3O – 2,8 г., KCl – 1,54 г., глюкоза 6 г, CaCl2 10% раствор — 15 мл, MgCl2 25% раствор – 5 мл, дистиллированная вода до 1 л. Раствор содержит 95,7 ммоль/л натрия, 20,2 ммоль/л калия, 15,0 ммоль/л кальция, 113,8 ммоль/л хлора, 33,3 ммоль/л глюкозы, имеет рН5,7-5,8 [17,18]. В 2007 году Ерпулёвой Ю.В. с соавторами был внедрен патент в практику интенсивной терапии использования на ранних стадиях раствора регидрона с пектином, заключающейся в раннем введении 1-2% раствора пектина с регидроном [8].
Препараты глутамина для перорального применения (например, интестамин) оказывают трофический эффект на слизистую кишечника за счет увеличения длины ворсинок и углубления крипт [17,18].
Усвоение вышеуказанных растворов и адекватность их введения контролируется по объему стула, его рН, наличию глюкозы в стуле. После достижения адекватного усвоения глюкозо-солевого раствора, начинают введение собственно продукта для ЭП.
Проведение кормления энтеральным путем, так же как и парентеральным, требует строгого соблюдений правил асептики.
Подбор продукта, объема и скорости введения проводится с учетом толерантности больного. Толерантность к питанию оценивается по весу ребенка, объему и осмолярности мочи (фиксируется за каждые 8 часов), объему стула, продолжается контроль экскреции углеводов. Объем стула более 20 мл/кг/сут является показанием к менее агрессивному увеличению энтеральной нагрузки, более 40мл/кг – к снижению объема питания.
Задачей терапии является постепенное достижение максимально возможного количества потребления питательных веществ через желудочно-кишечный тракт. Лимитируется объем вводимых в желудочно-кишечный тракт продуктов риском усиления диареи и связанной с ней задержкой физического развития.
Для ЭП при заболеваниях желудочно-кишечного тракта у детей рекомендуются продукты с осмолярностью не выше 350 мосм/л, компоненты которых хорошо всасываются. На начальном этапе используются полуэлементные продукты. Затем переходят на олигомерные и полимерные диеты. При этом все же избегают компонентов с высокой антигенной активностью — коровьего, соевого белка и глютена.
У новорожденных и грудных детей по данным некоторых центров возможно использование грудного молока. Функциональные компоненты грудного молока способствуют снижению риска инфекционных осложнений, ускоряют адаптацию кишечника. Следует учитывать высокую вероятность наличия клинически значимой лактазной недостаточности, что требует сопровождения данного питания препаратами лактазы .
На определенной стадии и по достижении возраста не менее 4 месяцев постконцептуально, при удовлетворительных темпах физического развития к продуктам лечебного энт
Синдром короткой кишки
Патология, развивающаяся при отсутствии участка тонкого кишечника либо при значительных нарушениях его функций. Недуг проявляется жидким стулом, слабостью, сонливостью, абдоминальными болями, анемией, сухостью кожных покровов и слизистых оболочек, обезвоживанием, неврологическими и психическими нарушениями. Диагноз устанавливают на основании истории болезни, симптоматики, физикального осмотра и дополнительных обследований. В рамках диагностики могут выполнять общий анализ крови, копрограмму, рентгенографию, гастродуоденоскопию, колоноскопию, ультразвуковое исследование, компьютерную либо мультиспиральную компьютерную томографию. Медикаментозная схема лечения может включать антациды, ингибиторы протонной помпы, поливитамины, противодиарейные и антибактериальные препараты. Если консервативная терапия неэффективна, проводят оперативное вмешательство. При своевременном и адекватном лечении прогноз благоприятный.
Причины синдрома короткой кишки
Болезнь развивается после удаления протяженного сегмента тонкой кишки. Данную хирургическую операцию могут проводить при таких патологиях как: опухоли, ишемия, травма, непроходимость кишечника, лучевой энтерит, Болезнь Крона, заворот кишечника, некротический энтероколит и атрезия кишечника. Степень тяжести недуга напрямую связана с видом оперативного вмешательства. Хирурги могут полностью удалять тонкую и толстую кишку, иссекать небольшой участок и сохранять илеоцекальный клапан, а также выполнять обширную экстирпацию подвздошной кишки и первого сегмента толстого кишечника.
Симптомы синдрома короткой кишки
Недуг имеет стадии развития: послеоперационную, компенсации и адаптации. Первый этап может длится до нескольких месяцев. Он проявляется диареей, обезвоживанием, серьезными изменениями обменных процессом, слабостью, сонливостью, психическими и неврологическими расстройствами. Со временем функции желудочно-кишечного тракта восстанавливаются и наступает вторая стадия. Субкомпенсация характеризуется нормализацией стула и метаболизма, ломкостью ногтевых пластин и волос, сухостью кожи, анемией, дефицитом витаминов и полезных микроэлементов. Продолжительность данного этапа составляет примерно 12 месяцев. На последней фазе организм адаптируется.
Выраженность симптоматики напрямую связана со степенью тяжести патологии. Легкая проявляется абдоминальными болями, диареей, вздутием живота, анемией и потерей веса. При средней степени наблюдаются стойкая анемия, значительное уменьшение веса, недостаточность витаминов, частый и жидкий стул, а также развитие осложнений (желчные и почечные камни, язвы органов пищеварительной системы). Для тяжелой стадии характерна изнуряющая диарея, истощение, стойкие нарушения обменных процессов, анемия, неврологические и психические расстройства.
Диагностика синдрома короткой кишки
Больному могут потребоваться консультации специалистов гастроэнтерологического, хирургического и психологического профилей. Чтобы установить и подтвердить диагноз, доктор изучает историю болезни, анализирует клинические симптомы, проводит физикальный осмотр и направляет пациента на дополнительные обследования. В рамках диагностики могут выполнять общий анализ крови, копрограмму, рентгенографию, гастродуоденоскопию, колоноскопию, ультразвуковое исследование, компьютерную либо мультиспиральную компьютерную томографию.
Лечение синдрома короткой кишки
Терапевтическую тактику подбирают в зависимости от тяжести и стадии синдрома. На начальных этапах при укорочении пищеварительной трубки до 60-180 сантиметров, периодически применяют парентеральное питание на протяжении 30-60 дней. Как правило, пациента переводят на дробное питание. Из рациона исключают жареные, жирные и пряные продукты. При сохранности менее 0,6 м кишечника, показано длительное внутривенное питание. Медикаментозная схема лечения может включать антациды, ингибиторы протонной помпы, поливитамины, противодиарейные и антибактериальные препараты. Если консервативная терапия неэффективна, проводят оперативное вмешательство, во время которого формируют новые барьерные клапаны либо трансплантируют часть кишки.
Профилактика синдрома короткой кишки
Специфические методы профилактики не разработаны. Хирурги по возможности должны отдавать предпочтение щадящей резекции тонкой кишки. Важно, своевременно обращаться за медицинской помощью, чтобы на ранних этапах выявлять и лечить заболевания, которые могут привести к удалению сегментов кишечника.
Синдром короткой кишки
Этиология и патогенез
К синдрому короткой кишки приводит резекция более 75% тонкой кишки в ходе операций, производимых у пациентов с болезнью Крона, заворотом и опухолями кишечника; радиационным энтеритом; тромбозом и эмболией мезентериальных сосудов; множественными кишечными свищами.
В результате появляется диарея и возникает синдром мальабсорбции, который сопровождается потерями электролитов, жира, желчных кислот, витамина В12 и других пищевых ингредиентов.
В начале 20-го века хирургическая резекция тонкой кишки производилась в основном по поводу заворота кишечника. В период с 50-х по 60-е годы наиболее частыми причинами таких операций стали тромбоз и эмболия мезентериальных сосудов. В дальнейшем резекция тонкой кишки выполнялась пациентам с ожирением. Однако от такого метода лечения вскоре отказались из-за развития серьезных осложнений в послеоперационном периоде. В 90-е годы резекция тонкой кишки, приводившая к возникновению синдрома короткой кишки, в 50-60% случаев производилась пациентам с болезнью Крона.
В настоящее время причинами резекции тонкой кишки являются: мезентериальная ишемия (29,7%), злокачественные опухоли кишечника (16,2%), радиационный энтерит (12,2%), расстройства моторики (8,1%), болезнь Крона (5,4%). У детей основными показаниями для выполнения таких операций служат: некротизирующий энтероколит, атрезия тонкой кишки, кишечная инвагинация.
- Особенности строения и функции тонкой кишки
Длина тонкой кишки у новорожденного ребенка составляет 250 см; у взрослого человека – до 750 см. Объем кишечного сока -3-8 л/сут.
Одна из основных функций тонкой кишки — всасывание различных пищевых ингредиентов и жидкости: у взрослого человека за сутки всасывается 8-10 л воды.
Тонкая кишка участвует в иммунных процессах: в эпителии слизистой оболочки лимфоциты составляют 20% всех клеток; в тонком кишечнике вырабатывается IgA.
Микрофлора тонкой кишки представлена грамположительными микроорганизмами (стрептококками, лактобациллами). Плотность их заселения невысока, так как существует система, отделяющая внутреннюю среду организма от содержимого кишечника: гликокаликс энтероцитов, секреторный IgA, лимфоциты и макрофаги подслизистого слоя кишки, бактерицидные компоненты желудочного и кишечного соков (лизоцим, лактоферрин, муцин), желчные кислоты, биотрансформирующие микробные эндотоксины.
Переваривание и всасывание пищевых ингредиентов начинается в двенадцатиперстной кишке и заканчивается в пределах первых 100–150 см тощей кишки. В двенадцатиперстной кишке осуществляется всасывание железа; в тощей – жира, углеводов, белков, витаминов. Подвздошная кишка является единственным местом всасывания витамина В 12 и солей желчных кислот.
- Состояние пациентов в послеоперационном периоде
Резекция тонкой кишки приводит к диарее, нарушениям всасывания пищевых ингредиентов и развитию дефицита витаминов и микроэлементов.
Состояние пациента после резекции части тонкой кишки зависит от степени и места резекции; наличия или отсутствия илеоцекального клапана; функции оставшейся части тонкой кишки, желудка, поджелудочной железы и печени. Кроме того, степень выраженности синдрома мальабсорбции после резекции тонкой кишки зависит от вида операции, которая может заканчиваться: формированием еюностомы; илеостомией; формированием энтероанастомоза с толстой кишкой.
Тяжелый синдром короткой кишки возникает, если длина оставшегося участка кишки не превышает 1 м. При этом тяжесть состояния больных обусловлена не только выраженностью синдрома мальабсорбции, но и обильной секрецией в просвет кишки.
Прогностически благоприятным является синдром короткой кишки у пациентов с еюноанастомозом при наличии илеоцекального клапана и полной сохранности толстой кишки.
Больные с еюностомой теряют много воды и электролитов. Илеоцекальный клапан замедляет прохождение химуса по кишечнику; предупреждает бактериальную колонизацию тонкой кишки; улучшает всасывание жидкостей и электролитов; повышает абсорбционную способность оставшегося участка тощей кишки приблизительно в 2 раза. При сохранной толстой кишке не нарушается всасывание углеводов и жиров.
- Адаптация тонкой кишки
В остром периоде после операции теряются преимущественно жидкость (до 6л/сут) и электролиты. Адаптационные изменения в кишечнике ведут к усилению процесса всасывания нутриентов и жидкости.
В тонкой кишке происходит структурная перестройка: гиперплазия клеток ворсинок (максимальна через 4 недели) и углубление крипт; увеличение толщины слизистой оболочки; ускорение миграции энтероцитов из крипт на ворсинки, увеличение общей популяции пролиферирующих и стволовых клеток.
Степень пострезекционной адаптации тонкой кишки определяется длиной оставшегося сегмента. Потеря более 50% тонкой кишки приводит к существенному ограничению его адаптационных возможностей.
На процесс пострезекционной адаптации влияют гуморальные факторы (факторы роста, интерлейкины), а также характер питания в послеоперационный период (парентеральное питание стимулирует адаптационные механизмы). К повышению числа энтероцитов после резекции приводит назначение гормона роста, глютамина или диеты, содержащей пищевые волокна. Добавление в пищу жирных кислот с короткой цепью также стимулирует раннюю адаптацию тонкой кишки и значительно увеличивает всасывание аминокислот. Через 3 месяца после операции улучшается абсорбция жирных кислот с длинной цепью.
Адаптация после резекции тонкой кишки обычно наступает к концу второго года. В некоторых случаях даже после обширной резекции тонкой кишки больные остаются в компенсированной стадии. Это возможно при сохранности не менее 20 см тощей и терминального отдела подвздошной кишок (общая длина оставшейся части тонкого кишечника должна быть не менее 100 см). Адаптационные возможности тонкой кишки после операции у детей выше, так как сохраненный сегмент кишечника будет увеличиваться по мере роста ребенка.
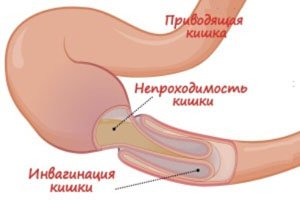 Кишечная непроходимость – у детей до 2 лет из-за анатомических особенностей часто развивается заворот кишок, инвагинация (внедрение одного участка кишки в другой). В старшем возрасте кишечная непроходимость возникает из-за спаечного процесса в брюшной полости
Кишечная непроходимость – у детей до 2 лет из-за анатомических особенностей часто развивается заворот кишок, инвагинация (внедрение одного участка кишки в другой). В старшем возрасте кишечная непроходимость возникает из-за спаечного процесса в брюшной полости частый жидкий пенистый стул с сальным блеском;
частый жидкий пенистый стул с сальным блеском; Острая – наступает сразу после операции и длится до 3 месяцев. Состояние ребенка тяжелое, симптомы ярко выражены. Без медицинской помощи он может погибнуть.
Острая – наступает сразу после операции и длится до 3 месяцев. Состояние ребенка тяжелое, симптомы ярко выражены. Без медицинской помощи он может погибнуть.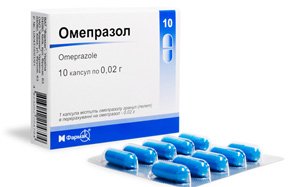 Лоперамид – тормозит двигательную активность кишечника, уменьшает понос.
Лоперамид – тормозит двигательную активность кишечника, уменьшает понос.