причины, симптомы, диагностика и лечение
Пилефлебит – гнойный воспалительный процесс, сопровождающийся тромбозом воротной вены и ее ветвей. Клиническая картина неспецифична: температура с ознобом, боли в животе, анорексия, возможны асцит и желтуха. Золотым стандартом диагностики является КТ органов брюшной полости; для подтверждения диагноза проводят общий и биохимический анализ крови, УЗИ и допплерометрию сосудов печени, МРТ, обзорную рентгенографию органов брюшной полости. Лечение обычно консервативное, основная роль принадлежит антибактериальной и антикоагулянтной терапии, также проводят инфузионную и симптоматическую терапию. Хирургическое лечение показано только для ликвидации очага инфекции (аппендицит).
Общие сведения
Пилефлебит является достаточно редким заболеванием, которое в большинстве случаев развивается на фоне острого аппендицита, часто приводит к формированию абсцессов в печени и смертельному исходу. До начала эры компьютерной томографии в гастроэнтерологии этот диагноз устанавливался только посмертно, однако сегодня КТ является золотым стандартом, поскольку позволяет визуализировать тромботические массы в воротной вене прижизненно. В связи с достаточно редким выявлением пилефлебита официальной статистики не существует, однако различий по возрасту и полу среди зарегистрированных пациентов не выявлено. Интересен тот факт, что тромбоз воротной вены практически никогда не развивается у пациентов с вирусными гепатитами, хотя положительные серологические маркеры не могут исключить диагноз пилефлебита.
Пилефлебит
Причины пилефлебита
Для формирования пилефлебита требуется сочетание двух факторов: бактериемии и тромбоза воротной вены. К бактериемии могут приводить любые гнойные воспалительные процессы в брюшной полости и малом тазу; к тромбозу – цирроз печени, повышенная свертываемость крови, опухоли, инвазивные вмешательства на сосудах и некоторые другие состояния.
Развитию пилефлебита чаще всего способствуют аппендицит, холангит, дивертикулит. Реже фоном для его возникновения выступают пенетрация язвы желудка и ДПК, дизентерия, абсцессы в параректальной клетчатке, воспаление геморроидальных узлов, флебиты при гинекологической патологии, надпеченочные абсцессы, гнойники в селезенке и мезентериальных лимфатических узлах, панкреатит и холецистит, неспецифический язвенный колит. Отдельно рассматривается пилефлебит новорожденных, развивающийся при инфицировании пупочного остатка (омфалите).
При наличии очага инфекции в брюшной полости либо малом тазу бактерии постепенно проникают в кровоток, в сосудах формируются микротромбы. С током крови микроорганизмы разносятся по венозному руслу брюшной полости, постепенно патологический процесс добирается до воротной вены и ее ветвей, расположенных в толще печеночной ткани.
Воспаление в воротной вене приводит к утолщению и изъязвлению ее стенок, гнойной имбибиции эндотелия. В течение определенного времени формируются пристеночные либо полностью заполняющие просвет сосуда тромботические массы. Постепенно тромбы разлагаются микроорганизмами и также пропитываются гноем. Если воспаленная воротная вена вскрывается во время операции, стенки ее тусклые и мутные, а из просвета выделяется гной.
Прогрессирование пилефлебита чаще всего приводит к распространению инфекции на другие органы, формированию гнойников в печени, легких, головном мозге, развитию сепсиса. Возможно образование абсцессов кишечника. Чаще всего в посевах флоры из гнойников выявляют кишечную палочку и протеи, бактероиды, стрептококки, клебсиеллы. Гораздо реже высевается грибковая флора.
Симптомы пилефлебита
Сложность выявления пилефлебита заключается в том, что его симптоматика неспецифична, отражает клинику воспалительного процесса в брюшной полости. Иногда клиническая картина пилефлебита может маскироваться симптомами основного заболевания (например, аппендицита). К ведущим признакам пилефлебита относят слабость, интоксикацию, высокую лихорадку с ознобом, боль в животе. Боль чаще всего локализуется в правом подреберье, нижней половине грудной клетки справа, может иррадиировать в спину, лопатку.
При формировании первичного очага инфекции в кишечнике пациента могут беспокоить отсутствие аппетита, тошнота, рвота, диарея. Пилефлебит иногда приводит к развитию портальной гипертензии, проявляющейся кровотечениями из желудка и кишечника, рвотой алой кровью, меленой, асцитом. Формирование абсцессов в печени ведет к развитию желтухи.
Диагностика пилефлебита
Всем пациентам с пилефлебитом требуется консультация гастроэнтеролога и хирурга. Лабораторные анализы выявляют признаки генерализованного воспалительного процесса (лейкоцитоз со сдвигом влево), а печеночные пробы – повышение уровня билирубина, усиление активности ЩФ и ГГТП. Практически у 90% пациентов с пилефлебитом гемокультура (бактериологический посев крови) положительная.
Ни один из лабораторных и клинических признаков пилефлебита не позволяет с полной достоверностью установить правильный диагноз. Достаточной чувствительностью для верификации пилефлебита обладают только такие методы исследования, как УЗИ, допплерометрия сосудов печени, МРТ, КТ органов брюшной полости и печеночных вен. Преимуществом компьютерной томографии является возможность выявления первичного очага инфекции. Обзорная рентгенография проводится только для дифференциального диагноза по показаниям.
Дифференцировать пилефлебит следует с тромбозом воротной вены без воспаления, абсцессом печени, синдромом Бадда-Киари (молниеносное течение), холециститом, холангитом, тромбозом брыжеечных артерий и забрюшинных вен, сепсисом, шистосомозом, тифом.
Лечение пилефлебита
Основным направлением лечения при пилефлебите является антибактериальная терапия. Назначаются антибиотики широкого спектра действия, способные воздействовать на наиболее вероятный источник инфекции. Чаще всего применяются препараты пиперациллина, цефалоспорины третьего поколения. Некоторые авторы предлагают вводить антибактериальные препараты через катетер, установленный в пупочную вену либо чревный ствол, однако доказательств большей эффективности этой методики не получено.
Сочетание антибактериальной терапии с антикоагулянтами гораздо эффективнее, чем монотерапия антибиотиками. Обычно начинают лечение с низкомолекулярных препаратов гепарина, в последующем возможен переход на пероральные формы лекарственных средств. По показаниям проводят симптоматическую и дезинтоксикационную терапию, парентеральное питание.
Хирургическое вмешательство необходимо для ликвидации первичного очага инфекции (аппендэктомия, холецистэктомия). Ранее для пациентов с аппендицитом предлагалась методика оперативного вмешательства, во время которого производилась перевязка a.ileocolica при появлении первых симптомов пилефлебита, однако данная операция не получила практического применения.
Прогноз и профилактика пилефлебита
Прогноз при пилефлебите настороженный, хотя с введением в практику компьютерной томографии и МРТ летальность удалось снизить с 90% до 40%. Профилактика пилефлебита заключается в своевременном лечении воспалительных заболеваний брюшной полости и малого таза, аккуратном выполнении операций и инвазивных исследований на сосудах. Известно, что после аппендэктомии пилефлебит принимает молниеносное течение, часто приводит к летальному исходу. Именно поэтому на операции по поводу удаления гангренозно измененного червеобразного отростка следует внимательно осмотреть сосуды его брыжейки, чтобы своевременно выявить тромбоз брыжеечных вен и распространение инфекции на воротную вену.
что это, симптомы, диагностика, лечение
Пилефлебит проявляется гнойным воспалительным процессом. Сопровождается тромбозом воротной вены и ее ответвлений. Недуг развивается на фоне инфекционного процесса в брюшной полости. Чаще всего, толчком является тяжелая форма воспаления аппендицита. Болезнь характеризуется высоким риском летального исхода.
Что такое пилефлебит

Редкое заболевание, причиной которого является острый аппендицит или воспаление в области брюшной полости. При отсутствии адекватной терапии может привести к летальному исходу.
Чтоб начать лечение, важно вовремя его обнаружить. Если ранее диагноз устанавливался посмертно, в наши дни с помощью современной диагностической аппаратуры (КТ) это можно сделать при жизни.
Заболевание приводит к тромбозу воротной вены, которая представляет собой крупный сосуд, отвечающий за функции желудочно-кишечного тракта и детоксикацию крови.
Воспалительные процессы, развивающиеся в этом кровеносном канале, могут стать причиной очень тяжелых последствий, вплоть до летального исхода.
Группа риска

Пилефлебиту подвержены женщины и мужчины в равной степени. Чаще всего заболевание регистрируется у новорожденных и людей пожилого возраста.
Недуг имеет слабо выраженную симптоматику, либо симптомы совпадают с признаками заболевания его спровоцировавшего.
Болезнь не всегда удается своевременно диагностировать это повышает риск развития осложнений и вероятность летального исхода.
Причины и механизм развития
Пилефлебит провоцируют два фактора, один из них связан с бактериальной природой, другой имеет отношение к тромбозу воротной вены. Бактерии развиваются под воздействием воспалительных процессов, которые протекают в брюшной полости.
Кровь, с присутствующими в ней бактериями направляется в печень, где располагается воротная вена. В воротной вене начинают развиваться воспалительные процессы, которые приводят к утолщению стенок, на них появляются язвочки.
Постепенно просвет сосудов сужается, поскольку в них скапливаются тромботические массы. Тромбы гноятся из-за разлагающихся микроорганизмов.
Инфекция очень быстро, а порой даже стремительно переходит и на другие органы, что приводит к появлению гнойников в разных внутренних органах. В конечном итоге развивается сепсис.
В посевах флоры в гнойниках выявляют:
- кишечную палочку;
- протеи;
- стрептококки;
- клебсиеллы.

Воспаление формируется на фоне таких болезней, как:
- язва;
- острая форма аппендицита;
- холецистит;
- цирроз печени;
- абсцессы надпочечников;
- образования онкологического характера.
Под воздействием патогенной флоры постепенно начинает страдать весь организм, развиваются необратимые процессы.
Формы заболевания
Может протекать в двух формах, которые характеризуются разной интенсивностью прогрессирования.
Различают:
- молниеносную — болезнь развивается стремительно и через сутки уже может наступить смерть;
- затяжную — в этом случае болезнь прогрессирует медленнее и может затянуться на месяц.
По характеру протекания болезнь классифицируют:
- острая — начинается спонтанно на фоне сильных воспалений;
- хроническая — представляет собой осложнение синдрома портальной гипертензии.

Во всех своих проявлениях заболевание представляет собой опасность для жизни человека. Особенно тяжело переносится пилефлебит аппендикулярного происхождения.
Он прогрессирует стремительно. Инфекция быстро разносится по венам и достигает воротной. Все это вызывает абсцесс печени.
Смерть может наступить в любой момент. Лечение нужно начинать незамедлительно, но даже в этом случае не всегда удается избежать плачевного исхода.
Симптомы
Симптомы на начальном этапе неярко выражены, поскольку заболевание носит вторичный характер. Его симптомы можно спутать с другими недугами.
По мере прогрессирования болезни у человека начинают появляться такие признаки:
- кожа приобретает желтоватый оттенок;
- температура то поднимается до критических отметок, то стабилизируется;
- нарушается процесс мочеиспускания;
- руки и ноги начинают отекать;
- в животе возникают схваткообразные боли;
- появляется тошнота и рвота;
- лихорадка;
- заболевший начинает бредить и может впасть в забытье.

В животе развивается сильнейшая боль, которую невозможно терпеть. Все перечисленные симптомы приводят к тому, что печень и селезенка увеличиваются. В брюшной полости образуется жидкость.
Это очень опасное явление, жизнь человека может оборваться в любой момент, счет идет на минуты. Чтобы спасти больного нужно незамедлительно принимать меры.
Симптомы аппендикулярного пилефлебита совпадают с симптомами аппендицита, на фоне которого он развивается. В этом случае болезнь можно не заметить, что будет стоить человеку жизни.
Диагностика
При своевременно проведенной диагностике и обнаружении недуга, больного можно спасти. Раньше, когда медицина не располагала высокоточными диагностическими методами и аппаратами, пациенты погибали от пилефлебита. В настоящее время уровень летального исхода при данном заболевании снизился до 40 %.
Прежде всего, больному нужно будет сдать лабораторные анализы:
- анализ мочи, нем будет отмечаться повышение уровня эпителия;
- общий анализ крови показывает скорость СОЭ, уровень лейкоцитов и эритроцитов;
- анализ крови на биохимию;
- бактериологический посев делается троекратно.

Пациенту назначают аппаратную диагностику. Потребуется пройти КТ и УЗИ. Эти диагностические методы позволяют определить очаг воспалительного явления, наличие асцита.
Ангиография воротной вены даст информацию о локализации тромба, его структуры. А также позволит измерить скорость кровотока. Своевременная диагностика пилефлебита позволит избежать смертельного исхода.
Больному необходима консультация хирурга и гастроэнтеролога.
В целом, диагностические процедуры назначаются с целью выявить наличие воспалительных процессов в крови, определение возбудителя инфекции, также исследуются тромбы.
Лечение
Лечение проводится медикаментозным способом. Довольно часто приходится прибегать к хирургическому вмешательству.
Медикаменты
Главными препаратами при лечении пилефлебита являются антибиотики широкого спектра действия. Для достижения большего эффекта их вводят внутривенно. Врач назначает:
- Тетрациклина гидрохлорид внутривенно, курсом до 10 дней;
- Меронем внутривенно, курс – 7 дней.

Назначаются лекарственные препараты для устранения обезвоживания. Проводятся мероприятия по детоксикации организма:
- Реополиглюкин внутривенно;
- Реосорбилакт внутривенно.
В ходе проведение терапии, питание больному поставляется в обход кишечнику, поскольку в этот период он не может питаться самостоятельно.
Оперативное вмешательство
Хирургическим методом устраняют непосредственно гнойные процессы, появившиеся в брюшной полости:
- если причиной воспалений стал аппендицит, отросток удаляют, после чего проводится санация брюшной полости;
- абсцесс печени лечат иссечением пораженных тканей, брюшную полость промывают антисептическими средствами;
- если к воспалению привел гнойный холангит или холецистит, придется удалить желчный пузырь.
Операции поводятся на фоне приема сильнодействующих антибиотиков.
Тромбоз устраняют перевязкой сосуда, чтобы не происходило дальнейшее инфицирование брюшной полости. Кровоток направляют к нижней полой вене, чтобы он не попадал в печень.
Меры профилактики

Специфических методов профилактики пилефлебита не существует. Чтобы снизить риск развития недуга, нужно:
- в первую очередь следить за своим здоровьем;
- своевременно обращаться к врачу.
Не стоит ждать осложнения симптомов.
Особое внимание необходимо и со стороны медперсонала при проведении операции по удалению аппендицита. Важно, чтобы инструменты были стерильными. В ходе операции важно уделять внимание воротной вене и ее ответвлений.
Таким образом, профилактика сводится к своевременной диагностике и лечению воспалительных явлений в брюшной полости. Аккуратном проведении хирургических операций.
Пилефлебит — это… Что такое Пилефлебит?
гнойный (септический) тромбофлебит воротной вены и ее ветвей. Развивается вторично в результате острых и хронических воспалительных заболеваний органов брюшной полости (холецистита, панкреатита и др.), чаще как осложнение деструктивного аппендицита. Возможно развитие пилефлебита при послеродовом сепсисе и пупочном сепсисе у новорожденных. Возбудители инфекции (кишечная палочка, стрептококк, стафилококк, анаэробные микроорганизмы) проникают из вен червеобразного отростка или других органов в брыжеечные вены и далее в воротную вену и ее разветвления в печени. П. может быть обусловлен заносом инфицированных тромбоэмболов из любого участка венозной системы, связанной с воротной веной. Развивается гнойный Тромбофлебит с распространением воспалительного процесса на всю вену или отдельные ее участки (внутри- или внепеченочные). При вовлечении внутрипеченочных участков воротной вены образуются множественные абсцессы печени. В случаях распространения процесса на селезеночную вену возможно развитие спленомегалии и септикопиемии, метастатических абсцессов селезенки, поджелудочной железы, легких, головного мозга. Клинически на фоне основного заболевания отмечается резкое ухудшение общего состояния больного с картиной тяжелой гнойной интоксикации. Отмечаются жалобы на плохой сон, головную боль, слабость, боли в животе, рвоту. Боли носят режущий, схваткообразный характер, интенсивны и упорны, локализуются в правой половине живота, чаще в области правого подреберья. Температура тела, как правило, гектическая, лихорадка сопровождается потрясающим ознобом, проливным потом. Кожа бледная, лицо осунувшееся с запавшими глазами. Нарастает желтуха. При обследовании обычно обнаруживаются метеоризм, умеренное напряжение мышц передней брюшной стенки в правом подреберье и подвздошной области, увеличение размеров печени, асцит и у половины больных спленомегалия. В крови выявляются лейкоцитоз со сдвигом формулы влево, СОЭ увеличена. Наблюдаются выраженные нарушения функциональных печеночных проб. В ряде случаев П. протекает молниеносно и быстро приводит к летальному исходу. Иногда процесс приобретает затяжное течение с постепенным развитием печеночной и почечной недостаточности (см. Печеночная недостаточность (Печёночная недостаточность),Пилефлебит: развитие, клиника, диагностика, лечение
© Автор: Илларионов Андрей Алексеевич, терапевт, бактериолог, специально для СосудИнфо.ру (об авторах)
Пилефлебит – острое гнойно-воспалительное заболевание воротной вены, сопровождающееся тромбозом и проявляющееся признаками интоксикационного синдрома,
Воротная или портальная вена – крупный сосудистый ствол в организме человека, обеспечивающий нормальную работу желудочно-кишечного тракта и детоксикацию крови. Воспаление портальной вены может вызвать опасные последствия для жизни и здоровья больного.
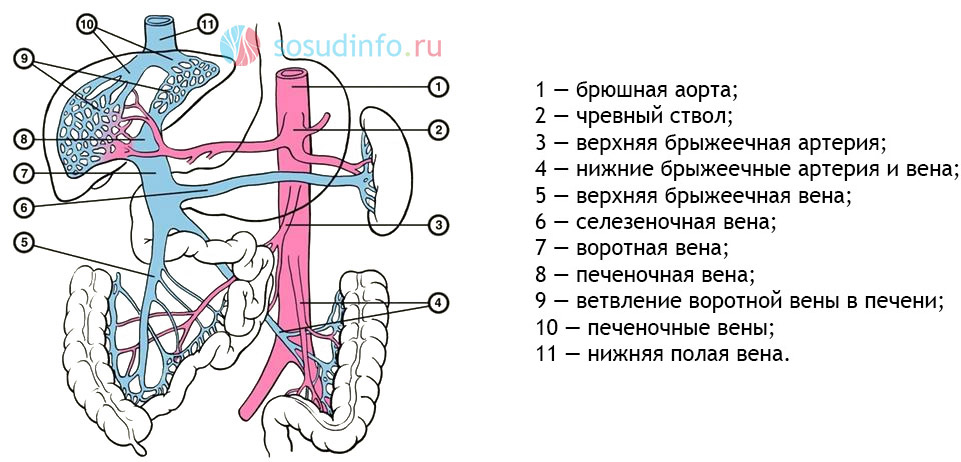
анатомия системы воротной вены
Ветви воротной вены входят в дополнительный венозный круг кровообращения, очищающий от токсинов и продуктов обмена плазму крови. При дисфункции воротной вены неочищенная кровь может попасть в нижнюю полую вену, сердце, легочный круг и артерии большого круга кровообращения, что рано или поздно приведет к гибели человека. Подобные патологические процессы развиваются у больных с циррозом печени. У них отсутствует дополнительный «фильтр» для венозной крови, идущей от органов пищеварения. В организме больного возникает сильная интоксикация продуктами метаболизма, которые в норме выводятся с мочой, фекалиями, выдыхаемым воздухом и потом.
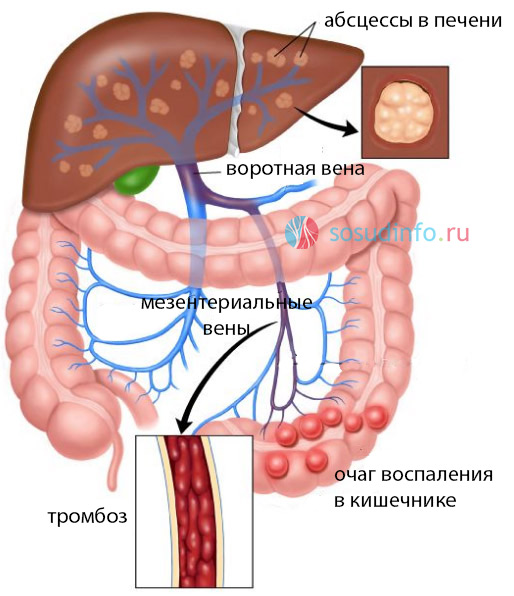
пример развития пилефлебита при дивертикулах сигмовидной кишки
Пилефлебит обычно является осложнением острого воспаления аппендикса, поджелудочной желез, желчного пузыря и желчных протоков. Воспаление аппендикса распространяется на мезентериальные вены, в которых образуются инфицированные тромботические массы. В просвет воротной вены попадает такой тромб, и развивается пилефлебит. Случается это, когда больные опаздывают с обращением за медицинской помощью. Пилефлебит регистрируется у новорожденных детей или пожилых людей, одинаково часто, как среди женщин, так и среди мужчин.
Особенностями пилефлебита являются:
- Отсутствие характерной симптоматики,
- Наслоение признаков вторичной патологии на симптомы основного заболевания.
Пилефлебит – достаточно редкая, но очень опасная патология, симптомы которой неспецифичны. Больные жалуются на жар, озноб, отсутствие аппетита, потливость, сильнейшую боль в животе, преимущественно справа. В тяжелых случаях у них развивается асцит и желтуха. При отсутствии своевременного лечения формируются абсцессы в печени. Болезнь развивается очень бурно и быстро приводит к полиорганной недостаточности, сепсису, смерти.
Чтобы правильно поставить диагноз, специалисты назначают больным комплексное обследование, включающее компьютерную томографию, анализы крови, УЗИ, магнитно-резонансную томографию, рентгенографическое исследование органов брюшной полости. Лечение пилефлебита этиотропное, патогенетическое, симптоматическое. Больным назначают антибиотики, антикоагулянты, пробиотики, сорбенты, витамины. Для ликвидации очага инфекции проводят хирургическое лечение.
Пилефлебит по течению подразделяется на следующие формы: молниеносную, острую, затяжную и хроническую рецидивирующую. Особого внимания заслуживает молниеносная форма, при которой летальный исход наступает спустя сутки от начала заболевания. Затяжная форма длится около месяца и сопровождается развитием дисфункции печени и почек, серозного плеврита, сепсиса.
Этиология
Пилефлебит развивается при наличии двух процессов — инфицирования и тромбообразования:
- Стафилококковая, стрептококковая, эшерихиозная, иерсиниозная, шигеллезная, клостридиозная, клебсиеллезная, грибковая инфекция становится непосредственной причиной воспаления воротной вены.
- Тромбоз воротной вены представляет собой патологию, при которой в вене появляются кровяные сгустки, препятствующие ее движению к печени. Тромбоз венозных сосудов развивается при циррозе печени, гиперкоагуляции, онкопатологии, после инвазивных вмешательств на сосудах и травматического повреждения.
Заболевания, приводящие к пилефлебиту:
- Острый аппендицит,
- Острое воспаление желчных протоков,
- Панкреатит и панкреонекроз,
- Язвенно-некротический энтероколит,
- Парапроктит,
- Абсцедирование печеночной ткани,
- Холецистит,
- Лимфаденит гепатодуоденальной связки,
- Умбиликальная инфекция в неонатальном периоде,
- Дивертикулит,
- Прободная язва желудка,
- Параректальные абсцессы,
- Новообразования в кишечнике,
- Дизентерия,
- Травмы стенок портальной вены,
- Врожденный и приобретенный иммунодефицит.
Бактерии из имеющихся в организме очагов инфекции проникают в системный кровоток и разносятся по всему организму. Достигнув брыжеечных вен, они попадают в разветвления воротной вены, вызывают ее воспаление, которое сопровождается образованием тромбов и нарушением проходимости пораженных сосудов.
Морфологическими признаками пилефлебита являются:
- Утолщение и изъязвление стенок воротной вены,
- Пропитывание эпителия гноем,
- Пристеночный или полный тромбоз,
- Размножение в тромботических массах микробов,
- Пропитывание тромбов гноем,
- Некроз интимы сосудов,
- Омертвение больших участков печени.
На вскрытии стенки пораженной вены тусклые и мутные, с поверхностными или глубокими изъязвлениями. Из ее просвета выделяется гной или тромботические гнойно-распадающиеся массы со зловонной жидкостью. Осложнениями пилефлебита являются: инфицирование внутренних органов, абсцедирование печеночной, легочной, мозговой ткани, развитие спленомегалии, септикопиемии.
Симптоматика
Острый гнойный пилефлебит имеет бурное и тяжелое течение. Симптоматика пилефлебита неспецифична. Клинические признаки воспаления воротной вены часто маскируются проявлениями основного заболевания.

- Симптоматика пилефлебита складывается из признаков интоксикационного синдрома, к которым относится слабость, головная боль, головокружение, высокая ремиттирующая или интермиттирующая температура, озноб, галлюцинации, вялость, апатия, нарушение сознания, значительный лейкоцитоз. В тяжелых случаях у больных возникает гектическая лихорадка с чередованием подъемов температуры тела до фебрильных значений и резким ее падением. Лихорадка всегда сопровождается потрясающим ознобом, проливным потом и бредом. Больной не может уснуть и подняться с постели. Он выглядит истощенным и измученным. Кожа становится бледной, лицо осунувшимся, глаза западают.
- Болевой синдром проявляется неприятными ощущениями в правом подреберье, правой половине живота или нижней половине грудной клетки, иррадиирующими в спину и лопатку. Боль часто распространяется в подложечную область, эпигастральную область и боковые части живота. Сильная режущая, схваткообразная боль в животе напоминает боль при остром аппендиците или панкреатите.
- Если первичный очаг располагается в кишечнике, пациенты жалуются на диспепсию: потерю аппетита, метеоризм, изжогу, отрыжку, понос.
 Синдром портальной гипертензии проявляется рвотой с кровью, дегтеобразным стулом. Одним из основных проявлений данного синдрома является «голова медузы» – расширение подкожных венозных сосудов, проходящих по передней брюшной стенке.
Синдром портальной гипертензии проявляется рвотой с кровью, дегтеобразным стулом. Одним из основных проявлений данного синдрома является «голова медузы» – расширение подкожных венозных сосудов, проходящих по передней брюшной стенке.- Симптомы раздражения брюшины – гепатоспленомегалия, асцит.
- Формирование абсцессов в печени приводит к развитию желтухи. У больного кожа и слизистые оболочки желтушны, склеры иктеричны.
- Пиемические очаги в почках нередко могут протекать латентно или проявляться внезапной болью в поясничной области, пиурией.
- Симптоматика полиогранной недостаточности: диспноэ, тахикардия, нитевидный пульс, гипотония, отеки ног, анурия.
Аппендикулярный пилефлебит развивается сразу после удаления аппендикса. Инфекция молниеносно поражает все вены вплоть до воротной. Заболевание часто сопровождается абсцедированием печеночной ткани. Смерть больных наступает в считанные часы. Диагностировать аппендикулярный пилефлебит сложно, поскольку в клинической картине преобладают все те же перепады температуры и острая боль в животе.
Диагностика
Диагностика пилефлебита заключается в выслушивании жалоб больного, сборе анамнеза, визуальном осмотре. При пальпации абдоминальной области отмечается болезненность около пупка и в правом подреберье.
Лабораторная диагностика пилефлебита:
- В общем анализе крови обнаруживают признаки воспаления — нейтрофильный лейкоцитоз, увеличение СОЭ, анемию.
- Коагулограмма – повышение фибриногена и ПТИ, уменьшение времени свертывания крови.
- У больных положительны печеночные пробы: повышен уровень билирубина и активность щелочной фосфатазы.
- Микробиологическое исследование крови на стерильность выявляет патогенные и условно-патогенные бактерии, вызвавшие пилефлебит.
- В мочи специалисты обнаруживают эпителий, лейкоциты и эритроциты.
Методы инструментальной диагностики позволяют увидеть очаги воспаления и обнаружить признаки окклюзии портальной вены. Лучевая диагностика при пилефлебите включает рентгенологическое, ультразвуковое и томографическое исследования.
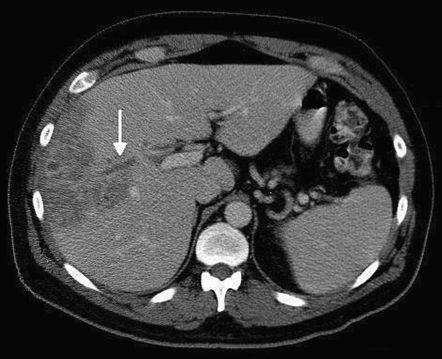
- Обзорная рентгенография – самый дешевый, простой, быстрый и надежный диагностический метод, но в некоторых случаях лишь ориентировочный. Он позволяет визуализировать интересующий объект и зафиксировать его изображение на твердом носителе с помощью рентгеновских лучей.
- УЗИ подтверждает наличие гепатомегалии и зон измененной эхогенности печеночной ткани. Тромбы в портальной вене – гиперэхогенные образования, перекрывающие сосуд.
- УЗИ с допплером выявляет расширенные и увеличенные вены, оценивает характер и скорость кровотока.
- КТ и МРТ органов брюшной полости обнаруживает гнойники в печени при пилефлебите.
- Ангиография, трансумбиликальная портогепатография и спленопортография подтверждают окончательный диагноз.
Лечение
Больным с острым гнойным пилефлебитом показан постельный режим и парентеральное питание.
Консервативная терапия

- Противомикробное лечение заключается в применении антибактериальных средств широкого спектра действия из группы цефалоспоринов – «Цефтриаксон», «Цефтазидим», макролидов – «Азитромицин», «Сумамед». Его проводят перед операцией и после нее. Лекарства вводят внутривенно через катетер, установленный в пупочную вену.
- Антикоагулянты назначают вместе с антибиотиками. Для этого используют «Гепарин», «Аценокумарол».
- Тромболитические препараты – «Фибринолизин», «Стрептокиназа».
- Симптоматическая терапия — прием сорбентов «Полисорба», «Смекты», пробиотиков «Бифиформа», «Аципола», анальгетиков – «Нурофена», «Кеторола», ферментных препаратов «Фестала», «Мезима», лекарств, нормализующих моторику кишечника «Дюфалака», «Нормазе».
- Гепатопротекторы для восстановления функций гепатоцитов – «Эссенциале форте», «Карсил», «Фосфоглив».
- Общеукрепляющие препараты – поливитаминные и минеральные комплексы.
- Дезинтоксикационное лечение — введение коллоидных и кристаллоидных растворов «Реополиглюкина», «Реосорбилакта», раствора глюкозы.
- Заместительная терапия — переливание эритроцитарной, тромбоцитарной массы, плазмы, альбумина.
- Проведение экстракорпоральной детоксикации — гемосорбции, плазмафереза, УФО крови.
Хирургическое лечение
Удалить очаг поражения можно только оперативным путем. Хирургическое вмешательство направлено на ликвидацию первичного очага инфекции. Больным проводят аппендэктомию или холецистэктомию. После вскрытия брюшной полости удаляют нагноившиеся ткани и устанавливают дренаж. Затем перевязывают подвздошно-ободочную вену с целью предупреждения дальнейшего распространения инфекции и перемещения тромбов по кровеносным сосудам.
Видео: пример дренирования абсцесса печени, возникшего в результате пилефлебита
Пилефлебит сложно диагностировать и лечить. При отсутствии мощной антибактериальной терапии прогноз заболевания становится неблагоприятным: больные умирают в течение двух недель. Чтобы предупредить пилефлебит, необходимо вовремя лечить острые процессы в брюшной полости. Улучшить прогноз заболевания поможет своевременное выявление патологического процесса и срочное начало противомикробной терапии.
Профилактика
Основой профилактики пилефлебита аппендикулярного происхождения является своевременная диагностика и терапия гнойно-воспалительных патологий органов брюшной полости и малого таза. При появлении боли в животе необходимо обратиться к врачу. Заболевания следует лечить вовремя, не допуская распространения инфекции и развития тяжелых осложнений.
Медицинский персонал должен с особой тщательностью подготавливать инструментарий для работы. Во время аппендэктомии хирургам необходимо контролировать состояние органов брюшной полости, воротной вены и ее ветвей, осматривать мезентериальные сосуды, чтобы не пропустить их тромбоз и инфицирование. Сразу после родов специалисты должны внимательно осмотреть пупочек новорожденного на предмет оставшихся кусочков пуповины. Это позволит предупредить развитие молниеносной формы пилефлебита.
Чтобы предотвратить заболевание, необходимо выполнять следующие правила:
- Ежегодно проходить профосмотры,
- Соблюдать санитарно-гигиенические нормы и правила,
- Укреплять иммунитет,
- Закаляться,
- Принимать поливитамины,
- Правильно питаться,
- Заниматься спортом.
Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос ответит один из ведущих авторов сайта.
В данный момент на вопросы отвечает: А. Олеся Валерьевна, к.м.н., преподаватель медицинского вуза
Поблагодарить специалиста за помощь или поддержать проект СосудИнфо можно произвольным платежом по ссылке.
Пилефлебит при аппендиците
Одним из самых редких осложнений острого деструктивного аппендицита является септический тромбофлебит брыжеечных и воротной вен пилефлебит. Летальность при развитии этого осложнения достигает практически 100%.Причиной возникновения пилефлебита, как правило, является перфорация стенки червеобразного отростка по брыжеечному краю с развитием флегмоны или абсцесса брыжеечки. В последующем инфекционный процесс распространяется на v. mesenterica sup. с переходом на воротную вену, достигая ее мельчайших внутрипеченочных ветвей. Клинические проявления заболевания в таких случаях характеризуются «аппендикулярными» симптомами в начале заболевания с последующим стремительным развитием сепсиса с преобладанием проявлений печеночно-почечной недостаточности.
При развитии этого осложнения после аппендэктомии, спустя несколько часов, а иногда — суток, повышается температура, принимая гектический характер, появляются ознобы, боли в правом подреберье, гепатоспленомегалия Вскоре удается отметить легкую желтушность кожного покрова и слизистых оболочек. Лабораторные исследования крови обнаруживают выраженный лейкоцитоз с резким сдвигом формулы влево, билирубинемию, умеренное повышение показателей трансаминаз и других печеночных ферментов. При УЗИ подтверждается увеличение печени и селезенку без наличия очаговых изменений. При допплеровском исследовании может быть обнаружено нарушение кровотока по ветвям воротной вены.
Лечение пилефлебита представляет чрезвычайно сложную задачу, справиться с которой бывает трудно или невозможно Мы наблюдали, к счастью, лишь один случай такого катастрофического течения острого аппендицита.
Больная 3. 28 лет доставлена в Коломенскую ЦРБ 24.04.87. с направительным диагнозом острый панкреатит? Заболела за четверо суток до поступления когда повысилась температура до 39°С. появился озноб. Болей в животе, диспептических проявлений не было. Обратилась в поликлинику к терапевту, который диагностировал грипп, выдал больничный лист. 23.04. появились боли в эпигастральной области, не сопровождавшиеся тошнотой и рвотой. 24.04.87. боли сохранялись, по-прежнему локализовались в эпигастрии. Больная была направлена на госпитализацию. При осмотре в приемном отделении состояние больной удовлетворительное. Кожный покров и видимые слизистые оболочки субиктеричны. Больная правильного сложения, нормального питания. В ясном сознании. В легких везикулярное дыхание, проводится симметрично, хрипов нет. Тоны сердца звучные, ритмичные. Пульс 84 в минуту. АД 110/70 мм рт. ст. Язык обложен сероватым налетом, влажный. Живот правильной формы, симметрично участвует в дыхании всеми отделами.
При пальпации живот мягкий, незначительно болезненный в правом подреберье, где пальпируется эластичный умеренно болезненный край печени. Перитонеальных симптомов не выявлено, симптомы Мейо-Робсона. Воскресенского отрицательны. Селезенка не пальпируется. Газы отходят, накануне был обычный стул Область почек не изменена, поколачивание по поясничной области безболезненно с обеих сторон. Мочеиспускание не нарушено. Моча обычного цвета. При ректальном исследовании на высоте пальца патологии не обнаружено, исследование безболезненно. На перчатке следы кала обычного цвета. Температура тела 37,8°С. Лейкоциты крови 12,2х109/л. Амилаза крови 5,0 мг/л сек. Общий билирубин — 98,55 мкмоль/л.
Данных за острый панкреатит и какую-либо другую острую хирургическую патологию не выявлено. Осмотрена терапевтом,заподозрен вирусный гепатит, и больная направлена в инфекционное отделение. Через 2 дня. 26.04.87., переведена из инфекционного в хирургическое отделение с диагнозом: желчнокаменная болезнь; острый панкреатит При переводе жалобы на постоянные боли в верхних отделах живота с иррадиацией в спину, сухость и горечь во рту, слабость. При осмотре состояние расценено как удовлетворительное. Кожный покров и видимые слизистые оболочки желтушной окраски Дыхание везикулярное, хрипов нет. Тоны сердца чистые, ритмичные. Пульс 88 в минуту. Язык сухой, обложен. Живот правильной формы, равномерно участвует в акте дыхания, при пальпации болезненность в эпигастрии и правом подреберье. Печень по краю реберной дуги. Желчный пузырь не пальпируется. Симптомов раздражения брюшины нет. Стул обычной окраски. Моча темного цвета. Температура — 36,7°С.
Лейкоциты 18,0×109/л, билирубин 203,54 мкмоль/л, амилаза крови 6,4 мг/л сек. Дежурным хирургом выставлен диагноз желчнокаменная болезнь, острый холецистопанкреатит, механическая желтуха Начата дезинтоксикационная инфузионная и спазмолитическая терапия. Несмотря на проводимую терапию состояние больной ухудшалось, сохранялись боли в верхнем отделе живота, при этом перитонеальных симптомов не было, нарастала желтуха, появилась стойкая гипотония — АД 80/50 мм рт. ст. Ввиду отсутствия эффекта от консервативной терапии 28.04.87. больная оперирована с диагнозом желчнокаменная болезнь, холедохолитиаз, гнойный холангит, механическая желтуха. Во время операции патологии со стороны желчевыводящей системы не выявлено (осмотр, пальпация, интраоперационная холангиография).
Операционная ситуация расценена как вирусный гепатит, паренхиматозная желтуха. Для лечебных целей выделена и бужирована пупочная вена, через последнюю катетеризирована воротная вена и из ее просвета получена темная густая кровь, гной, тромботические массы с неприятным гнилостным запахом. Диагностирован гнойный пилефлебит. При целенаправленной ревизии брюшной полости был обнаружен гиперемированный червеобразный отросток с резко инфильтрированными стенками, покрытыми нежными пленками фибрина. Брыжеечка отростка увеличена, напряжена, густо покрыта фибрином. Проявлений аппендикулярного инфильтрата нет. Произведена аппендэктомия, при этом вскрыт абсцесс брыжеечки. Брыжеечка удалена. Диагноз после операции. острый перфоративный аппендицит (перфорация в брыжеечку отростка). Абсцесс брыжеечки червеобразного отростка. Гнойный пилефлебит. Сепсис. Полиорганная недостаточность.
В послеоперационном периоде проводилась комбинированная антибактериальная терапия цефалоспоринами, аминогликозидами и метронидазолом; диоксидин в пупочную вену, дезинтоксикационная терапия включая плазмаферез и гемосорбцию, антикоагулянтная герапия на фоне введения дезагрегантов.
Несмотря на проводимую терапию, состояние больной оставалось тяжелым. На вторые сутки после операции, 30.04.87. возникла тромбоэмболия ветвей легочной артерии. 1.05.87. наступила смерть.
Диагноз при направлении на паталого-анатомическое исследование:
Основной: острый перфоративный аппендицит. Перфорация в брыжеечку червеобразного отростка
Осложнения: Абсцесс брыжеечки червеобразного отростка. Гнойный пилефлебит. Множественные абсцессы печени. Сепсис. ДВС-синдром. Тромбэмболия мелких ветвей легочной артерии. Печеночно-почечная недостаточность. Сердечно-легочная недостаточность.
Причина смерти: прогрессирующая сердечно-легочная, печеночно-почечная недостаточность на фоне гнойного пилефлебита, сепсиса, развившихся вследствие острого перфоративного аппендицита (перфорация в брыжеечку червеобразного отростка).
Патогоанатомическое вскрытие полностью подтвердило клинический диагноз.
Приведенное клиническое наблюдение демонстрирует чрезвычайно редкий случай развития пилефлебита уже в предоперационном периоде. Причиной возникновения осложнения явилась поздняя диагностика острого аппендицита, что было обусловлено атипичным течением заболевания.
Своевременная диагностика острого аппендицита является залогом последующего успешного лечения.
Д.Г. Кригер, А.В.Федоров, П.К.Воскресенский, А.Ф.Дронов
Опубликовал Константин Моканов
Пилефлебит — Медицинская энциклопедия
I
(pylephlebitis; греч. pylē ворота + phleps, phlebos вена + -itis: синоним тромбопилефлебит)
гнойный (септический) тромбофлебит воротной вены и ее ветвей. Развивается вторично в результате острых и хронических воспалительных заболеваний органов брюшной полости (холецистита, панкреатита и др.), чаще как осложнение деструктивного аппендицита. Возможно развитие пилефлебита при послеродовом сепсисе и пупочном сепсисе у новорожденных.
Возбудители инфекции (кишечная палочка, стрептококк, стафилококк, анаэробные микроорганизмы) проникают из вен червеобразного отростка или других органов в брыжеечные вены и далее в воротную вену и ее разветвления в печени. П. может быть обусловлен заносом инфицированных тромбоэмболов из любого участка венозной системы, связанной с воротной веной. Развивается гнойный Тромбофлебит с распространением воспалительного процесса на всю вену или отдельные ее участки (внутри- или внепеченочные). При вовлечении внутрипеченочных участков воротной вены образуются множественные абсцессы печени. В случаях распространения процесса на селезеночную вену возможно развитие спленомегалии и септикопиемии, метастатических абсцессов селезенки, поджелудочной железы, легких, головного мозга.
Клинически на фоне основного заболевания отмечается резкое ухудшение общего состояния больного с картиной тяжелой гнойной интоксикации. Отмечаются жалобы на плохой сон, головную боль, слабость, боли в животе, рвоту. Боли носят режущий, схваткообразный характер, интенсивны и упорны, локализуются в правой половине живота, чаще в области правого подреберья. Температура тела, как правило, гектическая, лихорадка сопровождается потрясающим ознобом, проливным потом. Кожа бледная, лицо осунувшееся с запавшими глазами. Нарастает желтуха. При обследовании обычно обнаруживаются метеоризм, умеренное напряжение мышц передней брюшной стенки в правом подреберье и подвздошной области, увеличение размеров печени, асцит и у половины больных спленомегалия. В крови выявляются лейкоцитоз со сдвигом формулы влево, СОЭ увеличена. Наблюдаются выраженные нарушения функциональных печеночных проб.
В ряде случаев П. протекает молниеносно и быстро приводит к летальному исходу. Иногда процесс приобретает затяжное течение с постепенным развитием печеночной и почечной недостаточности (см. Печеночная недостаточность (Печёночная недостаточность), Почечная недостаточность).
При рентгенологическом исследовании органов брюшной и грудной полости выявляются высокое стояние и ограничение подвижности правого купола диафрагмы, увеличение тени печени. Ранним признаком служит правосторонний, обычно серозный, плеврит, имеющий, как правило, реактивный характер. Важное значение в диагностике имеет трансумбиликальная портогепатография, позволяющая обнаружить признаки окклюзии ствола воротной вены или ее внутрипеченочных ветвей, а также получить гнойное содержимое из просвета вены. Информативны ультразвуковые методы исследования органов брюшной полости.
Дифференцировать П. следует с Холангитом, септическим эндокардитом (см. Эндокардит), абсцессом печени, брюшным тифом (Брюшной тиф), сыпным тифом (см. Сыпной тиф эпидемический), паратифами (Паратифы), гепатитами вирусными (Гепатиты вирусные).
Лечение обычно консервативное. Назначают массивные дозы антибиотиков широкого спектра действия, которые вводят внутривенно или внутрипортально через пупочную вену, а также в чревную артерию путем ее селективного зондирования. Проводят интенсивную инфузионную дезинтоксикационную, дезагрегантную, антикоагулянтную терапию, включая переливание препаратов крови и кровезаменителей. С целью стимуляции иммунитета вводят антистафилококковые гамма-глобулин, плазму и анатоксин. Осуществляют профилактику и лечение печеночной и почечной недостаточности. При выявлении абсцесса печени показано оперативное лечение — вскрытие и дренирование гнойника. При своевременной диагностике П. для предотвращения распространения процесса возможна перевязка подвздошно-ободочных вен или резекция илеоцекального угла (при гангренозном аппендиците с некрозом брыжейки отростка и прогрессировании некротического процесса) в пределах здоровых тканей.
Прогноз чрезвычайно серьезный, особенно при образовании множественных абсцессов печени. Летальность при П. до 90% и выше. Профилактика заключается в своевременном лечении очагов гнойного воспаления органов брюшной полости.
Библиогр.: Колесов В.И. Клиника и лечение острого аппендицита, с. 255, Л., 1972; Узун Г.В. Клинико-диагностическая характеристика острых и подострых пилефлебитов, в кн.: Морфология, под ред. М.К. Даля и др., в. 4, с. 103, Киев, 1977.
II
Пилефлебит (pylephlebitis; Пиле- + Флебит)
воспаление воротной вены; возникает как осложнение гнойных процессов в брюшной полости, например острого гнойного аппендицита.
Источник: Медицинская энциклопедия на Gufo.me
Значения в других словарях
- пилефлебит — сущ., кол-во синонимов: 1 заболевание 339 Словарь синонимов русского языка

осложнения острого аппендицита (инфильтрты, абсцессы, пилефлебит, перитонит). Клиника. Диагностика, лечение. Профилактика.
Аппендикулярный инфильтрат
Аппендикулярный инфильтрат — это конгломерат органов и тканей, формирующийся вокруг воспаленного червеобразного отростка и обычно состоящий из участка инфильтрированного — большого сальника, купола слепой и петель подвздошной кишки, связанных между собой и окруженных фибринозными спайками.
Клиническая картина:
1. После приступа острого аппендицита боль стихает или становится незначительной
2. умеренное повышение температуры тела
3. нет признаков интоксикации организма
4. живот мягкий, в правой подвздошной области определяется округлой формы образование мало- или неподвижное, не смещаемое, умренной болезненности при пальпации
5. симптомы раздражения брюшины отсутствуют
6. ОАК: умеренный лейкоцитоз, без значительного сдвига лейкоцитарной формулы влево, СОЭ повышено.
Лечение:
Плотный аппендикулярный инфильтрат лечат консервативно, так как при разделении плотно спаянных органов их можно повредить, вскрыв просвет кишечника. Первые 2—4 сут больному назначают постельный режим, местно — на правый нижний квадрант живота — холод, назначают антибиотики и щадящую диету. Одновременно ведут пристальное наблюдение за состоянием больного: следят за динамикой жалоб, изменением частоты пульса, температурной кривой, напряжением мышц брюшной стенки, лейкоцитозом. При нормализации общего состояния, исчезновении болезненности при пальпации живота лечебные мероприятия дополняют физиотерапией (УВЧ). Через 2—3 мес после рассасывания инфильтрата необходимо выполнить плановую аппендэктомию по поводу хронического резидуального аппендицита, чтобы предотвратить повторный приступ острого аппендицита.
Аппендикулярный абсцесс
Аппендикулярный абсцесс – отграниченный участок гнойного воспаления брюшины, возникший вследствие деструктивных изменений червеобразного (слепого) отростка.
Клиническая картина:
Начало заболевания проявляется клиникой острого аппендицита с типичным болевым синдромом и повышением температуры тела. Через 2-3 суток от начала приступа в результате отграничения воспаления в слепом отростке острые явления стихают, болевые ощущения приобретают тупой, тянущий характер, снижается температура, отмечается нормализация общего состояния. При пальпации брюшная стенка не напряжена, участвует в дыхательном акте, в правой подвздошной области определяется незначительная болезненность и наличие малоподвижного уплотнения без четких контуров – аппендикуллярного инфильтрата.
Развитие аппендикулярного абсцесса на 5–6 сутки заболевания проявляется ухудшением общего состояния больного, резкими подъемами температуры (особенно вечером), ознобом и потливостью, тахикардией, явлениями интоксикации, плохим аппетитом, интенсивным болевым синдромом пульсирующего характера в правой подвздошной области или внизу живота, нарастанием болей при движении, кашле, ходьбе.
При пальпации отмечаются слабовыраженные признаки раздражения брюшины: брюшная стенка напряжена, резко болезненна в месте локализации аппендикулярного абсцесса (положительный симптом Щеткина-Блюмберга), отстает при дыхании, в правом нижнем квадранте прощупывается болезненное тугоэластичное образование, иногда с размягчением в центре и флюктуацией.
Язык обложен плотным налетом, наблюдаются диспепсические явления: нарушение стула, рвота, вздутие живота; при межкишечном расположении аппендикулярного абсцесса — явления частичной кишечной непроходимости, при тазовом — учащенные позывы на мочеиспускание и опорожнение кишечника, боли при дефекации, выделение слизи из ануса.
При прорыве аппендикулярного абсцесса в кишечник отмечается улучшение самочувствия, уменьшение болей, снижение температуры, появление жидкого стула с большим количеством зловонного гноя.
Вскрытие аппендикуллярного абсцесса в брюшную полость приводит к развитию перитонита, сопровождается септикопиемией – появлением вторичных гнойных очагов различной локализации, нарастанием признаков интоксикации, тахикардией, лихорадкой.
Диагностика
В распознавании аппендикулярного абсцесса важны данные анамнеза, общего осмотра и результаты специальных методов диагностики. При вагинальном или ректальном пальцевом исследовании иногда удается пропальпировать нижний полюс абсцесса как болезненное выпячивание свода влагалища или передней стенки прямой кишки.
Результаты анализа крови при аппендикулярном абсцессе показывают нарастание лейкоцитоза со сдвигом лейкоцитарной формулы влево, значительное увеличение СОЭ.
УЗИ брюшной полости проводится для уточнения локализации и размера аппендикулярного абсцесса, выявления скопления жидкости в области воспаления. При обзорной рентгенографии органов брюшной полости определяется гомогенное затемнение в подвздошной области справа и небольшое смещение петель кишечника в сторону срединной линии; в зоне аппендикулярного абсцесса выявляется уровень жидкости и скопление газов в кишечнике (пневматоз).
Аппендикулярный абсцесс необходимо дифференцировать с перекрутом кисты яичника,разлитым гнойным перитонитом, опухолью слепой кишки.
Лечение
Лечение сформировавшегося аппендикуллярного абсцесса – оперативное: гнойник вскрывают и дренируют, доступ зависит от локализации гнойника. В некоторых случаях при аппендикулярном абсцессе может выполняться его чрескожное дренирование под контролем УЗИ с использованием местной анестезии.
Оперативное вскрытие и опорожнение гнойника проводится под общим наркозом правосторонним боковым внебрюшинным доступом. При тазовом аппендикулярном абсцессе его вскрывают у мужчин через прямую кишку, у женщин – через задний свод влагалища с предварительной пробной пункцией. Гнойное содержимое аппендикулярного абсцесса аспирируют или удаляют тампонами, полость промывают антисептиками и дренируют, используя двухпросветные трубки. Удаление слепого отростка предпочтительно, но если нет такой возможности, его не удаляют из-за опасности распространения гноя в свободную брюшную полость, травмирования воспаленной кишечной стенки, образующей стенку аппендикулярного абсцесса.
В послеоперационном периоде проводится тщательный уход за дренажем, промывание и аспирация содержимого полости, антибиотикотерапия (сочетание аминогликозидов с метронидазолом), дезинтоксикационная и общеукрепляющая терапия. Дренаж остается до тех пор, пока из раны отделяется гнойное содержимое. После удаления дренажной трубки рана заживает вторичным натяжением. Если не была произведена аппендэктомия, ее выполняют планово через 1-2 месяца после стихания воспаления
Пилефлебит
Пилефлебит (pylephlebitis; греч. pylē ворота + phleps, phlebos вена + -itis) – это гнойный (септический) тромбофлебит воротной вены, развивающийся вторично в результате острых и хронических воспалительных заболеваний органов брюшной полости.
Клиническая картина. Самым ранним и постоянным признаком пилефлебита является гектическая температура с потрясающими ознобами. Понижение температуры наступает после проливного пота. Пульс частый, слабого наполнения и напряжения, дыхание затруднено. Живот мягкий, слегка болезненный (как правило, в правом подреберье), иногда вздут. Перитонеальных симптомов нет. Печень почти всегда увеличена, чувствительна при перкуссии и пальпации. Асцит – непостоянный симптом. Кожные покровы приобретают желтушный оттенок, отмечается иктеричность склер. Лейкоцитоз высокий – 10 х 10*9 – 30 х 10*9, с выраженной нейтрофилией и сдвигом формулы влево. Повышена СОЭ. Быстро нарастает анемия. Наблюдаются выраженные нарушения функциональных печеночных проб. В моче – желчные пигменты. В правой плевральной полости нередко появляется выпот. При абсцессах левой доли печени может появиться припухлость в подложечной области. При ректальном или вагинальном исследовании патологии не находят.
Диагностика. Для распознавания абсцессов печени с успехом используются рентгенологический и ультразвуковой методы исследования. Основные рентгенологические симптомы: высокое стояние диафрагмы, ограничение ее подвижности, увеличение размеров печени, сужение ее тени на месте абсцесса, закрытие реберно-диафрагмального синуса. Важное значение в диагностике имеет трансумбиликальная портогепатография, позволяющая обнаружить признаки окклюзии ствола воротной вены или ее внутрипеченочных ветвей, а также получить гнойное содержимое из просвета вены. Лечение.
Некоторые надежды на успех может дать антибактериальная терапия с применением антибиотиков широкого спектра действия (цефтриаксон, цефтазидим), которые вводят внутривенно или внутрипортально через пупочную вену, а также в чревную артерию путем ее селективного зондирования. Приводится обильная инфузионная дезинтоксикационная терапия. Также назначают антикоагулянты, включая переливание препаратов крови и кровезаменителей. С целью стимуляции иммунитета вводят антистафилококковые гамма-глобулин, плазму и анатоксин. Осуществляют профилактику и лечение печеночной и почечной недостаточности. При пилефлебите предложена операция, идея которой заключается в перевязке тромбированной вены на протяжении выше места тромбоза с целью воспрепятствовать распространению тромбов в сторону печени. При своевременной диагностике пилефлебита для предотвращения распространения процесса возможна перевязка подвздошно-ободочных вен или резекция илеоцекального угла (при гангренозном аппендиците с некрозом брыжейки отростка и прогрессировании некротического процесса) в пределах здоровых тканей. При образовании гнойников в печени их следует упорно искать и вскрывать.
Перитонит
Перитони́т — воспаление париетального и висцерального листков брюшины, которое сопровождается тяжёлым общим состоянием организма.
Клиническая картина:
· резкая усиливающаяся боль в животе
· лихорадка
· тошнота и рвота, не приносящие облегчения
· напряжение мышц передней брюшной стенки
· резкая болезненность при надавливании на переднюю брюшную стенку
· симптом Френикус
· симптом Мендаля
· симптом Воскресенского
· симптом Щёткина — Блюмберга
· Симптом мнимого благополучия — после перфорации больной чувствует сильную боль, затем боль стихает, так как рецепторы на брюшине адаптируются, но через 1-2 часа боль появляется с новой силой, так как развивается воспаление брюшины.
Диагностика:
Диагноз перитонита ставят в основном на основании клинической картины заболевания. Клинические проявления зависят от стадии перитонита. Выделяют рефлекторную, токсическую и терминальную стадии. В терминальной стадии диагноз особых трудностей не представляет: лицо Гиппократа, сухой (как щетка) обложенный язык. Живот вздут, напряжен и болезнен во всех отделах, положительны симптомы раздражения брюшины, перистальтика отсутствует. Характерны тахикардия, нестабильное АД, олигурия. В анализе крови — высокий лейкоцитоз, сдвиг Формулы влево. При биохимическом исследовании — повышение билирубина, креатинина, мочевины (печеночно — почечная недостаточность). Рентгенологические признаки; свободный газ под куполом диафрагмы (перфорация полого органа), газ в анатомически не содержащих газа структурах (межпетлевой или поддиафрагмальный абсцесс). Наличие уровней жидкости в тонкой и толстой кишке свидетельствуют о паралитической кишечной непроходимости. При рентгенологическом исследовании органов грудной полости определяют ателектатические пневмонические очаги, выпот в плевральной полости. В диагностически трудных случаях применяют лапароскопию. Для диагностики отграниченного перитонита — абсцесса используют ультразвуковое исследование.
Лечение перитонита оперативное. Потеря времени с началом оперативного вмешательства грозит развитием тяжелых осложнений (септического и гиповолемического шока) с летальным исходом. При тяжелом состоянии больного необходима кратковременная (2 — 3 ч) подготовка с целью коррекции волемических нарушений и приведения больного в операбельное состояние. Операцию проводят под интубационным наркозом. В качестве доступа при разлитом перитоните применяют широкую срединную лапаротомию. Приципы оперативного лечения: 1) санация первичного очага инфекции (например, апцендэктомия, холецистзктомия, ушивание прободной язвы и др. ) и брюшной полости, которую промывают изотоническим раствором натрия хлорида или 0,25% новокаином с добавлением антибиотиков и антисептиков. Применение фураципина нежелательно; 2) дренирование брюшной полости: наиболее целесообразно использование дренажей из силиконовой резины (обычно дренируют наиболее отлогие участки брюшной полости и поддиафрагмальное пространство). Удобны двухпросветные дренажи; промывание дренажа через один просвет препятствует закупориванию его фибринными пленками и др. Такой дренаж из силиконовой резины может оставаться в брюшной полости до 2 нед, однако желательно периодическое подтягивание дренажа для профилактики развития пролежня на стенке кишки; 3) при выраженной паралитической кишечной непроходимости необходима назоинтестинальная интубация тонкой кишки с последующей аспирацией кишечного содержимого, что способствует более раннему восстановлению активной перистальтики. В ряде случаев при терминальной фазе заболевания у больных применяют перитонеальный лаваж — проточное промывание брюшной полости растворами антибиотиков и антисептиков. Метод имеет свои преимущества (уменьшение интоксикации, улучшение функции почек) и недостатки (препятствуют естественному отграничению воспалительного очага, удаляются естественные защитные механизмы). (Статистически достоверных благоприятных результатов нет, но в отдельных случаях получены хорошие результаты. В последние годы с хорошим эффектом используют плановые релапаротомии в послеоперационном периоде. Через сутки после операции выполняют релапаротомию с тщательным промыванием брюшной полости и дренированием. Последующие релапаротомии производят через 1 — 2 дня в зависимости от характера и количества оттекающего по дренажам отделяемого и общего состояния больного. В последнее десятилетие широкое применение влечении перитонита получили методы экстракорпоральной детоксикации (УФО — облучение крови, гемосорбция, плазмаферез, гипербарическая оксигенация и др. ).
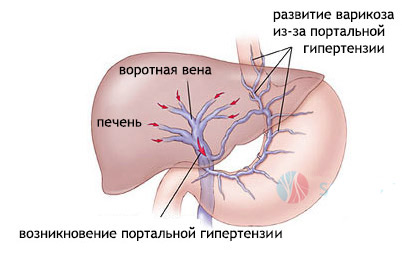 Синдром портальной гипертензии проявляется рвотой с кровью, дегтеобразным стулом. Одним из основных проявлений данного синдрома является «голова медузы» – расширение подкожных венозных сосудов, проходящих по передней брюшной стенке.
Синдром портальной гипертензии проявляется рвотой с кровью, дегтеобразным стулом. Одним из основных проявлений данного синдрома является «голова медузы» – расширение подкожных венозных сосудов, проходящих по передней брюшной стенке.