Первые признаки парапроктита, симптомы, лечение, профилактика, осложнения
Парапроктит является довольно распространённым недугом во всём мире, о чём свидетельствует статистика. Около четверти всех проктологических болезней приходится именно на воспаление клетчатки, находящейся около прямой кишки. Симптомы парапроктита, особенно острой его формы сопровождаются общей интоксикацией, болью внизу живота, возникновением опухоли, повышением температуры, затруднённым мочеиспусканием и дефекацией.
Заболевание представляет собой воспалительный процесс клетчатки, поражающий чаще всего представителей сильного пола. Воспаление необходимо лечить с помощью специалиста. В противном случае оно переходит в хроническую форму, возникает угроза формирования осложнений (переход воспаления на другие органы, вскрывшийся гнойный абсцесс).
Парапроктит в любой своей форме способен доставить много страданий человеку. Чаще всего появлению осложнений подвергается сфинктер. Точнее, запирающая способность сфинктера.
Причины
Первопричиной, обуславливающей появление недуга, служит инфекция (кишечная палочка, стафилококки, стрептококки), попадающие в клеточное пространство из прямой кишки. Любые ранки, бытовые травмы и микротравмы, операция на слизистой — входные ворота для подобных инфекций.
Стафилококки и стрептококки проникают в клеточное пространство не только через трещины на слизистой прямой кишки. Существует внутренний путь: кариес, синусит или любое другое средоточие вялотекущей (хронической) инфекции. С током крови и лимфы возбудители из эпицентра воспаления переносятся в другие органы и ткани.
Ещё одним способом проникновения болезнетворных микроорганизмов в клеточное пространство является закупоривание протока анальной железы.
Появлению заболевания благоприятствуют неправильное питание, малоподвижный образ жизни и наличие вялотекущих воспалительных процессов. Дополнительные аспекты, увеличивающие риск появления недуга:
- ослабленный иммунитет;
- сахарный диабет;
- атеросклероз сосудов;
- анальный половой акт;
- трещины в заднем проходе.
В особенно тяжёлых проявлениях болезни воспаление способно охватывать сразу несколько зон, находящихся вблизи кишечника.
Первые признаки
Парапроктит бывает острого или хронического вида. Клиническая картина и симптомы обеих форм проявления недуга различаются.
Острый
Болезнь в период острого своего проявления может характеризоваться симптомами обычного воспалительного явления в организме. Как правило, повышается температура тела (иногда до 390), появляется слабость, мышечная, суставная и головная боль, пропадает аппетит. Отхождение кала и мочи нарушаются: появляются противоестественные желания дефекации, запоры, мочеиспускание учащается и становится болезненным.
Симптомы парапроктита напрямую зависят от того, в каком месте локализуется воспаление. Подкожная форма парапроктита отличается тем, что поражённая область видна невооружённым глазом: кожа краснеет, отекает, ткань уплотнена, имеется опухоль возле ануса, в области заднего прохода. Пациент из-за боли не может сидеть и поэтому сразу же обращается за помощью к доктору. В подкожной форме болезнь проявляется чаще всего. При надавливании и прощупывании ощущается сильная боль. Так проявляется болезнь у детей.
Подслизистый парапроктит по симптомам похож на подкожный вид. Отличия наблюдаются в том, что температура тела не повышается сильно и боль не так ярко выражена. Абсцесс находится радом с кишечником и прорывается в прямую кишку.
Трудности в постановке правильного диагноза возникают при тазово-прямокишечном виде недуга. Они обусловлены одинаковостью для всех форм инфекционных болезней симптоматикой. Пациент обращается за помощью к разным специалистам, нередки случаи, когда больные самостоятельно начинают лечить возникшее, по их мнению, обычное респираторное заболевание. Очаг этой формы парапроктита находится глубоко, на границе брюшной полости и мышц тазового дна.
Подобное воспаление может длиться до двух недель. За это время пациент отмечает заметное ухудшение состояния собственного организма. При дефекации наблюдаются кроме кала кровь и гной. При этом температура снижается, выраженность болевого синдрома уменьшается. Так проявляет себя вскрывшийся непосредственно в прямую кишку гнойник. Представительницы слабого пола часто ощущают прорыв гнойника во влагалище, при этом гной с примесью крови появляется из промежности.
Опасность появляется, если гнойный абсцесс прорывается в брюшную полость, что вызывает перитонит. Или в кишечник, что обусловит более благоприятный исход.
Подвздошно-прямокишечный вид парапроктита характеризуется появлением специфических симптомов только на седьмой день. Течение заболевания отличается трудностью в постановке диагноза в первые дни. Только по прошествии недели кожные покровы около эпицентра воспаления краснеют и отекают, ягодицы становятся разного размера.
Самым опасным для пациента является некротический парапроктит. Для подобного вида характерна мгновенная интоксикация, сильная боль, охватывающая всю промежность. При этом наблюдается низкое давление, увеличение частоты сердечных сокращений и синюшность кожных покровов. Мягкая ткань отмирает. Процесс не сопровождается покраснением и появлением гноя, вместо него отмечается некроз и сильное газообразование – гниение с выделением «болотного» газа.
Некротический парапроктит развивается вследствие поражения гнилостными микробами, клостридиями, фузобактериями, анаэробными микроорганизмами.
Если гнойник вскрывается самостоятельно пациентом или ошибочно подобран курс лечения — острый парапроктит легко превращается в хронический.
Говорит доктор! Ни в коем случае нельзя заниматься самолечением! Это только ускорит переход острого гнойного процесса в хроническую форму, усугубит состояние, а также будет способствовать появлению осложнений и опухолей в организме.
Хронический
Состояние, при котором наблюдается свищ в области заднего прохода и постоянный воспалительный процесс называется хроническим парапроктитом. По большей части хронический парапроктит протекает безболезненно.
Наиболее частая причина, из-за которой возникает клинический парапроктит – неправильное лечение его острой формы или затягивание с обращением к врачу. Основными осложнениями, которые отличают хронический парапроктит, служат:
- свищ на коже в области заднего прохода и на ягодицах;
- выделяется гной и кал из свищевых ходов;
- раздражение и зуд кожных покровов в районе свища;
- боль при дефекации.
Клиническая картина хронического парапроктита может характеризоваться чередованием ремиссий и обострений недуга. Если не лечить заболевание, возможны последствия в виде недержания кала, воспаления прямой кишки. При прорыве гноя в тазовую клетчатку возможна смерть заболевшего человека.
На стадии ремиссии болезни пациент отмечает только выделение гноя с примесью крови и кала из свищевого канала в области заднего прохода. Если полость свища не забита, то боль не беспокоит. Когда канал забивается, появляется абсцесс в районе промежности, в ходе развития которого образуются новые свищи. Если заболевание сильно запущено возникают разветвлённые свищевые каналы с общим эпицентром, в котором гнездится инфекция.
Когда канал свища плохо дренирован – наблюдаются симптомы острого парапроктита. Во время острого периода болезни образуется новый свищ.
Говорит доктор! Хронический парапроктит не может вылечиться сам по себе. Каждый рецидив усугубляет недуг и ведёт к возникновению некроза тканей и появлению злокачественных опухолей.
Парапроктит – опасное заболевание, запускать которое нельзя ни в коем случае. Хроническая форма парапроктита тяжело поддаётся лечению. По этой причине важно не перевести недуг в хроническую стадию.
Лечение
Методы лечения парапроктита не отличаются разнообразием. Точнее существует всего лишь один способ излечения – хирургический. С его помощью эффективно излечивается клинические проявления хронического и острого гнойного парапроктита.
Важно! Операция служит единственным спасением и избавлением больного в борьбе с острым и хроническим парапроктитом.
Операция делается под общим наркозом. Причём проводится хирургическое лечение незамедлительно, как только поставлен точный диагноз. Острый парапроктит лечится так:
- хирургическим путём вскрывается абсцесс;
- полость гнойника дренируется;
- перекрываются возможные пути проникновения инфекции в ткань клетчатки.
Только после проведения вышеперечисленных мероприятий возможно излечение у пациента острой формы парапроктита.
Хроническая форма недуга лечится консервативно, если имеется обострение воспаления. Это делается для того, чтобы устранить абсцесс. Пациент получает антибиотики и физиотерапию. Далее производится операция с целью иссечения свища.
Операция не делается во время стойкого затухания воспалительного процесса. Потому что в этом случае выявить свищ среди находящихся вокруг него тканей очень сложно.
Операция чаще всего проводится в несколько этапов, так как вскрытие абсцесса, удаление содержимого гнойника и установка дренажа не могут служить 100% гарантией излечения. Удаляются следствие недуга, но не его причина. Потому через неделю проводится второй этап операции: удаляются больные пазухи и железы.
В редких случаях оба этапа хирургического лечения проводятся одномоментно. Для проведения такой операции нужно точно знать, где находится абсцесс, а также ткань вокруг очага воспаления не должна быть инфицирована.
Если гнойник находится глубоко, сфинктер разрезается, что увеличивает вероятность порчи закрывающего устройства ануса. Вследствие чего может возникнуть послеоперационное осложнение – недержание кала.
Для лечения хронической формы парапроктита применяются следующие способы хирургического вмешательства:
- Удаление свища является наиболее эффективным методом. Но высок риск появления сфинктерной недостаточности, послеоперационные раны заживают медленно, частенько возникают осложнения.
- Удаление свища с постановкой «латки» из ткани кишки на месте иссечения. Операция довольно эффективна и делается обычно, если свищевой канал широкий. Из осложнений часто наблюдаются нарушения функционирования сфинктера.
- На ранних стадиях болезни наиболее эффективным является способ введения герметизирующего тампона из ткани кишечника животных. Неполадки в работе сфинктера не возникают.
Какая операция будет наиболее эффективной для каждого конкретного пациента, решает врач-проктолог после детального анализа всех симптомов парапроктита.
После проведения хирургического лечения парапроктита обязательно назначается курс антибиотиков, делаются перевязки с использованием антисептических препаратов. Полное восстановление пациента происходит через пять недель. В это время больной обязательно должен выполнять рекомендации врача.
На данном видео рассказывается про лечение парапроктита
Осложнения
Возникновение осложнений становится возможным при остром и хроническом течении болезни. Наиболее частыми из них являются:
- Ассимиляция оболочек прямой кишки, мочеиспускательного канала, влагалища гноем.
- Продвижение воспаления на тазовую и параректальную клетчатку, а также с одного клеточного пространства на другое с мгновенным инфицированием ткани.
- Вскрытие абсцесса в брюшную полость с образованием перитонита и на поверхность кожных покровов.
- Периодически возникающие воспалительные процессы с формированием рубцов, что приводит к стенозу и деформированию анального отверстия и сфинктера и в конечном итоге приводит к сфинктерной недостаточности.
Парапроктит у детей
Течение парапроктита у детей может характеризоваться теми же симптомами, что и у взрослых: высокая температура, мышечная и суставная боль, интоксикация, исчезновение аппетита.
Парапроктит у детей часто проявляется в подкожной форме. Наиболее частым возбудителем болезни у детей грудного возраста служит стафилококк, проникающий через опрелости и обуславливающий возникновение подкожного вида недуга.
Важно! Ослабленный иммунитет в сочетании с нарушенным балансом микрофлоры кишечника увеличивают вероятность появления парапроктита у детей в разы.
Видео, про осложнения парапроктита у детей
Профилактика
Самое главное после наступления долгожданного выздоровления – не допустить повторного развития недуга. Меры профилактики рецидивов заключаются в следующем:
- Специальная диета, предупреждающая возникновение запоров и поноса.
- Удержание веса тела в пределах нормы.
- Геморрой, анальные трещины, а также любые средоточия хронической инфекции, включая кариес, гепатит, тонзиллит, фарингит, синусит должны быть уничтожены.
- Гигиена должна быть на высочайшем уровне: после каждой дефекации необходимо подмывание.
- Сахарный диабет, заболевания ЖКТ, атеросклероз способствуют появлению недуга и потому должны лечиться.
Любое заболевание легче предотвратить, чем позже лечить его запущенную форму настрадавшись вдоволь от симптомов.
Важно! Занявшись профилактикой парапроктита нужно особое внимание уделить недугам желудочно-кишечного тракта, так как неполадки в функционировании этой области служат толчком к началу болезни.
Общее состояние организма имеет первостепенное значение в появлении и течении любого болезненного процесса.
В качестве предупреждающей заболевание меры не стоит слишком увлекаться силовыми видами спорта и поднятием тяжестей.
Использование клизм и различных слабительных средств лучше свести к минимуму.
Нужно стараться не допускать застоя крови в области малого таза.
Употребление достаточного количества растительной клетчатки гарантирует регулярное опорожнение кишечника. В качестве размягчающего кал средства рекомендуется выпивать не меньше полутора литров чистой воды в день.
Самой лучшей профилактикой хронической формы парапроктита послужит курс лечения, с правильно подобранными лекарственными препаратами и проведённый своевременно.
Ишиоректальный парапроктит: диагностика, методы лечения(операция)
Патологии прямой кишки причиняют человеку массу дискомфорта и неудобств. Наиболее распространенным заболеванием органов ЖКТ является ишиоректальный парапроктит. Это сравнительно легкий вид недуга. Виновником его развития становятся патогенные микроорганизмы, приводящие к воспалению параректальной ткани. Также существует пельвиоректальный, подкожный, подслизистый вид парапроктита.

О заболевании
Ишиоректальный парапроктит размещается в районе тазового дна, сведенного костями, его мышечной тканью, кожей ягодиц. Находится на 2 месте среди других видов патологии. Обнаруживается в 35% случаев у больных острым проктитом.
Парапроктит по своему течению имеет 2 формы воспалительного процесса:
- Острая. Гнойный парапроктит отличается моментальным образованием симптоматики.
- Хроническая. Классифицируется наличием своеобразного свища, локализующегося на поверхности кожи либо внутри. Образование причиняет сильную боль, а из отверстия просачивается гной.
Чтобы облегчить болевые ощущения и ускорить процесс выздоровления, следует внимательно отнестись к диетическому питанию и лечению ишиоректального проктита.
Гнойник, локализованный в пресакральной клетчатке, характеризуется ретроректальным либо позади-прямокишечным расположением. Данная форма требует срочной госпитализации, оперативного вмешательства. Заболевание опасно переходом острого парапроктита в хронический.
Симптомы
Симптомы парапроктита разнообразные, зависят от этапа развития патологии, продолжительности.

В самом начале появления парапроктита у человека:
- ухудшается общее состояние, появляется недомогание, слабость, потеря аппетита, болевые ощущения в костях, мышечных тканях;
- частое сердцебиение, дыхание затрудненное;
- температура тела увеличивается, бывает более 38°С;
- в районе прямой кишки и заднего прохода отмечается дискомфорт; в момент дефекации возникает резкая и сильная боль. Установить место расположения его очень сложно.
По истечении нескольких дней после образования начальных признаков ишиоректального проктита, клиническая картина дополняется и другими симптомами:
- в районе ягодицы появляется плотное скопление; найти его нетрудно – там, где гнойник расположен, кожный покров горячий, красный;
- в ягодичной области заметна отечность;
- пораженное место (где образовался гнойник) увеличивается в объеме, вследствие этого происходит асимметрия ягодиц;
- складки ануса видоизменяются, однако там, где расположено уплотнение они расплавляются;
- в поврежденном месте под самой кожей можно заметить своеобразный инфильтрат (скопление гноя), довольно уплотненный и при ощупывании болезненный.
С виду заметно, что одна ягодица больше другой, это обусловливается внутренним отеком. При воспалении ректальной полости отмечается отечность, покраснение анальной крипты.

Причины
Выражается острый ишиоректальный парапроктит в форме очага, содержащего гной, в седалищно-прямокишечной ямке, появившейся вследствие воздействия болезнетворной микрофлоры на пораженные области тканей кишечника. Часто патогенные бактерии проникают в середину клетчатки сквозь нарушенную слизистую заднего прохода, геморроидальную шишку либо воспалительную промежность.
Основные причины парапроктита следующие:
- нарушение пищеварительной системы, запоры;
- слабая иммунная система;
- анальный секс;
- сопрягающиеся патологии прямой кишки;
- несоблюдение гигиенических процедур;
- воспаленный процесс в мочеполовой системе (наблюдается изредка).
Такие же причины приводят к образованию пельвиоректального парапроктита. Однако здесь гнойные образования размещаются в районе тазовой кости. Такой вид абсцесса установить поверхностно почти никогда не удается. Внешних симптомов, боли нет. Но патология препровождается такими же проявлениями, как при воспалении.
Диагностические мероприятия
Первым делом специалист опрашивает пациента о его жалобах. При диагностике определяются сопутствующие недуги: это может быть геморрой, различные острые, хронические инфекции, трещины ануса, болезнь Крона, постоянная диарея или запоры, повреждения прямой кишки.

Кроме этого, определить отечность при ишиоректальном парапроктите помогут следующие мероприятия:
- Пальпационное исследование прямой кишки – обнаруживается боль при легком надавливании на стенку кишки, опухлость, способен прощупаться инфильтрат.
- УЗИ устанавливает локализацию и размер прямокишечного абсцесса.
- Анализ крови определит присутствие гнойника, увеличено ли число лейкоцитов.
- Фистулография также указывает на область, где абсцессы располагаются, какого они размера, длительность течения болезни.
- Бактериологический посев, соскоб поможет выявить состав спровоцировавшей процесс флоры (зачастую это кишечная палочка наряду с иными бактериями).
Только после проведения тщательной диагностики врач подбирает действенный метод борьбы для устранения патологического образования в области анального отверстия.
Хронический парапроктит
Признаки хронической формы ишиоректального парапроктита в стадии обострения напоминают острую воспаленную патологию. Главной характеристикой становится свищ, который может образоваться внутри, снаружи либо быть полным.
Свищ заметить очень просто, например, при пальпации, проведении компьютерной томограммы, УЗИ либо МРТ. Фистулография помогает указать ход свища, если присутствуют полости и ответвления.

Лечение
При начальном остром гнойном ишиоректальном парапроктите используется внешняя терапия. Производятся сидячие ванночки с добавлением раствора Перманганата калия, а также употребление таблеток с антибактериальным действием. Лечебные мероприятия гнойного острого парапроктита со зрелой фистулой выполняется исключительно при помощи операции.
Оперативное вмешательство
Операция при парапроктите заключается в произведении надреза, дренирования, устранения гнойного содержимого. Манипуляцию назначают в экстренном (момент усугубления парапроктита) режиме или плановом (при снижении воспаления).
Острая форма патологии выполняется 2 видами оперативного лечения ишиоректального парапроктита:
- Одномоментное – в данной ситуации происходит вскрытие гнойника, очищение его содержимого, делается резекция поврежденных ректальных желез, анальной крипты. Такую процедуру применяют, если точно определены размеры и месторасположение гнойника, а близко размещенные ткани не задеты или совсем чуть-чуть.
- Многомоментное – производятся такие же манипуляции, что и в прежнем случае, но они делятся на 2 этапа, промежуток между ними может быть 5-7 дней. Первым действием вскрывают гнойник, дренируют. Вторая операция подразумевает удаление ректальной пазухи, железы, которые воспалены.
Раннее оперативное вмешательство позволяет благоприятно справиться с недугом, без каких-либо негативных последствий.
Послеоперационное лечение
Терапия после операции является главным этапом восстановления тканей прооперированной области. Чтобы болезнь не возобновилась, следует внимательно наблюдать за состоянием обработанной зоны. Ежедневно производить перевязку. Рану следует дезинфицировать антисептическим средством, после чего обработать мазью с противобактериальным эффектом, наложить марлевую повязку.
Также очень важным является диетическое питание. После удаления гнойника разрешается употреблять пищу не сразу. Вначале можно одну воду. Последующие пару дней меню должно быть щадящим. Не стоит кушать сладости, мучные изделия, фрукты, овощи, жирную, жареную еду.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!

Автор: Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
Острый парапроктит > Клинические протоколы МЗ РК
Цели лечения:· вскрытие и дренирование гнойника, поиск и ликвидация пораженной крипты и гнойного хода [1, 5, 8, 11].
Тактика лечения**:
Лечение острого парапроктита только хирургическое.
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в амбулаторных условиях:
вскрытие и дренирование абсцесса.
Показания: острый подкожный парапроктит.
Противопоказания: все другие формы острого парапроктита.
Хирургическое вмешательство, оказываемое в стационарных условиях:
· неотложное широкое вскрытие гнойного промежностного очага,
· ревизия;
· санации послеоперационной раны.
Операция проводится под местной или общей анестезией.
Вид оперативного вмешательства зависит от величины и локализации гнойника, распространенности воспалительного инфильтрата в окружающих тканях.
Радикальные операции при остром парапроктите.
Показания:
· четкое представление о локализации гнойника, гнойного хода и пораженной крипты,
· относительная интактность окружающих гнойный очаг тканей [3, 11, 21, 23].
Противопоказания:
· невозможность определения пораженной крипты;
· тяжелое соматическое состояние пациента;
· выраженные воспалительные изменения тканей в зоне предполагаемого оперативного вмешательства [2, 3, 11]. В таких случаях необходимо ограничиться адекватным дренированием гнойной полости.
1) Вскрытие и дренирование абсцесса, иссечение пораженной крипты и гнойного хода в просвет кишки.
Показания: расположение гнойного хода кнутри от наружного сфинктера или захват только подкожной его порции [3, 11, 12, 15].
Методика: под обезболиванием проводят ревизию анального канала с целью поиска пораженной крипты внутреннего свищевого отверстия. Для четкой визуализации свищевого хода и гнойной полости используют пробу с красителем. Для уточнения расположения хода относительно волокон сфинктера проводят исследование пуговчатым зондом. После этого производят широкий полулунный разрез кожи на стороне поражения, а затем полностью иссекают пораженные ткани [3, 11, 12, 15].
Хорошие результаты лечения в раннем периоде после операции отмечаются в 65-88% случаев [8, 14, 16, 21].
2) Вскрытие и дренирование абсцесса, иссечение пораженной крипты и сфинктеротомия.
Показания: межсфинктерный парапроктит [3, 11, 17, 22].
Методика: производят полулунный разрез кожи на стороне поражения, затем отделяют волокна внутреннего сфинктера от окружающих тканей и под визуальным контролем рассекают только внутренний сфинктер [3, 11, 17, 22].
3) Вскрытие и дренирование абсцесса, иссечение пораженной крипты, проведение эластической дренирующей лигатуры.
Показания: транссфинктерное (захватывает более 20 % сфинктера) или экстрасфинктерное расположение гнойного хода [7, 19, 22, 23].
Методика: производят широкий полулунный разрез кожи на стороне поражения, затем после эвакуации гноя и обнаружения гнойного хода разрез продлевается до средней линии. Из просвета кишки производят окаймляющий разрез вокруг пораженной крипты с его продолжением по всей длине анального канала до соединения с углом промежностной раны. Узкой полоской иссекают выстилку анального канала и перианальную кожу. Через отверстие в месте удаленной крипты проводят эластический дренаж Сетона, один конец которого выводят из раны промежности по средней линии, а второй через внутреннее отверстие в просвете кишки. Лигатура затягивается [7, 19, 21, 22].
Основные хирургические принципы первого этапа:
· выполнение оперативного вмешательства в возможно ранние сроки;
· широкое вскрытие подкожного гнойника для обеспечения достаточного оттока гнойного содержимого и адекватное дренирование гнойной полости;
· обеспечение интактности волокон анального сфинктера при ликвидации абсцесса;
· исключение применения скальпеля при манипуляциях в глубине раны;
· выполнение различных действий в просвете гнойной полости только под контролем введенного в прямую кишку пальца другой руки;
· обязательное вскрытие и адекватное дренирование основного гнойного очага, а не только воспалительного фокуса в подкожной клетчатке [1, 5, 11].
Операции при тазово-прямокишечном парапроктите.
1) Вскрытие и дренирование пельвиоректального парапроктита.
Показания: гнойники, локализующиеся в пельвиоректальном пространстве.
Методика: полулунным разрезом на стороне поражения, отступя от края ануса не менее чем на 3 см., рассекают кожу, подкожную и ишиоректальную клетчатку. Продольным разрезом рассекают мышечную ткань диафрагмы таза. Эта манипуляция должна выполняться под визуальным контролем. Если её не удаётся произвести на глаз, расслаивание мышцы может быть осуществлено тупым путём – пальцем, браншами большого зажима Бильрота, или корнцангом. Дренирование гнойника выполняется с таким расчётом, чтобы в глубине раны не оставалось кармана, и отток был достаточным. С этой целью кожную рану расширяют и заполняют тампоном с дренажной трубкой [2, 4, 22, 23].
Хорошие результаты лечения в послеоперационном периоде отмечаются в 77,5% случаев [2, 4, 21]. Количество ранних послеоперационных осложнений составляет 8,1 % [25] .
2) Вскрытие и дренирование ретроректального парапроктита.
Показания: Гнойники, локализующиеся в ретроректальном пространстве.
Методика: производят разрез кожи по середине, между проекцией верхушки копчика и задним краем анального отверстия, длиной до 5 см. Заднепроходно-копчиковая связка пересекается на расстоянии 1 см от верхушки копчика. Далее манипуляции выполняют тупым путем. Полость гнойника обследуют пальцем, при этом разъединяют соединительнотканные перемычки. После эвакуации гноя рану осушивают и обрабатывают перекисью водорода. Край раны, прилегающий к стенке кишки, с помощью крючка отводят и хорошо экспонируют заднюю стенку анального канала, окруженного мышцами сфинктера. Операция заканчивается тампонированием ретроректального пространства [2, 4, 17, 21].
Хорошие отдаленные результаты сохраняются у 92,2% пациентов, в то время как осложнения наблюдаются лишь у 3% больных [2, 4, 21].
3) Вскрытие и дренирование подковообразного парапроктита.
Показания: Подковообразное или двустороннее расположение гнойников при остром парапроктите [1, 11, 20].
Методика: Объём вмешательства зависит от отношения гнойного хода к мышцам сфинктера, направления и локализации дуги подковы. Опорожнив гнойник, и сориентировавшись в направлении гнойного хода и его ответвлений, рану тампонируют и выполняют аналогичное вмешательство на противоположной стороне. Раскрыв гнойные полости, находят дугу подковы и гнойный ход, ведущий в кишку. Определяют его отношение и дуги подковы к мышцам сфинктера. Если дуга расположена в подкожной клетчатке, её рассекают по зонду. Точно так же поступают, если она располагается в пельвиоректальном пространстве. При этом пересекают заднепроходно-копчиковую связку. Рану дренируют и тампонируют [1, 11, 20].
Хорошие и удовлетворительные отдаленные результаты отмечаются у 94,8% пациентов [1, 11, 20]).
Немедикаментозное лечение:
Режим:
· в первые сутки после операции – строгий постельный режим;
· на 2-3-е сутки после операции – ограниченный режим;
· далее – при гладком течении послеоперационного периода – свободный режим.
Диета:
· в первые сутки после операции – голод;
· далее – при гладком течении послеоперационного периода – стол №15.
Медикаментозное лечение
Медикаментозное лечение проводится одним из нижеперечисленных препаратов, согласно таблице.
Медикаментозное лечение, оказываемое на стационарном уровне:
Перечень основных лекарственных средств:
причины и методы лечения. Проктология

Причинами острого парапроктита могут стать несоблюдение правил личной гигиены, травматичные манипуляции в области анального канала, наличие заболеваний заднего прохода (анальные трещины, геморрой).
Что это такое?
Парапроктит — это гнойное воспаление тканей, окружающих прямую кишку. Выделяют острый (впервые возникший) и хронический парапроктит (развивается как результат недолеченного острого парапроктита).
Отчего это бывает?
Причинами возникновения острого парапроктита могут стать несоблюдение правил личной гигиены, травматичные манипуляции в области анального канала, наличие заболеваний заднего прохода (анальные трещины, геморрой). В некоторых случаях парапроктит возникает без видимой причины.
Что происходит?
Через протоки желез, расположенных в области заднего прохода, инфекция из просвета прямой кишки проникает в окружающие ткани. Развивается воспаление, формируется гнойник.
В зависимости от иммунитета человека размеры и расположение гнойника могут быть различными. Гнойник может находиться как непосредственно под кожей промежности, так и глубоко между мышцами промежности и ягодиц.
Заболевание начинается внезапно. Появляются слабость, недомогание, повышение температуры тела и озноб, боль в области прямой кишки и промежности. В области заднего прохода заметно ограниченное покраснение, отечность и болезненность при ощупывании. При отсутствии лечения в течение нескольких дней нарастает температура, боли усиливаются, отмечаются задержка стула и мочи.
При появлении первых признаков заболевания или дискомфорта в области заднего прохода необходимо срочно обратиться к хирургу или проктологу.
Диагностика
Выделяют острый (впервые возникший) и хронический парапроктит (развивается как результат недолеченного острого парапроктита), протекающий с образованием гнойных ходов (свищей) и полостей (абсцессов).
Наиболее частые причины острого парапроктита: несоблюдение правил личной гигиены, травматичные манипуляции в области анального канала, наличие заболеваний заднего прохода. Все они приводят к травматизации слизистой оболочки прямой кишки, и когда в образовавшиеся дефекты попадают болезнетворные бактерии, возникает гнойное воспаление. В некоторых случаях парапроктит возникает без видимой причины.
Выявляют заболевание при осмотре и пальцевом исследовании прямой кишки. Для исключения осложнений острого парапроктита женщинам также необходимо проконсультироваться у гинеколога, а мужчинам — у уролога.
Лечение
Лечение острого парапроктита только хирургическое. Операция должна быть выполнена сразу после постановки диагноза.
Операция проводится под наркозом. Целью операции является вскрытие гнойника (абсцесса) и удаление гноя. После операции проводят перевязки, назначают антибиотики и общеукрепляющие средства. Такая операция может быть проведена в любом хирургическом стационаре. Однако вскрытие гнойника не является радикальной операцией: после нее, как правило, возникают повторные нагноения (формируется хронический парапроктит). Причина такого явления в сохранении воспалительного канала (свища) между прямой кишкой и окружающими тканями. Для полного излечения необходима повторная операция по удалению свищевого хода, выполненная в специализированном проктологическом стационаре.
В результате такой операции связь между полостью кишки и гнойника ликвидируется. Она называется радикальной, т.к. приводит к полному излечению. Выполнение радикальной операции сразу после установления диагноза острого парапроктита зачастую не приводит к успеху, так как велика вероятность травмы заднего прохода и развития недержания кала. Тем не менее радикальная операция, выполненная после заживления гнойника, обеспечивает полное излечение болезни.
При несвоевременном хирургическом лечении острого парапроктита возможно развитие осложнений: гнойное разрушение стенки прямой кишки и/или стенки мочеиспускательного канала у мужчин, прорыв гноя во влагалище у женщин.
Самым грозным осложнением является прорыв гноя в полость таза, что при поздней постановке диагноза может привести к смерти.
лечение, симптомы, причины, фото заболевания
В общей структуре проктологических заболеваний парапроктит (воспаление жировой клетчатки, окружающей прямую кишку) занимает 4 место. Он уступает лишь геморрою, анальным трещинам и колитам. По статистике, из 100 больных, обратившихся к проктологу, 20 – 40 человек – это пациенты с парапроктитом, причём большинство из них мужчины.
Парапроктит (лечение его должно проводиться обязательно и только специалистами) – очень серьёзное заболевание, которое при неправильной лечебной тактике чревато развитием осложнений и переходом в хроническую форму.
Немного анатомии
Чтобы понять, как развивается парапроктит – фото смотрите на этой же странице – нужно иметь представление о структуре слизистой прямой кишки и окружающей её клетчатки.
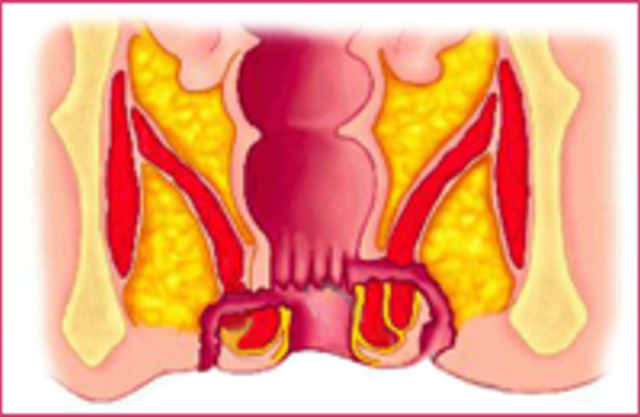
Орган расположен таким образом, что вокруг него локализовано не одно, а несколько клетчаточных пространств. Это подвздошно-прямокишечное, тазово-прямокишечное и позадипрямокишечное пространства, окружающие прямую кишку с разных сторон.
Кроме них есть ещё подслизистое клетчаточное пространство, расположенное непосредственно в стенке кишки, и подкожное, локализованное вблизи ануса. Воспалительный процесс может возникать в любой, а в особо тяжёлых случаях даже в нескольких из этих областей.
Некоторые особенности имеет и строение слизистой прямой кишки. В области аноректальной линии она образует углубления, или карманы. Это так называемые морганиевы крипты, в дне которых располагаются устья протоков анальных желёз.
В большом проценте случаев парапроктит начинается с криптита, то есть, с воспаления морганиевых крипт, а анальные железы играют определённую роль в распространении инфекции на параректальную клетчатку.
Причины парапроктита
Парапроктит причины может иметь разные, но основную роль в возникновении заболевания играет инфекция. Обычно это несколько возбудителей: стафилококки, стрептококки, анаэробная флора, протей и обязательно кишечная палочка.
Чаще всего инфекция попадает в клетчаточные пространства непосредственно из прямой кишки.
Во-первых, гематогенным или лимфогенным путём из инфицированных микротравм и трещин слизистой. Их возникновению способствуют:
- Запоры, сопровождающиеся уплотнением каловых масс.
- Геморрой, когда узлы лопаются с образованием на их поверхности открытых ранок.
Второй путь, по которому инфекция проникает в параректальную клетчатку, связан с закупоркой протока анальной железы. Сначала воспаляется устье железы и кишечная крипта, в которую оно открывается. Затем инфекция распространяется по протоку на тело железы, лежащее в более глубоких слоях кишечной стенки, а от него переходит на прилежащую параректальную клетчатку, вызывая развитие парапроктита.
Микробный возбудитель может попадать в клетчаточные пространства не только из прямой кишки, но и из любого очага хронической инфекции (кариес, тонзиллит, синусит) гематогенным или лимфогенным путём.
Ещё одной причиной воспаления параректальной клетчатки могут быть травмы прямой кишки, как бытовые, так и операционные.
В зависимости от расположения воспалительного очага по отношению к прямой кишке выделяют парапроктит передний, задний, подковообразный и циркулярный. По характеру течения он может быть острым и хроническим, осложнённым и неосложнённым.
Острый парапроктит
Эта форма заболевания характеризуется внезапным началом и выраженными клиническими проявлениями, которые будут зависеть от локализации очага воспаления, его размеров, особенностей возбудителя и общей сопротивляемости организма.
Некоторые симптомы характерны для всех форм парапроктита:
- лихорадка до 38 – 39 градусов, нередко с ознобом
- проявления общей интоксикации: слабость, недомогание, ломота в мышцах и суставах, головная боль, отсутствие аппетита
- расстройства стула и мочевыделения в виде запоров, болезненных позывов к дефекации и болезненного мочеиспускания
- разной интенсивности болевые ощущения в области прямой кишки, малого таза, низа живота, усиливающиеся во время стула
В то же время, течение каждой формы парапроктита имеет свои особенности. При подкожном парапроктите уже с первых дней появляется покраснение кожи, отёк и уплотнение тканей рядом с анусом, резкая болезненность при ощупывании этого участка, невозможность сидеть из-за боли. Очаг воспаления виден невооружённым глазом, поэтому больные практически сразу обращаются к врачу.
Тазово-прямокишечный парапроктит вызывает наибольшие затруднения в диагностике, поскольку процесс протекает глубоко в полости малого таза и даёт только общие для всех форм симптомы.
Больные обращаются к терапевту, гинекологу, а нередко лечатся самостоятельно, расценивая своё состояние как респираторную инфекцию. Этот период может затягиваться на 1 – 2 недели, причём, самочувствие больного ухудшается, нарастают симптомы интоксикации, боли становятся всё сильнее, и усугубляются нарушения стула и мочеотделения.
Иногда самочувствие больного вдруг улучшается: уменьшаются боли, нормализуется температура, а из прямой кишки появляются обильные гнойные выделения с примесью крови. Такая картина возникает при прорыве гнойника в прямую кишку в результате расплавления её стенки. А у женщин гнойник аналогичным образом может вскрываться во влагалище.
Определённые затруднения в начале болезни вызывает и диагностика подвздошно-прямокишечного парапроктита, поскольку его симптомы тоже неспецифичны. Только к концу недели с момента возникновения заболевания появляются местные проявления: кожа над очагом воспаления краснеет, отекает, становятся асимметричными ягодицы, что позволяет заподозрить острый парапроктит.
При самостоятельном вскрытии гнойника или при неправильном лечении острый парапроктит может переходить в хроническую форму.
Хронический парапроктит
Эта форма заболевания характеризуется образованием параректального свища, то есть, канала, внутренним отверстием которого является анальная крипта. Наружное отверстие свища чаще всего открывается на кожу промежности и не превышает в диаметре 1см.
Инфекция из прямой кишки через крипту постоянно «подаётся» в межсфинктерное пространство и параректальную клетчатку, поддерживая в ней воспаление. Воспалительное отделяемое при хорошей проходимости свища выходит наружу. Если же дренирование очага воспаления не достаточное, то в клетчаточном пространстве по ходу свища формируются гнойные полости и инфильтраты.
У больного с диагнозом хронический парапроктит симптомы проявляются волнообразно, в соответствии с периодами обострения и ремиссии. В фазу ремиссии единственной жалобой больных является гнойно-сукровичное отделяемое из наружного отверстия свища. При достаточном дренировании болевые ощущения пациента не беспокоят.
Если свищевой канал забивается гноем, отмершими тканями или перекрывается грануляциями, нарушается отток из параректальной клетчатки, и в ней вновь развивается воспаление с такими же клиническими проявлениями, как при остром процессе. После самостоятельного вскрытия гнойника воспаление затихает, и наступает период ремиссии.
Лечение парапроктита
Единственный метод лечения, позволяющий устранить как острый, так и хронический парапроктит – операция, выполняемая под внутривенной, перидуральной анестезией или с использованием масочного наркоза, причём при остром процессе она должна выполняться сразу же после установления диагноза.
Радикальная операция при остром парапроктите состоит из вскрытия гнойника, дренирования его полости, а также обязательного иссечения воспалённой крипты и перекрытия хода, по которому инфекция распространяется на параректальную клетчатку. Только в этом случае возможно полное выздоровление.
Однако на деле радикальная операция выполняется редко, поскольку не всегда хирург имеет соответствующий навык. В большинстве случаев гнойник просто вскрывают и дренируют, так что остаётся риск повторного возникновения парапроктита или формирования свищевого хода.
При обострении хронического парапроктита тактика та же, что и при остром процессе – вскрытие и дренирование гнойника. Но у больных с диагнозом хронический парапроктит после операции лечение должно продолжаться. Если по ходу свища есть инфильтраты, проводят интенсивную антибиотикотерапию, физиолечение, а после стихания всех острых проявлений прибегают к плановой операции иссечения свища.
Радикальные операции по поводу прямокишечных свищей должны проводиться только подготовленными колопроктологами и только в условиях специализированного отделения.
Осложнения парапроктита
Они возможны как при остром, так и при хроническом течении процесса. Острый парапроктит чаще всего сопровождается следующими осложнениями:
- расплавление гноем стенки прямой кишки или влагалища
- спонтанное вскрытие гнойника на поверхность кожи
- переход воспалительного процесса на тазовую клетчатку
- расплавление стенки кишки гноем выше аноректальной зоны с выходом кишечного содержимого в параректальную клетчатку и быстрым распространением инфекционного процесса
- расплавление гноем мочеиспускательного канала
- вскрытие гнойника в полость брюшины с развитием перитонита и в забрюшинное пространство
- переход гнойного воспаления с одного клетчаточного пространства на другие
Наиболее частые осложнения хронического парапроктита связаны с повторяющимся воспалением и развитием рубцовой ткани, что приводит к сужению и деформации анального канала, сфинктера прямой кишки и формированию его недостаточности.
Парапроктит у детей
От воспалительного процесса у взрослых ничем особо не отличается детский парапроктит – симптомы и лечение заболевания те же и при остром, и при хроническом течении. Возникновению болезни способствуют нарушения состава кишечной микрофлоры, а также кишечные и респираторные инфекции, снижающие защитные силы детского организма.
Из всех форм парапроктита у детей чаще встречается подкожный гнойный процесс. У грудных детей нередко его возбудителем является стафилококк, а инфекция попадает в подкожную клетчатку не из прямой кишки, а через опрелости и участки раздражения на коже. По мнению ряда авторов, такие случаи не следует относить к истинному парапроктиту.
Некоторым пациентам с диагнозом парапроктит лечение народными средствами кажется альтернативой традиционному хирургическому методу. Наш вам совет – не занимайтесь самолечением! Это приводит лишь к потере времени, повышению риска развития серьёзных осложнений и хронизации процесса.
Парапроктит – это очень серьёзное хирургическое заболевание, которое должен лечить только квалифицированный врач-проктолог.
симптомы и причины развития патологии, методы лечения парапроктита, фото
Парапроктит (от греч. para — «около», proktos — «задний проход», itis — «воспаление») — это заболевание, которое характеризуется наличием воспалительного процесса в области прямой кишки и анального отверстия.
Причины парапроктита
Наиболее часто данная патология выявляется у мужчин. Воспаление в организме вызывается смешанной микрофлорой — стафилококками, стрептококками, кишечной палочкой, протеем и пр. Достаточно редко (1-2% случаев) причиной развития болезни является специфическая инфекция — туберкулез, актиномикоз и пр. При геморрое, анальных трещинах, криптите, острых и хронических инфекциях (ангине, гриппе и т.д.), запорах или поносах микробы проникают в околопрямокишечную клетчатку через через микротрещины слизистой оболочки.
Локализация парапроктита
Заболевание, как правило, начинается остро: пациенты отмечают резкие боли в области заднего прохода, болезненные дефекации, повышение температуры тела, недомогание, общую слабость, головные боли. При этом локализация воспаления в параректальном пространстве может быть разнообразной:
- подкожная
- подслизистая
- ишиоректальная (седалищно-ректальная)
- пельвиоректальная (тазово-прямокишечная)
- ретроректальная
Хронический парапроктит
Отсутствие лечения острого парапроктита приводит к развитию хронического воспалительного процесса, который периодически осложняется рецидивами. При этом внутренне отверстие гнойника не заживает, что влечет за собой постепенное образование свищей прямой кишки, или развитие хронической формы болезни. В большинстве случаев она сопровождается постоянным анальным зудом, увлажнением и уплотнением зоны анального отверстия, выделением слизи или гноя, кровотечением, болезненностью при дефекации. Иногда выделения принимают столь значительный характер, что больной вынужден несколько раз в течение дня обмывать зону промежности или сменять гигиеническую прокладку. Тщательное соблюдение правил личной гигиены приводит к наступлению относительной ремиссии, однако при попадании инфекции на пораженные участки слизистой оболочки воспаление развивается вновь. Такое течение болезни (периоды затишья, сменяющиеся периодами обострения) приводят к ухудшению качества жизни больного и развитию астении, головной боли, снижению работоспособности, депрессии, нарушениям сна и прочим расстройствам.
Самым опасным осложнением парапроктита является распространение воспалительного процесса на соседние органы. Так, нередко запоздалое обращение за врачебной помощью приводит к развитию прорыва гноя в брюшную полость и забрюшинное пространство, открытию абсцесса в просвет прямой кишки или во влагалище. Врачебная практика отмечает также случаи гнойного расплавления мочеиспускательного канала (уретры).
Записаться на прием врача Вы можете по телефону в Москве: +7 (495) 601–15–15 или здесь. Задать вопрос врачу вы можете здесь.
| м. Краснопресненская |
| Конюшковская ул., д. 26 |
Специалисты
Отделение: Проктология
Предыбайло Сергей Михайлович
Врач-колопроктолог. Опыт работы более 30 лет. Кандидат медицинских наук.
Закончил Ростовский медицинский институт, работал хирургом. На данный момент заведующий проктологическим отделением клиники Уро-Про.
Подробнее
Парапроктиты
Парапроктит (параректальный абсцесс) — острое или хроническое воспаление параректальной клетчатки. На его долю приходится около 30 % всех заболеваний, процесс поражает примерно 0,5 % населения. Мужчины страдают в 2 раза чаще женщин, заболевают в возрасте 30-50 лет.
Этиология и патогенез. Парапроктит возникает в результате попадания в параректальную клетчатку микрофлоры (стафилококк, грамотрицательные и грамположительные палочки). При обычном парапроктите чаще всего выявляют полимикробную флору. Воспаление с участием анаэробов сопровождается особо тяжелыми проявлениями заболевания — газовой флегмоной клетчатки таза, гнилостным парапроктитом, анаэробным сепсисом. Специфические возбудители туберкулеза, сифилиса, актиномикоза очень редко являются причиной парапроктита.
Пути инфицирования очень разнообразны. Микробы попадают в параректальную клетчатку из анальных желез, открывающихся в анальные пазухи. При воспалительном процессе в анальной железе ее проток перекрывается, в межсфинктерном пространстве образуется абсцесс, который прорывается в перианальное или параректальное пространство. Переход процесса с воспаленной железы на параректальную клетчатку возможен также лимфогенным путем.
В развитии парапроктита определенную роль могут играть травмы слизистой оболочки прямой кишки инородными телами, содержащимися в кале, геморрой, анальные трещины, неспецифический язвенный колит, болезнь Крона, иммунодефицитные состояния.
Парапроктит может быть вторичным — при распространении воспалительного процесса на параректальную клетчатку с предстательной железы, уретры, женских половых органов. Травмы прямой кишки являются редкой причиной развития парапроктита (травматического).
Классификация парапроктитов
Острый парапроктит.
По этиологическому принципу: обычный, анаэробный, специфический, травматический.
По локализации гнойников (инфильтратов, затеков): подкожный, ишиоректальный, подслизистый, пельвиоректальный, ретроректальный.
Хронический парапроктит (свищи прямой кишки).
По анатомическому признаку: полные, неполные, наружные, внутренние.
По расположению внутреннего отверстия свища: передний, задний, боковой.
По отношению свищевого хода к волокнам сфинктера: интрасфинктерный, транссфинктерный, экстрасфинктерный.
По степени сложности: простые, сложные.
Острый парапроктит характеризуется быстрым развитием процесса.
Клиническая картина и диагностика. Клинически парапроктит проявляется довольно интенсивными болями в области прямой кишки или промежности, повышением температуры тела, сопровождающимся ознобом, чувством недомогания, слабости, головными болями, бессонницей, исчезновением аппетита. Обширная флегмона параректальной клетчатки ведет к выраженной интоксикации, развитию синдрома дисфункции жизненно важных органов, угрожающей переходом в полиорганную недостаточность и сепсис. Нередко появляются задержка стула, тенезмы, дизурические явления. По мере скопления гноя боли усиливаются, становятся дергающими, пульсирующими. Если своевременно не производят вскрытие гнойника, то он прорывается в смежные клетчаточные пространства, прямую кишку, наружу через кожу промежности.
Прорыв гнойника в прямую кишку является следствием расплавления ее стенки гноем при пельвиоректальном парапроктите. Образуется сообщение полости гнойника с просветом прямой кишки (неполный внутренний свищ).
При прорыве гноя наружу (на кожу промежности) формируется наружный свищ. Боли стихают, снижается температура тела, улучшается общее состояние больного.
Прорыв гнойника в просвет прямой кишки или наружу очень редко приводит к полному выздоровлению больного. Чаще образуется свищ прямой кишки (хронический парапроктит).
Подкожный парапроктит — наиболее часто встречающаяся форма заболевания (до 50 % всех больных парапроктитом). Характерны острые, дергающие боли, усиливающиеся при движении, натуживании, дефекации; наблюдается дизурия. Температура тела достигает 39 «С, часто возникают ознобы. При осмотре выявляют гиперемию, отечность и выбухание кожи на ограниченном участке вблизи ануса, деформацию анального канала. При пальпации этой зоны отмечается резкая болезненность, иногда определяют флюктуацию. Пальцевое исследование прямой кишки вызывает усиление болей. Однако под обезболиванием его целесообразно провести, так как это дает возможность определить размеры инфильтрата на одной из стенок прямой кишки вблизи анального канала и принять решение о способе лечения.
Ишиоректальный парапроктит встречается у 35-40 % больных. Вначале появляются общие признаки гнойного процесса, характерные для синдрома системной реакции на воспаление с резким повышением температуры тела, ознобом, тахикардией и тахипноэ, высоким содержанием лейкоцитов в крови. Наряду с этим отмечаются слабость, нарушение сна, признаки интоксикации. Тупые боли в глубине промежности становятся острыми, пульсирующими. Они усиливаются при кашле, физической нагрузке, дефекации. При локализации гнойника спереди от прямой кишки возникает дизурия. Лишь через 5-7 дней от начала болезни отмечают умеренную гиперемию и отечность кожи промежности в зоне расположения гнойника. Обращают на себя внимание асимметрия ягодичных областей, сглаженность полулунной складки на стороне поражения. Болезненность при пальпации кнутри от седалищного бугра умеренная. Весьма ценным в диагностике ишиоректальных гнойников является пальцевое исследование прямой кишки. Уже в начале заболевания можно определить болезненность и уплотнение стенки кишки выше прямокишечно-заднепроходной линии, сглаженность складок слизистой оболочки прямой кишки на стороне поражения.
Подслизистый парапроктит наблюдается у 2-6 % больных с острым парапроктитом. Боли при этой форме заболевания весьма умеренные, несколько усиливаются при дефекации. Температура тела субфебрильная. Пальпаторно определяют выбухание в просвете кишки, в зоне гнойника, резко болезненное. После самопроизвольного прорыва гнойника в просвет кишки наступает выздоровление.
Пельвиоректальный парапроктит — наиболее тяжелая форма заболевания, встречается у 2-7 % больных с острым парапроктитом. Вначале отмечаются общая слабость, недомогание, повышение температуры тела до субфебрильной, озноб, головная боль, потеря аппетита, ноющие боли в суставах, тупые боли внизу живота.
При абсцедировании инфильтрата пельвиоректальной клетчатки (через 7-20 дней от начала заболевания) температура тела становится гектической, выражены симптомы гнойной интоксикации. Боли становятся более интенсивными, локализованными, отмечаются тенезмы, запор, дизурия. Болезненности при пальпации промежности нет. Диагноз может быть подтвержден УЗИ, компьютерной или магнитно-резонансной томографией. Без инструментальных исследований диагноз поставить трудно до тех пор, пока гнойное расплавление мышц тазового дна не приведет к распространению воспалительного процесса на седалищно-прямокишечную и подкожную жировую клетчатку с появлением отека и гиперемии кожи промежности, болезненности при надавливании в этой области. Во время пальцевого исследования прямой кишки можно обнаружить инфильтрацию стенки кишки, инфильтрат в окружающих кишку тканях и выбухание его в просвет кишки. Верхний край выбухания пальцем не достигается.
Ретроректальный парапроктит наблюдается у 1,5-2,5 % всех больных парапроктитом. Характерны интенсивные боли в прямой кишке и крестце, усиливающиеся при дефекации, в положении сидя, при надавливании на копчик. Боли иррадиируют в область бедер, промежность. При пальцевом исследовании прямой кишки определяют резко болезненное выбухание ее задней стенки. Из специальных методов исследования применяют ректороманоскопию, которая информативна при пельвиоректальном парапроктите. Обращают внимание на гиперемию и легкую кровоточивость слизистой оболочки в области ампулы, сглаживание складок и инфильтрацию стенки, внутреннее отверстие свищевого хода при прорыве гнойника в просвет кишки. При других формах эндоскопия не нужна.
Лечение. При остром парапроктите проводят хирургическое лечение. Операция заключается во вскрытии и дренировании гнойника, ликвидации входных ворот инфекции. Операцию выполняют под общим обезболиванием. После обезболивания (наркоз) устанавливают локализацию пораженной пазухи (осмотр стенки кишки с помощью ректального зеркала после введения в полость гнойника раствора метиленового синего и раствора перекиси водорода). Если прорыв абсцесса произошел наружу через кожу, то хорошего его дренирования, как правило, не наступает.
При подкожном парапроктите его вскрывают полулунным разрезом, гнойную полость хорошо ревизуют пальцем, разделяют перемычки и ликвидируют гнойные затеки. Пуговчатым зондом проходят через полость в пораженную пазуху и иссекают участок кожи и слизистой оболочки, образующие стенку полости вместе с пазухой (операция Габриэля). При подкожно-подслизистом парапроктите разрез можно произвести в радиальном направлении — от гребешковой линии через пораженную анальную крипту (входные ворота инфекции) на перианальную кожу. Затем иссекают края разреза, пораженную крипту вместе с внутренним отверстием свища. На рану накладывают повязку с мазью, вводят газоотводную трубку в просвет прямой кишки.
При ишиоректальном и пельвиоректальном парапроктитах подобное хирургическое вмешательство невозможно, поскольку при этом будет пересечена большая часть наружного сфинктера. В подобных случаях производят вскрытие гнойника полулунным разрезом, тщательно обследуют полость его и вскрывают все гнойные затеки, рану промывают раствором перекиси водорода и рыхло тампонируют марлевым тампоном с диоксидиновой мазью.
При ретроректальном (пресакральном) остром парапроктите производят разрез кожи длиной 5-6 см посередине между проекцией верхушки копчика задним краем анального отверстия. На расстоянии 1 см от копчика пересекают заднепроходно-копчиковую связку. Эвакуируют гной, полость абсцесса обследуют пальцем, разъединяя перемычки. Экспонируют с помощью крючков заднюю стенку анального канала, окруженную мышцами сфинктера, где отыскивают участок свищевого хода, ведущий в просвет кишки. Второй этап операции — проведение лигатуры — производят аналогично описанному выше.
Хронический парапроктит (свищи прямой кишки) встречается у 30-40 % всех проктологических больных. Заболевание развивается вследствие перенесенного острого парапроктита и проявляется свищами прямой кишки. Это происходит в том случае, если имеется внутреннее отверстие, ведущее из прямой кишки в полость гнойника. При формировании хронического парапроктита внутреннее отверстие свища открывается в просвет прямой кишки, наружное — на коже промежности. В свищ из прямой кишки попадают газы и кал, что постоянно поддерживает воспалительный процесс.
Причинами перехода острого парапроктита в хронический являются: поздняя обращаемость больных за медицинской помощью после самопроизвольного вскрытия гнойника; ошибочная хирургическая тактика в остром периоде (вскрытие гнойника без санации входных ворот инфекции).
Свищ может быть полным и неполным. Полный свищ имеет два или более отверстий: внутреннее — на стенке прямой кишки и наружное — на коже промежности. Неполный свищ имеет одно отверстие на стенке прямой кишки, слепо заканчиваясь в параректальной клетчатке (внутренний свищ).
Свищ прямой кишки в зависимости от его расположения по отношению к волокнам сфинктера может быть интрасфинктерный, транссфинктерным и экстрасфинктерный .
При интрасфинктерном свище свищевой канал полностью находится кнутри от сфинктера прямой кишки. Обычно такой свищ прямой и короткий.
При транссфинктерном свище часть свищевого канала проходит через сфинктер, часть расположена в клетчатке.
При экстрасфинктерном свище свищевой канал проходит в клетчаточных пространствах таза и открывается на коже промежности, минуя сфинктер.
Клиническая картина и диагностика. Количество гнойного отделяемого из свища различно и зависит от объема полости, которую он дренирует, а также от степени воспалительного процесса в ней. При широком свищевом ходе через него могут выходить газы и кал, при узком -скудное серозно-гнойное отделяемое. Эпизодическое закрытие свища ведет к нарушению дренирования гнойной полости, скоплению гноя, обострению парапроктита. Такое чередование обострений и ремиссий нередко наблюдается при хроническом парапроктите, длительность ремиссий может достигать нескольких лет.
Боли возникают лишь при обострении заболевания, исчезая в период функционирования свища. При осмотре обращают внимание на количество свищей, рубцов, характер и количество отделяемого из них, наличие мацерации кожных покровов. Уже при пальпации перианальной зоны нередко удается определить свищевой ход. Пальцевое исследование прямой кишки позволяет определить тонус сфинктера прямой кишки, иногда — выявить внутреннее отверстие свища, его размеры, установить сложность свища, его ход и особенности.
Дополнительные сведения о локализации внутреннего отверстия свища, его ходе и особенностях, что необходимо для выбора метода операции, получают с помощью введения метиленового синего в свищ, осторожного зондирования свищевого хода, фистулографии, аноскопии, ректороманоскопии, эндоректального УЗИ.
Лечение. При консервативном лечении назначают сидячие ванны после дефекации, промывание свища антисептическими растворами, введение в свищевой ход антибиотиков, использование микроклизм с облепиховым маслом, колларголом. Консервативное лечение редко приводит к полному выздоровлению больных, поэтому его обычно используют лишь в качестве подготовительного этапа перед операцией.
Хирургическое вмешательство является радикальным методом лечения свищей прямой кишки. Сроки оперативного вмешательства зависят от характера течения заболевания: при обострении хронического парапроктита показано срочное хирургическое вмешательство; при подостром течении парапроктита (наличии инфильтратов) проводят противовоспалительное лечение в течение 1-3 нед, затем — хирургическое вмешательство; при хроническом течении — плановая операция; в случае стойкой ремиссии операция откладывается до обострения парапроктита.
Хирургическое вмешательство при свищах прямой кишки проводят в зависимости от типа свища (его отношения к сфинктеру), наличия воспалительных процессов в параректальнои клетчатке, гнойных затеков, состояния тканей в зоне внутреннего отверстия свища.
При интрасфинктерных свищах их иссекают в просвет прямой кишки. Иссечение свища лучше производить клиновидно вместе с кожей и клетчаткой. Дно раны выскабливают ложкой Фолькмана. При наличии гнойной полости в подкожной жировой клетчатке ее вскрывают по зонду, выскабливают стенки ложкой Фолькмана и вводят марлевую турунду с мазью (левосин, левомеколь и т. п.), устанавливают газоотводную трубку.
Транссфинктерные свищи ликвидируют путем иссечения свища в просвет прямой кишки с ушиванием глубоких слоев раны (мышц сфинктера) или без него, дренированием гнойной полости.
При экстрасфинктерных свищах, являющихся наиболее сложными, прибегают к различным операциям, суть которых сводится к полному иссечению свищевого хода и ликвидации (ушиванию) внутреннего отверстия свища. При сложных свищах применяют лигатурный метод. Неполные свищи иссекают в просвет прямой кишки с помощью изогнутого под прямым углом зонда.