основные причины возникновения и развития
Содержание статьи:
Причиной инфаркта миокарда – острого заболевания сердца, при котором происходит некроз, т. е. гибель участка сердечной мышцы, является блокирование кровеносных сосудов тромбом или эмболом, вследствие чего происходит нарушение кровотока в коронарных артериях, которое приводит к недостаточному кровоснабжению сердца.
Инфаркт миокарда – клиническая форма ишемической болезни сердца (ИБС) – угрожающее жизни состояние, особенно высок риск летального исхода при обширном инфаркте, несвоевременном оказании медицинской помощи и появлении осложнений. По данным статистики, 15-20% от общего числа всех внезапных смертей приходится на инфаркт миокарда. Примерно 20% пациентов погибает на догоспитальном этапе, еще в 15% случаев смерть наступает в больнице. Наиболее высок уровень летальности в первые несколько суток от момента возникновения приступа, по этой причине немаловажным является своевременное обращение за медицинской помощью и как можно более раннее начало лечения.
У молодых пациентов причиной инфаркта миокарда чаще всего являются пороки сердца и коронарных артерий, у пожилых – атеросклеротические изменения в коронарных сосудах.
В случае отсутствия поступления крови в сердечную мышцу дольше 20 минут в ней происходят необратимые изменения, вызванные гибелью клеток, что негативным образом сказывается на функционировании органа. Очаг некроза впоследствии замещается соединительной тканью (образуется постинфарктный рубец), однако соединительная ткань не обладает свойствами, присущими мышечной ткани сердца, и потому полного восстановления после инфаркта не происходит даже при самом благоприятном развитии событий.

Инфаркт: причины возникновения и факторы риска
Основными причинами развития инфаркта сердечной мышцы являются:
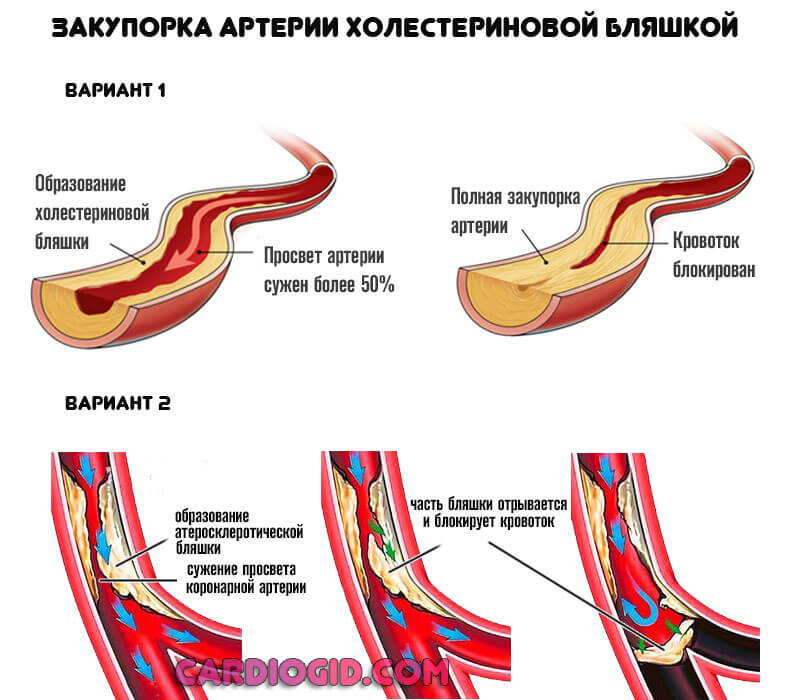
- атеросклероз – холестериновые бляшки, находящиеся внутри кровеносных сосудов отрываются и попадают с током крови в коронарные артерии, блокируя в них кровоток;
- тромбоз – тромб, как и холестериновая бляшка, способен отрываться и с током крови попадать в сосуд, снабжающий кровью сердечную мышцу.
Посторонняя частица, попавшая в кровь и заблокировавшая сосуд, называется эмболом. В роли эмбола могут выступать не только холестериновые бляшки и тромбы, но и жировая ткань, и пузырьки воздуха, и другие посторонние частицы, которые могут попасть в кровеносное русло во время травмы, в том числе операционной. Кроме того, причиной острого инфаркта миокарда может стать спазм кровеносных сосудов (в том числе на фоне бесконтрольного применения лекарственных средств или употребления наркотических средств).
К факторам, повышающим риск развития инфаркта сердечной мышцы, относятся:
По данным статистики, 15-20% от общего числа всех внезапных смертей приходится на инфаркт миокарда. Примерно 20% пациентов погибает на догоспитальном этапе, еще в 15% случаев смерть наступает в больнице.
Инфаркт миокарда может возникать как осложнение других заболеваний:
Группы риска: влияние на заболеваемость пола, возраста и места проживания
В последние годы отмечается все больше случаев инфаркта миокарда у молодых пациентов. Наиболее уязвимая группа населения – мужчины от 40 до 60 лет. В возрастной группе 40-50 лет инфаркт у мужчин развивается в 3-5 раз чаще, чем у женщин, что объясняется действием женских половых гормонов, одно из действий которых – укрепление сосудистой стенки. После того, как женщины входят в период менопаузы (50 лет и старше) заболеваемость у них и у мужчин становится одинаковой.

У молодых пациентов причиной инфаркта миокарда чаще всего являются пороки сердца и коронарных артерий, у пожилых – атеросклеротические изменения в коронарных сосудах.
У женщин чаще, чем у мужчин развивается атипичная форма инфаркта миокарда, что нередко приводит к несвоевременному обнаружению болезни и объясняет более частое развитие у них неблагоприятных последствий, в том числе и летального исхода.
В большей степени подвержены возникновению заболевания жители индустриально развитых стран и больших городов, что объясняется их большей подверженностью стрессам, частыми погрешностями питания и менее благоприятной экологической обстановкой.
В случае отсутствия поступления крови в сердечную мышцу дольше 20 минут в ней происходят необратимые изменения, вызванные гибелью клеток, что негативным образом сказывается на функционировании органа.
Читайте также:5 признаков приближения инфаркта
Бег трусцой: от инфаркта или навстречу проблемам?
10 полезных советов для тех, кто начинает бегать
Предвестники инфаркта миокарда
В клинической картине заболевания выделяют пять периодов: предынфарктный, острейший, острый, подострый и постинфарктный (рубцевание).
Внезапное развитие сердечного приступа отмечается только в 43% случаев, у других пациентов инфаркту миокарда предшествует период нестабильной стенокардии, проявляющийся болевыми ощущениями в грудной клетке в состоянии покоя. Этот период может иметь различную длительность – от нескольких дней до месяца. В это время у пациента развиваются так называемые предвестники – симптомы, свидетельствующие о надвигающейся сердечной катастрофе. Как правило, отмечается слабость, повышенная утомляемость, расстройства сна (трудности засыпания, ночные пробуждения), одышка после незначительных физических нагрузок, онемение конечностей или ощущение в них мурашек. Возможны нарушения со стороны зрительного анализатора, головная боль, бледность кожных покровов, холодный пот, резкая смена настроения, тревожность, беспокойство. Кроме того, пациенты могут предъявлять жалобы на тошноту, рвоту, изжогу.
Перечисленные признаки могут пропадать самостоятельно и возникать снова, что служит причиной игнорирования их пациентом.
Признаки инфаркта
Первым и самым ярким признаком инфаркта миокарда обычно является боль за грудиной. Она имеет высокую интенсивность, пациенты описывают ее как кинжальную, нестепримую. Жгучая боль носит давящий, распирающий характер (так называемая ангинозная боль). Болевому синдрому сопутствует головокружение, холодный пот, затруднение дыхания, тошнота. Кровяное давление во время приступа обычно повышается, а затем резко или умеренно снижается. У пациента может отмечаться аритмия, тахикардия. Нередко приступ сопровождается сухим кашлем.
В большей степени подвержены возникновению заболевания жители индустриально развитых стран и больших городов, что объясняется их большей подверженностью стрессам, частыми погрешностями питания и менее благоприятной экологической обстановкой.
Приступ боли часто имеет волнообразный характер, боль то утихает, то обостряется снова. Длительность приступа обычно составляет 20–40 минут, но может длиться и несколько часов, а в ряде случаев – суток. Характерным признаком инфаркта, отличающим его от стенокардии, является то, что прием Нитроглицерина эту боль не купирует.
К окончанию острейшего периода боль стихает. Ее сохранение в остром периоде может указывать на развитие ишемии околоинфарктной зоны или перикардита. На фоне некроза и воспалительных изменений в очаге поражения повышается температура тела. Лихорадка может длиться 10 дней и более – чем больше площадь поражения сердечной мышцы, тем дольше держится повышенная температура. В этом же периоде у больного обычно нарастают признаки артериальной гипотензии и сердечной недостаточности. Исход заболевания во многом зависит от течения острого периода. Если пациент выживает на данной стадии, за ней следует подострый период, в течение которого нормализуется температура тела, исчезает болевой синдром, улучшается общее состояние. В постинфарктной стадии продолжается относительная нормализация состояния больного.
 Нитроглицерин при инфаркте не способен унять боль, однако прием его в рамках оказания доврачебной помощи не будет лишним
Нитроглицерин при инфаркте не способен унять боль, однако прием его в рамках оказания доврачебной помощи не будет лишнимТакая, наиболее распространенная форма инфаркта, называется типичной или ангинозной. Встречаются и атипичные формы, отличающиеся друг от друга и от ангинозной клинической картиной острейшего периода. На всех последующих стадиях наблюдается сходная симптоматика.
Для астматической формы характерна одышка, вплоть до удушья, и тахикардия – симптомы, имитирующие астматический приступ. Боль в области сердца выражена слабо или отсутствует вовсе. Такая форма заболевания регистрируется примерно в 10% случаев и обычно развивается у пациентов, которые уже имеют инфаркт миокарда в анамнезе, и у больных преклонного возраста.
У женщин чаще, чем у мужчин развивается атипичная форма инфаркта миокарда, что нередко приводит к несвоевременному обнаружению болезни и объясняет более частое развитие у них неблагоприятных последствий, в том числе и летального исхода.
Цереброваскулярный инфаркт миокарда имеет симптоматику, схожую с инсультом. У пациента наблюдаются головная боль, головокружение, дезориентация в пространстве, нарушения сознания вплоть до его потери, иногда описанные проявления сопровождает рвота. На цереброваскулярную форму приходится около 5% всех случаев инфаркта, частота встречаемости увеличивается с возрастом.
При гастралгической форме инфаркта болевые ощущения наблюдаются в верхней части живота с иррадиацией в спину. Боль сопровождается икотой, изжогой, вздутием живота, отрыжкой, тошнотой, рвотой, иногда диареей. Приступ имитирует обострение панкреатита или пищевую токсикоинфекцию. Эта форма заболевания регистрируется примерно в 5% случаев.
При аритмическом инфаркте ведущим признаком являются нарушения сердечного ритма. Боль в груди выражена слабо или отсутствует. Приступ сопровождается одышкой, нарастающей слабостью. Эта форма инфаркта миокарда диагностируется у 1-5% пациентов.
При стертой форме перенесенный инфаркт нередко обнаруживается впоследствии, являясь случайной находкой при проведении электрокардиографического исследования по другому поводу. Боль при таком виде инфаркта отсутствует или слабая, наблюдается ухудшение общего самочувствия, повышенная утомляемость, одышка. Такая форма инфаркта встречается обычно у пациентов с сахарным диабетом.
Последствия перенесенного инфаркта
Осложнения инфаркта могут возникать уже с первых часов от момента манифестации заболевания, их появление значительно ухудшает прогноз.
Внезапное развитие сердечного приступа отмечается только в 43% случаев, у других пациентов инфаркту миокарда предшествует период нестабильной стенокардии, проявляющийся болевыми ощущениями в грудной клетке в состоянии покоя.
В первые несколько суток нередко развиваются нарушения сердечного ритма. Мерцательная аритмия относится к наиболее серьезным осложнениям инфаркта миокарда, так как способна переходить в фибрилляцию предсердий и желудочков, что во многих случаях заканчивается летальным исходом. В раннем постинфарктном периоде нарушения сердечного ритма той или иной степени регистрируются во всех случаях, в позднем постинфарктном периоде – примерно у 40% больных.
Развитие левожелудочковой сердечной недостаточности у больного, перенесшего инфаркт, проявляется сердечной астмой, а в тяжелых случаях – отеком легких. Левожелудочковая сердечная недостаточность также может вызывать кардиогенный шок – еще одно осложнение, которое может закончиться летальным исходом. Кардиогенный шок проявляется падением артериального давления ниже 80 мм рт. ст., тахикардией, акроцианозом, потерей сознания.
Разрыв мышечных волокон в зоне некроза вызывает тампонаду сердца, при которой происходит излитие крови в полость перикарда. При обширном поражении миокарда возможен разрыв желудочка, риск которого наиболее высок в первые 10 суток после приступа.
 Фибрилляция желудочков – тяжелое осложнение инфаркта, способное привести к летальному исходу
Фибрилляция желудочков – тяжелое осложнение инфаркта, способное привести к летальному исходуУ 2-3% пациентов происходит закупорка тромбом легочной артерии, что обычно приводит к летальному исходу.
Осложнение инфаркта миокарда тромбоэмболией отмечается у 5-7% больных.
Острое психическое расстройство осложняет инфаркт сердца примерно в 8% случаев.
У 3-5% пациентов при инфаркте развиваются язвы желудка и кишечника.
В 12-15% случаев инфаркт миокарда осложняется хронической сердечной недостаточностью.
Грозным поздним осложнением является постинфарктный синдром (синдром Дресслера), вызванный аномальным ответом иммунной системы на некротизированную ткань. Аутоиммунное воспаление может затронуть как соседние с очагом, так и удаленные ткани организма, например, суставы. Постинфарктный синдром может проявиться болью в суставах, лихорадкой, плевритом, перикардитом. Это осложнение развивается у 1-3% пациентов.
Характерным признаком инфаркта, отличающим его от стенокардии, является то, что прием Нитроглицерина эту боль не купирует.
Первая помощь
При подозрении на инфаркт следует немедленно вызвать бригаду скорой помощи. До ее приезда человеку необходимо оказать первую помощь. Больного нужно попытаться успокоить, усадить, обеспечить ему доступ кислорода, для чего ослабить тугую одежду и открыть окна в помещении. Если есть под рукой Нитроглицерин, нужно дать таблетку больному. Препарат не избавит от боли, но все же будет способствовать улучшению коронарного кровообращения. До приезда скорой помощи пациента нельзя оставлять одного. В случае если он потеряет сознание, следует немедленно приступать к непрямому массажу сердца.
Диагностика
Основной метод диагностики инфаркта – ЭКГ, электрокардиография. В дополнение к ней проводят УЗИ сердца (эхокардиографию) и биохимический анализ крови. Одним из специфичных для инфаркта методов, позволяющих подтвердить диагноз, является тропониновый тест, который позволяет выявить даже незначительное повреждение миокарда. Повышение тропонина в крови отмечается на протяжении нескольких недель после приступа.
 Основной метод диагностики инфаркта – ЭКГ
Основной метод диагностики инфаркта – ЭКГТактика лечения
Первая медицинская помощь при инфаркте заключается в улучшении кровоснабжения сердца, профилактике тромбоза, поддержании жизненных функций организма. Дальнейшее лечение ставит целью скорейшее рубцевание некроза и максимально полную реабилитацию.
Успех реабилитации во многом зависит от того, насколько ответственно пациент отнесется к назначенному лечению и рекомендациям по изменению образа жизни. С целью профилактики рецидива (повторный инфаркт развивается в более чем трети случаев) необходимо отказаться от вредных привычек, соблюдать диету, обеспечить адекватную физическую активность, скорректировать массу тела, контролировать артериальное давление и уровень холестерина в крови, а также избегать переутомления и психоэмоционального перенапряжения – то есть устранить все факторы, способствующие развитию инфаркта миокарда.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
что это такое, причины возникновения, первые признаки, диагностика и лечение. Виды инфарктов
Сердечно-сосудистые заболевания стоят практически на первом месте среди причин смертности населения во многих странах. Одна из часто встречающихся патологий – это инфаркт, что это за заболевание, по какой причине развивается, можно ли предупредить болезнь и как помочь больному? На все эти вопросы постараемся подробно ответить.
Инфаркт — что это?
О том, что это опасное состояние, знают практически все, но механизм и причины развития интересуют не всегда, хотя это надо знать, чтобы не допустить такой патологии. Развивается инфаркт в результате нарушения кровоснабжения областей сердечной мышцы.
Эту патологию еще называют одной из форм ишемической болезни сердца. Если кровоснабжение нарушено более 15-20 минут, то происходит омертвение живых тканей, что сопровождается сильной болью и может закончиться летальным исходом.
Кардиологи отмечают, что у мужского населения инфаркт случатся гораздо чаще, потому что в женском организме эстрогены контролируют уровень холестерина в крови. Если раньше средний возраст развития инфаркта составлял 55-60 лет, то сейчас он сравнительно помолодел. Диагностируются случаи патологии даже у молодых людей.
Не всегда инфаркт заканчивается для человека смертельно, но надо знать, что после случившегося всегда на сердце остается рубец, поэтому многие пациенты после перенесения такого заболевания получают инвалидность.
Как происходит развитие инфаркта
Формирование инфаркта начинается задолго до его проявления. Все начинается с образования атеросклеротических бляшек, которые начинают формироваться в сосудах из плохого холестерина. Виновниками его появления в крови являются погрешности в питании и малоподвижный образ жизни. Эти бляшки постепенно сужают просвет сосудов, нарушая нормальное кровообращение.
Процесс постепенно усугубляется, бляшки становятся такого размера, что любое патологическое воздействие на них приводит к разрыву. На этом месте кровь сворачивается, образуя тромб, который и закупоривает сосуд, не давая проходить крови дальше. Вот именно этот процесс и происходит в области сердца во время инфаркта.
Причины развития патологии
Если развивается инфаркт, причины возникновения могут быть различными, но основной является прекращение поступления крови к некоторым участкам сердечной мышцы. Это чаще всего происходит из-за:
- Атеросклероза коронарных артерий, в результате которого стенки сосудов теряют свою эластичность, просвет сужается атеросклеротическими бляшками.
- Спазма коронарных сосудов, который может произойти на фоне стресса, например, или воздействия других внешних факторов.
- Тромбоза артерий, если бляшка отрывается и с током крови приносится к сердцу.
К факторам, которые могут провоцировать такие состояния, можно отнести:
- Наследственная предрасположенность к сердечным патологиям.
- Большое содержание в крови «плохого» холестерина.
- Наличие такой вредной привычки, как курение.
- Слишком большой вес тела.
- Артериальная гипертензия.
- Сахарный диабет.
- Большое количество в рационе жирной пищи.
- Хронические стрессы.
- Некоторые врачи отмечают и влияние психосоматики, когда причиной развития инфаркта становится чрезмерная агрессия, нетерпимость.
- Принадлежность к сильному полу.
- Низкая физическая активность.
- Возраст после 40 лет.
Необходимо учесть, если имеет место сочетание нескольких факторов, риск развития инфаркта повышается.
Разновидности заболевания
Если разбирать такую патологию, как инфаркт (что это, мы уже выяснили), то кардиологи выделяют несколько форм патологии в зависимости от нескольких критериев.
Если рассматривать стадии заболевания, то их выделяют четыре, каждая из которых характеризуется своими признаками. Размер пораженного участка также учитывается при классификации. Выделяют:
- Крупноочаговый инфаркт, когда некроз тканей захватывает всю толщу миокарда.
- Мелкоочаговый, поражается небольшая часть.
По расположению выделяют:
- Инфаркт правого желудочка.
- Левого желудочка.
- Межжелудочковой перегородки.
- Боковой стенки.
- Задней стенки.
- Передней стенки желудочка.
Инфаркт может протекать с осложнениями и без, поэтому кардиологи выделяют:
- Осложненный инфаркт.
- Неосложненный.
Локализация боли также может быть различной, поэтому выделяют следующие виды инфарктов:
- Типичная форма с болевым синдромом за грудиной.
- Атипичная форма может проявляться болями в животе, одышкой, нарушением ритма сердца, головокружением и головной болью. Иногда инфаркт развивается при отсутствии боли.
Виды инфарктов выделяют также в зависимости от кратности развития:
Жизнь после инфаркта будет зависеть от тяжести патологии, ее формы и своевременно оказанной помощи.
Этапы развития инфаркта
Некротические изменения в сердечной мышце развиваются в некоторой последовательности, поэтому выделяют следующие стадии инфаркта:
- Предынфарктное состояние. Продолжительность этого периода бывает от нескольких часов, до нескольких недель, в это время в сердечной мышце уже формируются небольшие очаги некроза, на их месте потом и развивается инфаркт.
- Острейший период может длиться от нескольких минут до 2 часов. Нарастает ишемия миокарда.
- Острая стадия инфаркта длится несколько дней. В этот период в сердце образуется очаг некроза и наблюдается частичное рассасывание поврежденной мышечной ткани.
- Постинфарктная стадия может длиться до полугода, рубец из соединительной ткани формируется окончательно.
Диагностика инфаркта миокарда
Постановка диагноза начинается с беседы с пациентом. Врач выясняет, когда появились боли, какой характер они имеют, долго ли длятся, как больной снимает сердечные приступы и есть ли результат от приема лекарств.
Затем обязательно выявляются факторы риска, для этого доктор уточняет особенности образа жизни, кулинарные пристрастия, наличие вредных привычек. Производится анализ семейного анамнеза – врач выясняет, если в семье у кого-то сердечные заболевания, были ли случаи инфаркта.
Далее пациента направляют на следующие обследования и анализы:
- Делается общий анализ крови, он позволяет обнаружить повышенный уровень лейкоцитов, высокую скорость оседания эритроцитов, признаки анемии – все это начинает проявляться при разрушении клеток сердечной мышцы.
- Анализ мочи поможет обнаружить сопутствующие патологии, которые могут провоцировать сердечные приступы.
- Проводится биохимический анализ крови для выяснения:
- содержания холестерина;
- соотношение «плохого» и «хорошего» холестерина;
- наличие триглециридов;
- содержание сахара в крови, чтобы оценить риск в связи с атеросклерозом сосудов.
Если имеется подозрение на инфаркт, то проводится исследование специфических ферментов крови.
Делается коагулограмма, она дает показатели свертываемости крови, которые помогают правильно подобрать дозировку препаратов для лечения.
Диагностика инфаркта миокарда невозможна без электрокардиографии. Специалист по результатам может определить локализацию патологии, давность развития и степень повреждения.
Проводится ультразвуковое исследование сердца для изучения структуры и размеров сердечной мышцы, для оценки степени повреждения сосудов атеросклеротическими бляшками.
Рентген помогает выявить изменения в грудной аорте, легких и обнаружить осложнения.
Применяют для уточнения диагноза коронароангиографию, она позволяет с точностью определить место и степень сужения сосудов.
Компьютерная томография с контрастированием позволяет получить точное изображение сердца, выявить дефекты его стенок, клапанов, отклонения в функционировании и сужение сосудов.
После всех исследований может понадобиться консультация терапевта.
Только после уточнения диагноза пациенту назначается эффективная терапия, которая поможет жизнь после инфаркта привести в нормальное русло.
Симптоматика патологии
Как правило, инфаркт не развивается на пустом месте, обычно у пациента уже диагностирована стенокардия или другие сердечные патологии. Если развивается инфаркт, симптомы, первые признаки у женщин и мужчин могут быть следующими:
- Боли за грудиной становятся более интенсивными и длительными. Боль имеет характер жжения, чувствуется сжатие и сдавливание, может отдавать в плечо, руку или шею.
- Появляется иррадиация и расширение болевой зоны.
- Пациент не может переносить физическую нагрузку.
- Прием «Нитроглицерина» не дает уже такого эффекта.
- Даже в состоянии покоя появляется одышка, слабость и головокружение.
- Могут появиться неприятные ощущения в животе.
- Нарушается сердечный ритм.
- Дыхание становится затрудненным.
- Появляется холодный пот, кожные покровы бледнеют.
Если появились хоть некоторые из перечисленных симптомов, то необходимо срочно вызывать врача.
Первая помощь больному
Если имеется подозрение на инфаркт, симптомы, первые признаки у женщин будут только прогрессировать, если не оказать неотложную помощь. Она заключается в следующем:
- Человека необходимо усадить или положить в удобное положение.
- Расстегнуть сдавливающую одежду.
- Обеспечить доступ воздуха.
- Дать под язык таблетку «Нитроглицерина», если приступ сильный, то можно и две.
- Если «Нитроглицерина» нет, то можно воспользоваться «Корвалолом» или «Аспирином».
Неотложная помощь при инфаркте поможет снять боль во время приступа и снизить риск развития осложнений.
Осложнения после инфаркта
Очень редко бывает, что проходит без осложнений инфаркт, последствия бывают практически всегда. Именно они уменьшают продолжительность жизни после перенесенной патологии. Чаще всего диагностируют следующие осложнения:
- Сердечная недостаточность.
- Разрыв сердечной мышцы.
- Аневризма.
- Кардиогенный шок.
- Нарушение ритма работы сердца.
- Постинфарктная стенокардия.
- Перикардит.
Инфаркт последствия может иметь и поздние, например:
- Через несколько недель может развиться постинфарктный синдром.
- Часто отмечаются тромбоэмболические осложнения.
- Нейротрофические расстройства нервной системы.
Многих пациентов интересует вопрос о том, сколько можно прожить после инфаркта? Ответ будет зависеть от нескольких факторов: степень поражения сердечной мышцы, своевременность оказания первой помощи, эффективность и правильность терапии, развитие осложнений.
По статистическим данным, около 35% пациентов умирает, большая часть, даже не доехав до медицинского учреждения. Те пациенты, которые перенесли инфаркт, чаще всего вынуждены менять сферу своей деятельности или вообще уходить с работы, многие получают инвалидность.
Как не допустить повторного инфаркта или предупредить вообще его появление
Всем теперь понятно про инфаркт, что это очень серьезное заболевание, которое может закончиться смертельным исходом или сделать инвалидом. Но все в руках самого человека — если соблюдать некоторые рекомендации, то можно существенно снизить риск развития этой патологии:
- Постоянно держать под контролем уровень артериального давления, особенно если наблюдается его периодическое повышение.
- Следить за уровнем сахара в крови.
- В летний период избегать нахождения под прямыми солнечными лучами длительное время.
- Необходимо пересмотреть свой рацион, снизить потребление жирной пищи, полуфабрикатов и добавить свежих овощей и фруктов.
- Повысить физическую активность, не обязательно отправляться в тренажерный зал, достаточно каждый день совершать прогулки, много ходить, кататься на велосипеде.
- Если здоровье дороже, то придется отказаться от курения и злоупотребления алкоголем, а также не увлекаться кофе.
- Держать свой вес в норме, если самому не получается его снизить, то можно посетить диетолога, который поможет составить индивидуальную программу питания.
- При наличии хронических заболеваний необходимо их периодически пролечивать, особенно, это касается сердечных патологий, заболеваний сосудов.
- Если у родственников диагностировался инфаркт миокарда, то следует к своему здоровью относиться более серьезно, избегать тяжелого физического труда.
- Ежегодно необходимо устраивать себе полноценный отдых подальше от городской суеты, можно отправиться в горы или на морское побережье.
- Как можно меньше подвергать себя психоэмоциональным нагрузкам, научиться методикам расслабления.
- Регулярно проходить обследование и сдавать все необходимые анализы, чтобы своевременно обнаружить повышенный уровень сахара или холестерина в крови.
Если инфаркта избежать не удалось, то надо приложить все силы, чтобы не допустить повторного приступа. Для этого необходимо соблюдать все рекомендации доктора, принимать прописанные лекарственные средства и изменить свой образ жизни.
Не один десяток лет для профилактики тромбоза и ишемической болезни применяется аспирин (ацетилсалициловая кислота), однако длительный его прием может привести к проблемам со стороны желудочно-кишечного тракта, таким как изжога, гастрит, тошнота, боли в желудке и т.д.
Чтобы снизить риск подобных нежелательных последствий, необходимо принимать средства в специальной кишечнорастворимой оболочке. Например, можно воспользоваться препаратом «Тромбо АСС®»*, каждая таблетка которого покрыта кишечнорастворимой пленочной оболочкой, устойчивой к воздействию соляной кислоты желудка и растворяющейся лишь в кишечнике. Это позволяет избежать прямого контакта со слизистой оболочкой желудка и снизить риск развития изжоги, язвы, гастрита, кровотечения и т.д.
* Имеются противопоказания, перед применением необходимо проконсультироваться со специалистом.
Как распознать приступ? Причины развития; Профилактика и Лечение
Инфаркт — это явление, при котором сердечная мышца частично повреждается или отмирает в результате недостаточного снабжения кислородом. Текущая по коронарным артериям кровь переносит кислород к сердечной мышце. Подавляющее большинство инфарктов происходит, когда из-за частичной или полной блокировки этот поток крови замедляется или прекращается.
Что такое инфаркт?
Инфаркт — это явление, при котором сердечная мышца частично повреждается или отмирает в результате недостаточного снабжения кислородом. Текущая по коронарным артериям кровь переносит кислород к сердечной мышце. Подавляющее большинство инфарктов происходит, когда из-за частичной или полной блокировки этот поток крови замедляется или прекращается. Это явление иногда называют также инфарктом миокарда или острым коронарным синдромом. При ранней диагностике инфаркты зачастую поддаются лечению. В то же время, они могут привести к смерти.
По сравнению с мужчинами у женщин статистически меньше шансов выжить вследствие перенесенного инфаркта. Причины этого до сих пор не установлены. Возможно, это объясняется тем, что в отличие от мужчин женщины не так часто обращаются за медицинской помощью при возникновении проблем. Кроме того, испытываемые ими симптомы могут отличаться от того, с чем сталкиваются мужчины. Из-за этого иногда они попросту не распознают симптомы инфаркта. Еще одной вероятной причиной является тот факт, что у женщин сердце и кровеносные сосуды меньше, чем у мужчин, из-за чего они легче повреждаются. Врачи до сих пор находятся в поисках ответов на эти вопросы. Одно известно наверняка: проблемы с сердцем можно и нужно предотвращать.
Симптомы
К наиболее распространенным симптомам инфаркта у представителей обоих полов относятся:
- дискомфорт в груди (известный также как стенокардия), выражающийся в болезненных ощущениях, сдавленности, тяжести или жжении, напоминающем изжогу.
- боль или дискомфорт в шее, плечах, нижней челюсти, руках, верхней части спины или животе.
- одышка, длящаяся дольше нескольких секунд.
К прочим симптомам могут относиться:
- головокружение, спутанность сознания и обморок
- тошнота и/или рвота
- непривычно обильное потоотделение
- чрезвычайная утомляемость
- тревога
- пальпитация сердца (ощущение очень быстрого или нарушенного сердечного ритма)
- ощущение сильной усталости без видимых на то причин (иногда длящееся по несколько дней).
Симптомы у женщин отличаются?
Как и в случае с мужчинами, основными симптомами инфаркта у женщин являются боль или дискомфорт в области груди. Тем не менее, у женщин инфаркт может проходить вовсе без грудной боли, поэтому им особенно нужно обращать внимание на другие симптомы. К таковым относятся одышка, потоотделение, утомляемость и головокружение.
Что нужно делать, обнаружив у себя симптомы инфаркта?
Если вы считаете, что у вас может быть инфаркт, крайне важно немедленно получить медицинскую помощь. Выполняйте следующие действия:
- Вызовите бригаду неотложной помощи или позвоните в службу спасения. Не позволяйте обычному человеку везти вас в больницу и уже тем более не садитесь за руль сами. Лишь квалифицированный персонал сможет оказать вам жизненно необходимую помощь непосредственно по пути в медицинское учреждение.
- Вызвав бригаду скорой помощи, примите 1 таблетку аспирина для взрослых (325 мг) или 4 таблетки для детей (81 мг каждая). Сделайте это лишь в том случае, если у вас нет аллергии на аспирин.
- Если кроме вас в доме никого нет, по возможности откройте входную дверь, чтобы по прибытии бригада скорой помощи смогла попасть к вам в дом.
- Сядьте в удобное кресло и ждите помощи.
- Положите рядом телефон.
Причины и факторы риска
Инфаркт — это явление, при котором сердечная мышца частично повреждается или отмирает в результате недостаточного снабжения кислородом. Сосуды, обеспечивающие сердце кровью и кислородом, называются коронарными артериями. Их блокировка снижает кровоток к сердцу и становится причиной нехватки кислорода.
Большинство инфарктов являются результатом закупоривания коронарных артерий. Общее название этого нарушения — ишемическая болезнь сердца. При нем кровоток в артериях нарушается из-за накопления на стенках вязкого вещества, называемого бляшками. Заболевание, при котором происходит накопление бляшек, известно как атеросклероз. Процесс накопления бляшек на стенках артерий занимает годы, а при их повреждении или отсоединении может сформироваться сгусток. Он, в свою очередь, может замедлить или полностью перекрыть кровоток к сердцу, из-за чего оно перестанет получать достаточное количество кислорода. А когда к ткани не подается кислород, она начинает отмирать.
К основным факторам риска развития инфаркта относятся:
- курение
- диабет
- возраст. У мужчин риск возрастает после 45 лет, у женщин — после 55 (или после менопаузы). Согласно статистике около 83% людей, скончавшихся от инфаркта, были старше 65 лет.
- высокий уровень холестерина в крови
- повышенное кровяное давление
- повышенный уровень сахара в крови
- случаи инфаркта среди близких родственников
- расовая принадлежность. Представители некоторых рас и выходцы из определенных регионов больше подвержены риску развития инфаркта.
- недостаток физической активности
- стресс
- ожирение
- пол. Мужчины чаще сталкиваются с инфарктом. В то же время, именно сердечнососудистые заболевания являются основной причиной смерти среди женщин многих развитых стран.
Менее распространенной причиной инфаркта является сильный спазм или сжатие коронарной артерии. Подобное может произойти вне зависимости от накопления бляшек внутри артерии, но результат получается тем же, а именно прерыванием кровотока. Спазмы в качестве причины инфаркта до сих пор плохо изучены. На сегодняшний день их связывают с:
- приемом определенных наркотических веществ, таких как кокаин
- курением табака
- воздействием очень низких температур
- сильным эмоциональным потрясением или стрессом.
Диагностика
Для выявления причин проявившихся симптомов может понадобиться прохождение нескольких процедур.
- Электрокардиограмма (ЭКГ). В рамках этой процедуры фиксируется электрическая активность сердца, помогая диагностировать любые нарушения ритма, равно как и обнаружить повреждения, нанесенные сердцу сниженным кровотоком.
- Анализ крови. При недостатке сердечного кровоснабжения в кровь выбрасываются особые белки, выявить которые позволяет обычный анализ крови. Скорее всего, врач назначит несколько повторных анализов в течение первых 24-48 часов с момента проявления симптомов.
Помимо этого для диагностики инфаркта могут применяться следующие процедуры:
- Эхокардиограмма. В рамках этой процедуры при помощи звуковых волн воссоздается изображение сердца. Оно наглядно демонстрирует качество работы сердечной мышцы и наличие проблем с клапанами.
- Рентген грудной клетки. Благодаря этой процедуре врач определяет размер и форму сердца, а также наличие жидкости в легких.
- Радионуклидная визуализация. В кровоток вводится очень маленькая доза радиоактивного вещества, которое впоследствии попадает в сердце. При помощи специальной камеры эта процедура позволяет воссоздать картину работы сердца и показывает качество работы сердечной мышцы. Вводимое радиоактивное вещество абсолютно безопасно и полностью выводится из организма по завершении процедуры.
- Коронароангиография. Эту процедуру иначе называют катетеризацией сердца. Заключается она в том, что в кровеносный сосуд вставляется длинная трубка, которая постепенно проталкивается к сердцу или к артериям, снабжающим его кровью. Затем через трубку подается особое контрастное вещество, хорошо заметное на рентгеновском снимке. Таким образом врач четко видит участки, на которых блокируется кровоток и мешает поступлению крови к сердцу.
Профилактика
Здоровый образ жизни может предотвратить развитие инфаркта. Он включает в себя:
- Отказ от курения (если вы курите), в том числе пассивного.
- Соблюдение здорового рациона питания с низким содержанием жира и холестерина.
- Регулярные физические нагрузки.
- Сведение к минимуму уровня стресса.
- Контролирование кровяного давления.
- Поддержание нормального уровня сахара в крови (при диабете).
- Регулярное посещение врача для осмотра.
Я женщина. Может ли заместительная терапия эстрогенами снизить риск развития инфаркта?
Гормонозаместительная терапия или заместительная терапия эстрогенами используется для лечения симптомов менопаузы. Какое-то время считалось, что она также способна помочь при определенных заболеваниях, включая сердечнососудистые. Однако недавние исследования показали, что гормонозаместительная терапия приносит сердцу больше вреда, чем пользы. Поэтому, если вы используете ее для профилактики инфаркта, обсудите с врачом целесообразность такого лечения.
Лечение
Лечение будет зависеть от того, что стало причиной проявления симптомов. При острой стенокардии (боли в груди) врач, скорее всего, назначит вам нитроглицерин и аспирин. Нитроглицерин улучшает кровоток к сердцу. Он временно ослабляет симптомы путем расширения питающих сердце артерий.
В целом при инфаркте врач может:
- Дать вам специальный препарат. Он называется тромболитик и помогает растворить сгусток крови, блокирующий коронарную артерию.
- Провести коронароангиографию (рентген кровеносных сосудов).
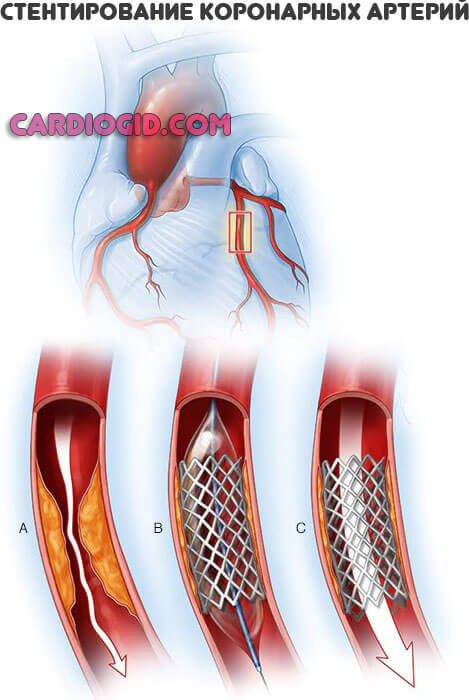
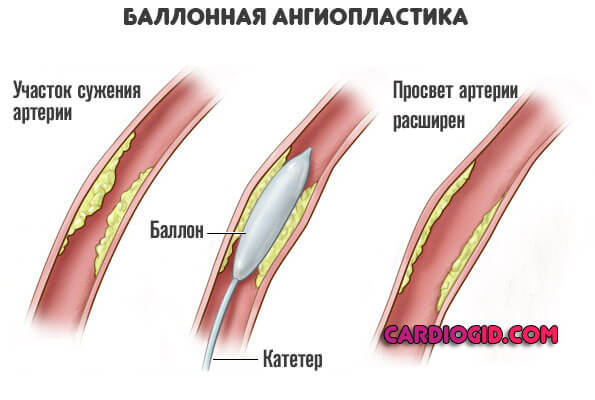
- Провести ангиопластику или стентирование. Ангиопластика заключается во введении в одну из артерий на руке или ноге крошечного шарика, который впоследствии поднимается к сердцу, по пути устраняя закупоривание на проблемных участках артерии. Иногда для поддержания кровотока в артерии в нее вставляется тонкий металлический стержень под названием стент. Сама процедура носит название стентирование.
- Возможна ли операция на коронарных артериях? Если ангиопластика и/или стентирование по каким-либо причинам не подходят, пациенту может потребоваться хирургическое вмешательство. В его рамках врач вырезает участок здоровой вены из ноги или же артерии — из верхней части туловища, используя вырезанный фрагмент для создания обходного пути для кровотока в месте закупоривания коронарной артерии. Тем самым решается проблема отсутствия кровоснабжения сердца.
Лечение инфаркта также включает применение определенных препаратов, принимать которые придется даже после выписывания из больницы. Эти препараты помогают усилить кровоток к сердцу, предотвратить закупоривание и минимизировать риск повторного инфаркта. К таким препаратам относятся:
- аспирин
- бета-блокаторы
- статины
- ингибиторы ангиотензинпревращающего фермента
- рыбий жир.
Врач назначит оптимальный вариант лечения в вашем конкретном случае.
Если в прошлом у вас уже были инфаркты, он обсудит необходимость внесения изменений в образ жизни. Эти изменения позволят предотвратить еще большие проблемы с сердцем в будущем.
Что такое кардиореабилитация?
Перед выписыванием из больницы врач может обсудить с вами целесообразность так называемой кардиореабилитации. В рамках этой программы пациентам предоставляется информация, помогающая лучше понять все возможные факторы риска. Во многих случаях она позволяет начать абсолютно новую жизнь и предотвратить любые сердечнососудистые заболевания. Так, пациентам рассказывают о физических нагрузках, диете и поддержании здоровой массы тела. Их учат контролировать уровень стресса, кровяного давления и холестерина.
Скорее всего, подобное обучение начнется еще во время пребывания в больнице, но оно обязательно продолжится и дальше в реабилитационном центре. Таковой может располагаться как в самой больнице, так и за ее пределами.
Большинство кардиореабилитационных программ длятся от 3 до 6 месяцев. Врач объяснит, как часто нужно посещать занятия. Став участником программы, крайне важно не пропускать назначенные встречи. Чем больше изменений в образе жизни вам удастся внедрить, тем выше шансы предотвращения сердечнососудистых заболеваний в будущем.
Чем раньше вы обратитесь за помощью при возникновении симптомов инфаркта, тем выше ваши шансы на выживание. Если вы чувствуете хотя бы какие-то из перечисленных выше признаков, немедленно вызывайте скорую помощь.
Последствия
Сам факт перенесенного инфаркта увеличивает риск развития повторного инфаркта. Для снижения этого риска врач настоятельно порекомендует вам внести изменения в образ жизни. К таковым относятся:
- полезный для сердца рацион питания
- снижение лишнего веса
- минимизация стрессов
- регулярная физическая активность
- отказ от курения.
В случае повторного инфаркта симптомы могут отличаться от описанных. Как бы то ни было, при возникновении даже малейших подозрений, вызывайте медиков. Раннее выявление и начало лечения являются ключевым фактором выживания.
Придется ли мне принимать препараты всю оставшуюся жизнь?
После перенесенного инфаркта врач, скорее всего, назначит длительный прием препаратов. Это помогает снизить риск рецидива и других сердечных заболеваний. При желании врач подробно расскажет о каждом из назначаемых лекарственных средств, равно как и о плюсах и минусах их приема.
- Аспирин снижает риск инфаркта. Небольшие ежедневные дозы этого препарата предотвращают образование сгустков, которые впоследствии могут стать причиной закупоривания артерий. Обсудите с врачом все плюсы и минусы приема аспирина.
- Антитромбоцитарные препараты также предотвращают образование сгустков крови. Эти лекарственные средства особенно важно принимать на протяжении как минимум 1 года с момента проведения стентирования.
- Бета-блокаторы — это группа препаратов, снижающих сердечный ритм и кровяное давление. Они помогают улучшить кровоснабжение сердца.
- Ингибиторы ангиотензинпревращающего фермента — это группа лекарственных средств, назначаемых при слабой работе сердечной мышцы. Они раскрывают артерии и снижают кровяное давление, тем самым усиливая кровоток.
- Статины — это препараты, предназначенные для контролирования уровня холестерина в крови. Если быть точнее, они позволяют снизить уровень «вредного» холестерина и повысить «полезного».
Каким образом депрессия связана с инфарктом?
Депрессия является очень распространенным явлением после инфаркта. По статистике каждый третий пациент, перенесший инфаркт, признался в возникновении депрессии. Повышен риск развития депрессии у следующих категорий населения:
- у женщин
- у людей, ранее сталкивавшихся с депрессией
- у одиноких людей, которым не хватает социальной и эмоциональной поддержки.
К сожалению, в большинстве случаев люди не способны распознать у себя симптомы депрессии, из-за чего они не обращаются за помощью или лечением. Дело в том, что пребывание в угнетенном состоянии существенно затрудняет процесс физического восстановления. Тем не менее, депрессия лечится, причем достаточно эффективно.
Вопросы, которые следует задать врачу
- Существуют ли диагностические процедуры, позволяющие выявить закупоривание артерий и тем самым предотвратить развитие инфаркта?
- Какова вероятная причина инфаркта в моем случае?
- Насколько тяжелая форма инфаркта в моем случае?
- Какой вариант лечения вы рекомендуете? Потребуется ли мне прием препаратов? А операция?
- Нужна ли мне кардиореабилитация?
- Когда я смогу возобновить полноценную физическую и сексуальную активность?
- Какова вероятность повторного инфаркта в моем случае?
- Входят ли мои близкие родственники в группу риска?
- Нужно ли мне принимать препараты для профилактики рецидива?
- Могут ли они нарушить действие других принимаемых мною лекарственных средств?
- Какие изменения в образе жизни помогут предотвратить повторный инфаркт?
 Loading…
Loading…симптомы и лечение – ответы на главные вопросы
Инфаркт нужно отличать от других форм перебоев с поставкой крови к сердцу. Например, от ишемии — кислородного голодания. Оно может длиться достаточно долго и не приводить к развитию инфаркта. Сосуд может быть закрыт наполовину, бляшка выросла, и в покое сердце может даже не ощущать того, что бляшка есть, потому что крови, которая проходит через закрытый наполовину сосуд, достаточно для того, чтобы удовлетворить потребность в кислороде. Если человек, например, бежит, то крови, которая поступает через закупоренный наполовину сосуд, становится недостаточно, и сердце начинает болеть.
Лечение
Наблюдение пациентов с инфарктом в клинических условиях пришло в практику в 60-х годах XX века. В частности, одним из адептов лечения пациентов в условиях реанимации был живущий ныне российский кардиолог Абрам Львович Сыркин, заведующий кафедрой кардиологии в МГМУ. История борьбы с инфарктом миокарда достаточно свежая, потому что до сих пор живы люди, которые разрабатывали подходы к лечению этого заболевания.
Что касается препаратов, то в первую очередь появились те, которые понижают сердечный ритм. Если понизить сердечный ритм, то падает потребность сердца в кислороде, шансы выжить у сердечной мышцы выше. К тому же появились препараты, которые растворяют тромбы в сосудах. Что интересно, эти препараты были получены из продуктов жизнедеятельности бактерий, и они активируют нашу внутреннюю противосвертывающую систему крови.
Одними из самых распространенных лекарств являются тромболитики — препараты, которые разжижают кровь. Но они, во-первых, не очень эффективны, потому что не все тромбы растворяются. Во-вторых, они могут быть опасными, потому что активируют противосвертывающую систему во всех органах и тканях, из-за чего могут развиваться сильные кровотечения. Поэтому более правильный подход — это подойти с помощью катетера к пораженному сосуду сердца, вытащить из него маленький проводник и пройти через тромб. По этому проводнику, как по монорельсу, провести баллон, раздуть баллон, и в этот момент тромб, который находится в сосуде сердца, вдавливается в стенки сосуда — так, как будто вы ступаете ногами по мокрому песку. После этого баллон сдувается, и кровоток восстанавливается. Это самая прогрессивная техника. Она называется ангиопластика.
В максимальном варианте крайне важно дополнять раздувание баллона установкой внутри сосуда своеобразного корсета — стента. Стент будет поддавливать изнутри остатки этой атеросклеротической бляшки и не даст образоваться новому тромбу. Потому что, как вы понимаете, если сосуд в каком-то месте поврежден, то там будет и дальше происходить налипание на это же место тромбоцитов, поэтому простая ангиопластика без стентирования не очень эффективна.
Профилактика
После открытия действия аспирина начала подниматься эра профилактики, нацеленная на то, чтобы атеросклеротическая бляшка не разрывалась. Ключевые препараты здесь — это статины. Когда у врачей не хватает времени объяснить, они говорят, что они «снижают холестерин». Мне, современному кардиологу, кажется, что снижение холестерина в крови как таковое — это скорее даже побочный эффект, а не основное действие, потому что главная точка приложения этого препарата — это та самая фиброзная покрышка атеросклеротической бляшки.
На фоне снижения уровня холестерина активируется система, которая начинает выносить холестерин из различных участков сосудов, в том числе из бляшек. Удаляется холестерин с желчью. Бляшка становится плотнее, покрышка становится плотнее, риск ее разрыва снижается, даже если человек продолжает курить и вести нездоровый образ жизни. Главное при профилактике инфаркта — сделать покрышку менее склонной к разрыву. Второй важнейший аспект — это контроль артериального давления, потому что оно является провоцирующим фактором разрыва бляшки. Поэтому почти все препараты, которые снижают артериальное давление, предотвращают инфаркт миокарда.
Инфаркт миокарда — что это такое и последствия, как лечить, способы профилактики


Кардиолог
Высшее образование:
Кардиолог
Саратовский государственный медицинский университет им. В.И. Разумовского (СГМУ, СМИ)
Уровень образования — Специалист
1990-1996
Дополнительное образование:
«Неотложная кардиология»
1990 — Рязанский медицинский институт имени академика И.П. Павлова
Контакты: [email protected]
Каждый человек понимает, что инфаркт миокарда – самое тяжелое сердечное заболевание, приводящее к инвалидности или смерти больного. Но далеко не все имеют представление о причинах острого инфаркта миокарда, его точных симптомах и порядке развития. Стоит подробнее рассмотреть эти вопросы, чтобы не допустить столь серьезных проблем с сердцем.
Инфаркт миокарда – что за болезнь?
В такой науке, как кардиология, инфаркт миокарда признается неотложным состоянием, связанным с острым сбоем кровотока в сосудах сердца. Заболевание является одной из форм ИБС – ишемической болезни сердца, а такой диагноз имеет половина мужчин и треть женщин старшего возраста. Если стенокардические боли при ИБС – знакомый многим признак, справиться с которым можно при помощи таблеток, то при инфаркте без экстренной госпитализации дело может окончиться летальным исходом.
Так что такое инфаркт миокарда, когда он может случиться? Заболевание возникает при нарушении кровоснабжения сердечной мышцы, в участок которой перестает поступать кислород. Обратимым такой сбой является лишь в первые 10-15 минут, далее клетки миокарда отмирают – возникает собственно инфаркт. Риск гибели больного наиболее высок во время первых двух часов, когда некроз (отмирание) миокарда прогрессирует. Если человек вовремя поступает на лечение в отделение реанимации, за ним ведется интенсивное наблюдение и своевременное введение препаратов, физиотерапия, опасность смертельного исхода быстро снижается.
Как часто возникает инфаркт миокарда?
Актуальность проблемы, исходя из данных по статистике ИБС, очень велика. В последние годы острый инфаркт миокарда (ОИМ) случается даже на четвертом десятке жизни, преимущественно, у мужчин. Причина такова: у лиц сильного пола чаще возникает атеросклероз, причем в более молодом возрасте (женщин до менопаузы от патологии защищают гормоны). К возрасту 60 лет заболеваемость по инфарктам становится одинаковой вне зависимости от пола (примерно 3-6 случаев на 1 тыс. населения).

При обширной зоне некроза умирает большинство пациентов, половина – до приезда в больницу. 1/3 выживших больных гибнет от повторных инфарктов, которые случаются в период от нескольких дней до года, а также от осложнений заболевания. Средний показатель летальности составляет около 30-35%, из них 15% — внезапная сердечная смерть. Только проживание в некоторых странах (Япония, страны Средиземноморья) из-за особенностей питания гарантирует менее печальную статистику.
Причины инфаркта миокарда
Этиология инфаркта миокарда на 97% обусловлена наличием атеросклероза артерий. Закупорка сосудов вызывает прогрессирующую недостаточность кровоснабжения – со временем у человека развивается ИБС. Острая форма ИБС, когда миокард поражает инфаркт, возникает при резком нарушении кровотока по одной из веток сердечных (коронарных) артерий. Это имеет место при отрыве атеросклеротической бляшки и последующем ее перемещении в сердце.
Намного реже этиология и патогенез при инфаркте бывают связаны с другими сердечными патологиями. Они вызывают длительный спазм сосудов с развитием участка некроза. Такими причинами могут стать:
- Эндокардит
- Артериит
- Порок сердца
- Травма органа
Как развивается данное заболевание?
Патогенез инфаркта миокарда связан непосредственно с запущенными формами атеросклероза. При этой патологии на стенках больших сосудов появляются бляшки из холестерина и прочих липидов. Когда на бляшке откладывается кальций, она как бы закрепляется, и риск ее отрыва снижается. Жировые бляшки, не крепко держащиеся на стенках, могут оторваться в любой момент и превратиться в «путешествующий» эмбол.
Бляшка внутри коронарного сосуда может не оторваться, а повредиться, вызывая воспалительный процесс и травмирование стенки артерии. Место повреждения сосуда сразу запаивается кровяным сгустком – возникает тромб. Таким образом, закупорить сосуд при инфаркте миокарда может и тромб (закрывает просвет коронарного сосуда), и эмбол – оторвавшаяся из любого другого участка организма атеросклеротическая бляшка.
В дальнейшем при инфаркте протекает следующее:
- Сгусток крови или жировая бляшка закрывает сосуд
- В артерии полностью прекращается или частично нарушается кровоток
- Снабжение миокарда кислородом резко падает
- Начинается гибель клеток миокарда

Нередко патологию называют «ишемический инфаркт в сердце», ведь ишемия – это кислородное голодание тканей. Чем крупнее нефункционирующая ветвь артерии, тем обширнее будет зона инфаркта миокарда.
Факторы риска развития заболевания
Все о возможном инфаркте нужно знать каждому, но у некоторых людей риск развития патологии более высок. Так, целостность атеросклеротических бляшек чаще нарушается у тех, кто страдает гипертонией и аритмией. Такая болезнь, как инфаркт миокарда, может случаться на фоне сильного стресса, затяжных нервных потрясений, эмоциональных переживаний и депрессии (при наличии атеросклероза).
Считается, что инфаркт с большей вероятностью может произойти утром, когда отдых сменяется активностью. Излишние физические нагрузки также признаются фактором риска по развитию патологии. Многократно возрастает опасность инфаркта при наличии следующих факторов, особенно, двух и больше:
- Курение
- Повышенный холестерин в крови
- Пассивный образ жизни
- Сахарный диабет
- Ишемическая болезнь
- Неблагоприятная наследственность (инфаркты у родственников)
- Ожирение
- Неэффективное лечение болезней сердца, отказ от таблеток
- Ранее перенесенный инфаркт
- Нестабильная стенокардия
- Злоупотребление алкоголем
- Гормональные колебания
В медицине сложился своеобразный «стандарт» больного, поступающего на лечение со случившимся инфарктом миокарда – мужчина старше 55 лет, курящий, имеющий лишний вес, гипертонию и ряд хронических болезней сердца и сосудов. Но это определение, конечно, не исчерпывающее. Кстати, риск инфаркта сохраняется в течение 3 лет после отказа от курения, а самая опасная гипертония – та, что вызывает повышение давления сверх 150/90 мм.рт.ст.

Формы заболевания
Существует несколько классификаций при инфаркте миокарда. Проведение детальной диагностики и постановка точного диагноза очень важны для подбора схемы лечения (операция, физиотерапия, препараты) и определения прогноза. По величине пораженной зоны миокарда все инфаркты подразделяются на:
- Крупноочаговые. Некроз клеток распространяется на всю толщу миокарда.
- Мелкоочаговые. Некроз охватывает не весь слой сердечной мышцы.
У трети больных происходящий мелкоочаговый инфаркт трансформируется в крупноочаговый, лечение которого более сложное, а риск разрыва сердца, острой сердечной недостаточности намного выше. Есть еще одна классификация инфарктов по глубине некроза миокарда:
- Трансмуральный – охватывает миокард на всю глубину.
- Интрамуральный – поражает внутреннюю часть мышцы.
- Субэпикардиальный – развивается в том слое миокарда, что прилегает к наружному.
- Субэндокардиальный – распространяется на внутреннюю оболочку органа.
По времени появления заболевание бывает первичным, рецидивирующим (в течение 2 месяцев после первичного), повторным (через 2 месяца и позже от первичного). Инфаркт может быть неосложненным, осложненным. Комплекс симптомов, или синдромы инфаркта миокарда, тоже могут быть разными, поэтому классификация включает такие его формы:
- Типичная (с болевым синдромом обычной локализации)
- Атипичная (легочная, церебральная, абдоминальная, связанная с аритмией, безболевая, стертая)
По нахождению области некроза при инфаркте его дифференцируют на левожелудочковый, правожелудочковый, комбинированный.

Периоды инфаркта
Стандарт лечения инфаркта миокарда меняется не только от вида и тяжести болезни, но и от срока, в который больной поступил в отделение больницы. Выделяют 5 периодов, согласно которым развивается патология:
- Продромальный, или предынфарктное состояние. Длится от часа до недели и более, у некоторых больных отсутствует. Формируются мелкие очаги ишемии, которые позже преобразуются в зоны некроза.
- Острейший (20 минут – 2 часа). Кислородное голодание нарастает, появляются очаги некроза.
- Острый (2-10 суток). Зона некроза частично рассасывается, но могут присоединяться новые участки поражения миокарда.
- Подострый (4-8 недель). На месте некроза появляется рубец – участок грануляции.
- Постинфарктный (до полугода). Сердце «учится» работать в новых условиях, рубец уплотняется.
Симптомы инфаркта миокарда
Лишь у 40% больных патология развивается стремительно, без предварительных проявлений и тревожных признаков. У остальных пациентов подозрение на инфаркт возникает раньше – усиливаются и учащаются боли при стенокардии, они плохо купируются приемом Нитроглицерина. На данном этапе важно, чтобы сын, родственник доставил больного в кардиологический стационар. Проведенное медикаментозное или физиолечение поможет предотвратить приближающийся инфаркт.
Каковы симптомы инфаркта миокарда в острый период? Типичное течение патологии включает такой симптомокомплекс:
- Сильная боль в грудной клетке – пронзающая, режущая, колющая, распирающая, жгучая
- Иррадиация боли в шею, левое плечо, руку, ключицу, ухо, челюсть, между лопатками
- Страх смерти, паническое состояние
- Одышка, ощущение сдавливания груди
- Слабость, иногда – потеря сознания
- Бледность, холодный пот
- Посинение носогубного треугольника
- Повышение давления, затем – его падение
- Аритмия, тахикардия

Приступ боли от инфаркта тем сильнее, чем обширнее зона поражения. Длительность болевого синдрома различная, порой достигает нескольких суток. Основной стандарт отличия инфарктной боли от боли стенокардической – отсутствие эффекта от приема нитратов. Все указанные симптомы характерны для острейшего периода. В остром периоде боль стихает (иногда она сохраняется – если развиваются осложнения), но присоединяется лихорадка, сбои кровяного давления, признаки сердечной недостаточности. В подстром периоде все симптомы утихают, шумы в сердце не появляются, состояние стабилизируется.
Атипичный инфаркт – симптомы
Актуальной проблемой в последнее время являются атипично развивающиеся формы патологии, которые сложно диагностировать и вовремя назначать лечение. Они могут маскироваться под разнообразные заболевания, при этом более характерны для женщин, диабетиков и для людей старше 75 лет с запущенными формами атеросклероза. Нередко боль от инфаркта локализуется в эпигастрии, напоминая обострение гастрита. Живот при этом вздувается, болезненный при ощупывании, мышцы брюшины напряжены.
У некоторых людей инфаркт начинается с сухого кашля, заложенности в груди, одышки, что более характерно для хронических легочных патологий. Иногда боль при поражении сердца появляется не в груди, а в шейном отделе позвоночника, в пальцах левой руки. Инфаркт способен проявляться отеками, аритмией, головокружением при отсутствии типичной боли в сердце. Безболевой инфаркт может включать только легкий дискомфорт в груди и потливость и порой случайно выявляется по ЭКГ.
Возможные последствия патологии
Что ждет человека, если у него случился инфаркт миокарда – что это такое, и каковы последствия? Вероятность развития осложнений высока, если первая помощь, медикаментозное лечение, физиотерапия, операция или другие методики не были своевременными. Опасность болезни – в ее непредсказуемости, поэтому точный прогноз на выживание дать трудно. Чаще всего осложнения развиваются при:
- Большой площади и глубине поражения сердечной мышцы
- Локализации на передней стенке желудочков
- Слишком позднем восстановлении коронарного кровотока
После инфаркта часть миокарда преобразуется в соединительную ткань, поэтому сократительная способность органа падает, возникает сердечная недостаточность. В результате могут развиваться аритмии, некоторые из которых смертельно опасны и вызывают остановку сердца. Из-за роста потребности в кислороде при учете плохой работы сердца появляется артериальная гипертония.
У части больных после инфаркта возникает воспалительный процесс в сердечной сумке. Практически не имеют шансов на выживание без срочной операции больные с такими осложнениями, как аневризма сердца, разрыв перегородки между желудочками. Погибнуть человек может и от тромбоэмболии легочной артерии – она случается в 2% ситуаций после инфаркта. Самое раннее тяжелое осложнение – кардиогенный шок, он диагностируется при поражении более 50% миокарда. Инфаркт миокарда без осложнений имеет благоприятный прогноз, пациенты, по большей части, выздоравливают.
что это такое, последствия и лечение
Некроз кардиальных структур — это экстренный процесс, требующий срочной госпитализации в профильный стационар, для проведения реанимационных мероприятий.
Основной контингент пациентов — лица, страдающие гипертонической болезнью, дыхательной недостаточностью, постоянно принимающие тяжелые препараты психотропного ряда, глюкокортикоиды.
Также отклонение не обходит стороной женщин и представителей сильного пола в возрасте за 50, когда в самом разгаре климактерический период.
Острый инфаркт миокарда — это нарушение трофики (питания) сердечной мышцы в результате коронарной недостаточности (сужение просвета артерий, питающих орган). Код по МКБ-10 — I21. Патология считается самостоятельной единицей и выведена в классификатор.
Считается неотложным состоянием и требует срочной помощи. Длительность начальной (острой) фазы инфаркта — около 18-24 часов. Затем пациент либо погибает или же наступает период улучшения. Острая стадия заканчивается.
Исход напрямую зависит от обширности поражения, качества первой помощи и стационарных мероприятий.
Если хотя бы один негативный фактор имеет больший вес над прочими, летальность процесса резко растет. Спасти пациента даже при качественной помощи можно не всегда.
Механизм развития состояния
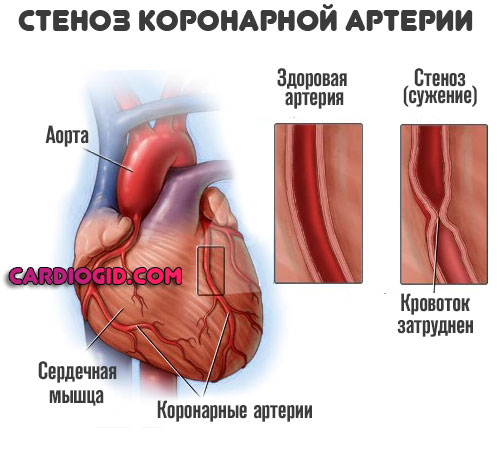
Суть заболевания всегда одна и та же. Коронарная недостаточность составляет основу формирования инфаркта.
Что это такое? Сердце питается от двух крупных артерий, которые при впадении в ткани ветвятся на множество мелких структур. Это так называемые коронарные артерии. Они обеспечивают бесперебойную, обильную трофику мышечного органа.
В процессе жизнедеятельности человек приобретает такое состояние, как атеросклероз. Он представляет собой сужение (стеноз) или закупорку сосудов.
В первом случае возникает стойкое нарушение проводимости. Чаще всего у гипертоников и курильщиков встречается именно такой вариант.
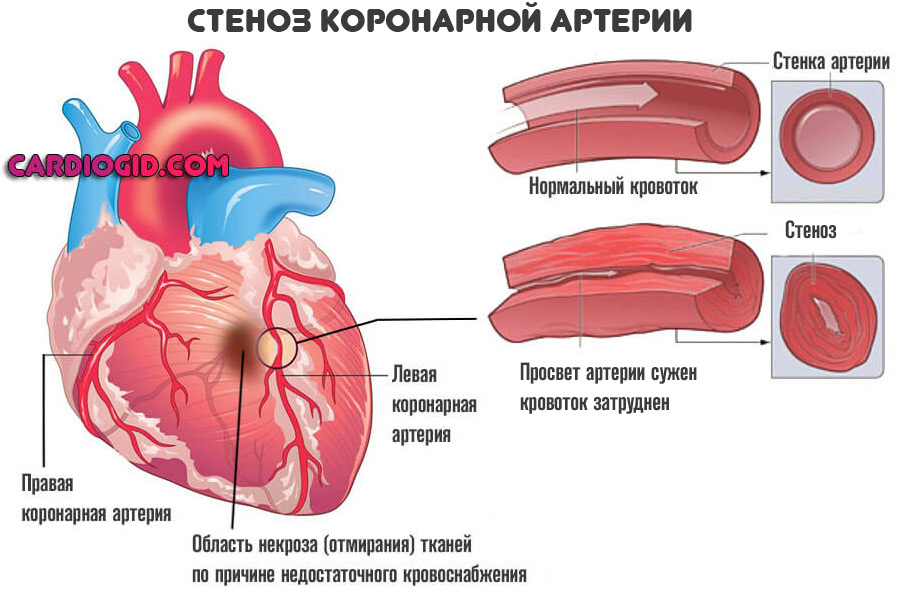
Во втором — окклюзия и нарушение проводимости крови в результате механического перекрытия русла. Холестериновая бляшка или тромб всему виной.
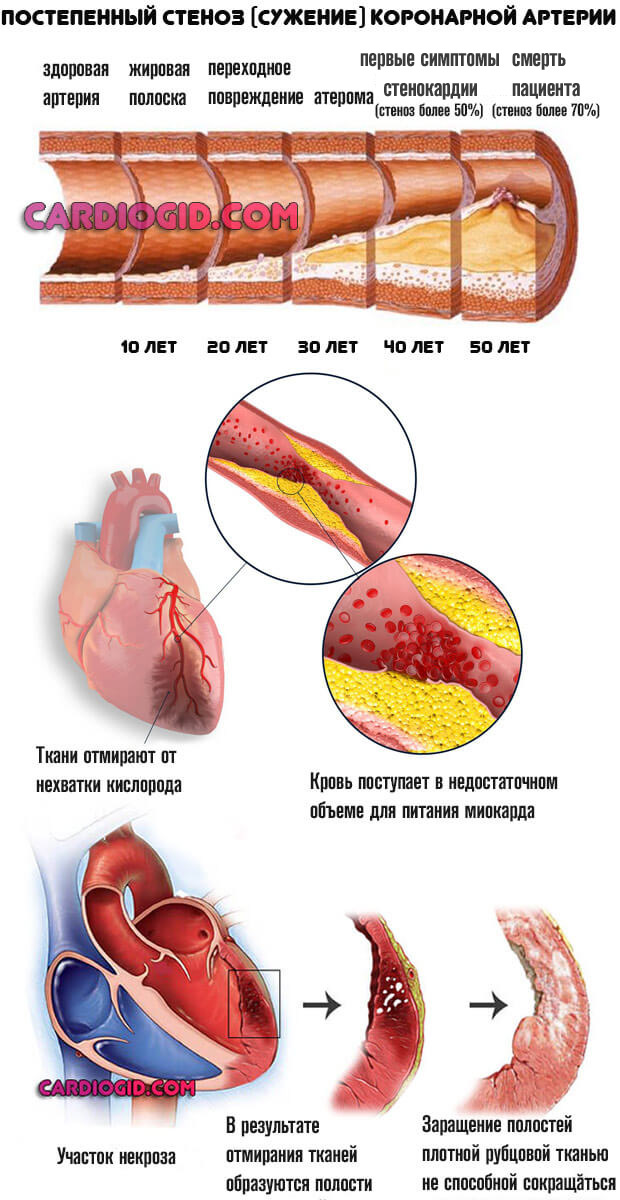
Далее процесс двигается стремительно. Нарушение кровотока, при снижении его на 50% от нормального объема, приводит к падению сократительной способности миокарда.
Результат — в большой круг жидкой ткани выбрасывается недостаточно, а значит и по коронарным артериям поступает мало. Состояние набирает обороты. Уже начавшийся процесс омертвения прогрессирует. Если срочно не разорвать порочный круг разовьется кардиогенный шок и смерть пациента.
Возможные осложнения
Последствия острого инфаркта миокарда зависят от объемов поражения сердечной мышцы. При вовлечении незначительного количества тканей, малых масштабах проблемы, возможно полное отсутствие плачевных результатов.
К сведению:Некоторые формы некроза не сопровождаются даже клинической картиной, что, однако, не говорит о безопасности состояния.
Мелкоочаговые варианты (микронфаркт) провоцируют незначительные в краткосрочной перспективе патологические изменения. Крупные по площади — почти всегда смертельны.
Полный перечень выглядит так:
- Кардиогенный шок. Острое нарушение сократительной способности сердечной мышцы. Приводит к стремительному снижению артериального давления и зацикливанию процесса. Каждая систола закачивается падением функциональной активности, нарастанием явления недостаточности трофики. Летальность неотложного состояния зашкаливает. Составляет около 90% и выше.
- Остановка сердца. Асистолия. Реанимационные действия могут не возыметь эффекта. Но срочные мероприятия необходимы, поскольку вероятность возвращения больного к жизни есть.
- Дыхательная недостаточность. Асфиксия. Развиваются в результате ослабления газообмена, отека легких. Как правило, позднее осложнение. Проявляет себя спустя несколько часов от начала процесса.
- Сосудистая деменция. Вариант раннего обратимого слабоумия. Возникает в результате недостаточной трофики церебральных структур. При невозможности восстановления питания прогрессирует быстро, лечению поддается скудно.
- Инсульт. Острое снижение скорости кровотока в головном мозгу. Отмирают нервные клетки, ткани. Развивается неврологический дефицит разной степени тяжести. От незначительного перекоса лица, паралича мышц до полной потери зрения, слуха, способности ходить и прочих функций.
Логичным результатом выступает смерть пациента. Летальность определяется в рамках прогнозов в отношении конкретного случая.
Инвалидность или как минимум тяжелые ограничения жизненной активности гарантированно возникают. Хроническая сердечная недостаточность, ИБС, астматические процессы встречаются наиболее часто.
Причины
Существует два основных механизма развития патологии. Первый уже был описан, это атеросклероз и нарушение питания кардиальных структур по коронарным артериям.
Второй возможный вариант — кардиомиопатия, развивающаяся в результате избыточной физической нагрузки, перенесенных ранее патологий эндокринного или сердечнососудистого профиля и прочих моментов.
Мышечные стенки утолщаются (гипертрофическая кардиомопатия), сократительная способность миокарда падает, камеры расширяются (дилатационная кардиомиопатия).
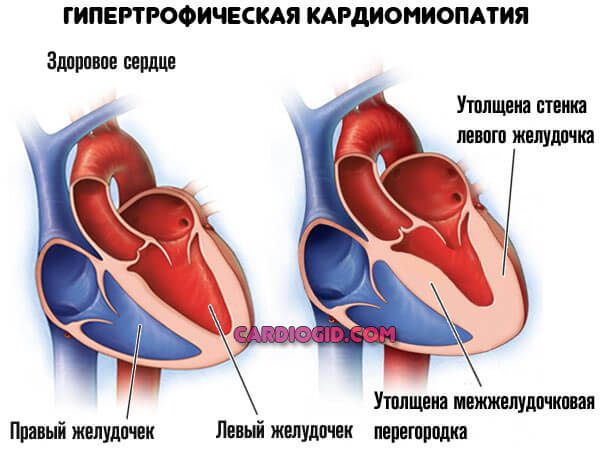
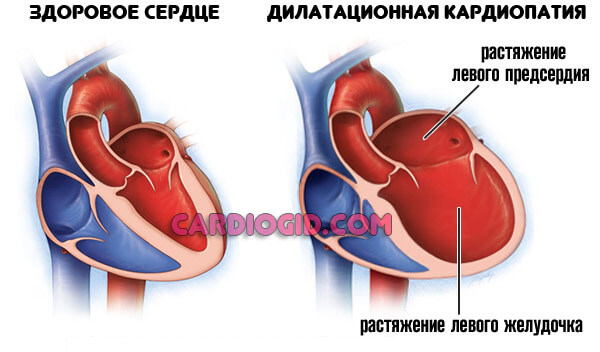
При сохранности нормального просвета коронарных артерий сердце не в силах перекачивать кровь: большая ее часть застаивается в желудочках и прочих структурах.
Каковы основные причины таких состояний:
Ожирение
Ошибочно считать, будто бы избыточная масса тела способна радикальным образом повлиять на функциональную активность органа. Нет. Дело в другом.
Что стоит за нарушением веса? Отклонение обмена липидных структур. Депонирование избыточное, катаболизм недостаточен. Возникает накопление холестерина, он откладывается на стенках сосудов.
Мишенями выступают аорта и коронарные артерии. Также структуры нижних конечностей. При восстановлении нормального метаболизма и лечении на ранних стадиях удается предотвратить проблемы в будущем.
Избыточная физическая нагрузка
В основном страдают спортсмены и работники механического труда, например строители и шахтеры. Сердце не рассчитано на избыточную активность. Организм не выдержит.
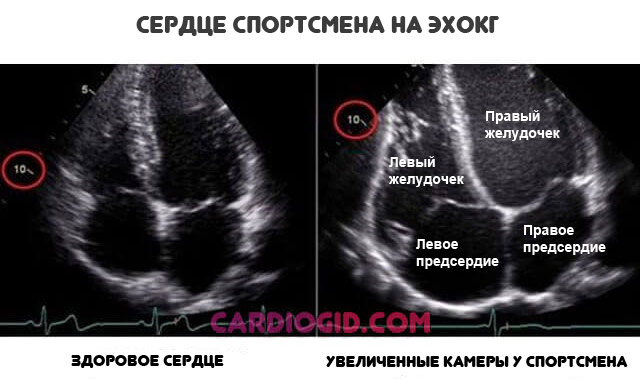
Даже при сохранности стабильного положения вещей, если мышечная структура приспособилась, назвать это нормой нельзя. Так называемое сердце спортсмена — это неестественно разросшийся орган. Рано или поздно оно даст о себе знать.
Ко всему прочему, при недостаточной тренированности надпочечники синтезируют слишком много кортизола и адреналина.
Помимо этого выделяется ангиотензин, ренин, альдостерон. Они провоцируют сужение артерий. При избыточной выработке — существенное.
Инфаркт наступит с большой вероятностью. Вывод — нужно четко дозировать физическую нагрузку.
Гипотиреоз или обратный процесс
Недостаточный синтез гормонов щитовидной железы. Встречается относительно редко. Активная выработка наблюдается чаще. Речь о таких соединениях так Т3, Т4, ТТК, гипофизарное вещество.
В первом случае отмечается ослабление метаболизма, потому скоро развивается атеросклероз. Во втором все системы подстегиваются, синтезируется много ангиотензина и прочих веществ, обуславливающих стеноз сосудов. Лечение плановое, лучше не затягивать.
Болезнь Иценко-Кушинга
Избыточная выработка кортизола надпочечниками. Пациенты с таким диагнозом хорошо видны сразу же. Ожирение, лунообразное лицо, остеопороз, межпозвоночные грыжи, прочие патологии опорно-двигательного аппарата и иные моменты подобного рода.
Основная причина — опухоль передней доли гипофиза, кортикотропинома (разновидность аденомы). По окончании лечения и реабилитационного периода все приходит в норму.
Некоторое время после радикального вмешательства может требоваться поддержание организма экзогенными гормонами.
Гипертоническая болезнь
Стабильное или регулярное повышение давления. До каких уровней — зависит от стадии патологического процесса. На ранних этапах, первом и втором риск инфаркта минимальный, но он присутствует.
При ГБ 3 степени высокие цифры давления становятся привычными. Вероятность острого некроза составляет 15% каждый год.
Курация проводится на начальных стадиях. Затем терапевтические действия полного эффекта не имеют, требуется постоянная коррекция схемы лечения.
Сахарный диабет
Эндокринное заболевание. Сопряжено с неправильным балансом инсулина в организме. Сопровождается не только и не столько нарушениями со стороны метаболизма, сколько выраженными атеросклеротическими изменениями по всему организму.
Сетчатка, вены и артерии нижних конечностей, сердца, головного мозга выступают причиной смерти больного. Без тщательного постоянного лечения компенсации добиться не удается.
Курение
Сказывается на состоянии сосудов быстрее, чем может показаться. Возникает острый стеноз коронарных артерий. Растет давление и частота сердечных сокращений.
Нарушение питания проходит параллельно с утолщением стенок миокарда, наращиванием объема тканей и кардиомиопатией.
Бросить курить зачастую недостаточно. Особенно при длительной привычке. Необходима медикаментозная поддержка. Также для ослабление абстинентного синдрома, который имеет, в том числе и физиологическую плоскость.
Потребление спиртного
Алкоголики — частые пациенты реанимаций и профильных отделений стационара. Ничего полезного в этаноле нет, это мифы. Есть мнения врачей, что алкогольные напитки в небольших дозах растворяют холестерин. Достоверных данных на этот счет нет.
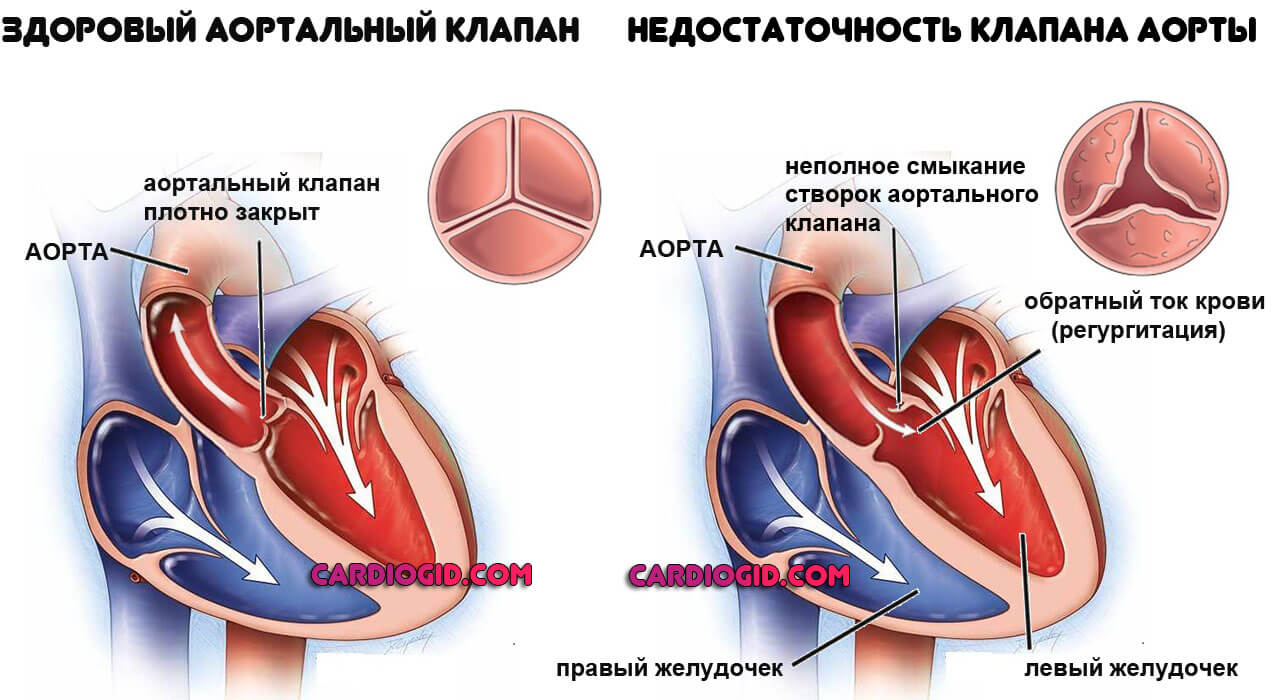
Недостаточность клапанов сердца
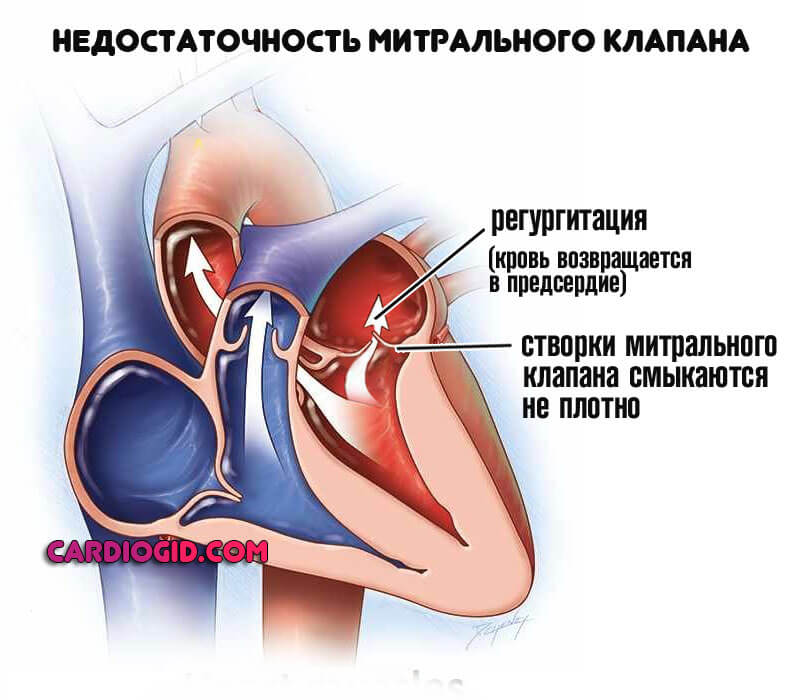
Митрального, трикуспидального, аортального. Считаются вариантами врожденных или приобретенных пороков развития.
Лечение всегда хирургическое. Нужно успеть до инфаркта и прочих неотложных состояний.
Острая асфиксия
Нарушение дыхания. В результате аспирации желудочным содержимым, удушения, утопления и прочих моментов. Это не гарантия развития патологического процесса, но риски выше.
Стрессы
В результате психоэмоциональной нагрузки, сиюминутной или хронической, вырабатывается избыточное количество кортизола, адреналина, дофамина, катехоламинов и кортикостероидов. Все эти гормоны сужают сосуды.
В зависимости от условий, индивидуальных особенностей организма пациента возможно развитие острого некроза кардиальных структур. Избегание стрессов — метод профилактики. Хотя добиться этого почти нельзя.
Причины исключаются по одной. Времени на тщательную диагностику нет. Только по окончании можно обследовать больного.
Идеальный вариант — устранить факторы риска еще на подступах, в предшествующие моменты. О симптомах и признаках предынфаркта читайте в этой статье.
Симптомы
Признаки патологического процесса видны сразу же. Бывают вялотекущие атипичные формы инфарктов. Но встречаются они редко и преимущественно у женщин (подробнее здесь).
Потому нужно рассматривать распространенные варианты:
- Боль в грудной клетке — основной признак острого инфаркта миокарда. Невыносимая, независимо от длительности или средняя по интенсивности, продолжительная, более получаса. Всегда жгучая или давящая. Сопровождает пациента большую часть острого периода. То есть до суток. Снимается Нитроглицерином. Полностью или частично.
- Одышка в состоянии покоя. При физической активности усиливается значительно.
- Нарушения частоты сердечных сокращений. Тахикардия, прочие моменты. Рост артериального давления, нестабильность показателей тонометра.
- Бледность кожных покровов и слизистых оболочек.
- Цианоз носогубного треугольника. Посинение околоротовой области.
- Вынужденное положение тела.
- Потеря сознания. Синкопальные состояния, обмороки.
- Периферические отеки. Страдают ноги, лодыжки.
- Головные боли интенсивного характера. В затылке, висках и теменной области.
Признаки могут вообще не иметь отношения к сердцу на первый взгляд. Боли в животе, тошнота, рвота.
Диагностика
Проводится кардиологами в стационарных условиях. В первый же момент. Нет времени на длительные изыскания, минимальное количество мероприятий.
Измерение артериального давления, частоты сердечных сокращений, аускультация. Затем состояние больного стабилизируют. После можно приступать к полноценной диагностике.
Примерный перечень мероприятий:
- Измерение артериального давления, ЧСС. Для установления функциональных нарушений со стороны органов и систем.
- Устный опрос больного на предмет жалоб и их характера.
- Аускультация.
- Электрокардиография. Выявления аритмий и схожих процессов. Классический признак инфаркта в острой фазе — превышение сегмента ST над изолинией (возможно нахождение под ней). Затем симптом сходит на нет.
- Эхокардиография. Ультразвуковое исследование анатомических структур, тканей. Визуальная методика.
- При необходимости МРТ сердца и сосудов. Без контрастного усиления.
Далее показано динамическое наблюдение за состоянием пациента.
Длительность стационарного периода составляет около 10 дней, возможно больше, если есть сомнения относительно течения реабилитационного (подострого) момента.
Лечение
Проходит под полным контролем кардиолога. На ранней стадии применяются тромболитики, если имеет место эмболия (образование тромбов). В первые 6 часов это действие может предотвратить прогрессирование патологического процесса.
При поступлении, в качестве первой помощи, назначают Нитроглицерин для купирования болевого синдрома, также опиоидные или ненаркотические средства. Эпинефрин, Адреналин.
По мере необходимости назначаются бета-блокаторы, антагонисты кальция и спазмолитики.
В процессе дальнейшего лечения применяются кардиопротекторы. Для нормализации метаболических процессов в сердечной мышце.
Если имеет место порок развития органа, необходимо оперативное вмешательство. Повторный эпизод, рецидив — вопрос времени. Требуется баллонирование, стентирование коронарных артерий или протезирование клапанов. Это первоочередная мера.
Атеросклероз, сопряженный с нарушением липидного обмена купируется статинами. Аторис в качестве основного. При кальцификации бляшек необходимо хирургическое вмешательство по удалению скопления липидов.
Продолжительность терапии — вся жизнь. От качества зависит степень компенсации. Полного восстановления добиться удается только при ранней помощи и незначительной площади поражения.
Реабилитация
Начинается, примерно, со второй недели развития патологического процесса. Первое время показан постельный режим.
На всю жизнь противопоказаны:
- Значительные физические нагрузки. Спорт полностью исключается.
- Жирные продукты в рационе, жареное, копченое, чрезмерно соленое. Меню лучше согласовать со специалистом.
- Стрессы, избыточные психоэмоциональные нагрузки.
- Бани, сауны. Нахождение в условиях повышенной влажности и температуры.
По окончании подострой фазы назначают ЛФК. Физиотерапия может стать хорошим подспорьем. Санаторно-курортное лечение по показаниям.
Прогнозы
Зависят от возраста больного, частично пола, характера профессиональной активности, качества первой помощи и лечения, обширности поражения, локализации патологических изменений.
Осложнения острого инфаркта — основная причина смерти. Вероятность летального исхода в первые 24 часа и чуть более составляет от 20 до 80%. Разброс обусловлен массой факторов, которые нужно учитывать.
При грамотном лечении, устранении возможных моментов риска вероятность снижается до 5-20%. Что все же много. Точные данные даст только врач.
В заключение
Острый некроз сердечной мышцы — это неотложное состояние. Лечение инфаркта консервативное, требует длительного применения препаратов. Сначала экстренного действия, затем поддерживающих.
Реабилитация долгая, может растянуться на годы. Только спустя 6 месяцев можно подводить какие-то итоги. Прогнозы зависят от многих факторов и у двух разных людей не могут быть одинаковыми.