
Женская гипоспадия — это врожденный анатомический дефект в виде укорочения уретры и смещения мочеиспускательного отверстия (меатуса) в преддверие влагалища или на его переднюю стенку. При незначительной аномалии возможно бессимптомное течение. В остальных случаях патология может проявляться болью, резью, жжением в области гениталий, болезненным мочеиспусканием, ощущением переполнения мочевого пузыря, тяжестью над лобком, недержанием мочи. Диагностируется с помощью гинекологического осмотра, видеокольпоскопии. Для коррекции дефекта обычно выполняют безоперационную пластику мочеиспускательного отверстия, транспозицию уретры.
Общие сведения
Женская гипоспадия — редкая аномалия развития задней стенки уретры, обусловленная нарушением ранних этапов органогенеза урогенитального тракта. В наиболее тяжелых случаях заболевания мочеиспускательный канал отсутствует, во влагалище впадает устье мочевого пузыря. Низкая распространенность женских форм гипоспадии по сравнению с мужскими объясняется разными механизмами и сроками возникновения порока.
У женщин пораженный участок мочеиспускательного канала соответствует задней уретре мужчин и формируется из урогенитального синуса до 8-12 недели, когда условия развития плода являются более стабильными. Однако статистика может быть занижена из-за частого отсутствия симптоматики и гиподиагностики расстройства, связанной с низкой осведомленностью медработников о роли аномалии в возникновении рецидивирующих циститов.

Женская гипоспадия
Причины
В отличие от мужского варианта заболевания, этиология врожденной эктопии меатуса у женщин остается практически неизученной. По мнению большинства специалистов в сфере урогинекологии, аномалия является результатом дизэмбриогенеза на 6-12 неделях гестационного срока. Роль наследственности в нарушении эмбриогенеза женского варианта гипоспадии не установлена. Вероятными причинами отклонений в дифференциации урогенитального синуса, из которого образуются нижняя часть влагалища и женская уретра, являются внешние повреждающие воздействия на ранних этапах гестации — влияние производственных ядов, медикаментов, радиации, инфекционных агентов, например, токсоплазм.
Не исключено, что формирование уретры может нарушаться в результате дисгормональных состояний с избыточной продукцией тестостерона организмом матери или плода. В пользу этой теории свидетельствует незавершенность органогенеза урогенитального синуса у пациенток с врожденным адреногенитальным синдромом. Дифференцировка мочеполового синуса также может страдать при назначении беременной синтетических эстрогенов, о чем свидетельствует более частое выявление гипоспадии у женщин, матери которых в период беременности принимали диэтилстильбэстрол.
Патогенез
Женская гипоспадия является следствием неправильного развития уретрального канала, в частности – его задней стенки. Под действием пока неустановленных факторов в I триместре беременности у эмбриона происходит неполная дифференциация урогенитального синуса, нарушаются апоптоз и пролиферация эпителия дорзальной части уретры. В результате формируется дефект уретровлагалищной перегородки и наружных половых органов – мочеиспускательный канал укорачивается и открывается на передней стенке вагины или в преддверии влагалища. Локализация и тяжесть дефекта определяются временем повреждающего воздействия. Чем позже был нарушен эмбриогенез, тем меньше выражена эктопия наружного отверстия уретры.
Классификация
Основным критерием систематизации клинических форм женской гипоспадии является степень эктопии уретрального отверстия, от которой напрямую зависит выраженность клинической симптоматики. Подобный подход оптимален для выбора тактики ведения пациентки и наиболее подходящего способа коррекции аномалии. Урологи-клиницисты различают следующие варианты патологии:
- Вестибулярная (частичная) гипоспадия. Из-за отсутствия части нижней стенки уретрального канала меатус смещен к входу во влагалище. Является наиболее благоприятным вариантом заболевания, становится случайной диагностической находкой при возникновении воспалительных изменений со стороны наружных гениталий, не нуждается в хирургическом лечении.
- Вестибуловагинальная (субтотальная) гипоспадия
- Вагинальная (тотальная) гипоспадия. Наиболее тяжелая форма аномалии, при которой женская уретра значительно укорочена и открывается прямо в вагину. В самых сложных случаях, сопровождающихся постоянным недержанием мочи, с влагалищем соединена шейка мочевого пузыря. Существенно ухудшает качество жизни пациентки. Лечение возможно только оперативными методами.
Симптомы женской гипоспадии
Частичное смещение уретрального отверстия зачастую протекает бессимптомно. При недостаточном гигиеническом уходе, высокой сексуальной активности, частой смене половых партнеров возможно возникновение местных воспалительных изменений с жжением, зудом в области наружных гениталий, дизурическими явлениями, влагалищными выделениями. Характерным признаком женской вестибуловагинальной гипоспадии является значительная выраженность расстройств и четкая связь клинических симптомов воспаления с половым актом.
Обычно пациентки жалуются на появление значительного дискомфорта, болей, рези, жжения при мочеиспускании, ощущения переполненного мочевого пузыря, болезненности над лобком спустя несколько часов после секса. Возможно недержание мочи при физических нагрузках и волнении. Тотальная гипоспадия проявляется постоянным подтеканием мочи из влагалища, мацерацией промежности и преддверия влагалища с болями, жжением, резью.
Осложнения
Чаще всего женская гипоспадия осложняется урогенитальными воспалениями — вульвитом, вульвовагинитом, кольпитом, вагинальным дисбиозом, уретритом, хроническим и посткоитальным рецидивирующим циститом, реже — экзо- и эндоцервицитом, пиелонефритом, еще реже — стенозом уретры, детрузорно-сфинктерной диссинергией, камнями влагалища. Риск развития воспалительных заболеваний напрямую связан со степенью смещения уретрального отверстия. При вестибуловагинальной и вагинальной формах гипоспадии возможны субдепрессивные состояния, другие эмоциональные расстройства, различные виды женских сексуальных дисфункций — снижение либидо, фригидность, вагинизм.
Диагностика
При бессимптомном течении аномалия размещения уретрального отверстия обычно становится случайной находкой при плановом гинекологическом осмотре в женской консультации. В любых случаях частого беспричинного воспаления наружных гениталий, мочевого пузыря и уретры рекомендуется исключить гипоспадию. Достаточная настороженность по поводу возможного наличия патологии позволяет быстро диагностировать это расстройство. Наиболее информативными методами диагностики женской гипоспадии считаются:
- Объективное исследование. Осмотр на кресле дает первичную объективную информацию. Визуально наружное мочеиспускательное отверстие смещено к входу в вагину или не определяется. Слизистая гениталий может выглядеть покрасневшей и мацерированной. У девушек возможно отсутствие девственной плевы или ее расщепление по верхней части, зияние влагалища. При тотальной гипоспадии меатус выявляется с помощью влагалищных зеркал в нижней или средней трети передней вагинальной стенки.
- Кольпоскопическое исследование. Видеокольпоскопия дает возможность детально изучить особенности эктопированного мочеиспускательного отверстия и оценить состояние слизистой влагалища у женщин с вагинальной формой расстройства. Исследование обычно проводится на этапе предоперационной подготовки для уточнения анатомических особенностей аномалии, выявления возможных воспалительных и диспластических процессов в эпителиальных клетках.
В ряде случаев для детального определения анатомических характеристик поражения дополнительно назначают цистоскопию, рентгеноконтрастные исследования (уретрографию, цистографию), при сложных деформациях — МСКТ цистоуретрографию. Поскольку гипоспадия может сочетаться с аномалиями развития скелета, другими пороками мочевыделительной и женской репродуктивной систем, рекомендованы УЗИ органов малого таза, почек, рентгенография крестца и поясничного отдела позвоночника.
Расстройство дифференцируют с мочеполовым синусом, гипермобильностью дистального отдела уретры, дистопией меатуса при ожирении, спазме приводящих мышц, инволюционной вульвовагинальной атрофии и пролапсе промежности, пузырно-влагалищными, мочеточнико-влагалищными, уретро-влагалищными мочеполовыми свищами. Обычно пациентку ведут уролог и акушер-гинеколог, при наличии специалиста — урогинеколог.
Лечение женской гипоспадии
Выбор врачебной тактики зависит от формы заболевания. Женщинам с вестибулярной эктопией меатуса показано динамическое наблюдение, тщательный туалет гениталий с использованием мягких гигиенических средств для снижения риска инфицирования. При осложненном течении частичной гипоспадии, выявлении вестибуловагинального и вагинального вариантов расстройства рекомендованы современные малоинвазивные методы и классические хирургические вмешательства:
- Безоперационная пластика мочеиспускательного отверстия. Введение биодеградирующего геля показано нерожавшим пациенткам с вестибулярной гипоспадией, стращающим рецидивирующим посткоитальным циститом. Введение гелеобразной гиалуроновой кислоты в область меатуса и по ходу дистальной трети уретры позволяет сместить мочеиспускательное отверстие к клитору и зафиксировать его за счет повышения ригидности тканей.
- Транспозиция уретры. В ходе операции эктопированный меатус вместе с дистальной частью мочеиспускательного канала смещается в новое ложе на 1-1,5 см ближе к клитору. Транспозиция обеспечивает некоторое удлинение уретры, наиболее эффективна при вестибуловагинальной гипоспадии у рожавших женщин. В сравнении с безоперационной методикой наблюдаются стойкие, а не временные результаты.
Наиболее сложным является лечение пациенток с тотальной гипоспадией и глубоким расположением дефекта уретровагинальной перегородки, у которых происходит слияние влагалища и мочевого пузыря. В таких случаях для восстановления нормальной анатомии женских мочеполовых органов выполняют пластику влагалища, мочеиспускательного канала, шейки мочевого пузыря.
Прогноз и профилактика
При частичной и субтотальной женской гипоспадии исход благоприятный. Пациенткам с незначительным смещением меатуса соблюдение правил ухода за гениталиями позволяет избежать воспалительных процессов. Эффект после первого введения биодеградирующего геля сохраняется не менее 5-6 месяцев, после чего безоперационную пластику можно повторить с использованием более стойких форм препарата. Радикальное оперативное лечение при вестибуловагинальной эктопии мочеиспускательного отверстия дает стойкий положительный результат не менее чем у 80-85% женщин.
Более серьезный прогноз у пациенток, страдающих тотальной гипоспадией. Эффективность хирургического вмешательства, по разным данным, составляет от 21 до 50%, при этом возможны различные осложнения. В связи с неясностью этиологии первичная профилактика отсутствует. Женщинам с рецидивирующим циститом, отказавшимся от проведения операции, рекомендован прием низких доз антибактериальных препаратов (нитрофуранов, производных фосфоновой кислоты).
Гипоспадия у женщин – это аномалия развития одновременно и уретры, и влагалища. Это врожденное заболевание характеризуется двумя основными дефектами: укорочением уретры и эктопией ее наружного отверстия. Мужская гипоспадия является одной из самых частых аномалией развития мочеполовой системы и она хорошо изучена. Гипоспадия у женщин считается очень редко встречающейся патологией, которая имеет характерные клинические симптомы, заставляющие больную обращаться к гинекологу и урологу. Под термином «женская гипоспадия» (hypospadia feminis) понимают врожденное заболевание, проявляющееся в смещении наружного отверстия уретры на переднюю стенку влагалища проксимальнее гименального кольца.
ОБЗОР ЛИТЕРАТУРЫ
Так как гипоспадия у девочек и женщин встречается крайне редко, ее диагностике и лечению уделяется мало внимания со стороны врачей. В отечественной литературе впервые упоминание о женской гипоспадии появилось в 1914 г. в книге И.X. Дзирне «Оперативная урология». Автор считал, что гипоспадия у женщин не требует оперативного лечения, если не сопровождается недержанием мочи [1]. В доступной зарубежной литературе одно из первых упоминаний о данном заболевании принадлежит L. Buffoni, который описал его в итальянском урологическом журнале в 1957 г. [2]. Истинную распространенность женской гипоспадии оценить крайне сложно из-за большого количества недиагностированных случаев. Однако, по данным Д.В. Кана частота встречаемости гипоспадии среди женщин с рецидивирующими инфекциями мочевыводящих путей (ИМВП), ведущих половую жизнь, составляет 66% [3].
Н.Е. Савченко трактует гипоспадию у девочек как эмбриональный дефект уретровагинальной перегородки [4]. В норме наружное отверстие уретры у девочек открывается в средней трети преддверия влагалища на равном расстоянии между клитором и входом во влагалище. При гипоспадии происходит дистальное смещение наружного отверстия уретры. При этом увеличивается расстояние от клитора до наружного отверстия уретры и, наоборот, уменьшается расстояние от наружного отверстия уретры до входа во влагалище.
Эмбриогенез гипоспадии у девочек, в отличие от мальчиков, не является следствием отсутствия соединения стенок уретры, так как этот отдел уретры у девочек просто отсутствует. Гипоспадическим считается меатус, расположенный на передней стенке влагалища [5]. Этиология женской гипоспадии остается неясной. Нижняя часть уретры и влагалища развиваются из нижней части урогенитального синуса, поэтому нарушение нормального развития этой структуры может привести к формированию гипоспадии [6]. S. Miyagawa и соавт. в экспериментальном исследовании выявили, что развитие гипоспадии возможно при введении диэтилстилбестрола (синтетический аналог эстрогена) [7]. Анализ соотношения доза/ответ показал, что 0,03 г диэтилстилбестрола, вводимого парентерально один раз в день в течение 6 дней, является достаточным для развития гипоспадии. Авторы показали, что возникновение женской гипоспадии в этом случае является результатом нарушений апоптоза и пролиферации эпителиальных клеток дорсальной части уретры. Форма вызванной диэтилстилбестролом гипоспадии зависит от срока беременности, на котором происходило воздействие. С гипоспадией могут сочетаться другие врожденные заболевания, такие как урогенитальная перегородка, двурогая матка, атрезия влагалища и перегородка во влагалище.
В настоящее время описаны клинические проявления и разработано несколько классификаций женской гипоспадии, которая основана на учете степени дистопии наружного отверстия уретры по отношению к различным отделам влагалища и шейки мочевого пузыря. Одна из классификаций женской гипоспадии предложена Д.В. Каном в 1988 году: 1) низкая влагалищная эктопия наружного отверстия уретры; 2) высокая влагалищная эктопия наружного отверстия уретры; 3) уровагинальное слияние шейки мочевого пузыря с влагалищем с недержанием мочи; 4) мочеполовой синус у женщин; 5) сочетание всех этих вариантов с ложным или истинным гермафродитизмом [3].
Большинство авторов различают частичную и тотальную форму женской гипоспадии [8-10]. Г.А. Подлужный и соавт. выделяют вестибулярную и влагалищную формы заболевания [11].
Согласно классификации V. Blum выделяется три формы гипоспадии у женщин: 1) продольная складка между задней стенкой уретры и передней стенкой влагалища; 2) персистирующий урогенитальный синус, при котором влагалище соединено с уретрой, а девственная плева находится глубоко в урогенитальном синусе; 3) уретра открывается во влагалище проксимальнее нормально расположенной девственной плевы [12].
Сходная классификация предложена А.Е. Соловьевым [13]. Он выделяет 3 формы гипоспадии у девочек: вестибулярную (частичную), вестибуловагинальную (субтотальную) и вагинальную (тотальную). Вестибулярная (частичная) гипоспадия у девочек сводится к отсутствию на большем или меньшем протяжении нижней стенки уретры. Наружное отверстие уретры смещено ближе ко входу во влагалище. Клитор увеличен, девственная плева не изменена. У девочек эта форма гипоспадии часто является находкой. Однако больные при этом могут страдать дневным и ночным недержанием мочи, у некоторых отмечаются дизурия, зуд в области вульвы, выделения из влагалища. Вестибулярная форма гипоспадии может обуславливать подтекание мочи во влагалище и его преддверие, что способствует развитию хронического уретрита, цистита. Вестибуловагинальная (субтотальная) гипоспадия является более тяжелой формой, при которой наружное отверстие уретры еще больше удаляется от клитора и располагается таким образом, что уретровагинальная перегородка истончается до 0,2-0,3 см, а нижняя стенка наружного отверстия уретры и верхняя стенка входа во влагалище представляют собой единое образование. Девственная плева при этом расщеплена по верхнему своду, вход во влагалище зияет. Моча при этой форме гипоспадии постоянно попадает во влагалище, вызывает мацерацию слизистой оболочки, вульвовагинит, что является причиной восходящей мочевой инфекции. Наружное отверстие уретры широкое, неправильной формы. Клинически вульвовагинальная форма не только проявляется дистопией наружного отверстия уретры, но и сочетается с недоразвитием сфинктерального аппарата мочевого пузыря. Вагинальная (тотальная) форма гипоспадии у девочек является очень тяжелым пороком развития. При этой форме выявляются значительные анатомические нарушения со стороны как мочевой, так и половой систем. При осмотре гениталий малые половые губы недоразвиты, девственная плева отсутствует. Наружное отверстие влагалища широкое, зияет, как у рожавшей женщины. На обычном месте наружное отверстие уретры не определяется. При осмотре на зеркалах в средней трети на передней стенке влагалища определяется наружное отверстие уретры [13].
Классификация женской гипоспадии, предлженная H.M. Knight, включает в себя полную (тип I) и неполную форму (тип II), при этом тип II имеет два подтипа в зависимости от формы уретры: II-a – короткая и широкая уретра и II-b – нормальная уретра [14].
Диагностика и лечение женской гипоспадии просты, но довольно часто это заболевание упускается из виду [15-16]. В отношении диагностики гипоспадии нужно сказать, что большая часть случаев остается не диагностированной, симптомы же могут впервые появится в различный период – от подросткого возраста до вполне зрелого (вплоть до 90 лет). Причиной гипоспадии у пожилых женщин может быть не врожденная аномалия строения уретры, а смещение меатуса к влагалищу в связи с фиброзом в результате атрофического вагинита или операции на уретре [17].
Степень выраженности симптомов, связанных с гипоспадией у женщин, зависит от степени смещения меатуса. Пациентки с гипоспадией 3 типа по V. Blum или с высокой влагалищной формой более подвержены инфекции мочевых путей. Уретральный синдром и рецидивирующие ИМВП, возникающие с началом половой жизни девушки, являются частым проявлением женской гипоспадии. У таких пациенток консервативное лечение, как правило, не эффективно, при этом оперативное перемещение меатуса может значительно уменьшить клиническую симптоматику [8].
К другим проявлениям женской гипоспадии можно отнести стрессовое недержание мочи после родов и иногда тотальное недержание мочи [17]. Недержание может быть «неистинным», а обусловленным влагалищным мочеиспусканием, тогда как истинное связано с нарушением функции шейки мочевого пузыря. Это заболевание чаще всего выявляется при установке уретрального катетера, эндоскопических вмешательствах на нижних мочевых путях. Иногда таким пациенткам ставят диагноз суправезикальной обструкции, что ведет к выполнению операции по отведению мочи, необходимости в которой нет [18].
Кроме того, часто гипоспадия сопровождается стенозом уретры [7].
Также у этих пациентов может быть детрузорно-сфинктерная диссинергия (ДСД), так как при гипоспадии имеется выраженное влагалищное мочеиспускание, которое может стимулировать бульбокавернозный рефлюкс, что в свою очередь стимулирует сокращение сфинктера во время мочеиспускания, что и проявляется как ДСД. Кроме того, наличие влагалищного мочеиспускания может приводить к тому, что пациентка в течение дня много раз напрягает мышцы промежности, что приводит к их гипетрофии и как результат – к ДСД [19]. У женщин с гипоспадией могут образовываться камни влагалища, которые поддерживают инфекцию, что делает консервативную терапию неэффективной. Таким пациенткам требуется удаление камней и пластика уретры для лечения и профилактики ИМВП [7]. Необходимо отметить, что причиной возникновения хронических уретритов, циститов и вульвовагинитов может также быть так называемая гипермобильность наружного отверстия уретры, при которой наружное отверстие уретры смещается во влагалище только во время полового акта [20-21]. Диагностировать гипермобильность наружного отверстия уретры можно с помощью пробы О’Доннел-Хиршхорна: указательный и средний пальцы руки, введенные в интроитус, разводятся латерально и одновременно производится давление на заднюю стенку влагалища — моделируется ситуация, возникающая при интроекции полового члена во влагалище. Если есть гипермобильность уретры, наружное отверстие уретры начинает зиять и смещаться во влагалище.
Сохранение мочеполового синуса у женщин проявляется невозможностью проведения полового акта. При наличии урогенитального синуса гинекологи нередко устанавливают диагноз стеноза влагалища, которого по сути нет, и пытаются его бужировать. Диагностируется мочеполовой синус у женщин чаще всего гинекологом, который знаком с этой аномалией [20-21].
Основным методом коррекции женской гипоспадии считают оперативное вмешательство. Выполняют транспозицию уретры из влагалища на промежность в область основания клитора. У больных с признаками недержания мочи производят пластику дистальной части уретры и шейки мочевого пузыря. Цель операций транспозиции дистального отдела уретры при влагалищной его эктопии – добиться прекращения упорных хронических уретритов, циститов и вульвовагинитов, которые обостряются после каждого полового акта. Важно отметить, что во многих зарубежных публикациях описывается сочетание гипоспадии у женщин с нейрогенной дисфункцией мочевого пузыря, в результате чего пациенткам проводится комплексное лечение двух заболеваний [20].
При дефиците ткани уретры, последняя может быть создана из передней стенки влагалища путем ее тубуляризации, что позволяет переместить меатус в нормальное положение. Это позволяет избежать псевдонедержания мочи, обусловленного вагинальным мочеиспусканием [7]. При выраженном рубцевании в области уретры для ее укрытия лучше использовать перемещенный лоскут кожи промежности, лоскут бедра или лоскут Martius [22]. У данной группы пациенток удержания мочи можно добиться за счет смещения неоуретры к клитору, что имеет два преимущества: 1) добавление длины дает больше сопротивления, 2) есть достаточно ткани при introitus, чтобы покрыть дистальную часть уретры [23].
В литературе описано немного случаев женской гипоспадии. Одну из таких пациенток описал в 2013 г. А. Chemaou [24]. В клинику поступила девушка 13 лет с анурией, почечной недостаточностью и артериальной гипертонией, в анамнезе у пациентке не было заболеваний мочеполовой системы. После физикального осмотра и обследования девочке установлен диагноз: гипоспадия, нейрогенная дисфункция мочевого пузыря в связи с агенезией крестца. Оперативное лечение заключалось в перемещении и пластике наружного отверстия уретры с целью выполнения в последующем интермиттирующей самокатетеризации. При контрольном обследовании нормализовались артериальное давление и функция почек.
СОБСТВЕННОЕ КЛИНИЧЕСКОЕ НАБЛЮДЕНИЕ
В 2014 г. в детское уроандрологическое отделение ФГБУ «НИИ урологии» Минздрава России поступила пациентка М., 11 лет. Основными жалобами было недержание мочи и рецидивирующие инфекции мочевыводящих путей. Ранее пациентка была неоднократно обследована по месту жительства. Установлен диагноз: недержание мочи неясного генеза, инфекции мочеполовой системы. По данным выполненной лапароскопической диагностики патологии со стороны мочеполовой системы не обнаружено. Пациентке проводилась консервативная терапия, направленная на лечение ИМВП, гиперактивности мочевого пузыря. Был отмечен временный положительный эффект.
В отделении детской урологии института при физикальном осмотре у пациентки выявлено укорочение уретры и небольшое смещение наружного отверстия в область входа во влагалище. Важно отметить, что наиболее выраженное смещение уретры отмечалось у девочки по время мочеиспускания (рис. 1).
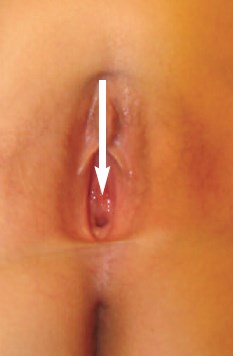
Рис. 1. Внешний вид половых органов и уретры девочки М., 11 лет. Стрелками указано расположение наружного отверстия уретры
По данным УЗИ признаков изменений верхних мочевыводящих путей не обнаружено, размеры почек в пределах возрастной нормы, чашечно-лоханочная система не расширена, паренхима не изменена. В общем анализе мочи выявлена значительная лейкоцитурия (до 100 лейкоцитов в п/зр.). Пациентке была проведена урофлоуметрия и комплексное уродинамическое обследование (КУДИ) (рис. 2, 3).
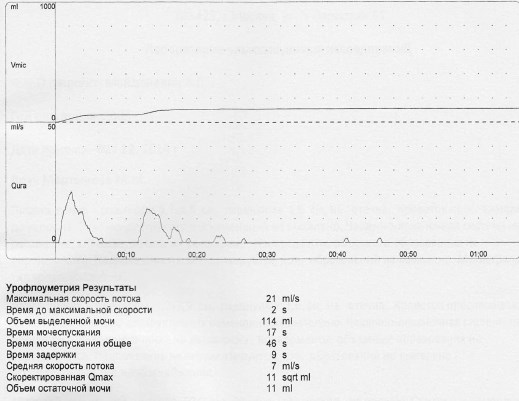
Рис. 2. Урофлоуметрия пациентки М., 11 лет
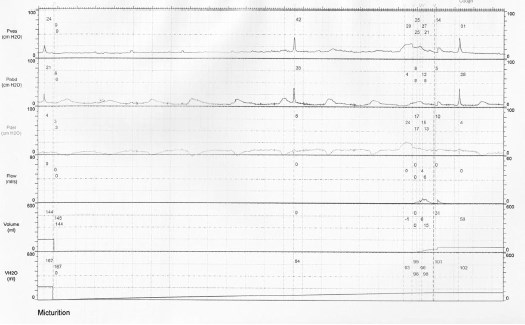
Рис. 3. Комплексное уродинамическое обследование пациентки М., 11 лет
По данным КУДИ выявлена высокоамплитудная гиперактивность мочевого пузыря, что могло проявляться императивным недержанием мочи.
Таким образом, на основании анамнеза, данных физикального осмотра и инструментальных обследований пациентке был установлен диагноз: Гипоспадия, дисфункция мочеиспускания по типу гиперактивности мочевого пузыря.
Пациентке было рекомендовано выполнение реконструктивнопластической операции по коррекции гипоспадии. Однако, учитывая возраст пациентки, операцию было решено отложить на 2-3 года до наступления полового созревания, т.к. выполнение оперативного вмешательства на дистальной части уретры в этом случае может оказаться малоэффективным, в связи с дефицитом тканей в области влагалища. После наступления полового созревания и активного роста гениталий данная реконструктивная операция, по нашему мнению, будет проведена с большим эффектом. Учитывая неэффективность ранее проводимого лечения пациентке рекомендовано введение ботулинического токсина в детрузор для уменьшения его гиперактивности. В качестве первого этапа пациентке было выполнено введение ботулинического токсина в детрузор для уменьшения его гиперактивности. При контрольном обследовании через 2 месяца после введения ботулинического токсина у пациентки отмечено уменьшение эпизодов недержания мочи до 6-7 (ранее 13-15), однако сохраняются клинические признаки ИМВП. Девочке планируется проведение оперативного вмешательства в возрасте 14-15 лет.
ЗАКЛЮЧЕНИЕ
Гипоспадия – расщепление задней (нижней) стенки уретры – характеризуется двумя компонентами: укорочением уретры и эктопией наружного ее отдела. Женская гипоспадия часто остается не диагностированной и выявляется, в основном, при установке уретрального катетера или проведении трансуретральных манипуляций. Это заболевание следует исключать у женщин с рецидивирующими, резистентными к терапии, ИМВП, недержанием мочи. Женщинам с гипоспадией необходимо проведение комплексного уродинамического исследования для исключения дисфункции мочевого пузыря. Все варианты гипоспадии у девочек и женщин подлежат оперативной коррекции – транспозиции наружного отверстия уретры из влагалища на промежность в физиологическое положение, или в виде пластики уретры при констатации недержания мочи.
ЛИТЕРАТУРА
1. Дзирне И. X. Оперативная урология. Петроград: Практическая медицина, 1914. 125 с.
2. Buffoni L, Terragna A. Female hypospadias; case report. // Pediatria. 1957. Vol. 65, N 3. Р. 452-461.
3. Кан Д.В., Лоран О.Б., Левин Е.И. Классификация и диагностика рецидивирующего и хронического цистита у женщин. // Урология и нефрология. 1988. N 6. C. 16-20.
4. Савченко Н.Е. Гипоспадия и ее лечение. Минск: Изд. Академии наук БССР, 1962. 264 c.
5. Kelalis PP, King LR, Belman AB. Urethra. // in “Clinical paediatric urology”. 1985. Vol. 2. P. 453-467.
6. Hill JT, Aker M, Fletcher MS, Yates Bell AJ. Female hypospadias case reports. // Br J Obstet Gynaecol. 1982. Vol. 89, N 7 . P. 581-583.
7. Miyagawa S, Buchanan DL, Sato T, Ohata Y, Nishina Y, Iguchi T. Characterization of diethylstilbestrolinduced hypospadias in female mice. // Anat Rec. 2002. Vol. 266, N 5. P. 43-50.
8. Духанов А. Я. Урология детского возраста. Л., 1968. 278 с.
9. Кобозева Я.В., Кузнецова М.Я., Гуркин Ю.А. Гинекология детей и подростков. Л., 1989. 267 с.
10. Лопаткин Н.А., Пугачёв А.Г. Детская урология. М., 1986. 321 с.
11. Поддужный Г. А. Одномоментная коррекция полового члена и пластика уретры при различных формах гипоспадии. Метод рекомендации Запорожского гос, мне. усовершенствования врачей им М Горького.« Запорожье, 1987
12. Blum V. Die hypospadiа der weiblichen Harnohre.// Monatsber Urol. 1904. Vol. 9. P.522-544.
13. Соловьев А.Е. Диагностика и лечение гипоспадии у девочек. // Урология и нефрология. 1993. N 6. С. 11-13.
14. Knight HM, Philip NJ, Mouriquand PD. Female hypospadias: a case report. //J Pediatr Surg. 1995. Vol. 30, N 12. P. 1738-1740.
15. Van Bogaert LJ. Surgical repair of hypospadias in women with symptoms of urethral syndrome.// J Urol. 1992. Vol. 147, N 5. P. 1263-1264.
16. Elder JS, Walsh PC, Retick АВ, Stamey TA, Vaughan EDJr. Congenital anomalies of the genitalia. // in ”Campbell’s urology” 6th ed. 1992. P. 1920-2200.
17. Ayed M, Ben Abid F, Lousssief H, Ben Hassine L, Jemni M. Female hypospadias apropos of 3 cases. //J Urol (Paris). 1995. Vol. 101. P. 244-247.
18. Mildenberger H, Burger D, Habinicht R. Hypospadias in the female.// Z Kinderchir. 1988. Vol. 43. N 5-6. P. 35-37.
19. Hoebeke P, Van Laecke E, Raes A, Van Gool JD, Vande Walle J. Anomalies of the external urethral meatus in girls with nonneurogenic bladder sphincter dysfunction. // BJU Int. 1999. Vol. 83, N 3. P. 294-297
20. Деревянко И.М., Рыжков Т.И., Елисеева В.В. Влагалищная эктопия уретры и мочеполовой синус у женщин. Ставрополь. 2004. 195 c.
21. Деревянко И.М., Деревянко Т.И., Рыжков В.В. Гипоспадия у лиц женского пола. // Урология. 2007. №3. С. 26-28.
22. Hendren WH. Construction of female urethra from vaginal and perineal flap. // J Urol. 1980. Vol. 123, N 2. P.657-664.
23. Bhat A, Saxena R, Bhat MP, Dawan M, Saxena G. Female hypospadias with vaginal stones: a rare congenital anomaly. //J Pediatr Urol. 2010. Vol. 6, N 1. P. 70-74.
24. Chemaou A, Lasry F, Nejdioui Z, Eizmmouri M, Sibai H. Female hypospadias diagnosed in an adolescent. //Arch Pediatr. 2013.Vol. 20, N 12. P.1314-1316.
| Прикрепленный файл | Размер |
|---|---|
| Скачать статью | 899.68 кб |
Ключевые слова: гипоспадия у женщин, диагностика, оперативное лечение
Гипоспадия у женщин – это аномалия развития одновременно и уретры, и влагалища. Это врожденное заболевание характеризуется двумя основными дефектами: укорочением уретры и эктопией ее наружного отверстия. Мужская гипоспадия является одной из самых частых аномалией развития мочеполовой системы и она хорошо изучена. Гипоспадия у женщин считается очень редко встречающейся патологией, которая имеет характерные клинические симптомы, заставляющие больную обращаться к гинекологу и урологу. Под термином «женская гипоспадия» (hypospadia feminis) понимают врожденное заболевание, проявляющееся в смещении наружного отверстия уретры на переднюю стенку влагалища проксимальнее гименального кольца.
ОБЗОР ЛИТЕРАТУРЫ
Так как гипоспадия у девочек и женщин встречается крайне редко, ее диагностике и лечению уделяется мало внимания со стороны врачей. В отечественной литературе впервые упоминание о женской гипоспадии появилось в 1914 г. в книге И.X. Дзирне «Оперативная урология». Автор считал, что гипоспадия у женщин не требует оперативного лечения, если не сопровождается недержанием мочи [1]. В доступной зарубежной литературе одно из первых упоминаний о данном заболевании принадлежит L. Buffoni, который описал его в итальянском урологическом журнале в 1957 г. [2]. Истинную распространенность женской гипоспадии оценить крайне сложно из-за большого количества недиагностированных случаев. Однако, по данным Д.В. Кана частота встречаемости гипоспадии среди женщин с рецидивирующими инфекциями мочевыводящих путей (ИМВП), ведущих половую жизнь, составляет 66% [3].
Н.Е. Савченко трактует гипоспадию у девочек как эмбриональный дефект уретровагинальной перегородки [4]. В норме наружное отверстие уретры у девочек открывается в средней трети преддверия влагалища на равном расстоянии между клитором и входом во влагалище. При гипоспадии происходит дистальное смещение наружного отверстия уретры. При этом увеличивается расстояние от клитора до наружного отверстия уретры и, наоборот, уменьшается расстояние от наружного отверстия уретры до входа во влагалище.
Эмбриогенез гипоспадии у девочек, в отличие от мальчиков, не является следствием отсутствия соединения стенок уретры, так как этот отдел уретры у девочек просто отсутствует. Гипоспадическим считается меатус, расположенный на передней стенке влагалища [5]. Этиология женской гипоспадии остается неясной. Нижняя часть уретры и влагалища развиваются из нижней части урогенитального синуса, поэтому нарушение нормального развития этой структуры может привести к формированию гипоспадии [6]. S. Miyagawa и соавт. в экспериментальном исследовании выявили, что развитие гипоспадии возможно при введении диэтилстилбестрола (синтетический аналог эстрогена) [7]. Анализ соотношения доза/ответ показал, что 0,03 г диэтилстилбестрола, вводимого парентерально один раз в день в течение 6 дней, является достаточным для развития гипоспадии. Авторы показали, что возникновение женской гипоспадии в этом случае является результатом нарушений апоптоза и пролиферации эпителиальных клеток дорсальной части уретры. Форма вызванной диэтилстилбестролом гипоспадии зависит от срока беременности, на котором происходило воздействие. С гипоспадией могут сочетаться другие врожденные заболевания, такие как урогенитальная перегородка, двурогая матка, атрезия влагалища и перегородка во влагалище.
В настоящее время описаны клинические проявления и разработано несколько классификаций женской гипоспадии, которая основана на учете степени дистопии наружного отверстия уретры по отношению к различным отделам влагалища и шейки мочевого пузыря. Одна из классификаций женской гипоспадии предложена Д.В. Каном в 1988 году: 1) низкая влагалищная эктопия наружного отверстия уретры; 2) высокая влагалищная эктопия наружного отверстия уретры; 3) уровагинальное слияние шейки мочевого пузыря с влагалищем с недержанием мочи; 4) мочеполовой синус у женщин; 5) сочетание всех этих вариантов с ложным или истинным гермафродитизмом [3].
Большинство авторов различают частичную и тотальную форму женской гипоспадии [8-10]. Г.А. Подлужный и соавт. выделяют вестибулярную и влагалищную формы заболевания [11].
Согласно классификации V. Blum выделяется три формы гипоспадии у женщин: 1) продольная складка между задней стенкой уретры и передней стенкой влагалища; 2) персистирующий урогенитальный синус, при котором влагалище соединено с уретрой, а девственная плева находится глубоко в урогенитальном синусе; 3) уретра открывается во влагалище проксимальнее нормально расположенной девственной плевы [12].
Сходная классификация предложена А.Е. Соловьевым [13]. Он выделяет 3 формы гипоспадии у девочек: вестибулярную (частичную), вестибуловагинальную (субтотальную) и вагинальную (тотальную). Вестибулярная (частичная) гипоспадия у девочек сводится к отсутствию на большем или меньшем протяжении нижней стенки уретры. Наружное отверстие уретры смещено ближе ко входу во влагалище. Клитор увеличен, девственная плева не изменена. У девочек эта форма гипоспадии часто является находкой. Однако больные при этом могут страдать дневным и ночным недержанием мочи, у некоторых отмечаются дизурия, зуд в области вульвы, выделения из влагалища. Вестибулярная форма гипоспадии может обуславливать подтекание мочи во влагалище и его преддверие, что способствует развитию хронического уретрита, цистита. Вестибуловагинальная (субтотальная) гипоспадия является более тяжелой формой, при которой наружное отверстие уретры еще больше удаляется от клитора и располагается таким образом, что уретровагинальная перегородка истончается до 0,2-0,3 см, а нижняя стенка наружного отверстия уретры и верхняя стенка входа во влагалище представляют собой единое образование. Девственная плева при этом расщеплена по верхнему своду, вход во влагалище зияет. Моча при этой форме гипоспадии постоянно попадает во влагалище, вызывает мацерацию слизистой оболочки, вульвовагинит, что является причиной восходящей мочевой инфекции. Наружное отверстие уретры широкое, неправильной формы. Клинически вульвовагинальная форма не только проявляется дистопией наружного отверстия уретры, но и сочетается с недоразвитием сфинктерального аппарата мочевого пузыря. Вагинальная (тотальная) форма гипоспадии у девочек является очень тяжелым пороком развития. При этой форме выявляются значительные анатомические нарушения со стороны как мочевой, так и половой систем. При осмотре гениталий малые половые губы недоразвиты, девственная плева отсутствует. Наружное отверстие влагалища широкое, зияет, как у рожавшей женщины. На обычном месте наружное отверстие уретры не определяется. При осмотре на зеркалах в средней трети на передней стенке влагалища определяется наружное отверстие уретры [13].
Классификация женской гипоспадии, предлженная H.M. Knight, включает в себя полную (тип I) и неполную форму (тип II), при этом тип II имеет два подтипа в зависимости от формы уретры: II-a – короткая и широкая уретра и II-b – нормальная уретра [14].
Диагностика и лечение женской гипоспадии просты, но довольно часто это заболевание упускается из виду [15-16]. В отношении диагностики гипоспадии нужно сказать, что большая часть случаев остается не диагностированной, симптомы же могут впервые появится в различный период – от подросткого возраста до вполне зрелого (вплоть до 90 лет). Причиной гипоспадии у пожилых женщин может быть не врожденная аномалия строения уретры, а смещение меатуса к влагалищу в связи с фиброзом в результате атрофического вагинита или операции на уретре [17].
Степень выраженности симптомов, связанных с гипоспадией у женщин, зависит от степени смещения меатуса. Пациентки с гипоспадией 3 типа по V. Blum или с высокой влагалищной формой более подвержены инфекции мочевых путей. Уретральный синдром и рецидивирующие ИМВП, возникающие с началом половой жизни девушки, являются частым проявлением женской гипоспадии. У таких пациенток консервативное лечение, как правило, не эффективно, при этом оперативное перемещение меатуса может значительно уменьшить клиническую симптоматику [8].
К другим проявлениям женской гипоспадии можно отнести стрессовое недержание мочи после родов и иногда тотальное недержание мочи [17]. Недержание может быть «неистинным», а обусловленным влагалищным мочеиспусканием, тогда как истинное связано с нарушением функции шейки мочевого пузыря. Это заболевание чаще всего выявляется при установке уретрального катетера, эндоскопических вмешательствах на нижних мочевых путях. Иногда таким пациенткам ставят диагноз суправезикальной обструкции, что ведет к выполнению операции по отведению мочи, необходимости в которой нет [18].
Кроме того, часто гипоспадия сопровождается стенозом уретры [7].
Также у этих пациентов может быть детрузорно-сфинктерная диссинергия (ДСД), так как при гипоспадии имеется выраженное влагалищное мочеиспускание, которое может стимулировать бульбокавернозный рефлюкс, что в свою очередь стимулирует сокращение сфинктера во время мочеиспускания, что и проявляется как ДСД. Кроме того, наличие влагалищного мочеиспускания может приводить к тому, что пациентка в течение дня много раз напрягает мышцы промежности, что приводит к их гипетрофии и как результат – к ДСД [19]. У женщин с гипоспадией могут образовываться камни влагалища, которые поддерживают инфекцию, что делает консервативную терапию неэффективной. Таким пациенткам требуется удаление камней и пластика уретры для лечения и профилактики ИМВП [7]. Необходимо отметить, что причиной возникновения хронических уретритов, циститов и вульвовагинитов может также быть так называемая гипермобильность наружного отверстия уретры, при которой наружное отверстие уретры смещается во влагалище только во время полового акта [20-21]. Диагностировать гипермобильность наружного отверстия уретры можно с помощью пробы О’Доннел-Хиршхорна: указательный и средний пальцы руки, введенные в интроитус, разводятся латерально и одновременно производится давление на заднюю стенку влагалища — моделируется ситуация, возникающая при интроекции полового члена во влагалище. Если есть гипермобильность уретры, наружное отверстие уретры начинает зиять и смещаться во влагалище.
Сохранение мочеполового синуса у женщин проявляется невозможностью проведения полового акта. При наличии урогенитального синуса гинекологи нередко устанавливают диагноз стеноза влагалища, которого по сути нет, и пытаются его бужировать. Диагностируется мочеполовой синус у женщин чаще всего гинекологом, который знаком с этой аномалией [20-21].
Основным методом коррекции женской гипоспадии считают оперативное вмешательство. Выполняют транспозицию уретры из влагалища на промежность в область основания клитора. У больных с признаками недержания мочи производят пластику дистальной части уретры и шейки мочевого пузыря. Цель операций транспозиции дистального отдела уретры при влагалищной его эктопии – добиться прекращения упорных хронических уретритов, циститов и вульвовагинитов, которые обостряются после каждого полового акта. Важно отметить, что во многих зарубежных публикациях описывается сочетание гипоспадии у женщин с нейрогенной дисфункцией мочевого пузыря, в результате чего пациенткам проводится комплексное лечение двух заболеваний [20].
При дефиците ткани уретры, последняя может быть создана из передней стенки влагалища путем ее тубуляризации, что позволяет переместить меатус в нормальное положение. Это позволяет избежать псевдонедержания мочи, обусловленного вагинальным мочеиспусканием [7]. При выраженном рубцевании в области уретры для ее укрытия лучше использовать перемещенный лоскут кожи промежности, лоскут бедра или лоскут Martius [22]. У данной группы пациенток удержания мочи можно добиться за счет смещения неоуретры к клитору, что имеет два преимущества: 1) добавление длины дает больше сопротивления, 2) есть достаточно ткани при introitus, чтобы покрыть дистальную часть уретры [23].
В литературе описано немного случаев женской гипоспадии. Одну из таких пациенток описал в 2013 г. А. Chemaou [24]. В клинику поступила девушка 13 лет с анурией, почечной недостаточностью и артериальной гипертонией, в анамнезе у пациентке не было заболеваний мочеполовой системы. После физикального осмотра и обследования девочке установлен диагноз: гипоспадия, нейрогенная дисфункция мочевого пузыря в связи с агенезией крестца. Оперативное лечение заключалось в перемещении и пластике наружного отверстия уретры с целью выполнения в последующем интермиттирующей самокатетеризации. При контрольном обследовании нормализовались артериальное давление и функция почек.
СОБСТВЕННОЕ КЛИНИЧЕСКОЕ НАБЛЮДЕНИЕ
В 2014 г. в детское уроандрологическое отделение ФГБУ «НИИ урологии» Минздрава России поступила пациентка М., 11 лет. Основными жалобами было недержание мочи и рецидивирующие инфекции мочевыводящих путей. Ранее пациентка была неоднократно обследована по месту жительства. Установлен диагноз: недержание мочи неясного генеза, инфекции мочеполовой системы. По данным выполненной лапароскопической диагностики патологии со стороны мочеполовой системы не обнаружено. Пациентке проводилась консервативная терапия, направленная на лечение ИМВП, гиперактивности мочевого пузыря. Был отмечен временный положительный эффект.
В отделении детской урологии института при физикальном осмотре у пациентки выявлено укорочение уретры и небольшое смещение наружного отверстия в область входа во влагалище. Важно отметить, что наиболее выраженное смещение уретры отмечалось у девочки по время мочеиспускания (рис. 1).

Рис. 1. Внешний вид половых органов и уретры девочки М., 11 лет. Стрелками указано расположение наружного отверстия уретры
По данным УЗИ признаков изменений верхних мочевыводящих путей не обнаружено, размеры почек в пределах возрастной нормы, чашечно-лоханочная система не расширена, паренхима не изменена. В общем анализе мочи выявлена значительная лейкоцитурия (до 100 лейкоцитов в п/зр.). Пациентке была проведена урофлоуметрия и комплексное уродинамическое обследование (КУДИ) (рис. 2, 3).

Рис. 2. Урофлоуметрия пациентки М., 11 лет

Рис. 3. Комплексное уродинамическое обследование пациентки М., 11 лет
По данным КУДИ выявлена высокоамплитудная гиперактивность мочевого пузыря, что могло проявляться императивным недержанием мочи.
Таким образом, на основании анамнеза, данных физикального осмотра и инструментальных обследований пациентке был установлен диагноз: Гипоспадия, дисфункция мочеиспускания по типу гиперактивности мочевого пузыря.
Пациентке было рекомендовано выполнение реконструктивнопластической операции по коррекции гипоспадии. Однако, учитывая возраст пациентки, операцию было решено отложить на 2-3 года до наступления полового созревания, т.к. выполнение оперативного вмешательства на дистальной части уретры в этом случае может оказаться малоэффективным, в связи с дефицитом тканей в области влагалища. После наступления полового созревания и активного роста гениталий данная реконструктивная операция, по нашему мнению, будет проведена с большим эффектом. Учитывая неэффективность ранее проводимого лечения пациентке рекомендовано введение ботулинического токсина в детрузор для уменьшения его гиперактивности. В качестве первого этапа пациентке было выполнено введение ботулинического токсина в детрузор для уменьшения его гиперактивности. При контрольном обследовании через 2 месяца после введения ботулинического токсина у пациентки отмечено уменьшение эпизодов недержания мочи до 6-7 (ранее 13-15), однако сохраняются клинические признаки ИМВП. Девочке планируется проведение оперативного вмешательства в возрасте 14-15 лет.
ЗАКЛЮЧЕНИЕ
Гипоспадия – расщепление задней (нижней) стенки уретры – характеризуется двумя компонентами: укорочением уретры и эктопией наружного ее отдела. Женская гипоспадия часто остается не диагностированной и выявляется, в основном, при установке уретрального катетера или проведении трансуретральных манипуляций. Это заболевание следует исключать у женщин с рецидивирующими, резистентными к терапии, ИМВП, недержанием мочи. Женщинам с гипоспадией необходимо проведение комплексного уродинамического исследования для исключения дисфункции мочевого пузыря. Все варианты гипоспадии у девочек и женщин подлежат оперативной коррекции – транспозиции наружного отверстия уретры из влагалища на промежность в физиологическое положение, или в виде пластики уретры при констатации недержания мочи.
ЛИТЕРАТУРА
1. Дзирне И. X. Оперативная урология. Петроград: Практическая медицина, 1914. 125 с.
2. Buffoni L, Terragna A. Female hypospadias; case report. // Pediatria. 1957. Vol. 65, N 3. Р. 452-461.
3. Кан Д.В., Лоран О.Б., Левин Е.И. Классификация и диагностика рецидивирующего и хронического цистита у женщин. // Урология и нефрология. 1988. N 6. C. 16-20.
4. Савченко Н.Е. Гипоспадия и ее лечение. Минск: Изд. Академии наук БССР, 1962. 264 c.
5. Kelalis PP, King LR, Belman AB. Urethra. // in “Clinical paediatric urology”. 1985. Vol. 2. P. 453-467.
6. Hill JT, Aker M, Fletcher MS, Yates Bell AJ. Female hypospadias case reports. // Br J Obstet Gynaecol. 1982. Vol. 89, N 7 . P. 581-583.
7. Miyagawa S, Buchanan DL, Sato T, Ohata Y, Nishina Y, Iguchi T. Characterization of diethylstilbestrolinduced hypospadias in female mice. // Anat Rec. 2002. Vol. 266, N 5. P. 43-50.
8. Духанов А. Я. Урология детского возраста. Л., 1968. 278 с.
9. Кобозева Я.В., Кузнецова М.Я., Гуркин Ю.А. Гинекология детей и подростков. Л., 1989. 267 с.
10. Лопаткин Н.А., Пугачёв А.Г. Детская урология. М., 1986. 321 с.
11. Поддужный Г. А. Одномоментная коррекция полового члена и пластика уретры при различных формах гипоспадии. Метод рекомендации Запорожского гос, мне. усовершенствования врачей им М Горького.« Запорожье, 1987
12. Blum V. Die hypospadiа der weiblichen Harnohre.// Monatsber Urol. 1904. Vol. 9. P.522-544.
13. Соловьев А.Е. Диагностика и лечение гипоспадии у девочек. // Урология и нефрология. 1993. N 6. С. 11-13.
14. Knight HM, Philip NJ, Mouriquand PD. Female hypospadias: a case report. //J Pediatr Surg. 1995. Vol. 30, N 12. P. 1738-1740.
15. Van Bogaert LJ. Surgical repair of hypospadias in women with symptoms of urethral syndrome.// J Urol. 1992. Vol. 147, N 5. P. 1263-1264.
16. Elder JS, Walsh PC, Retick АВ, Stamey TA, Vaughan EDJr. Congenital anomalies of the genitalia. // in ”Campbell’s urology” 6th ed. 1992. P. 1920-2200.
17. Ayed M, Ben Abid F, Lousssief H, Ben Hassine L, Jemni M. Female hypospadias apropos of 3 cases. //J Urol (Paris). 1995. Vol. 101. P. 244-247.
18. Mildenberger H, Burger D, Habinicht R. Hypospadias in the female.// Z Kinderchir. 1988. Vol. 43. N 5-6. P. 35-37.
19. Hoebeke P, Van Laecke E, Raes A, Van Gool JD, Vande Walle J. Anomalies of the external urethral meatus in girls with nonneurogenic bladder sphincter dysfunction. // BJU Int. 1999. Vol. 83, N 3. P. 294-297
20. Деревянко И.М., Рыжков Т.И., Елисеева В.В. Влагалищная эктопия уретры и мочеполовой синус у женщин. Ставрополь. 2004. 195 c.
21. Деревянко И.М., Деревянко Т.И., Рыжков В.В. Гипоспадия у лиц женского пола. // Урология. 2007. №3. С. 26-28.
22. Hendren WH. Construction of female urethra from vaginal and perineal flap. // J Urol. 1980. Vol. 123, N 2. P.657-664.
23. Bhat A, Saxena R, Bhat MP, Dawan M, Saxena G. Female hypospadias with vaginal stones: a rare congenital anomaly. //J Pediatr Urol. 2010. Vol. 6, N 1. P. 70-74.
24. Chemaou A, Lasry F, Nejdioui Z, Eizmmouri M, Sibai H. Female hypospadias diagnosed in an adolescent. //Arch Pediatr. 2013.Vol. 20, N 12. P.1314-1316.
| Прикрепленный файл | Размер |
|---|---|
| Скачать статью | 899.68 кб |
Ключевые слова: гипоспадия у женщин, диагностика, оперативное лечение
Женская гипоспадия — Медицинский справочник
Женская гипоспадия — это врожденный анатомический дефект в виде укорочения уретры и смещения мочеиспускательного отверстия (меатуса) в преддверие влагалища или на его переднюю стенку. При незначительной аномалии возможно бессимптомное течение. В остальных случаях патология может проявляться болью, резью, жжением в области гениталий, болезненным мочеиспусканием, ощущением переполнения мочевого пузыря, тяжестью над лобком, недержанием мочи. Диагностируется с помощью гинекологического осмотра, видеокольпоскопии. Для коррекции дефекта обычно выполняют безоперационную пластику мочеиспускательного отверстия, транспозицию уретры.
Женская гипоспадия
Женская гипоспадия — редкая аномалия развития задней стенки уретры, обусловленная нарушением ранних этапов органогенеза урогенитального тракта. В наиболее тяжелых случаях заболевания мочеиспускательный канал отсутствует, во влагалище впадает устье мочевого пузыря. Низкая распространенность женских форм гипоспадии по сравнению с мужскими объясняется разными механизмами и сроками возникновения порока.
У женщин пораженный участок мочеиспускательного канала соответствует задней уретре мужчин и формируется из урогенитального синуса до 8-12 недели, когда условия развития плода являются более стабильными. Однако статистика может быть занижена из-за частого отсутствия симптоматики и гиподиагностики расстройства, связанной с низкой осведомленностью медработников о роли аномалии в возникновении рецидивирующих циститов.
Причины
В отличие от мужского варианта заболевания, этиология врожденной эктопии меатуса у женщин остается практически неизученной. По мнению большинства специалистов в сфере урогинекологии, аномалия является результатом дизэмбриогенеза на 6-12 неделях гестационного срока. Роль наследственности в нарушении эмбриогенеза женского варианта гипоспадии не установлена. Вероятными причинами отклонений в дифференциации урогенитального синуса, из которого образуются нижняя часть влагалища и женская уретра, являются внешние повреждающие воздействия на ранних этапах гестации — влияние производственных ядов, медикаментов, радиации, инфекционных агентов, например, токсоплазм.
Не исключено, что формирование уретры может нарушаться в результате дисгормональных состояний с избыточной продукцией тестостерона организмом матери или плода. В пользу этой теории свидетельствует незавершенность органогенеза урогенитального синуса у пациенток с врожденным адреногенитальным синдромом. Дифференцировка мочеполового синуса также может страдать при назначении беременной синтетических эстрогенов, о чем свидетельствует более частое выявление гипоспадии у женщин, матери которых в период беременности принимали диэтилстильбэстрол.
Патогенез
Женская гипоспадия является следствием неправильного развития уретрального канала, в частности – его задней стенки. Под действием пока неустановленных факторов в I триместре беременности у эмбриона происходит неполная дифференциация урогенитального синуса, нарушаются апоптоз и пролиферация эпителия дорзальной части уретры. В результате формируется дефект уретровлагалищной перегородки и наружных половых органов – мочеиспускательный канал укорачивается и открывается на передней стенке вагины или в преддверии влагалища. Локализация и тяжесть дефекта определяются временем повреждающего воздействия. Чем позже был нарушен эмбриогенез, тем меньше выражена эктопия наружного отверстия уретры.
Классификация
Основным критерием систематизации клинических форм женской гипоспадии является степень эктопии уретрального отверстия, от которой напрямую зависит выраженность клинической симптоматики. Подобный подход оптимален для выбора тактики ведения пациентки и наиболее подходящего способа коррекции аномалии. Урологи-клиницисты различают следующие варианты патологии:
- Вестибулярная (частичная) гипоспадия. Из-за отсутствия части нижней стенки уретрального канала меатус смещен к входу во влагалище. Является наиболее благоприятным вариантом заболевания, становится случайной диагностической находкой при возникновении воспалительных изменений со стороны наружных гениталий, не нуждается в хирургическом лечении.
- Вестибуловагинальная (субтотальная) гипоспадия. Вследствие истончения уретровагинальной перегородки до 2-3 мм нижняя стенка меатуса и верхняя часть входа в вагину становятся единым образованием. Обычно расстройство сочетается с недостаточностью сфинктера мочевого пузыря, провоцирует частые урогенитальные воспаления и требует хирургической коррекции.
- Вагинальная (тотальная) гипоспадия. Наиболее тяжелая форма аномалии, при которой женская уретра значительно укорочена и открывается прямо в вагину. В самых сложных случаях, сопровождающихся постоянным недержанием мочи, с влагалищем соединена шейка мочевого пузыря. Существенно ухудшает качество жизни пациентки. Лечение возможно только оперативными методами.
Симптомы женской гипоспадии
Частичное смещение уретрального отверстия зачастую протекает бессимптомно. При недостаточном гигиеническом уходе, высокой сексуальной активности, частой смене половых партнеров возможно возникновение местных воспалительных изменений с жжением, зудом в области наружных гениталий, дизурическими явлениями, влагалищными выделениями. Характерным признаком женской вестибуловагинальной гипоспадии является значительная выраженность расстройств и четкая связь клинических симптомов воспаления с половым актом.
Обычно пациентки жалуются на появление значительного дискомфорта, болей, рези, жжения при мочеиспускании, ощущения переполненного мочевого пузыря, болезненности над лобком спустя несколько часов после секса. Возможно недержание мочи при физических нагрузках и волнении. Тотальная гипоспадия проявляется постоянным подтеканием мочи из влагалища, мацерацией промежности и преддверия влагалища с болями, жжением, резью.
Осложнения
Чаще всего женская гипоспадия осложняется урогенитальными воспалениями — вульвитом, вульвовагинитом, кольпитом, вагинальным дисбиозом, уретритом, хроническим и посткоитальным рецидивирующим циститом, реже — экзо- и эндоцервицитом, пиелонефритом, еще реже — стенозом уретры, детрузорно-сфинктерной диссинергией, камнями влагалища. Риск развития воспалительных заболеваний напрямую связан со степенью смещения уретрального отверстия. При вестибуловагинальной и вагинальной формах гипоспадии возможны субдепрессивные состояния, другие эмоциональные расстройства, различные виды женских сексуальных дисфункций — снижение либидо, фригидность, вагинизм.
Диагностика
При бессимптомном течении аномалия размещения уретрального отверстия обычно становится случайной находкой при плановом гинекологическом осмотре в женской консультации. В любых случаях частого беспричинного воспаления наружных гениталий, мочевого пузыря и уретры рекомендуется исключить гипоспадию. Достаточная настороженность по поводу возможного наличия патологии позволяет быстро диагностировать это расстройство. Наиболее информативными методами диагностики женской гипоспадии считаются:
- Объективное исследование. Осмотр на кресле дает первичную объективную информацию. Визуально наружное мочеиспускательное отверстие смещено к входу в вагину или не определяется. Слизистая гениталий может выглядеть покрасневшей и мацерированной. У девушек возможно отсутствие девственной плевы или ее расщепление по верхней части, зияние влагалища. При тотальной гипоспадии меатус выявляется с помощью влагалищных зеркал в нижней или средней трети передней вагинальной стенки.
- Кольпоскопическое исследование. Видеокольпоскопия дает возможность детально изучить особенности эктопированного мочеиспускательного отверстия и оценить состояние слизистой влагалища у женщин с вагинальной формой расстройства. Исследование обычно проводится на этапе предоперационной подготовки для уточнения анатомических особенностей аномалии, выявления возможных воспалительных и диспластических процессов в эпителиальных клетках.
В ряде случаев для детального определения анатомических характеристик поражения дополнительно назначают цистоскопию, рентгеноконтрастные исследования (уретрографию, цистографию), при сложных деформациях — МСКТ цистоуретрографию. Поскольку гипоспадия может сочетаться с аномалиями развития скелета, другими пороками мочевыделительной и женской репродуктивной систем, рекомендованы УЗИ органов малого таза, почек, рентгенография крестца и поясничного отдела позвоночника.
Расстройство дифференцируют с мочеполовым синусом, гипермобильностью дистального отдела уретры, дистопией меатуса при ожирении, спазме приводящих мышц, инволюционной вульвовагинальной атрофии и пролапсе промежности, пузырно-влагалищными, мочеточнико-влагалищными, уретро-влагалищными мочеполовыми свищами. Обычно пациентку ведут уролог и акушер-гинеколог, при наличии специалиста — урогинеколог.
Лечение женской гипоспадии
Выбор врачебной тактики зависит от формы заболевания. Женщинам с вестибулярной эктопией меатуса показано динамическое наблюдение, тщательный туалет гениталий с использованием мягких гигиенических средств для снижения риска инфицирования. При осложненном течении частичной гипоспадии, выявлении вестибуловагинального и вагинального вариантов расстройства рекомендованы современные малоинвазивные методы и классические хирургические вмешательства:
- Безоперационная пластика мочеиспускательного отверстия. Введение биодеградирующего геля показано нерожавшим пациенткам с вестибулярной гипоспадией, стращающим рецидивирующим посткоитальным циститом. Введение гелеобразной гиалуроновой кислоты в область меатуса и по ходу дистальной трети уретры позволяет сместить мочеиспускательное отверстие к клитору и зафиксировать его за счет повышения ригидности тканей.
- Транспозиция уретры. В ходе операции эктопированный меатус вместе с дистальной частью мочеиспускательного канала смещается в новое ложе на 1-1,5 см ближе к клитору. Транспозиция обеспечивает некоторое удлинение уретры, наиболее эффективна при вестибуловагинальной гипоспадии у рожавших женщин. В сравнении с безоперационной методикой наблюдаются стойкие, а не временные результаты.
Наиболее сложным является лечение пациенток с тотальной гипоспадией и глубоким расположением дефекта уретровагинальной перегородки, у которых происходит слияние влагалища и мочевого пузыря. В таких случаях для восстановления нормальной анатомии женских мочеполовых органов выполняют пластику влагалища, мочеиспускательного канала, шейки мочевого пузыря.
Прогноз и профилактика
При частичной и субтотальной женской гипоспадии исход благоприятный. Пациенткам с незначительным смещением меатуса соблюдение правил ухода за гениталиями позволяет избежать воспалительных процессов. Эффект после первого введения биодеградирующего геля сохраняется не менее 5-6 месяцев, после чего безоперационную пластику можно повторить с использованием более стойких форм препарата. Радикальное оперативное лечение при вестибуловагинальной эктопии мочеиспускательного отверстия дает стойкий положительный результат не менее чем у 80-85% женщин.
Более серьезный прогноз у пациенток, страдающих тотальной гипоспадией. Эффективность хирургического вмешательства, по разным данным, составляет от 21 до 50%, при этом возможны различные осложнения. В связи с неясностью этиологии первичная профилактика отсутствует. Женщинам с рецидивирующим циститом, отказавшимся от проведения операции, рекомендован прием низких доз антибактериальных препаратов (нитрофуранов, производных фосфоновой кислоты).
| Литература1. Гипоспадия у женщин и девочек: обзор литературы и клинический случай/ Ю.Э. Рудин, Д.В. Марухненко, Т.Н. Гарманова// Экспериментальная и клиническая урология. – 2015 – №4.2. Женская гипоспадия в сочетании со стенозом артифициального интроитуса у больной с идиопатической внутриутробной вирилизацией/ Аникиев А.В., Окулов А.Б., Володько Е.А., Бровин Д.Н., Петеркова В.А.// Андрология и генитальная хирургия. – 2018 – 19(4).3. Женская гипоспадия как причина рецидивирующих и хронических вульвовагинитов, уретритов и циститов: Автореферат диссертации/ Елисеева М.Ю. – 2005. |
Вконтакте
Google+
LiveJournal
Одноклассники
Мой мир
Ю.Э. Рудин, Д.В. Марухненко, Т.Н. Гарманова
НИИ урологии и интервенционной радиологии им. Н.А. Лопаткина – филиал ФГБУ «НМИРЦ» Минздрава России
Гипоспадия у женщин – это аномалия развития одновременно и уретры, и влагалища. Это врожденное заболевание характеризуется двумя основными дефектами: укорочением уретры и эктопией ее наружного отверстия. Мужская гипоспадия является одной из самых частых аномалией развития мочеполовой системы и она хорошо изучена. Гипоспадия у женщин считается очень редко встречающейся патологией, которая имеет характерные клинические симптомы, заставляющие больную обращаться к гинекологу и урологу. Под термином «женская гипоспадия» (hypospadia feminis) понимают врожденное заболевание, проявляющееся в смещении наружного отверстия уретры на переднюю стенку влагалища проксимальнее гименального кольца.
ОБЗОР ЛИТЕРАТУРЫ
Так как гипоспадия у девочек и женщин встречается крайне редко, ее диагностике и лечению уделяется мало внимания со стороны врачей. В отечественной литературе впервые упоминание о женской гипоспадии появилось в 1914 г. в книге И.X. Дзирне «Оперативная урология». Автор считал, что гипоспадия у женщин не требует оперативного лечения, если не сопровождается недержанием мочи [1]. В доступной зарубежной литературе одно из первых упоминаний о данном заболевании принадлежит L. Buffoni, который описал его в итальянском урологическом журнале в 1957 г. [2]. Истинную распространенность женской гипоспадии оценить крайне сложно из-за большого количества недиагностированных случаев. Однако, по данным Д.В. Кана частота встречаемости гипоспадии среди женщин с рецидивирующими инфекциями мочевыводящих путей (ИМВП), ведущих половую жизнь, составляет 66% [3].
Н.Е. Савченко трактует гипоспадию у девочек как эмбриональный дефект уретровагинальной перегородки [4]. В норме наружное отверстие уретры у девочек открывается в средней трети преддверия влагалища на равном расстоянии между клитором и входом во влагалище. При гипоспадии происходит дистальное смещение наружного отверстия уретры. При этом увеличивается расстояние от клитора до наружного отверстия уретры и, наоборот, уменьшается расстояние от наружного отверстия уретры до входа во влагалище.
Эмбриогенез гипоспадии у девочек, в отличие от мальчиков, не является следствием отсутствия соединения стенок уретры, так как этот отдел уретры у девочек просто отсутствует. Гипоспадическим считается меатус, расположенный на передней стенке влагалища [5]. Этиология женской гипоспадии остается неясной. Нижняя часть уретры и влагалища развиваются из нижней части урогенитального синуса, поэтому нарушение нормального развития этой структуры может привести к формированию гипоспадии [6]. S. Miyagawa и соавт. в экспериментальном исследовании выявили, что развитие гипоспадии возможно при введении диэтилстилбестрола (синтетический аналог эстрогена) [7]. Анализ соотношения доза/ответ показал, что 0,03 г диэтилстилбестрола, вводимого парентерально один раз в день в течение 6 дней, является достаточным для развития гипоспадии. Авторы показали, что возникновение женской гипоспадии в этом случае является результатом нарушений апоптоза и пролиферации эпителиальных клеток дорсальной части уретры. Форма вызванной диэтилстилбестролом гипоспадии зависит от срока беременности, на котором происходило воздействие. С гипоспадией могут сочетаться другие врожденные заболевания, такие как урогенитальная перегородка, двурогая матка, атрезия влагалища и перегородка во влагалище.
В настоящее время описаны клинические проявления и разработано несколько классификаций женской гипоспадии, которая основана на учете степени дистопии наружного отверстия уретры по отношению к различным отделам влагалища и шейки мочевого пузыря. Одна из классификаций женской гипоспадии предложена Д.В. Каном в 1988 году: 1) низкая влагалищная эктопия наружного отверстия уретры; 2) высокая влагалищная эктопия наружного отверстия уретры; 3) уровагинальное слияние шейки мочевого пузыря с влагалищем с недержанием мочи; 4) мочеполовой синус у женщин; 5) сочетание всех этих вариантов с ложным или истинным гермафродитизмом [3].
Большинство авторов различают частичную и тотальную форму женской гипоспадии [8-10]. Г.А. Подлужный и соавт. выделяют вестибулярную и влагалищную формы заболевания [11].
Согласно классификации V. Blum выделяется три формы гипоспадии у женщин: 1) продольная складка между задней стенкой уретры и передней стенкой влагалища; 2) персистирующий урогенитальный синус, при котором влагалище соединено с уретрой, а девственная плева находится глубоко в урогенитальном синусе; 3) уретра открывается во влагалище проксимальнее нормально расположенной девственной плевы [12].
Сходная классификация предложена А.Е. Соловьевым [13]. Он выделяет 3 формы гипоспадии у девочек: вестибулярную (частичную), вестибуловагинальную (субтотальную) и вагинальную (тотальную). Вестибулярная (частичная) гипоспадия у девочек сводится к отсутствию на большем или меньшем протяжении нижней стенки уретры. Наружное отверстие уретры смещено ближе ко входу во влагалище. Клитор увеличен, девственная плева не изменена. У девочек эта форма гипоспадии часто является находкой. Однако больные при этом могут страдать дневным и ночным недержанием мочи, у некоторых отмечаются дизурия, зуд в области вульвы, выделения из влагалища. Вестибулярная форма гипоспадии может обуславливать подтекание мочи во влагалище и его преддверие, что способствует развитию хронического уретрита, цистита. Вестибуловагинальная (субтотальная) гипоспадия является более тяжелой формой, при которой наружное отверстие уретры еще больше удаляется от клитора и располагается таким образом, что уретровагинальная перегородка истончается до 0,2-0,3 см, а нижняя стенка наружного отверстия уретры и верхняя стенка входа во влагалище представляют собой единое образование. Девственная плева при этом расщеплена по верхнему своду, вход во влагалище зияет. Моча при этой форме гипоспадии постоянно попадает во влагалище, вызывает мацерацию слизистой оболочки, вульвовагинит, что является причиной восходящей мочевой инфекции. Наружное отверстие уретры широкое, неправильной формы. Клинически вульвовагинальная форма не только проявляется дистопией наружного отверстия уретры, но и сочетается с недоразвитием сфинктерального аппарата мочевого пузыря. Вагинальная (тотальная) форма гипоспадии у девочек является очень тяжелым пороком развития. При этой форме выявляются значительные анатомические нарушения со стороны как мочевой, так и половой систем. При осмотре гениталий малые половые губы недоразвиты, девственная плева отсутствует. Наружное отверстие влагалища широкое, зияет, как у рожавшей женщины. На обычном месте наружное отверстие уретры не определяется. При осмотре на зеркалах в средней трети на передней стенке влагалища определяется наружное отверстие уретры [13].
Классификация женской гипоспадии, предлженная H.M. Knight, включает в себя полную (тип I) и неполную форму (тип II), при этом тип II имеет два подтипа в зависимости от формы уретры: II-a – короткая и широкая уретра и II-b – нормальная уретра [14].
Диагностика и лечение женской гипоспадии просты, но довольно часто это заболевание упускается из виду [15-16]. В отношении диагностики гипоспадии нужно сказать, что большая часть случаев остается не диагностированной, симптомы же могут впервые появится в различный период – от подросткого возраста до вполне зрелого (вплоть до 90 лет). Причиной гипоспадии у пожилых женщин может быть не врожденная аномалия строения уретры, а смещение меатуса к влагалищу в связи с фиброзом в результате атрофического вагинита или операции на уретре [17].
Степень выраженности симптомов, связанных с гипоспадией у женщин, зависит от степени смещения меатуса. Пациентки с гипоспадией 3 типа по V. Blum или с высокой влагалищной формой более подвержены инфекции мочевых путей. Уретральный синдром и рецидивирующие ИМВП, возникающие с началом половой жизни девушки, являются частым проявлением женской гипоспадии. У таких пациенток консервативное лечение, как правило, не эффективно, при этом оперативное перемещение меатуса может значительно уменьшить клиническую симптоматику [8].
К другим проявлениям женской гипоспадии можно отнести стрессовое недержание мочи после родов и иногда тотальное недержание мочи [17]. Недержание может быть «неистинным», а обусловленным влагалищным мочеиспусканием, тогда как истинное связано с нарушением функции шейки мочевого пузыря. Это заболевание чаще всего выявляется при установке уретрального катетера, эндоскопических вмешательствах на нижних мочевых путях. Иногда таким пациенткам ставят диагноз суправезикальной обструкции, что ведет к выполнению операции по отведению мочи, необходимости в которой нет [18].
Кроме того, часто гипоспадия сопровождается стенозом уретры [7].
Также у этих пациентов может быть детрузорно-сфинктерная диссинергия (ДСД), так как при гипоспадии имеется выраженное влагалищное мочеиспускание, которое может стимулировать бульбокавернозный рефлюкс, что в свою очередь стимулирует сокращение сфинктера во время мочеиспускания, что и проявляется как ДСД. Кроме того, наличие влагалищного мочеиспускания может приводить к тому, что пациентка в течение дня много раз напрягает мышцы промежности, что приводит к их гипетрофии и как результат – к ДСД [19]. У женщин с гипоспадией могут образовываться камни влагалища, которые поддерживают инфекцию, что делает консервативную терапию неэффективной. Таким пациенткам требуется удаление камней и пластика уретры для лечения и профилактики ИМВП [7]. Необходимо отметить, что причиной возникновения хронических уретритов, циститов и вульвовагинитов может также быть так называемая гипермобильность наружного отверстия уретры, при которой наружное отверстие уретры смещается во влагалище только во время полового акта [20-21]. Диагностировать гипермобильность наружного отверстия уретры можно с помощью пробы О’Доннел-Хиршхорна: указательный и средний пальцы руки, введенные в интроитус, разводятся латерально и одновременно производится давление на заднюю стенку влагалища — моделируется ситуация, возникающая при интроекции полового члена во влагалище. Если есть гипермобильность уретры, наружное отверстие уретры начинает зиять и смещаться во влагалище.
Сохранение мочеполового синуса у женщин проявляется невозможностью проведения полового акта. При наличии урогенитального синуса гинекологи нередко устанавливают диагноз стеноза влагалища, которого по сути нет, и пытаются его бужировать. Диагностируется мочеполовой синус у женщин чаще всего гинекологом, который знаком с этой аномалией [20-21].
Основным методом коррекции женской гипоспадии считают оперативное вмешательство. Выполняют транспозицию уретры из влагалища на промежность в область основания клитора. У больных с признаками недержания мочи производят пластику дистальной части уретры и шейки мочевого пузыря. Цель операций транспозиции дистального отдела уретры при влагалищной его эктопии – добиться прекращения упорных хронических уретритов, циститов и вульвовагинитов, которые обостряются после каждого полового акта. Важно отметить, что во многих зарубежных публикациях описывается сочетание гипоспадии у женщин с нейрогенной дисфункцией мочевого пузыря, в результате чего пациенткам проводится комплексное лечение двух заболеваний [20].
При дефиците ткани уретры, последняя может быть создана из передней стенки влагалища путем ее тубуляризации, что позволяет переместить меатус в нормальное положение. Это позволяет избежать псевдонедержания мочи, обусловленного вагинальным мочеиспусканием [7]. При выраженном рубцевании в области уретры для ее укрытия лучше использовать перемещенный лоскут кожи промежности, лоскут бедра или лоскут Martius [22]. У данной группы пациенток удержания мочи можно добиться за счет смещения неоуретры к клитору, что имеет два преимущества: 1) добавление длины дает больше сопротивления, 2) есть достаточно ткани при introitus, чтобы покрыть дистальную часть уретры [23].
В литературе описано немного случаев женской гипоспадии. Одну из таких пациенток описал в 2013 г. А. Chemaou [24]. В клинику поступила девушка 13 лет с анурией, почечной недостаточностью и артериальной гипертонией, в анамнезе у пациентке не было заболеваний мочеполовой системы. После физикального осмотра и обследования девочке установлен диагноз: гипоспадия, нейрогенная дисфункция мочевого пузыря в связи с агенезией крестца. Оперативное лечение заключалось в перемещении и пластике наружного отверстия уретры с целью выполнения в последующем интермиттирующей самокатетеризации. При контрольном обследовании нормализовались артериальное давление и функция почек.
СОБСТВЕННОЕ КЛИНИЧЕСКОЕ НАБЛЮДЕНИЕ
В 2014 г. в детское уроандрологическое отделение ФГБУ «НИИ урологии» Минздрава России поступила пациентка М., 11 лет. Основными жалобами было недержание мочи и рецидивирующие инфекции мочевыводящих путей. Ранее пациентка была неоднократно обследована по месту жительства. Установлен диагноз: недержание мочи неясного генеза, инфекции мочеполовой системы. По данным выполненной лапароскопической диагностики патологии со стороны мочеполовой системы не обнаружено. Пациентке проводилась консервативная терапия, направленная на лечение ИМВП, гиперактивности мочевого пузыря. Был отмечен временный положительный эффект.
В отделении детской урологии института при физикальном осмотре у пациентки выявлено укорочение уретры и небольшое смещение наружного отверстия в область входа во влагалище. Важно отметить, что наиболее выраженное смещение уретры отмечалось у девочки по время мочеиспускания (рис. 1).

Рис. 1. Внешний вид половых органов и уретры девочки М., 11 лет. Стрелками указано расположение наружного отверстия уретры
По данным УЗИ признаков изменений верхних мочевыводящих путей не обнаружено, размеры почек в пределах возрастной нормы, чашечно-лоханочная система не расширена, паренхима не изменена. В общем анализе мочи выявлена значительная лейкоцитурия (до 100 лейкоцитов в п/зр.). Пациентке была проведена урофлоуметрия и комплексное уродинамическое обследование (КУДИ) (рис. 2, 3).

Рис. 2. Урофлоуметрия пациентки М., 11 лет

Рис. 3. Комплексное уродинамическое обследование пациентки М., 11 лет
По данным КУДИ выявлена высокоамплитудная гиперактивность мочевого пузыря, что могло проявляться императивным недержанием мочи.
Таким образом, на основании анамнеза, данных физикального осмотра и инструментальных обследований пациентке был установлен диагноз: Гипоспадия, дисфункция мочеиспускания по типу гиперактивности мочевого пузыря.
Пациентке было рекомендовано выполнение реконструктивнопластической операции по коррекции гипоспадии. Однако, учитывая возраст пациентки, операцию было решено отложить на 2-3 года до наступления полового созревания, т.к. выполнение оперативного вмешательства на дистальной части уретры в этом случае может оказаться малоэффективным, в связи с дефицитом тканей в области влагалища. После наступления полового созревания и активного роста гениталий данная реконструктивная операция, по нашему мнению, будет проведена с большим эффектом. Учитывая неэффективность ранее проводимого лечения пациентке рекомендовано введение ботулинического токсина в детрузор для уменьшения его гиперактивности. В качестве первого этапа пациентке было выполнено введение ботулинического токсина в детрузор для уменьшения его гиперактивности. При контрольном обследовании через 2 месяца после введения ботулинического токсина у пациентки отмечено уменьшение эпизодов недержания мочи до 6-7 (ранее 13-15), однако сохраняются клинические признаки ИМВП. Девочке планируется проведение оперативного вмешательства в возрасте 14-15 лет.
ЗАКЛЮЧЕНИЕ
Гипоспадия – расщепление задней (нижней) стенки уретры – характеризуется двумя компонентами: укорочением уретры и эктопией наружного ее отдела. Женская гипоспадия часто остается не диагностированной и выявляется, в основном, при установке уретрального катетера или проведении трансуретральных манипуляций. Это заболевание следует исключать у женщин с рецидивирующими, резистентными к терапии, ИМВП, недержанием мочи. Женщинам с гипоспадией необходимо проведение комплексного уродинамического исследования для исключения дисфункции мочевого пузыря. Все варианты гипоспадии у девочек и женщин подлежат оперативной коррекции – транспозиции наружного отверстия уретры из влагалища на промежность в физиологическое положение, или в виде пластики уретры при констатации недержания мочи.
ЛИТЕРАТУРА
1. Дзирне И. X. Оперативная урология. Петроград: Практическая медицина, 1914. 125 с.
2. Buffoni L, Terragna A. Female hypospadias; case report. // Pediatria. 1957. Vol. 65, N 3. Р. 452-461.
3. Кан Д.В., Лоран О.Б., Левин Е.И. Классификация и диагностика рецидивирующего и хронического цистита у женщин. // Урология и нефрология. 1988. N 6. C. 16-20.
4. Савченко Н.Е. Гипоспадия и ее лечение. Минск: Изд. Академии наук БССР, 1962. 264 c.
5. Kelalis PP, King LR, Belman AB. Urethra. // in “Clinical paediatric urology”. 1985. Vol. 2. P. 453-467.
6. Hill JT, Aker M, Fletcher MS, Yates Bell AJ. Female hypospadias case reports. // Br J Obstet Gynaecol. 1982. Vol. 89, N 7 . P. 581-583.
7. Miyagawa S, Buchanan DL, Sato T, Ohata Y, Nishina Y, Iguchi T. Characterization of diethylstilbestrolinduced hypospadias in female mice. // Anat Rec. 2002. Vol. 266, N 5. P. 43-50.
8. Духанов А. Я. Урология детского возраста. Л., 1968. 278 с.
9. Кобозева Я.В., Кузнецова М.Я., Гуркин Ю.А. Гинекология детей и подростков. Л., 1989. 267 с.
10. Лопаткин Н.А., Пугачёв А.Г. Детская урология. М., 1986. 321 с.
11. Поддужный Г. А. Одномоментная коррекция полового члена и пластика уретры при различных формах гипоспадии. Метод рекомендации Запорожского гос, мне. усовершенствования врачей им М Горького.« Запорожье, 1987
12. Blum V. Die hypospadiа der weiblichen Harnohre.// Monatsber Urol. 1904. Vol. 9. P.522-544.
13. Соловьев А.Е. Диагностика и лечение гипоспадии у девочек. // Урология и нефрология. 1993. N 6. С. 11-13.
14. Knight HM, Philip NJ, Mouriquand PD. Female hypospadias: a case report. //J Pediatr Surg. 1995. Vol. 30, N 12. P. 1738-1740.
15. Van Bogaert LJ. Surgical repair of hypospadias in women with symptoms of urethral syndrome.// J Urol. 1992. Vol. 147, N 5. P. 1263-1264.
16. Elder JS, Walsh PC, Retick АВ, Stamey TA, Vaughan EDJr. Congenital anomalies of the genitalia. // in ”Campbell’s urology” 6th ed. 1992. P. 1920-2200.
17. Ayed M, Ben Abid F, Lousssief H, Ben Hassine L, Jemni M. Female hypospadias apropos of 3 cases. //J Urol (Paris). 1995. Vol. 101. P. 244-247.
18. Mildenberger H, Burger D, Habinicht R. Hypospadias in the female.// Z Kinderchir. 1988. Vol. 43. N 5-6. P. 35-37.
19. Hoebeke P, Van Laecke E, Raes A, Van Gool JD, Vande Walle J. Anomalies of the external urethral meatus in girls with nonneurogenic bladder sphincter dysfunction. // BJU Int. 1999. Vol. 83, N 3. P. 294-297
20. Деревянко И.М., Рыжков Т.И., Елисеева В.В. Влагалищная эктопия уретры и мочеполовой синус у женщин. Ставрополь. 2004. 195 c.
21. Деревянко И.М., Деревянко Т.И., Рыжков В.В. Гипоспадия у лиц женского пола. // Урология. 2007. №3. С. 26-28.
22. Hendren WH. Construction of female urethra from vaginal and perineal flap. // J Urol. 1980. Vol. 123, N 2. P.657-664.
23. Bhat A, Saxena R, Bhat MP, Dawan M, Saxena G. Female hypospadias with vaginal stones: a rare congenital anomaly. //J Pediatr Urol. 2010. Vol. 6, N 1. P. 70-74.
24. Chemaou A, Lasry F, Nejdioui Z, Eizmmouri M, Sibai H. Female hypospadias diagnosed in an adolescent. //Arch Pediatr. 2013.Vol. 20, N 12. P.1314-1316.
Статья опубликована в журнале»Экспериментальная и клиническая урология» №4 2015, стр.110-113
Тематики и теги
Гипоспадией называют недоразвитие мочеиспускательного канала мужчины и его члена. При данном заболевании отверстие уретры располагается не на своем положенном месте, а в области мошонки, промежности, нижней поверхности ствола полового члена или же его головки.

Гипоспадия — недоразвитие полового члена, встречающееся достаточно часто
При гипоспадии отмечаются также расщепление крайней плоти, которая имеет вид фартука, прикрывающего головку члена сверху, искривление полового члена. Гипоспадия у детей встречается довольно часто – это распространенное врожденное заболевание, случаи которого учащаются. На данный момент примерно каждый 150-й мальчик рождается с таким пороком уретры.
Причины гипоспадии
Причинами появления гипоспадии являются влияние неблагоприятных факторов на развитие ребенка в утробе на 7-15 неделе беременности. Конкретные факторы и признаки развития гипоспадии точно не определены, поскольку при исследовании течения беременности женщин, родивших мальчиков с такой болезнью, не выявлено общих для всех случаев отрицательных факторов. Однако у отцов детей с гипоспадией обнаружена маленькая подвижность сперматозоидов, нарушение их морфологии.
к содержанию ↑
Виды заболевания
Выделяют различные виды гипоспадии:
Головчатая гипоспадия. Головчатая форма гипоспадии не особо беспокоит в детском возрасте, жалобы предъявляются редко, половой член ровный, не искривлен, в основном больные головчатой гипоспадией считают себя здоровыми. При головчатой гипоспадии само отверстие уретры размещено ниже обычного, а нижняя прилежащая стенка мочеиспускательного канала довольно тонкая. Неудобства больные ощущают, когда нарушается мочеиспускание (например, разбрызгивание мочи, сужение струи, потребности находиться в сидячем положении в момент мочеиспускания). Помимо подобных неудобств, данная форма гипоспадии повышает риск возникновения остроконечных кондилом, неспецифического уретрита.
Промежностная гипоспадия. Промежностная гипоспадия характеризуется размещением отверстия мочеиспускательного канала на промежности. Также отмечаются симптомы мошоночной гипоспадии – недоразвитый член, напоминающий по виду клитор, а также расщепленная мошонка. Виден участок рудиментарной слизистой, относящийся к мочеиспускательному каналу, внешнее отверстие которого расширено, из-за чего напоминает влагалище. При промежностной форме гипоспадии для определения пола ребенка требуется дополнительное генетическое исследование.
Венечная гипоспадия.Самой частой формой гипоспадии является венечная (практически в 70% случаев гипоспадии). При венечной гипоспадии отверстие мочеиспускательного канала смещено и находится на уровне венечной борозды. Многие считают, что венечная форма гипоспадии не требует оперативного вмешательства, если не наблюдается искривление полового члена. Если же искривление члена присутствует – его нужно исправить, поскольку данный дефект не содействует нормальной половой жизни.

Для диагностики и лечения гипоспадии необходимо обратиться к врачу
Стволовая гипоспадия. При стволовой форме гипоспадии характерно то, что наружное отверстие мочеиспускательного канала зачастую может размещаться на стволовой части полового члена, на любом расстоянии от головки. Чем дальше от головки члена располагается отверстие – тем большая недоразвитость полового члена, тем больше деформация члена (например, при эрекции). Обычно половой член при стволовой гипоспадии изогнут книзу, а мочеиспускание приходится производить в сидячем положении. Искривление более выраженно проявляется при эрекции, делая половую жизнь мужчин фактически невозможной (зависит от степени искривления).
Мошоночная гипоспадия. При мошоночной гипоспадии отмечают следующее: мошонка расщеплена именно по средней линии (как большие половые губы), а мочеиспускательное отверстие размещается между половинками мошонки. При мошоночной гипоспадии мужской половой член недоразвит, напоминает клитор. А таком случае мочеиспускание происходит фактически как у женщин.
к содержанию ↑
Диагностика
Диагностика гипоспадии зависит от ее формы: например, стволовая форма гипоспадии определяется еще в роддоме, когда новорожденный мальчик обследуется. Венечная, головчатая гипоспадии определяется уже во взрослом, подростковом возрасте, потому что данные формы проявляются в основном при эрекции. Мошоночная и промежностная гипоспадии вызывают затруднение с определением пола новорожденного малыша, что является большой медицинской проблемой, поскольку генетические исследования проводятся не очень часто.
к содержанию ↑
Лечение гипоспадии
Лечение гипоспадии производится исключительно хирургическим путем, сложность и результаты операции зависят от формы гипоспадии. Операции при гипоспадии являются частью пластической хирургии, требуют хорошего хирургического опыта. Операционное вмешательство при гипоспадии преследует такие цели:
— расправить искривленные пещеристые тела, которые обеспечивают эрекцию, необходимую для совершения полового акта;
— создать артифициальный мочеиспукательный канал, для чего используют ткани, обязательно лишенные волосяных фолликул;
— применение уретропластики, в ходе которой используются собственные ткани больного, которые обладают адекватным кровоснабжением, способны обеспечить рост мочеиспускательного канала пропорционально, по мере роста пещеристых тел;
— переместить наружное мочеиспускательное отверстие на вершину головки с продольным расположением меатуса;
— создать свободное мочеиспускание, при котором будет отсутствовать разбрызгивание струи и девиация;
— устранить, насколько это возможно, косметические дефекты мужского полового члена, что поможет преодолеть психологические проблемы вступления в половой акт.
У взрослых болезнь гипоспадии вызывает различные психологические проблемы на почве боязни вступления в половой акт, неудобства мочеиспускания в сидячем положении. Последствиями таких расстройств является фактически полное отсутствие половой жизни у мужчин.
Лечение гипоспадии наиболее эффективно в возрасте 6-18 месяцев, поскольку в данный период присутствует хороший запас пещеристых тел и пластического материала (например, кожи полового члена), которые нужны для операции. Однако большинство урологов считают наиболее правильным и целесообразным начинать лечить эту болезнь примерно с 3-5 лет. В ходе лечения используются различные лекарства, которые могут назначать в виде таблеток, уколов (в зависимости от возраста пациента). После операции также обязательно накладываются асептические повязки, например, с таким препаратом как глицерол. Повязка накладывается таким образом, чтобы никак не нарушить кровоснабжение полового члена.
к содержанию ↑
Профилактика
Поскольку точно не известно, что именно вызывает развитие гипоспадии, в качестве профилактики данного заболевания рекомендуется избегать приема продуктов, внешних негативных факторов, которые отрицательно влияют на развитие плода, поскольку нарушают нормальное гормональное состояние организма. Также отрицательно повлиять на развитие плода могут гормональные препараты, которые, например, назначают при угрозе выкидыша (такие лекарства могут заблокировать синтез мужских гормонов, которые способствуют формированию мужских половых органов). Народные методы бесполезно применять для лечения данного заболевания, поскольку гипоспадия – это врожденная патология, которая исправляется только с помощью операции.
к содержанию ↑
Видео
причины, симптомы, диагностика и лечение

Гипоспадия — порок развития мочеполовой системы у мужчин, характеризующийся проксимальным смещением наружного отверстия уретры на основание головки пениса, в область венечной борозды, ствола полового члена, мошонки, промежности. Гипоспадия сопровождается искривлением пениса, нарушением мочеиспускания, раздражением кожи промежности мочой, психологическим дискомфортом, нарушением половой функции. Диагностика гипоспадии включает визуальный осмотр, проведение УЗИ мошонки и полового члена, уретроскопии, уретрографии, урофлоуметрии. Коррекция гипоспадии проводится хирургическим путем с помощью уретропластики.
Общие сведения
Гипоспадия — врожденная аномалия развития полового члена и мочеиспускательного канала, сопровождающаяся дистопией меатуса на вентральную поверхность полового члена. Гипоспадия относится к числу наиболее частых пороков развития нижних мочевых путей у мужчин, уступающих по частоте только меатостенозу и фимозу. В детской урологии гипоспадия встречается с частотой 1 случай на 500-400 новорожденных мальчиков, составляя 1-4 % среди всей урологической патологии. В отличие от мужской гипоспадии, женская гипоспадия считается чрезвычайно редкой патологией, находящейся на стыке урологии и гинекологии. В рамках настоящего обзора будут рассмотрены различные формы гипоспадии у мальчиков.
Гипоспадия
Причины гипоспадии
Известно, что формирование гипоспадии обусловлено нарушением эмбриогенеза на 7-14 неделе беременности, а именно отклонением нормального протекания процессов дифференциации зачаткового эпителия и замыкания уретрального желоба. Среди факторов, вызывающих такие нарушения называются эндокринные расстройства у беременной, воздействие на плод алкоголя, токсических лекарственных и химических веществ, ранние токсикозы беременности и др.
Согласно проведенным исследованиям, наиболее частое формирование гипоспадии наблюдается у детей, зачатых методом ЭКО, поскольку такая беременность чаще протекает с осложнениями. Нередко гипоспадия является компонентом хромосомных заболеваний (синдрома Эдвардса, синдрома Патау, синдрома «кошачьего крика»). Семейные случаи гипоспадии встречаются в 10-20% случаев.
Классификация
С учетом степени недоразвития мочеиспускательного канала различают следующие формы гипоспадии:
- головчатую — наружное отверстие уретры открывается на основании головки полового члена;
- венечную — наружное отверстие уретры открывается в области венечной борозды;
- стволовую — наружное отверстие уретры открывается на стволе полового члена;
- мошоночную — наружное отверстие уретры открывается на мошонке;
- промежностную — наружное отверстие уретры открывается в области промежности.
Кроме названных форм, встречается так называемая «гипоспадия без гипоспадии» (гипоспадия по типу хорды), при которой имеется деформация кавернозных тел полового члена при правильном расположении наружного отверстия уретры.
Головчатая и венечная формы относятся к передней гипоспадии; стволовая – к средней; мошоночная и промежностная – к задней. Различные формы гипоспадии могут сочетаться с искривлением полового члена (вентральным, латеральным, дорсальным, ротационным) и обструктивным типом мочеиспускания.
Симптомы
- Головчатая форма гипоспадии встречается в 75% случаев и является самой легкой и наиболее частой формой порока. Наружное отверстие уретры расположено низко, обычно сужено (меатостеноз), что затрудняет мочеиспускание. Может отмечаться искривление полового члена, усиливающееся с началом половой жизни
- Венечная форма гипоспадии сопровождается нарушением мочеиспускания и выраженным искривлением полового члена. Моча выделяется тонкой струйкой, с усилиями; ребенок постоянно мочится себе на ноги, что заставляет его во время мочеиспускания приподнимать пенис вверх.
- Стволовая форма гипоспадии может иметь несколько вариантов, поскольку меатус может быть расположен на разных уровнях задней поверхности полового члена. Мочеиспускание по мужскому типу (стоя) сильно затруднено: дети вынуждены мочиться сидя или подтягивая половой член вверх, к животу. Значительно выражена деформация полового члена, отмечается болезненность эрекций. Половая жизнь при данной форме гипоспадии возможна, однако, если наружное отверстие уретры расположено ближе к основанию пениса, то при эякуляции сперма не попадает во влагалище.
- Мошоночная форма гипоспадии является наиболее тяжелым проявлением патологии. Наружное отверстие уретры открывается на мошонке, расщепляя ее на 2 части. Половой член резко недоразвит и искривлен, напоминает гипертрофированный клитор; мошонка похожа по виду на большие половые губы. При рождении мальчики с данной формой гипоспадии могут быть приняты за девочек с адреногенитальным синдромом (врожденной гиперплазии надпочечников). Мочеиспускание при мошоночной форме гипоспадии может осуществляться только сидя; вследствие недоразвития и деформации пениса половая жизнь становится невозможной. Раздражение кожи мошонки мочой вызывает покраснение и воспаление.
- Промежностная форма гипоспадии характеризуется расположением меатуса позади мошонки. У больных определяется малый половой член, расщепление мошонки, что нередко затрудняет определение половой принадлежности ребенка. Промежностная и мошоночная формы гипоспадии чаще, чем другие, сочетаются с крипторхизмом, паховой грыжей, водянкой оболочек яичка.
- При гипоспадии по типу хорды имеет место короткая недоразвитая уретра, взывающая искривление полового члена книзу. Меатус при этом расположен правильно. При эрекции пенис выгибается в форме лука, что сопровождается болезненностью, затрудняет или делает невозможным половой акт.
- Женская гипоспадия характеризуется влагалищной эктопией наружного отверстия уретры и сопровождается рецидивирующими инфекциями мочевыводящих путей (уретритами и циститами), вульвитами и вульвовагинитами, нередко — признаками гермафродитизма и псевдогермафродитизма.
Диагностика гипоспадии
Внимательный осмотр новорожденного неонатологом позволяет диагностировать гипоспадию практически сразу после рождения. Для правильного определения пола новорожденным с аномалиями половых органов необходимо проведение УЗИ органов малого таза, в некоторых случаях – определение кариотипа. Поскольку гипоспадия может сопровождать более 100 генетических синдромов, ребенку необходима консультация генетика.
Дальнейшее обследование и наблюдение ребенка с гипоспадией осуществляется детскими урологами, детскими эндокринологами, детскими гинекологами. При осмотре пациента с гипоспадией обращается внимание на расположение наружного отверстия уретры, его размер и форму; выясняется характер и степень нарушения мочеиспускания, наличие искривления полового члена при эрекции, особенности полового акта.
Так как гипоспадия часто сочетается с другими пороками развития мочевыводящей системы (пузырно-мочеточниковым рефлюксом, гидронефрозом и др.), детям показано УЗИ почек и УЗИ мочевого пузыря. При обследовании ребенка с гипоспадией может потребоваться проведение специальных исследований: уретроскопии, уретрографии, урофлоуметрии, МРТ органов малого таза.
Лечение гипоспадии
Лечение гипоспадии представляет сложную задачу урологии и пластической хирургии, преследующую цели восстановления функциональной полноценности полового члена и устранения косметического дефекта. При этом предпочтение отдается ранним срокам оперативного вмешательства (1-3 года.). В настоящее время используется большое количество одноэтапных и поэтапных хирургических методик коррекции гипоспадии.
При незначительной дистопии меатуса с меатостенозом можно ограничиться выполнением меатотомии; в других случаях показано проведение пластики уретры с использованием местных лоскутов и свободных трансплантатов. Основными этапами операции при гипоспадии служат коррекция искривления полового члена, воссоздание отсутствующего отдела уретры (уретропластика) и нормально расположенного меатуса (меатопластика). При крипторхизме одновременно выполняется низведение яичка в мошонку.
В послеоперационном периоде отведение мочи проводится посредством катетеризации мочевого пузыря или наложения цистостомы в течение 7-14 дней. При необходимости после удаления катетера проводится бужирование уретры.
Прогноз
Хирургическое лечение гипоспадии позволяет достичь хороших функциональных и косметических результатов в 75%-95% случаев. Ранняя коррекция гипоспадии обеспечивает восстановление нормального характера мочеиспускания, полноценное развитие полового члена, исключение травмирования психики ребенка.
Осложнениями оперативной коррекции гипоспадии могут служить стриктуры уретры, дивертикул мочеиспускательного канала, свищ уретры, потеря чувствительности головки пениса. Осложнения чаще возникают при проксимальных формах гипоспадии (мошоночной, промежностной).
Дети, перенесшие оперативную коррекцию гипоспадии, наблюдаются детским урологом до завершения роста полового члена. В это время у детей и подростков необходимо следить за характером мочеиспускания, формой струи мочи и эрекцией.
Рудин Ю.Е., Марухненко Д.В., Гарманова Т.Н.
Гипоспадия одна из самых распространенных врожденные заболевания мочеполовой системы система у мальчиков, частота этого аномалия у девушек ниже. Семестр «женская гипоспадия» (гипоспадия feminis) понимают врожденные заболевания, который проявляется в смещение прохода в передней части влагалищная стенка гименального проксимального отдела кольцо.С гипоспадией у девушек и у женщин крайне редкий диагноз и обращению с ним уделялось мало внимания от врачей. Кроме того, учитывая тот факт, что болезнь часто остается не диагностировано, истинная распространенность гипоспадия у девушек и женщин трудно говорить. Чаще всего, диагностирована гипоспадия у женщин катетеризация или исследование мочевого пузыря для периодических инфекций мочевыводящих путей. В настоящее время клинические проявления описал и разработал несколько классификации женской гипоспадии.Последнее основано на учете степени дистопия по отношению к различные отделы влагалища и шейка мочевого пузыря. Большинство авторов различать частичное и общее формы женской гипоспадии. Во многих случаи женской гипоспадии в сочетании с нарушениями мочеиспускания, поэтому обследование и лечение этого группе пациентов рекомендуется оценка мочеиспускания. По отношению к Диагностика гипоспадии необходима для говорят, что большинство случаев остаются невыявленными, симптомы могут также появиться в первый период, от подростков до очень зрелый возраст (до 90 лет). причина гипоспадии у пожилых женщин может быть врожденной аномалией структура мочеиспускательного канала, а смещение отверстия во влагалище из-за фиброза в результате атрофического вагинит или операция на уретре восстановление гипоспадии у женщин с симптоматический оперативник, направленный на переезд в физиологическом положении мочеиспускательного канала.
| Насадка | Размер |
|---|---|
| Загрузить | 899,68 КБ |
Ключевые слова: женская гипоспадия, диагностика, хирургия.
Гипоспадия: симптомы, диагностика и лечение
Часто задаваемые вопросы
Передается ли гипоспадия через гены?
Примерно у 7 из 100 детей с гипоспадией у отца тоже была такая болезнь. Вероятность рождения второго сына с гипоспадией составляет около 12 из 100. Если у отца и брата гипоспадия, риск у второго мальчика возрастает до 21 из 100.
Необходимо ли исправить дистальную гипоспадию?
Многие родители спрашивают, нужна ли операция при легких формах гипоспадии.Трудно предсказать проблемы, которые будут возникать у ребенка в дальнейшей жизни. Но есть много причин рекомендовать исправление, независимо от того, насколько серьезным является состояние.
- У 15 из 100 мальчиков с гипоспадией половой член изгибается вниз. Когда кривая серьезна, когда мальчик взрослый, это может помешать эффективной эрекции.
- Хотя проход может быть в почти нормальном месте, он часто деформируется. Некоторые отверстия больше, а другие слишком маленькие. У многих есть паутина кожи за пределами открытия.Эти нарушения могут повлиять на поток мочи. Некоторые мальчики заметят разбрызгивание мочи в стороны или вниз. Многие считают, что им нужно сидеть, чтобы аннулировать. Опорожнение может вызвать дискомфорт и раздражать близлежащие ткани. Пенис работает, но эти проблемы могут смущать.
- Частично сформированная крайняя плоть, которая не зафиксирована, всегда будет выглядеть ненормально. Это может привлечь внимание к проблеме. Исследования мальчиков с нескорректированной гипоспадией свидетельствуют о снижении самооценки.
Сегодня большинство детских урологов предлагают исправить все, кроме самых незначительных форм гипоспадии.В большинстве случаев преимущества коррекции значительно перевешивают ее риски.
Какой вид анестезии используется? Безопасно ли усыплять детей?
Восстановление гипоспадии выполняется, когда пациент спит, под общим наркозом. Многие анестезиологи или хирурги также используют нервные блоки возле полового члена или в спине, чтобы уменьшить дискомфорт, когда ребенок просыпается после операции. Эти формы анестезии очень безопасны, особенно когда они проводятся анестезиологами, специализирующимися на уходе за детьми.Сегодня считается безопасным проведение операций, таких как восстановление гипоспадии, у здоровых детей.
Какой ремонт лучше для моего сына?
Метод, который выберет уролог вашего сына, будет зависеть от ряда факторов. Они включают степень гипоспадии и степень изгиба полового члена. Хирург не будет знать всю ситуацию, пока операция не начнется. Хирурги, занимающиеся восстановлением гипоспадии, должны быть знакомы со многими методами. Иногда даже легкая дистальная гипоспадия может потребовать более сложного лечения.Большинство восстановлений гипоспадии сделаны детскими урологами со специальной подготовкой и навыком.
Как мне ухаживать за раной моего сына после операции?
Гипоспадия, исправляющая раны, не требует особого ухода, чтобы исцелить ее правильно. Хирург может выбирать из множества возрастных групп или вообще не использовать их. Хирург проинструктирует вас по уходу за раной и купанию.
Если у вашего сына есть катетер, его можно оставить в подгузниках. Подгузники можно менять как обычно. Если ваш сын старше, катетер может быть подключен к сумке.Ваш лечащий врач научит вас, как опорожнять сумку. Катетеры часто держат на месте от 5 дней до 2 недель.
Сколько времени займет лечение?
Заживление ран при восстановлении гипоспадии начинается сразу. Но может потребоваться много месяцев, чтобы он полностью зажил. Там может быть отек и кровоподтеки на ранней стадии. Это поправляется через несколько недель. Иногда кожа полового члена заживает с чем-то вроде неприглядной рябью. Также могут быть более очевидные осложнения. Никакие рекомендации по дальнейшим операциям не будут сделаны в течение по крайней мере 6 месяцев, чтобы ткани заживали.Многие небольшие недостатки также разрешатся в течение этого времени.
Если у моего ребенка все еще возникают проблемы после многих операций, можно ли исправить его гипоспадию?
Да. К счастью, большинство операций в первый раз успешны. Тем не менее, несколько детей нуждаются в большем количестве операций из-за осложнений. Большинство из них будут иметь хорошие результаты во второй раз. Тем не менее, некоторые могут иметь проблемы, которые приводят к еще большему количеству операций. Но эти проблемы можно исправить.
фактов о гипоспадии | CDC
Гипоспадия (ярко выраженная гипо-о-спай-ди-ус) — это врожденный дефект у мальчиков, у которого отверстие мочеиспускательного канала (трубка, которая переносит мочу из мочевого пузыря наружу тела) не находится на кончик полового члена.
Что такое гипоспадия?
Гипоспадия — это врожденный дефект у мальчиков, у которого отверстие мочеиспускательного канала не находится на кончике полового члена. У мальчиков с гипоспадией уретра формируется ненормально в течение 8–14 недель беременности.Ненормальное отверстие может образовываться где-то от чуть ниже конца полового члена до мошонки. Существуют разные степени гипоспадии; некоторые могут быть незначительными, а некоторые более серьезными.
типов гипоспадии
Тип гипоспадии у мальчика зависит от расположения отверстия мочеиспускательного канала:
- Субкональная : отверстие мочеиспускательного канала находится где-то рядом с головкой полового члена.
- Средний вал : отверстие уретры расположено вдоль стержня полового члена.
- Penoscrotal : отверстие мочеиспускательного канала находится там, где встречаются пенис и мошонка.
Другие проблемы
У мальчиков с гипоспадией иногда может быть изогнутый член. У них могут быть проблемы с неправильным разбрызгиванием мочи и, возможно, придется сидеть, чтобы помочиться. У некоторых мальчиков с гипоспадией яичко не полностью опущено в мошонку. Если не лечить гипоспадию, это может привести к проблемам в более позднем возрасте, таким как затруднение полового акта или затруднение мочеиспускания в положении стоя.
Сколько детей рождается с гипоспадией?
По оценкам исследователей, примерно 1 из каждых 200 младенцев рождается с гипоспадией в Соединенных Штатах, , 12 , что делает его одним из наиболее распространенных врожденных дефектов.
Причины и факторы риска
Причины гипоспадии у большинства детей неизвестны. В большинстве случаев, как полагают, гипоспадия вызвана сочетанием генов и других факторов, таких как вещи, с которыми мать вступает в контакт в ее окружении, или то, что мать ест или пьет, или определенные лекарства, которые она использует во время беременности.
Как и многие семьи, страдающие врожденными дефектами, CDC хочет выяснить, что их вызывает. Понимание факторов риска, которые чаще встречаются у детей с врожденными дефектами, поможет нам узнать больше о причинах. CDC финансирует Центры исследований и профилактики врожденных дефектов, которые сотрудничают в крупных исследованиях, таких как Национальное исследование по профилактике врожденных дефектов (NBDPS; роды 1997-2011) и Исследование врожденных дефектов для оценки воздействия беременности (BD-STEPS; началось с рождения в 2014), чтобы понять причины и риски врожденных дефектов, таких как гипоспадия.
В последние годы исследователи CDC сообщили о важных результатах, касающихся некоторых факторов, влияющих на риск рождения мальчика с гипоспадией:
- Возраст и вес: матери, которые были в возрасте 35 лет и старше и которых считали тучными, имели более высокий риск рождения ребенка с гипоспадией. 3
- Лечение бесплодия. Женщины, которые использовали вспомогательные репродуктивные технологии для помощи при беременности, имели более высокий риск рождения ребенка с гипоспадией. 4
- Определенные гормоны. Показано, что женщины, которые принимали определенные гормоны непосредственно перед или во время беременности, имеют более высокий риск рождения ребенка с гипоспадией. 5
CDC продолжает изучать врожденные дефекты, такие как гипоспадия и способы их предотвращения. Если вы беременны или планируете забеременеть, поговорите со своим врачом о том, как повысить вероятность рождения здорового ребенка.
Диагноз
Гипоспадия обычно диагностируется во время физического осмотра после рождения ребенка.
процедур
Лечение гипоспадии зависит от типа дефекта, который есть у мальчика. В большинстве случаев гипоспадии потребуется операция по исправлению дефекта.
Если требуется операция, она обычно проводится, когда мальчику от 3 до 18 месяцев. В некоторых случаях операция проводится поэтапно. Некоторые из ремонтных работ, выполненных во время операции, могут включать размещение отверстия мочеиспускательного канала в нужном месте, исправление изгиба полового члена и восстановление кожи вокруг отверстия мочеиспускательного канала. Поскольку врачу, возможно, потребуется использовать крайнюю плоть, чтобы сделать некоторые ремонтные работы, мальчика с гипоспадией не следует обрезать.
Другие ресурсы
Мнения этой организации являются ее собственными и не отражают официальную позицию CDC.
Список литературы
- Паулоцци Л.Дж., Эриксон Д.Д., Джексон Р.Дж. Тенденции гипоспадии в двух системах наблюдения США. Педиатрия 1997; 100: 831-834.
- Май К.Т., Изенберг Дж., Ланглуа П.Х., Алверсон С.Дж., Гильбоа С.М., Рикард Р., Канфилд М., Анжохрин С.Б., Лупо П.Дж., Джексон Д.Р., Сталлингс Е.Б., Шойерле А.Е., Кирби Р.С. для Национальной сети профилактики врожденных дефектов. Краткий отчет, Данные о врожденных дефектах среди населения США, 2008–2012 гг .: Представление данных по штатам и краткое описание изменчивости распространенности.Рождение Def Res (Часть A). 2015; 103: 972-994.
- Кармайкл С.Л., Шоу Г.М., Лоран С., Олни Р.С., Ламмер Э.Дж. и Национальное исследование по профилактике врожденных дефектов. Репродуктивно-демографические характеристики матери как факторы риска гипоспадии. Педиатр Перинат Эпидемиол. 2007; 21: 210–218.
- Reefhuis J, Honein MA, Schieve LA, Correa A, Hobbs CA, Rasmussen SA, и Национальное исследование по профилактике врожденных дефектов. Вспомогательные репродуктивные технологии и основные структурные врожденные дефекты в Соединенных Штатах.Human Rep. 2009; 24: 360–366
- Кармайкл С.Л., Шоу Г.М., Лоран С, Кринан М.С., Олни Р.С., Ламмер Э.Дж. Материнское потребление прогестина и риск гипоспадии. Arch Pediatr Adolesc Med. 2005; 159: 957–962
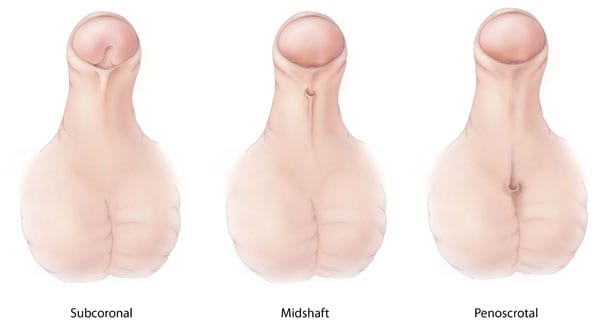
Изображения находятся в свободном доступе и поэтому свободны от любых ограничений авторского права. В качестве вежливости мы просим, чтобы поставщик контента (Центры по контролю и профилактике заболеваний, Национальный центр по врожденным дефектам и нарушениям развития) был зачислен и уведомлен о любом публичном или частном использовании этого изображения.
,Что такое гипоспадия?
Гипоспадия — это заболевание, при котором отверстие уретры находится не на кончике полового члена, а на его нижней части. Уретра представляет собой трубообразную структуру, через которую моча выводится из мочевого пузыря из организма. Гипоспадия может быть болезненным заболеванием для ребенка, хотя это очень распространенное состояние и не вызывает каких-либо значительных затруднений. Небольшая хирургическая процедура достаточно хороша, чтобы восстановить уретру в нормальном анатомическом положении.После лечения большинство людей ведут нормальную жизнь и имеют нормальную сексуальную функцию.
Каковы причины гипоспадии?
Гипоспадия — это врожденное расстройство, присутствующее при рождении. Точная причина этого врожденного дефекта не известна. Некоторые исследования показывают, что это наследственное заболевание. Во время развития полового члена у плода определенные гормоны способствуют образованию мочеиспускательного канала и крайней плоти. Когда эти гормоны не функционируют должным образом, это приводит к гипоспадии.
Какие факторы риска гипоспадии?
Как уже говорилось, точная причина гипоспадии неизвестна, но есть некоторые факторы риска, которые могут привести к развитию гипоспадии. Этими факторами риска являются:
Семейный анамнез: Если у ребенка семейная история гипоспадии, то вероятность развития гипоспадии у ребенка также выше.
Возраст матери: Если мать ребенка старше 40 лет, это может предрасполагать ребенка к развитию гипоспадии.
Курение: Некоторые исследования показывают, что если мать подвергается пассивному курению или сама является курильщиком во время беременности, то это может увеличить риск рождения ребенка с гипоспадией.
Каковы симптомы гипоспадии?
Как указано, в инфе
.