Что такое пустула, причины появления, фото и лечение
Пустула – первичный элемент сыпи, который появляется при развитии гнойного процесса в дерме или эпидермисе. Второе название этого патологического элемента на коже – гнойничок. Это официальное определение пустулы.
Пустула имеет форму небольшого пузырька. В основном они появляются на спине или на лице. Если же пустул на теле появляется в большом количестве, то такое состояние в дерматологии называется пустулёз. После вскрытия таких гнойничков практически всегда образуются рубцы.
Папулы, как и пустулы, которые можно увидеть на фото в этой статье, лечатся у дерматолога в зависимости от того, что стало причиной их появления.
Папула и пустула. Где отличие
Что такое папула и пустула на лице? Папула – это тоже элемент кожной сыпи. Но это самая лёгкая и простая для лечения форма воспалительного процесса. Образуется только на поверхности.
Если посмотреть на папулу, то можно увидеть маленький красный шарик небольшого размера. Чаще всего он абсолютно безболезненный. Никогда не появляется самостоятельно, а является одним из симптомов чесотки, менингита, аллергии, акне или сифилиса.
Вот так выглядят пустулы на фото:

Пустула на коже – это то, что мы привыкли называть прыщом. У него белая гнойная головка и красный ободок, что говорит о развитии воспалительного процесса. После вскрытия из гнойника вытекает гнойное содержимое и образование покрывается корочкой.
Гнойные пустулы на теле могут присутствовать как в минимальном, так и в большом количестве. Когда их несколько, то они довольно быстро исчезают и не требуют никакого лечения. Но если прыщей становится всё больше и больше, они начинают гноиться, повышается температура тела, пациенту рекомендуется немедленно обратиться к врачу.
Папула и пустула отличаются друг от друга всего лишь наличием гноя. И те, и другие элементы лечатся у дерматолога и не являются самостоятельным заболеванием, а появляются на коже в результате той или иной болезни.
Пустула на коже: фото, причины образования
Причин появления пустул довольно много. Точно определить, почему на теле стали появляться гнойники самостоятельно невозможно. Поэтому следует обязательно посетить дерматолога.
К основным причинам образования гнойных пустул можно отнести:
- Бактериальные инфекции, при которых слабый иммунитет может вызвать появление многочисленных гнойничков.
- Раздражения и травмы кожи, например, расчёсы при сильном зуде во время аллергии, ожоги, нарушения целостности кожных покровов при мелких ранках, царапинах и ссадинах.
- Сниженная иммунная защита, когда любой микроб или вирус может стать настоящей опасностью и вызвать заболевание, в то числе и сыть в виде пустул.
Пустулы с гноем появляются и при таких неприятных заболеваниях, как акне, чесотка, повышенная потливость, нарушения гормонального фона, кандидоз, сифилис и многих – многих других.
Признаки, характерные для пустулы (гнойничка)
Пустула (гнойничок) на поверхности кожи может иметь самый разный вид. Чаще всего это надутый шарик или конус и иногда плоская бляшка. Гнойное содержимое внутри пустулы также может иметь самый разный цвет – белый (чаще всего), серый, зелёный или жёлтый.
Только врач по цвету гноя сможет понять, что же стало причиной появления этих высыпаний.
Размеры пустул также могут быть самыми разными – от пары миллиметров до нескольких сантиметров. Обязательно на верхушке пустулы есть белая головка, или гнойник. Также пустула всегда окружена красной воспалённой тканью.
Как выглядит пустула можно увидеть на фото ниже.

Процесс развития гнойника протекает в несколько этапов.
- Первая стадия – появление покраснения.
- Вторая стадия – образование уплотнения (инфильтрата) в самом центра красного пятна.
- Третья стадия – запускается процесс гниения, что и вызывает появление гноя, а значит пустула начинает увеличиваться в размерах, то есть активно растёт.
- Четвёртая стадия – процесс созревания.
- Пятая – начинается вскрытие гнойника, его содержимое прорывается наружу.
- Шестая стадия – появление ранки после вскрытия пустулы. Ранко постепенно затягивается и на поверхности кожи появляется рубчик.
Классификация подразумевает и деление пустул по их виду. Они могут быть:
- Фолликулярными. При этом пустула (гнойничок) развивается внутри волосяной луковицы.
- Нефолликулярными. При этом гнойник развивается вне волосяного фолликула, например, в сальной железе, что бывает при угревой сыпи с пустулами.
Также есть классификация и по глубине поражения. Если гнойник образовался в эпидермисе, значит от считается поверхностным.
Если же пустула появилась в дерме, значит она глубокая. Образование пустулы занимает от нескольких часов до пары суток.
Локализация на теле
Поверхностные пустулы, впрочем, как и глубокие, могут располагаться на разных частях тела. По месту локализации можно установить предварительный диагноз.
На лице
Внешние признаки: напоминают небольшие колечки с эрозиями. Чаще всего пустулы в этой области располагаются на подбородке, на носу или на лбу.
Характер поражения: в основном всегда фолликулярные.
Причины: акне, что бывает чаще всего, кандидоз, аллергия на лекарства, асептическое поражение кожи, именуемое пустулёзом.
На спине
Внешние признаки: напоминает небольшой шар, в середине – белая головка. Отёк небольшой, покраснение вокруг выражено едва заметно.
Характер поражения
Причины: акне, импетиго, бактериальное поражение, инфекции, псориаз пустулёзной формы.
На руках и ладонях
Внешние признаки: высыпания самого разного размера с гнойным содержимым внутри. Чаще всего появляются у женщин.
Характер поражения: могут быть как фолликулярными, так и не фолликулярными, глубокими или поверхностными, но чаще страдает средний слой эпидермиса.
Причины: укусы насекомых, бактериальная инфекция, использование бытовой химии, прививки и вакцинация.
На ногах и ягодицах
Внешние признаки: могут иметь самый разный размер. Внутри – гнойное содержимое.
Характер поражения: располагаются в среднем слое эпидермиса.
Причины: укусы насекомых, поражение бактериями, повышенное потоотделение, пренебрежение правилами гигиены, псориаз, аллергия.
На плечах и на шее
Внешние признаки: похожи на небольшие шарики. В центре – белая гнойная головка. По окружности – красный ободок воспаления.
Характер поражения: чаще всего поверхностные, в редких случаях могут быть глубокими.
Причины: акне, инфекционное поражение кожи, бактериальная инфекция, импетиго.
Пустулы на теле могут появиться по самым разным причинам. Именно от этого и будет зависеть тактика лечения высыпаний.
Лечение лекарствами и народными методами
Лечение пустул проводится под контролем дерматолога, но в некоторых случаях данное заболевание может лечить и инфекционист.
Как лечить пустулы? Если гнойничков всего несколько штук, то никакой опасности для здоровья они не представляют. С ними легко справиться с помощью антибактериальных мазей.
Лечение пустул на лице может заключаться в использовании мазей местного действия. Так, например, если пустулы появились в результате акне, тогда можно попробовать применять препараты акнестоп, левомеколь, солкосерил, серрата.
Прежде, чем наносить препарат, гнойник надо обработать антисептиком, например, хлоргексидином. Для улучшения иммунитета обязательно назначаются витаминные препараты.
Обработка пустул проводится растворами йода, 70% спиртом, настойкой календулы, салициловой кислотой. Хорошим эффектом обладают болтушки, особенно, если пустул на коже много и как избавиться от них в домашних условиях не понятно.
Болтушка содержит либо антибиотик, либо лекарство, которое помогает побороть грибковое поражение кожи. лечение папул и пустул таким образом – хорошая альтернатива использования дорогих мазей.
Угревая сыпь с пустулами — явление частое. Если вышеперечисленные средства не дают никакого результата, то может потребоваться назначение антибактериальных препаратов в виде таблеток. Если пустулы охватили всё тело, антибиотики лучше использовать в форме раствора для инъекций.
Чтобы точно понять, какой именно антибактериальный препарат выбрать, следует сделать посев содержимого пустулы на чувствительность к тому или иному используемому лекарству.
После вскрытия пустул эрозированную поверхность обрабатывают антибактериальным препаратом, а также раствором календулы или любым другим антисептиком. Если причиной оказались вирусы, тогда идеальный вариант – мазь или крем ацикловир.
Как и чем лечить пустулы и папулы на лице? Чаще всего причиной их появления является акне. Пустулы от акне требуют использования специальных лекарств – базирона, скинорена, клензита и многих других лекарство наносится на гнойничок два раза в сутки на протяжении нескольких недель.
Рецепты народной медицины
Пустулы на голове, а также на других частях тела можно смазывать спиртовым настоем календулы, который следует купить в аптеке. та же самая обработка проводится и при появлении везикулы или папулы.
Можно воспользоваться и настоем цветов календулы. Столовую ложку цветов заварить стаканом кипятка, настоять 2 часа, процедить и использовать как средство для умывания.
Ещё один вариант лечения красного пустула – алоэ. Листочек измельчить, залить водой, которой надо взять в 5 раз больше, прокипятить на огне 3 минуты, процедить и также использовать для умываний.
При правильном и своевременном лечении от пустул удаётся избавиться в течение нескольких недель. В тяжёлых случаях лечение может проводиться в условиях стационара.
Автор — Анна Михайлова, врач дерматолог-косметолог первой категории, специалист Академии научной красоты. Специально для сайта «Лечим прыщи».

Мой мир
Вконтакте
Одноклассники
Читайте также:
Папуло-пустулёзные угри. Почему появляются и как победить прыщи
Акне – самое распространённое заболевание в подростковом возрасте. Угревая сыпь может быть представлена разными элементами.
И одной из форм, причём довольно частой, надо считать папуло-пустулёзные высыпания. При этом на коже присутствует два вида гнойничков – папулы и пустулы. После себя они оставляют рубцы и пятна.
В основном заболевание диагностируется в возрасте от 13 до 25 лет, но может встречаться и в более старшем возрасте.
Почему появляется
Папуло-пустулёзная форма акне – самая распространённая. Возникает она на фоне имеющихся закрытых и открытых комедонов, которые длительно время оставались без лечения.
Комедоны появляются при плохом уходе за кожей и скапливании большого количества сала в сальной железе. Это вызывает образование пробок и гиперкератоз.
Работа сальных желёз может быть увеличена по самым разным причинам. Но чаще – это нарушение гормонального фона, что и случается в переходном периоде.
Железа начинает вырабатывать большое количество секрета, который называют жиром. Ускоряется и процесс слущивания эпителия на коже. Всё это приводит к появлению комедонов.
И хотя протоки железы закрыты сальной пробкой, она продолжает работать. И жир, который не может выйти наружу, скапливается внутри. Она растягивается и образуется киста.
Если в это время сюда попадёт микроб, то начнёт развиваться гнойник, что и называется прыщом. Когда на лице есть и папулы (комедоны) и пустулы (прыщи), то такое состояние называется папуло-пустулёзная угревая сыпь. И встречается этот вариант акне чаще всего.
Папуло-пустулёзные угри. Фото

Провоцирующие факторы
Чтобы на теле появились и пустулы, и папулы должны одновременно сработать несколько факторов.
- Увеличиться работа сальных желёз. Они должны вырабатывать довольно много секрета – жира, который не успевал бы выходить наружу и задерживался внутри протока железы.
- Обязательно присутствует фолликулярный гиперкератоз, при котором начинает чрезмерно разрастаться верхний слой кожи — эпидермис. Его клетки не успевают слущиваться, как в норме, и закрывают волосяные фолликулы и поры кожи.
- Начинают активизироваться бактерии, которые и вызывают акне. Это Propionibacterium acnes – главный виновник прыщей. А также стафилококк. В норме они присутствую на поверхности кожи всегда, но не вызывают никакого воспалительного процесса. И только при наличии неблагоприятного фактора начинают активно размножаться и вызывать воспалительный процесс.
Чтобы произошёл запуск этих патологических процессов должен произойти какой-то сбой в работе организма человека. И чаще это та самая гормональная перестройка, через которую проходят подростки.
У 80% всех подростков дерматологи диагностируют акне, в том числе и папуло-пустулёзную форму, которая встречается чаще всего.
Если такая же по форме сыпь появляется у взрослых, то причину надо искать в проблемах с эндокринной системой.
Симптомы
Папуло-пустулёзные угри – это два вида элементов на коже. В первую очередь – пустулы или гнойнички. А также папулы или узелки. Все они могут быть диаметром до 5 мл и значительно нарушать эмоциональное состояние молодого человека.
Папулы или узелки внутри не имеют полости. Они плотные, появляются в эпидермальном или сосочковом слое кожи. Могут быть воспалительными и не воспалительными.
Пустулы всегда заполнены гноем. Могут быть поверхностными или глубокими. Если гнойничок появился в фолликуле волоса, то можно диагностировать стафилококковую инфекцию. Напоминают такие прыщики конус вулкана. Диаметр разный – от одного до пяти миллиметров.
Если прыщик расположен на поверхности, то после лечения он не оставляет рубцов или других изменений. В некоторых случаях на этом месте может измениться цвет кожи и появиться пятно.
Глубокий угорь, который расположен в дерме, без лечения может распространиться ещё глубже. Теперь заболевание будет называться уже не акне, а фурункул или карбункул. И после таких образований всегда остаются грубые рубцы.
Папуло-пустулёзные угри имеют красную воспалительную окраску. Но если заболевание не лечить, то цвет сыпи может смениться на синюшный.
Относится этот вид сыпи к лёгкой (при небольшом количестве высыпаний) или в среднетяжёлой степени тяжести.
Лечится быстро и самыми доступными медикаментами. Это основное отличие папулёзно-пустулёзной сыпи от конглобатных или инверсных угрей.
Как развивается
Каждая пустула (гнойник) проходит определённые стадии своего развития.
Вначале появляется небольшой узелок красного цвета, который начинает зудеть. Через 2 – 3 дня в нём скапливается гной и из-за этого узелок начинает выступать над кожей. Его название теперь – инфильтрат. Он становится болезненным и доставляет немало неудобства.
Затем гнойничок либо вскрывается и очищается, либо появляется корочка жёлтого цвета, которая после отпадает сама без развития шрама.
Но так происходит только если гнойник не затронул глубокие слои кожи. Иногда для того, чтобы вскрыть его и выдавить гной, приходится обращаться к хирургу. А после операции есть большая вероятность появления шрама или некрасивого рубца.
Чаще всего папуло-пустулёзные угри появляются в следующих зонах:
- На лице.
- Верхней части спины.
- Груди и зоне декольте.
- Промежности и паховой области.
Степень тяжести заболевания определяется по количеству имеющихся элементов.
Если прыщиков не более 10, то это лёгкая степень.
Когда прыщиков от 10 до 40, то это будет средняя степень тяжести.
Если прыщей более 40, присутствуют как папулы, так и пустулы, а также кисты, которые склонны к объединению, это уже тяжёлая степень.
Диагностика
Папуло-пустулёзное акне диагностируется дерматологом во время осмотра пациента. Прежде, чем назначить лечение, обязательно проводится дифференциальная диагностика. Это позволит исключить гнойное поражение кожи, которое вызвано другими микроорганизмами.
Для того, чтобы подобрать адекватную антибактериальную терапию, врач может провести следующие исследования:
- Проведение бактериологического посева содержимого гнойника для определения того, каким именно микробом было вызвано воспаление. Это поможет назначить те антибиотики, которые будут чувствительны именно к микробам, которые вызвали воспаление именно у вас.
- Можно сдать анализ на гормоны, особенно если заболевание появилось у женщин среднего или пожилого возраста.
- При необходимости врач может посоветовать сдать анализ мочи и крови чтобы выявить скрытые заболевания внутренних органов. В некоторых случаях их симптомы будут проявляться как высыпания на лице гнойничкового характера.
После того, как будет поставлен точный диагноз, дерматолог назначает лечение. Самолечение при папуло-пустулёзных угрях недопустимо, так как может вызвать образование фурункулов и карбункулов.
Как избавиться
Лечение должно быть комплексны и строго индивидуальным. Что подходит одному подростку может не подойти второму. Также надо учитывать степень тяжести акне и проводить терапию как местными препаратами (кремами, мазями или гелями), так и средствами для системного приёма (таблетками).
Лечить папуло-пустулёзную форму угрей самостоятельно не рекомендуется.
Основные лекарственные средства. Адапален + бензоил пероксида
Лечение начинается с тех лекарств для местного применения, которые созданы на основе адапалена и бензоил пероксида. В первую очередь это новинка в области фармакологии гель Эффезел. Использовать лекарство надо всего раз в сутки. Наносить тонким слоем на всю поверхность кожи, которая покрыта угрями.
Второе по эффективности лекарство – адапален. Он относится к синтетическим ретиноидам. Помогает замедлить процесс слущивания эпителия с поверхности кожи и обладает прекрасным противовоспалительным эффектом.
Поэтому при регулярном применении адапалена можно за короткий срок устранить самый главный фактор образования прыщей и угрей – гиперкератоз.
Ну а бензоил пероксид помогает бороться с повышенной секрецией кожного сала, пагубно влияет на микробы и бактерии, которые вызывают папуло-пустулёзную угревую сыпь и уменьшают выраженность воспалительного процесса.
Найти чистый адапален в аптеке не получится. Но это вещество входит в состав многих лекарств для наружного применения:
- Крем адаклин.
- Гель адолен.
- Крем дифферин.
- Гель клензит.
- Гель Клензит С.
Эффект от использования можно ждать не раньше, чем через месяц ежедневного использования. Длительность лечения и схему применения того или иного препарата может составить только врач.
Бензоил пероксида + клиндамицин
Препарат комбинированного действия в состав которого входит рекомендованный выше бензоил пероксида и антибиотик клиндамицин – надёжный помощник в борьбе с прыщами, в том числе и теми, что появляются на лице в результате папуло-пустулёзного акне.
К таким препаратам можно отнести лекарство индоксил.
Но клиндамицин может использоваться и как монопрепарат. Например, в виде геля далацин.
Однако лекарство без бензоила пероксида лучше не использовать. Со временем бактерии акне могут выработать чувствительность к антибиотикам и такие лекарства просто перестанут помогать.
При одновременном использовании с бензоилом пероксида такое не происходит.
Монопрепараты
При лечении угревой сыпи используются и монопрепараты, в которых присутствует только одно действующее вещество.
Так, например, список препаратов с антибиотиками, которые рекомендованы врачами, будет выглядеть так:
Дозировка и количество нанесения раз в сутки определяется только врачом. У всех препаратов могут возникать некоторые побочные эффекты – краснота, сухость кожи, раздражение. Но они исчезают самостоятельно и не требуют особого лечения.
Врачи назначают препараты для местного применения акне чтобы избежать такого побочного эффекта, как кандидоз кишечника.
Ко второй группе относятся ретиноиды для местного использования. Это:
- Ретин – А.
- Дифферин гель.
- Изотретиноин таблетки.
- Третиноин крем.
- Изотрексин гель.
- Ретиноевая мазь.
- Сотрет капсулы.
- Роаккутан таблетки.
- Ретасол раствор.
- Stieva-A
Назначить ретиноиды может только врач – дерматолог. У этих препаратов много противопоказаний и побочных эффектов. И назначается лекарство только при тяжёлом течении заболевания.
Протирания
Для протирания кожи врач может назначить спиртовые растворы на основе антибиотиков. Например, левомицетиновый спирт. Также рекомендуется обрабатывать поражённые места кожи:
- Салициловой кислотой.
- Камфорным спиртом.
- Болтушкой с серой.
Но пользоваться такими методами лечения могут только люди с жирной кожей. При сухой коже использовать спиртовые растворы противопоказано.
Системные препараты
Если местное лечение папуло-пустулёзного акне не дало никакого результата на протяжении 3 месяцев, врач может посоветовать принимать препараты в форме таблеток.
Используются прежде всего тетрациклин и доксициклин. От эритромицина врачи рекомендуют отказаться, так как этот препарат вызывает быстрое привыкание и микробы, вызвавшие акне, просто перестают реагировать на это лекарство.
О том, помог или не помог назначенный препарат, можно судить только через 6 – 8 недель ежедневного приёма от начала лечения.
Кроме описанных выше препаратов для антибактериальной терапии папуло-пустулёзной формы акне могут применяться:
- Флемоксин из рода синтетических пенициллинов.
- Линкомицин из группы линкозаминов.
- Клиндамицин также из предыдущей группы.
- Минолексин, который относится к тетрациклинам.
- Вильпрафен из группы макролидов.
Лекарства принимаются по строгой дозировке без возможности самолечения.
Ретиноиды в таблетках
Когда антибиотики не дают желаемого результата, врач может посоветовать использовать ретиноиды в форме таблеток.
Чаще всего предпочтение отдаётся препарату под названием изотретиноин. Назначается он только при явной неэффективности других лекарств, а также в том случае, когда кожа склонна к образованию прыщей и угрей.
Второе лекарство из этой группы – роаккутан. Оно широко применяется на западе и в США и даёт отличный результат.
Но ретиноиды в форме таблеток имеют немало противопоказаний. Поэтому самолечение должно быть полностью исключено.
Противозачаточные средства
Папуло-пустулёзное акне у женщин можно попробовать лечить и при помощи противозачаточных препаратов. самыми популярными и часто назначаемыми являются диане – 35, жанин и джес.
Назначить лекарство может гинеколог после того, как девушка сдаст анализ крови на гормоны. Без этого анализа в слепую врачи данные препараты назначают крайне редко.
Лечебная косметика
Во время лечения папуло-пустулёзных угрей рекомендуется обязательно пользоваться дополнительным уходом за кожей. И с этим отлично справится лечебная косметика.
В первую очередь утром и вечером надо очищать лицо с помощью геля, пенки или бальзамов для умывания. Важно чтобы они были на натуральной основе и не содержали спиртов. Идеальный вариант – алоэ вера в составе.
Затем на кожу надо наносить хороший увлажняющий крем, который бы не обладал комедогенным эффектом и не забивал поры. Идеальными вариантами для ухода за кожей можно назвать косметику:
- Green Mama.
- Garnier известный по телевизионным рекламам.
- Чёрный жемчуг.
- А-Дерма.
- Эксфолиак из Франции.
- Биодерма.
- Merck.
- Klorane.
- La Roche-Posay.
- Vichy.
Приобретать эту косметику лучше всего в аптеке, либо у торгового представителя. Покупать крема, гели, пенки на рынке не рекомендуется, так как можно приобрести некачественную подделку.
Народные методы лечения
К сожалению, устранить папуло-пустулёзное акне только методами народной терапии нельзя. но эти рецепты могут использоваться вместе с другими методами терапии – приёмом таблеток, использованием геля или крема.
Идеальный вариант – использование свежего сока и мякоти алоэ. Даже врачи – дерматологи говорят, что этот способ помогает избавиться от минимальных проявлений акне, а также значительно омолодит кожу и поможет избежать раннего появления морщинок.
Диета
Считается, что для успешного лечения акне, в том числе и папуло-пустулёзной формы, необходимо соблюдать диету.
Тем, кто страдает угрями, рекомендуется отказаться от жареного, жирного и сладкого. Включить в свой рацион больше фруктов и овощей. И пить чистую воду комнатной температуры до полутора литров в сутки.
Какую-либо другую диету соблюдать не придётся.
Дополнительные методы лечения
Чтобы быстрее избавиться от гной в пустулах и избавиться от папул врач – дерматолог может посоветоваться обратиться к косметологу.
Так, например, хорошим эффектом обладает криотерапия. 3 раза в неделю места появления прыщей надо обрабатывать жидким азотом. В результате уменьшается воспаление и уменьшается количество выделяемого кожного сала.
Может помочь электрофорез с ихтиолом. Но эта процедура рекомендуется тем, у кого прыщи очень большие и расположены практически по всему телу.
Хорошим эффектом обладает ихтиоловая мазь от прыщей. Использовать её надо точечно – наносить на папуло – пустулёзные угри, накрыть марлей и скрепить лейкопластырем. Таким простым методом можно вытягивать гной.
Как лечить постакне
После папулопустулёзной формы акне средней и тяжёлой степени тяжести остаются шрамы, рубцы и пигментные пятна. Их лечение – важный пункт в борьбе с акне. Но проводить терапию по устранению этих элементов можно только после полного купирования воспалительного процесса.
Лечение постакне проводится разными методами. В первую очередь это:
- Дембразия.
- Поверхностный химический пилинг.
- Озонотерапия.
- Фототерапия.
- Лазеротерапия.
- Мезотерапия.
Хорошим эффектом обладает препарат имофераза, который помогает избавиться от постакне даже тяжёлой степени.
Прогноз
При правильном и своевременном лечении папуло-пустулёзные угри полностью вылечиваются. Важно как можно раньше начать лечение, следовать всем рекомендациям врача и не заниматься самолечением.
Автор — Анна Михайлова, врач дерматолог-косметолог первой категории, специалист Академии научной красоты. Специально для сайта «Лечим прыщи».

Мой мир
Вконтакте
Одноклассники
Читайте также:
Пустула и папула: что это? Лечение
На коже лица иногда появляются разные прыщики. И в зависимости от типа высыпаний, методы их лечения могут отличаться.
Папулы и пустулы
И папулы, и пустулы – это очень распространенные виды высыпаний на коже. Они могут появляться на различных участках тела под влиянием множества процессов (начиная от нарушений гигиены и оканчивая разнообразными инфекционными заболеваниями), но больше всего дискомфорта сыпь доставляет, если образуется на лице.
Иногда на коже обнаруживаются различные элементы высыпаний. Информация об их типе помогает поставить правильный диагноз, определить причину появления сыпи и подобрать правильное лечение.
Как выглядит папула?
Папула на коже считается довольно-таки распространенной формой сыпи. Такое образование также называют узелком, оно локализуется чаще всего в верхних слоях эпидермиса и является по своей сути плотным шариком (выступом) небольшого размера. Обычно папулы безболезненны, но могут быть воспаленными и доставлять дискомфорт. Цвет таких элементов сыпи – красноватый, при надавливании окраска меняется на более бледную. Иногда они указывают на развитие разнообразных недугов.
Папулы могут быть:
- Поверхностными. Такие узелки формируются в самом верхнем слое дермы, они отличаются безболезненностью либо доставляют лишь незначительный дискомфорт. Диаметр таких прыщиков колеблется от 1 до 5 мм. После устранения поверхностной папулы на коже может остаться временный пигментный след.
- Глубокими. Такие узлы распространяются на всю толщину дермы, достигая более 5 мм в диаметре. Они отзываются болезненностью на ощупывание и могут быть окрашены в красные и даже в синюшно-багровые тона. На месте подобных папул могут оставаться рубцовые изменения.
- Кистами. Если под кожей длительное время находился крупный воспалительный инфильтрат, на его месте может сформироваться рубцовая капсула, заполненная гнойным содержимым либо значительным количеством кожного сала. Подобное образование также принимает вид папулы – прыща, но является по своей сути кистой.
Только дерматолог может определить тип высыпаний на коже и подобрать оптимальные методики их коррекции.
Что такое пустула?
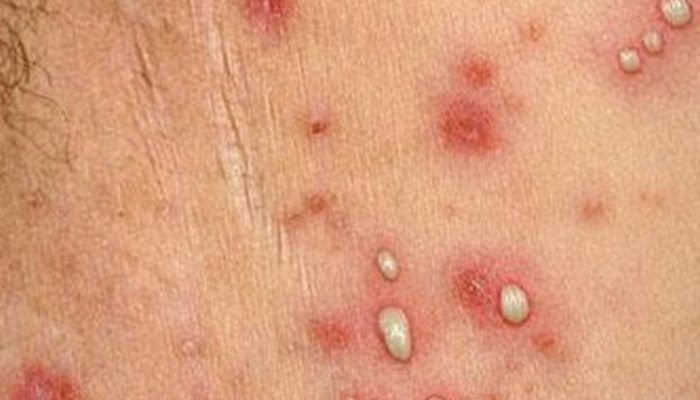
Пустула – это первичный элемент сыпи, возникающий на коже по причине гнойного процесса. Другими словами – это гнойничок, полушаровидное, полостное образование, которое несколько возвышается над уровнем кожи и заполняется гнойными массами. Размеры такого прыща могут колебаться от 1–2 мм до горошины.
Пустула возникает в результате отмирания клеток, которое, в свою очередь, провоцируется действием микроорганизмов. Чаще всего такое образование находится в пределах эпидермиса, однако может быть и более глубоким, проникая в дерму. Возможно формирование пустул в волосяных фолликулах. Глубокие гнойники приводят к появлению на коже рубцовых изменений.
Если пустула лопается, наблюдается истечение небольшого количества гноя. Затем на проблемном месте формируется корочка, которая самостоятельно отпадает после подсыхания.
Таким образом, разница между пустулой и папулой довольно проста. Папула не содержит гнойного содержимого.
Пустулезные высыпания
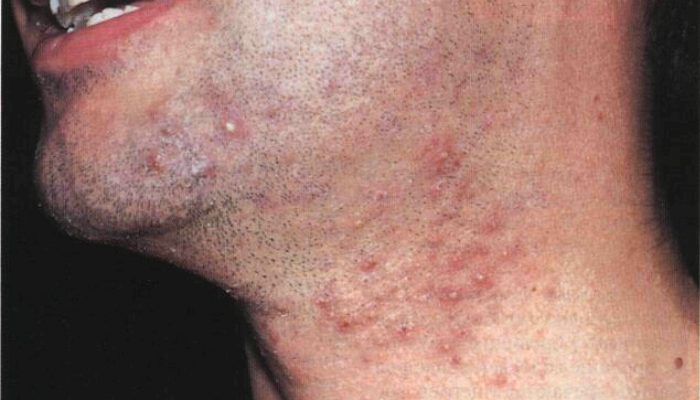
Появление гнойничков на теле может провоцироваться многими факторами. Пустулезная сыпь на лице чаще всего является проявлением угрей (акне) и возникает в результате не слишком скрупулезного соблюдения правил личной гигиены. Поспособствовать появлению прыщей может:
- Отсутствие привычки мыть руки, постоянные касания пальцами кожи.
- Повышенная потливость.
- Проблемы с обменом веществ.
- Не слишком здоровый образ жизни.
- Стрессы.
- Общее снижение иммунитета.
При развитии угревой болезни на коже больного одновременно могут присутствовать комедоны (черные точки), пустулы и папулы.
Есть также ряд серьезных инфекционных заболеваний, которые сопровождаются появлением пустулезной сыпи. При возникновении множества элементов высыпаний, появлении выраженного зуда, температуры, симптомов интоксикации и прочих настораживающих симптомов, стоит обратиться к врачу.
Лечение папул и пустул
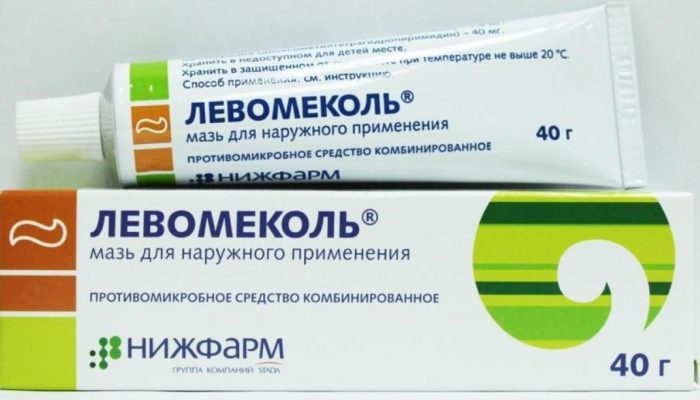
При появлении на коже лица пустул и папул лучше не заниматься самолечением, а обратиться за медицинской помощью к квалифицированному специалисту-дерматологу либо косметологу. С единичными гнойничками можно справиться, конечно, и самостоятельно:
- Нужно периодически смазывать пораженные места антисептиком, идеальной находкой станет йод, так как он не только устраняет патогенные микроорганизмы, но и прогревает проблемный участок.
- Не пытаться вскрывать образовавшийся угорь. Если произошло самопроизвольное вскрытие, необходимо обработать ранку Хлоргексидином.
- Поскорее избавиться от гнойника на коже помогут мазевые средства с антибиотиками, к примеру, левомеколевая мазь.
Редкие элементы сыпи, которые возникают время от времени и проходят сами по себе, не требуют немедленного визита к врачу. Однако множественные прыщи лучше все-таки направлено лечить у дерматолога.
Лечение папул (негнойных узелков на коже) также может подразумевать использование:
- Антисептиков.
- Антибактериальных мазей.
Если на коже постоянно появляются различные виды угрей, врач может посоветовать:
- Пройти полное обследование для выявления возможных проблем со здоровьем.
- Изменить привычный образ жизни (перейти на правильное питание, отказаться от вредных привычек, наладить режим труда/отдыха и избавиться от стрессов).
- Пропить курс антибактериальных препаратов (по необходимости) или других лекарств, уничтожающих причину появления сыпи. Такие медикаменты обеспечат лечение папул и прочих видов высыпаний изнутри.
- Выполнить серию ультрафиолетового лечения, оно поможет заживлению пораженных участков тканей и поможет предупредить появление новых угрей.
- Регулярно использовать аптечные средства для ухода за кожей, подобранные в индивидуальном порядке.
- Посещать косметолога для проведения специальных процедур (чистки лица, масок, пилинга и пр.).
Пустулы либо папулы на лице и прочих участках тела могут провоцироваться бактериальными, грибковыми, паразитарными и вирусными недугами, требующими особенного лечения под контролем врача. Попытки самолечения могут усугубить картину и привести к формированию на лице рубцовых изменений – шрамов.
 Загрузка…
Загрузка…Папуло-пустулезная форма акне – причины и лечение
Что это такое
 Акне – это воспалительный процесс, протекающий в забитых жиром сальных железах. Виновниками проблемы становятся патогенные микроорганизмы, которые в закрытых порах имеют идеальные условия для размножения. Как только немного ослабляется иммунитет, на лице и/или теле появляются высыпания.
Акне – это воспалительный процесс, протекающий в забитых жиром сальных железах. Виновниками проблемы становятся патогенные микроорганизмы, которые в закрытых порах имеют идеальные условия для размножения. Как только немного ослабляется иммунитет, на лице и/или теле появляются высыпания.
Медики выделяют четыре стадии тяжести акне, как дерматологического заболевания: легкую, среднюю, тяжелую и очень тяжелую. Различаются они по количеству и характеру высыпаний и их месторасположению. Средняя степень называется папуло-пустулезной формой.
Для нее характерно три вида патологических образований:
- Комедоны. Уплотнения внутри закрытых сальными пробками пор, которые выглядят как черные или белые точки. Это затвердевший жир, смешанный с ороговевшими мертвыми чешуйками верхнего слоя эпидермиса, микрочастичками грязи и пыли, остатками косметики. Темнеют они из-за процессов окисления при контакте с воздухом.
- Папулы. Красные или розовые прыщики, слегка возвышающиеся над поверхностью кожи. Они часто располагаются группками, а при сильном воспалении могут практически сливаться.
- Пустулы. Прыщи с гнойным содержимым беловато-желтого цвета, окаймленные покрасневшим воспаленным участком. После их вскрытия при неправильном уходе за кожей могут образоваться язвочки, от которых остаются шрамы.
Крупных плотных узлов и кист при пустулезной форме акне пока еще нет. И если вовремя начать лечение, есть шанс избавиться от проблемы без остаточных рубцов и пятен.
Диагностика
Диагностировать любое дерматологическое заболевание (акне именно таким и является: код по МКБ – 10) должен врач. Но заподозрить наличие проблемы и принять решение о визите к специалисту помогает как раз присутствие на коже упомянутых выше видов высыпаний.
Удобный прием диагностики – фотографирование лица крупным планом. Причем только одной половины – правой или левой. На попавшем в объектив участке кожи должно быть не более 25-30 образований, большинство из которых – комедоны, а лишь 3-5 – папулы или пустулы.
Кстати, процедуру фотографирования стоит повторять с определенной периодичностью. Это поможет воочию убедиться в том, насколько эффективно лечение и как идет процесс заживления ранок. Такие сведения облегчают работу врачу, а отсутствие положительной динамики может стать поводом для замены препаратов.
Основные причины
Поскольку акне – следствие гиперактивности сальных желез, то прямой или косвенной его причиной является все, что ее увеличивает:
- гормональный дисбаланс, в том числе на фоне приема лекарственных препаратов;
- неправильный или нерегулярный уход за кожей, особенно при генетической предрасположенности;
- сильные или длительные стрессы, хроническая усталость, постоянные недосыпания;
- острые или хронические заболевания ЖКТ, дисбактериоз кишечника;
- слишком жирная или сладкая пища, провоцирующая повышение выработки инсулина.
К сожалению, чаще всего у истоков пустулезной формы акне стоят внутренние причины, которые не всегда легко быстро выявить и, тем более, устранить. Нередко она проявляется у подростков из-за резких гормональных скачков, но затем самостоятельно проходит без интенсивной терапии. А вот если прыщи продолжают выскакивать или внезапно появились у взрослого – это может быть симптомом серьезных неполадок в организме.
Лечение
При отсутствии лечения и грамотного ухода за кожей велика вероятность, что степень тяжести заболевания увеличится, и оно перейдет в тяжелую хроническую форму. И первым шагом должен стать визит к врачу с последующим прохождением обследования. Народные методы вылечить прыщи папулы помогают не всегда. А аптечные препараты пусть лучше назначит врач.
Обследование
Кроме визуального обследования и сбора анамнеза, врач часто выписывает направление на лабораторные анализы. Обычно это исследование крови – общее и на определенные виды гормонов. При подозрении на патологию щитовидной железы может быть также назначено УЗИ этого органа.
Дерматологу обязательно надо сообщить, какими хроническими заболеваниями вы страдаете, как долго, какие лекарственные препараты принимаете систематически или в течение последних нескольких дней. Также он может попросить вас рассказать, как выглядит ежедневный уход за кожей и какими косметическими средствами вы пользуетесь. Мелочей здесь нет, поэтому постарайтесь быть максимально точным и откровенным.
Аптечные препараты
Угри папулезные, пока в них еще отсутствует гнойное содержимое, достаточно хорошо поддаются лечению наружными мазями. Прежде чем назначить средства с антибиотиками, врач убедится в их необходимости, а также проведет пробу на эффективность и переносимость. Самостоятельно покупать себе такие препараты я категорически не рекомендую.
С большой вероятностью вам могут предложить использовать также:
- салициловый спирт – для протирания пораженных участков кожи;
- «болтушку» с ихтиолом или серой – ею смазывают угри или делают из нее компрессы;
- кератолитики– вещества, растворяющие мертвые клетки для предотвращения образования новых комедонов;
- третиноид – эффективный противовоспалительный препарат, быстро снимающий покраснения;
- цинковую мазь – совершенно безвредное гипоаллергенное средство с отличным подсушивающим эффектом.
Стандартный курс лечения составляет обычно полтора-два месяца. Но состояние кожи начинает улучшаться примерно с третьей недели. В самом начале терапии даже возможно обострение, которое придется просто перетерпеть, – это процесс интенсивного очищения эпидермиса.
Если на лице уже присутствуют заполненные гноем пустулы, воздействие на организм должно быть более интенсивным. Обычно врач назначает также внутренний прием антибиотиков, а при необходимости – проводит коррекцию гормонального фона (только по результатам анализов!).
Одновременно принимаются все меры для укрепления иммунной системы – от пересмотра рациона питания до приема мультивитаминных комплексов и иммуномодуляторов. Ни о каком закаливании в этот период речь идти не может в принципе.
Также надо избегать сильного перегревания, переохлаждения, слишком активных физических нагрузок и длительного пребывания на солнце.
Народные методы
При папулопустулезной форме акне народные методы чаще всего оказываются неэффективными, если только они не являются частью правильно подобранного комплексного лечения. Они могут привести к временному улучшению состояния кожи. Но если не устранена основная причина высыпаний, как только интенсивная терапия прекращается, они «расцветают» вновь.
- Косметическая глина. Может применяться в виде аппликаций только на пораженные участки кожи или в составе маски на все лицо. Обладает отличными антибактериальными и противовоспалительными свойствами. Адсорбирует кожный жир, помогает отшелушивать ороговевшие клетки, очищает и стягивает поры.
- Алоэ с медом. Классическое сочетание с мощным целебным потенциалом. Смешанные в равных пропорциях компоненты наносят на воспаленные участки кожи и оставляют до нескольких часов (можно на ночь). Состав быстро вытягивает гной, стимулирует регенерацию тканей, предотвращает появление следов и пятен постакне.
- Кефир с лимоном. Такая маска отлично увлажняет кожу, слегка отбеливает ее, уменьшает активность сальных желез, купирует воспалительные процессы. В половину стакана кефира добавить чайную ложку свежевыжатого лимонного сока. Наносить слоями на все лицо или только на пораженные участки. Будет слегка пощипывать, но в данной ситуации это полезно – прижигаются высыпания, активизируется капиллярное кровообращение. Через 20 минут состав смыть и нанести успокаивающий крем, чтобы убрать остаточное покраснение.
- Травяные отвары или разведенные с водой спиртовые настойки. Используют для регулярного протирания лица вместо традиционных лосьонов. Делать это можно до 3-4 раз в день. Но старайтесь не пересушить кожу, чтобы на активизировать повторно сальные железы.
- Толченый аспирин. Также считается народным средством, хотя покупают таблетки в обычной аптеке. Его добавляют в крем или глиняные маски. При небольших очагах воспаления можно развести до кашицы водой и сделать аппликацию. Практически моментально подсушивает прыщи и не дает образовываться гнойникам. Но после него надо не забывать использовать увлажняющий крем.
Хочу предостеречь отдельно об опасности использования масок и пилингов при наличии пустул. Если они повреждаются во время процедуры, то гнойное содержимое легко размазать по большим участкам кожи и тем самым поспособствовать быстрому распространению высыпаний. При наличии только папул и комедонов они могут оказаться очень полезными.
Подводя итоги
Если не стараться избавляться от угрей папуло-пустулезных всеми доступными методами, то заболевание достаточно быстро прогрессирует и постепенно поражает не только лицо, переходя в тяжелую хроническую форму. Для нее уже характерны глубокие подкожные фурункулы и кистозные образования, которые удалять иногда приходится хирургическим путем.
А приходилось ли вам сталкиваться с такой проблемой? Удалось ли бесследно избавиться от папуло-пустулезного акне. Если да, то какие средства и способы оказались наиболее эффективными? Уверена, что если вы захотите поделиться такой информацией в комментариях, она будет полезной и для других посетителей сайта.
Папуло-пустулезные угри — фото, что такое
Сыпь и прыщи на лице – не только эстетическая проблема, но и признак значительных нарушений в организме. Иногда именно они обращают внимание пациента на какие-либо патологии.

Что такое гнойничковые высыпания?
В дерматологии папулами называют сыпь в виде небольших очагов воспаления, а пустулами – маленькие гнойнички полушаровидной формы. И то, и другое объединяется под названием прыщей на лице.
В основе патогенеза папуло-пустулёзных угрей лежит последовательная закупорка протоков сальных желёз, образование пробки из их секрета, которая становится питательной средой для бактерий.
В отличие от других видов прыщей, в развитии заболевания принимают участие возбудители – чаще всего это условно-патогенная микрофлора, обитающая на коже, но не наносящая вреда здоровому человеку.
Одной из причин активизации бактерий может быть ослабление иммунитета при различных болезнях. Другим провоцирующим фактором считается неправильное питание, нездоровая экологическая обстановка, производственные вредные факторы.
Причиной угрей могут быть:
- Болезни желудочно-кишечного тракта.
- Ослабление иммунной системы.
- Гормональные сбои.
- Беременность.
- Себорея.
- Повышенная потливость.
- Жирность кожи.
- Последствия стрессов.
- Побочные эффекты некоторых лекарственных препаратов.
- Несоблюдение правил личной гигиены.

Внешние признаки кожного заболевания распознать довольно легко – элементы сыпи имеют заметный красный цвет, чаще всего возвышаются над эпидермисом, болезненны. Кожа под ними может быть неизменённой или покрасневшей.
Если высыпания держатся долго, они приобретают синюшный оттенок. Распространённый метод борьбы с прыщами – раздавливание – часто приводит к тому, что элементы сыпи существуют дольше.
После того, как угри вскрываются, на их месте образуется небольшая эрозия, которая редко затрагивает глубокие слои эпидермиса и заживает быстро и без последствий. Постакне – пигментированные следы на коже – остаются редко.
Видео: Полезная информация
Угревая болезнь на лице, лечение
Чтобы устранить регулярно возникающие прыщи, необходим комплексный подход. Используются средства ухода за кожей, препараты для устранения инфекции, а также средства для борьбы с причинами воспаления на уровне всего организма.
Лечить угревую болезнь должен дерматолог, поскольку самостоятельные попытки избавиться от высыпаний могут только ухудшить положение и вызвать осложнения.
Для диагностики причин, вызывавших угревую болезнь, врач назначает ряд анализов. Иногда это может быть полноценное и довольно длительное по времени обследование.
В список процедур, которые необходимы для диагностики угревой болезни, входят:
- Общий и биохимический анализ крови.
- Анализы мочи и кала.
- При необходимости – бактериологический анализ отделяемого из гнойников.
- При необходимости – обследования органов ЖКТ.
- Иммунологические и аллергологические пробы.
Количество анализов зависит от того, насколько быстро удаётся установить причину.

Уход за кожей
Правильный уход за лицом является основой лечения угревой болезни. Очень часто именно неправильный подбор гигиенических средств усугубляет течение патологии и является одним из провоцирующих факторов.
Первое, о чём нужно помнить пациентам – необходимость ежедневного умывания тёплой водой со специальным средством – гелем, пенкой или лосьоном. Использование мыла может пересушить кожу, что пагубно отразиться на её состоянии.
Второе – питательные и увлажняющие кремы. Их необходимо наносить перед каждым выходом на улицу, перед сном, а при сухой коже – при необходимости. Особенно важно проводить такую процедуру в холодное время года.
Очень важно при подборе средств для ухода за лицом помнить, что излишнее обезжиривание кожи приводит к усилению работы сальных желёз, как следствие – прыщи только усиливаются. Поэтому важным становится увлажнение и питание.

Средства, борющиеся с папуло-пустулёзными угрями, выпускаются косметической промышленностью в больших количествах. Это различные лосьоны и кремы против прыщей и чёрных точек. Выбирать среди них нужный лучше всего по совету дерматолога.
Дополнительно можно воспользоваться местными антисептическими средствами – мирамистином или хлоргексидином. Их наносят на кожу после умывания с помощью ватного диска, протирать лицо после этого не надо.
Следует избегать гигиенических средств на основе перекиси водорода и спирта – они сушат кожу, вызывая усиленную работу сальных желёз. По той же причине не следует смазывать прыщи йодом или зелёнкой – это не принесёт пользы, но сделает внешний вид гораздо хуже.
Хороший эффект дают противовоспалительные мази – Целестодерм, Тридерм и другие. Они снимают воспаление и устраняют боль. Такие средства нельзя применять при явных признаках ослабленного иммунитета.
Из мазей с антибактериальным эффектом наиболее эффективен Левомеколь – он устраняет большинство возбудителей. Кроме того, это лекарство продаётся в аптеках без рецепта.

Можно ли наносить макияж (фото)
Поскольку проблема прыщей на лице больше всего волнует женщин, то не удивителен и вопрос о том, можно ли пользоваться декоративной косметикой. Угри – это некрасиво, и многие дамы предпочитают их скрывать.
Так делать категорически нельзя. Косметические средства, в первую очередь это касается тональных кремов и пудр, ухудшают отток кожного сала. Проще говоря, они «забивают» поры и провоцируют появление прыщей.
Кроме того, полностью скрыть дефекты кожи может только опытный визажист, поэтому прыщи остаются заметными и сохраняются гораздо дольше. Наиболее разумный подход – ограничиться лёгким макияжем глаз и губ или вообще не краситься до выздоровления.

Диета и образ жизни при папуло-пустулёзных угрях
Как уже говорилось, для полного выздоровления необходим комплексный подход, который включает в себя не только правильный уход за лицом, но и лечение системных причин (они были перечислены в первом разделе).
Для этой цели проводится лечение основных заболеваний, общеукрепляющая терапия, подбирается диета. Назначать все эти мероприятия должен дерматолог в тесном взаимодействии с диетологом, эндокринологом и другими специалистами.
Диета при угревой болезни требует легкоусваиваемых и богатых витаминами продуктов. Если у пациента нет заболеваний ЖКТ и непереносимости, то ему необходимо употреблять больше молока, овощей и фруктов.
В рацион следует добавить овощные салаты, особенно содержащие морковь, с заливкой из растительных масел. Необходимые для здоровой кожи витамины А и Е – жирорастворимые, но растительные липиды полезнее животных.

Из мяса предпочтительны диетические нежирные сорта – телятина, очищенная от кожицы курица. Молоко и обезжиренные молочные продукты станут прекрасным дополнением к столу, а количество яиц лучше ограничить.
Сладости можно и нужно заменить фруктами – свежими, в виде салатов, соков и киселей. Хорошо отразятся на внешности йогурты. Количество чая и особенно кофе в рационе следует уменьшить.
Среди блюд, которые не пойдут на пользу – жареные, острые и жирные. Не следует переедать, злоупотреблять сладким. Все перечисленные продукты усиливают работу сальных желёз.
Нужно отказаться от алкоголя, курения и других вредных привычек – они нарушают выработку кожного сала, ухудшают состояние кожи, усиливают высыпания.
Полезными будут регулярные прогулки на свежем воздухе, солнечные ванны. Умеренные физические нагрузки позволят справляться со стрессами, поддерживать свой организм в хорошей форме, а если есть лишний вес – избавиться от него.

Фото
Лечение системных заболеваний
Во многих случаях правильно ухода за кожей и здорового образа жизни достаточно, чтобы вернуть цветущий вид. Тем не менее, бывают ситуации, когда необходимы более решительные меры.
Назначение лекарств, которые борются с гормональными сбоями, иммунными заболеваниями, патологиями пищеварительной системы и другими – дело профильных специалистов.
Если наличие прыщей – не основная проблема, а всего лишь одно из проявлений патологии, дерматолог назначит консультации соответствующих докторов, а они уже пропишут нужные обследования, лекарства и процедуры.
Для лечения собственно угревой болезни применяются следующие группы препаратов:
- Витамины, прежде всего А и Е.
- Противовоспалительные средства.
- Иммуномодуляторы.
- Антибиотики широкого спектра действия.
Иммуномодуляторы считаются спорной группой препаратов, но они очень важны в тех случаях, когда местный и общий иммунитет страдает.
Для улучшения работы ЖКТ могут быть назначены кишечные сорбенты, ферментные препараты, при необходимости – слабительные. Это позволяет нормализовать работу кишечника, препятствует накоплению токсинов.

Приём антибиотиков и противовоспалительных средств врач прописывает в том случае, если применение мазей с подобным эффектом не принесло результатов. Схема приёма может быть достаточно сложной, и её нужно соблюдать строго, чтобы добиться результата.
ПУСТУЛЕЗНЫЕ ВЫСЫПАНИЯ (ДЕРМАТОЗЫ) (медицинская энциклопедия)
1. Чем отличается пустула
от везикулы, или пузыря?
Пустула — это гнойная везикула,
или пузырь. Содержимое везикулы прозрачное или полупрозрачное, в то время
как пустула заполнена лейкоцитами. Пустула является первичным морфологическим
элементом. Большинство пустулезных дерматозов начинается с пустулы, однако
возможно изначальное появление везикулы, которая затем превращается в пустулу
(везикулопустулез).
2. Как классифицируют
пустулы?
Пустулы классифицируют на
основании преимущественной локализации воспалительных клеток (субкорнеальные,
фолликулярные), патогенеза (инфекционный, аутоиммунный), преобладания тех
или иных воспалительных клеток (нейтрофилы, эозинофилы) и клинических проявлений.
Пустулы бывают однокамерные или многокамерные.
Классификация пустул
ПАТОГЕНЕЗ | ЛОКАЛИЗАЦИЯ |
Инфекционный |
|
Реакция на укусы клещей | Интраэпидермальная |
Кандидоз | Субкорнеальная |
Фурункул/карбункул | Фолликулярная |
Импетиго | Субкорнеальная |
Керион | Фолликулярная |
Вакцинальная инфекция/вакцинация | Интраэпидермальная |
Наследственный |
|
Пустулезный псориаз | Субкорнеальная, Интраэпидермальная |
Синдром Рейтера | Субкорнеальная, Интраэпидермальная |
| Медикаментозные реакции | |
| Акнеформные медикаментозные реакции | Фолликулярная |
| Токсическая эритема с пустулами | Субкорнеальная |
| Галогенодерма | Интраэпидермальная |
| Различные | |
| Акне некротические милиарные | Фолликулярная |
| Токсическая эритема новорожденных | Фолликулярная |
| Фолликулит декальвирующий | Фолликулярная |
| Милиария (потница) пустулезная | Выводной проток потовой железы |
| Пустулезный бактериоз | Интраэпидермальная |
| Розацеа (Розовые угри) | Фолликулярная |
| Субкорнеальный синдром | Субкорнеальная |
| Транзиторный неонатальный пустулезный дерматоз | Субкорнеальная |
| Акропустулез новорожденных | Субкорнеальная, Интраэпидермальная |
3. Какие пустулезные реакции кожи наиболее распространены?
Угри вульгарные, хотя и не все высыпания при этом заболевании пустулезные (см. гл. 21), а также инфекционные пустулезные дерматозы.
4. Назовите типы пустулезного
псориаза. Как их дифференцировать?
Пустулезный псориаз можно
разделить на локализованный и генерализованный. Локализованный пустулезный
псориаз встречается на любом участке кожного покрова, а также на бляшках
при классическом псориазе. Самостоятельными вариантами являются акродерматит
длительно протекающий (акродерматит Аллопо), характеризующийся поражением
дистальных отделов пальцев стоп и кистей в виде пустул и корок, и пустулезный
псориаз ладоней и подошв. В настоящее время нет ясности в том, являются
ли пустулезные поражения ладоней и подошв своеобразной формой псориаза
или отличным от него заболеванием, называемым пустулезным бактеридом (рисунок
А).
Вариантами генерализованного
пустулезного псориаза являются пустулезный псориаз Цумбуша, экзантемный
генерализованный пустулезный псориаз и герпетиформное импетиго. Вариант
Цумбуша рассматривается как генерализованная пустулизация предшествующего
бляшечного или эритродермического псориаза. Генерализованный экзантемный
пустулезный псориаз развивается внезапно на пораженной коже (рисунок В).
Герпетиформное импетиго связано с беременностью, часто отмечается гипокальциемия.
Пустулезный псориаз. А. Генерализованный
пустулезный псориаз с выраженной эритемой, усеянной множеством пустул.
В. Хронические пустулезные высыпания на стопе
5. Провоцируют ли какие-либо
факторы развитие генерализованного пустулезного псориаза?
Наиболее важный фактор,
инициирующий развитие генерализованного пустулезного псориаза,— прием внутрь
кортикостероидов. При обследовании 104-х больных провоцирующая роль стероидов
установлена у 37 человек (36 %). Другие факторы включают инфекцию (13 %),
гипокальциемию (9 %), беременность (3 %).
6. Отличается ли лечение
пустулезного псориаза от классического бляшечного?
Многие методы, применяемые
для лечения классического псориаза, используются в терапии пустулезного.
Ретиноиды, особенно этретинат, наиболее эффективны при пустулезном псориазе
и являются препаратами выбора для генерализованных форм.
7. Что такое пустулезный
бактерид?
Пустулезный бактерид (Эндрюса)
— дерматоз, природа которого окончательно не установлена. Многие дерматологи
рассматривают его как пустулезный псориаз, локализующийся на ладонях и
подошвах у больных, не имеющих ни клинических, ни анамнестических данных
о псориазе. Заболевание провоцируется бактериальной очаговой инфекцией
(зубов, миндалин, желчного пузыря) и полностью разрешается после ее ликвидации.
Установлено, что введение кандидозного антигена ухудшает течение заболевания
у 37 % больных. Недавнее обнаружение бактериальных суперантигенов позволяет
предполагать наличие иммунных пусковых механизмов пустулезного бактерида.
8. Почему некоторые
авторы считают пустулезный бактерид особой формой локализованного пустулезного
псориаза ладоней и подошв?
Это мнение основано на том,
что у отдельных больных с пустулезными поражениями ладоней и подошв встречаются
типичные псориатические элементы на других участках тела. Клинические и
гистологические изменения кожи на ладонях идентичны таковым при пустулезном
бактериде. Есть авторы, которые предпочитают термин пустулез ладоней
и подошв.
9. Что такое субкорнеальный
пустулезный дерматоз (болезнь Снеддона-Вилкин-сона)?
Субкорнеальный пустулезный
дерматоз — редкое доброкачественное хроническое рецидивирующее заболевание,
описанное Снеддоном и Вилкинсоном в 1956 г. Наиболее часто оно поражает
женщин среднего возраста, однако может проявляться в любом возрасте, и
даже у детей. Как правило, процесс начинается в интертригинозных и сгибательных
областях в виде аннулярных или спиралевидных поверхностных везикуло-пустул
или пустул. Высыпания растут по периферии, образуя различной степени выраженности
корки и чешуйки. Поражения других органов в большинстве случаев не наблюдается,
но иногда встречается серонегативный ревматоидоподобный артрит.
Субкорнеальный пустулезный дерматоз.
Изолированная пустула и аннулярные поражения в виде чешуек и корок и поверхностных
пустул
10. Каков патогенез
субкорнеального пустулезного дерматоза?
Патогенез субкорнеального
пустулезного дерматоза неизвестен, и даже факт наличия такой нозологии
остается предметом дискуссий. Большинство авторов расценивает его как самостоятельное
заболевание, однако некоторые полагают, что это вариант пустулезного псориаза.
Гистологически в обоих случаях определяется субкорнеальная полость, содержащая
нейтрофилы.
Против связи субкорнеального
пустулезного дерматоза с псориазом наиболее убедительно свидетельствуют
различия в клинических проявлениях у больных субкорнеальным пустулезным
дерматозом и псориазом, а также отсутствие у них анамнестических данных
о псориазе. Последние исследования показали, что у некоторых больных субкорнеальным
пустулезным дерматозом встречаются отложения IgA между кератиноцитами,
однако неясно, имеет ли это отношение к патогенезу, или это эпифеномен.
Некоторые препараты (например, карбонат лития) могут вызывать обострение
заболевания за счет увеличения миграции нейтрофилов в очаги поражения.
11. Как лечить субкорнеальный
пустулез?
Субкорнеальный пустулез
не излечивается, однако течение заболевания можно контролировать. Это редкий
дерматоз, поэтому убедительных сравнительных данных о лечении нет.
Имеются сообщения о блестящих
результатах применения дапсона и этретината; реже назначают преднизон внутрь,
местные кортикостероиды, сульфапиридин, витамин Е, УФВ-терапию.
12. Являются ли кожные
изменения частью триады при болезни Рейтера?
Классическая триада болезни
Рейтера включает негонококковый уретрит, конъюнктивит, артрит. Но данное
сочетание симптомов встречается только у 40 % больных, поэтому слизисто-кожные
поражения могут играть роль в диагностике заболевания. Изменения слизистых
и кожи характеризуются неспецифическим стоматитом, подногтевым гиперкератозом
и онихолизисом, цирцинарным баланитом и бленорагической кератодермией.
Кератодермия встречается у 1/3 больных и начинается с точечных
воспалительных папул с последующим образованием пустул, гиперкератозных
папул и бляшек. Наиболее часто они встречаются на подошвах, но иногда отмечаются
также на волосистой части головы, локтях, коленях, ягодицах и гениталиях.
Гистологические изменения идентичны таковым при пустулезном псориазе.
13. Какие медикаментозные препараты
наиболее часто вызывают пустулезные высыпания?
Медикаменты могут вызывать
различные формы пустулезных высыпаний, обострять течение пустулезного псориаза
и субкорнеального пустулезного дерматоза. Первичные медикаментозные пустулезные
сыпи классифицируют на акнеформные сыпи, галогенодерму и токсическую эритему
с пустулами.
• Акнеформные сыпи: системные
стероиды, фенитоин, литий, йодиды, бромиды, изониазид
• Галогенодерма: йодиды,
бромиды
• Токсическая эритема с
пустулами — редкое заболевание в виде эритемы, усыпанной пустулами, сопровождающееся
лихорадкой и тошнотой,— вызывается антибиотиками (клотримоксазол, стрептомицин,
цефалоспорины)
Медикаментозные высыпания. Аннулярное
пустулезное высыпание на спине после приема внутрь йодида калия (йододерма)
14. Что такое милиарные некротические
акне?
Это хронический фолликулит
волосистой части головы, проявляющийся обычно у женщин среднего возраста
фолликулярными пустулами, быстро подсыхающими с образованием перифолликулярных
корок. Заболевание может сопровождаться зудом, что приводит к развитию
экскориаций. Образование рубцов или потеря волос не наблюдаются. Хороший
лечебный эффект дает тетрациклин в небольших дозах, который иногда принимают
годами.
15. Что такое декальвирующий фолликулит?
Декальвирующий фолликулит
— это редкое заболевание неизвестной этиологии, проявляющееся рубцовой
алопецией. Дерматоз характеризуется фолликулярными пустулами, нередко аннулярных
очертаний, быстро превращающихся в корки, которые могут определять клиническую
картину. Отмечается постоянное выпадение волос и развитие очаговой рубцовой
алопеции.
Лечение малоэффективно;
обычно назначают местные кортикостероиды и антибиотики внутрь. Имеются
отдельные сообщения о хорошем лечебном эффекте рифампина и сульфата цинка.
16. Каков патогенез пустулезной милиарии?
Все формы милиарии развиваются
в результате задержки пота в железах вследствие закупорки выводных протоков.
Патогенез пустулезной милиарии окончательно не ясен, но считается, что
повышение температуры окружающей среды и окклюзия приводят к пролиферации
бактерий, токсины которых повреждают акросирингиум (интраэпидермальная
часть выводного протока эккринной потовой железы). В зависимости от уровня
окклюзии выделяют несколько форм милиарии (потницы). При наличии большого
количества нейтрофилов в области акросирингиума развивается вялая пустула
(пустулезная милиария). Если заболевание протекает менее тяжело и воспаление
выражено незначительно, образуются только воспалительные папулы (милиария
красная). В случае легкого механического поражения акросирингиума (например,
при солнечном ожоге) воспалительная реакция минимальная, и развивается
поверхностная везикула (милиария кристаллическая).
Пустулезная милиария, проявляющаяся
многочисленными пустулами на спине
17. Как лечить пустулезную милиарию?
Необходимо исключить воздействие
жары и высокой влажности, а также ношение одежды, способной вызывать окклюзию,
поскольку эффективных методов лечения нет.
Имеются сообщения о попытках
применения слабых растворов салициловой кислоты или пластырей, удаляющих
роговой слой с целью устранения обструкции, однако эффективность этих методов
не подтверждена. Требуются недели, а иногда и месяцы для восстановления
нормального потоотделения.
18. Какова дифференциальная диагностика
пустулезных высыпаний в неонатальном периоде?
Токсическая эритема новорожденных
Транзиторный неонатальный
пустулезный меланоз
Недержание пигмента (чаще
везикулезная форма)
Стафилококковая инфекция
Herpes simplex (чаще
везикулезная форма)
Кандидоз
Врожденный сифилис
19. Как дифференцировать токсическую
эритему новорожденных от транзиторного неонатального пустулезного меланоза
(ТНПМ)?
Оба заболевания принадлежат
к доброкачественным везикуло-пустулезным дерматозам неизвестной этиологии,
развивающимся в первые дни жизни. Токсическая эритема поражает до 20 %
новорожденных. Она не имеет расовой предрасположенности, проявляется эритемой
на лице; у 10-20 % больных в центре эритемы развиваются пустулы. При гистологическом
исследовании выявляется поверхностный фолликулит, состоящий в основном
из эозинофилов. Эозинофилия встречается в 20 % случаев. Очаги поражения
разрешаются без лечения в течение 7-10 дней. ТНПМ наблюдается лишь у 5
% чернокожих новорожденных и менее чем у 1 % — белокожих. Клинически заболевание
проявляется везикулопустулезом (вне связи с эритемой), который разрешается
без лечения. При гистологическом исследовании определяется пустула под
роговым слоем, содержащая нейтрофилы и не связанная с фолликулами. Эозинофилы
крови в норме. Оба дерматоза доброкачественные и лечения не требуют.
20. Кто подвержен наибольшему
риску заболеть акропустулезом новорожденных?
Акропустулез новорожденных,
также называемый акропустулезом младенцев,- это воспалительное заболевание,
которое было впервые описано в 1979 г. Большинство сообщений касалось черных
детей с юга США, однако болезнь встречается среди представителей других
рас и стран (в частности, в Скандинавии). Для него характерны рецидивирующие
интенсивно зудящие везикуло-пустулы диаметром 1-2 мм на конечностях. Гистологически
определяются интраэпидермальные полости, содержащие нейтрофилы. В большинстве
случаев заболевание разрешается ко 2-му году жизни.
вверх
Пустулы — Сыпи(высыпания)
Что такое пустула?
Пустула – это первичный воспалительный элемент сыпи, который являет собой гнойный процесс в дерме или эпидермисе. Внутри пустулы находится гной, который может быть серым и белым. Ели гной имеет зеленоватый или же желтый оттенок, то пустула стал последствием инфекции. Размером бывают от одного до 10 миллиметров. Обычно вокруг гнойной головки можно наблюдать болезненное покраснение. По своей природе бывают фолликулярные и нефолликулярные. Фолликулярные пустулы образуются в волосяной фолликуле, что и определяет их название. Нефолликулярные — развиваются вне волосяной фолликулы. Также различаются гнойнички по форме: конусообразной, плоской, шарообразной. Иногда при нажатии на пустулу она может сопровождаться болезненной реакцией.
Причина возникновения пустул
Если на коже появилась пустула, причины ее возникновения могут быть самыми разными. Главной причиной являются бактерии стафилококки и стрептококки. Также пустулы возникают при некоторых болезнях: ветряная оспа, кандидозе (грибковом заболевании), дисгидрозе (хронической аллергии), акне (угревой болезни), а также чесотка, чума, сифилис и т.д. Но как заявляют в один голос все врачи: главной причиной высыпаний на коже является снижение иммунитета организма. Поэтому появление высыпаний на коже должно быть поводом для беспокойства. И только врач-дерматолог, взяв анализы, сможет с точностью сказать, что стало причиной появления в дерме или эпидермисе пустул.
Лечение пустул
Пустула возникает из-за попадания в повреждения кожи гноеродных бактерий, которые вызывают процесс воспаления. В ходе воспаления возникает пустотелый элемент, внутри которого находится гной. В большинстве случаев пустулы проходят сами собой. Но стоит заметить, что гной, содержащийся в полостях такого высыпания, может попасть в кровь, что чревато негативными последствиями. Что бы этого избежать лучше пройти курс лечения, которое зачастую не очень болезненное.
Одним из способов является нанесение йода точечно. Иными словами наносится йод непосредственно на место воспаления. Процедуру с нанесением «боевой раскраски» следует повторять три раза в день. Если, конечно же, йодная точка блекнет медленно, то число нанесений может быть меньше.
Для преодоления такой проблемы как пустулы, лечение может быть разнообразным, но более популярны вещества для наружного применения: зинерит, далацин, дифферин, скиноре и базирон. такие средства обладают ярко выраженным антисептическим свойством. Также они способствуют попаданию кислорода в поры кожи, уменьшению секрета, выделяемого сальными железами. Препараты могут быть водянистые, так могут быть в виде геля. Наносится вещество точечно или же полностью смазывается все область поражения папулами. Процедура повторяется два раза в день: с утра и вечером. Иногда врачи прописывают антибиотическое лечение.
Пустулы на лице
Акне или угревая болезнь чаще всего является причиной высыпаний на лице. На втором месте идут инфекционные заболевания, такие как ветряная оспа, корь и т.д. Акне чаще проявляется в подростковом возрасте и связана с пресловутым половым созреванием, которое обуславливает изменение гормонального фона и как следствие активность сальных желез. Производство сальными железами большего количества кожного жира (сала) ведет к закупориванию пор. Следствием чего является закупоривание пор и проявлению папул. Папулы на лице могут проявляться и по другим причинам: стресс, наследственность, применение таких медицинских препаратов как кортикостероиды, сдавливание кожи и привычка трогать лицо грязными руками.
Главное помнить, что своевременное и правильное лечение поможет быстро избавиться от проблем с кожей, таких как пустулы, фото которых довольно не эстетичны. Эти пустулы были запущены и привели кожу человека к подобному состоянию.
Пустула: фото
1. Фото папула и пустула
2. Фото: Пустулы на спине
3. Пустула на подбородке, фотография
Похожие статьи:
Гнойники
Импетиго
Папула
Фурункулы
Экзантема
Таблица 1: Протокол об острой, генерализованной везикулярной или пустулезной сыпи | Оспа
Диаграмма 1: Протокол об острой, генерализованной везикулярной или пустулезной сыпи | Оспа | CDC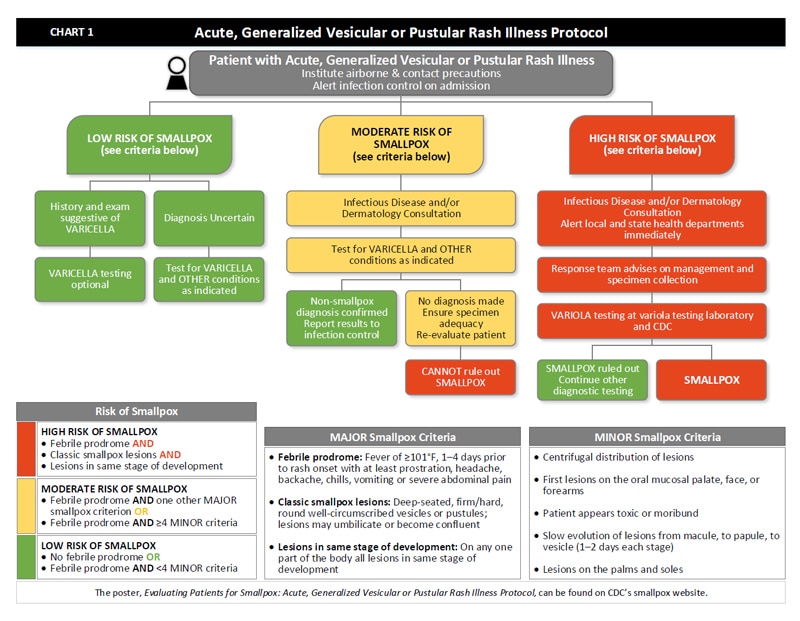
- При поступлении у пациента острой генерализованной болезни с везикулярной или пустулезной сыпью принять меры предосторожности, связанные с воздушно-капельным путем и контактом.Предупредить инфекционный контроль при поступлении.
- Определите риск заражения оспой пациента, используя ОСНОВНЫЕ и НЕЗНАЧИТЕЛЬНЫЕ критерии.
- Есть три ОСНОВНЫХ критерия:
- Фебрильный продромальный период: лихорадка ≥101 ° F за 1–4 дня до появления сыпи, по крайней мере, с прострацией, головной болью, болью в спине, ознобом, рвотой или сильной болью в животе
- Классические очаги оспы: глубоко расположенные твердые / твердые круглые четко очерченные пузырьки или пустулы; поражения могут сливаться в пуповину или сливаться
- Поражения на одной стадии развития: На любой части тела все поражения на одной стадии развития
- Есть пять НЕЗНАЧИТЕЛЬНЫХ критериев:
- Центробежное распространение поражений
- Первые очаги поражения слизистой оболочки лопатки, лица или предплечий
- Пациент токсичен или умирает
- Медленное развитие поражений от макулы до папулы и пузыря (1-2 дня на каждой стадии)
- Поражения ладоней и подошв
- Если у пациента нет продромального периода с лихорадкой ИЛИ он имеет продром с лихорадкой ИЛИ <4 НЕЗНАЧИТЕЛЬНЫХ критериев, риск заболевания оспой у пациента низкий .
- Если в анамнезе и обследовании пациента имеется подозрение на ветряную оспу, тестирование на ветряную оспу не является обязательным, и риск оспы составляет низкий .
- Если диагноз не определен, сделайте тест на ветряную оспу и другие заболевания, как указано. Риск оспы низкий .
- Если у пациента есть лихорадочный продром И еще один ОСНОВНОЙ критерий оспы ИЛИ если у пациента имеется лихорадочный продром И ≥ 4 НЕЗНАЧИТЕЛЬНЫХ критериев, риск оспы для пациента составляет умеренный .
- Получить консультацию инфекциониста и / или дерматолога.
- Тест на ветряную оспу и другие указанные условия.
- Если тесты подтверждают диагноз, не связанный с оспой, сообщите о результатах в отдел инфекционного контроля. Риск заболевания оспой у пациента низкий.
- Если после завершения анализов диагноз не поставлен, убедитесь в адекватности образца и повторно оцените состояние пациента. На данный момент риск оспы для пациента составляет средней степени .
- Если повторная оценка не выявила диагноз, вы НЕ МОЖЕТЕ исключить оспу.Риск больного оспой ВЫСОКИЙ .
- Если у пациента имеется продромальная лихорадка И классические очаги оспы И поражения на одной и той же стадии развития, риск оспы для пациента составляет ВЫСОКИЙ .
- Получите консультацию инфекциониста и / или дерматолога и немедленно сообщите в местные и государственные органы здравоохранения.
- Группа реагирования из местного и / или государственного департамента здравоохранения проконсультирует по вопросам ведения и сбора образцов.
- Провести тестирование на натуральную оспу в испытательной лаборатории натуральной оспы и в Центре контроля заболеваний.
- Если тестирование на натуральную оспу исключает оспу, продолжайте другие диагностические тесты. Риск заболевания оспой низкий.
- Если вирус натуральной оспы положительный, значит, оспа подтверждена.
- Есть три ОСНОВНЫХ критерия:
Протокол генерализованной везикулярной или пустулезной сыпи
- Учебный ресурс
- Проводить исследования
- Искусство и Гуманитарные науки
- Бизнес
- Инженерная технология
- Иностранный язык
- история
- математический
- Наука
- Социальная наука
Топ подкатегорий
- Продвинутая математика
- алгебра
- Basic Math
- Исчисление
- Геометрия
- Линейная Алгебра
- Предварительная алгебра
- Предварительное исчисление
- Статистика и вероятность
- Тригонометрия
- другое →
Топ подкатегорий
- Астрономия
- Астрофизика
- Биология
- Химия
- Науки о Земле
- Наука об окружающей среде
- Наука о здоровье
- Физика
- другое →
Топ подкатегорий
- Антропология
- Закон
- Политология
- Психология
- Социология
- другое →
Топ подкатегорий
- Бухгалтерский учет
- Экономика
- Финансы
- Управление
- другое →
Топ подкатегорий
- Аэрокосмическая техника
- Биоинженерия
- Химическая инженерия
- Гражданское строительство
- Компьютерные науки
- Электротехника
- Промышленный инжиниринг
- Машиностроение
- Веб-дизайн
- другое →
Топ подкатегорий
- Архитектура
- Связь
- английский
- Гендерные исследования
- Музыка
- исполнительских искусств
- Философия
- Религиоведение
- Написание
- другое →
Топ подкатегорий
- Древняя история
- Европейская история
- История США
- Всемирная история
- другое →
Топ подкатегорий
- Хорватский
- Чешский
- Финский
- Греческий
- Хинди
Диаграмма 2: Лабораторные исследования острой, генерализованной везикулярной или пустулезной сыпи | Оспа
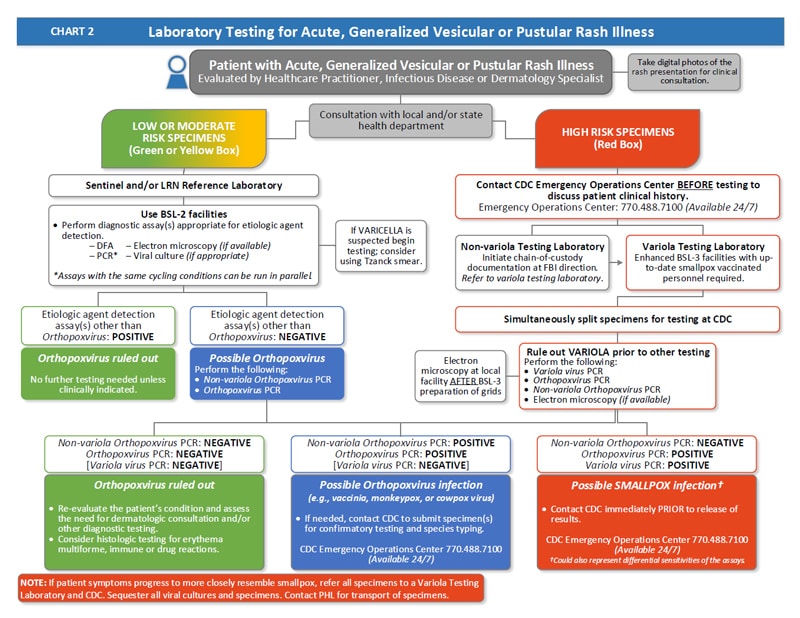
- Пациент поступает с острой генерализованной везикулярной или пустулезной сыпью и осмотрен врачом, инфекционистом или дерматологом.
- Сделайте цифровые фотографии сыпи для клинической консультации.
- Проконсультируйтесь с местным и / или государственным отделом здравоохранения.
- Если оценка пациента определяет, что у пациента низкий или средний риск оспы, образцы для тестирования также будут иметь низкий или средний риск и будут проверены дозорным и / или справочной лабораторией LRN.
- Используйте оборудование BSL-2 для выполнения диагностических тестов, подходящих для обнаружения этиологического агента. Варианты:
- DFA
- ПЦР (анализы с одинаковыми условиями цикла можно проводить параллельно)
- Электронная микроскопия (при наличии)
- Посев на вирус (при необходимости)
- Если есть подозрение на ветряную оспу, начать тестирование; рассмотрите возможность использования мазка Цанка.
- Если результаты теста на выявление этиологического агента, отличного от Orthopoxvirus , положительны:
- Ортопоксвирус исключен. Никаких дополнительных тестов не требуется, если нет клинических показаний. У пациента низкий риск заболевания оспой.
- Если результаты анализа на выявление этиологического агента, отличного от Orthopoxvirus , отрицательны:
- Orthopoxvirus Возможен.
- Выполните следующие тесты:
- Ортопоксвирус, не связанный с натуральной оспой ПЦР
- Ортопоксвирус ПЦР
- Если результаты ПЦР Ортопоксвируса не натуральной оспы и ПЦР Ортопоксвируса дают отрицательный результат, Ортопоксвирус исключается.
- Переоценить состояние пациента и оценить необходимость дерматологической консультации и / или других диагностических тестов.
- Рассмотрите возможность гистологического исследования на наличие многоформной эритемы, иммунных реакций или реакций на лекарства.
- Если результаты ПЦР , не относящейся к ортопоксвирусу натуральной оспы , и ПЦР Orthopoxvirus положительны:
- Orthopoxvirus Возможна инфекция, отличная от вируса натуральной оспы (например, вирус коровьей оспы, оспы обезьян или коровьей оспы).
- При необходимости, свяжитесь с CDC, чтобы отправить образец (ы) для подтверждающего тестирования и типирования. Центр экстренных операций CDC доступен 24/7 по телефону 770-488-7100.
- Используйте оборудование BSL-2 для выполнения диагностических тестов, подходящих для обнаружения этиологического агента. Варианты:
- Если оценка пациента определяет, что у пациента ВЫСОКИЙ риск оспы:
- Свяжитесь с центром неотложной помощи CDC по телефону 770-488-7100 перед тестированием, чтобы обсудить историю болезни пациента.
- Если образцы находятся в лаборатории, проводящей испытания без оспы:
- Начать цепочку поставок по указанию ФБР.Обратитесь в испытательную лабораторию натуральной оспы.
- Если образцы находятся в испытательной лаборатории натуральной оспы:
- Используйте расширенные возможности BSL-3. Требуется, чтобы персонал, проводящий тестирование, был в курсе своих прививок от оспы.
- Одновременно разделенные образцы для тестирования в CDC.
- Исключить оспу перед другим тестированием. Выполните следующее:
- Вирус натуральной оспы ПЦР
- Ортопоксвирус ПЦР
- Ортопоксвирус, не связанный с натуральной оспой ПЦР
- Электронная микроскопия (при наличии).Выполните электронную микроскопию на местном предприятии ПОСЛЕ подготовки сеток BSL-3.
- Если ПЦР неортопоксвируса отрицательный, ПЦР Orthopoxvirus отрицательный, а ПЦР вируса натуральной оспы отрицательный:
- Ортопоксвирус исключен.
- Переоценить состояние пациента и оценить необходимость дерматологической консультации и / или других диагностических тестов.
- Рассмотрите возможность гистологического исследования на наличие многоформной эритемы, иммунных реакций или реакций на лекарства.
- Если ПЦР неортопоксвируса положительный, ПЦР Orthopoxvirus положительный, а ПЦР вируса натуральной оспы отрицательный:
- Orthopoxvirus Возможна инфекция, отличная от вируса натуральной оспы (например, вирус коровьей оспы, оспы обезьян или коровьей оспы).
- При необходимости, свяжитесь с CDC, чтобы отправить образец (ы) для подтверждающего тестирования и типирования. Центр экстренных операций CDC доступен 24/7 по телефону 770-488-7100.
- Если ПЦР неортопоксвируса отрицательный, ПЦР Orthopoxvirus положительный, а ПЦР вируса натуральной оспы отрицательный:
- Возможно заражение оспой (хотя это также может отражать различную чувствительность анализов)
- Немедленно свяжитесь с CDC ДО публикации результатов.Позвоните в Центр экстренных операций CDC по номеру 770-488-7100 (круглосуточно)
ПРИМЕЧАНИЕ. Если симптомы у пациента прогрессируют и становятся более похожими на оспу, направьте все образцы в лабораторию тестирования натуральной оспы и CDC. Изолируйте все вирусные культуры и образцы. Свяжитесь с PHL для транспортировки образцов.
,Обследование пациентов на оспу: протокол острой, генерализованной везикулярной или пустулезной сыпи | Оспа
С 1977 года нигде в мире не было случаев естественной оспы. Случай с высоким риском оспы — это неотложная ситуация для общественного здравоохранения и медицины. Немедленно (не дожидаясь результатов лабораторных исследований) сообщайте обо всех СЛУЧАЯХ ВЫСОКОГО РИСКА в инфекционный контроль больницы и соответствующий отдел общественного здравоохранения.
В правой части рисунка есть изображения больных оспой.Эти изображения показывают классические очаги оспы и типичное распределение сыпи при оспе. На изображениях больных оспой видно, что на любой части тела все поражения находятся на одной стадии развития. Другие изображения показывают, что поражения имеют пуповину, могут сливаться, и что у большинства пациентов с оспой есть поражения на ладонях или подошвах.
В правом нижнем углу рисунка есть таблица, в которой перечислены общие заболевания, которые можно принять за оспу. Эти состояния и их клинические признаки:
| Состояние | Клинические подсказки |
|---|---|
| Ветряная оспа (первичная инфекция вирусом ветряной оспы) |
|
| Опоясывающий лишай распространенный |
|
| Импетиго ( Streptococcus pyogenes, Staphylococcus aureus) |
|
| Лекарственные высыпания |
|
| Контактный дерматит |
|
| Малая многоформная эритема |
|
| Большая многоформная эритема (синдром Стивенса-Джонсона) |
|
| Инфекция, вызванная энтеровирусами, особенно болезнь рук, ног и рта |
|
| Простой герпес распространенный |
|
| чесотка; укус насекомых (в том числе блох) |
|
| Контагиозный моллюск |
|
В левой части рисунка есть изображения пациентов с ветряной оспой (ветряной оспой), классическими поражениями при ветряной оспе и типичным распределением сыпи при ветряной оспе.На изображениях больных ветряной оспой видно центростремительное распределение сыпи. На другом изображении изображена тыльная сторона руки пациента с поражениями на разных стадиях развития.
В нижнем левом углу рисунка есть таблица, в которой перечислены способы отличить ветряную оспу от натуральной оспы. Ветряная оспа (ветряная оспа) — это заболевание, которое чаще всего следует путать с оспой. При ветряной оспе:
- Нет продрома или умеренный
- Поражения представляют собой поверхностные пузырьки: «капля росы на лепестке розы»
- Поражения появляются на посевах: на любой части тела есть поражения разной стадии (папулы, пузырьки, корки)
- Центростремительное распределение: наибольшая концентрация поражений на туловище, наименьшее количество поражений на дистальных отделах конечностей.Может затронуть лицо / кожу головы. Иногда одинаково поражается все тело.
- Первые поражения на лице или туловище
- Пациенты, которые редко бывают токсичными или умирают
- Быстрое развитие: поражения быстро развиваются от пятен до папул, от пузырьков до корок (<24 часов)
- Ладони и подошвы редко задействованы
- Пациент не имеет достоверной истории вакцинации против ветряной оспы или ветряной оспы
- 50-80% вспоминают о заражении ветряной оспой или опоясывающим лишаем за 10-21 день до появления сыпи