цена, польза и вред, отзывы, название лекарств, последствия, техника выполнения
Содержание статьи:
Блокада спины и позвоночника – лечебная методика, которая используется для устранения болевой симптоматики и других неврологических проявлений. В отличие от препаратов в других формах выпуска (таблетках и мазях), растворы, применяемые для данной процедуры, позволяют быстрее купировать неприятные симптомы.
Показания и противопоказания к процедуре
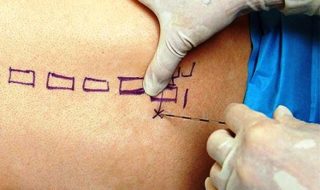
При сильных болях в позвоночнике из-за грыжи, остеохондроза, выполняют лекарственную блокаду
Болеть спина может по различным причинам. Виной тому часто выступает остеохондроз, межпозвонковая грыжа, протрузия диска. Дискомфорт имеет различную выраженность: от легкого до интенсивного.
На фоне выраженной боли изменяется психологический настрой. Это сказывается и на клинической картине, так как под действием стрессовых факторов в организме начинают обостряться различные заболевания. Поэтому терпеть сильную боль не нужно. Если не помогают таблетки и мази, можно прибегнуть к постановке блокад.
Метод лечения имеет небольшое количество противопоказаний, редко вызывает побочные реакции. Несмотря на это, терапевтический эффект от одной процедуры непродолжителен. Требуется курсовая терапия. Количество процедур за 1 курс – 2-15 с перерывом в 3-4 дня.
Блокада – это укол лекарственного средства в область, откуда распространяется болевой синдром. Механизм исчезновения клиники обусловлен:
- раздражением болевых рецепторов и усилением боли;
- дальнейшим уменьшением интенсивности симптома;
- полной ликвидацией симптома.
После окончания действия препарата болевой синдром возвращается, но с меньшей интенсивностью.
Показания к лечебному мероприятию
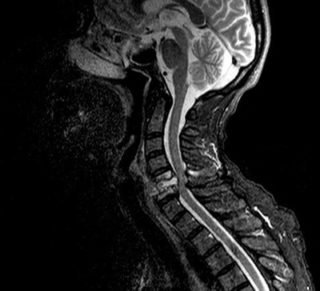
Чтобы избежать воспаления при спинальном инсульте, делают блокаду со стероидными препаратами
Блокада спинального отдела делается по следующим показаниям:
- болевой синдром в области позвоночника, который вызван остеохондрозом, невралгией, межпозвоночной грыжей, остеоартрозом, другими дегенеративно-дистрофическими процессами;
- радикулит, ишиас;
- инсульт спинного мозга;
- послеоперационный период;
- мышечные боли в спине.
Исходя из причины назначения медикаментозной техники, существует следующая классификация блокад:
- сегментарная;
- вертебральная;
- позвоночная;
- внутрисуставная;
- внутрикорешковая;
- блокада седалищного нерва.
Локальный укол медикаментозного раствора проводят в очаг поражения или под него, в зону с воспалительным процессом в период обострения боли. Существует периартикулярная (внутритканная) и периневральная (в нервный канал) блокада.
Сегментарный метод лечебной процедуры предполагает осуществление паравертебральной блокады, которая делается в сегмент позвоночного столба подкожно. Технику чаще используют при мышечных болях, вызванных остеохондрозом.
Вертебральная блокада так же используется при болевом синдроме со стороны спины. Раствор вводят под кожный покров, в области между остистыми позвонковыми отростками.
Позвоночная блокада позволяет устранить болевую симптоматику, вызванную защемлением спинномозговых корешков. Укол позволяет временно отключить нервную проводимость за счет введения местного анестетика. Назначают при дегенеративно-дистрофических процессах (остеохондрозе, грыже диска, спондилоартрозе).
Суставная блокада предполагает введение препарата в мелкий или крупный сустав, когда боль обусловлена дегенеративным процессом или воспалением. В некоторых случаях укол делают не в сустав, а в мышцу для снижения спазмов, усиливающих боль.
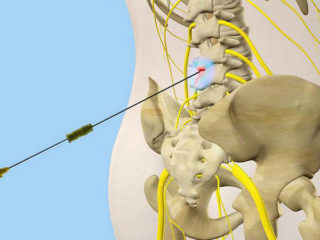
Внутрикорешковая блокада снимает воспаление и отек вокруг нерва
Внутрикорешковая блокада предполагает введение анестетика в зону с периферическим нервом. Назначают при невралгии, онкологическом поражении позвоночника, мышечных патологиях спины.
Блокада седалищного нерва проводится при развитии хронического заболевания воспалительной этиологии, которое сопровождается болевым синдромом. Укол делают в узел седалищного нерва. В большинстве случаев используют Новокаин.
Важно довериться опытному специалисту, так как неправильная техника выполнения лечебной процедуры, например, при случайном касании нервной ткани, может вызвать осложнения.
Цена, по которой можно сделать блокаду позвоночника, зависит от вида лечебной процедуры.
Противопоказания к лечению
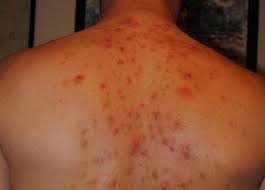
Блокаду не делают, если у пациента на спине имеются очаги воспаления или раны
Инъекции медикаментозных средств не проводятся, если существуют противопоказания:
- нарушение процесса свертываемости крови в виде гемофилии, тромбоцитопении;
- лихорадочный синдром, повышенная температура;
- инфекционное поражение кожного покрова в области необходимого введения препарата;
- нарушение работы сердечно-сосудистой системы в виде аритмии и гипотонии;
- тяжелая сердечная, почечная, печеночная недостаточность;
- выраженное нарушение психоэмоционального фона в виде эпилепсии и психических расстройств;
- бессознательное состояние.
Не назначают лечение блокадами женщинам в период беременности и детям, а также при сопутствующем приеме антикоагулянтов.
Укол в позвоночник от боли в спине не проводится при непереносимости состава лекарства. В противном случае возникают побочные реакции, вплоть до анафилактического шока и летального исхода.
Виды препаратов для уколов
Терапевтическое действие зависит от выбора медикамента, который используют для постановки блокады. В большинстве случаев назначают обезболивающие растворы. Иногда их сочетают с гормональными и хондропротекторами.
Анестетики
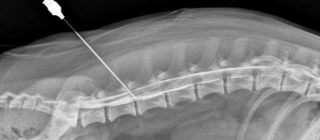
Новокаиновая блокада купирует боль на 2 — 3 часа, снимает мышечный спазм
Болеутоляющим эффектом обладают препараты Лидокаин, Новокаин, Тримекаин. Составляющие компоненты лекарства распространяются в нервные волокна, блокируют натриевые каналы, что останавливает передачу нервного импульса и болевых сигналов в церебральный отдел.
Терапевтическое действие можно наблюдать уже в первые 2 минуты после укола. Продолжительность эффекта – до 2-3 часов. За счет прекращения передачи болевых импульсов происходит уменьшение рефлекторного спазма мышц, облегчение подвижности пораженного отдела.
Новокаиновая, лидокаиновая и другие блокады анестетиков способствуют расширению сосудов. Редко препараты наносят вред здоровью, вызывая аллергические проявления. Поэтому перед проведением блокады рекомендуется провести тест на переносимость (внутрикожная проба).
Возможно внутривенное и внутримышечное введение анестетиков. Эффективность в таких случаях не меньше.
Глюкокортикоиды
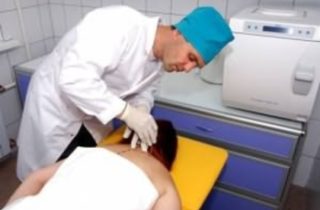
Блокада гидрокортизоном снимает воспаление и боль, длительность до нескольких суток
Кортикостероидные препараты (Кеналог, Дексаметазон, Дипроспан, Гидрокортизон и др.) обладают выраженным обезболивающим и противовоспалительным эффектом. Действующие компоненты уменьшают синтез медиаторов воспаления, проницаемость клеточных мембран. Действие направлено на клеточный иммунитет, уменьшение миграции лимфоцитов в место с воспалительным процессом.
Одним из первых гормональных препаратов, используемых в постановке блокад, был Гидрокортизон. Средство обладает непродолжительным действием. Среднее время лечебного эффекта у препаратов Метилпреднизолон и Триамцинлон. Длительным действием обладает Дипроспан.
Хондропротекторы
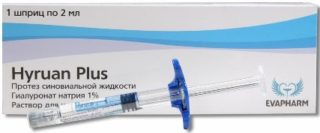
Гиалуроновая кислота может применяться в комплексной схеме при блокаде
Часто в комплексе с обезболивающими уколами назначают введение растворов из группы хондропротекторов. Терапевтический эффект связан с профилактикой возникновения болевых ощущений за счет направленности на первичный процесс – дегенеративно-дистрофические изменения в позвоночнике.
Препараты защищают и восстанавливают хрящевые ткани, покрывающие межпозвонковые диски и прилегающие суставы. Активные компоненты увеличивают продукцию гликозаминогликанов – веществ, которые составляют хрящ.
К данной группе относятся средства Хондроитина сульфат, Глюкозамин, Алфлутоп (Alflutop). Медикаменты способствуют облегчению подвижности суставов позвоночника, скольжения поверхностей. В комплексе врач может назначить введение гиалуроновой кислоты.
Начинают действовать подобные средства только после прохождения полного курса терапии. Количество уколов и продолжительность лечения подбирает врач. Как долго сохранится эффект, зависит от степени патологических изменений.
Особенности проведения лечения
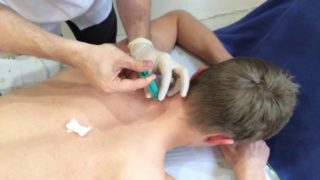
Обезболивание шейного отдела проводят в стерильных условиях только в лечебном заведении
К разным отделам позвоночника в медицине применяют различные виды блокад. Например, для шейного отдела назначают:
- блокаду большого затылочного нерва;
- селективную фораминальную периневральную;
- артикулярную;
- блокаду шейно-грудного узла;
- блокаду передней лестничной мышцы.
Грудной отдел лечат следующими блокадами:
- костовертебральной;
- паравертебральной.
К поясничному отделу применяют:
- эпидуральную;
- селективную фораминальную периневральную;
- артикулярную.
Блокаду большого затылочного нерва назначают при истинной невралгии шейного отдела. Иглу вводят между дорзальными дужками первого и второго позвонка шеи. Редко, но все же не исключены случаи травмирования позвоночной артерии.
Шейную селективную фораминальную блокаду выполняют при болях в шейной зоне с иррадиацией в руку, при радикулопатии, вызванной грыжей диска или дегенеративным фораминальным стенозом. Иглу устанавливают там, где нерв входит в межпозвонковый отдел, ниже корня дуги позвонка шеи.
Шейную артикулярню блокаду пациенту проводят при спондилоартрозе и спондилоартралгии – патологиях, которые сопровождаются болевой симптоматикой. Иглу устанавливают под наклоном, минуя наружную яремную вену, под контролем компьютерной томографии.
Блокаду передней лестничной мышцы назначают при остеохондрозе и других дегенеративно-дистрофических процессах. Иглу устанавливают при натягивании лестничной мышцы между поперечными отростками 3 и 4 шейных позвонков и первым ребром.
Блокаду шейно-грудного узла проводят при остеохондрозе, синдроме позвоночной артерии. Иглу вводят под контролем компьютерной томографии в область сонного бугорка.

Блокаду грудного отдела проводят под контролем УЗИ
Костовертебральную блокаду назначают при дегенеративно-дистрофических процессах грудного отдела позвоночника. Иглу вводят под контролем компьютерной томографии между реберной шейкой и корнем дуги грудного позвонка.
Сакральную эпидуральную блокаду назначают при дегенеративно-дистрофических процессах в поясничном отделе позвоночника, радикулопатии, грыже межпозвонкового пространства. Иглу вводят в крестцово-копчиковую связку. В исключительных случаях могут отниматься нижние конечности.
Поясничную селективную фораминальную периневральную блокаду назначают при фораминальном или постфораминальном симптоматическом радикулите. Иглу вводят на выходе нервного корешка из межпозвоночного пространства поясницы.
Артикулярную блокаду поясничной зоны проводят при болевом синдроме, вызванном заболеваниями суставов позвонков, имеющих дегенеративную этиологию. Иглу вводят в пораженный дугоотросчатый сустав.
Паравертебральную блокаду назначают при дегенеративно-дистрофических процессах в позвоночнике (остеохондрозе, спондилоартрозе и др.). Иглу вводят перпендикулярно фронтальной плоскости позвонка, доводя до его дужки.
Побочные реакции и осложнения
Перед блокадой врач обязан провести тест на аллергию
Многочисленными отзывами доказано, что пользы от лечебных блокад больше, чем вреда. Однако уколы в позвоночник и другие отделы спины могут вызывать негативные реакции. Последствия разделяют на 2 группы: местные и общие.
К местным осложнениям относят:
- болевой синдром и отек в области введения иглы;
- подкожное кровоизлияние;
- некротические изменения в подкожных тканях;
- неспецифический (неинфекционный) процесс.
Опасные реакции общего характера:
- аллергическая реакция в виде снижения артериального давления, нарушения дыхательной функции, генерализированных отеков, зудящего синдрома, кожной сыпи;
- неврологические симптомы в виде головной боли, головокружения, учащения сердечного ритма, комы.
Эпидуральная блокада может стать причиной случайного прокола мозговой оболочки. При этом лекарственный раствор проникает не в спинной отдел, как необходимо, а в субарахноидальную полость. В результате начинает постепенно вытекать спинномозговая жидкость, снижая тем самым внутричерепное давление. Это становится причиной ухудшения самочувствия, появления головных болей и нарушения дыхательной функции.
Врач может случайно сделать укол в полость сосуда, что вызывает местное токсическое отравление. Часто наступает скорый летальный исход на фоне сердечного приступа. При введении гормонального препарата может развиться анафилактический шок.

Эпидуральная инфекция возможна при низком иммунитете пациента
Присоединение инфекции возможно при эпидуральной блокаде. Воспалительный процесс может быть поверхностным или глубоким, в зависимости от глубины введения раствора. Повышается общая температура, уровень лейкоцитарных клеток в крови.
Если блокада проводится при нарушении свертывающей функции крови, возможно внутреннее кровотечение с дальнейшим образованием местной гематомы.
Нарушение функционирования мочевыделительных органов происходит, если лечебная процедура проводится на поясничном или пояснично-крестцовом отделе позвоночника. Если не провести терапию осложнения, симптомы переходят в хроническую форму, впоследствии вызывая дистрофию детрузорных мышц (оболочки мочевого пузыря).
Для исключения риска негативных реакций важно довериться квалифицированному врачу, который имеет соответствующие навыки. Блокада – серьезное лечебное мероприятие, которое нужно проводить по правилам.
Блокада в медицине и неврологии: что это такое, лидокаиновая блокада нерва и триггерных точек, процедура укола в шею, виды
Чаще всего пациенты обращаются к врачу, чтобы устранить боль, недомогание, дискомфорт. Врач устанавливает причину и старается сделать процесс обезболивания быстрее. Есть медикаментозные и хирургические способы устранения болезненных ощущений, мануальная терапия, иглотерапия и др.
Один из относительно молодых методов лечения болевого синдрома – лечебная блокада. Купирование боли с помощью лекарственной блокады принципиально отличается от других методов терапии болевых синдромов, действует быстро и эффективно с наименьшими осложнениями.
Что такое термин блокада в медицине
Лечебная блокада – метод терапии болевого синдрома, клинических проявлений заболеваний, основанный на введении медикаментов в виде уколов в нервные точки, а также в ткани, принимающие участие в иннервации пораженных органов.
Врачи, выполняющие такой вид лечения в процедурном кабинете, обязательно должны знать анатомию и физиологию человека, учитывать показания и противопоказания к выполнению блокад, возможные осложнения. Пациент заранее заполняет письменное согласие на проведение процедуры.

Плюсы и минусы
Основной механизм метода – свойство анестетика временно подавить возбудимость рецепторов и проведение импульсов по нервам.
Плюсы процедуры:
- обезболивающий эффект наступает быстро;
- побочные эффекты минимальны;
- многократность применения;
- стойкий терапевтический эффект.
Минусы – воспалительный эффект, токсические, аллергические, травматические виды осложнений. Высококвалифицированные специалисты клиник сводят к минимуму вероятность возникновения осложнений.
Показания
 Инъекции назначают строго по показаниям индивидуально, если другие методы не помогают.
Инъекции назначают строго по показаниям индивидуально, если другие методы не помогают.
Основные показания к применению метода — стойкий болевой синдром при трофических нарушениях конечностей, остеохондрозе позвоночника, артралгии, невралгии, послеоперационных, лицевых и головных болей.
Показания для быстрого купирования боли:
Противопоказания
Позвоночные инъекции противопоказаны при:
- кровотечениях;
- инфекционных заболеваниях;
- отсутствии сознания;
- аллергии к медикаментам;
- аритмии, сердечной недостаточности;
- миастении;
- артериальной гипотонии;
- эпилептических припадках в анамнезе, лихорадочных состояниях;
- психических заболеваниях;
- детском возрасте;
- беременности, периоде кормления грудью;
- тяжелых поражениях печени, почечной недостаточности;
- обострении сахарного диабета, открытой язвы желудка.
Виды блокад
 Процедура имеет много разновидностей. Специалист подбирает подходящий тип блокады на основании диагноза и индивидуальных показателей пациента.
Процедура имеет много разновидностей. Специалист подбирает подходящий тип блокады на основании диагноза и индивидуальных показателей пациента.
В зависимости от воздействия на тканевые или нервные структуры различают разные околопозвоночные блокады:
- Тканевые – перидуральная и периартикулярная – укол выполняется в мягкие ткани вокруг позвоночника.
- Рецепторные – инъекции делают в биологически активные точки на коже.
- Проводниковые – блокируют нервные волокна, при этом введение лекарств может быть эпидуральным, параневральным, параваскулярным.
- Ганглионарные – укол делают в нервные узлы и сплетения.
По методу воздействия
Локальные – делают в место поражения ткани, вокруг воспаления, рубца, в околосуставные ткани и в каналы, места прохождения нервов.
Сегментарные – делают в сегменты позвоночника, ответственные за определенный участок кожи, соединительной ткани, мышцы, костной системы; вводимые лекарства оказывают влияние на состояние внутренних органов. Околопозвоночные инъекции достигают терапевтического эффекта, избавляя от дискомфорта в пояснице.
По принципу использования
По этому принципу блокады подразделяются на лечебные и диагностические.
Лечебные – безопасный метод для лечения синдромов, болезней и недугов с сильной болью неврологического, ревматоидного, постоперационного характера.
Диагностические — устанавливают причины болей. Если болевые ощущения – результат воспаления или раздражения структур с болевыми рецепторами, то после введения анестетика все боли на некоторое время затихают, и врач устанавливает точный диагноз.

По разработчику
Блокада по Вишневскому
А. В. Вишневский ввел лечебные новокаиновые блокады в неврологии в зависимости от показаний:
- шейная – травмы грудной клетки, головы;
- короткая – воспаления кожи на начальных стадиях: фурункулы, маститы;
- паранефральная – кишечная непроходимость, почечные колики;
- пресакральная – операции на кишке, воспаления в области таза, ущемление геморроидальных узлов;
- футлярная – воспаления, укусы змей, обморожения, ожоги конечностей.
На основе разработок А.В. Вишневского разработаны новокаиновые блокады:
- внутритазовая – при переломах тазовой кости;
- межреберная – используется в неврологии и травматологии;
- местная внутривенная – применяется при артрозе, гнойных заболеваниях рук и ног;
- паравертебральная – при травмах грудной клетки, переломах ребер.
Блокада по Катлену
Обезболивающая блокада нерва крестцово-подвздошного сочленения, применимая в ортопедии при пояснично-крестцовом остеохондрозе, — препарат-анестетик вводится в отверстие крестцового канала.
По локализации
Места введения медикаментов:
- отделы позвоночного столба, крестец;
- грушевидная мышца;
- седалищный, большеберцовый, затылочный, надлопаточный нерв;
- мышцы головы, передняя лестничная мышца;
- фасеточные суставы;
- задние ветви спинномозговых нервов;
- эпидуральное пространство спинного мозга;
- крестцово-подвздошное и крестцово-копчиковое сочленения.
Блокада позвоночника
Единственный инъекционный метод в участки позвоночного столба, быстро избавляющий человека от боли. Процедура обеспечивает терапевтический эффект безоперационного лечения грыж, невралгии. Врач наблюдает под контролем флюороскопа процесс проникновения лекарства в сустав.
Межреберная блокада
Человек ложится на бок, и врач делает инъекцию подкожно тонкой иглой, затем толстой иглой, перпендикулярно к нижнему краю ребра, вводя препарат в межреберье, чтобы достичь нерва. Применима блокада при болях в затылке, раздражении шейных корешков и остеохондрозе.
Блокада поясницы
Проводится одним из двух методов:
- Больной лежит на животе. Доктор находит локализацию боли путем пальпации, обрабатывает антисептиком, вводит новокаин вплоть до появления «корочки». Затем врач берет более толстую, длинную иглу и вводит ее до упора в поперечный отросток, далее частично извлекает иглу и направляет в отросток на 2 сантиметра.
- Врач вводит иглу над остистым отростком, до создания уплотнения на коже, потом длинная игла вводится вдоль боковой поверхности отростка. Новокаин вводится непрерывно. После появления сопротивления, движение иглы останавливается.

Блокада шейного сплетения
Блокада шейного отдела лидокаином применима при болях в шее из-за остеохондроза, грыж. Рассмотрим как делается процедура лидокаиновой блокады в шею. Пациент сидит, голова повернута в сторону от места проведения.
Врач использует уколы дексаметазона с лидокаином, вводя препарат на глубине 3 сантиметров. Все выполнение процедуры проходит под контролем рентгена.
Блокада суставов
Процедура снимает боль, восстанавливая функции в конечностях. С помощью длинной иглы лекарство вводится в проблемную зону. Показаниями для проведения обезболивания суставов выступают воспаления, мышечные спазмы, невралгии, ущемления нервов, посттравматические, постоперационные, неинфекционные артриты, артрозы, бурсит, заболевания околосуставных тканей.
Отзывы на внутрикостные блокады показывают, что после проведенной процедуры боли не беспокоят пациентов от полугода до 5 лет.
По виду используемых лекарств
Для блокад используют преимущественно местные анестетики, стероидные препараты. Лекарства отличаются друг от друга по длительности эффекта, токсичности, эффективности, механизму действия. Только врач выбирает вариант блокады, препарат и дозу. Перед инъекцией врач делает пробу на чувствительность, исключая аллергию.
Анестетики:
- «Новокаин». Обезболивание наступает через 2-5 минуты, длится до 2 часов. Внутриносовые и эпидуральные блокады выполняют при помощи инъекций раствора новокаина или гидрокортизона.
- «Лидокаин». Обезболивание длится до 3 часов.
- «Меркаин» – местный анестетик. Действие начинается через 10-20 минут, продолжительность эффекта составляет до 5 часов.
Кортикостероиды – противовоспалительные препараты, редко применяемые самостоятельно, в комплексе с анестетиками быстро устраняют боль, отек, воспаление, имеют противоаллергическое действие. Инъекции используют при патологии суставов, болях в спине.
Кортикостероиды:
- «Гидрокортизон» – для невральных блокад.
- «Дексаметазон» – для блокад суставов и мягких тканей.
- «Дипроспан» – при патологии позвоночника и суставов.
- «Кеналог» – пролонгированный кортикостероид для блокад суставов, позвоночника. Повторный укол можно делать через 2 недели.
Техника проведения лекарственной блокады триггерных точек нестероидными противовоспалительными средствами купирует боль, устраняет уплотнение в мышцах. Блокады применяются для лучшего терапевтического эффекта, уменьшения побочных реакций витамины группы В, антигистаминные и сосудорасширяющие средства.

Общие правила проведения блокад
Несколько базовых рекомендаций:
- Необходимо иметь представление о патологии, месте проведения блокады, правилах и технике выполнения, фармакологии, возможных осложнениях.
- Оценивается состояние здоровья больного, учитываются: возраст, вес, состояние сердца, сосудов, нервной системы, артериальное давление, состояние почек, печени, желудка, уровень сахара в крови, общий анализ крови, наличие аллергии.
- При диагностике обращают внимание на наличие родинок, варикоза, воспалений, расположение крупных сосудов, нервов. На основании пальпации точно определить место для проведения блокады.
- Обязательна консультация пациента о лечебной блокаде, механизме действия, результатах.
- Процедуру подготавливают и проводят в процедурном кабинете с соблюдением правил антисептики.
- Строгий контроль врача – специалист проверяет препараты, концентрацию, сроки годности, прозрачность, целостность упаковки шприцов, игл, ампул и флаконов с препаратами.
- При проведении процедуры медсестра должна следить за состоянием больного. После больному следует соблюдать постельный режим.
Осложнения
Лечебные блокады имеют риски возникновения осложнений. Если после блокады боль не уходит, возможно процедуру проводил неквалифицированный врач в нестерильных условиях.
Возможные осложнения:
- кровотечение;
- инфицирование, гнойные воспаления;
- повреждение мягких тканей, гематомы, некроз;
- воспаление сухожилий;
- аллергия – воспаления, зуд, отек, анафилактический шок; интоксикация – онемение языка, тошнота, судороги, кома;
- вегетососудистые реакции – учащенное сердцебиение;
- пункции полости;
- менингит.
Заключение
Медицинская блокада – эффективная, быстрая и максимально результативная методика с минимумом осложнений при квалифицированном подходе, избавляющая человека от приступов боли, множества патологий опорно-двигательного аппарата.
Нельзя относиться к процедуре небрежно, так как нарушение техники выполнения чревато серьезными последствиями. Купирование болевого синдрома разрешено проводить 4 раза в год. Для устранения боли достаточно 1 инъекции. Иногда процедуры проводят курсом до 15 инъекций с перерывами в 4-5 дней.
Блокада: что это, виды и проведение
Сколько эпитетов придумано для боли? «Сильная», «Режущая», «Ноющая», «Выматывающая», «Невыносимая»… Поэтому не иссякает людской поток к врачам в надежде избавиться от страданий, отравляющих жизнь. Отрадно, что медицина сегодняшнего дня благодаря новым технологиям имеет полный арсенал средств, способных побеждать боль и останавливаться на достигнутом не собирается.
Одной из широко использующихся современными эскулапами антиболевых методик является медицинская блокада, существующая в работе врачей уже более 100 лет, о которой здесь и пойдёт речь.
Что понимается под блокадой в медицине
Блокадой называется лечебная процедура купирования болевого приступа путём доставления анальгезирующего вещества непосредственно к нервным волокнам. Далее вещество-анестетик на молекулярном уровне вступает в сложное взаимодействие с нервными окончаниями, постепенно и избирательно блокирует возбуждение в рецепторе и продвижение его по нервному стволу. Таким образом достигается антиболевой результат.
Манипуляция выполняется методом инъекции в соответствии с определёнными правилами и с использованием специальных лекарственных препаратов, что позволяет скоро и эффективно облегчить состояние больного.
Глубокая инъекционная анестезия, обладая рядом преимуществ, способна решить многие проблемы со здоровьем:
- Быстрое обезболивающее действие.
- Борьба с воспалением и отёчностью.
- Возможное неоднократное применение до полного устранения болезненности.
- Восстановление нервных связей.
- Минимализация побочных эффектов.
- Дополнительная терапевтическая польза (расслабление чрезмерно напряжённых мышц и сосудов).
Основные показания для назначения анальгезирующей манипуляции неврологического характера:
- Остеохондроз.
- Невралгии и невриты.
- Сильные боли в шее, спине, пояснице различного генеза.
- Фантомная боль.
- Болевые приступы при грыжах межпозвоночного диска.
- Ревматизм и суставной остеоартроз.
- Различные травматические повреждения и другое.
Типы и разновидности обезболивающей процедуры
Классификаций у анальгезирующей медицинской процедуры немало. Например, в зависимости от поставленной цели проведения, известны следующие группы:
- Диагностическая (для уточнения и установки окончательного диагноза).
- Лечебная (направлена непосредственно на устранение причины патологии).
- Профилактическая (в целях предупреждения возможных осложнений на фоне боли).
Важно отметить и вид местных блокад, при которых доставление лекарства производится прямо в указанную область недуга:
- Периартикулярная (введение анальгетика происходит в околосуставную область).
- Периневральная (препарат вводится непосредственно в нервный канал).
- Сегментарная (обезболивающее средство подают в нужный сегмент позвоночного столба).
Наряду с локальной разновидностью существует и регионарная (периферическая), проходящая под контролем ультразвукового оборудования, к которой причисляют:
- Проводниковую.
- Эпидуральную и спиномозговую.
- Внутрисосудистую и внутрикостную.
При необходимости медиками может быть избран смешанный вариант, который совмещает локальный и регионарный.
Также, врачи-специалисты классифицируют рассматриваемые медицинские действия в соответствии от анатомической локализации их выполнения. Наиболее часто в медицинских учреждениях умельцы-медики работают с такими типами блокад-манипуляций, как:
- Межрёберная.
- Шейногого, грудного или пояснично-крестцового отделов.
- Коленного и плечевого суставов.
- Седалищного нерва и других.
Кроме того, в хирургической среде принято разделять описываемые здесь врачебные мероприятия, по принадлежности к средству-анальгетику, задействованному при их исполнении. Чаще всего это новокаиновая или лидокаиновая блокады (более подробно о них будет рассказано ниже).
Показания и запреты
Блокада – достаточно серьёзная процедура, требующая особо ответственного подхода, поэтому, перед тем, как её проводить, необходимо ознакомиться с имеющимися запретами. В арсенале врачей-специалистов существуют противопоказания как общего, так и местного порядка.
К первым причисляются:
- Дети 10-12 лет.
- Нарушение свёртываемости крови.
- Инфекция в крови (сепсис).
- Психические расстройства и заболевания.
- Крайне тяжелое шоковое состояние.
- Возражение пациента.
Ко вторым принято относить:
- Любое инфицирование зоны, куда планировался ввод анальгезирующего раствора.
- Фиброзное видоизменение ткани области инъекции.
Какими препаратами работают врачи-специалисты
Итак, настало время подробнее остановиться на лекарственных средствах группы анальгетиков, применяемых для купирования острого болевого приступа.
Обычно при проведении блокад в лечебных учреждениях используют такие проверенные временем анальгезирующие средства, как новокаин (прокаин) и лидокаин (ксилокаин).
Новокаин – одно из старейших обезболивающих, обладающее такими важными качествами, как результативность и минимальная токсичность. Благодаря этим характеристикам прокаин широко применяют в связочно-мышечном аппарате. Недостатки этого лекарства заключаются в скоротечном эффекте и случающихся аллергических реакциях у пациентов.

Лидокаин – более новый препарат по сравнению с предыдущим. Отличается менее выраженной изначально, но в последующем более глубокой степенью действия, а также практически не вызывает непереносимость.
Это были основные лечебные вещества, применяемые для проведения процедуры-блокады, но есть ещё и вспомогательные добавки, каждая из которых включается лечащим специалистом с определённой целью. Познакомимся с некоторыми из них.
Адреналин – один из самых известных вазоконстрикторов. Его сочетание в точной дозировке с анальгетиком способно придавать последнему стойкость действия и нетоксичность.
Сильнодействующие кортикостероиды (дексаметазон, преднизолон, гидрокортизон) выполняют в составе с противоболевыми компонентами несколько задач:
- Купирование воспаления.
- Усиление терапевтического эффекта.
- Борьба с возможными осложнениями.
Важно помнить, что вышеуказанные вещества должны применяться с осторожностью у больных пожилого возраста, а также не назначаться страдающим язвенной болезнью, сахарным диабетом, гипертонией.
Витамины группы В часто рекомендуют пациентам с различными неврологическими недугами, поэтому закономерно их употребление в анальгезирующих блокадах, ведь благодаря их полезным свойствам:
- Улучшается тканевое питание.
- Активизируются биохимические процессы.
- Повышается общая эффективность манипуляции.
Медпрепараты-антигистамины (супрастин, димедрол) в обезболивающем коктейле служат прекрасной защитой от неожиданных аллергических проявлений.
Стоит отметить и такие сосудорасширяющие составляющие антиболевого состава, как но-шпа или папаверин. Им под силу расслабить гладкую мускулатуру и упрочить результат от введения основного средства — анальгетика.
Как это происходит на практике
Для выполнения любой блокады в хирургии существуют общие принципы:
- Действие происходит (без учёта чрезвычайных обстоятельств) в малой операционной.
- Соблюдаются все необходимые условия асептики, как в случае с операцией.
- Во избежание нестандартной ситуации перед основной работой больному проводят внутрикожную пробу с медикаментом.
- По показаниям возможна предшествующая премедикация.
- Врач-специалист сначала обрабатывает руки, затем приступает к подготовке операционной зоны растворами йода и спирта (возможны и другие антисептики).
- Локальная область укола обкладывается стерильными пелёнками.
- Перед инъекционными мероприятиями положена повторная асептическая обработка кожи.
- Для удобства больного место вокруг предполагаемого укола обкалывается анестезирующим веществом.
- Основную деятельность доктор осуществляет при помощи специального шприца с иглой, продвигая последнюю мягко, но уверенно.
- Во время процедуры состояние пациента находится под постоянным контролем.
- По завершении лечебной миссии задействованный участок кожи защищается наложением стерильной повязки.
- После обезболивания пациенту рекомендуется 2-3 часа полного покоя.
Из истории
Подытоживая всё вышесказанное, будет нелишним добавить, что огромный вклад в базу современной практической хирургии в общем и, в частности, в разработку тактики проведения новокаиновых блокад вложил великий русский врач и учёный Александр Вишневский.
Под его научным руководством знания процесса выполнения обезболивающих манипуляций получили распространение во врачебной среде, что позволило спасти не одну человеческую жизнь в годы Великой Отечественной войны.
Похожие материалы:
Блокада в медицине что это
Что такое блокада? Это лечебная методика, в процессе которой человеку в определенную часть тела или в определенные зоны вводятся специальные лекарственные препараты. Чаще всего их вводят в нервные образования и ткани, которые так или иначе принимают участие в иннервации пораженного органа. Блокада той или иной части тела позволяет облегчить общее состояние или самочувствие больного человека, оказывая своим действием положительное влияние на заболевание. Одна из главных целей, которых придерживается блокада и все уколы – это устранить болевые ощущения и их источник.
Одним из наиболее важных моментов блокады является то, что борьба с пораженными частями тела должна проводиться максимально быстро и с самым маленьким количеством возможных негативных эффектов. Также важно, чтобы при проведении блокады не было лишних затрат по времени или финансовой части. В общем, блокада – это то, что действует максимально эффективно, поэтому неудивительно, что этим способом лечения пользуются врачи многих специальностей — травматологи, хирурги, ортопеды, неврологи, урологи, гинекологи, акушеры и другие.
Виды
По методу воздействия
По методике воздействия блокады делятся на локальные и сегментные.
Локальные
Локальные делают прямо в место поражения. Также их делают вокруг очагов поражения или под ними. Делятся, в свою очередь, на периартикулярные (производятся в околосуставные ткани) и периневральные (производятся в те каналы, в которых проходят нервы).
Сегментные (сегментарные)
Сегментные блокады воздействуют опосредованно, через перекрёстные нервные волокна. Делятся на паравертебральные и вертебральные.
Паравертебральная (околопозвоночная) блокада является квалифицированной процедурой, которую выполняют для купирования или же снижения болевых ощущений. Применяется преимущественно при болях в позвоночнике.
С технической точки зрения блокады паравертебрального характера — это введение квалифицированным медицинским специалистом смеси в пораженные места. Другими словами – это обыкновенный укол, инъекция, которая выполняется возле позвоночника. С её помощью можно на некоторое время отключить рефлексы, значительно снизить отек и улучшить питание нервного корешка, т.е. паравертебральная блокада отлично совмещает такие функции, как обезболивание и профилактические методики обнаружения сопутствующих заболеваний.
В случае болевого синдрома хронического характера возможно спазмирование мышц, что в итоге может стать причиной их неполного или неправильного функционирования.
Вертебральная блокада является одним из видов лечения и диагностики заболеваний позвоночника. В качестве лечения помогает избавиться от дискомфортных и болезненных ощущений, особенно в поясничной области, а в роли метода диагностики позволяет рассмотреть более подробно картину болезней, которые связаны с позвоночником.
По принципу использования
Лечебные
Лечебная блокада является безопасным методом, необходимым для лечения синдромов или каких-либо болезней и недугов, сопровождающихся сильной болью, носящей неврологический, ревматоидный, постоперационный и пр. характер.
Диагностические
Диагностическая блокада дает доктору возможность максимально точно и быстро установить причины болевых ощущений, поставить диагноз. В некоторых случаях ощущения могут быть рез
Внутрикостная блокада — Википедия
Материал из Википедии — свободной энциклопедии
Внутрикостная блокада — это способ лечения боли и связанных с ней чувствительных, двигательных, сосудистых нарушений методом введения анестетика в губчатое вещество кости.
Метод внутрикостного введения препаратов в губчатую ткань кости давно известен и является разновидностью внутривенного введения. Он применяется для введения больших объемов жидкостей и кровезаменителей в реанимации, внутрикостной анестезии и рентгенологических методов исследования. Пункция губчатой кости используется для исследования костного мозга.
В 1940-1950 г.г. российские ученые на основе морфологических и гистологических исследований дали теоретическое обоснование внутрикостной анестезии. Г.М. Шуляк и А.Т. Акилова[1] впервые применили введение раствора новокаина в остистые отростки поясничных позвонков для лечения пояснично-крестцового радикулита. Г.А. Трухачев и Н.П Мотовилов[2], А.Р. Варфоломеев[3] отметили высокую терапевтическую эффективность внутрикостных новокаиновых блокад в остистые отростки поясничных позвонков у пациентов с пояснично-крестцовым радикулитом. В.А.Поляков[4] при различной патологии опорно-двигательного аппарата (артрозо-артриты, эпикондилиты, стилоидиты, тендовагиниты, каузалгии, трофические язвы и др.) применял «пролонгированную внутрикостную трофическую блокаду» для лечения трофических и вегетатично-сосудистых нарушениях нижних конечностей. Г.А.Янковский[5] приводит результаты эффективного лечения различных болевых синдромов авторским методом «остеорефлексотерапии» – введением 1 мл физ. раствора в губчатую ткань различных костей.
С 1980 г. исследованием механизмов действия и внедрением в практическую медицину внутрикостных блокад занимается Е.Л. Соков. В результате проведенных им экспериментальных и клинических исследований была сформулирована «остеогенная теория нейроортопедических заболеваний»[6],[7],[8] которая объясняет и доказывает механизмы эффективности внутрикостных блокад.
Остеогенная теория нейроортопедических заболеваний[править | править код]
Согласно «Остеогенной теории нейроортопедических заболеваний» терапевтическую эффективность внутрикостных блокад обуславливают следующие патогенетические механизмы.
- Декомпрессивная трепанация кортикального слоя кости внутрикостной иглой приводит к снижению внутрикостного давления и уменьшению раздражения внутрикостных рецепторов.
- Дозированное повреждение кости иглой с введением в губчатую ткань аутологичного костного мозга локально стимулирует регенерацию костной ткани, усиливает метаболизм кости и трофику окружающих тканей.
- Остеоперфорация улучшает локальную микроциркуляцию и приводит к реваскуляризации сегментарных «тканей-мишеней» — мышц, связок, нервных стволов, сосудов, оболочек, хрящей.
- Костная ткань и костный мозг являются активной рефлексогенной зоной, воздействие на которую позволяет оказывать положительное рефлекторное влияние на различные ткани и системы организма.
- Адресное введение анестетика и других лекарственных препаратов непосредственно в губчатую ткань кости позволяет уменьшить раздражение преимущественно медленно-проводящих внутрикостных рецепторов и существенно снизить их провоцирующее влияние на процессы формирования болевого, мышечно-тонического и ангиоспастического синдромов.
- Внутрикостное введение препаратов под повышенным давлением на длительное время восстанавливает кровоток в костных сосудистых коллатералях.
- Благодаря особенностям оттока крови от позвонков и периферических костных образований вводимые в них препараты пропитывают пораженные окружающие сегментарные «ткани-мишени», нивелируя вторичные триггерные зоны.
Методика проведения внутрикостной блокады[править | править код]
В зависимости от заболевания, локализации боли и степени локальной болезненности внутрикостные блокады проводятся в различные костные выступы: остистые отростки шейных, грудных, поясничных и крестцовых позвонков, задняя и передняя ости крыла подвздошной кости, ость лопатки, грудина, акромион, головка плечевой кости, диафизы лучевой и локтевой кости, скуловая кость, нижняя челюсть, вертел бедренной кости, мыщелки большеберцовой кости, головка малоберцовой кости, наружная и внутренняя лодыжки, пяточная кость.
После определения подходящего костного выступа, 0,5% раствором лидокаина производится инфильтрация кожи и мягких тканей до надкостницы. Затем, через анестезированные мягкие ткани, внутрикостная или спинальная игла с мандреном проводится до надкостницы, игла вводится в губчатое вещество кости на глубину 0,5-1,0 см. Извлекается мандрен, к ней присоединяется шприц с лекарственным раствором, состоящим из 8,0-10,0 мл 0,8-1% раствора лидокаина и 1-2 мг дексаметазона, далее проводится аспирационная проба – в шприц набирается 2-4 мл крови. Положительная аспирационная проба – свободное набирание в шприц крови с мелкими капельками жира указывает на то, что игла введена правильно и кровь поступает из спонгиозной ткани кости. Затем, не вынимая иглы, содержимое шприца перемешивается и получившаяся смесь вводится в губчатую ткань. У большинства пациентов при выполнении внутрикостной блокады, в первые 15-30 сек после начала введения лекарственного раствора в губчатое вещество кости, может отмечаться феномен “узнаваемой боли”. В этом случае следует приостановить введение препаратов, а через 15-30 сек, когда анестетик начнет действовать на внутрикостные рецепторы, продолжить их введение.
Согласно «Остеогенной теории нейроортопедических заболеваний» существуют несколько последовательных стадий эффекта внутрикостной блокады: во время проведения процедуры внутрикостной блокады, до начала действия анестетика, болевой синдром усиливается до максимального вследствие перераздражения внутрикостных рецепторов; затем, после начала действия анестетика, болевой синдром либо полностью нивелируется, либо уменьшается до минимума, эта стадия длится до окончания действия анестетика; третья стадия – стадия клинического эффекта начинается после окончания действия анестетика и характеризуется усилением боли до уровня в половину меньшего по сравнению с болью до проведения внутрикостной блокады, длительность этой стадии от одного до шести месяцев в зависимости от индивидуальных особенностей течения заболевания. Для получения стойкого и длительного эффекта требуется проведение курса из 5-7 внутрикостных блокад с интервалом между процедурами в 1-3 дня.
Болевые и другие неврологические синдромы при следующих заболеваниях:
- — Остеохондроз позвоночника
- — Радикулопатии
- — Нейропатии
- — Плексопатии
- — Спондилогенный синдром веретбро-базилярной артериальной системы
- — Вертебрально-кардиальный синдром
- — Головные и лицевые боли
- — Комплексный регионарный болевой синдром
- — Туннельные синдромы
- — Эритромелалгия
- — Рассеянный склероз
- — Постинсультная спастичность
- — Тазовые боли
- — Кокцигодиния (боль в копчике)
- — Фантомные боли
- — Синдром неудачных операций на позвоночнике
- — Артралгии (боли в суставах)
- — Растяжение связок
- — Эпикондилиты
- — Лихорадочные состояния
- — Геморрагический синдром
- — Инфекционное поражение тканей в выбранной для блокады зоне
- — Выраженная сердечно-сосудистая недостаточность
- — Выраженная печеночная и\или почечная недостаточность.
- — Непереносимость лекарственных препаратов, используемых при блокаде
- — Тяжелые заболевания центральной нервной системы
- ↑ Шуляк Г.М., Акилова А.Т. Внутрикостный метод обезболивания и его анатомическое обоснование. Л., 1953.-184 с.
- ↑ Трухачев Г.А., Мотовилов Н.П. Внутрикостное введение новокаина при пояснично-крестцовом болевом синдроме при остеохондрозе. В кн.: Новые методы диагностики и лечения, разработанные в Томском мед. ин-те.- Вып. 2.- Томск, 1974.- C.17-19.
- ↑ Варфоломеев А.К. Внутрикостные инфузии в комплексном лечении поясничного остеохондроза (физиологические реакции на внутрикостные инфузии): Автореф. дис. … канд. мед. наук.- Томск, 1974.- 22 с.
- ↑ Поляков В.А., Сахаров Б.В. Пролонгированные внутрикостные блокады в лечении повреждений и заболеваний позвоночника. — В кн.: Актуальные вопросы позвоночника. Новосибирск, 1976.- C.62-64.
- ↑ Янковский Г.А. Остеорецепция. — Рига, 1982.- 346 с.
- ↑ Соков Е.Л. Внутримышечные и внутрикостные блокады в комплексном лечении неврологических проявлений поясничного остеохондроза.// Журнал невропатологии и психиатрии им. С.С. Корсакова.- 1988.- №4.- С. 57-61.
- ↑ Соков Е.Л. Остеогенные афферентные реакции в патогенезе клинических проявлений поясничного остеохондроза и механизмы эффективности внутрикостных блокад. Дисс…. д-ра. мед.наук.- Москва, 1996.- 177 с.
- ↑ Соков Л.П., Соков Е.Л., Соков С.Л. Руководство по нейроортопедии.- М. Изд-во РУДН, 2002.- 541 с.
Атриовентрикулярная блокада — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 1 мая 2019; проверки требует 1 правка. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 1 мая 2019; проверки требует 1 правка.Атриовентрикулярная блокада (АВБ) — разновидность блокады сердца, обозначающая нарушение проведения электрического импульса из предсердий в желудочки (атриовентрикулярная проводимость), нередко приводящее к нарушению ритма сердца и гемодинамики. Выделяют 3 степени атриовентрикулярной блокады.
Видео с субтитрамиВ основе нарушения проводимости могут лежать как функциональные причины: интенсивные занятия спортом, употребление некоторых лекарств (β-блокаторы, антиаритмические препараты, сердечные гликозиды, внутривенное введение папаверина и дротаверина (но-шпы) и др.), так и органические заболевания: ишемическая болезнь сердца, инфаркт миокарда, миокардиты, кардиомиопатии, пороки сердца и др. Это приводит к поражению наиболее слабого звена проводящей системы сердца: атриовентрикулярного соединения. В результате электрический импульс или достигает желудочков с задержкой или проведение его частично или полностью блокируется.
Атриовентрикулярная блокада 1 степени возникает, когда электрический импульс из предсердий в желудочки проводится медленнее, чем обычно. Клинически эта степень никак не проявляется и обычно является только электрокардиографической находкой. Эта степень блокады не требует никакого лечения, однако, со временем может возникнуть АВБ более высоких степеней.
Некоторые лекарственные препараты, урежающие частоту сердечных сокращений: β-блокаторы, антиаритмические препараты, при АВБ 1 степени нужно применять с осторожностью. На электрокардиограмме блокада 1 степени проявляется только удлинением интервала P-Q(R). Следует информировать своего врача о наличии атриовентрикулярной блокады.
Атриовентрикулярная блокада 2 степени возникает, когда не все электрические импульсы проводятся к желудочкам. Клинически АВБ 2 степени проявляется ощущениями внезапной слабости, потемнением в глазах, перебоями в работе сердца. Иногда возникают эпизоды внезапной потери сознания, когда подряд несколько электрических импульсов не проводятся к нижним камерам сердца.
Для постановки диагноза нужна регистрация электрокардиограммы (ЭКГ). Высокой степенью атриовентрикулярной блокады считается 2 и 3 степень, в этом случае требуется оперативное вмешательство — постановка электрокардиостимулятора.
Атриовентрикулярная блокада 3 степени (полная атриовентрикулярная блокада, полная поперечная блокада) возникает, когда электрические импульсы от предсердий не проводятся на желудочки. В этом случае предсердия сокращаются с нормальной частотой, а желудочки сокращаются редко. Частота сокращений желудочков зависит от уровня, на котором находится очаг автоматизма. Клетки ствола пучка Гиса могут генерировать импульсы с частотой до 45 в мин, а если очаг автоматизма располагается на уровне волокон Пуркинье — то около 20 в мин. Этого недостаточно, чтобы поддерживать нормальный уровень оксигенации коры головного мозга, поэтому человек с ЧСС 20 в мин обычно находится без сознания. Полная атриовентрикулярная блокада — самый тяжелый и опасный вид из всех брадиаритмий. Возможна неожиданная полная остановка сердечной деятельности (внезапная сердечная смерть).
Атриовентрикулярная блокада 1 степени требует только наблюдения.
Если блокада 2 или 3 степени связана с употреблением лекарственных препаратов (сердечные гликозиды, антиаритмические препараты, β-блокаторы), необходима корректировка их дозы вплоть до полной отмены. При органической блокаде, связанной с инфарктом миокарда, миокардитом, кардиосклерозом, болезнью Ленегра и др., в краткосрочной перспективе проводится лечение β-адреномиметиками (изопреналин или орципреналин), в долгосрочной перспективе жизнеспасающим методом является установка портативного кардиостимулятора.
Остро возникшая А V блокада 1степени — признак Острого инфаркта миокарда,что требует оказания скорой мед.помощи.
виды и классификация :: SYL.ru
Чтобы организм человека нормально функционировал, сердце должно сокращаться с частотой 60-80 ударов в минуту. Нормальный ритм работы «моторчика» предполагает одинаковые промежутки времени между сокращениями, так как отсутствие кислорода (переносимого с кровью) даже в течение 30 секунд может существенно сказаться на работе головного мозга.

Блокады сердца как раз и характеризуются тем, что наблюдается сбой сердечного ритма. Причем нарушение в работе сердца может происходить как в сторону увеличения сокращений (например, тахиаритмия или тахикардия), так и в сторону уменьшения (например, брадиаритмия или брадикардия).
Что представляет собой сердечная мышца
Это конусообразный орган, состоящий из четырех камер — двух предсердий (правого и левого) и двух желудочков (правого и левого). Кровь попадает в сердце через венозные стволы, а выходит через артерии, примыкающие к сердечной мышце.
На заметку! Правое предсердие и правый желудочек называют венозным сердцем (по типу крови, проходящей через них), а левое предсердие и левый желудочек представляет собой не что иное, как артериальное (название дано по тому же принципу).
Мышцы сердца, сокращаясь и расслабляясь, перекачивают кровь через круги кровообращения, которые называются малый и большой.
На заметку! Сокращение сердечной мышцы называется систолой, а расслабление — диастолой. А сердце выступает в роли насоса.
Каким образом осуществляются сокращения сердечной мышцы
В верхней части правого предсердия находится синусовый узел, состоящий из сплетения нервных окончаний. Именно он и является главным генератором сердечных импульсов, которые распространяются вплоть до волокон Пуркинье, расположенных в глубине полости сердца. Благодаря этому узлу и происходит сокращение желудочков и предсердий в согласованном режиме.
Изначально венозная кровь поступает в правое предсердие; затем в результате сокращения она попадает в правый желудочек и легкие через малый круг кровообращения; далее, после того как она обогатилась кислородом, поступает сначала в левое предсердие и левый желудочек; а оттуда — уже в большой круг кровообращения (то есть по всему организму).
Что это такое?
Блокада сердца — это нарушение передачи электроимпульса по проводящей системе сердечной мышцы. Причем патологии различают в зависимости от того, до какого участка сердечной мышцы импульс не дошел (например, до пучка Гиса, одной из его ножек или предсердия). При этом происходит существенное изменение сердечного ритма.
Заболевание может носить врожденный характер или приобретенный. Также недуг может иметь яркую симптоматику, а может и никак не проявляться (иногда, только сделав ЭКГ, врач диагностирует патологию).

В чем опасность полных блокад? Велик риск развития кислородного голодания головного мозга (гипоксии), потери сознания и даже летального исхода.
Классификация блокад
В зависимости от того, в каком месте не наблюдается импульс, блокада может быть:
- Синоатриальной (еще ее называют синоаурикулярной).
- Предсердной.
- Межпредсердной. Характеризуется тем, что определенные препятствия возникают в момент передачи электроимпульса в районе между синоатриальным узлом и левым предсердием.
- Внутрижелудочковой. Блокада желудочка сердца характеризуется тем, что импульс не наблюдается в районе правой или левой ножки Гиса (а точнее, в их нижней части).
- Атриовентрикулярной (АВ). Импульс потерян между предсердием и желудочком (то есть на уровне ствола пучка Гиса).
По тяжести патологии наблюдают три степени блокады сердца:
- 1-й степени. Данный вид патологии предполагает, что импульс передается по сердечной мышце, но только с некоторым опозданием.
- 2-й степени (еще ее называют «неполная блокада сердца»). Часть импульсов проходит нормально, а некоторые с определенными затруднениями. Или не передаются вообще.
- 3-й степени (или полная блокада сердца). В этом случае сердечная мышца абсолютно не способна перекачивать кровь, то есть импульсы либо слабые (не больше 30 ударов в минуту, а порой и меньше), либо не наблюдаются совсем. Подобная патология считается самой опасной.
На заметку! Блокада сердца 2-й степени и 3-й тоже могут развиться в любой части этого важного органа.
По продолжительности все патологии подразделяют на приходящие, которые возникают внезапно и нечасто; и стойкие, которые наблюдаются постоянно.
Остановимся на некоторых моментах поподробнее.
Блокада ножек пучка Гиса
Ножки пучка Гиса не что иное, как неотъемлемая составляющая проводящей системы сердечной мышцы. Основное их назначение — способствовать проведению электроимпульса по желудочкам насоса человеческого организма.
В состав пучка входит задняя ножка (она самая толстая) и две передних (левая и правая). А между ними всеми находится разветвленная сеть анастомозов. Ножки пучка Гиса — элемент проводящей системы сердца.
Блокады пучка Гиса подразделяют:
- На однопучковые. Интервал задержки импульса может составлять порядка 0,08-0,11 сек (это немного больше нормальных показателей). Нарушение наблюдается в районе левой ножки пучка или правой.
- Двухпучковые. Нарушение передачи электроимпульса в области сразу обеих ножек (левой и правой) пучка.
- Трехпучковые. Интервал задержки импульса в районе всех трех ножек пучка уже возрастает до 0,12 сек и более.
При увеличении интервала между сердечными сокращениями до нескольких секунд у человека может наблюдаться потеря сознания, холодный пот, судороги и бледность кожных покровов. Не медлите, сразу вызывайте машину скорой помощи, так как может привести к летальному исходу блокада сердца. Гиса пучок — структура, которая относится к проводящей системе миокарда, и повреждение различных ее уровней представляет серьезную опасность для здоровья.
Синоаурикулярная блокада
Еще эту патологию называют синоатриальной или СА-блокадой. Она является ярким проявлением слабого функционирования синусового узла. Чаще всего подобная СА-блокада наблюдается у мужчин, причем может быть диагностирована у людей разных возрастных категорий.
При этой блокаде сердца нарушается полноценное распространение импульса не только в области предсердий, но и желудочков. Причем в какой-то момент сердечная мышца, пропуская электрический импульс (пауза может достигать двойного интервала между очередными сокращениями), и вовсе не сокращается. Подобные явления могут происходить постоянно или иногда.
Порой СА-блокада может быть устранена посредством физической нагрузки или после введения медикаментозных препаратов группы атропиносодержащих.
Специалисты считают, что причиной СА-блокады является непосредственное поражение самого синусового узла (а не проводимость, как полагают некоторые). Чаще всего синоаурикулярная блокада сердечной мышцы наблюдается:
- при механическом воздействии или сильном надавливании в область сонных артерий или глазных яблок;
- значительном увеличении тонуса блуждающего нерва;
- использовании в терапии таких веществ, как гликозиды (в качестве антиаритмического средства).
Межпредсердная блокада
Этот вид патологии характеризуется замедленным проведением импульса или полным его отсутствием от синусового узла по направлению к левому предсердию (то есть блокада сердца, левой его части).
Порой наблюдается полное отсутствие возбуждающего импульса по направлению к обоим предсердиям (эта патология называется предсердной диссоциацией).
Причинами межпредсердной блокады могут быть:
- интоксикация, которая происходит при чрезмерном употреблении антагонистов кальция, препаратов дигиталиса или бета-адреноблокаторов;
- повреждения органического характера предсердий в случае сердечных патологий.
Возможные причины развития блокады сердечной мышцы
Что может спровоцировать данную патологию:
- Инфаркт миокарда (в основном его острая форма).
- Передозировка медикаментозными средствами, если больной пренебрегает рекомендациями врачей.
- Всевозможные миокардиты, вызванные бактериями, вирусами и паразитарными инфекциями, а также аутоиммунными заболеваниями; стенокардия или кардиосклероз (то есть рубцевание мышечной ткани).
- Ишемия.
- Сердечная недостаточность.
- Наследственная предрасположенность (то есть врожденная патология порока сердца).
- Непомерные физические нагрузки, которым подвергается организм. В группе риска находятся спортсмены. Именно они испытывают чрезмерные нагрузки на сердце.
- Блокада ножек пучка Гиса может возникнуть как на фоне вполне хорошего состояния здоровья (порой только совершенно случайно сделанная ЭКГ помогает выявить эту патологию), так и вследствие поражения органического характера сердечной мышцы.
- Ревматизм.
- Сбой гормонального фона.
- Травмы сердца механического характера, полученные при оперативном вмешательстве.
- Повышение артериального давления.
- Кардиомиопатия (целая группа заболеваний), которая характеризуется гипертрофией каких-либо отделов сердечной мышцы. Например, это может быть истончение или, наоборот, утолщение стенок сердца и многое подобное, что мешает органу нормально сокращаться и расслабляться.
- Интоксикация организма, вызванная наркотиками и алкоголем.
- Нарушение обмена веществ.
Симптоматика проявления патологии
Приступы подразделяют на три вида:
- Легкая форма (сердечные сокращения составляют 40-50 ударов в минуту). В этом случае наблюдается следующая симптоматика: онемение конечностей, головокружение, шум в ушах, слабость и болевые ощущения в области сердечной мышцы.
- Патология средней тяжести (25-40 сокращений в минуту). В этом случае наблюдается довольно сильная одышка и потеря сознания.
- Тяжелая патология (20-25 сердечных сокращений в минуту). Основные проявления патологии: судороги, лицо сначала краснеет, затем кожные покровы бледнеют; пульс практически не прощупывается; человека охватывает беспокойство, а порой и паника; дыхание становится глубоким и редким; зрачки расширяются; совершенно самопроизвольным образом могут отходить кал и моча; больному начинает казаться, что у него остановилось сердце.
Блокада ножек пучка Гиса однопучковая, предсердная патология, а также 1-й степени тяжести чаще всего не проявляют себя никак клинически и могут быть выявлены по ЭКГ случайно или при плановом обследовании.
Первая помощь при первых признаках блокады
Что делать, если признаки патологии налицо:
- Сначала вызываем машину скорой помощи.
- Укладываем больного в постель (лучше, если ее поверхность будет ровной).
- Голову немного приподнимаем, подложив под нее подушку или валик.
- Если больной потерял сознание, то начинаем осуществлять искусственное дыхание и проводить непрямой массаж сердечной мышцы.
Если больной находится в сознании или только что пришел в себя после обморока, кладем ему под язык таблетку препарата «Изопреналин», относящегося к группе бета-адреностимуляторов. Средство способствует увеличению сокращений сердца и расширению сосудов.

Диагностика патологии
Блокада сердца — очень опасное заболевание, которое ни в коем случае нельзя оставлять без должного контроля со стороны специалистов-медиков (а именно, кардиолога, эхокардиографолога, аритмолога и других). Если приступы заболевания повторяются все чаще и чаще, необходимо обращаться в медицинское учреждение, чтобы было проведено обследование и назначено необходимое лечение. Диагностические мероприятия начинаются с элементарного прослушивания ритмов сердца.

Далее проводятся инструментальные способы исследования:
- Магнитно-резонансная томография (МРТ), которая позволяет получить изображение внутренних органов, используя такое явление, как ядерно-магнитный резонанс.
- Холтеровский мониторинг. Метод предполагает регистрацию ЭКГ в постоянном режиме (то есть в течение 24 часов и более). Пациент снабжен специальным устройством (регистратором), с которым не расстается ни на секунду. Портативный аппарат можно прикрепить к поясу или носить на ремне через плечо.
- ЭКГ. Методика, являющаяся самой недорогой среди инструментальных методов диагностики в кардиологии, позволяет регистрировать и исследовать электрополя, формирующиеся при работе сердечной мышцы.
- ЭФИ (то есть электрофизиологическое исследование сердца). В процессе применения метода происходит электрическая стимуляция сердечной мышцы и, как результат, учащенное сердцебиение, которое может спровоцировать такие заболевания, как ишемия или аритмия (если предпосылки к их развитию уже есть). Их-то и регистрируют далее на ЭКГ.
- Коронарография. Этот рентгеноконтрастный метод исследования отличается точностью и достоверностью. С помощью него можно определить место, характер и величину сужения коронарной артерии.
- Рентгенография легких. Метод позволяет исследовать органы человека, используя ионизирующее излучение.
Помимо этих исследований врач может назначить и лабораторную диагностику.
Курс терапии
Лечение блокады сердца зависит от причины, вызвавшей эту патологию:
- Если у больного диагностирована неполная блокада, то достаточно будет медикаментозной терапии и регулярного наблюдения у специалиста. Не занимайтесь самолечением. Все лекарственные препараты должны быть согласованы с вашим лечащим врачом.
- Если лечение лекарственными средствами не дает положительных результатов, то, скорей всего, придется прибегнуть к оперативному вмешательству, а если быть точнее, то к установке электрокардиостимулятора. Операцию проводят под местной анестезией.
Рецепты народной медицины
У вас уже есть информация, что такое блокада сердца и как лечить ее с помощью медикаментозных средств. Давайте поговорим о народной медицине, в арсенале которой имеются некоторые рецепты для терапии подобной патологии:
- Отвар из цветков боярышника. Готовим его следующим образом: сушеные соцветия (1 чайную ложку) заливаем крутым кипятком (1 стакан) и нагреваем на водяной бане минут 15. Затем смесь охлаждаем, процеживаем, доливаем кипяченой и охлажденной водой до 200 мл и пьем три раза в день по полстакана (за 30 минут до еды).
- Отвар из мелиссы. Траву растения (1 столовую ложку) заливаем кипятком (2 стакана), настаиваем минут 30-45, охлаждаем, процеживаем и принимаем трижды в сутки (за полчаса до приема пищи).
- Отвар из корневища валерианы, измельченного в порошок. Сухое сырье (2 чайные ложки) заливаем кипятком (1/2 стакана), накрываем крышкой и кипятим 15-20 минут. Затем снимаем с огня, остужаем и процеживаем. Пить трижды в сутки по столовой ложке, перед едой.
- Скушать между приемами пищи смесь из натертого яблока (1 штука) среднего размера и небольшой головки репчатого лука, порезанного мелко. Сделать это надо за два приема в течение суток.
Любой рецепт народной медицины, который может быть неплохим дополнением к основному лечению, следует согласовывать со специалистом-медиком.
Рекомендации людям, перенесшим блокаду сердечной мышцы
Советы, к которым стоит прислушаться:
- Необходимо вместе с врачом скорректировать свой рацион и убрать из него жирные и жареные блюда; вредные продукты, включая соленья и копченья. Неплохо будет ограничить употребление таких напитков, как чай и кофе, а также соли. Предпочтение должно быть отдано овощам и фруктам, рыбе и мясу (нежирных сортов), а также молочным продуктам с небольшим процентом жирности.
- Надо стараться бороться с излишним весом.
- Не переедать.
- Сочетать работу с отдыхом.

- Женщинам, у которых диагностирована патология сердца (блокада левой ножки пучка Гиса или правой, например) следует согласовывать вопрос планирования беременности со своим лечащим врачом.
- Отказаться от таких вредных привычек, как употребление горячительных напитков и курение.
- Выполнять доступный комплекс физических упражнений, согласованный с врачом.
- Крайне полезно совершать на свежем воздухе регулярные пешие размеренные прогулки.
- Стараться избегать перенапряжений эмоционального и физического характера.
В заключение
Теперь вы знаете, что такое блокада сердца и как лечить ее. Поэтому не стоит равняться на тех, кто ведет нездоровый образ жизни и перебарщивает с физическими нагрузками. Лучше больше находиться на свежем воздухе, правильно питаться и стараться избегать стрессовых ситуаций и людей с негативной энергетикой. В общем, надо беречь свой насос, так как любые нарушения в работе сердца (блокада правой ножки пучка Гиса или левой, например) — это очень опасно.