Болезнь Аддисона, симптомы Бронзовой болезни
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Богатая тромбоцитами плазма
- [В] Вазопрессин .. Выкидыш
- [Г]
- [Д] Деацетилазы гистонов .. Дофамин
- [Ж] Железы .. Жиры
- [И] Иммунитет .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Макрофаги .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Онкоген .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус .. Тучные клетки
- [У]
- [Ф] Фагоциты .. Фитотерапия
- [Х] Химиотерапия .. Хоспис
Болезнь Аддисона: симптомы, диагностика, лечение
Синонимы: болезнь Аддисона, «бронзовая болезнь», хроническая недостаточность коры надпочечников, надпочечниковая недостаточность.
Научный редактор: Волкова А.А., врач-эндокринолог, практический стаж с 2015 года.
Сентябрь, 2018.
Болезнь Аддисона — эндокринная патология, связанная с недостаточной выработкой надпочечниками жизненно-необходимых гормонов. Она является следствием сбоев в одном из звеньев работы гипоталамо-гипофизарно-надпочечниковой системы.
Болезнь Аддисона возникает при поражении более 90% ткани надпочечников. Патология по приблизительным оценкам встречается у 1 пациента из 20 тысяч. В подавляющем большинстве случаев причина заболевания – аутоиммунный процесс (нападение собственной иммунной системы), за ним по частоте следует туберкулез.
Как синдром, хроническая недостаточность коры надпочечников присутствует при множестве наследуемых заболеваний.
Причины
- аутоиммунное поражение коры надпочечников (атака собственной иммунной системой)
- туберкулез надпочечников
- удаление надпочечников
- последствия длительной терапии гормонами
- грибковые заболевания (гистоплазмоз, бластомикоз, кокцидиоидомикоз)
- саркоидоз
- кровоизлияния в надпочечники
- опухоли
- амилоидоз
- синдром приобретенного иммунодефицита (СПИД)
- сифилис
- отклонения в генетическом коде
- адренолейкодистрофия.
Симптомы болезни Аддисона
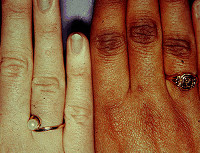
Болезнь Аддисона сопровождается повышением уровня адренокортикотропного гормона (АКТГ), вместе с альфа-меланоцитостимулирующим гормоном, обусловливающим потемнение кожных покровов и слизистых оболочек – отличительный признак болезни Аддисона, в связи с чем ее также называют «бронзовой».
Вторичная недостаточность коры надпочечников обусловлена недостаточностью железы головного мозга – гипофиза; в отличие от первичной никогда не сопровождается потемнением кожи.
Проявления болезни Аддисона складываются из признаков недостаточного выделения гормонов надпочечниками. Преобладание тех или иных проявлений определяется длительностью заболевания.
- Потемнение кожи и слизистых оболочек (при первичной недостаточности) часто на месяцы или годы опережает остальные проявления. Потемнение кожного покрова обусловлено постоянной стимуляцией кортикотрофов. Возможно одновременное наличие витилиго (осветление кожного покрова в хаотичных зонах) вследствие аутоиммунного разрушения меланоцитов, клеток, отвечающих за окраску кожи.
- Выраженная слабость (в первую очередь мышечная), утомляемость, снижение массы тела, плохой аппетит.
- Понижение артериального давления (гипотония), что сопровождается головокружением. Также в связи с пониженным артериальным давлением пациенты отмечают плохую переносимость холода.
- Признаки поражения желудочно-кишечного тракта: тошнота, рвота, эпизодическая диарея.
- Возможны психические расстройства (депрессия, психоз).
- Усиление вкусовой, обонятельной, слуховой чувствительности; возможно появление непреодолимого желания соленой пищи.
Адреналовые (надпочечниковые) кризы
Адреналовый криз – остро развивающееся состояние, угрожающее здоровью и жизни пациента, сопровождающееся резким снижением уровня гормонов надпочечников в кровеносном русле или внезапным повышением в их потребности при условии, что функция органов нарушена.
- Стресс: острое инфекционное заболевание, травмы, оперативное вмешательство, эмоциональное перенапряжение и другие стрессовые воздействия. Адреналовые кризы в этих ситуациях провоцирует отсутствие адекватного повышения доз гормональной заместительной терапии.
- Двустороннее кровоизлияние в надпочечники.
- Двусторонняя эмболия надпочечниковых артерий или тромбоз надпочечниковых вен (например, при проведении рентгеноконтрастных исследований).
- Удаление надпочечников без адекватной заместительной терапии.
Проявления адреналового криза:
- понижение артериального давления,
- боли в животе,
- рвота
- нарушения сознания.
Диагностика
В первую очередь рекомендуется проводить оценку уровня кортизола в утреннее время. Если в сыворотке показатель кортизола в 8.00 утра ниже 3 мгк/Дл, говорят о надпочечниковой недостаточности.
В биохимическом анализе крови можно выявить гипонатриемию и гипокалиемию. При наличии предрасположенности к болезни Аддисона рекомендуется ежегодно контролировать уровень АКТГ в крови. Отмечается постепенное повышение уровня гормона до верхних границ нормы (50 пг/мл).
Лечение болезни Аддисона
Терапия
Заместительная терапия гормонами надпочечников. Применяют гидрокортизон и флудрокортизон.
- Гидрокортизон по 10 мг утром и 5 мг внутрь ежедневно после обеда (взрослым до 20–30 мг/сут.). Альтернатива гидрокортизону – преднизолон, принимаемый 1 раз в день.
- Флудрокортизон по 0,1–0,2 мг внутрь 1 раз в день.
При повышении артериального давления дозу следует снизить. При остром заболевании (например, простуда) или после незначительной травмы дозу гормонов удваивают вплоть до улучшения самочувствия.
При оперативном лечении перед и (при необходимости) после операции дозу гормонов корригируют. При заболеваниях печени, а также больным пожилого возраста дозы препаратов следует снизить.
Женщинам положено назначение андрогензаместительной терапии. Мужчинам подобное дополнение не нужно, так как у них в достаточном количестве вырабатываются андрогены в яичках.
Диета при болезни Аддисона:
- Достаточное количество белков, жиров, углеводов и витаминов, особенно С и В (рекомендуют отвар шиповника, черную смородину, пивные дрожжи).
- Поваренную соль употребляют в повышенном количестве (20 г/сут).
- В рационе снижают содержание картофеля, гороха, фасоли, бобов, сухофруктов, кофе, какао, шоколада, орехов, грибов.
- Овощи, мясо, рыбу необходимо употреблять в вареном виде.
- Режим питания дробный, перед сном рекомендуют легкий ужин (стакан молока).
Источники:
- Г.А.Мельниченко, Е.А.Трошина, М.Ю.Юкина, Н.М.Платонова, Д.Г.Бельцевич. Клинические рекомендации Российской ассоциации эндокринологов по диагностике и лечению первичной надпочечниковой недостаточности у взрослых пациентов (проект). — Consilium Medicum. 2017; 4: 8-19
Аддисонический криз — причины, симптомы, диагностика и лечение

Аддисонический криз – это тяжелое эндокринное расстройство, развивающееся как результат внезапного выраженного снижения либо абсолютного прекращения синтеза гормонов корой надпочечников. Проявляется адинамией, снижением артериального давления, утратой аппетита, тошнотой, болями в животе, рвотой, диареей, запахом ацетона изо рта, ацетонурией, судорогами. При тяжелом течении развивается обезвоживание, коллапс, помрачение сознания, кома. Диагностика включает опрос и осмотр больного, анализы крови и мочи, ЭКГ. Лечение медикаментозное, направлено на восстановление нормального уровня гормонов, устранение обезвоживания и его последствий.
Общие сведения
Синонимы аддисонического криза – аддисонов криз, острая надпочечниковая недостаточность, гипоадреналовый криз, адреналовый криз, адренокортикальный криз, острый гипокортицизм, острая недостаточность коры надпочечников. Кризовый отказ коркового слоя надпочечников назван по имени британского терапевта Томаса Аддисона, описавшего клинику данного состояния в сер. XIX в. В Международной классификации болезней 10 пересмотра гипоадреналовый криз отнесен к категории «Другие нарушения надпочечников» (код – E27.2). Распространенность данного состояния в клинической эндокринологии составляет 50 случаев на 1 млн. человек, или 0,005%. Чаще диагностируется у женщин, гендерное соотношение 2:1. Пиковым периодом заболеваемости является возраст от 55 до 63 лет.
Аддисонический криз
Причины
Кризовое состояние чаще всего развивается у больных с первичной и третичной надпочечниковой недостаточностью, болезнью Аддисона, синдромом Шмидта. У данных категорий пациентов причинами обострения хронических заболеваний становятся различные стрессы, шок, интенсивные нагрузки, прием лекарств. Наиболее распространенными провоцирующими факторами являются:
- Интоксикации. Криз возникает при алкогольных и острых пищевых отравлениях. Рвота и понос способствуют потере электролитов и обезвоживанию, нарушается работа органов-мишеней, обостряются хронические болезни.
- Беременность. В период вынашивания ребенка происходит перестройка в работе эндокринной системы. Активность желез изменяется, поэтому возрастает вероятность дефицита некоторых гормонов.
- Инфекционные болезни. Высокий риск аддисонова криза существует при тяжелых острых инфекциях, генерализованных воспалительных процессах. Часто он диагностируется при менингите, дифтерии, токсических формах гриппа.
- Некорректное применение лекарств. Снижение производства гормонов бывает связано с неправильным использованием инсулина, мочегонных и седативных средств, наркотических анальгетиков. Другая причина – самостоятельная замена пациентом одного гормонального препарата другим, снижение дозировки глюкокортикоидов или полное прекращение заместительной терапии.
- Стрессы, шоковые состояния. Дефицит гормонов, производимых корковым слоем надпочечников, может быть вызван травмами поясницы или живота, большими кровопотерями при хирургических операциях, ожогах, родах. Также криз провоцируется длительными психоэмоциональными и физическими нагрузками.
У лиц, не имеющих хронической патологии надпочечников, аддисонический криз является результатом аутоиммунного поражения коркового вещества, врожденных нарушений активности ферментов, двустороннего острого инфаркта корковых тканей надпочечников или кровоизлияний в них, хирургического удаления одного или двух надпочечников. Иногда резкое снижение секреции гормонов становится первым диагностированным признаком латентной формы хронического гипокортицизма, тиреоадренокортикальной недостаточности.
Патогенез
Надпочечники – железа эндокринной секреции, вырабатывающая несколько видов гормонов. Надпочечниковая кора производит кортикостероиды, такие как кортизон, кортизол, альдостерон, кортикостерон, дезоксикортикостерон. Активность этих соединений обеспечивает нормальную работу нервной и сердечно-сосудистой системы, протекание метаболических процессов и пищеварения, производство соединительной ткани, поддерживает уровень сахара.
При аддисоническом кризе производство кортикостероидов снижается очень быстро. Системы организма не успевают приспособиться к внезапному дефициту гормонов. В итоге нарушаются многие виды обменных процессов, возникает дегидратация, уменьшается количество циркулирующей крови. Изменение метаболизма калия отражается на работе сердечной мышцы: она начинает хуже сокращаться, и артериальное давление снижается. Развивается почечная недостаточность, концентрация сахара крови падает. Состояние криза становится жизнеугрожающим.
Классификация
Адиссонический криз разворачивается в течение периода от нескольких часов до нескольких суток. Выделяют предкризовую стадию, при которой пациенты испытывают общую слабость, мышечные боли, снижение аппетита, и стадию развернутой клинической картины, характеризующуюся прогрессивным ухудшением самочувствия. Другая классификация основана на различиях в клинической картине. Согласно ей выделяют пять форм аддисонического криза:
- Желудочно-кишечная. На первый план выходят острые диспепсические расстройства. Преобладает рвота, тошнота, диарея, спастические абдоминальные боли, отсутствует аппетит.
- Псевдоперитонеальная. Данная форма криза клинически схожа с острым животом. Характеризуется резкими болями, напряжением мышц живота.
- Миокардиальная. Ведущие симптомы связаны с нарушением функций сердца и сосудов. Недостаточность кровообращения проявляется синюшностью слизистых и кожи, гипотонией, замедлением пульса.
- Менингоэнцефалическая. Доминируют нервно-психические нарушения. Развивается очаговая и галлюцинаторно-бредовая симптоматика, судороги, угнетение сознания, делирий.
- Респираторная. Проявляется дыхательной недостаточностью. Нарастает одышка, общая слабость, головокружения, возникает чувство нехватки воздуха.
Симптомы аддисонического криза
У пациентов с хроническими формами недостаточности надпочечников симптомы криза нарастают на протяжении нескольких дней, быстрое развитие тяжелого состояния за 3-6 часов возможно при инфекционных и шоковых состояниях. Вначале больные отмечают снижение работоспособности, вялость, адинамию. Мышечная слабость настолько выражена, что они предпочитают находиться в постели большую часть времени, нередко нуждаются в уходе (кормление, переодевание, туалет). При попытках встать и пройтись по комнате возникает головокружение, иногда – обморок. Резкое падение кровяного давления провоцирует коллапс.
Усиливается характерна «бронзовая», золотисто-коричневая пигментация кожи и слизистых оболочек. Аппетит заметно снижается вплоть до полной непереносимости вида и запаха еды. Больные жалуются на тошноту, которая при прогрессировании симптоматики перерастает в неукротимую рвоту. После очередного приступа самочувствие не улучшается. Нарастает боль в области живота: сначала она концентрируется в эпигастрии, затем распространяется по всей абдоминальной области. Острые боли сопровождаются выделением рвотных масс с кровью, черного, дегтеобразного стула или диареей. Реже боль локализуется в пояснице. Диарея и рвота провоцируют обезвоживание организма, потерю электролитов.
Снижение уровня натрия и сокращение объема крови приводит к резкому снижению систолического и диастолического давления. Органы не получают достаточного количества кислорода. Гипоксия головного мозга проявляется усилением сонливости и головокружения, помрачением сознания. Из-за нарушения кровотока в почках ухудшается клубочковая фильтрация, сокращаются объемы мочи, развивается олигурия, затем – анурия. В крови накапливается мочевина и азот, формируется ацидоз, основным признаком которого является ацетоновый запах из ротовой полости и от кожи больного. Со стороны нервной системы возможны такие симптомы как судороги, псевдоменингеальный синдром, психотические состояния с параноидным бредом и/или галлюцинациями, делирий.
Осложнения
Без оказания больному неотложной медицинской помощи клинические проявления аддисонического криза прогрессируют. Возрастает риск острой сердечной недостаточности с потерей сознания, дегидратации тканей мозга, острой почечной недостаточности. Сознание становится помраченным, кожа – холодной на ощупь. Пульс едва прощупывается, нитевидный, кровяное давление невозможно определить, тоны сердца резко ослабляются. Развивается кома, а затем смерть. Распространенность летального исхода среди женщин составляет 0,52%, среди мужчин – 0,89%.
Диагностика
Аддисонический криз представляет собой острое состояние, требующее оказания срочной врачебной помощи, поэтому более распространены методы экспресс-диагностики – клинический сбор данных и несколько лабораторных тестов, позволяющих выявить нарушения метаболизма, провести дифференциацию криза с перитонитом, сердечной недостаточностью, целиакией, миопатией, гиперпаратиреозом и некоторыми другими заболеваниями. Как правило, в комплекс обследований больного входит:
- Опрос, осмотр. Врач-эндокринолог собирает анамнез: в большинстве случаев определяется хронический гипокортицизм, а также факторы, способные спровоцировать развитие криза (инфекции, травмы, роды, стресс, физические нагрузки). Жалобы описывают клиническую картину острой надпочечниковой недостаточности. При осмотре пациента отмечается замедленность речи и движений, апатия, характерная пигментация кожных покровов, слабый замедленный пульс.
- Анализы мочи, крови. В полное лабораторное обследование включен общий и биохимический анализ крови, клинический анализ мочи, исследование глюкозы в крови, гормонов надпочечников в моче и крови. Характерны повышенные показатели лейкоцитов, эритроцитов и гемоглобина, увеличение СОЭ, гипогликемия, гиперкалиемия и гипонатриемия. По данным исследования мочи определяется появление белка, эритроцитов, повышение натрия, возможно обнаружение ацетона.
- ЭКГ. Электрокардиография проводится с целью выявления гиперкалиемии. Изменения показателей наблюдаются при концентрации калия в плазме от 7 ммоль/л. Отмечается высокий заостренный зубец Т при нормальном интервале QT, сниженная амплитуда зубца Р с удлиненным интервалом PQ. Усиление гиперкалиемии сопровождается расширением комплексов QRS, асистолией предсердий.
Лечение аддисонического криза
Помощь пациентам оказывается в условиях отделения эндокринологии либо интенсивной терапии. Основной комплекс мероприятий проводится в первые сутки пребывания больного в стационаре, по завершении этого периода удается оценить эффективность терапии и составить прогноз. Стабильный период выздоровления продолжается 4-6 дней. Лечение ведется в четырех направлениях:
- Заместительная терапия кортикостероидами. Широкое применение получили водорастворимые препараты гидрокортизона. Пациентам назначаются внутривенные инъекции, реже – внутримышечные.
- Устранение дегидратации, гипогликемии. Больным назначается внутривенное капельное введение раствора глюкозы, физиологического раствора, раствора Рингера. Объем препаратов рассчитывается индивидуально, постепенно сокращается к концу лечения.
- Восстановление баланса электролитов. Для компенсации гипохлоремии и гипонатриемии показаны инфузии раствора хлорида натрия, питье солоноватой воды. Для устранения гиперкалиемии вводится раствор глюкозы и кальция глюконата.
- Симптоматическая терапия. По необходимости проводятся мероприятия, направленные на дезинтоксикацию, восстановление работы сердца, сосудов, дыхательной системы, борьбу с коллапсом, инфекциями, шоковыми состояниями, нарушениями белкового обмена. К лечению подключаются специалисты других направлений.
Прогноз и прогноз
Исход аддисонического криза напрямую зависит от своевременности лечения: чем раньше начаты терапевтические мероприятия, тем благоприятнее прогноз. В группе повышенного риска летальности находятся пациенты с сопутствующими аутоиммунными и инфекционными заболеваниями. Для предупреждения криза лицам с хроническим гипокортицизмом необходима систематическая диагностика функции надпочечников, врачебный контроль эффективности поддерживающего лечения. Недопустима самостоятельная отмена препаратов, замена назначенных лекарств аналогами. При повышенных эмоциональных или физических нагрузках, острых заболеваниях, беременности нужно проконсультироваться с эндокринологом об увеличении дозировки препаратов.
Болезнь Аддисона | Лоуэс К., Хузенбай Э.
Летом 1979 года в больницу обратилась здоровая молодая женщина в возрасте 29 лет с жалобами на повышенную усталость, бессонницу, приступы острых болей в животе, тошноту и рвоту. Симптомы прогрессировали на протяжении нескольких месяцев, и она теряла в весе. Кроме того, у нее болели суставы и начались приступы головокружения, особенно в ортостатическом положении. Употребление соленой пищи облегчало симптомы. Загар, приобретенный в течение лета, не пропал, как это бывало обычно. На протяжении осени она обращалась за помощью к нескольким терапевтам, которые при виде стройной и загорелой молодой женщины сразу исключали возможность серьезного заболевания. В начале ноября состояние пациентки ухудшилось настолько, что она еле держалась на ногах. Ее осмотрел личный врач одного из ее друзей (сын врача–эндокринолога), который сразу заподозрил у пациентки болезнь Аддисона. При поступлении в больницу артериальное давление составляло 80/60 мм рт.ст. Она выглядела больной. На коже была явно видна гиперпигментация (рис. 1). Содержание натрия в сыворотке составляло 128 ммоль/л, а калия – 4,6 ммоль/л. Признаков острого инфекционного заболевания обнаружено не было. В качестве терапии ей были назначены внутривенные вливания стандартных солевых растворов. После получения результатов уровня кортизола (98 нмоль/л, при нормальных показателях 150–750) и адренокортикотропного гормона (АКТГ 3,7 пмоль/л, при нормальных показателях 2–11) была начата терапия кортизона ацетатом. Слишком низкая концентрация АКТГ не позволила предполагать заболевание надпочечников, в свою очередь, для гипопитуитаризма эти показатели были слишком завышенными. Рентгенологическое исследование области турецкого седла (sella tursica) также не выявило признаков гипопитуитаризма. Поскольку содержание альдостерона в сыворотке составляло 36 пмоль/л, при норме 140–560 пмоль/л, пациентке был поставлен предварительный диагноз первичная надпочечниковая недостаточность и назначена терапия флудрокортизоном. Содержание тиреотропного гормона в сыворотке было повышено до 82 МЕ/л (норма 0,5–5), концентрация тироксина была снижена до 42 нмоль/л (норма 64–154) и, поскольку титр тиреоидных микросомальных антител был высоким, было начато лечение тироксином. Эффективность лечения не заставила себя ждать, и симптомы заболевания быстро исчезли.
На протяжении последующих десяти лет она госпитализировалась пять раз с диагнозом острой надпочечниковой недостаточности. Постоянная усталость в течение дня вынудила ее отказаться от продолжения работы парикмахером. Позитивные титры антител к 21–гидроксилазе подтвердили аутоиммунный характер происхождения надпочечниковой недостаточности. В 2003 году были выявлены антитела к париетальным клеткам и внутреннему фактору. Хотя гемоглобин и кобаламин (294 пмоль/л, при норме 175–700) были нормальными, метил малонат был явно завышен (0,62 ммоль/л при норме 0,05–0,26), а гомоцистеин был в пределах нормы (12,8 ммоль/л при норме 0–15), что свидетельствовало о функциональном дефиците кобаламина. Эзофагогастродоуденоскопия и гистологическое исследование показали наличие хронического гастрита и наличие Helicobacter pylori (рис. 2). Таким образом, у нашей пациентки наряду с болезнью Аддисона был обнаружен аутоиммунный полиэндокринный синдром.
В 1855 Томас Аддисон дал описание клинического синдрома, связанного с заболеванием надпочечников. На сегодняшний день известно, что данный синдром обусловлен дефицитом альдостерона и кортизола вследствие первичной адренокортикотропной недостаточности. Альдостерон играет ключевую роль в водно–электролитном балансе и поддержании гемодинамики (артериального давления). Кортизол играет важную роль в процессе регуляции энергетических запасов организма, метаболизма костной ткани и модуляции нейрональной и иммунно–клеточной функций. На сегодняшний день существует изданный печатный вариант всестороннего обзора патогенеза, клинических характеристик, диагноза и лечения надпочечниковой недостаточности [2]. Симптомы и признаки болезни Аддисона носят, как правило, неспецифический характер (например, усталость, тошнота, абдоминальные боли и потеря веса). Однако характерными показателями считаются ярко выраженная гиперпигментация (рис. 1) и постоянная тяга к употреблению соли [2].
При подозрении на болезнь Аддисона диагноз подтверждается в том случае, если содержание кортизола менее 150 нмоль/л и одновременно повышенно содержание АКТГ более 20 пмоль/л в утреннем заборе крови. Низкий показатель АКТГ может быть получен в случае неправильного проведения лабораторного анализа. Тетракозактид–стимулирующий тест является диагностическим для надпочечниковой недостаточности, если кортизол сыворотки не превышает показателя 550 нмоль/л. Гиперкалиемия, гипонатриемия, повышение активности ренина плазмы, гиперкальциемия, анемия и эозинофилия являются типичными признаками. На примере нашей пациентки видно, что правильная постановка диагноза может занять продолжительное время. Поскольку не диагностированный вовремя надпочечниковый криз может привести к летальному исходу, нужно всегда иметь в виду возможность постановки подобного альтернативного диагноза. Как только будут получены соответствующие анализы, пациенту следует немедленно назначить инфузионную терапию солевыми растворами и гидрокортизоном. В качестве поддерживающей терапии рекомендуется ежедневная доза гидрокортизона 15–25 мг, разделенная на два или три приема [2]. В некоторых странах до сих пор применяется ежедневная доза кортизона ацетата 25–37,5 мг. Некоторые отдают предпочтение синтетическим глюкокортикоидам, преднизолону или дексаметазону, обладающим более продолжительным действием в течение дня и ночи [3]. Пациентам с первичной надпочечниковой недостаточностью требуется заместительная минералокортикоидная терапия флудрокортизоном в дозе 0,05–0,2 мг один раз в день. Заместительная терапия, как правило, приводит к устранению симптомов заболевания, но многие пациенты продолжают жаловаться на персистирующую усталость, повышенную утомляемость и снижение устойчивости к стрессам, что в большинстве случаев приводит к снижению работоспособности [4]. Поскольку эффективность различных курсов терапии минералокортикоидами и глюкокортикоидами нашла отражение в небольшом ряде исследований, количество возможных рекомендаций по лечению заболевания довольно незначительно.
На сегодняшний день аутоиммунная деструкция надпочечников является наиболее распространенной причиной надпочечниковой недостаточности, регистрируемой в индустриально развитых странах [2]. Как и во времена Аддисона, самой распространенной по всему миру и наиболее вероятной причиной развития заболевания является туберкулез. Диагноз заболевания основывается на выявлении антител к надпочечникам, особенно к 21–гидроксилазе [5]. Отсутствие данных антител приводит к необходимости рассматривания других возможных причин, таких как туберкулез, опухоль и лейкодистрофия надпочечников [2]. Описанный выше случай наглядно иллюстрирует тот факт, что около 50% пациентов с аутоиммунной причиной болезни Аддисона страдают полиэндокринным синдромом (табл. 1) [6]. Однако высокий уровень тиреотропного гормона и низкий уровень тироксина рассматриваются скорее как часть надпочечникового криза, но не обязательно как симптоматика базедовой болезни. Именно по этой причине важно оценить функцию щитовидной железы после начала курса терапии надпочечниковой недостаточности.
Новейшие достижения
Несмотря на то, что генетическое происхождение болезни Аддисона до сих пор остается загадкой, ученым удалось идентифицировать некоторые чувствительные гены. Заболевание имеет высокий риск ассоциации с HLA монотипами DR3–DQ2/DR4–DQ8 [2]. В ходе исследований была установлена взаимосвязь с полиморфизмом единичного нуклеотида в области гена CTLA–4 (Cytotoxic T–Lymphocyte Antigen). Аутоиммунный полиэндокринный синдром типа 1 является аутосомно–доминантным заболеванием, спровоцированным мутацией аутоиммунного регулирующего гена. Неправильно вырабатываемый геном протеин, вероятно, вызывает аутоиммунную реакцию посредством нарушенного отрицательного отбора лимфоцитов в вилочковой железе [8].
Деструкция надпочечников вызывает истощение запасов надпочечниковых андрогенов, чье клиническое значение вызывает огромное количество споров и разногласий [2]. На сегодняшний день было опубликовано четыре клинических исследования, посвященных проблеме заместительной гормональной терапии дегидроэпиандростероном при надпочечниковой недостаточности. Однако полученные данные оказались достаточно противоречивыми [9–12]. Это вызывает необходимость проведения более глубоких и продолжительных исследований.
Томас Аддисон (1793–1860)
Томас Аддисон был младшим из двух сыновей Сары и Джозефа Аддисона, деревенских бакалейщиков, проживающих в Лонгбентоне, Нортумберленд (Великобритания). Уже в начальных классах школы Томас научился свободно говорить на латыни, демонстрируя прекрасные лингвистические способности, которые впоследствии станут отличительной чертой его работ. С 1812 по 1815 год он был студентом Медицинского университета в Эдинбурге (the Edinburgh Medical School) и получил ученую степень врача, защитив свою работу «De Syphilide et Hydrargyro» (касающуюся сифилиса и ртути). Затем он переехал в Лондон, где работал в различных клиниках и частных практиках. В 1817 году он был принят терапевтом–стажером в госпиталь Гай, где продолжал работать до 1860 года. В 1924 году он получил повышение, заняв должность ассистирующего терапевта, а в 1937 году стал самостоятельно практикующим терапевтом.
Истинный характер Аддисона охарактеризовать очень сложно. Если верить некоторые описаниям, он был человеком суровым, замкнутым и недоступным. Однако те люди, кто был знаком с ним достаточно близко, описывали его как человека чрезмерно скромного и чувствительного [13]. Он был блистательным оратором и диагностиком, жившим исключительно ради своих учеников и своей работы. В то же время, по словам некоторых историков, «его строгая, высокопарная манера, его четко подобранные слова и яркая внешность делали его известным и вселяли страх в его учеников» [14]. Samuel Wilks, ученик и близкий коллега Аддисона, дает более положительный отзыв: «На протяжении 30 или 40 лет его преподавательской деятельности каждый из учеников Аддисона был его последователем, отдававшим дань уважения его имени и рассматривавшим его профессиональную деятельность, как величайший пример для подражания… Его проникновенный взгляд как бы смотрел сквозь тебя, и вся его манера поведения выдавала в нем лидера, поддерживаемого каким–то воинствующим духом» [13]. За строгостью поведения Аддисона, вероятно, скрывалась склонность к регрессивным депрессиям, так и не позволившая ему вести широкую лечебную практику и снискать популярность в медицинских кругах.
Он был одним из «трех гигантов госпиталя Гай» наряду с Ричардом Брайтом (Richard Bright) (1789–1858) и Томасом Ходжкином (Thomas Hodgkin) (1798–1866). Все трое вели практику, придерживаясь традиции Томаса Сиденхема (Thomas Sydenham), который ввел научные методы обоснования в диагностику заболеваний. Все трое также придерживались идей своих французских коллег–современников – патологов Лаиннека (Laennec) и Биша (Bichat), исследовавших взаимосвязи между клиническими и патологоанатомическими данными. Брайт организовал специальное отделение, работавшее в тесном сотрудничестве с некоторыми моргами, которое стало важнейшим подспорьем при проведении ими систематических исследований различных заболевании. В 1849 году в Медицинском лондонском обществе South London Medical Society Аддисон представил открытую им специфическую форму анемии, которую он напрямую связывал с «болезненным состоянием надпочечниковых желез» [15]. В своей знаменитой монографии «О конституциональных и локальных эффектах заболевания надпочечниковых желез» 1855 года [1] Аддисон детально рассмотрел свои открытия и описал синдром, который сегодня носит его имя. Он дал детальное описание 11 пациентов, смерть которых наступала на фоне одной и той же клинической картины (рис. 3). В большинстве случаев заболевания надпочечники были увеличены либо по причине туберкулеза, либо по причине злокачественных заболеваний. Тем не менее при ретроспективном анализе только 7 из 11 пациентов могли страдать надпочечниковой недостаточностью, поскольку у четырех остальных заболевание носило односторонний характер. У пациента, показанного на рисунке 4, явно видны следы гиперпигментации и витилиго, что свидетельствует о наличии аутоиммунного заболевания. Среди большинства своих пациентов Аддисон не ассоциировал заболевание надпочечников с идиопатической анемией. Эта форма анемии, ранее определяемая как злокачественная, позже получила название анемии Аддисона [16]. Хотя анемия Аддисона и болезнь Аддисона представляют собой два разных вида заболевания, они зачастую ассоциируются друг с другом, поскольку болезнь Аддисона в большинстве случаев обуславливается аутоиммунными причинами (смотри описание случая и таблицу).
Томас Аддисон был врачом широкого профиля, он не признавал узкой специализации, «отдававшей шарлатанством» [13]. Тем не менее, его особый интерес привлекали заболевания кожи, которые зачастую приводили к описательным характеристикам болезни Аддисона. Он также внес свою лепту в описание кольцевидной склеродермы (келоид Алибера или келоид Аддисона) и жировой гранулемы. Более того, он проявлял глубокий интерес к легочным заболеваниям. У Лаиннека, которого признавал и которым восхищался, он научился пользоваться стетоскопом. В 1843 году Аддисон дал детальное описание пневмонии. Другим значительным вкладом стало раннее описание «воспаления слепой кишки и червеобразного отростка», изданного совместно с Ричардом Брайтом в 1839 году в учебнике медицины («Элементы медицинской практики»).
Вклад Томаса Аддисона в развитие медицины не был признан при его жизни. Его монография не была упомянута в The British Medical Journal, и лишь вскользь освещена в The Lancet, ни один из этих журналов так и не опубликовал некрологов. Хотя Браун–Секард (Brown–Sequard) проверял его открытия, проводя в 1856 году экспериментальную резекцию надпочечника у животных, роль надпочечников продолжала оспариваться еще до конца столетия. В конечном итоге Труссо (Trousseau) признал важность вклада Аддисона в развитие медицины и после его смерти присвоил синдрому название болезни Аддисона.
Аддисон женился в возрасте 52 лет, детей у него не было, хотя у его жены было двое детей от первого брака. Желчно–каменная болезнь, осложненная механической желтухой, заставили его покинуть свой пост в госпитале Гай в марте 1860 года. Он очень скоро погрузился в меланхолию и умер четыре месяца спустя. Официальным вердиктом стала смерть от несчастного случая, однако свидетельство о смерти открывает трагическую правду: «Перелом лобовой части черепа и черепно–мозговая травма, вызванная падением по причине психического расстройства» [17].
Реферат подготовлен В.Д. Соколовой
По материалам статьи K. Lovas, E. Husebye
«Addison’s disease»
The Lancet, Vol.365, June 11, 2005
Литература
1. Addison “. On the Constitutional and Local Effects of Diseases of the Supra–Renal Capsules. London: Warren & Son, 1855.
2. Arlt W, Allolio B. Adrenal insufficiency. Lancet 2003; 361: 1881–93.
3. Nieman LK, Orth DN. Treatment of adrenal insufficiency. In: Rose BD, ed. UpToDate. Wellesley, MA, 2003.
4. Levas K, Loge JH, Husebye ES. Subjective health status in Norwegian patients with Addison’s disease. Clin Endocrinol (Oxf) 2002; 56: 581–88.
5. Winqvist O, Karlsson FA, Kampe O. 21–Hydroxylase, a major autoantigen in idiopathic Addison’s disease. Lancet 1992; 339: 1559–62.
6. Eisenbarth GS, Gottlieb PA. Autoimmune polyendocrine syndromes. N EnglJ Med 2004; 350:2068–79.
7. Blomhoff A, Lie ¬ A, Kemp H, et al. Polymorphisms in the cytotoxic T lymphocyte antigen–4 gene region confer susceptibility to Addison’s disease. J Clin Endocrinol Metab 2004; 89: 3474–76.
8. Anderson MS, Venanzi ES, Klein L, et al. Projection of an immunological self shadow within the thymus by the aire protein. Science 2002; 298: 1395^–01.
9. Arlt W, Callies F, van Vlijmen JC, et al. Dehydroepiandrosterone replacement in women with adrenal insufficiency. N EnglJ Med 1999; 341:1013–20.
10. Hunt PJ, Gurnell EM, Huppert FA, et al. Improvement in mood and fatigue after dehydroepiandrosterone replacement in Addison’s disease in a randomized, double blind trial.
J Clin Endocrinol Metab 2000; 85: 4650–56.
11. Johannsson G, Burman P, Wiren L, et al. Low dose dehydroepiandrosterone affects behavior in hypopituitary androgen–deficient women: a placebo–controlled trial.
J Clin Endocrinol Metab 2002; 87: 2046–52.
12. L0vas K, Gebre–Medhin G, Trovik TS, et al. Replacement of dehydroepiandrosterone in adrenal failure: no benefit for subjective health status and sexuality in a 9–month, randomized, parallel group clinical trial. J Clin Endocrinol Metab 2003; 88: 1112–18.
13. Mackinnon J. Thomas Addison. His life and works. Guy’s hospital reports 1969; 83: 366–72.
14. Lyons AS, Petrucelli R. Medicine: an illustrated history. New York: Harry N Abrams, 1978.
15. Addison T. Anaemia–disease of the suprarenal capsules. London Med Gazette 1949; 43: 517–18.
16. Graner JL. Addison, pernicious anemia and adrenal insufficiency. Can Med AssocJ 1985; 133: 855–57, 880.
17. Cirillo V. The suicide of Thomas Addison. J Hist Med Allied Sci 1985; 40: 214–15.
Аддисонова Болезнь (Гипокортицизм). Причины, симптомы и лечение Аддисоновой болезни.
ГИПОКОРТИЦИЗМ — недостаточность коры надпочечников. Бывает первичным от повреждения надпочечников и вторичным от недостаточной секреции гипофизом АКТГ (адренокортикотропный гормон).
Первичный гипокортицизм может быть острым (Апоплексия надпочечниковая) и хроническим (Аддисонова болезнь).
Помимо того, может быть скрытая, стертая форма гипокортицизма не всегда распознается вследствие частичного повреждения коры надпочечников или наследственной недостаточности. Последняя выражается симптоматикой аддисоновой болезни, но в значительно менее выраженной степени.
Лечение этой формы не требует применения стероидных гормонов. Рекомендуется общеукрепляющая терапия, витамин С в больших дозах.
АДДИСОНОВА БОЛЕЗНЬ (Томасс Аддисон, 1855, Британия) — синонимы: хронический гипокортицизм, бронзовая болезнь.
Аддисонова болезнь характеризуется первичной хронической недостаточностью функции коры обоих надпочечников вследствие деструктивных или атрофических изменений в них.
Заболевание чаще встречается в возрасте 30—50 лет, преимущественно у мужчин, однако наблюдается и у детей. Легкие, стертые формы аддисоновой болезни встречаются относительно редко и называются аддисонизмом. Для развития аддисоновой болезни должно быть разрушено не менее 80—90% ткани надпочечников.
Этиология.
- Причиной Аддисоновой болезни в 50— 60% служит туберкулезное поражение надпочечников путем гематогенной диссеминации. Иммунологическое исследование обнаруживает в 40% случаев антитела к тканям коры надпочечников, циркулирующие в крови.
- В последние годы идиопатическая форма преобладает над туберкулезной.
При идиопатической форме надпочечники страдают меньше, чем при туберкулезной. Женщины идиопатической формой болеют в 2—3 раза чаще. Имеют определенное значение дистрофические изменения надпочечников вследствие перенесенных инфекций и интоксикаций: амилоидоз, травматические поражения, кровоизлияния, хирургическое удаление надпочечников или метастазирование в них опухолей из других органов — бронхов, молочной железы, нагноение надпочечников и др. В ряде случаев этиология остается невыясненной.
Идиопатическая форма часто сопровождается и другими аутоиммунными процессами, выражающимися в виде сахарного диабета, гипотиреоза, бронхиальной астмы, гипопаратиреоза, аменореи и др. При этой форме у ряда больных обнаружены антитела стероидопродуцирующих клеток яичек и яичников (синдром Шмидта).
Причиной сравнительно частого поражения надпочечников туберкулезом является высокое содержание в паренхиме стероидных гормонов, в частности, гидрокортизона, препятствующих образованию грануляционной ткани и заживлению процесса. Аддисонова болезнь может развиться вторично, на почве частичной недостаточности гипофиза: недостаточность АКТГ. В этих случаях речь идет о гипопитуитаризме.
Патогенез.
В основе лежит тотальная недостаточность коры надпочечников. В результате недостаточного выделения кортизола, альдостерона в канальцах почек нарушается реабсорбция ионов натрия и хлора, приводящая к гипонатриемии и гипохлоремии. При этом в крови и в тканях повышается содержание ионов калия, что наряду с недостаточностью глюкокортикоидов служит причиной гипотонии, крайней слабости и адинамии.
В результате недостаточности глюкокортикоидов, в частности кортизола, развивается гипогликемия, лимфоцитоз и эозинофилия. При первичном поражении ткани коры надпочечников по закону обратной связи усиливается секреция АКТГ, что служит причиной меланодермии. Недостаточность глюкокортикоидов и минералокортикоидов, в частности ДОКСа, является причиной эрозивного гастрита и язвы желудка. В то же время снижение надпочечниковых андрогенов v мужчин ведет к импотенции.
Клиническая картина.
Больные жалуются на ухудшение аппетита, общую слабость, утомляемость, апатию, похудание, потемнение кожи, боли в животе, в тяжелых случаях появляется тошнота и рвота, запоры или поносы. Больные становятся рассеянными и забывчивыми, слабовольными, депрессивными. Иногда у них развиваются и психозы.
Меланодермия, как правило, выражена в местах естественной пигментации и усиливается при инсоляции (поясница, наружные половые органы, околососковые кружки, шея). Губы и слизистые окрашиваются в серо-аспидный цвет. Пигментация, борозд ладоней (симптом Аствацатурова) является ранним и достоверным признаком гипокортицизма.
С развитием заболевания пигментация усиливается, кожа и слизистые принимают темно-коричневую окраску, темнеют волосы. В ряде случаев, может наблюдаться очаговая депигментация в виде витилиго.
Аддисоновую болезнь следует дифференцировать от заболеваний, при которых имеет место расстройство пигментации.
Аддисонова болезнь может сочетаться с хроническим язвенным гастритом, язвой желудка или двенадцатиперстной кишки. Почечная недостаточность в виде азотемии наблюдается во время кризов. Завершение беременности нормальными родами возможно, если проводится соответствующее лечение.
Криз при Аддисоновой болезни наступает вследствие резкого обострения заболевания и может привести к тяжелому состоянию — коллапсу со смертельным исходом.
Причиной обострения Аддисоновой болезни могут быть различные экзогенные и эндогенные стрессовые факторы на фоне дефицита глюко- и минералакортикоидов: интеркурентная инфекция, психические и физические напряжения, голод, травмы и др. Нередко причиной кризов может быть прекращение лечения заместительными препаратами. Обычно критическое состояние развивается в течение нескольких дней.
При кульминации криза больные впадают в крайне тяжелое состояние с полной адинамией, резким падением кровяного давления, приводящим к анурии. Возникают сильные боли в животе, часто симулирующие перфорацию язвы желудка, сопровождающуюся кровавой рвотой, и наличием крови в стуле (синдром Бернара-Сертана).
Лабораторная диагностика.
Содержание СК бывает ниже 100 мг%, что обусловлено понижением гликонеогенеза, как проявления недостаточности глюкокортикоидов. Нагрузка глюкозой дает плоскую гликемическую кривую вследствие медленного всасывания сахара в желудочно-кишечном тракте. Наоборот, при внутривенной нагрузке кривая бывает нормальной. Больные Аддисоновой болезнью имеют повышенную чувствительность к инсулину.
Характерна гипонатриемия, гипохлоремия, гиперкалиемия, гипопротеинемия, высокая креатинурия.
В периферической крови: умеренная анемия, лимфоцитоз, эозинофилия; СОЭ, несмотря на анемию, не ускоряется из-за сгущения плазмы. Важное диагностическое значение имеет определение в крови содержания стероидных гормонов, а в моче — их метаболитов. В крови понижается содержание общего и свободного кортизола, альдостерона 11- и 17-кортикостероидов, а в суточной моче—17-КС, 17-ОКС и альдостерона.
Лечение этиологическое, заместительное и общеукрепляющее.
- Исходя из того, что основным в этиологии является туберкулезное поражение надпочечников, во всех установленных случаях туберкулеза необходимо проводить Противотуберкулезное лечение, что в отдельных случаях приводит к приблизительно хорошему результату.
- Заместительная терапия проводится Глюкокортикоидами и Минералокортикоидами. В начальном периоде больные нуждаются в больших количествах гормонов.
- Преимущество отдается естественным гормонам — кортизону, гидрокортизону и ДОКСА. Желательно сохранить естественное соотношение глюкокортикоидов и минералокортикоидов.
Кортизон назначается по 10—25 мг; ДОКСА по 5— 10 мг. - Из синтетических препаратов применяются преднизолон по 5-10 мг внутрь, дексаметазон — 2 мг внутрь, триамциналон — 8—16 мг. Количество стероидных гормонов устанавливается индивидуально, в соответствии с общим состоянием больного.
- Преимущество отдается естественным гормонам — кортизону, гидрокортизону и ДОКСА. Желательно сохранить естественное соотношение глюкокортикоидов и минералокортикоидов.
Больные Аддисоновой болезнью время от времени должны подвергаться стационарному обследованию для уточнения количества вводимых стероидных гормонов.
- При легком течении болезни заместительная терапия не назначается. В этих случаях дополнительно показано 10—15 г хлорида натрия и витамин С до 5 г в сутки, глицирам по 2—3 таблетки в день.
- При кризе аддисоновой болезни назначают внутривенно капельно 2—3 л изотонического раствора хлорида натрия с 5% раствором глюкозы, 100—300 мг кортизона или гидрокортизона или 100—200 мг преднизолона в день. При резком снижении артериального давления в указанный выше раствор добавляют 1 —3 мл 0,2% раствора норадреналина.
Болезнь Аддисона — рекомендации по коррекции натуропатией
Болезнь Аддисона, также называемая первичной или хронической недостаточностью надпочечников или гипокортизолизмом, является одним из типов эндокринных расстройств, которым страдает примерно один из 100 000 человек. Болезнь Аддисона, рекомендации по лечению которой мы рассмотрим в статье, имеет такие симптомы как потеря веса, мышечная слабость, усталость, низкое кровяное давление и проблемы с пищеварением.
Считается, что болезнь Аддисона обычно аутоиммунна по своей природе и является результатом нарушений надпочечников, которые вызывают низкий уровень кортизола. Считается, что около 70% зарегистрированных случаев болезни Аддисона вызваны аутоиммунными заболеваниями, при которых иммунная система вырабатывает высокий уровень антител для разрушения надпочечников.
Хотя болезнь Аддисона является редким заболеванием, последние данные свидетельствуют о возрастающей его распространенности. У женщин болезнь Аддисона развивается чаще, чем у мужчин, и это заболевание чаще всего встречается у людей в возрасте от 30 до 50 лет, однако могут быть затронуты люди всех возрастов.
Читайте далее о том – что такое болезнь Аддисона, рекомендации натуропатии и нутрициологии о том, как можно ввести заболевание в ремиссию и улучшить качество вашей жизни.
Что такое болезнь Аддисона
Болезнь Аддисона — это еще одно название состояния, называемого хронической надпочечниковой недостаточностью, которое возникает, когда о надпочечники не вырабатывают достаточно высокие уровни нескольких важных гормонов, включая кортизол и иногда альдостерон.
Надпочечники расположены чуть выше почек и играют важную роль в выработке адреналиноподобных гормонов и кортикостероидов (также называемых «гормонами стресса»), которые выполняют множество функций, как во время острого стресса, так и в повседневной жизни. Эти гормоны необходимы для поддержания гомеостаза и для отправки «инструкций» органам и тканям всего тела. Гормоны, на которые влияет болезнь Аддисона, включают глюкокортикоиды (такие как кортизол), минералокортикоиды (включая альдостерон) и андрогены («мужские» половые гормоны).
Что болезнь Аддисона делает с телом? Поскольку отсутствуют некоторые ключевые гормоны, которые обычно регулируют такие функции, как преобразование питательных веществ в энергию, регуляция циклов сна и бодрствования, электролитный баланс, половое влечение, задержка жидкости и массы тела, симптомы могут быть ощутимыми. Они включают хроническую усталость, изменения веса и аппетита, депрессию, проблемы с пищеварением, пониженное давление и др. Хотя в некоторых случаях это состояние может быть опасным для жизни, традиционно симптомы надпочечниковой недостаточности исчезают с помощью заместительной гормональной терапии.
Болезнь Аддисона -рекомендации по коррекции симптомов методами натуропатииПервичная и вторичная недостаточность надпочечников
Существует две основные классификации заболеваний надпочечников. Болезнь Аддисона также называют «первичной недостаточностью надпочечников» и вызывается болезнями самих надпочечников, включая рак надпочечников, инфекции или кровотечение. Первичная недостаточность надпочечников диагностируется, когда около 90% коры надпочечников было разрушено. Этот тип встречается реже и обычно вызывает физическое повреждение надпочечников, которое можно обнаружить.
Вторая группа заболеваний надпочечников называется «вторичная надпочечниковая недостаточность», которая встречается гораздо чаще. Эти типы связаны со стрессом и аутоиммунны по своей природе. Они развиваются, несмотря на отсутствие физических заболеваний в надпочечниках. Тем не менее, они все еще могут вызывать серьезные гормональные нарушения и симптомы. Люди с вторичной недостаточностью надпочечников обычно не испытывают изменений на коже (гиперпигментация), сильного обезвоживания или низкого кровяного давления, но чаще имеют низкий уровень сахара в крови.
Симптомы болезни Аддисона
Рекомендации для улучшения самочувствия при болезни Аддисона должны учитывать распространенные симптомы данного заболевания. Они включают в себя:
- Хроническая усталость (продолжительностью более пары недель)
- Мышечная слабость
- Изменения в аппетите (чаще потеря аппетита)
- Потеря веса
- Проблемы с пищеварением (в том числе боли в животе, тошнота, рвота, диарея)
- Низкое кровяное давление
- Головокружение или обморок
- Изменения настроения, раздражительность и депрессия
- Головные боли
- Тяга к соленой пище
- Низкий уровень сахара в крови (гипогликемия)
- Проблемы со сном, что приводит к постоянному ощущению усталости
- Общая потливость и ночная потливость
- Нерегулярные месячные или аменорея
- Низкое либидо
- Боль в суставах
- Выпадение волос
Острые симптомы недостаточности надпочечников (аддисоновский кризис)
Иногда может встречаться редкая и тяжелая форма острой надпочечниковой недостаточности, которая называется кризисом надпочечников (или кризисом болезни Аддисона).
Это имеет место, как правило, после травматического жизненного опыта или физической травмы, что создает еще большую нагрузку на надпочечники и ухудшает симптомы. Это приводит к снижению артериального давления, снижению уровня сахара в крови и повышению уровня калия в крови.
Тяжелая недостаточность надпочечников вызвана недостаточным уровнем кортизола, возможно, из-за того, что первоначально не лечили случай более легкой надпочечниковой недостаточности. Это состояние опасно для жизни и должно быть немедленно вылечено профессионалами, поэтому важно немедленно обратиться в отделение неотложной помощи, если появятся симптомы.
По данным Национального института здоровья США, симптомы надпочечникового кризиса включают в себя:
- Боль в животе, тошнота и рвота
- Путаница или кома
- Обезвоживание
- Потеря сознания, головокружение или бред
- Усталость и слабость
- Головная боль
- Высокая температура
- Потеря аппетита
- Низкое кровяное давление
- Быстрый сердечный ритм
- Боли в суставах и медленные, вялые движения
- Необычная и чрезмерная потливость
- Тяга к соли
Причины болезни Аддисона
Что является наиболее распространенной причиной болезни Аддисона? Причины болезни Аддисона обычно включают некоторый тип повреждения надпочечников. Надпочечники теряют способность адекватно реагировать на стимулирующий гормон адренокортикотропин (АКТГ), вырабатываемый гипофизом. Сложная система в организме, называемая осью гипоталамус-гипофиз-надпочечники, больше не функционирует для отправки и получения сигналов, которые регулируют выработку гормонов.
В развитых странах аутоиммунные реакции обычно являются причиной повреждения надпочечников и болезни Аддисона. Аутоиммунная реакция — это когда ваша иммунная система начинает атаковать свою собственную здоровую ткань, потому что она ошибочно подозревает, что тело подвергается нападению со стороны вредоносных организмов. Многие люди с болезнью Аддисона также имеют другие типы аутоиммунных заболеваний.
Некоторые лекарства, генетические факторы, операции, болезни и серьезные инфекции также могут вызывать проблемы с надпочечниками, когда развивается вторичная надпочечниковая недостаточность. Исследования показали, что во всем мире возможные причины включают инфекции и вирусы, такие как сепсис, туберкулез и ВИЧ, влияющие на надпочечники, а также двусторонние кровоизлияния в надпочечники и опухолевые процессы (1, 2).
Хотя аутоиммунные реакции являются наиболее распространенной причиной болезни Аддисона, факторы, которые могут ухудшить это состояние и способствовать повреждению надпочечников или аутоиммунным реакциям, могут включать:
- Высокий уровень стресса или очень стрессовый опыт (например, смерть в семье или серьезные изменения в жизни).
- Воздействие токсинов и загрязнений окружающей среды.
- Недостаток сна и постоянное давление на себя, несмотря на чувство усталости.
- Плохое питание (в том числе то, которое вызывает аллергию).
- Чрезмерная тренировка / перетренированность или недостаток физической нагрузки
- Генетические факторы … Одним из видов надпочечниковой недостаточности является врожденная гиперплазия надпочечников, которая является генетической. Этот тип встречается редко, поражая только одного из каждых 10 000–18 000 детей и вызван нехваткой определенных ферментов, необходимых для выработки надпочечниками гормонов, что приводит к высокой выработке андрогенов.
Некоторые лекарства также могут негативно влиять на надпочечники. Надпочечниковая недостаточность может развиться, когда человек, принимающий глюкокортикоидные гормоны (например, преднизон) в течение длительного времени, которые действуют подобно кортизолу, внезапно прекращает принимать эти лекарства. Если у вас есть какие-либо рецепты для лечения воспалительных заболеваний, таких как ревматоидный артрит, астма или язвенный колит, поговорите со своим врачом о том, как правильно скорректировать дозировку, прежде чем менять их самостоятельно, поскольку они могут снизить АКТГ и кортизол.
Диагностика болезни Аддисона и традиционное лечение
Болезнь Аддисона является неизлечимой и считается хроническим заболеванием, которое может длиться годами или всю жизнь.
Диагноз болезни Аддисона основан на результатах анализов, которые могут включать физическое обследование, анализы крови и мочи, которые могут проверить уровни АКТГ, кортизола и других факторов. Диагноз Аддисона часто откладывается. Исследования показывают, что около 60% пациентов посещали двух или более клиницистов до того, как был рассмотрен диагноз Аддисона, иногда потому, что это состояние путали с другими расстройствами, такими как другие аутоиммунные состояния или заболевания щитовидной железы (3). И около половины пациентов с синдромом Аддисона диагностируются только после возникновения острого надпочечникового кризиса.
Стандартная диагностика на болезнь Аддисона, рекомендации традиционной медицины:
- Тест стимуляции АКТГ является наиболее часто используемым и включает в себя инъекцию синтетического АКТГ вместе с тестированием реакций в крови и моче на изменения уровня кортизола. Даже при введении АКТГ у людей с надпочечниковой недостаточностью кортизол повышается незначительно или вообще отсутствует.
- Тест на стимуляцию ЦРБ может также помочь определить причину недостаточности надпочечников и включает взятие крови до и через 30, 60, 90 и 120 минут после инъекции АКТГ.
- Анализы крови (такие как тест на инсулин-индуцированную гипогликемию) также могут выявить низкий уровень натрия в крови, низкий уровень глюкозы в крови и высокий уровень калия в крови, которые иногда наблюдаются у людей с проблемами надпочечников.
- Анализ крови также можно использовать для обнаружения антител, белков, вырабатываемых иммунной системой, которые связаны с аутоиммунными заболеваниями.
- КТ (компьютерная томография) – используется для проверки размера надпочечников.
Лечение надпочечниковой недостаточности почти всегда включает заместительную гормональную терапию, обычно с использованием пероральных кортикостероидов. Медикаменты, используемые для замены отсутствующих гормонов, включают гидрокортизон (Cortef), преднизон или метилпреднизолон для замены кортизола и ацетат флудрокортизона для замены альдостерона. Во время чрезвычайной ситуации / кризиса могут потребоваться внутривенные инъекции кортикостероидов, физиологического раствора или сахара (декстроза).
Какова продолжительность жизни человека с болезнью Аддисона
До недавнего времени ожидаемая продолжительность жизни у пациентов с болезнью Аддисона считалась нормальной. Но согласно исследованию 2009 года, опубликованному в European Journal of Endocrinology, болезнь Аддисона по-прежнему является потенциально смертельным состоянием с избыточной смертностью при острой надпочечниковой недостаточности, инфекции и внезапной смерти у пациентов, диагностированных в молодом возрасте. В противном случае прогноз отлично подходит для пациентов с болезнью Аддисона (4).
Установлено, что острая недостаточность надпочечников является основной причиной смерти, за которой следует инфекция. В этом конкретном исследовании средний возраст смерти женщин (75,7 года) и мужчин (64,8 года) был соответственно на 3,2 и 11,2 года меньше, чем предполагаемая продолжительность жизни населения в целом.
Болезнь Аддисона – рекомендации специалистов функциональной медицины
Далее мы рассмотрим натуропатические рекомендации по коррекции симптомов болезни Аддисона.
1. Употребляйте достаточно соли
Болезнь Аддисона может привести к снижению уровня альдостерона, что увеличивает потребность в соли. По данным Национального института диабета, болезней органов пищеварения и почек США, некоторые люди могут получать пользу от диеты с высоким содержанием натрия. Однако лучше всего посоветоваться с врачом или диетологом относительно того, сколько натрия вам употреблять каждый день. Если вам нужно увеличить потребление, попробуйте получать натрий из здоровых продуктов, таких как бульоны, морские овощи и морская соль.
Потребность в соли (натрии) также возрастет, если вы будете заниматься тяжелыми физическими упражнениями, сильно потеете из-за жаркой погоды или желудочно-кишечных расстройств, которые приводят к рвоте или диарее.
2. Получайте кальций и витамин D
Прием кортикостероидных препаратов связан с повышенным риском развития остеопороза и потери плотности кости. Это означает, что потребление достаточного количества кальция и витамина D имеет решающее значение для защиты здоровья костей. Ваш врач также может порекомендовать вам принимать витамин D3 и добавки с кальцием.
Вы можете увеличить потребление кальция, употребляя продукты с высоким содержанием этого минерала — такие как молочные продукты (сырое молоко, йогурт, кефир и ферментированные сыры), зеленые овощи (белокочанная капуста и брокколи), сардины, бобы и миндаль. Лучший способ повысить уровень витамина D в организме естественным путем — это проводить какое-то время на солнце каждый день с открытой кожей, по возможности, от 10 до 20 минут в день.
3. Соблюдайте противовоспалительную диету
Продукты / напитки, которые нужно ограничить или избежать, чтобы поддержать вашу иммунную систему, включают:
- Слишком большое количество алкоголя или кофеина, которые мешают вашему циклу сна и могут привести к беспокойству или депрессии.
- Большинство источников сахара и подсластителей (включая кукурузный сироп с высоким содержанием фруктозы, упакованные сладкие продукты и рафинированное зерно).
- Обработанные продукты и полуфабрикаты, так как они заполнены многими видами искусственных ингредиентов, консервантов, сахара и натрия.
- Гидрогенизированные и рафинированные растительные масла (соя, рапс, сафлор, подсолнечник и кукуруза).
Замените их как можно большим количеством нерафинированной пищи. Некоторые из лучших вариантов для противовоспалительной диеты включают:
- Натуральные, полезные жиры (например, кокосы и кокосовое масло, масло, авокадо, орехи, семена и оливковое масло).
- Много овощей (особенно вся листовая зелень и крестоцветные овощи, такие как цветная капуста, брокколи, брюссельская капуста и т. д.).
- Выловленная в дикой природе рыба (например, лосось, скумбрия или сардины, которые обеспечивают противовоспалительные омега-3 жирные кислоты).
- Высококачественные продукты животного происхождения от коров и куриц, которые питаются травой, выращиваются на пастбищах, а не на комбинатах.
- Морские водоросли (с высоким содержанием йода для поддержания здоровья щитовидной железы).
- Кельтская или Гималайская морская соль.
- Продукты с высоким содержанием клетчатки, такие как ягоды, семена чиа, льняное семя и крахмалистые овощи.
- Пробиотические продукты, такие как комбуча, квашеная капуста, йогурт и кефир
- Травы и специи, такие как имбирь, куркума, петрушка и т. д.
4. Управляйте стрессом
Обязательно уделите первостепенное внимание хорошему сну и качественному отдыху, так как недостаток сна означает, что надпочечники должны вырабатывать дополнительные гормоны стресса, такие как кортизол. Старайтесь спать от 8 до 10 часов в сутки в зависимости от ваших конкретных потребностей.
В то время как упражнения, которые являются мягкими и приятными, важны для общего состояния здоровья, обязательно отдохните, когда это необходимо, обеспечьте адекватное восстановление мышц, возьмите дни отдыха и не перегружайте себя.
Другие рекомендации при болезни Аддисона, чтобы помочь справиться со стрессом включают в себя:
- Занятия любимыми хобби.
- Медитация.
- Духовные практики и молитва.
- Расслабляющие дыхательные техники.
- Проводите время на улице, на солнце и на природе.
- Поддерживайте разумный график работы. Не работайте ночью!
- Ешьте регулярно и избегайте слишком большого количества стимуляторов, таких как алкоголь, сахар и кофеин.
- Не стесняйтесь профессиональной помощи психотерапевта, когда необходимо справиться с серьезными жизненными событиями или травмами
5. Принимайте добавки, которые поддерживают вашу реакцию на стресс
Некоторые добавки могут помочь поддержать вашу иммунную систему и справиться со стрессом. Некоторые примеры:
- Лекарственные грибы, такие как рейши и кордицепс.
- Адаптогенные травы, такие как ашваганда, базилик и астрагал.
- Женьшень.
- Магний (глицинат или оксид лучше всего предотвращают диарею).
- Омега-3 жирные кислоты.
- Прием качественных поливитаминов, которые содержат витамины группы В, витамин D и кальций, а также пробиотических добавок, может также способствовать поддержанию здоровья кишечника и защищать от дефицита питательных веществ.
6. Не допускайте развития осложнений
Чтобы предотвратить возникновение чрезвычайной ситуации и снизить риск осложнений надпочечниковой недостаточности, людям с болезнью Аддисона нужно соблюдать рекомендации:
- Посещать специалиста по эндокринологии не реже одного раза в год.
- Ежегодный скрининг на ряд аутоиммунных заболеваний.
- Носите с собой стероидную карту скорой помощи, медицинский набор для идентификации и набор для инъекций глюкокортикоидов.
Меры предосторожности и побочные эффекты лечения
Имейте в виду, что дозировки лекарств могут время от времени корректироваться на основе таких факторов, как стресс и симптомы. Например, операция, инфекция или болезнь могут означать, что для борьбы с болезнью Аддисона необходима более высокая дозировка. Важно проконсультироваться с врачом, если вы заметите увеличение симптомов или признаков кризиса болезни Аддисона, таких как боль в животе, спутанность сознания, внезапное влечение к соли, головокружение, сильная усталость и слабость.
Что произойдет, если болезнь Аддисона не поддается коррекции
Если состояние прогрессирует до надпочечникового кризиса и не лечится, люди могут страдать от серьезных симптомов и даже внезапно умереть, поэтому к этой ситуации следует относиться очень серьезно. Критическое вмешательство надпочечников обычно включает инъекции высоких доз стероидов, жидкости и электролитов, чтобы помочь восстановить функцию надпочечников и гипофиза.
Заключительные мысли
- Болезнь Аддисона, рекомендации по облегчению которой мы рассмотрели в статье — это еще одно название состояния, называемого хронической недостаточностью надпочечников. Она возникает, когда надпочечники не вырабатывают достаточно высокие уровни нескольких важных гормонов, включая кортизол и альдостерон.
- Симптомы болезни Аддисона обычно включают усталость, тошноту, потемнение кожи, низкое кровяное давление, головокружение и другие.
- Наиболее распространенной причиной болезни Аддисона является аутоиммунная реакция, которая повреждает надпочечники. Факторы, которые могут ухудшить это состояние, включают стресс, плохое питание, болезни или инфекции, травмы или операции.
- Лечение болезни Аддисона включает в себя прием гормонов, чтобы заменить те, которые не вырабатываются надпочечниками. Другие природные средства от болезни Аддисона включают потребление достаточного количества соли, снятие стресса, поддерживающую диету и прием добавок, таких как адаптогены и определенные витамины.
Вам также будет интересно:
Мы будем благодарны, если вы поделитесь этой статьей в социальных сетях!
симптомы, основные способы диагностики и лечения
Первичную хроническую недостаточность надпочечников впервые описал Томас Аддисон в середине XIX века. Он определил главные признаки заболевания: боли в животе, учащенное сердцебиение, слабость, пигментация кожи. По-другому данную патологию еще называют гипокортицизмом, «бронзовой болезнью», Аддисоновым синдромом. В статье рассмотрим детально, какие особенности болезни Аддисона, симптомыи причины недуга, а также методы его лечения.
Болезнь Аддисона: причины

Болезнь Аддисона – заболевание достаточно редкое. Оно возникает вследствие нарушения работы эндокринной системы, когда оба надпочечника начинают вырабатывать недостаточное количество гормонов, в частности, кортизола.
Секреция гормонов может прекратиться и вовсе. Когда поражено более 90% надпочечниковой ткани, диагностируют данную патологию. Развитию заболевания способствуют изменения в ткани коры надпочечников или гипофиза.
Причинами возникновения недуга могут быть:
- Аутоиммунный адреналит.
- Туберкулез.
- Гистоплазмоз.
- Неопластический процесс.
- Гемохроматоз.
- Амилоидоз.
- Саркоидоз.
- Кровоизлияние в надпочечники.
- СПИД.
- Длительное лечение гормональными препаратами.
- Сифилис.
- Отравление токсическими веществами.
- Удаление надпочечников.
- Наследственный фактор.
Форма болезни может быть первичной (если поражена только кора надпочечников) или вторичной (если поражен гипофиз, вследствие чего не вырабатывается адренокортикотропный гормон, отвечающий за работу коры надпочечников).

Болезнь Аддисона: симптомы

Средний возраст заболевших данным недугом – 40 лет.
Основные его симптомы:
- Гиперпигментация кожи при контакте с солнечными лучами (наблюдается у 90% больных).
- Чувство слабости и усталости.
- Медленные движения, тихая речь.
- Отсутствие аппетита.
- Потеря веса.
- Тошнота, рвота.
- Боли в области живота.
- Расстройство стула.
- Понижение артериального давления (90/60 и ниже, встречается у 88-90% больных).
- Парестезии.
- Тремор (дрожание) рук, ног или головы.
- Ухудшение памяти, нервные расстройства, депрессия.
Болезнь Аддисона у женщин, в отличие от мужчин, протекает в более тяжелой форме. Нередко имеют место сбои менструального цикла, аменорея. При врачебном контроле у женщин, страдающих Аддисоновым синдромом, возможны беременность и роды.

Опасным является аддисонический криз. Его признаками могут быть:
- Сильные боли в нижней части тела.
- Рвота.
- Диарея.
- Резкое понижение артериального давления.
- Нарушение сознания или его потеря.
При таком состоянии болезни нужна немедленная медицинская помощь.

Болезнь Аддисона у детей

У малышей в раннем возрасте данная патология наблюдается крайне редко. Она может возникнуть в результате родовой травмы (если произошло кровоизлияние в кору надпочечников), эритробластоза или микроцефалии.
У дошкольников болезнь Аддисона может развиться в результате гипоплазии или атрофии надпочечников, возникающих из-за нарушения работы гипоталамно-гипофизарной системы и уменьшения количества вырабатываемого кортикотропина. Такое бывает, например, при длительном приеме гликокортикоидов в больших дозах.
У детей в более старшем возрасте данная недостаточность возникает при гематогенном диссеминированном туберкулезе. Нередко заболевание прогрессирует из-за аутоиммунных поражений надпочечников.
Болезнь Аддисона: диагностика


Диагноз хронической недостаточности коры надпочечников устанавливает врач, который принимает во внимание такие показатели:
- Клиническая картина.
- Количество гормонов коры надпочечников и гормонов гипофиза в крови.
- Данные общего, а также биохимического анализов крови.
- Результаты общего анализа мочи.
- Показатели ЭКГ, а также УЗИ, КТ, МРТ и рентгенографии костей черепа.
Своевременное обращение в медучреждение даст возможность поставить или же уточнить диагноз и вовремя начать лечение.


Болезнь Аддисона: лечение

Пациенты, страдающие «бронзовой болезнью», нуждаются в систематическом приеме кортикостероидов (глюкокортикоидов, иногда и минералокортикоидов).
Терапия проводится с помощью Гидрокортизона (Кортизола). Это наиболее распространенный и действенный препарат, который используют в комплексе с другими лекарствами:
- ДОКСА.
- Триметилацетат дезоксикортикостерона.
- Фторгидрокортизон и др.
Кроме заместительной терапии гормонами надпочечников, больным рекомендуется употреблять повышенное количество витамина Си пищевой соли.
При тяжелых формах заболевания необходимо лечение в условиях стационара.По показаниям назначают антибактериальную и симптоматическую терапию.
Режим
Прием глюкокортикоидов дает возможность людям с Аддисоновым синдромом жить почти полноценной жизнью (до начала применения гормонов продолжительность жизни больных составляла менее полугода).
Однако необходимо следовать таким правилам:
- Строго выполнять указания врача.
- Исключить занятия тяжелым физическим трудом.
- Исключить прием алкогольных напитков, снотворных барбитурового ряда, щелочных минеральных вод.
- Всегда иметь наготове необходимые лекарства для оказания первой помощи.
- При проявлении симптомов болезни немедленно обращаться за медицинской помощью.
Каждый пациент получает в медучреждении памятку о плане лечения с указанием графика приема лекарств и их дозировки, а также памятку для медработника на экстренный случай, если больной не сможет сам сообщить сведения о своем заболевании.
Гипокортицизм – заболевание редкое, но очень серьезное. И поскольку полностью преодолеть недуг невозможно, нужно перестроить свой режим, быт и образ жизни, запастись терпением и четко выполнять все предписания и рекомендации лечащего врача.
Поделиться ссылкой: