Транзиторная ишемическая атака головного мозга: причины, симптомы, лечение
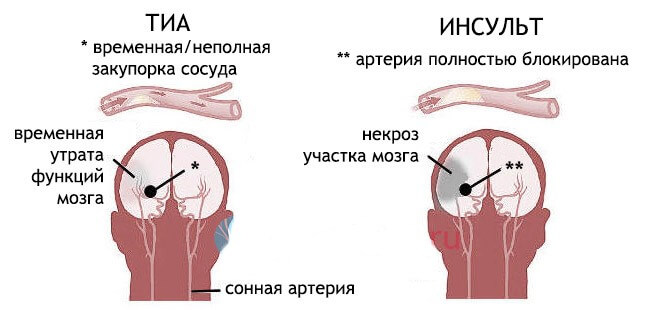
Транзиторная (временная) ишемическая атака – краткосрочное острое состояние, спровоцированное нарушением кровообращения в мозговых тканях. Патология развивается по ишемическому типу – в структуре мозга образуется локальный очаг затруднения или полного отсутствия кровотока. Обычно сбои в работе системы кровоснабжения связаны с блокировкой кровотока, вызванной сужением или обтурацией (закупоркой) сосудистого просвета. Транзиторные атаки называют микроинсультами. В отличие от инсульта, транзиторная ишемия не приводит к необратимым деструктивным изменениям в ткани мозга – инфаркту, атрофии, некрозу.
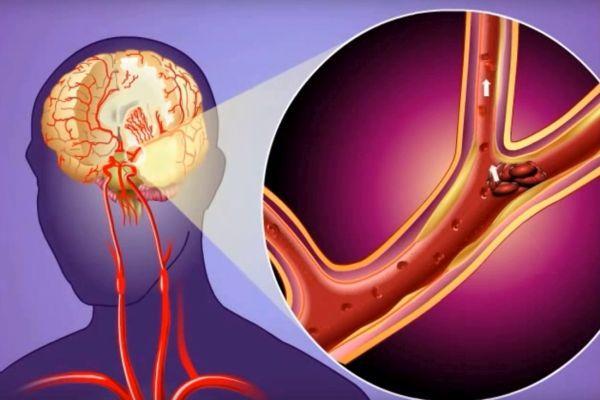

Общая информация о патологии
Чтобы разобраться, что собой представляет ишемическая атака, протекающая в головном мозге, важно понять, чем такая патология отличается от инсульта. Продолжительность приступа в большинстве случаев не превышает 60 минут, обычно составляет 10-15 минут. Первый приступ может возникать в возрасте около 40 лет (инсульт обычно в старшем возрасте – после 60 лет).
Характерная особенность – рецидивы до нескольких раз в год. Пациенты не всегда придают значение скоротечным приступам, несмотря на выраженные симптомы, что затрудняет раннюю диагностику и лечение. Статистика показывает, у людей, которые повергаются транзиторным (временным) ишемическим атакам, иначе именуемым ТИА, существенно повышается риск возникновения инсульта.
Классификация
ТИА с клинической картиной поражения сосудов в зоне вертебро-базилярного бассейна составляют около 70% диагностированных приступов. С учетом продолжительности приступа различают легкую, средней тяжести и тяжелую форму. В первом случае ишемическая атака длится до 10 минут, во втором – до нескольких часов с устранением симптомов после приступа, в третьем – несколько часов с сохранением остаточных симптомов после завершения приступа. Диагноз ТИА ставят, если длительность приступа не превышает 24 часа, а неврологические и вегетативные расстройства носят обратимый характер.
Причины развития ТИА
Причины возникновения транзиторного ишемического приступа часто связаны с атеросклерозом, вазоконстрикцией (сужением) и компрессией сосудов, составляющих кровеносную систему головного мозга. Обычно нарушения возникают на фоне остеохондроза в шейном отделе позвоночного столба. В большинстве случаев в ходе диагностики выявляются поражения элементов кровеносной системы, расположенных в зоне пролегания вертебральной и сонной артерий. Провоцирующие факторы:
- Артериальная гипертензия.
- Сахарный диабет.
- Возраст старше 60 лет.
- Ожирение, нарушение липидного метаболизма.
- Малая двигательная активность, вредные привычки (курение, злоупотребление спиртосодержащими напитками).
- Болезни сердечно-сосудистой системы (инфаркт миокарда в острой фазе течения, аневризмы магистральных сосудов, стеноз митрального клапана, отягощенный мерцательной аритмией, кардиомиопатия, эндокардит бактериальной этиологии).
Тромбы препятствуют движению кровотока. Диагноз тромбоз нередко провоцирует развитие патологии. Еще одна вероятная причина нарушений – очаговое кровоизлияние в тканях мозгового вещества. ТИА – это такое нарушение, которое предвещает серьезные сбои в работе всего организма, что со временем может привести к инвалидности, социальной дезадаптации, ухудшению качества жизни, летальному исходу.
Симптоматика, характерная для ишемической атаки
Симптомы, указывающие на ишемическую атаку, поразившую головной мозг, несущественно различаются в зависимости от локализации участка, где нарушился кровоток. Общие неврологические признаки расстройства включают резкую головную боль, сильное головокружение, кратковременную потерю сознания. Признаки транзиторной острой ишемической атаки, затронувшей мозговые структуры каротидного бассейна:
- Зрительная дисфункция.
- Утрата речи частично или полностью.
- Гемипарез – неполный паралич, затронувший одну сторону тела.
- Гипестезия – онемение, утрата чувствительности.
- Парестезия – расстройство чувствительности, выражающееся в покалывании, жжении, «мурашках».


Возможно развитие моторной дисфункции. Если очаговое нарушение кровотока локализуется в бассейне левой средней мозговой артерии (ЛСМА), у больных часто (около 84% случаев) наблюдается парез лицевого нерва. Транзиторная (преходящая) ишемическая атака с локализацией в вертебро-базилярном бассейне проявляется симптомами:
- Вегетативные расстройства (усиленное потоотделение, нарушение сердечного ритма, затрудненное дыхание, гиперемия – покраснение кожных покровов).
- Боль в области затылочной части головы.
- Тошнота, неудержимые приступы рвоты.
- Нарушение зрительной функции, в том числе фотопсия – появление в поле зрения посторонних предметов (точек, фигур, пятен), чаще двигающихся, гемианопсия – слепота в половине зрительного обзора, диплопия – раздвоение предметов перед глазами.
- Нистагм (непроизвольные частые колебательные движения глаз).
- Неврологические синдромы, в том числе синдромы поражения черепных нервов (расстройство моторной функции и кожной чувствительности), Унтерхарншайдта (патология позвоночной артерии) и Валенберга-Захарченко (поражение тройничного и блуждающего нервов).
Пациент временно теряет ориентацию в пространстве. Наблюдается кратковременная амнезия – утрата памяти. Может появиться дисфагия – болезненные ощущения при глотании. При первых признаках нарушений во избежание осложнений больному нужно оказать первую помощь.
Способы диагностики
В ходе диагностики дифференцируют приступ от инфаркта мозга или ишемического инсульта. Врач обращает внимание на длительность, интенсивность и характер неврологических синдромов. Комплексное обследование проводят врачи узкой специализации – невролог, кардиолог, ангиолог, офтальмолог. Инструментальная диагностика после приступа выполняется методами:
- КТ и МРТ.
- Ангиография сосудов, пролегающих в головном мозге.
- Электрокардиография.
- Мониторинг показателей артериального давления.
Анализ крови показывает уровень глюкозы и холестерина, концентрацию лейкоцитов и тромбоцитов, СОЭ. Комплексное обследование проводится с целью выяснения первичных причин сбоев в работе кровеносной и центральной нервной системы.
Первая помощь и лечение
Чтобы избежать негативных последствий, при первых симптомах ишемической атаки, поразившей ткани головного мозга, пациенту оказывают неотложную медицинскую помощь. Порядок действий:
- Вызвать бригаду врачей в случае, если человек потерял сознание.
- Положить подушку под голову больного.
- Повернуть голову в боковое положение, чтобы во время рвоты обеспечить свободный отток рвотной массы.
- Ослабить галстук и ремень, расстегнуть пуговицы на одежде, предотвратить сдавливание частей тела.
Лечение пациентов, перенесших транзиторную (кратковременную) ишемическую атаку с обратимым поражением головного мозга, осуществляется при помощи медикаментозных средств:
- Антиагреганты. Разжижают кровь, улучшают реологические свойства физиологической жидкости.
- Сосудорасширяющие препараты. Устраняют спазмы гладкой мускулатуры сосудистой стенки, регулируют тонус стенок.
- Тромболитики. Препятствуют образованию кровяных сгустков, разрушают тромбы.
- Статины. Нормализуют липидный обмен и понижают концентрацию холестерина в крови.
Параллельно назначают препараты, нормализующие кровяное давление, если в анамнезе значится артериальная гипертензия. Если приступы ТИА повторяются регулярно и характеризуются увеличением длительности, показано оперативное лечение. В ходе операции удаляют поврежденный фрагмент сосуда, устанавливают стент для расширения сосудистого просвета, делают ангиопластику (увеличение просвета между сосудистыми стенками при помощи специального катетера).
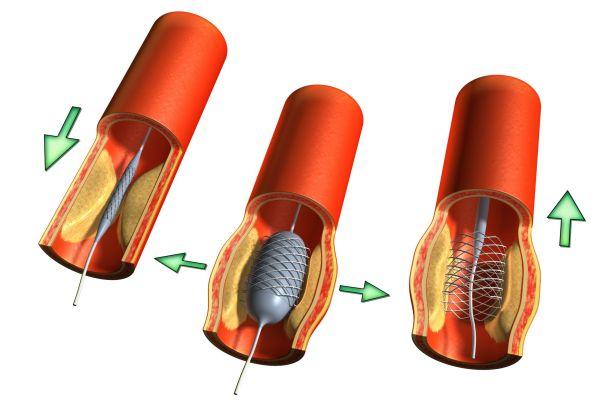

В комплексной программе терапии назначают водные процедуры – радоновые, скипидарные, контрастные, вихревые, солевые ванны, циркулярный душ, гидромассаж. Эффективны комплексы лечебной гимнастики, процедуры физиотерапии – электрофорез, синусоидальная и импульсная магнитотерапия, микроволновая терапия, лазеротерапия, транскраниальная микрополяризация, дарсонвализация.
Лечение транзиторных (кратковременных) ишемических атак в домашних условиях предполагает применение народных средств, которые способствуют улучшению общего кровотока. Полезны физические упражнения, стимулирующие мозговое кровоснабжение, классический массаж в области затылка и воротниковой зоны, точечный массаж, водные и закаливающие процедуры.
Последствия ТИА
Прогноз при ТИА благоприятный. Обычно кратковременные сбои не угрожают жизни. Повторные приступы свидетельствуют о наличии провоцирующих факторов и указывают на высокую вероятность возникновения инсульта. Статистика показывает, ишемический инсульт диагностируют у трети пациентов, перенесших острый приступ нарушения кровообращения.
Подобные последствия транзиторной (преходящей) ишемической атаки, протекающей в головном мозге, наблюдаются в течение 1 месяца после приступа у 20% больных. В течение 1 года после приступа инсульт диагностируют у 42% пациентов. Возраст человека и частота приступов – решающие факторы, определяющие скорость наступления необратимых деструктивных изменений в мозговых структурах.
Профилактика
Для профилактики патологии врачи рекомендуют вести здоровый образ жизни, исключить провоцирующие факторы. К факторам риска относят употребление соленой, жирной пищи, малую физическую активность, лишний вес, привычки, влекущие вред для сосудов и здоровья в целом – курение, злоупотребление алкогольными напитками.
Ишемические атаки – первые признаки серьезных нарушений в работе системы кровотока и всего организма. Более 30% людей, перенесших приступ, впоследствии сталкиваются с диагнозами инфаркт мозга, инсульт. На начальных стадиях развития патология поддается терапии. По результатам диагностики врач определит причину нарушений и назначит курс лечения.
Просмотров: 681
| Наименование | Ед. изм. | Кол-во | Обоснование | Кл. | Ур. |
| Ингибиторы АПФ Эналаприл 5 мг, 10 мг, 20 мг Периндоприл 5 мг, 10 мг Рамиприл 2,5 мг, 5 мг, 10 мг Лизиноприл 10 мг, 20 мг Фозиноприл 10 мг, 20 мг Зофеноприл 7,5 мг, 30 мг | Табл. Табл. Табл. Табл. Табл. Табл. | 30 30 28 28 28 28 | Гемодинамический и органопротективный эффекты | I | A |
| Блокаторы рецепторов ангиотензина Валсартан 80 мг, 160 мг Лозартан 50 мг, 100 мг Кандесартан 8 мг, 16 мг | Табл. Табл. Табл. | 30 30 28 | Гемодинамический и органопротективный эффекты | I | A |
| Антогонисты кальция, дигидропиридиновые Амлодипин 2,5 мг, 5 мг, 10 мг Лерканидипин 10 мг Нифедипин 10 мг, 20 мг, 40 мг | Табл. Табл. Табл. | 30 30 28 | Расширение периферических и коронарных сосудов, уменьшение постнагрузки на сердце и потребности в кислороде | I | A |
| Бета-адреноблокаторы Метопролол 50 мг, 100 мг Бисопролол 2,5 мг, 5 мг, 10 мг Карведилол 6,5 мг, 12,5 мг, 25 мг Небиволол 5 мг | Табл. Табл. Табл. Табл. | 28 30 30 28 | Уменьшение потребности миокарда в кислороде, снижение ЧСС, безопасность при беременности | I | A |
| Диуретики Гидрохлортиазид 25 мг | Табл. | 20 | Объемная разгрузка сердца | I | A |
| Индапамид 1,5 мг, 2,5 мг | Табл., капс. | 30 | Улучшение эндотелиальной функции сосудов, снижение ОПСС | I | A |
| Торасемид 2,5 мг, 5 мг | Табл. | 30 | I | A | |
| Фуросемид 40 мг | Табл. | 30 | Объемная разгрузка сердца | I | A |
| Спиринолактон 25 мг, 50 мг | Табл. | 30 | Гемодинамическая разгрузка миокарда | I | A |
| Комбинированные препараты ИАПФ+диуретик БРА+диуретик ИАПФ+АК БРА+АК Дигидропиридиновый АК + β-АБ АК + диуретик | I | ||||
| Альфа-адреноблокаторы Урапидил 30 мг, 60 мг, 90 мг | Капс. | 30 | Снижение ОПСС, уменьшение симпатического влияния на ССС | I | A |
| Антиагреганты Ацетилсалициловая кислота 75 мг, 100 мг | Табл. | 30 | Для улучшения реологических свойств крови | II | B |
| Статины Аторвастатин 10 мг, 20 мг Симвастатин 10 мг, 20 мг, 40 мг Розувастатин 10 мг, 20 мг, 40 мг | Табл. Табл. | 30 28 30 | Гиполипидемическое средство, с целью улучшения эндотелиальной функции сосудов | I | A |
Транзиторная ишемическая атака — современное лечение, профилактика
Транзиторная ишемическая атака – это кратковременное нарушение церебрального кровотока, при котором возникают невралгические проявления. Как правило, состояние человека улучшается в течение суток, поэтому через 24 часа все функции организма восстанавливаются. Основной риск ТИА заключается в том, что она является предвестником инсульта, а также инфаркта. Если человек не хочет осложнений, тогда ему важно осуществить лечение транзиторно ишемической атаки.
Возможные причины появления
Ишемическая атака головного мозга не считается самостоятельным недугом. Она лишь сопутствует другие патологии, при которых имеются проблемы с сосудами, сердцем, а также со свертываемостью крови. Существует немало заболеваний, при которых может наблюдаться транзиторно ишемическая атака. Если приходится с ней столкнуться, тогда стоит определить, какая болезнь её вызвала.

Возможные провоцирующие факторы:
- Болезни сосудистой системы.
- Ишемия сердечной мышцы.
- Аритмия.
- Сахарный диабет.
- Атеросклероз головы.
- Шейный остеохондроз.
- Антифосфолипидный синдром.
Также транзиторно ишемическую атаку может спровоцировать неправильный образ жизни. Человек повышает риск возникновения патологии, если он употребляет спиртные напитки, долгое время курит, ведёт малоподвижный образ жизни.

При этом стоит понимать, что, чем больше у пациента провоцирующих факторов, тем выше риск столкнуться с ишемическими атаками головного мозга.
По сути, при данном недуге уменьшается кровоснабжения конкретной зоны глазной сетчатки, либо ЦНС. Происходит подобное из-за того, что в конкретном сосуде образуется тромб, и именно он ухудшает кровоток. Как итог, мозг не получает достаточное количество кислорода, а это в свою очередь приводит к нарушению работоспособности органа. При этом кровь полностью не перестаёт поступать, а лишь ограничивается в количестве.
Если говорить о разнице между транзиторно ишемической атакой и инфарктом, то в первом случае негативное действие обратимо. Иногда достаточно нескольких часов для того, чтобы кровоток восстановился. Как только это произойдёт, пропадут симптомы болезни.
Основные признаки
Понять, что началась транзиторная ишемическая атака, можно по характерным признакам. Некоторые люди могут спутать симптомы с проявлениями ишемического инсульта. Но, опять же, напомним, что основным отличием ТИА является скорое исчезновение негативных признаков.

Симптоматика:
- Непрекращающийся шум в ушной раковине.
- Блики в глазах, яркие пятна.
- Чувство тошноты, редко возможна рвота.
- Болезненность головы, причём симптом затрагивает в основном затылок.
- Проблемы с координацией.
- Интенсивное головокружение.
- Перепады артериального давления.
- Проблемы с памятью, как правило, они незначительны.
Когда у человека начинается транзиторная ишемическая атака, его кожа становится чрезмерно бледной. Если попросить пациента с закрытыми веками коснуться своего носа пальцем, то человек промахнётся. Нередко люди жалуются на общую слабость, а также на ухудшение чувствительности конечностей. В тяжёлых случаях транзиторно ишемическая атака способна привести к потере зрения, нарушению речи и судорогам.
При появлении симптомовишемической атаки головного мозга, необходимо обратиться к специалисту. Он проведёт профессиональную диагностику и при необходимости отправит на обследования. После них можно будет однозначно определить, с какой именно проблемой пришлось столкнуться пациенту.
Первая помощь
Когда начинается транзиторная ишемическая атака, люди могут не понимать, как нужно действовать в такой ситуации. Нередко растеряться может не только сам больной, но и его родственники. Именно поэтому важно точно знать, как оказать первую помощь.

При транзиторной атаке человек внезапно начнёт себя неадекватно вести. Может наблюдаться дезориентация, а также проблемы с речью. Нередко пациент жалуется на тошноту и головокружение. Если попросить человека поднять сразу две руки, то он, вероятнее всего, не сможет обе из них удержать в вертикальном положении. В такой ситуации можно заподозрить транзиторно ишемическую атаку, при которой нужно сразу начать действовать.
Прежде всего, необходимо позвонить в скорую, чтобы получить врачебную помощь. Пока медики едут, необходимо положить человека на ровную поверхность. Правильным решением будет под голову поместить сложенное одеяло, либо одежду. В той ситуации, когда начинается рвота, важно повернуть голову человека набок. В ином случае будет риск, что он захлебнётся, что приведёт к летальному исходу.
Стоит обеспечить нормальное поступление воздуха при транзиторно ишемической атаке. Если человек находится дома, тогда следует открыть окно, а также при необходимости расстегнуть воротник, либо убрать пояс.
До приезда скорой помощи не следует использовать какие-либо медикаменты. Во-первых, из-за этого будет смазана клиническая картина, и возникнут проблемы с постановкой диагноза. Во-вторых, при понижении артериального давления может ухудшиться нарушение кровотока.
При транзиторной ишемии лечебные методы должен назначать доктор. Ему будет виднее, что именно может помочь конкретному пациенту, а что предпринимать нет смысла. Главное в этой ситуации не заниматься самолечением, если не хочется столкнуться с необратимыми патологиями.
Разновидности
Ишемические атаки принято разделять в зависимости от их зоны локализации. От места расположения будет зависеть то, какие симптомы будут проявляться. Как известно, каждый мозговой отдел отвечает за свои функции, поэтому, при нарушении поступления крови к конкретной области, появляются уникальные отклонения.

В большинстве случаев транзиторно ишемическая атака локализуется в вертебро-базилярном бассейне. Подобное наблюдается примерно у 70% пациентов, которые поступили в больницу с данной жалобой. Патология проявляется в виде зрительных галлюцинаций, обмороков, паралича, амнезией, а также болью в затылочной области.
Встречается также церебральная атака, она чаще всего диагностируется у маленьких детей, в особенности у новорожденных. Проявляться может нервным тиком, проблемами со сном, дрожанием конечностей, судорогами, а также обмороком. Если же патология затрагивает каротидный бассейн, тогда происходит блокировка сонной артерии.
Симптомы будут наиболее выраженными, поэтому их сложно не заметить. Человек может столкнуться с параличом, проблемами речи, ухудшением чувствительности, а также проблемами со зрением.

Также транзиторно ишемическую атаку можно классифицировать в зависимости от её степени тяжести:
- Легкая. Она продолжается примерно 10-15 минут. Можно заметить неяркие симптомы, которые крайне быстро сами исчезнут и не вызовут последствий.
- Средняя. Проявления патологии могут оставаться вплоть до 24 часов. Они способны пропасть самостоятельно, либо после правильной терапии. При этом никаких негативных последствий для человека быть не должно.
- Тяжёлая. Симптоматика транзиторно ишемической атаки сохраняется до суток. Облегчение приходит в том случае, если будет проведена правильная терапия. При этом некоторые симптомы всё-таки остаются, хотя и проявляются незначительно.
Стоит понимать, что последствия тяжёлой степени не ухудшают качество жизни человека, но опытный невролог сможет при осмотре заметить, что человеку когда-то пришлось столкнуться с атакой.
Специалист должен определить конкретный вид и степень тяжести патологии для того, чтобы подобрать правильное лечение. Такой подход к болезни позволит избежать многих проблем, поэтому важно своевременно выполнить диагностику. Даже если приступ прошёл, человек должен понимать, что данная патология сигнализирует о наличии проблемы со здоровьем, поэтому её игнорировать нельзя.
Диагностика
Как уже говорилось, транзиторная ишемическая атака является поводом для обращения в больницу. Её появление говорит о том, что у человека есть проблемы со здоровьем. Важно лишь определить, что именно стало причиной заболевания, и тогда можно будет улучшить состояние больного.

Прежде всего, необходимо посетить врача-невролога и рассказать о своих симптомах. Уже исходя из этого, специалист назначит ряд обследований, которые позволят выявить причину транзиторно ишемической атаки. Может потребоваться сделать УЗИ головной области, провести исследования сонно-артериальной зоны, выполнить электрокардиограмму. В большинстве случаев пациента отправляют на томографию и на МРТ для того, чтобы тщательно проанализировать состояние мозга.
Когда возникла транзиторная атака, человеку понадобится сдать кровь и получить подробный лейкоцитарный анализ. Также понадобится узнать уровень триглицеридов и холестерина. Важно выявить способность крови к свёртыванию, так как при нарушении тоже может начаться транзиторная ишемическая атака.
Обязательно понадобится выявить наличие других заболеваний, которые могли бы спровоцировать проблемы с кровотоком. Без полного обследования будет сложно сказать, что именно вызвало отклонения от нормы. Человека могут направить ко многим специалистам, чтобы они смогли посудить о состоянии больного. Возможно, имеется сахарный диабет, о котором пациент даже не подозревает.

Могут присутствовать и иные патологии, при выявлении которых нужно будет начать лечение. Важно понимать, что нужно не только осуществлять терапию ишемической атаки, но и позаботиться об устранении или ослаблении сопутствующей болезни.
Способы лечения
Если у человека произошла транзиторно ишемическая атака, то стоит задуматься об улучшении состояния своего здоровья. В ином случае существует риск столкнуться с инсультом, который может даже привести к летальному исходу. Врач должен будет понять, почему у человека произошла атака, потому как лечение будет направлено на устранение причины. Также пациентам рекомендуется пересмотреть свой образ жизни, чтобы нормализовать здоровье.
Лечение ТИА может быть щадящим, оно подойдёт при отсутствии ярких симптомов. Доктор может посоветовать пациенту ходить на точечный массаж, а также выполнять специальные физические упражнения. Данные меры позволят улучшить самочувствие, особенно если в дополнение пройти микроволновую терапию, а также электрофорез.
Нередко используются лекарственные средства для того, чтобы устранить причину ТИА. Конкретные препараты определяет врач, исходя из особенностей пациента. Может потребоваться применять антиагрегантные средства, такие как аспирин и варфарин.
Эффективны оказываются сосудорасширяющие препараты, например, циннаризин и тиклопедин. Если есть отклонения в уровне холлестирина, тогда прописывают лопид или николар. Также доктор может назначить клонидин как антигипертензивный медикамент.

Если медикаменты и укрепляющие процедуры не помогают, и человек продолжает страдать от транзиторно ишемических атак, тогда потребуется хирургическое вмешательство. Такое решение может принять доктор после того, как проанализирует состояние пациента.
Суть процедуры заключается в том, что нужно осуществить иссечение жировой пробки, которое оказывает давящее действие на артерию. Помимо этого, требуется устранить поражённый участок сосуда. После проведение данных манипуляций выполняется ангиопластика.
Народные методы терапии нельзя считать эффективными, они больше подходят для профилактики. Человеку может потребоваться использовать рыбий жир, настойку мускатного ореха, а также БАДы для укрепления здоровья. Прежде чем обращаться к нетрадиционной медицине, стоит проконсультироваться с врачом.

Профилактика
Появление транзиторно ишемических атак проще предотвратить, чем потом бороться с осложнениями. Особых рекомендаций по профилактике нет, можно лишь в целом отметить, что позволит улучшить состояние сосудов. Прежде всего, стоит избавиться от вредных привычек, таких как курение и употребление алкоголя. Также при необходимости стоит скорректировать вес и питание.
Пациенту важно наблюдать за артериальным давлением, чтобы оно не повышалось. При необходимости нужно принимать разжижающие кровь средства: аспирин, фенилин или гепарин. Если же всё-таки возникнет ишемическая атака, тогда стоит обратиться к врачу. Примерно у 10% граждан через сутки после данного симптома случается инсульт. Для предотвращения данного заболевания следует сразу начать правильное лечение, которое назначит доктор.
симптомы, лечение, причины развития и профилактика
Транзиторная ишемическая атака – это преходящий эпизод дисфункции центральной нервной системы, который вызывается нарушением кровоснабжения определенных участков головного/спинного мозга или сетчатки глаза без признаков острого инфаркта. Чаще всего транзиторная ишемическая атака диагностируется у людей пожилого возраста.
Рассматриваемое состояние повышает риск развития ишемического инсульта – например, у 10% больных в первые 2 суток после транзиторной ишемической атаки развивается инсульт, еще у 10% больных – через три месяца после приступа, а у 20% — в течение года. Именно поэтому рассматриваемое состояние определяется врачами, как неотложное, требующее экстренной медицинской помощи. Причем, чем раньше эта помощь будет оказана, тем больше шансов на полное выздоровление и нормальное качество жизни у больного будет в дальнейшем.
Оглавление: Причины развития транзиторной ишемической атаки Классификация транзиторной ишемической атаки Симптомы транзиторной ишемической атаки Диагностические мероприятия Общие принципы лечения транзиторных ишемических атак Профилактика транзиторных ишемических атак
Причины развития транзиторной ишемической атаки
Транзиторная ишемическая атака не является самостоятельным заболеванием, так как ее возникновению способствуют патологии сосудов и свертывающей системы крови, нарушения работы сердца и других органов/систем. Врачи выделяют несколько патологических состояний, на фоне которых чаще всего и развивается рассматриваемое состояние:
Кроме этого, к факторам риска транзиторной ишемической атаки относятся:
Обратите внимание: риск развития рассматриваемого состояния тем выше, чем больше провоцирующих факторов имеется у одного конкретного человека. Например, у больного диагностирован сахарный диабет, он ведет малоподвижный образ жизни и курит – риск транзиторной ишемической атаки возрастает почти вдвое.
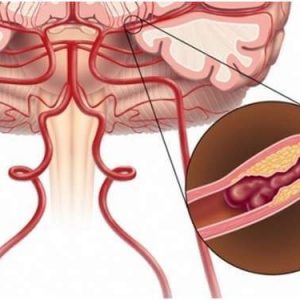 Механизм развития рассматриваемого явления заключается в обратимом снижении кровоснабжения той или иной зоны центральной нервной системы или сетчатки глаза. То есть в определенном участке сосуда формируется тромб, который препятствует току крови. По причине нехватки крови в дистальных отделах мозга происходит острый недостаток кислорода, и начинаются нарушения их функций.
Механизм развития рассматриваемого явления заключается в обратимом снижении кровоснабжения той или иной зоны центральной нервной системы или сетчатки глаза. То есть в определенном участке сосуда формируется тромб, который препятствует току крови. По причине нехватки крови в дистальных отделах мозга происходит острый недостаток кислорода, и начинаются нарушения их функций.
Обратите внимание: при транзиторной ишемической атаке поступление крови к тканям головного мозга полностью не прекращается, а просто ограничивается. Если же кровь перестанет поступать в ткани головного мозга, то разовьется инфаркт мозга или ишемический инсульт.
От инфаркта миокарда рассматриваемое состояние имеет важное отличие – оно относится к обратимым процессам: через 1-3-5 часов или несколько суток кровоток в ишемизированном участке восстанавливается, и симптомы заболевания регрессируют (исчезают).
Классификация транзиторной ишемической атаки
Классификация рассматриваемого состояния напрямую зависит от места расположения тромба. Если следовать международной классификации болезней, то транзиторная ишемическая атака может представлять собой один из нижеприведенных вариантов:
- синдром сонной артерии;
- неуточненная транзиторная ишемическая атака;
- синдром вертебробазилярной системы;
- двусторонние множественные симптомы мозговых артерий;
- преходящая глобальная амнезия;
- преходящая слепота.
Симптомы транзиторной ишемической атаки
Клинические проявления рассматриваемого состояния достаточно вариативны.
При синдроме вертебробазилярной артерии больной будет предъявлять жалобы на:
- интенсивный шум в ушах;
- вспышки света, что относится к нарушениям со стороны органа зрения;
- тошноту, рвоту и интенсивную икоту;
- головные боли с локализацией в затылочной части головы;
- выраженное головокружение;
- нарушение координации движений;
- колебания артериального давления;
- преходящую амнезию (нарушение памяти).
Больные в этом состоянии отличаются бледными кожными покровами, у них имеется непроизвольные колебательные движения глазных яблок в горизонтальном направлении, они не в состоянии с закрытыми глазами дотронуться до кончика носа пальцем (промахиваются).
Симптомы при синдроме сонной артерии:
- резкое снижение или полное отсутствие зрения на одном глазу, начинающееся всегда внезапно;
- выраженная слабость, онемение и снижение чувствительности конечностей со стороны, противоположной пораженному органу зрения;
- кратковременное и невыраженное нарушение речи;
- судороги в конечностях кратковременного характера.
Если транзиторная ишемическая атака имеет место быть в области церебральных артерий, то это проявится следующими симптомами:
- приступы судорог;
- преходящие нарушения речи;
- потеря зрения на стороне пораженного сосуда;
- нарушение движений конечности с противоположной стороны от пораженного сосуда;
- чувствительные нарушения.
Патологии шейного отдела позвоночника и возникшая на этом фоне транзиторная ишемическая атака вызывают приступы внезапной мышечной слабости – больной вдруг начинает падать, становится обездвиженным, но находится в полном сознании. Буквально через несколько минут состояние пациента восстанавливается.
Диагностические мероприятия
 Если у человека появились симптомы, характерные для транзиторной ишемической атаки, то он должен быть немедленно направлен в лечебное учреждение. Лечением данной патологии занимаются врачи-неврологи. Доктора проводят ему экстренную магнитно-резонансную томографию головного мозга, что позволит им определить характер патологических изменений и провести дифференциальную диагностику рассматриваемого состояния.
Если у человека появились симптомы, характерные для транзиторной ишемической атаки, то он должен быть немедленно направлен в лечебное учреждение. Лечением данной патологии занимаются врачи-неврологи. Доктора проводят ему экстренную магнитно-резонансную томографию головного мозга, что позволит им определить характер патологических изменений и провести дифференциальную диагностику рассматриваемого состояния.
Кроме этого, больному может быть проведено и дополнительное обследование – например, ультразвуковое исследование сосудов головы и шеи, КТ-ангиографию, реоэнцефалографию. Эти методы дают возможность специалисту определить точную локализацию нарушения проходимости сосуда.
В обязательном порядке пациенту с симптомами, характерными для рассматриваемого состояния, назначают:
Обратите внимание: врачи должны дифференцировать транзиторную ишемическую атаку от других заболеваний, с которыми симптомы похожи. К таким заболеваниям относятся рассеянный склероз, острый лабиринтит, эпилептические припадки, миастенические кризы, паническая атака, нарушение обменных процессов.
Общие принципы лечения транзиторных ишемических атак
Лечение рассматриваемого состояния должно быть начато как можно раньше, потому что именно это является гарантом выздоровления. Больному назначается интенсивная терапия, в которую входят:
 инфузионная терапия – внутривенно капельно пациенту вводят Реополиглюкин или Пентоксифиллин;
инфузионная терапия – внутривенно капельно пациенту вводят Реополиглюкин или Пентоксифиллин;- антиагреганты – ацетилсалициловая кислота самостоятельно или в сочетании с Клопидогрелем;
- антикоагулянты – назначаются только при постоянном контроле показателей крови: Клексан или Фраксипарин;
- нейропротекторы внутривенно капельно – Магния сульфат, Цераксон и Актовегин;
- ноотропные средства внутривенно капельно – Церебролизин или Пирацетам;
- антиоксиданты внутривенно капельно – Мексидол или Фитофлавин;
- гипотензивные средства – Лоприл, Амлодипин;
- гиполипидемические средства (статины) – Аторис, Вабадин или Вазилип.
Обратите внимание: категорически запрещено больным с транзиторной ишемической атакой резко снижать артериальное давление, его нужно поддерживать на несколько повышенном уровне – в пределах 160-180/90-100 мм рт столба.
Если имеются показания, то после полного обследования и консультации с сосудистым хирургом пациенту может быть назначено оперативное вмешательство – каротидная эндартерэктомия, каротидная ангиопластика со стентированием.
Профилактика транзиторных ишемических атак
Чтобы предупредить развитие рассматриваемого состояния, нужно соблюдать рекомендации специалистов:
- Проводить адекватную терапию артериальной гипертензии – например, уровень артериального давления должен поддерживаться на уровне 120_80 мм рт столба, регулярно должны приниматься гипотензивные препараты, требуется коррекция образа жизни и рациона питания.
- Следить и поддерживать в пределах нормы уровень холестерина в крови. Это можно сделать путем нормализации питания, ведения активного образа жизни и приема гиполипидемических средств.
- Отказаться от вредных привычек – резко ограничить, а в оптимальном варианте – полностью отказаться, курение, в умеренных количествах употреблять алкогольные напитки.
- Регулярно принимать лекарственные препараты, которые способны препятствовать тромбообразованию – например, Аспирин по 100 мг в сутки. Но это можно делать только после консультации со специалистами – препараты имеют определенные противопоказания.
- Своевременно и полноценно лечить заболевания, которые могут привести к развитию транзиторной ишемической атаки.
Если пациент быстро отреагирует на развитие рассматриваемого состояния и получит экстренную медицинскую помощь, то в скором времени наступит его выздоровление, человек сможет вернуться к полноценной жизни. В противном случае риск стремительного развития инсульта или инфаркта мозга приведет к смерти больного. Даже если симптомы были кратковременными и маловыраженными, нужно будет в ближайшее время посетить невролога и получить назначения в отношении нормализации состояния здоровья.
Цыганкова Яна Александровна, медицинский обозреватель, терапевт высшей квалификационной категории
8,988 просмотров всего, 3 просмотров сегодня
 Загрузка…
Загрузка… Как проявляется транзиторная ишемическая атака и как с ней бороться
Транзиторная ишемическая атака (сокращённо ТИА) – недостаточное количество притока крови к мозговым структурам, вызванное нарушениями в сосудистой системе, болезнями сердца и понижением давления в артерии.
Многие задаются вопросом, что такое тиа, как лечится и как предотвратить наступление неприятных последствий.
Часто диагностируется у больных с остеохондрозными проявлениями в шейном отделе позвоночника, при кардиальном и сосудистом патологическом состоянии. Все выпавшие функции восстанавливаются в полном объёме спустя сутки.
ТИА предшествует инфаркту в миокардном отделе и инсультным проявлениям в головном мозге. Чтобы снизить риск тяжёлых последствий, необходимо проводить быстро диагностику и вылечить недуг.
Возникнуть мозговая транзиторно текущая ишемическая атака может благодаря деструктивным изменениям позвоночного отдела или расширению сердечных камер. Кроме того, транзиторная ишемическая атака происходит из-за изменений, произошедших в мозговых артериях, а также высокой активности веществ (простагладиновых, простациклиновых и тромбоксановых), благодаря которым сужаются сосуды.
Возникновение ишемической атаки зарегистрировано и у детей. Сердечные микроэмболии и микротромбозы приводят к развитию детской патологии.
Процессы, проходящие в сосудистой системе и головном мозге

Кратковременный спазм поражает транзиторно артерии, которые несут кислород и питание к головному мозгу. Это явление возникает из-за дисфункции в ядрах мозговой структуры, которая происходит из-за неполноценности сосудов вследствие наследственной предрасположенности.
Болезнь беспокоит и из-за нарушенного коагулирующего свойства кровеносной системы.
Возникновение ишемической атаки наблюдается из-за антителовых новообразований на сосудистых стенках или воспалений, вызванных васкулитными заболеваниями.
Энергия перестаёт вырабатываться, если мозговые клетки не питаются даже в течение короткого промежутка времени.
Клинические симптоматические признаки транзиторно проявляются в зависимости от того, как поражён отдел и где локализуется недуг. Нормально себя чувствовать человек может спустя сутки. Этим транзиторные ишемические атаки отличаются от инсульта.
Как проявляется заболевание

Часто возникшие транзиторно тяжёлые состояния проявляются по-разному. Заболевание выражено головными болями, которые беспокоят больного часто. При этом внезапно может закружиться голова, затошнить и появится рвота. Человек теряется в окружающем пространстве, сознание путается, ощущаются боли в области сердца.
Кроме того, в это время нарушается зрение (становится темно в глазах, появляются «мушки») и чувствуется онемение тела.
Степень тяжести зависит от длительности ишемии в мозговых структурах и давления в артерии. Локализация и сосудистое патологическое состояние влияет на проявление клинической картины.
Классификация ТИА
Существует несколько разновидностей ТИА. Поражает транзиторная ишемическая атака вертебро-базилярный бассейн (вбб), каротидный бассейн. Различается на двустороннюю и множественную, а также выделяют синдромом преходящей слепоты, транзиторную глобальную амнезию, другие ТИА, а также болезнь с неуточнённой этиологией.
Неврологами относится транзиторная глобальная амнезия к мигреням, но есть специалисты, которые её считают эпилепсией.
ТИА может возникнуть редко (1-2 раза в течение года), не очень часто (3-6 раза за годовой период) и часто (ежемесячно или несколько раз в месяц).
ТИА бывает лёгкой степени тяжести, которая проявляется в продолжение 10-минутного периода, средней – в течение 2-3 часов, а также тяжёлой, продолжающейся от 12 часов до суток.
Поражения сонной артерии

Появление типичной симптоматики наблюдается через 2-5-минутный промежуток. При дисфункции обращения кровеносной системы в области сонной артерии больной чувствует слабость, внезапно теряет зрение, полностью или частично перестаёт говорить.
Часто наблюдается двигательная дисфункция конечностей на одной из сторон, а также пациент теряет чувствительность.
Пульс стремительно падает, в сонной артерии слышится шум. На болезнь может указывать очаговая симптоматика поражения мозговых структур головы: лицо становится асимметричным, давление колеблется, сетчатка меняется.
В области грудины ощущается тяжесть, сердце работает с перебоями, не хватает воздуха для дыхания, появляются судороги, хочется плакать.
Развитие болезни в вертебро-базилярной системе

Вертебро-базилярная разновидность заболевания диагностируется у 70% пациентов с этим недугом.
Проявление общемозговых и специфических признаков осуществляется в зависимости от того, какая область поражена и в какой степени тяжести находятся основная и позвоночная артериальная система. Поражаться может не одна сторона тела, а обе.
Параличом сковываются все конечности человека, но иногда наблюдается лишь слабость в руках и ногах.
Симптомы выражаются и иначе. Полностью либо частично теряется зрительная функция, наблюдаться дисфункция глотательных и речевых рецепторов, кружится голова. Человек падает в обморок, но сознание при этом не теряется.
Походка становится шаткой, кружится голова сильнее, если её повернуть.
Не указывает, что развиваются транзиторные ишемические атаки, если симптомы представлены по отдельности. Диагностировать недуг можно, если все признаки представлены в совокупности.
Диагностирование ТИА

Всех, у кого развивается данная болезнь, следует доставить в лечебное учреждение, где ему проводят полное обследование. Если рано провести диагностику и своевременно провести лечение, то церебральная форма инсульта будет исключена. Сразу же стоит измерить артериальное давление.
Врач-невролог назначает аускультационное обследование сонно-артериальной области, электрокардиограмму, УЗИ, в ходе которого определяется, в каком состоянии находятся сосуды в головном и шейном отделах, электроэнцефалографическое исследование. В обязательном порядке следует пройти МРТ и ангиографическое и томограммное обследование.
Следует для диагностики заболевания проанализировать кровь с написанием развёрнутой лейкоцитарной формулы, а также определить холестерин и триглицериды. Кроме того, необходимо узнать, может ли кровь свёртываться.
В обязательном порядке пациентам необходимо пройти обследование, так как это исключит вероятность необратимых последствий, вследствие чего человек может стать инвалидом или вообще умереть. Под симптоматикой ТИА подчас бывают скрыты многие серьёзные болезни.
Транзиторная ишемическая атака по своей симптоматике похожа на другие неврологические болезни. Головная боль может сопровождаться расстройствами речи и зрения. После приступа, похожего по своим проявлениям на эпилептический припадок, сознание больного приглушается, чувствительность снижается.
Если больного мучает сахарный диабет, то у него кружится голова, наблюдается парестезийное состояние, теряется часто сознание. Когда специалистом ставится диагноз болезнь Меньера, а тиа развивается на этом фоне, то человека беспокоит головокружение и тошнота с появлением рвотных масс.
Как лечится транзиторная сердечная ишемическая атака

Если наблюдаются транзиторные ишемические атаки, то проводимое в условиях стационара лечение направляют на локализацию ишемии. Кроме того, необходимо как можно скорее восстановить нормальное снабжение кровью и обеспечить метаболизменный процесс участка сердца.
Иногда лечение болезни может проводиться в домашних условиях. Но инсульт часто проявляется спустя месяц после возникновения ТИА, поэтому следует пациенту до его предотвращения лечиться в стационарных условиях.
В первую очередь следует восстановить течение крови в сердечной области. Чтобы предотвратить геморрагические осложнения, назначают применять антикоагулянтные медицинские препараты, содержащие надропарино-кальциевый либо гепариновый компонент.
Предпочтительно проводить антиагрегантные терапевтические мероприятия, лечить при этом следует медикаментами с содержанием тиклопидинных, ацетилсалицилово-кислотных, дипиридамоловых или клопидогреловых компонентов.
Транзиторная сердечная ишемия лечится с помощью непрямых антикоагулянтных веществ, представленных аценокумароловым, этилбискумацетатовым, фениндионовым лечебным компонентом. Чтобы улучшить кровяную реалогию, следует применять гемодилюциевые медпрепараты. Их вводят капельно.
Если мучает гипертензия, то необходимо нормализовать артериальное давление. Это возможно с помощью разнообразных гипотензивных медикаментозных средств в виде нифедипина, эналаприла, атенолола, каптоприла, мочегонных препаратов.
Когда диагностируется тиа, то проводится лечение с помощью разнообразных фармпрепаратов в виде ницерголина, винпоцетина, циннаризина, которые улучшают ток крови к церебральным сердечным структурам.
Следует для того, чтобы предупредить гибель нейронов, происходящую из-за метаболических нарушений, проводить нейрометаболические терапевтические мероприятия. Решается эта задача с помощью различных нейропротекторов и метаболитов, которые представлены диавитолом, пиритинолом, пирацетамом, метилэтилпиридинолом, этилметилгидроксипиридином, карнитином, семаксом.
Нужно и устранять симптоматику заболевания. Например, при появлении у пациента рвоты назначают приём тиэтилперазина или метоклопрамида.
Если сильно болит голова, то назначают питьё метамизола натрия или диклофенака. Если угрожает отёчность мозговых структур, то необходим приём глицерина, маннитола, фуросемида.
Когда развивается транзиторная ишемическая атака, то в комплексе с методами лечения применяют физиотерапевтические процедуры, заключающиеся в проведении массажа, принятии душа и лечебных ванн (хвойных, радоновых, жемчужных), микроволновых терапевтических процедур и другого по назначению лечащего врача.
Профилактические мероприятия по предотвращению болезни

Чтобы предупредить повторное состояние ТИА и уменьшить риск инсультных проявлений, проводят самые разнообразные профилактические мероприятия. Следует отказываться от курения и не употреблять алкогольные напитки.
Необходимо нормализовать артериальное давление и поддерживать это состояние, употреблять медицинские препараты, которые предупреждают развитие разнообразных сердечных болезней, в том числе аритмии, пороков и других.
Больными должна соблюдаться спецдиета, в которой низкое содержание жировых элементов. В профилактических целях принимают в течение года-двух антиагрегантовые средства и гиполипидемические препараты (ловастатин, симвастатин, правастатин).
Все эти меры будут способствовать устранению всех признаков болезни, предотвратят её повторное возникновения и помогут справиться со всеми преходящими проявлениями тяжёлого сердечного недуга.
Чтобы предотвратить тяжёлый недуг, может быть назначено хирургическое вмешательство, которое ликвидирует патологическое состояние сосудистой системы в области церебрально-сердечного отдела. Если показана операция, то проводят каротидную эндартерэктомую, экстра-интракраниальную микрошунтированную, стентированную операцию. Назначают и протезирование каротидных и позвоночных артериальных сосудов.
Если возникает какое-либо сердечное заболевание, то следует сразу же проконсультироваться с врачом, чтобы избежать развития негативных последствий для здоровья человека и предотвратить появление ещё более тяжёлых недугов.
 Загрузка…
Загрузка…Транзиторная ишемическая атака: клинические рекомендации
Является временным эпизодом неврологической дисфункцией, вызванной очаговой ишемией головного, спинного мозга или ишемией сетчатки, без острого инфаркта. Этот термин заменил предшествующее определение ТИА как очаговое неврологическое нарушение продолжительностью менее 24 часов. Большинство ТИА разрешаются в течение первого часа, а диагностическая визуализация позволяет признать, что некоторые события с быстрым клиническим разрешением связаны с остаточным инфарктом головного мозга.
Произвольное определение продолжительности симптомов ТИА не должно откладывать агрессивную терапию для пациента, у которого клиническая картина проявляется новым неврологическим дефицитом.
К причинам ТИА относятся:
- Местный тромбоз внутричерепной артерии или артериальная тромбоэмболия в результате стеноза или нестабильной атеросклеротической бляшки (16%).
- Кардиоэмболические события (29%). Внутрисердечный тромб может образовываться в ответ на некоторые вторичные факторы риска, такие как застой из-за сниженной фракции выброса или фибрилляции предсердий. Отягчающим фактором может быть тромбогенный очаг в сердце, такой как инфекционные вегетации или искусственный клапан. Редко тромб может попадать из венозной системы через сердечный шунт и вызывать развитие парадоксальной эмболии.
- Окклюзия мелких сосудов (16%) Наблюдаются микроатеромы, фибриноидный некроз и липогиалиноз мелких проникающих сосудов. Гипертензия и диабет предрасполагают к небольшим ишемическим повреждениям. Поскольку она может возникнуть в стволе мозга и внутренней капсуле, небольшое поражение может привести к выраженным симптомам.
- Окклюзия из-за гиперкоагуляции, расслоения, васкулита, вазоспазма или серповидноклеточного окклюзионного заболевания (3%). Это менее распространенные причины.
- Неопределенный механизм (36%).
Патофизиология
Тяжесть клинических неврологических нарушений после артериальной окклюзии зависит от сложного взаимодействия между степенью обструкции, площадью и функцией ткани, которую кровоснабжает сосуд, длительностью обструкции тромбом сосуда и возможность коллатерального кровообращения обеспечивать дополнительную перфузию в зоне риска.
При нормальных обстоятельствах мозговой кровоток (CBF) тщательно авторегулируется для поддержания кровотока >50 мл/100 г/мин в широком диапазоне значений перфузионного давления головного мозга путем изменения сопротивления сосудов головного мозга. Если CBF снижается до 20–50 мл/100 г/мин, работа мозга может компенсироваться за счет увеличения выделения кислорода, но при показателях ниже этого порога возникает паралич нейронов с неврологическим дефицитом. При показателях ниже 15 мл/100 г/мин происходит гибель нейронов. Таким образом, если развивается полная потеря мозгового кровотока, то гибель нейронов будет происходить быстро. При частично сохраненном кровотоке нейронная функция нарушается, но гибель клеток будет отложена на время от нескольких минут до нескольких часов. Восстановление кровотока предположительно путем аутолиза окклюзионного тромба может остановить прогрессирование процесса на пути к образованию инфаркта.
В начале ишемического повреждения нейронов цитотоксический отек вызывает приток воды во внутриклеточное пространство, что на диффузионных изображениях МРТ наблюдается как гиперинтенсивность. Экспериментальные данные на моделях животных показывают, что окклюзия средней мозговой артерии, продолжающаяся 15 мин или менее, практически не оставляет доказательств повреждения, тогда как через 2 часа инфаркт области, находящейся ниже по кровотоку, практически уже сформирован. Как показывает эта модель, у людей вероятность спонтанного восстановления после неврологического дефицита снижается, поскольку продолжительность симптомов увеличивается. Если симптомы присутствуют через 3 часа, вероятность полностью бессимптомного течения через 24 часа составляет всего 2%. Это является частью обоснования для незамедлительного проведения тромболизиса при острых неврологических симптомах в надежде на спонтанное разрешение.
Диагностика
Для каждого пациента с острым очаговым неврологическим дефицитом следует быстро собрать подробный анамнез и провести физикальное исследование с акцентом на неврологическом обследовании. Следует провести ускоренную оценку, чтобы определить необходимый объем клинических исследований.
Лабораторные исследования, включая общий анализ крови, биохимический анализ крови и уровень глюкозы в крови, могут помочь выявить потенциальные заболевания, которые имитируют церебральную ишемию. Для исключения внутричерепного кровотечения следует провести немедленную неконтрастную компьютерную томографию (КТ) головы, если имеются длительные дефициты. Магнитно-резонансная томография (МРТ) головного мозга с диффузионной визуализацией является наиболее чувствительным тестом для диагностики церебральной ишемии или незначительного инфаркта. Поскольку нет специфического и чувствительного теста для подтверждения ТИА, диагноз устанавливается клинически с дополнительным проведением нейровизуализации. Это может привести к существенному различию мнений даже среди экспертов-клиницистов в отношении наиболее подходящего объяснения транзиторного неврологического дефицита.
Данные свидетельствуют о том, что место, в котором производят первоначальное оценивание, не так важно, как обеспечение быстрого завершения оценивания и принятие всех соответствующих мер вторичной профилактики. Пациентов с подозрением на ТИА должен оценить врач или специалист в области лечения инсультов. Пациента с симптомами ТИА в течение 24-х часов следует направлять в отделение неотложной помощи или клинику по лечению ТИА. Тем, у кого симптомы разрешились в течение последних 1–7 дней, следует ускорить оценивание насколько это возможно с целью завершения через 24–48 часов. Краткосрочную госпитализацию или наблюдение следует рассматривать для пациентов с высокими показателями по шкале оценивания риска ранних вторичных инсультов, таких как шкала ABCD2 (или новые дополнения, такие как ABCD3 или ABCD3- I), особенно с острыми результатами на МРТ с диффузно-взвешенными изображениями.
Другие факторы, которые могут влиять на предрасположенность, включают сопутствующие заболевания, такие как подозреваемый кардиоэмболический источник или стеноз сонной артерии высокой степени, социально-экономические барьеры для амбулаторного наблюдения или отсутствие надежного наблюдения в домашних условиях для вызова неотложной помощи в случае повторного церебрального ишемического события.
Диагностические шаги
Пациент с острым неврологическим дефицитом
- Необходимо собрать целенаправленный анамнез, чтобы установить время начала и факторы риска развития цереброваскулярных заболеваний, а также оценить вероятность наличия состояний, имитирующих ТИА.
- Необходимо провести быстрое физикальное обследование с акцентом на неврологическое обследование для определения тяжести дефицита.
- Следует провести лабораторные исследования, в том числе общий анализ крови, биохимический анализ крови, уровень глюкозы в крови, протромбиновое время и АЧТВ.
- Необходимо выполнить ЭКГ.
- При быстром разрешении или устранении неврологического дефицита, относящегося к одному сосудистому бассейну, при отсутствии альтернативного диагноза для объяснения симптомов, ТИА является вероятным диагнозом.
- Пациентов со значительным продолжающимся неврологическим дефицитом следует лечить от инсульта с рассмотрением тромболизиса. Терапия не должна откладываться в надежде на спонтанное восстановление.
- МРТ головного мозга с диффузионными изображениями предпочтительнее для идентификации ишемии и потенциально для идентификации распределения повреждений. Если МРТ недоступна, может быть выполнена неконтрастная КТ головы.
- Для пациентов с ТИА последующее обследование должно включать мониторинг работы сердца. ЭКГ для оценки кардиоэмболии, которую можно предположить исходя из наличия внутрисердечного тромба, клапанных вегетаций или фибрилляции предсердий.
- Эхокардиография обладает наиболее высокой эффективностью в случае, когда этиология TИA не доказана после первоначального оценивания и визуализации сосудов или при подозрении на наличие кардиоэмболии, как фактора риска, на основании анамнеза, ЭКГ или обследования.
- Для оценивания необходимости каротидных вмешательств следует использовать визуализацию соонной артерии с помощью допплеровского исследования, КТ-ангиографии или магнитно-резонансной ангиографии. Транскраниальная допплерография выполняется в редких случаях в качестве дополнительного теста для дальнейшего оценивания внутричерепного стеноза.
- Рекомендуется оценивать липидный профиль пациентов для лечения атеросклеротических факторов риска.
- Скорость оседания эритроцитов (СОЭ) следует оценить, если подозревается васкулит ЦНС, но во многих центрах это не является рутинным исследованием.
- Панель анализов для оценки гиперкоагуляции следует рассматривать для пациентов с отягощенным семейным анамнезом относительно тромбофилии или необъяснимой ТИА у молодого пациента.
Анамнез и физикальное обследование
Рассказ пациента/представителя медицинской помощи об очаговом неврологическом дефиците является ключевым фактором, необходимым для постановки диагноза. По определению, симптомы ТИА являются краткосрочными, и большинство из них разрешаются в течение первого часа. Стойкие симптомы в клинической картине следует рассматривать как инсульт, и терапию нельзя откладывать в надежде на спонтанное восстановление.
ТИА более распространены в среднем возрасте и у пожилых людей. Симптомы у молодого пациента повышают возможность наличия альтернативного диагноза или менее распространенной причины ишемии, например, врожденной болезни сердца, употребления наркотиков, гиперкоагуляции или парадоксальной эмболии. ТИА обычно проявляется потерей силы или чувствительности («отрицательные симптомы»). Чаще всего они проявляются в виде односторонней слабости или сенсорного дефицита в результате ишемии в зоне кровоснабжения сонной артерии или средней мозговой артерии. Афазия может присутствовать, если область ишемии включает зону Вернике или Брока. Окклюзия задней мозговой артерии может давать гомонимную гемианопсию, тогда как тромб в артерии сетчатки приводит к классической преходящей слепоте и монокулярной потере зрения. Ишемия в заднем вертебробазилярном бассейне может приводить к возникновению симптомов головокружения, отсутствия координации, дефицита черепных нервов, атаксии или обмороков. Лакунарные симптомы, как правило, приводят к изолированному сенсорному или моторному дефициту, а также к множеству менее распространенных симптомокомплексов.
Головная боль может возникать после ТИА, но не является распространенной и предполагает наличие альтернативной причины неврологического дефицита, такой как мигрень, гигантоклеточный артериит (височный артериит) или внутричерепное кровотечение. Судороги до возникновения дефицита делают локальные судороги или постсудорожный паралич (паралич Тодда) более вероятным диагнозом, чем ТИА.
К основным факторам риска относятся фибрилляция предсердий, болезнь клапанов, каротидный стеноз, застойная сердечная недостаточность, гипертония, диабет, курение, преклонный возраст и злоупотребление алкоголем. Наличие гипертонии, диабета, гиперлипидемии или хронического заболевания почек увеличивает вероятность атеросклеротического заболевания как фактора риска развития ТИА. Наличие в семейном анамнезе инсульта в молодом возрасте предполагает потенциальный наследственный фактор риска, такой как семейная гиперлипидемия или гиперкоагуляция. Наличие в анамнезе выкидыша или тромбоэмболических событий может также предполагать унаследованную или приобретенную тромбофилию.
У пациентов в клинической картине часто будет повышенное АД, поскольку оно резко повышается после церебрального ишемического события. Наличие шума в сонной артерии не является чувствительным или специфичным для значительного стеноза.
Оценивая, произошла ли TИA, полезно рассмотреть 4 вопроса:
- Являются ли симптомы очаговыми?
- Являются ли симптомы отрицательными (т.е. дефицит), а не положительными (т.е. парестезия, визуальная скотома)?
- Симптомы возникли внезапно?
- Были ли симптомы максимально интенсивными вскоре после начала?
Лабораторные исследования
Они выполняются прежде всего для исключения метаболических или других системных заболеваний, которые могут имитировать церебральную ишемию. Рекомендованы лабораторные исследования, включая биохимический анализ крови, уровень глюкозы в сыворотке крови, липидный профиль натощак и общий анализ крови. Назначение других обследований должно быть продиктовано клиническим подозрением альтернативной причины. Протромбиновое время, МНО и АЧТВ можно провести, когда есть основания подозревать аномальные результаты (например, прием варфарина или заболевание печени) для оценки скорости тромболизиса в случае раннего повторного инсульта. Показатели СОЭ могут быть полезны, если другие признаки предполагают височный артериит. Панель анализов крови для оценивания гиперкоагуляции может быть показана для пациентов с криптогенной ТИА в раннем возрасте или лиц с семейным анамнезом, предполагающим наследственную тромбофилию.
Визуализационные методы
- КТ головы имеет низкую способность исключать ишемию при ТИА или раннем инсульте, но имеет почти 100-процентную чувствительность исключения кровотечения.
- Диффузионная МРТ обнаруживает изменения в подвижности молекул воды, возникающие на ранней стадии ишемического события. Эта визуализация покажет ограниченную диффузию в областях ишемии, и примерно половина всех пациентов с традиционно установленным клиническим диагнозом ТИА будут иметь аномалии при диффузионной визуализации. Вероятность появления аномальных результатов при визуализации возрастает с продолжительностью клинических симптомов, а у 1/4–1/2 пациентов с клиническим разрешением симптомов в течение менее 24 часов несомненно будет инфаркт при последующей визуализации, что по современному определению предполагает, что это были истинные инсульты. Несмотря на то, что при ТИА может быть нормальная нейровизуализация, МРТ с диффузией может помочь подтверждению церебральной ишемии или стратификации риска для ранних повторных событий. В некоторых случаях наблюдаются области с инфарктами в множественных зонах кровоснабжения артериями, что может предполагать эмболическую этиологию, не подозреваемую при клиническом исследовании. Рентабельность МРТ при оценке ТИА была поставлена под сомнение.
- Допплерография сонной артерии является широко используемым скрининговым тестом для стеноза, но не является эффективной при ТИА в бассейне задней мозговой артерии. Внутричерепная сосудистая сеть не визуализируется с помощью допплерографии сонной артерии.
- КТ-ангиографию или МРТ-ангиографию сонной артерии и внутричерепной сосудистой сети можно провести вместо ультразвукового исследования сонной артерии, чтобы подтвердить аномальные данные или получить новые.
- Транскраниальная допплерография реже используется для дальнейшего оценивания внутричерепного стеноза, предполагаемого по результатам других методов визуализации.
Что касается оценивания, следует учитывать доступность методов визуализации, избегая ненужного дублирования. Обследование должно быть индивидуализировано в зависимости от того, изменит ли оно лечение.
Физиологические исследования
Эхокардиография и телеметрия/холтер-мониторинг должны проводиться у всех пациентов с ТИА для оценки фибрилляции предсердий и других аритмий. Расширенный сердечный мониторинг выявит новую фибрилляцию/трепетание предсердий у значительно большего количества пациентов, чем ЭКГ/краткосрочный мониторинг, и является подходящим для пациентов с необъяснимой TИA. Эхокардиографию можно выполнить при оценке ТИА для поиска внутрисердечного тромба или клапанной болезни. Исследования со вспененными жидкостями могут установить, имеются ли внутрисердечные шунты для отдельных пациентов, таких как пациенты с ТИА в возрасте до 65 лет без факторов риска, а также у пациентов с криптогенной ТИА или неврологическим дефицитом, возникающим при выполнении пробы Вальсальвы. Тип эхокардиограммы (трансторакальная или трансэзофагеальная и по сравнению с отсутствием исследования со вспененными жидкостями) и даже использование эхокардиограммы у пациентов без известных сердечных факторов риска или с подозрением на кардиоэмболическую этиологию является спорным. Тем не менее, трансторакальная эхокардиография считается рентабельным исследованием для пациентов с ТИА.
Факторы риска
- Фибрилляция предсердий (см. ссылка)
- У пациентов с фибрилляцией предсердий без клапанного заболевания относительный риск ТИА в 2,5–5 раз выше, чем у пациентов без фибрилляции предсердий. При аномалиях клапанов риск значительно выше.
- Постоянная форма фибрилляции предсердий, по-видимому, имеет более высокий риск, чем пароксизмальная форма.
- Фибрилляция предсердий вызывает застой в левом предсердии, что увеличивает вероятность образования тромбов в ушке левого предсердия. Тромбы, которые сформировались внутри сердца, могут мигрировать, вызывая ТИА или инсульт.
- Заболевания клапанов
- Отношение шансов для TИA составляет 2,0. Заболевание аортального клапана несет более высокий риск, чем болезнь митрального клапана.
- Механизм ассоциации, вероятно, связан с аномалиями клапана, создающими тромбогенный очаг в сердце и, таким образом, предрасполагающими к эмболическим событиям
- Стеноз сонных артерий
- Сильный фактор риска при стенозе высокой степени. Риск инсульта, ТИА или смерти при бессимптомном стенозе варьирует от 11 до 21% только при медикаментозном лечении. Более высокие показатели стеноза (> 70%) связаны со значительно повышенным риском по сравнению с умеренным стенозом (50–69%).
- Застойная сердечная недостаточность
- Это может быть связано либо с застоем, что приводит к увеличению риска сердечнососудистых событий, либо с распространенными факторами риска сердечно-сосудистых заболеваний и ишемической сердечной недостаточности. Коэффициент шансов при застойной сердечной недостаточности и ТИА составляет 2,4.
- Артериальная гипертензия
- Наиболее распространенный фактор риска развития цереброваскулярных заболеваний.
- Относительный риск ТИА примерно в 2–5 раз выше при наличии гипертонии. Чем выше хроническое повышение АД, тем больше этот фактор риска важен при церебральной ишемии, формируя прямую зависимость.
- Механизм реализуется путем увеличения вероятности атеросклеротического сосудистого заболевания.
- Сахарный диабет
- Диабет является важным фактором риска развития атеросклеротической болезни и, как сообщается, выявляется у трети пациентов с церебральной ишемией. Наличие диабета повышает риск ТИА с отношением шансов 1,5–2.
- Диабет часто ассоциируется с другими факторами риска атеросклероза при метаболическом синдроме. Пациентов с диабетом рекомендуется относить к группе более высокого риска развития цереброваскулярных заболеваний. В результате пациентам с диабетом следует проводить активную коррекцию других меняющихся факторов риска.
- Табакокурение
- Курение является одним из наиболее важных модифицируемых факторов риска развития цереброваскулярных заболеваний, у курильщиков риск их развития в 1,5–2 раза выше, чем у некурящих пациентов с цереброваскулярными заболеваниями.
- Табачный дым может увеличить вязкость крови и повысить свертываемость.
- Повышенный риск снижается в случае прекращении курения, но остается несколько повышенный риск, вероятно, связанный с длительными атеросклеротическими изменениями сосудов.
- Связь между курением и ишемическим инсультом наиболее сильна у молодых пациентов.
- Злоупотребление алкоголем
- Сильная связь только при значительном злоупотреблении. Связь между употреблением алкоголя и инсультом является нелинейной с более высоким риском при значительном употреблении, но относительным защитным эффектом при умеренном потреблении алкоголя.
- Умеренное употребление алкоголя может увеличить защитные уровни липопротеинов высокой плотности (ЛПВП) и снизить агрегацию тромбоцитов. Потребление более 60 г алкоголя ежедневно связано с повышенным риском ишемического инсульта с отношением шансов 1,6. Изменения артериального давления могут также возникать при употреблении алкоголя, что может вызвать предрасположенность к инсульту.
Дифференциальная диагностика
| Заболевание | Дифференциальные признаки/симптомы | Дифференциальные обследования |
| Гипогликемия |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Диагностические критерии
Шкала ABCD2
Прогнозируется риск инсульта после TИA.
- Баллы факторов риска (максимальная оценка 7 баллов)
- Возраст ≥ 60 лет: 1 балл
- АД ≥140 мм рт.ст. (систолическое) или ≥90 мм рт.ст. (диастолическое): 1 балл
- Клинический дефицит в виде односторонней слабости: 2 балла; или клинический дефицит в виде нарушения речи: 1 балл
- Продолжительность ≥60 мин: 2 балла; или продолжительность от 10 до 59 мин: 1 балл
- Диабет: 1 балл
Категории риска
- Низкий (0–3 балла): 2-хдневный риск инсульта составляет 1%
- Умеренный (4–5 баллов): 2-хдневный риск инсульта составляет 4,1%
- Высокий (6–7 баллов): 2-хдневный риск инсульта составляет 8,1%
Уточнения к шкале ABCD2, включая ABCD3 и ABCD3-I, также были подтверждены и продолжают совершенствоваться. ABCD3 добавляет наличие >2 TИA за неделю к модели прогнозирования, и ABCD3-I использует дополнительные данные визуализации для улучшения прогнозирования.
Лечение
Общая цель для лечения пациента с кратковременным неврологическим дефицитом заключается в том, чтобы сначала установить причину симптомов и отличить ишемический инсульт от одной из имитаций ТИА. Следующая задача состоит в том, чтобы стратифицировать риск у пациентов для ранних повторных событий и определить, нужна ли госпитализация, можно ли выполнить ускоренное обследование в амбулаторных условиях. Одно из самых важных вмешательств, которое необходимо начинать немедленно (после того, как визуализационное исследование мозга исключило внутричерепное кровоизлияние), это антитромботическая терапия. Ее необходимо начать в день первичной оценки. Чтобы максимизировать преимущество снижения риска инсульта, необходимо раннее вмешательство для всех модифицируемых факторов риска. Доказательства демонстрируют, что быстрая оценка и лечение в хорошо разработанных системах оказания медпомощи, таких как специализированные клиники по лечению ТИА, могут значительно снизить риск повторных инсультов.
Начало терапии для предотвращения повторных ишемических событий следует начинать немедленно, основываясь на наиболее вероятной этиологии.
- Антитромбоцитарные препараты являются первичной терапией при атеросклеротическом заболевании.
- Антикоагулянты являются более предпочтительными при кардиоэмболических событиях.
Необходимо инициировать активную модификацию факторов риска, в том числе:
- Статинотерапию
- Антигипертензивную терапию
- Изменение образа жизни
- Эндартерэктомию или стентирование сонной артерии.
Нейропротекторы остаются перспективным, но не подтвержденным направлением лечения цереброваскулярной ишемии, хотя результаты, полученные на сегодня в исследованиях инсульта, были неутешительны. В случае возникновения новых симптомов инсульта всем пациентам следует посоветовать немедленно обратиться за медицинской помощью в отделение неотложной помощи.
Стратификация риска для раннего инсульта
Независимо от того, выполняются обследование и лечение в стационарных или амбулаторных условиях, скорость имеет решающее значение. Прежние рекомендации советовали начальное обследование и вторичную профилактическую терапию в течение недели; современные рекомендации советуют это делать в первых 1-2 дня после TИA или как можно скорее.
TИA наиболее точно признают неотложным состоянием из-за высокого риска предшествования инсульту так же, как нестабильная стенокардия может возникнуть незадолго до фатального ИМ. Риск инсульта в первые 3 месяца после TИA составляет 10,5%. Половина этих инсультов возникает в первые 2 дня, что подчеркивает узкое окно времени для начала оценивания мер вторичной профилактики.
Оценка риска должна проводиться для прогнозирования у пациентов риска раннего инсульта после ТИА. У пациентов с высоким риском (6 или 7 балов по ABCD2) риск развития инсульта составляет 8,1% в течение 2-х дней и они являются приемлемыми кандидатами на госпитализацию для облегченной оценивания немедленного начала соответствующей вторичной профилактики. Это также может сократить время до тромболизиса, если возникнет ранний инсульт. У пациентов с умеренным риском (4 или 5 баллов по ABCD2) риск развития инсульта составляет 4,1% в течение 2-х дней и их можно рассматривать для наблюдения в условиях больницы/отделения неотложной помощи или для ускоренного клинического оценивания в зависимости от местных возможностей. Пациенты с низким уровнем риска (0–3 балла по ABCD2) имеют 1-процентный риск развития инсульта в течение 2-х дней и, вероятно, будет безопасно проводить быстрое оценивание и лечение в амбулаторных условиях. Шкала ABCD2 или уточнения, такие как ABCD3 или ABCD3-I, не являются заменой индивидуализированного подхода, но могут помочь в принятии решений.
Аргумент для госпитализации пациентов с высоким риском зависит от необходимости быстрой координации набора исследований, необходимых для определения причины и предпочтительной вторичной профилактики, а также сокращения времени до тромболизиса, если инсульт должен произойти в раннем периоде после ТИА. Рекомендуют рассматривать госпитализацию для любого пациента с первым эпизодом ТИА за предыдущие 1–2 дня, и госпитализация обычно рекомендована для пациентов с высоким риском. Дополнительные факторы, которые могут повлиять на принятие решения, включают тяжелые сопутствующие расстройства, такие как беспокойство о новом кардиоэмболическом источнике или тяжелом стенозе сонной артерии, социально-экономические барьеры для ускоренного наблюдения или отсутствие надежной поддержки на дому для наблюдения и, при необходимости, оказания неотложной медицинской помощи при новых симптомах инсульта.
Пациенты с кратковременным неврологическим дефицитом, у которых есть отклонения от нормы на МРТ с диффузионно-взвешенной визуализацией, подвержены повышенному риску раннего инсульта.
Пациенты с атеросклеротической или TИA в зоне кровоснабжения мелких сосудов
Антитромбоцитарные препараты, такие как аспирин, аспирин/дипиридамол или клопидогрель, формируют основную терапию при атеросклеротическом заболевании и их следует назначать в первые 24 часа после исключения интракраниального кровотечения. После начала приема терапию этими препаратами следует продолжать в течение всей жизни. Любой из этих трех препаратов считается приемлемым вариантом терапии первой линии, основанной на стоимости, риске пациента, его переносимости и предпочтениях. Данные одного рандомизированного исследования у населения Китая свидетельствуют о преимуществах комбинации аспирина и клопидогреля для периода особо высокого риска в первые 90 дней после ТИА. Аналогичное исследование продолжается в США. Следует ли рассматривать двойную антитромбоцитарную терапию в качестве первой линии для раннего лечения ТИА, будет зависеть от последующих исследований, демонстрирующих, что эта польза является генерализиованной для других групп населения. Замену антиагрегантов после TИA можно было бы рассмотреть, но не существует доказательств того, что такая практика снижает риск будущих инсультов. Антикоагулянты не превосходят антитромбоцитарную терапию при не кардиоэмболическом инсульте или ТИА и несут более высокий риск кровотечения.
- Аспирин: использование аспирина в низких дозах после ТИА или незначительного инсульта может снизить количество повторных инсультов или случаев смерти на 15–18%. По-видимому, не наблюдается явного эффекта в зависимости от дозы аспирина, поскольку сравнение между 325 мг и 1200 мг аспирина выявило такое же снижение на 15% повторных ишемических событий, хотя в группе с более высокой дозой было больше нарушений со стороны ЖКТ.
- Аспирин/дипиридамол: было обнаружено, что комбинация этих препаратов более эффективна, чем использование только аспирина, в исследовании ESPS2, в котором обнаружено снижение риска инсульта в случае применения только аспирина на 18% по сравнению с 37-процентным снижением при комбинированной терапии. В исследовании ESPRIT также сравнивали аспирин с комбинацией аспирина/дипиридамола, при этом комбинированная терапия способствовала снижению абсолютного показателя повторных ишемических событий на 1% в год. Наиболее распространенным побочным эффектом, помимо кровотечения, является головная боль. Дипиридамол не рекомендуется в качестве монотерапии. Прямое сравнение аспирина/дипиридамола и клопидогреля в исследовании PRoFESS показало сходные показатели рецидивирующего инсульта при использовании этих двух препаратов.
- Клопидогрель: исследование CAPRIE, сравнивающее клопидогрель и аспирин у пациентов с риском ишемических событий, продемонстрировало значительное снижение ежегодного показателя комбинированной конечной точки в виде инсульта, ИМ и сердечнососудистой смерти, от 5,83% в случае применения аспирина и до 5,32% в случае приема клопидогреля. Ограничения этого исследования в частности обусловлены тем, что результаты не были значимыми для снижения частоты инсультов в виде одиночной конечной точки. Диарея и сыпь могут быть побочными эффектами в случае приема клопидогреля, но пептические язвы менее вероятны, чем при исапользовании аспирина. Клопидогрель редко может вызывать тромботическую тромбоцитопеническую пурпуру. Клопидогрель является препаратом выбора для пациентов с аллергией на аспирин.
- Клопидогрель плюс аспирин: клопидогрель с аспирином при остром малом инсульте или ТИА показали большую эффективность двойной терапии, чем монотерапии аспирином в течение ограниченного 90-дневного периода после ТИА у китайских пациентов. В другом исследовании в течение более длительного периода (18 месяцев) комбинация аспирина и клопидогреля показала незначительную разницу в снижении основных сердечно-сосудистых событий, но значительно повысила частоту опасных для жизни или значительных кровотечений по сравнению с монотерапией клопидогрелем. В сочетании эти исследования показывают, что комбинированная терапия может быть наиболее эффективной в течение короткого времени после ТИА, когда риск рецидива самый высокий. Но комбинированная терапия вряд ли будет иметь подходящее соотношение риск/ польза в первые 3 месяца после ТИА. В настоящее время в США проводится исследование, в котором оценивают комбинацию аспирина и клопидогреля. Следует ли рассматривать двойную антитромбоцитарную терапию в качестве первой линии для раннего лечения ТИА, будет зависеть от последующих исследований, показывающих, что эта польза является генерализированной для других групп населения.
- Тикагрелор: в исследовании тикагрелор против аспирина при остром инсульте или ТИА тикагрелор не оказался эффективнее аспирина. Тем не менее, было высказано мнение, что этот препарат можно использовать в качестве монотерапии (не по одобренным показаниям), если считается, что пациент не переносит антитромбоцитарную терапию другим препаратом или антитромбоцитарная терапия другим препаратом была неэффективной.
Пациентам следует также начать лечение статинами и антигипертензивую терапию, если это необходимо. Пациентов со значительным (> 50%) симптоматическим ипсилатеральным стенозом сонной артерии следует направить к сосудистому хирургу для лечения.
Статинотерапия у пациентов с ТИА
Было продемонстрировано, что терапия статинами обеспечивает высокую эффективность после цереброваскулярной ишемии и ее можно начать с момента поступления.8[B]Evidence В исследовании SPARCL использовали аторвастатин в высокой дозе после острого сердечнососудистого события, что привело к абсолютному снижению риска повторного инсульта на 2,2% в течение следующих 5-ти лет. Высокоинтенсивная терапия статинами рекомендуется для всех пациентов <75 лет с ТИА, а статинотерапия средней интенсивности рекомендуется для пациентов >75 лет с ТИА.
Рекомендации определяют интенсивность статинов следующим образом.
- Высокоинтенсивная статинотерапия: суточная доза снижает уровень холестерина ЛПНП в среднем примерно на ≥50%.
- Умеренно интенсивная статинотерапия: суточная доза снижает уровень холестерина ЛПНП в среднем примерно на 30–<50%.
- Низко интенсивная статинотерапия: суточная доза снижает уровень холестерина ЛПНП в среднем примерно на <30%.
Статинотерапия имеет наибольшую доказательную базу относительно снижения риска инсульта, но лечение никотиновой кислотой или гемфиброзилом можно рассматривать, если уровень ЛПВП низкий.
Антигипертензивная терапия у пациентов с ТИА
Контроль хронически повышенного АД приводит к снижению риска инсульта на 30– 40%. Диуретики, антагонисты рецепторов ангиотензина-II и ингибиторы ангиотензинпревращающего фермента (АПФ) были изучены и оказались эффективными в снижении риска инсульта, но оптимальный препарат или комбинация не были определены.
Хотя рекомендация заключается в том, чтобы позволить факультативную гипертензию до показателей АД 220/120 мм рт.ст. в сверхостром периоде после инсульта (для улучшения перфузии к находящейся в зоне повышенного риска пренумбре), после ТИА мало оснований для факультативной гипертензии, а инициация антигипертензивной терапии является разумной в день ТИА или в следующий после ТИА, если нет неврологического дефицита.
Снижение АД, по-видимому, снижает показатели повторного инсульта без порога для пользы, поэтому снижение АД рекомендуется даже у пациентов без предшествующей гипертонии в анамнезе, если у них АД выше нормы, и они хорошо переносят снижение АД. Рекомендовано проявлять осторожность при снижении АД у пациентов с тяжелым стенозом сонной артерии до проведения эндартерэктомии.
Снижение АД следует рассматривать у всех пациентов с АД выше нормы (то есть определяемым как ≥120/80 мм рт.ст.) после ТИА. Изменение образа жизни, включая ограничение потребления соли, снижение веса, здоровое питание, физические упражнения и ограничение потребления алкоголя, считаются уместными вмешательствами для большинства людей с АД выше нормы; однако антигипертензивную терапию необходимо начинать у пациентов с АД ≥140/90 мм рт.ст. Целевые значения АД должны быть индивидуальными для каждого пациента.
Пациенты со стенозом сонной артерии
Для пациентов со значительным (≥ 50%) симптоматическим ипсилатеральным стенозом сонных артерий уместно направление к сосудистому хирургу для эндартерэктомии сонной артерии если пациент неврологически стабилен, при этом провести операцию предпочтительнее в течение 2- х недель после события.
Преимущества являются наиболее значительными для пациентов со стенозом >70%, но не в случае полной окклюзии. Хороший кандидат должен иметь достаточную продолжительность жизни, чтобы у него была возможность получить долгосрочную выгоду от снижения риска развития инсульта в отношении первоначального хирургического риска, который должен быть ниже 6–7%.
Стентирование сонных артерий – альтернативная процедура при стенозе сонных артерий, особенно для пациентов, которые являются неудовлетворительными кандидатами для каротидной эндартерэктомии из-за хирургического риска. Не было показано, что эндоваскулярное лечение внутричерепного стеноза эффективнее, чем агрессивная медикаментозная терапия.
Изменение образа жизни у пациентов с ТИА
- Пациентам с ТИА, которые курят, настоятельно рекомендуют прекратить.
- Потребление алкоголя необходимо прекратить или снизить тем, кто злоупотребляет.
- Уменьшение веса рекомендуется для достижения целевых значений ИМТ 18,5– 24,9 кг/м2.
- Следует рассматривать физические упражнения средней интенсивности в течение 30 мин 3–4 дня в неделю.
Что такое транзиторная ишемическая атака (ТИА): симптомы, лечение, последствия
ТИА или же транзисторная ишемическая атака, это некроз тканей мозга, которые возникает в результате потери кровоснабжения, однако процесс почти всегда обратимый.
Таким образом, повреждённые ткани мозга вполне спокойно регенерируют без серьёзного вреда для организма пациента. ТИА полностью регрессирует за 24 часа.
В зависимости от того, какая зона мозга была поражена, у ишемической атаки могут быть разные проявления. У этого заболевания есть много различных причин, но очень важно вычислить и вылечить его своевременно, дабы исключить риск ишемического инсульта.
Поэтому всем больным с ТИА необходима срочная госпитализация, с последующей реабилитацией и консультацией у врача.
О нарушении в подробностях — понятие и особенности
Транзиторная ишемическая атака это преходящее нарушение в кровоток мозга, при котором маленькая ветвь, осуществляющая питание участков головного мозга, на какое-то время перестаёт передавать кислород вместе с кровью.
Очень важно, что при ишемической атаке, как было указано выше, все нарушения начинают регрессировать, от чего серьёзных последствий в нарушении жизнедеятельности, спустя какое-то время после реабилитации, не наблюдается. Иначе, это уже будет не ишемическая атака, а инсульт.
Если не провести необходимых реабилитационных процедур, то шанс появления инсульта после ТИА увеличивается в разы, так у пятой части пациентов он развивается всего за месяц с момента проявления микроинсульта, а у половины в первую половину года.
Некоторые неврологи и кардиологи даже отмечают, что микроинсульт позволяет «натренировать» тело к инсульту, так как оно начинает создавать новые сосудистые ветки и полностью укреплять ЦНС. Этому подтверждением служит то, что если человек перенесший инсульт, прежде не перенёс ТИА, то у него будут более серьёзные последствия для всего организма.
Отличие от инсульта
ТИА всё же сильно отличается от инсульта, пусть и является предпосылкой к нему. Главное различие в том, что при ишемической атаке поражённые нервные ткани восстанавливаются, в отличие от инсульта.
Но даже при этом, во время ТИА тело человека начинает терять различные функциональные возможности, в зависимости от того, какая область мозга была повреждена.
При транзисторной атаке сосуд блокируется лишь кратковременно. В этот момент, нейроны к которым не поступает кислород, начинают отмирать.
Дабы избежать этого, сосуды начинают расширяться, увеличивая приток крови к голове. А при невозможности аэробного способа получения энергии, нейроны приступают к анаэробному способу (гликолиз).
Сразу же после окончания атаки, начинаются регенеративные процессы по восстановлению отмерших тканей.
Кровь мозгу по всякому нужна
Причинами ТИА служат заболевания и состояния организма, при которых блокируется кровоток мозга. Такими причинами бывают:
- атеросклероз;
- сосуды, пострадавшие от атеросклероза, очень часто это сонная артерия или позвоночная артерия;
- гипертензия, при которой в областях поражения, сосуды теряют способность к сокращению;
- сердечные заболевания, увеличивающие вероятность появления тромбов;
- постепенно уходящая гематома на стенках сосудов в голове, возникающая по причинам механических повреждений и головных болей;
- воспалительные процессы сосудов в мозгу;
- врождённые пороки и аномалии сосудов, от которых искажаются их функции;
- во время родов или беременности;
- разные виды сахарного диабета;
- вредные привычки, наряду с курением и алкоголем, вызывающие спазмы сосудов, и приводящие к ТИА;
- переедание и как следствие ожирение.
Особенности клинической картины и диагностика
Болезнь начинает быстро развиваться, из-за чего пиковое состояние достигается буквально за несколько секунд, или реже за пару минут.
Перед самой атакой, не наблюдается никаких нарушений зрения или других функций организма, не проявляется ни тошнота, ни какие-то странные иные состояния организма. Предварительная симптоматика у ТИА отсутствует.
По статистике у мужчин в 60-70 лет повышается шанс ТИА, у женской части населения он повышается в 70-80 лет. Более никакой разницы в развитии болезни между полами нет.
Проявление микроинсульта зависит от области поражения мозга. Например, транзиторная ишемическая атака в вертебро базилярном бассейне сонных артерий, отличается от атаки в спинной артерии, и проявляется следующими симптомами:
- одна часть тела практически не двигается, падает тонус мышц;
- искажается или нарушается речь, и понимание речи других людей;
- нарушается общая чувствительность, что ведёт к механическим травмам;
- искажается и нарушается мелкая моторика;
- нарушения в зрительной памяти, «затуманивание» глаз;
- сонливость и общая усталость организма;
- проблемы с восприятием реальности.
Если же сбой в кровообращении произошел в позвоночной артерии, то выявляется следующая симптоматика:
- легкая тошнота, возможна рвота;
- головокружение и дезориентация;
- нарушения в области вестибулярного аппарата;
- нарушенная мелкая моторика и общая координация движений;
- двоение в глазах;
- потеря чувствительности на стороне тела, противоположной поражённой стороне мозга.
При определённой форме поражения, один из глаз накрывается «пеленой» на несколько секунд, после чего понемногу приходит в норму.
Предпосылкой к этому могут стать высокие температуры, или резкие перепады артериального давления. Противоположная к ослепшей стороне лица, часть тела, может потерять чувствительность и координацию движений.
Ещё одним частым симптомом является потеря кратковременной памяти, от чего человек не может вспомнить, что он делал за пару часов, или даже за день до атаки.
Так, если долговременная память способна сохраняться лишь отчасти, то кратковременная теряется практически полностью. Для очнувшегося после потери сознания пациента, характерны повторяющиеся и бессмысленные вопросы.
Для того, чтобы диагностировать ТИА, достаточно выявить следующие симптомы:
- теряется чувствительность определённой части тела, или лица;
- потеря быстрой и мелкой моторики тела, проявляющаяся в невозможности взять ложку или пробежаться;
- возможны потери чувств, от зрения до осязания;
- в глазах двоиться;
- кружится голова;
- нарушается координация вплоть до потери сознания.
После госпитализации, пациентам назначаются диагностики нервной системы, чаще всего при помощи МРТ. Диагноз окончательно ставят спустя 24 часа после проявления ТИА, ссылаясь на результаты МРТ исследования.
Комплексный подход к терапии и реабилитации
Процессы лечения и реабилитации больных после транзисторной ишемической атаки возможны лишь в специальных неврологических отделениях.
Медикаментозный метод лечения включает в себя назначение специальных препаратов, задача которых разжижать кровь и ускорить её доставку до поражённых областей мозга. После чего нормальный сердечный ритм может быть восстановлен имплантатом или медикаментозным методом.
Проводиться допплерография, и в случае обнаружения стеноза 50 процентов и больше просвета у артерий, проводится операция по стенированию артерий, такие как: ангиопластика или каротидная эндартерэктомия.
По истечению недели после приступа, для реабилитации назначают специальные массажи и ЛФК.
Также больного записывают к психологу для полноценного восстановления, а если это необходимо, то и к логопеду.
Чем опасно
В результате ТИА появляется высокий шанс развития ишемического инсульта, и дабы его избежать необходимо заблаговременно начать реабилитацию пациента. Также необходимо обратиться к врачу, чтобы тот прописал весь комплекс терапевтических мер.
Возможно получение большого количества механических повреждений в результате отсутствия чувствительности во время ТИА, а также нарушений координации. Кроме этого возможны и внутренние повреждения организма, вызванные симптоматикой болезни.
В целях профилактики
По статистике первые пару суток после ТИА инсульт получают 15 процентов пациентов, в то время как через трое суток, шанс увеличивается вдвое.
Единственной эффективной профилактикой может быть лишь регулярное обследование, и лечение от всех патологий, на фоне которых может развиваться ишемическая атака.
Также необходимо каждый год проходить допплерографию сосудов головы и отслеживать свой уровень холестерина, а также других жиров.
Необходимо поддерживать здоровый образ жизни, воздержаться от жирной и сладкой пищи, не переедать. Проходить проверку на свертываемость крови, и регулярно обследоваться у своего лечащего врача, дабы избежать случайных проявлений.
Важно избегать сильных стрессовых ситуаций и стараться не перетруждаться, необходимо поддерживать здоровый сон.
 инфузионная терапия – внутривенно капельно пациенту вводят Реополиглюкин или Пентоксифиллин;
инфузионная терапия – внутривенно капельно пациенту вводят Реополиглюкин или Пентоксифиллин;