Отёк лёгких — Википедия
Отёк лёгких — состояние, при котором содержание жидкости в лёгочном интерстиции превышает нормальный уровень. Характеризуется накоплением внесосудистой жидкости в лёгких вследствие увеличения разницы между гидростатическим и коллоидно-осмотическим давлениями в лёгочных капиллярах.
Различают гидростатический и мембраногенный отёк лёгких, происхождение которых различно.
Гидростатический отёк лёгких возникает при заболеваниях, при которых внутрикапиллярное гидростатическое давление крови повышается до 7-10 мм рт. ст., что ведет к выходу жидкой части крови в интерстиций в количестве, превышающим возможность её удаления через лимфатические пути.
Мембраногенный отёк лёгких развивается в случаях первичного повышения проницаемости капилляров лёгких, которое может возникать при различных синдромах.
Причины гидростатического отёка лёгких
| Факторы, повышающие уровень внутрикапилярного давления | Механизмы повышения внутрикапилярного давления |
|---|---|
| Дисфункция сердца | Уменьшение сократимости левого желудочка, митральный стеноз, применение некоторых лекарственных препаратов, чрезмерное увеличение ОЦК, нарушения ритма сердца |
| Нарушение лёгочно-венозного кровообращения | Первичная венозная констрикция, нейрогенная лёгочная веноконстрикция. |
| Лёгочная эмболия | Попадание в сосуды воздушных пузырей, тромбов, жировых капель, септических эмболов. |
| Обструкция воздухоносных путей | Бронхиальная астма, закупорка воздухоносных путей инородными телами. |
| Обструкция лимфатических сосудов | Пневмоторакс, опухоли лёгких, положительное давление в воздухоносных путях |
Причины мембраногенного отёка лёгких
| Синдром | Причины развития |
|---|---|
| Респираторный дистресс-синдром | Сепсис, травма грудной клетки, панкреатит, пневмония. |
| Аспирационный | Заброс в дыхательные пути желудочного содержимого, воды и др. |
| Ингаляционный | Токсические газы (озон, хлор, фосген), дым, пары ртути, воды и др. |
| Интоксикационный | Бактериальные эндотоксины, почечная недостаточность. |
Механизм развития[править | править код]
Важным механизмом противоотёчной защиты лёгких является резорбция жидкости из альвеол, обусловленная главным образом активным транспортом ионов натрия из альвеолярного пространства с водой по осмотическому градиенту. Транспорт ионов натрия регулируется апикальными натриевыми каналами, базолатеральной Na-К-АТФ-азой и, возможно, хлоридными каналами. Na-К-АТФ-аза локализована в альвеолярном эпителии. Результаты исследований свидетельствуют о её активной роли в развитии отёка лёгкого. Механизмы альвеолярной резорбции жидкости нарушаются при развитии отёка.
В норме у взрослого человека в интерстициальное пространство лёгких фильтруется приблизительно 10-20 мл жидкости в час. В альвеолы эта жидкость не попадает благодаря аэрогематическому барьеру. Весь ультрафильтрат выводится через лимфатическую систему. Объём фильтрующейся жидкости зависит согласно закону Франка-Старлинга от таких факторов: гидростатического давления крови в лёгочных капиллярах (Pгк) и в интерстициальной жидкости (Pги) коллоидно-осмотического (онкотического) давления крови (Pкк) и интерстициальной жидкости (Pки), проницаемости альвеолярно-капиллярной мембраны:
Vf = Kf ((Pгк — Pги) — sigma (Pкк — Pки)),
- Vf — скорость фильтрации;
- Kf — коэффициент фильтрации, отражающий проницаемость мембраны;
- sigma — коэффициент отражения альвеолярно-капиллярной мембраны;
- (Pгк — Pгк) — разница гидростатических давлений внутри капилляра и в интерстиции;
- (Pкк — Pки) — разница коллоидно-осмотических давлений внутри капилляра и в интерстиции.
В норме РГК составляет 10 мм рт. ст., а РКК 25 мм рт. ст., поэтому не происходит фильтрации в альвеолы.
Проницаемость капиллярной мембраны для белков плазмы является важным фактором для обмена жидкостей. Если мембрана становится более проницаемой, белки плазмы оказывают меньшее влияние на фильтрацию жидкости, поскольку при этом уменьшается разница концентраций. Коэффициент отражения (sigma) принимает значения от 0 до 1.
Ргк не следует путать с давлением заклинивания в лёгочных капиллярах (ДЗЛК (англ.)русск.), которое больше соответствует давлению в левом предсердии. Для тока крови РГК должно быть выше ДЗЛК, хотя в норме градиент между этими показателями небольшой — до 1-2 мм рт. ст. Определение РГК, которое в норме приблизительно равно 8 мм рт. ст., сопряжено с некоторыми трудностями.
При застойной сердечной недостаточности давление в левом предсердии возрастает в результате снижения сократительной способности миокарда. Это способствует повышению РГК. Если его значение велико, жидкость быстро выходит в интерстиций и возникает отёк лёгких. Описанный механизм отёка лёгких часто называют «кардиогенным». При этом повышается и ДЗЛК. лёгочная гипертензия приводит к увеличению лёгочного венозного сопротивления, при этом РГК также может возрастать, в то время как ДЗЛК падает. Таким образом, при некоторых состояниях гидростатический отёк может развиваться даже на фоне нормального или сниженного ДЗЛК. Кроме того, при некоторых патологических состояниях, таких как сепсис и ОРДС, к отёку лёгких может привести повышение давления в лёгочной артерии, даже в тех случаях, когда ДЗЛК остаётся нормальным или сниженным.
Умеренное увеличение Vf не всегда сопровождается отёком лёгких, поскольку в лёгких существуют механизмы защиты. Прежде всего к таким механизмам относится увеличение скорости лимфотока.
Причины возникновения[править | править код]
Поступающая в интерстиций лёгких жидкость удаляется лимфатической системой. Увеличение скорости поступления жидкости в интерстиций компенсируется увеличением скорости лимфотока вследствие значительного снижения сопротивления лимфатичесих сосудов и небольшого увеличения тканевого давления. Однако если жидкость проникает в интерстиций быстрее, чем она может быть удалена с помощью лимфатического дренажа, то развивается отёк. Нарушение функции лимфосистемы лёгких также приводит к замедлению эвакуации отёчной жидкости и способствует развитию отёка. Такая ситуация может возникнуть в результате резекции лёгких с множественным удалением лимфоузлов, при обширной лимфангиоме лёгких, после трансплантации лёгких.
Любой фактор, приводящий к снижению скорости лимфотока, увеличивает вероятность образования отека. Лимфатические сосуды лёгкого впадают в вены на шее, которые, в свою очередь, впадают в верхнюю полую вену. Таким образом, чем выше уровень центрального венозного давления, тем большее сопротивление приходится преодолевать лимфе при её дренировании в венозную систему. Поэтому скорость лимфотока при нормальных условиях непосредственно зависит от величины центрального венозного давления (ЦВД). Увеличение его может значительно снизить скорость лимфотока, что способствует развитию отёка. Этот факт имеет большое клиническое значение, поскольку многие терапевтические мероприятия у больных в критическом состоянии, например вентиляция с постоянным положительным давлением, инфузионная терапия и применение вазоактивных препаратов, приводят к повышению центрального венозного давления и, таким образом, увеличивают склонность к развитию отёка лёгких. Определение оптимальной тактики инфузионной терапии как в количественном, так и в качественном аспекте является важным моментом лечения.
Эндотоксемия нарушает функцию лимфатической системы. При сепсисе, интоксикации другой этиологии даже небольшое повышение ЦВД может привести к развитию тяжёлого отёка лёгких.
Хотя повышенное ЦВД усугубляет процесс накопления жидкости при отёке лёгких, вызванном увеличением давления в левом предсердии или повышенной проницаемостью мембраны, однако мероприятия по снижению ЦВД представляют риск для сердечно-сосудистой системы больных в критическом состоянии. Альтернативой могут стать мероприятия, позволяющие ускорить отток лимфатической жидкости из лёгких, например, дренирование грудного лимфатического протока.
Повышению разницы между РГК и РГИ способствуют обширные резекции лёгочной паренхимы (пневмонэктомии, особенно справа, двусторонние резекции). Риск отёка лёгких у таких больных, особенно в раннем послеоперационном периоде, высок.
Из уравнения Э. Старлинга следует, что снижение разницы между РГК и РГИ, наблюдаемое при уменьшении концентрации белков крови, прежде всего альбуминов, также будет способствовать возникновению отёка лёгких. Отёк лёгких может развиваться при дыхании в условиях резко увеличенного динамического сопротивления дыхательных путей (ларингоспазм, обструкция гортани, трахеи, главных бронхов инородным телом, опухолью, неспецифическим воспалительным процессом, после хирургического сужения их просвета), когда на его преодоление затрачивается сила сокращения дыхательных мышц, при этом значительно снижается внутригрудное и внутриальвеолярное давление, что приводит к стремительному повышению градиента гидростатического давления, увеличению выхода жидкости из лёгочных капилляров в интерстиций и затем в альвеолы. В таких случаях компенсация кровообращения в лёгких требует времени и выжидательной тактики, хотя иногда необходимо применить ИВЛ. Одним из наиболее трудных для коррекции является отёк лёгких, связанный с нарушением проницаемости альвеолярно-капиллярной мембраны, что характерно для ОРДС.
Этот вид отёка лёгких возникает в некоторых случаях внутричерепной патологии. Патогенез его не совсем ясен. Возможно, этому способствует повышение активности симпатической нервной системы, массивный выброс катехоламинов, особенно норадреналина. Вазоактивные гормоны могут вызвать непродолжительное по времени, но значительное по силе повышение давления в лёгочных капиллярах. Если такой скачок давления достаточно продолжителен или значителен, происходит выход жидкости из лёгочных капилляров, несмотря на действие противоотёчных факторов. При этом виде отёка лёгких следует как можно быстрее устранить гипоксемию, поэтому показания к использованию ИВЛ в данном случае шире. Отёк лёгких может возникнуть и при отравлении наркотическими средствами. Причиной могут быть нейрогенные факторы и эмболизация малого круга кровообращения.
Последствия возникновения[править | править код]
Небольшое избыточное накопление жидкости в лёгочном интерстиции переносится организмом хорошо, однако при значительном увеличении объёма жидкости происходит нарушение газообмена в лёгких. На ранних этапах накопление избытка жидкости в лёгочном интерстиции приводит к снижению эластичности лёгких, и они становятся более жёсткими. Исследование функций лёгких на этом этапе выявляет наличие рестриктивных расстройств. Одышка является ранним признаком увеличения количества жидкости в лёгких, она особенно типична для пациентов со сниженной эластичностью лёгких. Скопление жидкости в интерстиции лёгких снижает их растяжимость (compliance), тем самым увеличивая работу дыхания. Для снижения эластического сопротивления дыханию больной дышит поверхностно.
Основной причиной гипоксемии при отёке лёгких является снижение скорости диффузии кислорода через альвеолярно-капиллярную мембрану (увеличивается расстояние диффузии), при этом повышается альвеолярно-артериальная разница по кислороду. Усиливает гипоксемию при отёке лёгких также нарушение вентиляционно-перфузионных соотношений. Заполненные жидкостью альвеолы не могут участвовать в газообмене, что приводит к возникновению в лёгких участков со сниженным показателем вентиляция/перфузия, увеличению фракции шунтируемой крови. Углекислый газ гораздо быстрее (примерно в 20 раз) диффундирует через альвеолярно-капиллярную мембрану, кроме того, нарушение соотношения вентиляция/перфузия мало отражается на элиминации углекислого газа, поэтому гиперкапния наблюдается только на терминальном этапе отёка лёгких и является показанием к переводу на искусственную вентиляцию лёгких.
Клинические проявления кардиогенного отёка лёгких[править | править код]
Отёк лёгких (ОЛ) в своём развитии проходит две фазы, при повышении давления в венах лёгких более 25-30 мм рт. ст. возникает транссудация жидкой части крови сначала в интерстициальное пространство (интерстициальный отёк лёгких) и затем в альвеолы (альвеолярный отёк лёгких). При альвеолярном ОЛ происходит вспенивание: из 100 мл плазмы может образоваться до 1-1,5 л пены.
Приступы сердечной астмы (интерстициальный отёк лёгких) чаще наблюдаются во время сна (пароксизмальная ночная одышка). Пациенты жалуются на чувство нехватки воздуха, выраженную одышку, при аускультации выслушивается жёсткое дыхание с удлиненным выдохом, появляются сухие рассеянные, а после свистящие хрипы, кашель, что иногда даёт повод для ошибочных суждений по поводу «смешанной» астмы.
При возникновении альвеолярного ОЛ пациенты жалуются на инспираторное удушье, резкую нехватку воздуха, «ловят» ртом воздух. Эти симптомы усиливаются при положении лежа, что вынуждает больных садиться или стоять (вынужденное положение — ортопноэ). Объективно могут определяться цианоз, бледность, профузный пот, альтернация пульса, акцент II тона над лёгочной артерией, протодиастолический ритм галопа (дополнительный тон в ранней диастоле). Нередко развивается компенсаторная артериальная гипертензия. Аускультативно выслушиваются влажные мелко- и среднепузырчатые хрипы сначала в нижних отделах, а затем над всей поверхностью лёгких. Позже возникают крупнопузырчатые хрипы из трахеи и крупных бронхов, слышные на расстоянии; обильная пенистая, иногда с розовым оттенком, мокрота. Дыхание становится клокочущим.
Бледность кожных покровов и гипергидроз свидетельствуют о периферической вазоконстрикции и централизации кровообращения при значительном нарушении функции левого желудочка. Изменения со стороны ЦНС могут носить характер выраженного беспокойства и тревоги или спутанности и угнетения сознания.
Могут быть жалобы на боль в грудной клетке при ОИМ или расслаивающей аневризме аорты с острой аортальной регургитацией. Показатели АД могут проявляться как гипертензией (вследствие гиперактивации симпато-адреналовой системы или развития ОЛ на фоне гипертонического криза), так и гипотензией (по причине тяжёлой левожелудочковой недостаточности и возможного кардиогенного шока).
При диагностике сердечной астмы учитывают возраст пациента, данные анамнеза (наличие заболеваний сердца, хронической недостаточности кровообращения). Важную информацию о наличии хронической недостаточности кровообращения, её возможных причинах и степени тяжести можно получить путём целенаправленного сбора анамнеза и в процессе осмотра.
Сердечную астму иногда приходится дифференцировать от одышки при тромбоэмболии ветвей лёгочной артерии и реже — от приступа бронхиальной астмы.
Дополнительные методы исследования:
ЭКГ: нарушение ритма сердца, ОИМ, гипертрофия левых отделов сердца.
Рентгенография: линии Керли при застойной сердечной недостаточности с интерстициальным отёком лёгких, симптом «крыльев бабочки» или диффузные очагово-сливные изменения при альвеолярном отёке.
Пульсоксиметрия: наблюдается снижение артериальной сатурации гемоглобина кислородом ниже 90 %.
Краткая характеристика лекарственных препаратов, применяемых для лечения отёка лёгких[править | править код]
Респираторная поддержка (оксигенотерапия, ПДКВ (PEEP), ППДДП (CPAP), ВЧ ВВЛ, ИВЛ)
1) Уменьшение гипоксии — основного патогенетического механизма прогрессирования ОЛ
2) Повышение внутриальвеолярного давления — препятствует транссудации жидкости из альвеолярных капилляров, ограничивая венозный возврат (преднагрузку).
Показана при любом ОЛ.
Ингаляция увлажнённого кислорода или кислорода с парами спирта 2-6 л/мин.
2. Нитраты (нитроглицерин, изосорбида динитрат) Нитраты уменьшают венозный застой в лёгких без повышения потребности миокарда в кислороде. В низких дозах вызывают только венодилатацию, но с повышением дозы расширяют артерии, в том числе и коронарные. В адекватно подобранных дозах вызывают пропорциональную вазодилатацию венозного и артериального русла, уменьшая как преднагрузку, так и постнагрузку на левый желудочек, без ухудшения тканевой перфузии.
Пути введения: спрей или таблетки по 1 дозе повторно через 3-5минут; в/в болюсно 12,5-25 мкг, затем инфузия в нарастающих дозах до получения эффекта.
Показания: отёк лёгких, отёк лёгких на фоне острого инфаркта миокарда, острый инфаркт миокарда.
Противопоказания: острый инфаркт миокарда правого желудочка, относительные — ГКМП, аортальный и митральный стенозы, гипотензия (САД < 90 мм рт. ст.), тахикардия > 110 ударов в минуту.
Примечание: Артериальное давление (АД) снижать не более 10 мм рт. ст. у пациентов с исходным нормальным АД и не более 30 % у пациентов с артериальной гипертензией.
3. Диуретики (фуросемид).
Фуросемид имеет две фазы действия: первая — венодилатация, развивается задолго до развития второй фазы — диуретического действия, что обуславливает уменьшение преднагрузки и снижения ДЗЛА.
4. Наркотические анальгетики (морфин).
Снимает психотический стресс, тем самым уменьшая гиперкатехоламинемию и непродуктивную одышку, так же вызывает умеренную венодилатацию, в результате чего уменьшается преднагрузка, уменьшается работа дыхательной мускулатуры, соответственно снижается «цена дыхания».
5. Ингибиторы АПФ (эналаприлат (энап Р), капотен)).
Являются вазодилататорами резистивных сосудов (артериол), уменьшают постнагрузку на левый желудочек. Уменьшая уровень ангеотензина II, снижают секрецию альдостерона корой надпочечников, что уменьшает реабсорбцию, тем самым снижается ОЦК.
6. Инотропные препараты (дофамин). В зависимости от дозы оказывает следующие эффекты: 1-5 мкг/кг/мин — почечная доза, усиление диуреза, 5-10 мкг/кг/мин — бета-миметический эффект, увеличение сердечного выброса, 10-20 мкг/кг/мин — альфа-миметический эффект, прессорный эффект.
Тактика лечения кардиогенного отёка лёгких[править | править код]
- Лечение отёка лёгких всегда должно проводиться на фоне ингаляции увлажнённого кислорода 2-6 л/мин.
- При наличии бронхообструкции производят ингаляцию бета-адреномиметиков[1] (сальбутамол, беротек), введение эуфиллина опасно из-за его проаритмогенного действия.
1. Лечение отёка лёгких у больных с гемодинамически значимой тахиаритмией.
Гемодинамически значимая тахиаритмия — это такая тахиаритмия, на фоне которой развивается нестабильность гемодинамики, синкопальное состояние, приступ сердечной астмы или отёк лёгких, ангинозный приступ.
Подобное состояние является прямым показанием для проведения немедленной интенсивной терапии.
Если пациент в сознании, проводится премедикация диазепамом 10-30 мг или 0,15-0,25 мг/кг массы тела в/в дробно медленно, возможно применение наркотических анальгетиков.
Начальная энергия электрического разряда дефибриллятора, при устранении аритмий, не связанных с остановкой кровообращения
| Вид аритмии | Бифазная форма разряда | Монофазная форма разряда |
|---|---|---|
| Фибрилляция предсердий | 120—150 Дж | 200 Дж |
| Трепетание предсердий | 70-120 Дж | 100(50)Дж |
| Пароксизмальная суправентрикулярная тахикардия | 70-120 Дж | 100(50)Дж |
| Тахикардия с широкими комплексами QRS | 120—150 Дж | 200 Дж |
При устранении желудочковой тахикардии применяют несинхронизированную дефибрилляцию. После стабилизации состояния проводится лечение в зависимости от вызвавшей тахиаритмию причины.
2. Лечение ОЛ у больных с гемодинамически значимой брадиаритмией
Атропин по 0,75-1 мг в/в, при необходимости повторно до 3 мг.
При резистентности брадикардии к атропину эуфиллин 240 мг в/в или допамин 2-10 мкг/кг/мин в/в капельно или адреналин 2-10 мкг/мин в/в капельно.
Наиболее эффективным средством неотложного лечения брадиаритмий является электрокардиостимулляция.
После стабилизации состояния проводится лечение в зависимости от вызвавшей брадиаритмию причины.
3. Лечение ОЛ у больных на фоне гипертонического криза
Нитроглицерин или изокет спрей по 1 дозе повторно распылить в полости рта.
Нитроглицерин или изокет в/в капельно в нарастающей дозе до снижения АД или уменьшения явлений левожелудочковой недостаточности.
Фуросемид 40-80 мг в/в, при необходимости повторно. Эффективнее вводить повторно малые дозы фуросемида, чем однократно большие. Эналаприлат (Энап Р) 1,25-5 мг в/в, при отсутствии острого коронарного синдрома. Вместо эналаприлата возможен приём капотена сублингвально в дозе 12,5-25 мг.
Морфин 10 мг в/в дробно.
Пеногашение производится ингаляции 30 % раствора этилового спирта. Также применяют в/в введение 5мл 96 % этилового спирта с 15 мл 5 % глюкозы. При необходимости, особенно при бурном пенообразовании производится интратрахеальное введение 2-3 мл 96 % этилового спирта, путём пункции тонкой иглой трахеи.
При наличии у пациента тахикардии на фоне фибрилляции предсердий возможно в/в введение 0,25 мг дигоксина.
4. Лечение ОЛ у больных без выраженного изменения АД
Нитроглицерин или изокет спрей по 1 дозе повторно распылить в полости рта. Нитроглицерин или изокет в/в капельно в нарастающей дозе до снижения АД или уменьшения явлений левожелудочковой недостаточности.
Фуросемид 40-60 мг в/в, при необходимости повторно. Эффективнее вводить повторно малые дозы фуросемида, чем однократно большие.
Морфин 10 мг в/в дробно Пеногашение см. выше При наличии у пациента тахикардии на фоне фибрилляции предсердий возможно в/в введение 0,25 мг дигоксина.
5. Лечение ОЛ у больных при пониженном АД (САД < 90 мм рт. ст.) Дофамин или добутамин в возрастающих дозах до стабилизации САД на уровне 90-100 мм рт. ст.
После стабилизации АД параллельно с инфузией дофамина или добутамина производится в/в введение морфина и нитроглицерина (или изокета). Пеногашение см. выше
6. Лечение ОЛ у больных при остром коронарном синдроме.
Первым этапом выполняются стандартные мероприятия по терапии ОКС: Морфин 10 мг в/в дробно Аспирин 250—500 мг разжевать Гепарин 5000 ЕД в/в В дальнейшем выбирается схема лечения исходя из уровня АД см. выше.
7. Лечение ОЛ у больных с митральным стенозом.
Фуросемид 40-60 мг в/в, при необходимости повторно. Эффективнее вводить повторно малые дозы фуросемида, чем однократно большие. Обычно ОЛ у этой категории больных возникает на фоне тахикардии, поэтому для урежения ЧСС применяются бета-адреноблокаторы: обзидан (пропранолол), бревиблок (эсмолол), анепро (метопролол) в/в медленно или обзидан 20-40 мг сублингвально до урежения ЧСС на уровне 60-70 в минуту. Или при наличии у пациента тахикардии на фоне фибрилляции предсердий возможно в/в введение 0,25 мг дигоксина. Морфин 10 мг в/в дробно Пеногашение см. выше
Нитроглицерин и другие периферические вазодилататоры относительно противопоказаны, так как могут вызвать чрезмерное снижение артериального давления, увеличить ЧСС и застой в лёгких.
8. Лечение ОЛ у больных гипертрофической кардиомиопатией
Во время ОЛ у больных с гипертрофической кардиомиопатией, как правило отмечаются тахикардия и гипотония. Для оказания неотложной помощи основные препараты — бета-адреноблокаторы, для урежения ЧСС применяются бета-адреноблокаторы: обзидан (пропранолол), бревиблок (эсмолол), анепро (метопролол) в/в медленно или обзидан 20-40 мг сублингвально до урежения ЧСС на уровне 60-70 в минуту. Для повышения АД и уменьшения степени обструкции в/в вводят мезатон.
Быстродействующие диуретики используют с осторожностью!
Нитроглицерин и другие периферические вазодилататоры при обструктивной форме гипертрофической кардиомиопатии противопоказаны!
9. Лечение ОЛ у больных с аортальным стенозом
Для оказания неотложной помощи в случае отёка лёгких назначают добутамин, а при артериальной гипотензии — дофамин. В нетяжёлых случаях, особенно при тахисистолической форме мерцания предсердий, применяют сердечные гликозиды. Быстродействующие диуретики используют с осторожностью!
Нитроглицерин и другие периферические вазодилататоры относительно противопоказаны!
10. Лечение ОЛ у больных с митральной недостаточностью
Для уменьшения степени митральной регургитации вводятся периферические вазодиллятаторы артериолярного или смешанного типов — эналаприлат, капотен.
Также для урежения ЧСС применяются бета-адреноблокаторы: обзидан (пропранолол), бревиблок (эсмолол), анепро (метопролол) в/в медленно или обзидан 20-40 мг сублингвально до урежения ЧСС на уровне 60-70 в минуту. Или при наличии у пациента тахикардии на фоне фибрилляции предсердий возможно в/в введение 0,25 мг дигоксина.
- П. Х. Джанашия, Н. М. Шевченко, С. В. Олишевко. «Неотложная кардиология» — М.: Издательство БИНОМ, 2008.
- В. В. Руксин «Неотложная кардиология» — 4-е изд. — СПб.: «Невский диалект», 2001.
- Руководство по скорой медицинской помощи / под ред. С. Ф. Багненко, А. Л. Верткина, А. Г. Мирошниченко, М. Ш. Хубутии. — М.: ГЭОТАР-Медиа, 2007.
- Руководство по интенсивной терапии / под ред. А. И. Трещенского, Ф. С. Глумчера. — К.: Вища школа, 2004.
- А. Л. Сыркин. «Инфаркт миокарда» — 3-е изд. — М.: Медицинское информационное агентство, 2003.
- С. Н. Терещенко, Н. А. Джаиани, М. Ю. Жук, И. В. Жиров. Отёк лёгких: диагностика и лечение на догоспитальном этапе. Методические рекомендации. Кафедра СМП МГМСУ, 2007.
- С. Н. Терещенко, И. В. Жиров. Лечение неотложных состояний в кардиологии. Методические рекомендации. Кафедра СМП МГМСУ, 2007.
- В. В. Михайлов. Основы патологической физиологии: Руководство для врачей. — М.: Медицина, 2001.
Отек легких — причины, симптомы, диагностика и лечение

Отек легких – острая легочная недостаточность, связанная с массивным выходом транссудата из капилляров в легочную ткань, что приводит к инфильтрации альвеол и резкому нарушению газообмена в легких. Отек легких проявляется одышкой в покое, чувством стеснения в груди, удушьем, цианозом, кашлем с пенистой кровянистой мокротой, клокочущим дыханием. Диагностика отека легких предполагает проведение аускультации, рентгенографии, ЭКГ, ЭхоКГ. Лечение отека легких требует проведения интенсивной терапии, включающей оксигенотерапию, введение наркотических анальгетиков, седативных, мочегонных, гипотензивных средств, сердечных гликозидов, нитратов, белковых препаратов.
Общие сведения
Отек легких – клинический синдром, вызванный выпотеванием жидкой части крови в легочную ткань и сопровождающийся нарушением газообмена в легких, развитием тканевой гипоксии и ацидоза. Отек легких может осложнять течение самых различных заболеваний в пульмонологии, кардиологии, неврологии, гинекологии, урологии, гастроэнтерологии, отоларингологии. При несвоевременности оказания необходимой помощи отек легких может быть фатальным.
Причины
Этиологические предпосылки отека легких многообразны. В кардиологической практике отеком легких могут осложняться различные заболевания сердечно-сосудистой системы: атеросклеротический и постинфарктный кардиосклероз, острый инфаркт миокарда, инфекционный эндокардит, аритмии, гипертоническая болезнь, сердечная недостаточность, аортит, кардиомиопатии, миокардиты, миксомы предсердия. Нередко отек легких развивается на фоне врожденных и приобретенных пороков сердца – аортальной недостаточности, митрального стеноза, аневризмы, коарктации аорты, открытого артериального протока, ДМПП и ДМЖП, синдрома Эйзенменгера.
В пульмонологии отеком легких может сопровождаться тяжелое течение хронического бронхита и крупозной пневмонии, пневмосклероза и эмфиземы, бронхиальной астмы, туберкулеза, актиномикоза, опухолей, ТЭЛА, легочного сердца. Развитие отека легких возможно при травмах грудной клетки, сопровождающихся синдромом длительного раздавливания, плевритом, пневмотораксом.
В некоторых случаях отек легких выступает осложнением инфекционных заболеваний, протекающих с тяжелой интоксикацией: ОРВИ, гриппа, кори, скарлатины, дифтерии, коклюша, брюшного тифа, столбняка, полиомиелита.
Отек легких у новорожденных может быть связан с тяжелой гипоксией, недоношенностью, бронхолегочной дисплазией. В педиатрии опасность отека легких существует при любых состояниях, сопряженных с нарушением проходимости дыхательных путей — остром ларингите, аденоидах, инородных телах дыхательных путей и пр. Аналогичный механизм развития отека легких наблюдается при механической асфиксии: повешении, утоплении, аспирации желудочного содержимого в легкие.
В нефрологии к отеку легких может приводить острый гломерулонефрит, нефротический синдром, почечная недостаточность; в гастроэнтерологии – кишечная непроходимость, цирроз печени, острый панкреатит; в неврологии — ОНМК, субарахноидальные кровоизлияния, энцефалит, менингит, опухоли, ЧМТ и операции на головном мозге.
Нередко отек легких развивается вследствие отравлений химическими веществами (фторсодержащими полимерами, фосфорорганическими соединениями, кислотами, солями металлов, газами), интоксикаций алкоголем, никотином, наркотиками; эндогенной интоксикации при обширных ожогах, сепсисе; острого отравления лекарственными средствами (барбитуратами, салицилатами и др.), острых аллергических реакций (анафилактического шока).
В акушерстве и гинекологии отек легких чаще всего связан с развитием эклампсии беременных, синдрома гиперстимуляции яичников. Возможно развитие отека легких на фоне длительной ИВЛ высокими концентрациями кислорода, неконтролируемой внутривенной инфузии растворов, торакоцентеза с быстрой одномоментной эвакуацией жидкости из плевральной полости.
Патогенез
Основные механизмы развития отека легких включают резкое увеличение гидростатического и снижение онкотического (коллоидно-осмотического) давления в легочных капиллярах, а также нарушение проницаемости альвеолокапиллярной мембраны.
Начальную стадию отека легких составляет усиленная фильтрация транссудата в интерстициальную легочную ткань, которая не уравновешивается обратным всасыванием жидкости в сосудистое русло. Эти процессы соответствуют интерстициальной фазе отека легких, которая клинически проявляется в виде сердечной астмы.
Дальнейшее перемещение белкового транссудата и легочного сурфактанта в просвет альвеол, где они смешиваются с воздухом, сопровождается образованием стойкой пены, препятствующей поступлению кислорода к альвеолярно-капиллярной мембране, где происходит газообмен. Данные нарушения характеризуют альвеолярную стадию отека легких. Возникающая в результате гипоксемии одышка способствует снижению внутригрудного давления, что в свою очередь усиливает приток крови к правым отделам сердца. При этом давление в малом круге кровообращения еще больше повышается, а пропотевание транссудата в альвеолы увеличивается. Таким образом, формируется механизм порочного круга, обусловливающий прогрессирование отека легких.
Классификация
С учетом пусковых механизмов выделяют кардиогенный (сердечный), некардиогенный (респираторный дистресс-синдром) и смешанный отек легких. Термином некардиогенный отек легких объединяются различные случаи, не связанные с сердечно-сосудистыми заболеваниями: нефрогенный, токсический, аллергический, неврогенный и другие формы отека легких.
По варианту течения различают следующие виды отека легких:
- молниеносный – развивается бурно, в течение нескольких минут; всегда заканчиваясь летальным исходом
- острый – нарастает быстро, до 4-х часов; даже при немедленно начатых реанимационных мероприятиях не всегда удается избежать летального исхода. Острый отек легких обычно развивается при инфаркте миокарда, ЧМТ, анафилаксии и т. д.
- подострый – имеет волнообразное течение; симптомы развиваются постепенно, то нарастая, то стихая. Такой вариант течения отека легких наблюдается при эндогенной интоксикации различного генеза (уремии, печеночной недостаточности и др.)
- затяжной – развивается в период от 12 часов до нескольких суток; может протекать стерто, без характерных клинических признаков. Затяжной отек легких встречается при хронических заболеваниях легких, хронической сердечной недостаточности.
Симптомы отека легких
Отек легких не всегда развивается внезапно и бурно. В некоторых случаях ему предшествуют продромальные признаки, включающие слабость, головокружение и головную боль, чувство стеснения в грудной клетке, тахипноэ, сухой кашель. Эти симптомы могут наблюдаться за несколько минут или часов до развития отека легких.
Клиника сердечной астмы (интерстициального отека легких) может развиваться в любое время суток, однако чаще это происходит ночью или в предутренние часы. Приступ сердечной астмы может провоцироваться физической нагрузкой, психоэмоциональным напряжением, переохлаждением, тревожными сновидениями, переходом в горизонтальное положение и др. факторами. При этом возникает внезапное удушье или приступообразный кашель, вынуждающие больного сесть. Интерстициальный отек легких сопровождается появлением цианоза губ и ногтей, холодного пота, экзофтальма, возбуждения и двигательного беспокойства. Объективно выявляется ЧД 40-60 в минуту, тахикардия, повышение АД, участие в акте дыхания вспомогательной мускулатуры. Дыхание усиленное, стридорозное; при аускультации могут выслушиваться сухие свистящие хрипы; влажные хрипы отсутствуют.
На стадии альвеолярного отека легких развивается резкая дыхательная недостаточность, выраженная одышка, диффузный цианоз, одутловатость лица, набухание вен шеи. На расстоянии слышно клокочущее дыхание; аускультативно определяются разнокалиберные влажные хрипы. При дыхании и кашле изо рта пациента выделяется пена, часто имеющая розоватый оттенок из-за выпотевания форменных элементов крови.
При отеке легких быстро нарастает заторможенность, спутанность сознания, вплоть до комы. В терминальной стадии отека легких АД снижается, дыхание становится поверхностным и периодическим (дыхание Чейна-Стокса), пульс – нитевидным. Гибель больного с отеком легких наступает вследствие асфиксии.
Диагностика
Кроме оценки физикальных данных, в диагностике отека легких крайне важны показатели лабораторных и инструментальных исследований. Все исследования выполняются в кратчайшие сроки, иногда параллельно с оказанием неотложной помощи:
- Исследование газов крови. При отеке легких характеризуется определенной динамикой: на начальном этапе отмечается умеренная гипокапния; затем по мере прогрессирования отека легких PaO2 и PaCO2 снижается; на поздней стадии отмечается увеличение PaCO2 и снижение PaO2. Показатели КОС крови свидетельствуют о респираторном алкалозе. Измерение ЦВД при отеке легких показывает его увеличение до 12 см. вод. ст. и более.
- Биохимический скрининг. С целью дифференциации причин, приведших к отеку легких, проводится биохимическое исследование показателей крови (КФК-МВ, кардиоспецифических тропонинов, мочевины, общего белка и альбуминов, креатинина, печеночных проб, коагулограммы и др.).
- ЭКГ и ЭхоКГ. На электрокардиограмме при отеке легких часто выявляются признаки гипертрофии левого желудочка, ишемия миокарда, различные аритмии. По данным УЗИ сердца визуализируются зоны гипокинезии миокарда, свидетельствующие о снижении сократимости левого желудочка; фракция выброса снижена, конечный диастолический объем увеличен.
- Рентгенография органов грудной клетки. Выявляет расширение границ сердца и корней легких. При альвеолярном отеке легких в центральных отделах легких выявляется однородное симметричное затемнение в форме бабочки; реже — очаговые изменения. Возможно наличие плеврального выпота умеренного или большого объема.
- Катетеризация легочной артерии. Позволяет провести дифференциальную диагностику между некардиогенным и кардиогенным отеком легких.

Рентгенограмма ОГК. Выраженный отек легких у пациента с терминальной почечной недостаточностью.
Лечение отека легких
Лечение отека легких проводится в ОРИТ под постоянным мониторингом показателей оксигенации и гемодинамики. Экстренные мероприятия при возникновении отека легких включают:
- придание больному положения сидя или полусидя (с приподнятым изголовьем кровати), наложение жгутов или манжет на конечности, горячие ножные ванны, кровопускание, что способствует уменьшению венозного возврата к сердцу.
- подачу увлажненного кислорода при отеке легких целесообразнее осуществлять через пеногасители – антифомсилан, этиловый спирт.
- при необходимости — перевод на ИВЛ. При наличии показаний (например, для удаления инородного тела или аспирации содержимого из дыхательных путей) выполняется трахеостомия.
- введение наркотических анальгетиков (морфина) для подавления активности дыхательного центра.
- введение диуретиков (фуросемида и др.) с целью снижения ОЦК и дегидратации легких.
- введение нитропруссида натрия или нитроглицерина с целью уменьшения постнагрузки.
- применение ганглиоблокаторов (азаметония бромида, триметафана) позволяет быстро снизить давление в малом круге кровообращения.
По показаниям пациентам с отеком легких назначаются сердечные гликозиды, гипотензивные, антиаритмические, тромболитические, гормональные, антибактериальные, антигистаминные препараты, инфузии белковых и коллоидных растворов. После купирования приступа отека легких проводится лечение основного заболевания.
Прогноз и профилактика
Независимо от этиологии, прогноз при отеке легких всегда крайне серьезен. При остром альвеолярном отеке легких летальность достигает 20-50%; если же отек возникает на фоне инфаркта миокарда или анафилактического шока, смертность превышает 90%. Даже после благополучного купирования отека легких возможны осложнения в виде ишемического поражения внутренних органов, застойной пневмонии, ателектазов легкого, пневмосклероза. В том случае, если первопричина отека легких не устранена, высока вероятность его повторения.
Благоприятному исходу в немалой степени способствует ранняя патогенетическая терапия, предпринятая в интерстициальной фазе отека легких, своевременное выявление основного заболевания и его целенаправленное лечение под руководством специалиста соответствующего профиля (пульмонолога, кардиолога, инфекциониста, педиатра, невролога, отоларинголога, нефролога, гастроэнтеролога и др.).
Как понять, что отекают легкие: симптомы и срочная помощь
Отек легких представляет собой тяжелое состояние, угрожающее не только здоровью, но и жизни человека. Возникнуть он может по ряду причин у людей практически любого возраста, но всегда сопровождается рядом характерных симптомов.
Вовремя заметить, что отекают легкие, распознать симптомы – с этим может справиться не только профессиональный медик, но и человек без специального образования, внимательно относящийся к себе и своим близким.
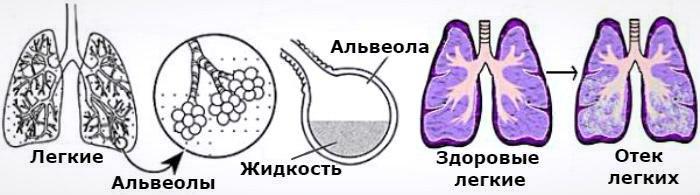
Механизм развития отека
В норме легочная ткань состоит из множества мельчайших, заполненных воздухом пузырьков – альвеол. Если помимо воздуха в альвеолах начинает скапливаться жидкость – в результате пропотевания её из кровеносной и лимфатической системы – возникает отек легких.
Механизм возникновения этого патологического состояния следующий:

- В результате застойных явлений в малом легочном круге кровообращения нарушается отток крови и лимфы и происходит повышение внутрисосудистого давления в легочных капиллярах и лимфатических сосудах.
- Кровь и лимфа скапливаются в сосудах и начинают проникать сквозь их стенки в легочные структуры альвеолы – происходит так называемый выпот жидкости.
- Проникшая в альвеолы жидкость или транссудат как бы вытесняет из них воздух и значительно уменьшает их дыхательную поверхность. Ситуация усугубляется по мере увеличения количества транссудата в легких – наблюдается эффект «внутреннего утопления», когда легкие заполняются водой и не могут полноценно функционировать.
- Транссудат очень богат белком и поэтому легко вспенивается при соприкосновении с воздухом в альвеолах. Получившаяся пена ещё больше затрудняет процесс дыхания.
- В итоге дыхание становится практически невозможным, кислород не попадает в кровь, возникает гипоксия и смерть.
Причины отека легких могут быть:
1. Кардиогенными – то есть связанными с заболеваниями сердца и сосудов: острый инфаркт, сердечные пороки, кардиосклероз, тяжелая степень гипертонии. В этом случае застой в малом круге кровообращения возникает из-за того, что сердце не справляется со своими функциями и не способно полноценно прокачивать кровь через легкие.
2. Некардиогенными:
- Гидростатический отек возникает из-за повышения внутрикапиллярного давления в легких в результате легочной эмболии, пневмоторакса, опухолей, бронхиальной астмы, попадании в дыхательные пути инородных предметов;
- Мембраногенный отек развивается при повышении проницаемости легочных капилляров в результате респираторного дистресс-синдрома (сепсис, травма грудной клетки, пневмония), аспирационного синдрома (рвотные массы или вода попадают в легкие), ингаляционного и интоксикационного синдромов (отравление токсическими веществами, в том числе эндотоксинами).
Симптоматика: от первых признаков до опасной формы
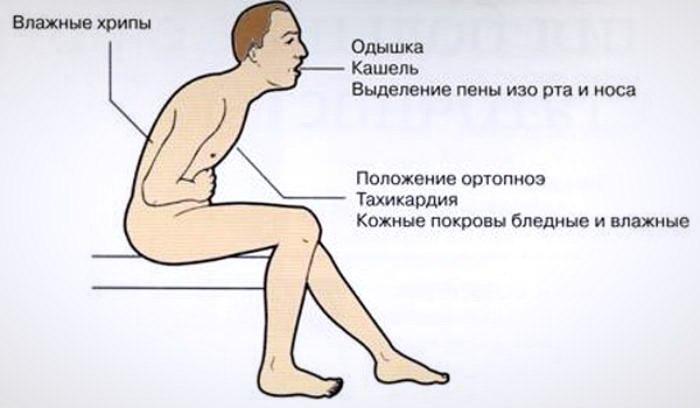
Предвестниками отека легких у взрослого человека являются такие симптомы и признаки:
- появление одышки и удушья, которые не зависят от физической нагрузки;
- покашливание или дискомфорт за грудиной при малейшей физической нагрузке или в положении лежа;
- ортопноэ – вынужденное вертикальное положение больного, которое он принимает потому, что лежа не может полноценно дышать.
Отек легких может протекать по-разному: в некоторых случаях он развивается практически молниеносно, за несколько минут, а иногда разворачивается в полном объеме в течение нескольких часов.
По мере нарастания отека и дисфункции все большей площади легких состояние больного быстро ухудшается и могут возникнуть сначала «синяя», а затем «серая» гипоксия:
| Симптомы | «Синяя» гипоксия | «Серая» гипоксия |
| Общее состояние | Тяжелое, сильная слабость и беспокойство. Сознание сохранено. Вынужденное вертикальное положение тела. На шее видны вздувшиеся сосуды. Могут быть тошнота и рвота, высокая температура. | Крайне тяжелое. Сознание спутанное вплоть до полной его потери. Апатия. |
| Локализация боли | За грудиной | Сильная сжимающая боль за грудиной |
| Дыхание | Затрудненное, частое (30-60 в минуту) и поверхностное | Редкое и аритмичное. Слышны хрипы в легких. |
| Кашель | Вначале сухой и мучительный, затем с обильной пеной-мокротой. Ощущение клокотания жидкости внутри. | С обильной пенистой жидкостью розоватого оттенка. |
| Состояние кожи и слизистых | Слизистые оболочки и кожа на пальцах посиневшие | Кожа землистого оттенка, покрыта холодным потом |
| Пульс | Частый, до 100 в минуту, но слабый | Слабый, практически не прощупывается |
| Мочеиспускание | Очень редкое, вплоть до полного отсутствия | Отсутствует |
| Прогноз | При своевременном оказании помощи благоприятный | Неблагоприятный |

Каким должно быть лечение после инфаркта миокарда, препараты, которые назначают врачи, правильный образ жизни — выясните все на страницах нашего сайта.
Для чего сдают общий анализ крови, расшифровка результатов у взрослых и детей, норма по возрастам и много другое подробно рассмотрено здесь.
Каким должно быть СОЭ в анализе крови: норма у женщин и мужчин по возрасту в таблице представлена в этой статье.
Как своевременно узнать, не спутать с другими болезнями

Если отек развивается постепенно, то стадия мнимого благополучия может занимать около суток.
Иногда патология протекает в стертой форме, при которой гипоксия не сильно выражена. Чаще это случается у больных с острым инфарктом миокарда.
Тревожными симптомами, которые требуют немедленного обращения к врачу, являются:
- одышка в состоянии покоя;
- затрудненное дыхание, при этом больной жалуется на ощущение «клокотания» в груди;
- невозможность вдохнуть «полной грудью» – при попытке так сделать больной закашливается и чувствует боль;
- учащение дыхания – как компенсация его недостаточной глубины;
- чувство сжатия и дискомфорта за грудиной;
- сухой непрекращающийся кашель;
- невозможность прилечь – в горизонтальном положении больному становится хуже;
- разбитость и слабость;
- посинение губ и кончиков пальцев.
При возникновении данного симптомокомплекса необходимо как можно скорее вызвать скорую помощь, поскольку отек легких требует лечения в условиях стационара.
Как помочь больному — что можно и нельзя делать
Алгоритм действий для оказания первой неотложной помощи при отеке легких состоит в выполнении следующих неотложных мероприятий:

- Вызвать скорую помощь. Нельзя игнорировать жалобы и ждать ухудшения состояния – отек легких может привести к летальному исходу практически молниеносно.
- Больного успокоить: воспользоваться валерьянкой или пустырником.
- Расстегнуть всю стесняющую дыхание одежду.
- Усадить на стул, опустить ноги вниз. Нельзя укладывать такого пациента в горизонтальное положение.
- До приезда врача можно наложить жгуты на конечности, пережимающие вены. Важно при этом не допускать исчезновения пульса на пережатой конечности. Жгуты накладываются на 15-20 минут, затем снимаются. Через некоторое время их можно опять наложить. Таким образом, сердце разгружается – ему требуется меньше усилий, чтобы качать кровь на периферию тела.
- Можно дать пациенту 1 таблетку нитроглицерина подъязычно.
- Если есть возможность – воспользоваться кислородной маской.
- Если во время кашля отделяется большое количество пены – следует воспользоваться средствами для пеногашения. В домашних условиях это может быть обычный спирт: к носу и рту больного периодически прикладывают полотенце, смоченное в водке или медицинском спирте. Отхаркивающими средствами лучше не пользоваться, если кашель уже стал влажным с обильной мокротой.
- Чтобы отек не распространялся – следует согреть спину больного: поставить горчичники.
От того, насколько быстро будут распознаны симптомы отека легких и насколько своевременно будет оказана доврачебная неотложная помощь, часто зависит жизнь больного человека.
Важно не игнорировать первые симптомы отека легких, а своевременно принимать меры по её ликвидации и профессиональному лечению в условиях стационара.
Отек легких – симптомы, причины, лечение, неотложная помощь
Отек легких – это опасное, угрожающее жизни состояние, требующее экстренного медицинского вмешательства и госпитализации. Подобная патология обусловлена наполнением капилляров легких, пропотеванием жидкости сквозь сосудистые стенки в альвеолярные и бронхиальные полости.
роцесс транссудации (выхода) жидкости провоцирует изменение альвеолярного газообмена и гипоксию. В результате меняется качественный состав крови из-за повышения концентрации углекислого газа. На фоне гипоксии может наступить нарушение функций ЦНС, а превышение физиологического предела интерстициальной жидкости вызывает отек легких (ОЛ).
Классификация

Отек легких по МКБ-10 шифруется как J81 и возникает в виде осложнения первостепенного заболевания при изменении объема поступающей в легкие жидкости. Вместе с тем лимфатическая система не справляется с избытком отфильтрованной крови, вызывая повышение давления и последующее снижение уровня белка. Результатом является переход жидкости из легочных капилляров в полость альвеол.
В современной медицине классифицировать отек легких принято на:
- Кардиогенный отек при повышении капиллярного давления вследствие сердечных патологий. Подобная ситуация встречается среди пожилых людей в момент развития аритмий и кардиомиопатий. Подобным развитием событий чревато развитие миокардита и острого инфаркта миокарда. Велика вероятность его возникновения при острой или хронической почечной недостаточности и в результате инфузии большого объема замещающих растворов.
- Некардиогенный ОЛ формируется в процессе увеличения проницаемости капилляров из-за нарушения лимфатического оттока. Может встречаться при применении контрастных веществ для рентгена, во время терапии против рака, отравлений.
- Отек смешанного типа. Встречаются экламптический, послеоперационный, нейрогенный отеки, могут возникать как проявление гиперстимуляции яичников или высотной болезни. К данному типу относят отек аллергического генеза.
- Отек на фоне кессонной болезни либо стремительного отсасывания избыточной жидкости, находящейся в плевральной полости.
- Отек в результате резкого снижения показателей белка крови.
| Интерстициальный | Альвеолярный | |
|---|---|---|
| Признаки легочного отека | Кашель, затрудненное дыхание | Кашель, влажные хрипы розовая пенистая мокрота |
| Описание | Жидкость попадает в межтканевой промежуток из капилляра, отекает только легочная паренхима | Преодолевая стенку, плазма постепенно пропотевает в альвеолярную полость |
| Отсутствие медицинской помощи | Переход в альвеолярную стадию | Удушье, смерть |
При любой форме легочного отека увеличивается проницаемость альвео-капиллярной стенки, возникающее вследствие разрушения белково – полисахаридного мембранного комплекса. На интерстициальной стадии наблюдаются признаки сердечной астмы, а густая пена становится причиной гиперкапнии, то есть накапливания в тканях углекислоты.
Симптомы отека легких

Симптоматика данного состояния обусловлена обстоятельствами, провоцирующими его возникновение. Различие между ОЛ кардиогенного типа и отеком, связанным с прочими патологиями, основываются на стремительности развития неотложного состояния.
Так, при кардиогенном ОЛ ведущим появлением выступает сердечная астма, характеризующаяся одышкой при полном покое и удушьем. Начало приступа выпадает на ночное время, заставляя человека проснуться и немедленно сесть на кровати, свесив ноги. Руки упираются в край кровати. Такая позиция является вынужденной и носит название «ортопноэ», ее принимают все пациенты в надежде нормализовать дыхание.
Начало отека сопровождается следующими симптомами:
- акроцианоз (синюшность носогубного треугольника), свидетельствующий о нарастании гипоксии;
- образование большого количества пенистой мокроты, имеющей розовый оттенок, так как жидкость продолжает увеличиваться и клетки крови частично пропотевают в легочные альвеолы;
- позднее присоединяется шумное дыхание, слышимое на небольшом расстоянии клокотание в груди;
- желание распахнуть окно и вдохнуть свежий воздух;
- выраженное эмоциональное напряжение, страх за свое здоровье;
- пот липкий и холодный;
- бледность кожи;
Некардиогенный ОЛ развивается на фоне разрушения альвеоло – капиллярной мембраны разнообразными агентами (токсинами, медиаторами аллергии, химическими и ядовитыми веществами). Неотложное состояние может никак не проявлять себя на протяжении двух суток, а затем симптомы начинают постепенно усугубляться. Данный вид легочного отека опасен высокой вероятностью летального исхода, а при полном купировании развиваются стойкие остаточные признаки.
Легкие представляют собой орган, обеспечивающий кислородом каждую клетку организма человека. При прогрессировании легочного отека отмечается тотальная гипоксия, для которой характерно накапливание в тканях углекислоты.
Причины

Виновник данного состояния – застойные явления в малом круге кровообращения или токсическое поражение легочных сосудов. Люди, далекие от медицины, считают, что отек являет собой самостоятельное заболевание. Однако, это мнение ошибочно.
Подобный синдром представляет собой следствие запущенности различных патологий:
- Кардиологических: кардиосклероз (атеросклеротический и постинфарктный), ОИМ (острый инфаркт миокарда). Подобная картина встречается при миокардитах и гипертонических кризах, особенно на фоне эндокардита инфекционного генеза и сердечной недостаточности. ОЛ наблюдается у пациентов с кардиомиопатиями, аортитом, аритмиями. Отек может стать следствием врожденных или приобретенных пороков сердца (аневризмы и коарктации аорты, синдрома Эйзенменгера, аортальной недостаточности, стеноза митрального клапана), а также развиться у лежачих больных.
- Пульмонологических: тяжелая крупозная пневмония и запущенный бронхит в обструктивной форме, эмфизема и пневмосклероз, туберкулез. ОЛ в практике пульмонологов встречается при бронхиальной астме, тромбоэмболии легочной артерии и новообразованиях различного генеза в структуре легких. Легочный отек нередко возникает после повреждения грудной клетки, протекающего с синдромом длительного сдавления (карминовый отек) или пневмотораксом, плевритом.
- Токсический отек развивается от никотиновой, наркотической и алкогольной интоксикаций, отравлений химическими веществами (кислотами и газами, солями различных металлов, фторсодержащих полимеров). Вероятно осложнение при обширных ожогах, септическом и анафилактическом шоках.
- У новорожденных образование отека связано с бронхолегочной дисплазией, недоношенностью или гипоксией. В педиатрической практике легкие отекают при сужении просвета дыхательных путей из – за ларингита в острой форме, инородных предметов, воспаленных аденоидов.
- Подобный механизм формирования синдрома отмечается при длительной искусственной вентиляции легких, торакоцентезе с одномоментным удалением из плевральной полости большого объема жидкости, а также при асфиксии в результате утопления, удушения или аспирации желудочного содержимого в легкие.
- Осложнение болезней, имеющих инфекционную природу и сопровождающихся высокой степенью интоксикации: полиомиелит, грипп, столбняк, скарлатина, корь, коклюш, дифтерия, ОРВИ, брюшной тиф.
- Неврологические: менингит, инсульт, субарахноидальные кровоизлияния, новообразования головного мозга, травмы и трепанации черепа, энцефалит.
- Нефрологических: гломерулонефрит, хроническая почечная недостаточность и нефротический синдром.
- Гастроэнтерологических: цирроз печени, непроходимость кишечника, панкреатит в фазе обострения.
Сердечно-сосудистые патологии выступают основным фактором риска развития, так называемого, гидростатического ОЛ. Отмечается повышение давления внутри сосудов на фоне системной патологии, что способствует переходу жидкости из капилляров в интерстициальное пространство, затем в легкие.
Частичное нарушение целостности или полный разрыв капилляров в результате токсического воздействия являются катализатором выхода жидкости во внесосудистое пространство, а далее в легкие. Негативная симптоматика довольно быстро нарастает, приводя к резкому ухудшению состояния пациента. Подобный вид ОЛ называют мембранным, он оставляет слишком мало времени для оказания медицинской помощи.
Термин отек легких объединяет в себе комплекс клинических проявлений, которые спровоцированы скоплением жидкости в паренхиме легких.
Диагностика


После определения анамнеза, доктор проводит осмотр и аускультирует легкие пациента. При выслушивании легких наблюдаются отчетливые хрипы, жесткое дыхание. Аускультация сердца выявляет приглушенность тонов, шумы и ритм «галопа». Врач акцентирует внимание на кожных покровах, которые становятся бледными, поведение и положение пациента для облегчения дыхания.
Ведущий показатель развившегося отека легких – снижение в крови концентрации кислорода. Для точного определения насыщенности крови кислородом используется прибор пульсоксиметр, которым располагает каждая скоропомощная бригада.
Изменение гемодинамики определяется при помощи измерения артериального давления и подсчета количества сокращений сердца. Метод электрокардиографии позволяет определить причины развития кардиогенного ОЛ и разработать подходящую терапевтическую тактику.
Для диагностики основной патологии, вызвавшей отек, применяются:
- Эхокардиография, выявляющая патологии и аномалии строения сердечных клапанов, ведущих к нарушению гемодинамики;
- Транспульмональная термодилюция, дающая возможность верно определить степень возникшего состояния;
- Газовое содержимое крови, раскрывающее картину о насыщении кровеносного русла углекислым газом и кислородом;
- Катетеризация легочной артерии с целью определения показателей давления;
- Биохимическое исследование крови.
В стационаре сверх этого назначается рентгенодиагностика органов грудной клетки, которая способна выявить не только признаки ОЛ, но и часть патологических состояний, спровоцировавших его возникновение. Благодаря данному методу становится возможным дифференцировать достоверные причины неблагоприятного синдрома.
Врачом обязательно проводится дифференциальная диагностика отека легких с бронхиальной астмой. Различием данных патологических состояний являются хрипящее дыхание и клокотание в груди, розовая пенистая мокрота в больших количествах, затрудненный вдох с последующим шумным выдохом.
Неотложная помощь при отеке легких


Данный синдром являет собой состояние, несущее угрозу для жизни пациента, поэтому следует вызвать бригаду неотложки. Алгоритм первичных мер, который должен быть осуществлен близкими и простым окружением до приезда врачей:
- При сохранении сознания следует придать грудной клетке вертикальное положение, усадив пострадавшего.
- Обеспечить доступ свежего воздуха.
- Снять стесняющие предметы гардероба, которые оказывают давление на грудь и живот (ремни и галстуки, тугие брюки, корсет).
- Дать пострадавшему таблетку Нитроглицерина и Фуросемида для скорейшего выведения из отекающих тканей излишней жидкости.
- Обеспечить человеку с отеком спиртовые ингаляции. Спирт является пеногасящим средством, поэтому в условиях офиса, улицы или дома достаточно пропитать им марлевую повязку и дать пострадавшему подышать через нее.
Важным аспектом является то, что Нитроглицерин способен вызвать резкое падение АД и привести к потере сознания, что неминуемо усугубит сложившуюся ситуацию. Поэтому разнообразные препараты, включающие в себя Нитроглицерин, следует давать при непрерывном контроле АД. Подходящими для этих целей являются Нитроминт и Нитроспрей, действие которых начинается практически сразу после применения, а дозировку удобно подбирать благодаря специальному дозатору.
Лечение


Лечение данного состояния осуществляется исключительно в условиях стационара. Крайне важно, чтобы помощь пациенту была оказана еще во время его транспортировки в отделение. Терапевтическое воздействие проводится под пристальным контролем коэффициентов оксигенации (насыщение кислородом) и гемодинамики.
В стационаре принимаются следующие меры:
- Обеспечение пострадавшему удобного сидячего или удобного полусидячего положения.
- Для оттока крови от сердца и легких поочередно на конечности накладывают жгуты.
- Кислородные ингаляции через маску или носовой катетер.
- Кровопускание, обеспечивающее изменение объема венозного возврата к сердцу.
- Введение нейролептиков для купирования болевого синдрома.
- Удаление пены и избытка жидкости из трахеи и крупных бронхов.
- Коррекция электролитного и кислотно – щелочного балансов, сердечных сокращений.
- Нормализация гидростатического давления в малом круге кровообращения благодаря применению наркотических анальгетиков. Препараты данного типа снижают приступ одышки за счет угнетения дыхательного центра. В результате приема средств снижается артериальное давление и объем венозного протока, притупляется чувство тревоги.
- Введение ганглиоблокаторов к правому желудочку для уменьшения венозного притока.
- Восстановление проходимости дыхательных путей в случае ее утраты.
- Введение сердечных гликозидов, усиливающих сократительную возможность миокарда.
- При необходимости проведение реанимационных приемов.
Пациентам с ОЛ показано назначение средств, уменьшающих давление, а также антигистаминных и тромболитических препаратов. Могут быть назначены антибиотики, антиаритмические и гормональные средства, внутривенное введение коллоидных и белковых растворов.
Терапия проводится до нормальных показателей сердечных сокращений, артериального давления (не более 140/85 мм рт. ст.), частоты дыхательных движений, цвета слизистых и кожных покровов. Отсутствие хрипов и розовой мокроты является ключевой задачей.
При грамотной и своевременно оказанной квалифицированной помощи удается купировать тяжелое состояние. После исчезновения отека, начинается длительное лечение ведущего заболевания, которое привело к негативным последствиям.
Последствия

Осложнения подобного состояния могут быть различными, так как отек создает благоприятную почву для поражения различных органов и систем. Такое развитие событий объяснимо уменьшением притока крови из артерий к тканям и органам в результате ишемии. Купирование отека является лишь отправной точкой для лечения основной патологии.
После стабилизации состояния очень часто возникают следующие осложнения:
- Гипоксии, сопровождающей отек легких, подвержены все системы организма. Возможно развитие поражений головного мозга и сердца, которые могут стать необратимыми. Острое нарушение мозгового кровообращения (ОНМК), кардиосклероз и сердечная недостаточность при отсутствии мощной медикаментозной поддержки способны привести к смерти пациента.
- Присоединение вторичной инфекции, которая сложно поддается лечению из-за отека. На фоне сниженных защитных сил организма даже безобидный бронхит способен спровоцировать осложнения.
- Сегментарные ателектазы и ишемическое поражение различных органов.
Возникновение рецидивирующего легочного отека являет собой показание к проведению оперативного лечения патологий, которые сопровождаются серьезной сердечной недостаточностью: иссечение аортальной аневризмы и коррекция пороков сердца.
Высока вероятность развития рецидива, то есть повторного возникновения отека. Шансы на рецидив существенно увеличиваются, если пациент халатно относится к своему здоровью и своевременно не исключает причину, повлекшую за собой отек легких.
Прогноз

После перенесенного ОЛ прогноз редко бывает благоприятным и радужным. Для полной стабилизации состояния пациенту необходимо находиться под постоянным наблюдением на протяжении года. Эффективное лечение главенствующего заболевания улучшает не только прогноз, но и качество жизни человека.
При ОЛ ухудшить прогноз могут следующие состояния:
- инфаркт миокарда;
- асистолия;
- кардиогенный шок;
- цирроз печени;
- расслаивающая аневризма аорты;
- нестабильная гемодинамика.
Прогнозы относительно дальнейшего состояния пациента и его жизнедеятельности основываются на видах и причинах отека, его степени тяжести, сопутствующих патологий и от того, насколько быстро и грамотно была оказана врачебная помощь.
Профилактика


Исходя из того, что синдрому подвержены пациенты, имеющие в анамнезе хронические заболевания, напрашивается вывод – своевременное лечение патологических состояний снижает вероятность возникновения ОЛ. Абсолютное его исключение невозможно ввиду длительно существующих пороках сердца, аритмий, сердечной недостаточности, ишемической болезни сердца.
В качестве профилактики важно придерживаться следующих правил:
- Следует на постоянной основе принимать назначенные лечащим доктором препараты: бета – адреноблокаторы (метопролол, пропранолол) и ингибиторы АПФ (престариум, лизиноприл, эналаприл).
- Имеет достоверные доказательства тот факт, что правильно подобранные медикаментозные средства сводят к минимуму риск развития осложнений и внезапного летального исхода при кардиологических патологиях.
- Помимо медикаментозного воздействия, рекомендовано соблюдение диеты со сниженным содержанием соли в еде до 4-5 мг в сутки и с количеством потребляемой жидкости до 1,5 – 2 л в сутки.
Тщательный контроль состояния пациента лечащим врачом, а также ответственное и неукоснительное соблюдение всех медицинских предписаний способствует исключению возможности декомпенсации хронических заболеваний. Следовательно, сводится к минимуму возникновение осложнений, включая и сам отек легких.
Видео
Отек легких является сложным синдромом, для которого характерен перечень определенных симптомов. Наглядно разобраться в специфике отека легких, диагностических критериях, причинах возникновения и методах лечения поможет данное видео.
Отек легких: симптомы, причины, лечение, неотложная помощь
Отек легких – угрожающая жизни патология – требует оказать неотложную помощь и срочно госпитализировать пациента.Данное состояние характеризуется переполнением легочных капилляров, транссудацией (выходом) жидкости из сосудов в альвеолы и бронхи.
Бывает, что отек легких появляется ночью, когда человек спит (как осложнение основного заболевания) и при сильных физических нагрузках.
Классификация
Отек легких как осложнение возникает при нарушении регуляции количества жидкости, поступающей и покидающей легкие. Проще говоря, при этом осложнении лимфатические сосуды не успевают удалять избыток фильтрующейся из капилляров крови. И по причине повышенного давления и низкого уровня белка происходит переход жидкости из легочных капилляров в альвеолы легких. То есть легкие наполняются жидкостью и перестают выполнять свои функции. Причины отека легких разделяются на две группы, причем на первом месте стоит главная – заболевания сердца:
- Гидростатический отек – возникает по причине заболеваний, при которых повышается внутрисосудистое гидростатическое давления и происходит выход жидкости из сосуда в интерстициальное пространство, а затем в альвеолу. Основной причиной такого отека являются сердечно-сосудистые заболевания.
- Мембранозный отек – возникает под воздействием токсинов, при этом нарушаются стенки капилляра или альвеолы и жидкость выходит во внесосудистое пространство.
Выделяют два вида этого осложнения: интерстициальный и альвеолярный. Это, по сути, есть стадии целого процесса, поскольку жидкость преодолевает два барьера (гистогематический и гистоальвеолярный). Сравнительная характеристика обоих процессов:
| Интерстициальный | Альвеолярный | |
| Симптомы отека легких | Одышка, кашель, мокроты нет | Кашель, пенистая мокрота, выслушиваются хрипы (сухие, а потом влажные) |
| Преодолеваемый жидкостью барьер | Гистогематический (на пути кровь-ткань) | Гистоальвеолярный (на пути ткань-альвеола) |
| Характеристика | Жидкость переходит в межтканевое пространство из сосуда, отекает только паренхима легких | Плазма крови, преодолевая стенку альвеолы, пропотевает в ее полость |
| без оказания мед. помощи при прогрессировании | Переходит в альвеолярный | Удушье, смерть |
Еще одна классификация – по степеням тяжести проявлений.
- 1 степень предотечная – наблюдается диспноэ (небольшая одышка, характеризующаяся расстройством частоты и ритма дыхания), возможен бронхоспазм.
- 2 степень средняя – появляются умеренные хрипы, слышные на небольшом расстоянии, ортопноэ (одышка, заставляющая принять вынужденное положение – больной сидит, свесив ноги).
- 3 степень тяжелая – характеризуется выраженным ортопноэ (человек все время может находиться только в одном положении), клокочущими, слышными на расстоянии хрипами.
- 4 степень классический отек легких – тяжелое ортопноэ, сильная слабость и обильная потливость, грубые хрипы, слышные на большем расстоянии.
Причины и развитие
Кардиогенный – развивается при острой левосердечной недостаточности
Схема развития кардиогенного отека легких
Причиной ОСН (острой сердечной недостаточности) может быть:
- патология как предсердия — митральный стеноз
- так и желудочка — инфаркт миокарда, миокардит, гипертоническая болезнь, кардиосклероз, пороки сердца, в результате чего снижаются сократительные функции сердечных мышц.
При декомпенсированных заболеваниях сердца, при застое в малом кругу кровообращения (что также бывает при бронхиальной астме, эмфиземе легких) в случае повышения давления в капиллярах и несвоевременном оказании медицинской помощи, возможно развитие отека легкого.
У детей случаи кардиогенного отека легких бывают крайне редки. Основной причиной у них являются другие: отравления вредными веществами (к примеру, парами скипидара или керосина), шок, воспалительные реакции, утопление.
Не кардиогенный
- Ятрогенный (следствие действий мед. персонала) – развивается при большой скорости парентерального введения значительного количества кровезаменителей или физ. раствора.
Схема развития ятрогенного отека легких
- Как осложнение определенных заболеваний и состояний, в результате которых снижается количество белков в крови:
- продолжительная лихорадка
- голодание
- беременность — эклампсия беременных (см. гестоз при беременности).
- заболевания печени и почек — при циррозе печени и почечной недостаточности высок риск развития отека.
- высокая физическая нагрузка
- Как результат поражения легких инфекционного характера
- Аллергический, токсический — пищевая аллергия и прочие аллергические реакции, радиационное поражение легких, вдыхание кокаина (реже передозировка метадона или героина), высокие дозы и продолжительный прием аспирина вызывают интоксикацию аспирином (особенно в пожилом возрасте). Механизм развития этих видов отеков легких такой же, как и при инфекционном воспалении — токсические агенты и медиаторы аллергических реакций повреждают систему сурфактанта.
Механизм развития отека легких инфекционного характера
- Возникший в результате других причин:
- аспирационный — попадание в легкие инородных масс
- травматический — травмы грудной клетки
- шоковый — во всех трех случаях патология связана с повреждением мембраны
- раковый — нарушается лимфатическая система легких, то есть затрудняется отток жидкости
- нейрогенный — здесь причины отека легких кроются в центральных механизмах, при внутричерепном кровоизлиянии, при тяжелых судорогах или из-за операции на мозге возможно скопление жидкости в легких.
- При резком восхождении на большие высоты (3км) может произойти высотный отек легких.
- ОРДС — острый респираторный дистресс-синдром возникает при травме, тяжелом инфекционном заболевании, вдыхании токсинов, при легочных инфекциях, при этом нарушается целостность альвеол, и повышается риск пропотевания в них жидкости из сосудов.
- При резком процессе расширения легких, к примеру при пневмотораксе, при экссудативном плеврите — при этом отек возникает как правило на одной стороне легкого — односторонний.
- К редким причинам можно отнести легочную эмболию, когда сгусток крови попадает в сосуды легкого и закупоривает их.
Ученые выяснили, что спортсмены, подвергающие себя огромной физической нагрузке, имеют определенный риск получить отек легких. Это легкоатлеты на марафонские дистанции, фридайверы, аквалангисты, пловцы на длинные дистанции, альпинисты, которые поднимаются на большую высоту. Более того, у некоторых из них после получения нагрузки появлялся отек в легкой форме, причем у женщин данный факт выявлялся чаще, чем у мужчин.
Симптомы
Человек субъективно ощущает следующие симптомы отека легких.
| В начальной стадии (интерстициальный отек) | При прогрессировании (альвеолярный отек) к уже имеющимся ощущениям присоединяются |
|
|
Внимание! При появлении начальных симптомов отека легких важно в кротчайшие сроки оказать квалифицированную мед. помощь, поэтому следует срочно вызвать скорую помощь.
Основные методы диагностики
| Сбор анамнеза | при опросе врач для выбора правильной тактики лечения выясняет факторы, которые способствовали отеку легких. Заболевания сердца провоцируют кардиогенный отек, другие, о которых говорилось выше, — не кардиогенный. |
| Внешний смотр, при котором врач выявляет: |
|
| Аускультация (выслушивание): |
|
| Перкуссия | определяется коробочный оттенок звука, притупление над задненижними отделами легких, увеличение границ печени. |
| Пальпация | выявляется слабый, частый пульс, наполнение шейных вен, определяется степень влажности кожных покровов. |
Опытный врач легко может определить тяжесть состояния больного по влажности кожи:
- нетяжелое – кожа сухая
- средней тяжести – лоб с испариной
- тяжелое – мокрая грудь
- крайне тяжелое – мокрые грудь и живот
Дополнительные методы диагностики
- Рентгенологическое исследование:
- интерстициальный отек – нечеткость легочного рисунка, снижение прозрачности околокорневых отделов
- альвеолярный отек – изменения прикорневых и базальных отделов в виде фокусной, диффузной (распространенной) формы или «крыльев бабочки».
- Электрокардиография – выявляет признаки заболевания сердца, а также перегрузки его левой части.
- Эхо КГ – проводится при не остро протекающем отеке легких для определения сопутствующего заболевания, спровоцировавшего это осложнение.
- Измерение давления заклинивания в легочных капиллярах (гидростатического давления) с помощью катетера, введенного в легочную артерию. Этот показатель нужен для постановки правильного диагноза, так как ДЗЛК при кардиогенном отеке повышается, а при не кардиогенном – остается прежним.
- Биохимический анализ крови (трансаминазы) – также позволяет отличить кардиогенный отек (трансаминазы повышены) от не кардиогенного (показатель в норме).
Дифференциальная диагностика
Отек легких важно вовремя отличить от бронхиальной астмы.
| Отек легких | Бронхиальная астма | |
| Анамнез | Чаще всего сердечный | Аллергический |
| Одышка | Инспираторная (затруднен вдох) | Экспираторная (затруднен выдох) |
| Дыхание | Клокочущее, хрипящее, ортопноэ | Свистящее с вовлечением вспомогательных мышц |
| Мокрота | Пенистая с розоватым оттенком | Вязкая, трудно отделяемая |
| Перкуссия | Звук с коробочным оттенком, притупление над некоторыми отделами | Звук коробочный |
| Аускультация | Жесткое дыхание, хрипы влажные, крупнопузырчатые | Выдох удлинен, везикулярное дыхание с обилием свистящих, жужжащих сухих хрипов |
| ЭКГ | Перегрузка левых отделов | Изменения правых отделов сердца |
Первая помощь при отеке
До приезда врача можно сделать самостоятельно:
- Придать больному сидячее положение или полусидя со спущенными вниз ногами
- Обеспечить надежный доступ к крупной периферической вене (для последующей катетеризации)
- Организовать доступ свежего воздуха
- Дать больному вдыхать пары спирта (96% — взрослым, 30% — детям)
- Сделать горячую ножную ванну
- Использовать на конечности венозные жгуты (от 30 минут до 1 часа)
- Постоянно следить за дыханием и пульсом
- При наличии нитроглицерина и не пониженном артериальном давлении – 1-2 таблетки под язык.
Неотложная помощь при отеке легких, оказываемая бригадой скорой помощи до приезда в больницу, заключается в следующем:
- Оксигенотерапия (активное насыщение кислородом)
- Отсасывание пены и противопенная терапия (ингаляции кислорода через раствор этилового спирта)
- Диуретическая терапия (лазикс, новурит) – выводит лишнюю жидкость из организма, при низком АД используют сниженные дозы препаратов
- При наличии болевого синдрома – прием обезболивающих средств (анальгин, промедол)
- Другие препараты в зависимости от уровня АД:
- высокое – ганглиоблокаторы (способствуют оттоку крови от сердца и легких и притоку к конечностям: бензогексоний, пентамин), вазодилататоры (расширяют сосуды: нитроглицерин)
- нормальное – сниженные дозы вазодилататоров
- низкое – инотропные средства (повышают сократимость миокарда: добутамин, допмин).
Лечение отека легких
В условиях стационара терапию продолжают.
- Оксигенотерапия — ингаляции кислорода с этиловым спиртом, чтобы гасить пену в легких
- Наркотические аналгетики (обезболивающие) и нейролептики (препараты для снижения психомоторного возбуждения): снижают гидростатическое давления в легочных сосудах и уменьшают приток венозной крови. Препараты: морфин, фентанил
- Диуретики – уменьшают объем циркулирующей крови, производят дегидратацию легких: фуросемид
- Сердечные гликозиды (обеспечивают кардиотонический эффект): строфантин, коргликон
- Другие препараты для лечения отека легких в зависимости от уровня АД (см. выше)
- Снятие и профилактика бронхоспазма: эуфиллин, аминофиллин
- Глюкокортикостероиды, сурфактант-терапия: применяют при не кардиогенном отеке легких.
- При инфекционных заболеваниях (пневмония, сепсис) — антибиотики широкого спектра действия.
Важно знать: сердечные гликозиды в основном назначают пациентам с умеренной застойной сердечной недостаточностью; глюкокортикостероиды при кардиогенном отеке легких противопоказаны.
Профилактика
При сердечной недостаточности в хронической форме назначают ингибиторы АПФ (лекарства для лечения гипертонии). При рецидивирующем отеке легких применяют изолированную ультрафильтрацию крови.
Также профилактика заключается в избегании факторов, провоцирующих отек легких: своевременное лечение заболеваний сердца, отсутствие контакта с токсическими веществами, адекватная (не повышенная) физическая и респираторная нагрузка.
Отек легких — причины, признаки, симптомы, лечение
Заболевание, которому присуще формирование лёгочной недостаточности, представленной в виде массового выхода транссудата из капилляров в лёгочную полость и в итоге способствующее инфильтрации альвеол, называется отёком лёгких. Говоря простыми словами, отёк лёгких — это положение, когда в лёгких застаивается жидкость, просочившаяся через кровеносные сосуды. Недуг характеризуется как самостоятельный симптом и может сформироваться на основании других серьёзных недомоганий организма.
Лёгкие человека представляют собой орган, состоящий из альвеол, а они, в свою очередь, окутаны множеством капилляров. Именно в этом органе и осуществляется процесс газообмена, за счёт чего человеческий организм насыщается кислородом, тем самым обеспечивая нормальную работоспособность. Если же в альвеолу передаётся не кислород, а жидкость, то это и становится причиной формирования отёка лёгких.
Отёк лёгких является серьёзным заболеванием, которому свойственны страшные последствия в виде смерти. Недуг может поразить как взрослых, так и детей. Заболевание относится к ряду болезней, которым свойственна возможность излечения при осуществлении соответствующих мероприятий.
Классификация заболевания
Отёк лёгких в зависимости от причины возникновения разделяется на два вида:
- Гидростатический, которому присуще формирование недуга на основании повышения внутрисосудистого гидростатического давления. При гидростатическом отёке осуществляется выведение жидкости из сосуда в альвеолу. Гидростатический отёк лёгких зачастую возникает вследствие сердечно-сосудистых недостаточностей.
- Мембранозный, проявляется на основании влияния токсинов, в результате чего наблюдается разрушение стенок капилляров и альвеол. Это даёт толчок к попаданию жидкости во внутрисосудистое пространство.
Отёк лёгких также имеет две формы осложнений, которым присущи соответствующие симптомы и признаки недуга. Эти формы осложнения именуются:
- Альвеолярная.
- Интерстициальная.

Накопление жидкости в альвеолах лёгких
Из этих двух форм стоит выделить первую (альвеолярную), так как она является наиболее опасной и приводит к страшным последствиям, в частности, к смерти человека. Интерстициальная, в свою очередь, является более щадящей формой, которая подлежит лечению и успешному выздоровлению. Если же не принимать соответствующих лечебных мероприятий, то эта форма усугубляется и переходит в альвеолярную.
Отёк лёгких имеет ещё один вид классификации: по степени тяжести проявлений. Различают четыре степени, которым присущи следующие признаки проявлений:
- Первая степень — называется предотечной и характеризуется возникновением слабых признаков одышки и расстройства частоты и ритма дыхания.
- Вторая степень — средняя, которой присуще появление хрипов. Усиливается одышка.
- Третья степень — заболевание принимает тяжёлый характер и характеризуется усилением одышки и хрипов, которые слышны даже на расстоянии.
- Четвёртая степень — возникают непосредственные симптомы недуга: слабость, потливость, хрипы и т. д. Более подробно о симптомах в разделе симптоматики заболевания.
Причины возникновения

Отягощающая физическая нагрузка может вызвать отёк лёгких
Причины формирования недуга у человека самые разнообразные, но их стоит знать, так как последствия недомогания лёгких достаточно серьёзные и смертельные. Зачастую отёк лёгких возникает вследствие осложнения ряда различных заболеваний. Эти причины обусловлены следующими факторами:
- Острая интоксикация организма. Возникает вследствие проникновения в организм токсических веществ как инфекционного, так и неинфекционного характера. Токсические компоненты негативно влияют на альвеолярные мембраны и становятся причиной выведения жидкости из лёгочной интерстиции. К интоксикации организма относятся: бактериальная пневмония, избыток лекарственных препаратов, отравление ядом или наркотическими средствами.
- Острое недомогание левого желудочка. В результате этого недуга возникают патологические отклонения сердечно сосудистой системы (инфаркт миокарда, порок сердца, артериальная гипертензия, стенокардия и т. п.). На основании перечисленных заболеваний может сформироваться отёк лёгких.
- Хроническое лёгочное заболевание. К таковым относятся: эмфизема, астма бронхов, пневмония, злокачественные опухоли на полости лёгких.
- При отягощающей физической нагрузке. Так, например, если спортсмен преодолевает очередной подъём в гору, то не исключается возникновение у него отёка лёгких. Чаще присуще женщинам спортсменкам, а реже — мужчинам.
- ТЭЛА. В результате закупоривания лёгочной артерии веществом в виде тромба. Эта причина обусловлена молниеносным возникновением отёка лёгких, приводящим вскорости к смерти человека.
- При снижении онкотического давления. Как следствие возникает снижение состава белка в крови, и формируются такие заболевания: цирроз печени, хронический геморрагический синдром.
- При чрезмерном употреблении лекарственных препаратов, особенно при введении их внутривенно, если при этом нарушена выделительная функция почек.
- Тяжёлые травмы головы.
- При продолжительной искусственной вентиляции лёгких, обусловленной повышенной концентрацией кислорода.
- В случае проникновения рвотных масс в дыхательные органы. Чаще всего эта причина возникает у новорождённых деток при неправильном положении во время сна. В результате такие рвотные выделения в дыхательных путях не только вызывают отёк лёгких, но и приводят к смерти ребёнка.
- При утоплении или попадании прочих веществ в дыхательные пути.
Отёк лёгких
Первопричина возникновения отёка лёгкого обуславливается классификацией на следующие два вида:
- Кардиогенный;
- Не кардиогенный.
Причины кардиогенного: толчок к формированию недуга исходит из левосердечной недостаточности. Причинами недостаточности могут быть:
- Патологические отклонения предсердия;
- Патология желудочка. Это: инфаркт миокарда, миокардит, кардиосклероз, порок сердца и т. п.
Причины не кардиогенного: возникает вследствие переизбытка лекарственных препаратов.
На основании вышеперечисленных причин формируется серьёзное заболевание — отёк лёгких, который имеет свои симптомы проявления. О симптомах поговорим подробнее.
Симптоматика
Симптомы заболевания зависят, прежде всего, от стадии заболевания и скорости перехода от интерстициальной формы к альвеолярной. Данному заболеванию присущи также виды сроков проявления симптомов, которые разделяются на:
- Острый. Симптомы возникают уже через четыре часа после формирования болезни.
- Затяжной. Отёчность постепенная и по истечении 2–3 дней симптомы проявляются более отчётливо.
- Молниеносный. Этот вид отёка проявляется достаточно быстро, что становится причиной негативных последствий для человека и его смерти. Молниеносный вид не имеет симптомов лёгкого недуга, поэтому сразу при попадании экссудата в лёгкие возникают острые боли и буквально через несколько часов — летальный исход. К смерти человека приводят и другие виды недуга, но наиболее опасным по срокам является именно молниеносный.
Рассмотрим симптомы отёка лёгких для интерстициальной и альвеолярной форм.
Симптомы интерстициального отёка лёгких
Симптомы интерстициальной формы заболевания проявляются зачастую в ночное время, когда человек спит. Накануне ничто не предвещает возникновения такого заболевания, но это только на первый взгляд. Физическое перенапряжение или незначительное психоэмоциональное расстройство может дать толчок развитию симптомов отёка лёгких. Первые признаки отёка лёгких проявляются в виде лёгкого покашливания, которому уделяется крайне мало внимания.
При этом симптомы нарастают ближе к утру, больной становится бледным, у него начинается одышка даже в состоянии покоя. При принятии положения сидя и подвесив ноги, одышка немного уменьшается. Человеку очень сложно вдохнуть на полную грудь, возникает острая нехватка кислорода. Нередко после первых симптомов одышки формируется кислородное голодание. При его наступлении возникает головокружение и частые головные боли. Больному свойственно общее недомогание организма.
Визуально изменяется внешность больного: цвет кожи становится бледным, а при прикосновении к нему возникает чувство повышенной потливости. Потливость или влажность кожных покровов является одним из важных симптомов отёка лёгких, которому также свойственно повышение слюноотделения и цианоз носогубного треугольника.

Симптомы отёка легких
В лёгких происходят также изменения: меняется тип дыхания, он становится более хриплым. Хрипы характеризуются повышенной сухостью на протяжении протекания всей картины заболевания. Происходят также и изменения в сердечно-сосудистой системе:
- учащается сердцебиение;
- происходит ослабление первого тона;
- в лёгких замечается акцент второго тона.
При проведении рентгенологического обследования открывается следующая картина симптомов, которой характерно расширение корневой системы лёгких и отсутствие структурированности. Врач замечает расплывчатость картины лёгких, а также наличие линий Керли в сегментной структуре.
Интерстициальная форма заболевания характеризуется постепенностью нарастания недуга и возможностью вылечивания. Если же не осуществляется соответствующее лечение, то интерстициальная форма усугубляется и развивается уже альвеолярный вид.
Симптомы альвеолярного отёка лёгких
Альвеолярная фаза возникает как самостоятельно при первых признаках заболевания, так и формируется как осложнение интерстициальной формы. Симптомы альвеолярной формы характеризуются интенсивностью и внезапностью, что сказывается отрицательно на состоянии человека. У больного наблюдается резкое нарастание одышки, порой даже возникает удушье. Усиливается частота дыхания до 40 раз в минуту. Дыхание характеризуется также шумными стидорозными проявлениями, а кашель с каждым разом усиливается. Доходит до того, что при откашливании выделяется мокрота с пеной и кровью. Выделение мокроты увеличивается и за непродолжительное время достигает значения в 1,5–2 литра.
Наряду с этими симптомами возникает тревожность и психоэмоциональное возбуждение. Больной не усидчив на месте, как это присуще в форме интерстициального проявления недуга. Наблюдается побледнение кожи, белеет язык и отмечается диффузный цианоз. Снижается артериальное давление, наблюдается увеличение вен на шее, возникает гипергидроз кожи лица и всего тела. Причём отделения пота настолько интенсивное, что одежда больного становится влажной.

Усиленное потоотделение — симптом альвеолярного отёка легких
При прослушивании биения сердца не наблюдается его тон, что связано напрямую с шумным дыханием. При рентгенологическом обследовании наблюдается следующая картина:
- изменения по форме и протяжённости лёгких;
- затемнение обеих сторон лёгких в прикорневой области.
Визуальный осмотр больного показывает, что его лицо становится опухлым. С усилением недуга начинается активное выделение пены изо рта, хрипы становятся все громкими и клокочущими.
Симптомы отёка лёгких характеризуются полным недомоганием организма, отсутствием желания к выполнению какой-либо работы и заторможенностью. У больного головные боли перерастают в мигреневые состояния, возникает спутанность сознания. Возникает состояние предкомовое, которое нередко обуславливается впадение в кому при отсутствии соответствующих мероприятий. Альвеолярный вид характеризуется крайне тяжёлым состоянием человека, вследствие чего возникает смертельный исход. Факторами, приводящими больного к смерти, являются кислородное голодание и асфиксия.
Симптомы заболевания у лежачих больных

Симптомы отёка легких у лежачих больных
Молниеносный вид недуга характеризуется, прежде всего, скоростью возникновения симптомов. При данном виде крайне редко можно спасти человека, поэтому зачастую диагноз с молниеносным проявлением отёка лёгких становится последним в книжке пациента.
Если больной находится в лежачем положении при симптомах отёка лёгких, то возникновение рецидива усиливается. Если в вертикальном положении больной вдыхает больший объём кислорода, то в горизонтальном наоборот. Это приводит к тому, что снижается объём лёгких больного, а, значит, и кровоток. При этом не происходит самовольное выделение мокроты, при горизонтальном положении она накапливается в лёгких и обуславливает формирование воспалительного процесса. На основании такой симптоматической картины нередко появляется пневмония.
У лежачих больных симптомы недуга нарастают постепенно, при этом первой жалобой является учащение дыхания. Затем возникает одышка и недостаточность воздуха. Наступает кислородное голодание, которое, в свою очередь, обуславливается следующими признаками проявления:
- сонливость;
- ослабленность;
- недомогание;
- головокружение.
Симптомы у лежачих больных проявляются не чётко, поэтому повода для диагностики не вызывают.
Зная основные причины и симптомы такого серьёзного заболевания, стоит перейти к рассмотрению вопроса о диагностировании недуга в медицинском учреждении.
Диагностирование

Диагностика отёка легких
Помимо осмотра и опроса пациента, поступившего с первыми признаками отёка лёгких опытный врач должен обязательно провести лабораторное и инструментальное обследование, чтобы убедиться в точности диагноза.
Методы лабораторных и инструментальных исследований включают в себя:
- Проведение обследования газов крови. При наличии недуга исследование покажет умеренную гипоканию, после чего с нарастанием признаков происходит снижение PaCO2. На более поздней стадии этот показатель будет увеличиваться, а PaO2 снижаться. При измерении ЦВД и результат в 12 см вод. ст. и более будет означать наличие недуга.
- Биохимическое обследование крови. При сниженном количестве белка картина заболевания становится понятнее.
- Электрокардиограмма. Если результат этого исследования показывает признаки наличия гипертрофии левого желудочка, ишемии миокарда и т. п., то это свидетельствует о наличии отёка.
- УЗИ сердца. УЗИ при наличии недуга проявится в виде визуализации зон гипокинезии миокарда. Это обусловлено тем, что снижена сократимость левого желудочка.
- Рентген грудины. При проведении рентгена и наличии признаков расширения сердца и корней лёгких будет свидетельствовать о преобладании факторов наличия жидкости в лёгких.
На основании данных показателей опытный врач определяет не только вид заболевания, но и возможную причину. Остаётся немедленно перейти к соответствующим способам лечения, которые описаны ниже.
Лечение

Лечение отёка лёгких
Лечение отёка лёгких должно осуществляться незамедлительно, так как заболевание является достаточно серьёзным, чтобы принести вред здоровью и жизни человека. Прежде всего, необходимо вызвать скорую помощь при появлении первых симптомов. Обязательное лечение проводится после точно установленного диагноза. Основная методика лечения — интенсивная терапия, при этом больной обязательно находится в стационаре под присмотром. Лечение отёка лёгких амбулаторно не допускается ни при каких обстоятельствах.
При первых симптомах, а также во время транспортировки в больницу пациента, следует выполнить такие мероприятия:

Наложение жгута с помощью поясного ремня
- Расположить больного в положение полусидя. Горизонтальное положение при отёке лёгких категорически запрещено.
- По приезду скорой помощи: необходимо пациенту прикладывать кислородные маски, а также проводить искусственную вентиляцию лёгких.
- Потребуется наложение жгута на верхнюю часть бёдер, но при этом следует контролировать пульс, чтобы он не исчез. Жгуты затягиваются не сильно, и обязательно не более чем на 20 минут. Снимаются они не резко, а с постепенным ослаблением. Для чего необходим жгут? Он накладывается для того, чтобы снизить приток крови к правому предсердию. При этом не повысится давление в малом круге кровотока.
- Под язык положить таблетку Нитроглицерина.
- Если имеются проявления острой боли, то вводится Морфин 1%.
- Использование мочегонных средств, например, Лазикс.
После того как больной доставлен в терапию, проводится диагностика и срочное принятие соответствующих мероприятий. На основании исследований врач назначает строгое индивидуальное лечение под присмотром.
При отёке лёгких применяются следующие медикаментозные препараты, которые принимаются пациентом по самому быстрому пути — внутривенно.
- Для устранения выделения пены применяется кислородная ингаляция, при этом обязательно сочетающаяся со спиртом.
- При снижении артериального давления используются препараты: Дофамин или Добутамин, которые учащают ритм сердечного сокращения.
- Снижение симптомов боли осуществляется с помощью Морфина.
- Внутривенно вводится Нитроглицерин в соотношении с физраствором.
- Назначается приём мочегонных средств: Фуросемид.
- Если же заболевание обусловлено критически низким сердцебиением, то применяется препарат Атропин.
- Глюкокортикостероиды. При спазмах бронхов применяется Преднизолон.
- Если анализ крови показал низкое содержание белка, то прибегают к инфузии свежемороженной плазмы.
- Если выявлены признаки преобладания инфекционных микроорганизмов, то назначается группа лекарственных препаратов из антибиотического состава: Ципрофлоксацин или Имипенем.

Препарат Добутамин
В случае своевременного принятия мер лечение проходит успешно и пациент выписывается по истечении 2–3 недель в зависимости от формы недуга. Вышеупомянутое лечение препаратами является общим, поэтому необязательно все препараты будут назначены. Для каждого конкретного случая назначается соответствующее персональное лечение.
Профилактика
Профилактика такого серьёзного заболевания позволяет предупредить его проявление. Если имеются проблемы с сердечной недостаточностью, то пациенту обязательно назначается лекарственный препарат для лечения гипертонии. При этом назначается диета, в которой основной упор уделяется снижению потребления соли и жидкости. Также запрещается жирная, копчёная пища.
Необходимо ещё своевременно осуществлять оздоровительные мероприятия сердечной недостаточности, не перегружать организм физическими и респираторными нагрузками. Проводить обследования организма, таким образом, можно предупредить не только развитие отёка лёгких, но и многих других серьёзных недугов.
причины, симптомы, диагностика, лечение, профилактика
Патологическое состояние, характеризующееся развитием острой легочной недостаточности, обусловленное массивным выходом транссудата из капилляров в легочную ткань, что приводит к инфильтрации альвеол и резкому нарушению газообмена в легких.
Причины
В кардиологической практике отек легких может возникать как осложнение различных заболеваний сердечно-сосудистой системы, например, атеросклеротического и постинфарктного кардиосклероза, острого инфаркта миокарда, инфекционного эндокардита, нарушения сердечного ритма, гипертонической болезни, сердечной недостаточности, аортита, кардиомиопатии, миокардита и миксомы предсердия. Очень часто отек легких может возникать на фоне врожденных и приобретенных пороков сердца, таких как аортальная недостаточность, митральный стеноз, аневризма, коарктация аорты, открытый артериальный проток и синдром Эйзенменгера.
Иногда отек легких может возникать при тяжелом течении хронического бронхита и крупозной пневмонии, пневмосклероза и эмфиземы, бронхиальной астмы, туберкулезной инфекции, актиномикоза, опухолей и легочного сердца. Возникновение данной патологии может наблюдаться при травматических повреждениях грудной клетки, которые сопровождаются синдромом длительного сдавливания, воспалительным поражением плевры и пневмотораксом.
В редких случаях отек легких может являться осложнением тяжелых инфекционных заболеваний, характеризующихся развитием выраженными симптомами интоксикации,
В некоторых случаях отек легких выступает осложнением инфекционных заболеваний. У новорожденных развитие данной патологии может возникать при тяжелой гипоксии, глубокой недоношенности, бронхолегочной дисплазии. У более старших детей опасность отека легких существует при любых состояниях, характеризующихся нарушением проходимости респираторного тракта, или при механической асфиксии. Помимо этого, данная пульмонологическая патология может возникать при таких урологических патологиях, как острый гломерулонефрит, нефротический синдром, почечная недостаточность, в гастроэнтерологии – при кишечной непроходимости, циррозе печени, остром панкреатите, а в неврологии –при остром нарушении мозгового кровообращения, субарахноидальных кровоизлияниях, энцефалите, менингите, опухолях мозга, черепно-мозговых травмах и хирургических вмешательствах на головном мозге.
Симптомы
Скорость развития отека легких может быть разной и зависит от самых разных факторов. Иногда развитию патологии предшествуют продромальные признаки, такие как слабость, головокружение и головная боль, чувство стеснения в грудной клетке, тахипноэ, сухой кашель. Такие симптомы могут наблюдаться как за несколько минут, так и часов до развития патологии.
Интерстициальный отек легких развивается преимущественно ночью или в предутренние часы. Приступ могут инициировать физическая нагрузка, психоэмоциональное напряжение, переохлаждение, тревожные или угрожающие сновидения, резкий переход в горизонтальное положение. Заболевание сопровождается развитием внезапного удушья или приступообразного кашля, вынуждающих больного принять сидячее положение. На высоте приступа у больного возникает цианоз губ и ногтей, появляется холодный пот, экзофтальма, возбуждение и двигательное беспокойство.
Для альвеолярного отека легких характерно возникновение резкой дыхательной недостаточности, выраженной одышки, диффузного цианоза, одутловатости лица, набухания шейных вен. У больного появляется клокочущее дыхание, слышное на расстоянии, а аускультативно определяются разнокалиберные влажные хрипы. При дыхании и кашле изо рта больного происходит выделение пены, которая в большинстве случаев имеет розоватый оттенок, что обусловлено выпотеванием форменных элементов крови.
Диагностика
При подозрении на отек легкого важное диагностическое значение имеет оценка физикальных данных, исследование газового состава крови, биохимическое исследование показателей крови, электрокардиограмма, ультразвуковое исследование сердца и рентгенография органов грудной клетки.
Лечение
Лечение отека легких основано на проведении экстренных мероприятий. Для облегчения состояния больному необходимо придать сидячее или полусидящее положение, затем выполняется наложение жгутов на конечности, проведение горячих ножных ванн, кровопускания, что позволяет уменьшить венозный возврат к сердцу. Подачу увлажненного кислорода при отеке легких проводится через пеногасители.
Подавление активности дыхательного центра проводится посредством введения наркотических анальгетиков, а для уменьшения объема циркулирующей крови и дегидратации легких – диуретики. Для снижения постнагрузки проводится введение нитропруссида натрия или нитроглицерина. В терапии отека легких хороший эффект наблюдается от применения ганглиоблокаторов, которые обеспечивают быстрое снижение давления в малом круге кровообращения.
Профилактика
Профилактика отека легких основана на своевременном и корректном лечении любых заболеваний, которые могут стать причиной развития данного патологического состояния.