Коронарная болезнь сердца
Определение: что понимают под ИБС?
Ишемическая болезнь сердца является одним из наиболее распространенных заболеваний в индустриальных странах. Ишемическая болезнь сердца представляет собой сужение одного или более коронарных сосудов, что вызывает нарушение кровоснабжения сердечной мышцы. Это приводит к недостаточному обеспечению сердца кислородом. В результате сердце перестает работать должным образом. Это приводит к боли и чувству тяжести в области сердце. В худшем случае ИБС может привести к сердечному приступу.
Причины: как возникает ишемическая болезнь сердца?
Основной причиной развития ишемической болезни сердца считается атеросклероз (кальсификация артерий). При влиянии факторов риска, таких как высокое кровяное давление и уровень холестерина, сахарный диабет, излишний вес и курение, данное состояние может привести к инфаркт миокарда.
Симптомы: как проявляется ИБС?
Как ИБС диагностируется?
Для диагностики ишемической болезни сердца доступны различные инвазивные и неинвазивные методы, при этом при первоначальной диагностике, как правило, используют последние. Они включают в себя:
- ЭКГ покоя, с нагрузкой и холтеровское мониторивание ЭКГ
- эхокардиография
- сцинтография сердца
- МРТ сердца
- КТ сердца
Если диагноз необходимо уточнить или неинвазивные методы исследования не предоставили убедительных результатов, используется коронарная ангиография (катетеризация сердца) . В данном случае проводят катетеризацию сердца через бедренную или плечевую артерию и вводят контрастное вещество. Таким образом сужение в коронарных артериях становится видимым с помощью рентгеновских лучей.
Лечение ИБС: медикаменты или операция?
При лечении ИБС большое значение имеет медикаментозная терапия. Могут быть использованы такие препараты, как аспирин (для разжижения крови), бета-блокаторы (для снижения частоты сердечных сокращений и, следовательно, потребления кислорода сердцем) и нитраты (также для снижения потребления кислорода).
Если медикаментозное лечение не принесло желаемых результатов, прибегают к таким процедурам, как баллонная ангиопластика (ТБКА = чрескожная транслюминальная коронарная ангиопластика) или шунтирование.
При баллноной ангиопластике сразу после коронографии к месту сужения сосуда продвигают баллонный катетер. Баллон достигает места сужения и начинает его расширять. Чтобы предотвратить повторное сужение сосудов, устанавливают стент (гибкая металлическая трубка).
В особенно тяжелых случаях ишемической болезни проводится операция шунтирование . С помощью трансплантации вены или артерии, взятой из конечности пациента, делают «обходной путь» для участка сужения. Операция может быть выполнена либо на работающем сердце, либо с использованием малоинвазивных методов.
Каковы прогнозы продолжительности жизни при ишемической болезни сердца?
Прогноз при ишемической болезни зависит от многих факторов, решающими из которых являются количество пораженных коронарных артерий, локализация сужения, степень тяжести заболевания и наличие других заболеваний, таких как диабет или нарушения кровоснабжения других органов.
Ранняя диагностика и лечение болезни являются залогом благоприятного прогноза, поскольку запущенная болезнь может привести к сердечному приступу.
Также долгосрочный благоприятный прогноз зависит от того, сможет ли пациент основательно поменять свой образ жизни. Важно придерживаться следующих правил:
- достаточное количество физических упражнений
- здоровое питание
- отказ от курения
- профилактика ожирения
- регулярный прием лекарств
Существующие варианты лечения ишемической болезни сердца, как правило, приводят к хорошим результатам. Для пациентов это означает долгую жизнь без жалоб.
Какие врачи и клиники являются специалистами в лечении ишемической болезни сердца в Германии и Швейцарии?
Человек, который страдает от ишемической болезни сердца, желает получить лучшую медицинскую помощь. Таким образом, пациент задается вопросом, где можно найти лучшую клинику для лечения ИБС или лучшую кардиологическую клинику в Германии, Швейцарии или Австрии ?
Поскольку на данный вопрос трудно ответить объективно, а настоящий врач никогда не будет утверждать, что он является лучшим, можно полагаться только на опыт специалиста. Таковыми являются кардиологи и кардиохирурги, специализирующиеся на лечении ИБС и имеющие многолетний опыт работы.
Компания PRIMO MEDICO поможет найти вам опытного специалиста или клинику для лечения суженных коронарных сосудов сердца. Все врачи и клиники были приняты в базу данных PRIMO MEDICO на основании их опыта и репутации. Они ждут ваших запросов относительно дополнительного заключения, сметы расходов или срока лечения.
причины, симптомы, диагностика и лечение

Коронарит — это воспалительное поражение стенок сосудов, питающих миокард. Развивается на фоне инфекционно-воспалительных заболеваний сердца, других органов и тканей, в том числе системного характера. Может осложняться аритмией, тромбоэмболией, инфарктом. Пациенты жалуются на одышку, тахикардию, давящие ощущения и боль за грудиной. Заболевание диагностируется с помощью физикального обследования, ЭКГ, Эхо-КГ, лабораторных анализов. Лечение включает диету, этиотропную и симптоматическую медикаментозную терапию. При выраженных нарушениях коронарного кровотока рассматривается вопрос об оперативном вмешательстве.
Общие сведения
Коронарит — редкое воспалительное заболевание венечных артерий, которое практически всегда диагностируется при наличии провоцирующих патологий (инфекционных, аутоиммунных процессов). В подавляющем большинстве случаев остается недиагностированным, что усложняет определение его распространенности. Достоверные данные о встречаемости отсутствуют. Вероятность развития коронарита в виде осложнения системных васкулитов, особенно болезни Такаясу, Кавасаки, системной красной волчанки, достигает 80%. Риск поражения коронарных сосудов антителами к собственным клеткам организма высок у пациентов молодого возраста.

Коронарит
Причины коронарита
Заболевание практически никогда не развивается первично, обычно становится осложнением или следствием другой патологии. Поражаться могут как мелкие, так и крупные венечные артерии. Установление причин коронарита имеет большое значение для составления программы лечения, профилактики опасных осложнений. Выделяют три основных группы провоцирующих факторов:
- Заболевания сердца. Повреждение сосудов возникает на фоне воспалительного поражения оболочек органа — миокардита, перикардита, эндокардита инфекционной или неинфекционной природы (травма, постинфарктное состояние). Иногда коронарит провоцируется кардиомиопатиями (алкогольной, токсической), локальным лучевым воздействием, злокачественной опухолью.
- Внесердечные инфекционные процессы. Чаще всего артерии сердца поражаются при скарлатине, гриппе, туберкулезе, сифилисе (характеризуется особо тяжелым течением), тифе, малярии. Патогенные микробы с током крови проникают в сосуды, кровоснабжающие миокард, образуется новый очаг инфекции. Также коронарит может развиться при септическом поражении атеросклеротической бляшки на фоне ишемической болезни сердца.
- Системные заболевания. Воспаление венечных артерий потенцируется аутоиммунными процессами — васкулитами (узелковым периартериитом, гигантоклеточным и неспецифическим артериитом, облитерирующим тромбангиитом), ревматизмом. Чаще страдают молодые пациенты, преобладает поражение мелких ветвей, сопровождающееся скудной клинической картиной, что затрудняет диагностику.
Патогенез
В основе коронарита лежит воспаление, которое может локализоваться в одном из трех слоев сосудистой стенки в виде мезантериита, эндартериита, периартериита или поражать все слои одновременно с развитием панартериита. Воздействие болезнетворного фактора приводит к активации адаптивно-защитных механизмов с образованием отека и инфильтрации. Длительное течение заболевания вызывает изменение структуры и склерозирование сосуда, что сопровождается уменьшением его просвета и ухудшением кровоснабжения миокарда.
Переход миокарда на анаэробный гликолиз в условиях дефицита кислорода ведет к накоплению большого количества кислых продуктов обмена, стимулирующих болевые рецепторы. Деформация венечных артерий, разрастания соединительной ткани или очаги септического поражения часто становятся этиологическим фактором образования внутрисосудистых тромбов. Отрыв тромботических масс провоцирует дальнейшее ухудшение кровотока с ангиоспазмом или некротическим поражением сердца.
Классификация
Единая номенклатура коронарита отсутствует. Общая систематизация базируется на особенностях клинической картины, степени выраженности основных симптомов. С течением времени формы заболевания, отраженные в классификации, могут переходить одна в другую, что требует изменения подхода к проведению лечебных мероприятий. Выделяют два основных типа патологии:
- Острая. Воспаление обычно является следствием инфекционного процесса внутри- или внесердечной локализации. Повреждение коронарных сосудов носит массивный характер, что приводит к существенному нарушению местного кровообращения. Проявляется резкой жгучей кардиалгией, учащенным дыханием, страхом смерти. Часто осложняется аритмиями, инфарктом, тромбоэмболией.
- Хроническая.
Симптомы коронарита
Клиническая картина определяется этиологией и формой заболевания. При поражении мелких венечных артерий симптоматика может отсутствовать или выявляться только на фоне тяжелых физических нагрузок. Скрытую форму коронарита обычно обнаруживают случайно при прохождении плановой диагностики или обследовании по поводу другой патологии. Первыми симптомами болезни обычно становятся одышка и тахикардия. Гипоксия миокарда может приводить к мелкоочаговым дистрофиям, некрозам кардиальной мышцы, что становится основой для развития нарушений ритма, блокад сердца.
Наиболее распространенным проявлением патологии являются болевые ощущения в области сердца, возникающие вследствие ухудшения кровоснабжения в результате воспалительных изменений. Мышечная ткань испытывает дефицит кислорода, питательных веществ. При поражении магистральных венечных артерий возможно появление тяжелых приступов стенокардии, не купирующихся нитроглицерином. Выраженный болевой синдром встречается преимущественно при остром течении болезни. При хроническом коронарите кардиалгии возникают крайне редко, имеют меньшую интенсивность.
Осложнения
Воспалительный процесс в сосудах, питающих сердечную мышцу, приводит к нарушениям гемодинамики и ишемическим (зачастую – необратимым) повреждениям кардиомиоцитов. Возможно образование очагов некроза в виде мелко- и крупноочаговых инфарктов, в исходе которых может наблюдаться постинфарктный кардиосклероз. Рубцы в области сердечной мышцы нарушают движение импульсов по проводящей системе сердца, что негативно влияет на возбудимость, проводимость, автоматизм органа. У некоторых больных выявляется гибернирующий миокард. Воспаление может сопровождаться гиперпластическими явлениями, которые часто становятся причиной тромбоза, тромбоэмболий.
Диагностика
Коронарит выявляется врачами-кардиологами. Заболевание плохо поддается диагностике, особенно при сочетании с ИБС, для которой характерно образование жировых бляшек, уменьшающих просвет артерий, что дает очень схожую клиническую картину. Воспаление коронарных сосудов можно предположить при наличии предрасполагающих факторов после исключения ишемической болезни всеми доступными диагностическими методами. В перечень диагностических мероприятий входят:
- Объективное обследование больного. Важнейшим этапом является сбор анамнеза для выявления провоцирующих коронарит заболеваний и дифференциальной диагностики с ИБС. О возможном воспалении сосудов сердца свидетельствует наличие системных патологий, хронических очагов инфекции, болевых ощущений в груди, не купирующихся нитратами, эпизодов нарушения ритма. При осмотре и физикальном обследовании проводится поиск признаков сердечной недостаточности: отеков нижних конечностей, цианоза кожи, шумов в сердце, нарушений ритма.
- Электрокардиография. ЭКГ позволяет обнаружить нарушения работы миокарда. На коронарит указывают признаки недостаточности кровообращения по венечным артериям в динамике, особенно у молодых пациентов с воспалительными заболеваниями сердца или симптомами системных патологий. Диагностическим критерием является ЭКГ-картина множественных мелкоочаговых инфарктов. Часто применяется суточное мониторирование ЭКГ (Холтер), при проведении которого выявляются периодически возникающие нарушения ритма и ишемия миокарда, определяются условия их возникновения.
- Коронарография. Контрастная рентгенография венечных сосудов дает возможность визуализировать артерии, установить степень их сужения, предположить этиологию нарушений кровотока. Кроме того, рентгеноконтрастное исследование помогает диагностировать тромбоз как возможное осложнение коронарита. Коронарография используется при решении вопроса об оперативном лечении.
- Лабораторные анализы. Ключевым является биохимический анализ крови, выявляющий повышение уровня ферментов, которые являются маркерами некроза мышечной ткани сердца: креатинфосфокиназы, аминотрансферазы, лактатдегидрогеназы, тропонинов, миоглобина. На ИБС указывает высокий уровень холестерина, дисбаланс липидного спектра – понижение содержания липопротеинов высокой плотности при повышении других фракций, а также триглицеридов.
Лечение коронарита
Терапия болезни включает несколько направлений: лечение основной патологии, приведшей к воспалению коронарных сосудов, коррекцию метаболических изменений в сердце, предупреждение развития опасных осложнений — инфаркта миокарда или тромбоэмболии. Значимый эффект возможен при отсутствии необратимых изменений в сердечной мышце и питающих ее артериях. Лечение обычно консервативное, при тяжелых нарушениях целесообразно применение хирургических методов. Выделяют следующие компоненты терапии коронарита:
- Общие мероприятия. Больным назначается диета с низким содержанием холестерина, соли. Рекомендуется употребление морепродуктов, достаточного количества овощей, фруктов, молочных продуктов. Исключаются жирные блюда, острые, соленые закуски, сахар, кондитерские изделия, кофе. Больной должен отказаться от вредных привычек, иметь ежедневную физическую нагрузку в виде медленных пеших прогулок, стараться избегать стрессовых ситуаций, переутомления.
- Этиотропная медикаментозная терапия. Выбор препаратов напрямую зависит от первоначального заболевания, на фоне которого развился коронарит. При бактериальном поражении (туберкулез, сифилис, стрептококковая инфекция) назначают антибиотики. Воспаление аллергического генеза требует применения антигистаминных препаратов, при наличии системных патологий используют глюкокортикоидные средства.
- Симптоматическая медикаментозная терапия. Улучшение качества жизни и прогноза пациента является важной составляющей комплексного лечения заболевания. Показаны адреноблокаторы, снижающие частоту сердечных сокращений и, как следствие, потребление кислорода миокардом, нитраты, диуретики, антиаритмические препараты (при наличии нарушений проводящей системы). При угрозе тромбообразования обязательны антиагреганты и антикоагулянты.
- Хирургическое лечение. При значительном сужении просвета коронарных сосудов (до 90% от нормального диаметра) принимается решение об операции. Основным методом является коронарное шунтирование, при котором создается альтернативный путь движения крови ниже места стеноза. Обычно с венечными артериями соединяют близко расположенную аорту (аортокоронарное шунтирование). Также применяется баллонная дилатация с последующей имплантацией стента, поддерживающего просвет сосуда открытым.
Прогноз и профилактика
При своевременной диагностике коронарита, его адекватной терапии и отсутствии серьезных изменений миокарда прогноз благоприятный. При наличии необратимых структурных патологий сосудов и сердечной мышцы лечение может лишь замедлить течение болезни. Профилактика заключается в полноценной диагностике заболеваний, которые могут привести к развитию коронарита. Важно соблюдать правила здорового образа жизни — исключить вредные привычки и психоэмоциональные перегрузки, сохранять достаточный уровень физической активности и правильный рацион питания.
Коронарная недостаточность — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 24 февраля 2015; проверки требуют 5 правок. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 24 февраля 2015; проверки требуют 5 правок.| Коронарная недостаточность | |
|---|---|
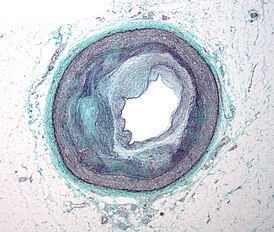 Микрофотография коронарной артерии с наиболее распространённой формой коронарной недостаточности (атеросклероз). | |
| МКБ-10 | I2020.-I2525. |
| МКБ-10-КМ | I20-I25, K76.1, I25.10, I25, I25.9 и I25.1 |
| МКБ-9 | 410410-414414, 429.2429.2 |
| МКБ-9-КМ | 410-414.99[1], 414.0[1], 414.9[1] и 414.00[2] |
| OMIM | 300464, 607339, 608316, 608318, 608320, 610947, 611139, 612030 и 614293 |
| MedlinePlus | 007115 |
| eMedicine | radio/192 |
| MeSH | D003324 |
 Медиафайлы на Викискладе Медиафайлы на Викискладе | |
Корона́рная недоста́точность — понятие, означающее снижение или полное прекращение коронарного кровотока с неадекватным снабжением миокарда кислородом и питательными веществами. Коронарная недостаточность может быть обусловлена спазмом, атеросклеротическим или тромботическим стенозом, расслоением коронарной артерии, фиброзом при пролиферативном воспалении, компрессией сосуда спайкой, опухолью, инородным телом. В редких случаях коронарная недостаточность связана с наличием врождённого шунта между коронарными и лёгочными артериями со сбросом крови в малый круг кровообращения.
Коронарная недостаточность является патогенетической основой ишемической болезни сердца, однако наблюдается и при других заболеваниях с поражением коронарных артерий (коронариты при васкулите и миокардите, стеноз устьев коронарных артерий при аортите и аортальных пороках сердца и др.).
Острая коронарная недостаточность обусловлена внезапным нарушением коронарного кровотока, может служить развитию инфаркта миокарда.
Хроническая коронарная недостаточность связана с медленно нарастающим стенозом коронарной артерии и проявляется приступами стенокардии.
- ↑ 1 2 3 Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
Болезнь коронарных артерий: Причины развития, Симптомы, Лечение
Болезнь коронарных артерий также называется ИБС или ишемической болезнью сердца. Это происходит, когда кровеносные сосуды (коронарные артерии), несущие кровь к вашему сердцу, уплотняются. Уплотнение похоже на жировую субстанцию. Оно называется бляшкой. По мере того как она накапливается на внутренней поверхности стенок артерий, она блокирует приток крови к вашему сердцу. Эта закупорка может вызвать стенокардию (сжимающую боль или давление в груди), сердечный приступ или смерть.
Что представляет собой болезнь коронарных артерий?
Болезнь коронарных артерий также называется ИБС или ишемической болезнью сердца. Это происходит, когда кровеносные сосуды (коронарные артерии), несущие кровь к вашему сердцу, уплотняются. Уплотнение похоже на жировую субстанцию. Оно называется бляшкой. По мере того как она накапливается на внутренней поверхности стенок артерий, она блокирует приток крови к вашему сердцу. Эта закупорка может вызвать стенокардию (сжимающую боль или давление в груди), сердечный приступ или смерть.
Симптомы
Поскольку ваши артерии со временем блокируются, у вас может возникнуть:
Болезнь коронарных артерий может развиваться годами. Вы можете не заметить никаких симптомов, пока болезнь не станет сильно прогрессировать.
Причины развития
Болезнь коронарных артерий поражает как мужчин, так и женщин. Некоторые факторов могут увеличить риск развития заболевания, в том числе:
Диагностика
Ваш врач выполнит физический осмотр (прослушает работу вашего сердца). Он также обсудит ваши симптомы, случаи данной болезни в семье, диету, уровень активности и наличие любых других заболеваний. Нет ни одного анализа, который мог бы диагностировать болезнь коронарных артерий. Если ваш врач подозревает наличие данного заболевания у вас, он может направить вас на одно или несколько из следующих обследований.
- ЭКГ (электрокардиограмма). Это безболезненное простое обследование, при котором регистрируется работа сердца, пульсация сердечной мышцы и ритм. Она также проверяет силу и время электрических сигналов сердца. Во время проведения обследования на грудную клетку накладываются электроды (маленькие пластинки, прикрепленные к кабелям). Пластинки удерживаются на месте резиновыми присосками.
- Стресс тест. Во время этого обследования вас попросят упражняться, чтобы дать вашему сердцу нагрузку. Вы будете подключены к монитору для обследования сердца. Монитор прикрепляется к вашей груди. Он может обнаруживать аномальные изменения сердечных сокращений, ритма, электрической активности, артериального давления, одышку или боли в груди. Если вы не можете заниматься физическими упражнениями (по медицинским показаниям), врач назначит препараты, которые повышают сердечный ритм.
- Эхокардиография. Это обследование является безболезненным. При данном обследовании используются звуковые волны, чтобы увидеть изображение вашего сердца во время его работы. Обследование дает возможность врачам увидеть размер и форму вашего сердца. Кроме того, эхокардиография показывает ваши сердечные камеры и клапаны.
- Рентгенография грудной клетки. Это рентгенологическое исследование, нацеленное на получение снимка области сердца. Рентген-исследование может обнаружить признаки сердечной недостаточности.
- Анализ крови. Ваш врач заберет образец вашей крови для исследования в лаборатории. В лаборатории кровь проверят на наличие аномалий, которые повышают риск развития болезни коронарных артерий. В анализ входит исследование на содержание определенных жиров, холестерина, сахара и протеинов.
- Коронарная ангиография и катетеризация сердца. Эта процедура обычно выполняется, когда другие исследования показывают наличие болезни коронарных артерий. Исследование выполняется в больнице. Во время нее в ваши коронарные артерии вводится рентгеноконтрастное вещество через тонкую гибкую трубку(катетер). Трубка вставляется в кровеносный сосуд на руке, в области паха (верхней части бедра) или на шее. Затем делается рентгенография для мониторинга рентгеноконтрастного вещества во время ее прохождения через ваши коронарные артерии. Это помогает врачу увидеть, как течет кровь через ваше сердце и кровеносные сосуды. Это исследование, как правило, безболезненное, и вы бодрствуете на протяжении всей процедуры.
Можно ли предотвратить или избежать болезнь?
Болезнь коронарных артерий нельзя полностью избежать или предотвратить. Тем не менее, вы можете снизить риски развития данной болезни у вас, придерживаясь следующих рекомендаций :
- Бросайте курить. Никотин повышает артериальное давление, что способствует болезни коронарных артерий.
- Контролируйте высокое артериальное давление. Принимайте препараты от высокого артериального давления и придерживайтесь диеты, которая помогает снизить артериальное давление.
- Употребляйте здоровую пищу. Выбирайте фрукты, овощи, мясо, рыбу и цельнозерновые культуры. Старайтесь избегать обработанных продуктов, белой муки, сахара и кукурузного сиропа с высоким содержанием фруктозы. Средиземноморская диета также очень полезна для здоровья сердца. Если у вас есть какие-либо вопросы, проконсультируйтесь со своим врачом о том, как сделать изменения в своем рационе, способствующие здоровью сердца.
- Упражняйтесь. Регулярные упражнения смогут укрепить ваше сердце и снизить риск развития заболеваний сердца.
- Аспирин. Проконсультируйтесь со своим врачом о плюсах и минусах ежедневного употребления низкой дозы аспирина. Он помогает снизить риск развития заболеваний сердца. Тем не менее, он имеет некоторые побочные эффекты.
- Витаминные добавки. Здоровая диета обеспечит вас всеми витаминами и минералами, в которых нуждается ваш организм. Продукты, богатые витамином Е и бета-каротином, очень полезны и помогают снизить риск сердечно-сосудистых заболеваний. Американская академия семейных врачей не рекомендует принимать добавки витамина Е или бета-каротина в целях профилактики сердечно-сосудистых заболеваний. Нет явных доказательств того, что прием поливитаминов обеспечивает дополнительную защиту.
Диета и изменения образа жизни снижают риск развития заболевания коронарных артерий. Вашему организму потребуется время, чтобы ответить на сделанные вами изменения. Ваш врач будет следить за динамикой. Например, если уровень холестерина не улучшился в течение нескольких месяцев после внесения изменений в рацион питания, ваш врач может назначить лекарство для снижения уровня холестерина. Вам все равно придется идти в ногу с изменениями в пользу здорового образа жизни, которые вы начали, чтобы помочь работе лекарств.
Лечение
Большинство людей, страдающих болезнью коронарных артерий (ишемической болезнью сердца), принимают лекарства, чтобы контролировать их состояние. Лекарства, называемые бета-блокаторами, блокаторами кальциевых каналов и нитратами, могут также помочь при приступах стенокардии. Ежедневный прием низких доз аспирина может уменьшить вероятность второго сердечного приступа у людей, у которых уже один был. Ингибиторы АПФ (ангиотензинпревращающие ферменты) помогают снизить артериальное давление и нагрузку на сердце. Статины снижают уровень холестерина ЛПНП («плохого») в крови. Ваш врач скажет вам, следует ли принимать какие-либо из этих лекарств.
Лекарства могут иметь побочные эффекты. Аспирин может вызвать расстройство желудка. Нитраты могут вызывать горячие приливы (покраснение лица) и головные боли. Бета-блокаторы вызывают усталость и сексуальные проблемы у некоторых пациентов. Блокаторы кальциевых каналов могут вызывать запоры и отечность ног. У большинства пациентов не бывает побочных эффектов. Если у вас есть побочные эффекты после приема какого-либо из лекарств, сообщите об этом врачу.
Ангиопластика ‒ это хирургическое лечение заболевания коронарных артерий. При этой процедуре используется крошечный баллон для открытия закупоренных артерий вокруг сердца. Баллон вставляется в артерию в руке или ноге. Небольшой металлический стержень, называемый стентом, устанавливается в артерию, где находится закупорка, чтобы поддерживать просвет артерии открытым.
Еще одно хирургическое лечение болезни коронарных артерий называется шунтированием сердца. Куски вен или артерий берутся с ног и вшиваются в артерии сердца. В результате этого кровь обходит закупорку и кровоток к сердцу увеличивается. Обходная операция обычно делается, когда ангиопластика невозможна или когда ваш врач считает, что это лучший выбор для вас.
Такая хирургия, как ангиопластика или операция по шунтированию сердца, имеет потенциальные риски. К ним относятся сердечный приступ, инсульт или смерть. Они случаются редко, и большинство пациентов чувствует себя лучше после операции. После ангиопластики человек, как правило, через несколько дней может вернуться к своему обычному уровню активности или даже жить более активной жизнью. После операции по шунтированию сердца требуется больше времени для восстановления (несколько недель или месяцев).
Жизнь
Жизнь с болезнью коронарных артерий означает осознание ваших рисков и снижение тех рисков, которые вы можете контролировать. Это включает в себя диету, физические упражнения и прекращение курения. Важно принимать назначенные врачом лекарства для высокого артериального давления, высокого уровня холестерина, диабета и любых других заболеваний.
Вопросы, которые следует задать вашему врачу
- Проходит ли болезнь коронарных артерий?
- Какое количество закупорок артерий есть у меня?
- Насколько серьезны закупорки?
- Какие должны быть симптомы, при которых я должен немедленно пойти в больницу и лечиться?
- Каковы побочные эффекты от лекарств для лечения болезни коронарных артерий?
- Можно ли делать упражнения?
 Loading…
Loading…Коронарная болезнь сердца, заболевание коронарных сосудов сердца | Обследование и лечение в Германии
Коронарная болезнь (КБС) — это заболевание коронарных сосудов сердца. Они снабжают сердце — мотор сердечно-сосудистой системы — кислородом и питательными веществами.
Внутрисосудистые отложения-бляшки из жира, кальция или волокнистой соединительной ткани приводят к сужению просвета коронарных артерий (артериосклероз), ограничивая приток крови к сердцу. И как следствие — недостаточное снабжение сердечной мышцы кислородом и питательными веществами. Появляются характерные симптомы и жалобы: боль, чувство стеснения в грудной клетке (ангина пекторис), вплоть до сердечного инфаркта и внезапной сердечной смерти.
Причины
Существует целый ряд причин, которые могут способствовать образованию бляшек. Однако не во всех случаях развивается КБС. Наибольшую опасность представляет сочетание нескольких факторов риска.
Факторы риска развития КБС, которые можно регулировать:
- Повышенное кровяное давление
- Высокий уровень холестерина
- Курение
- Повышенный уровень сахара в крови (сахарный диабет)
- Ожирение
- Стресс
- Недостаток движения
Существуют также факторы риска, на которые нельзя повлиять или устранить:
- Возраст
- Семейная предрасположенность
- Пол (за счет воздействия эстрогенов женщины до развития менопаузы менее подвержены КБС)
Симптомы (жалобы)
Типичным признаком КБС является чувство стеснения, сдавления в груди при напряжении, иногда хронические боли в сердце, возникающие даже при небольшой нагрузке.
Позднее чувство стеснения появляется уже при минимальных нагрузках (например при нагибании, чтобы зашнуровать обувь, при подъеме по лестнице). Становится тяжело дышать, боль отдает в левую руку, челюсть, а так же в надчревную область.
Эти симптомы могут сопровождаться одышкой, тошнотой, потливостью, учащенным пульсом и чувством страха как при инфаркте.
Диагностика (обследование)
- Изучение истории болезни, анамнеза, учитывая все имеющиеся жалобы и информацию о наследственности.
- ЭКГ
- ЭКГ при нагрузке
- Эхокардиография (УЗИ сердца)
- Сцинтиграмма сердечной мышцы
- Катетеризация сердца (с визуализацией сосудов сердца контрастным средством)
Терапия (лечение)
Прежде всего необходимо исключить воздействие всех факторов риска. Особое внимание придается снижению веса при ожирении, отказ от курения, коррекция кровяного давления, уровня холестерина и сахара в крови.
Для симптоматического лечения, улучшения кровотока и снабжения сердца кислородом применяются следующие медикаменты:
- Аспирин (уменьшает агглютинацию кровяных телец)
- Нитроглицирин или родственные ему препараты (расширяют сосуды и снижают нагрузку крови)
- Бетаблокаторы (снижают потребность крови в кислороде)
- Блокаторы кальциевых каналов (уменьшают постнагрузку за счет снижения давления)
Часто бывает необходимо оперативное лечение, при этом суженые сосуды расширяются баллонным катетером (чрезкожная транслюминальная коронарная ангиопластика). Если возможности проведения данной операции нет (например при сужении различных коронарных сосудов), то необходимо шунтирование (создание обходных артериальных анастомозов).
Возможные осложнения
При отсутствии лечения КБС ведет к инфаркту миокарда или к сердечной смерти. Без незамедлительного оказания помощи в отсутствии снабжения кислорода может произойти отмирание участка сердечной мышцы. Сердечный инфаркт нередко приводит к смерти. Кроме того, опасны также нарушения ритма и слабость сердечной мышцы.
Пациенты с КБС чаще, чем остальные подвержены инсультам и другим заболеваниям, связанным с закупоркой артерий.
Профилактические мероприятия
- Отказ от курения
- Коррекция веса тела при ожирении
- Регулярно двигаться
- Постоянно соблюдать все терапевтические мероприятия, направленные на коррекцию артериального давления, содержания холестерина и сахара в крови.
- Необходимо сбалансировать трудовую жизнь, при этом минимизировать факторы риска.
что это такое, причины смерти, лечение
Под атеросклеротической болезнью сердца в медицинской практике понимают хроническую патологию, при которой в коронарных сосудах, снабжающих сердце кровью, происходят определенные нарушения.
В частности, в результате образования на внутренней стенке этих сосудов холестериновых бляшек их просвет значительно сужается, вплоть до полного перекрытия. Инфаркт миокарда является одним из тяжелых осложнений атеросклероза сердца.
Причины и факторы риска
При атеросклеротической болезни сердца поражаются аорта и коронарные сосуды. На их стенке начинается процесс отложения холестериновых бляшек. Это ведет к сужению просвета сосудов, что препятствует нормальному кровотоку и, как следствие, снабжению кислородом миокарда.
Подобный патологический процесс осложняется развитием ишемической болезни сердца, сердечной недостаточности, гипертонии, инфаркта миокарда. Часто атеросклеротическая болезнь сердца становится причиной смерти.
Атеросклеротическая болезнь сердца в клинической классификации сердечно-сосудистых заболеваний как отдельный диагноз не отмечается. Но в МКБ 10 она входит в группу «Хроническая ишемическая болезнь сердца» с кодом 125.1.
Когда просвет коронарных артерий частично перекрывается образовавшейся холестериновой бляшкой происходит диффузная гибель клеток сердца, на их месте формируется соединительная ткань. В этом случае говорят о развитии атеросклеротического кардиосклероза.
Атеросклероз развивается на протяжении многих лет. В основе начала этой патологии лежит множество причин. Поэтому она относится к категории полиэтиологических заболеваний. Специалисты выделяют 3 основных фактора, которые провоцируют развитие атеросклероза:
- артериальная гипертензия;
- высокий уровень холестерина в крови;
- сахарный диабет.
Курение и злоупотребление алкоголем также повышают риск развития атеросклероза. Кроме того, на вероятность развития этой болезни влияют такие факторы, как: возраст, пол, наличие лишнего веса, наследственная предрасположенность, чрезмерное употребление жиров животного происхождения, регулярное воздействие стресса, отсутствие в рационе клетчатки.
Известно, что мужчины сталкиваются с атеросклерозом чаще, чем женщины.
Стадии, симптомы и диагностика заболевания
Процесс формирования атеросклеротической бляшки проходит несколько стадий:
- Долипидная. В результате травмирования внутренней стенки сосудов создаются благоприятные для образования атеросклеротической бляшки условия. Изменяется состав крови — в ней повышается концентрация вредного холестерина. Ферменты, вырабатываемые в организме, не успевают очищать артериальную стенку от жирового «налета».
- Липоидоз. Следующая стадия атеросклероза заключается в формировании атероматозной бляшки. На стенку артерии начинают залипать липопротеины низкой плотности, в результате чего образуются жировые пятна. На этой стадии размеры бляшки незначительны, и она не препятствует кровотоку, а значит, симптомы пока еще отсутствуют.
- Липосклероз. На месте отложения жировых накоплений формируется соединительная ткань. За счет этого увеличивается размер холестериновой бляшки.
- Атероматоз. Начинается процесс деструкции жировых отложений. Жировое пятно уже успело превратиться в плотную массу, которая деформирует артериальную стенку. Холестериновая бляшка значительно сужает просвет сосуда и мешает нормальному кровотоку в сердце. Кроме того, в результате поражения поверхности холестеринового наслоения начинается процесс тромбообразования.
- Атерокальциноз. В холестериновой бляшке начинают откладываться соли кальция. Она становится твердой и плотной, в результате чего повышается риск тромбообразования.
Начальные симптомы атеросклероза сердца проявляются, лишь когда холестериновая бляшка значительно перекрывает просвет сосуда. Именно тогда страдает кровоснабжение миокарда и сократительная функция сердца. Для атеросклероза сердца характерны аритмия, стенокардия и сердечная недостаточность.
Симптомы стенокардии проявляются при частичном сужении просвета коронарного сосуда. Они проявляются возникновением неприятных ощущений в сердце и болью, которая может иррадиировать в шею, руку, нижнюю челюсть, живот или спину.
Приступ стенокардии начинается после физической нагрузки или эмоционального стресса. Обычно длится примерно 10 минут и проходит после отдыха и приема таблетки с нитроглицерином. Аритмия или нарушение сердечного ритма характеризуется замедлением или учащением ударов сердца.
Это состояние сопровождается такими симптомами, как:
- чрезмерная слабость и утомляемость;
- одышка;
- беспокойство;
- головокружение;
- потеря сознания;
- боль в грудной клетке.
Когда в результате атеросклеротического заболевания сердца перекачивание крови становится слабым, развивается сердечная недостаточность. Это состояние характеризуется такими проявлениями, как кашель, одышка, головокружение, нарушение сна, усталость, потеря аппетита, боль в грудной клетке, отечность лодыжек.
Нередко атеросклеротической болезни сердца сопутствует хроническая обструктивная болезнь легких (ХОБЛ). Развитие легочного сердца значительно осложняет течение атеросклероза, усугубляет состояние больного и повышает риск внезапной смерти. При ХОБЛ появляется кашель, одышка, боль в грудной клетке. Часто такое сочетание наблюдается у пациентов пожилого возраста.
Диагноз «атеросклеротической болезни сердца» ставится, основываясь на жалобы пациента, лабораторные и инструментальные методы обследования. Диагностика атеросклероза в обязательном порядке предполагает проведение липидограммы. Этот анализ позволяет выявить повышение в крови уровня опасных липопротеинов.
Пациентам с подозрением на подобную патологию назначают следующие виды обследования:
- Эхокардиография. С помощью ультразвукового исследования получают изображение сердца, определяется его сократительная способность.
- Электрокардиография. Записывают электрические импульсы сердца. С помощью этого метода выявляется недостаточное кровоснабжение миокарда.
- Ангиография. Обследование коронарных артерий с введением контрастного вещества в сосуд через катетер. Ангиография определяет место сужения коронарных артерий.
- Стресс-тест. Посредством этого метода изучается реакция сердца на физическую нагрузку.
- Компьютерная томография. Делают рентген сердца и после обработки снимков получают детальное изображение этого органа.
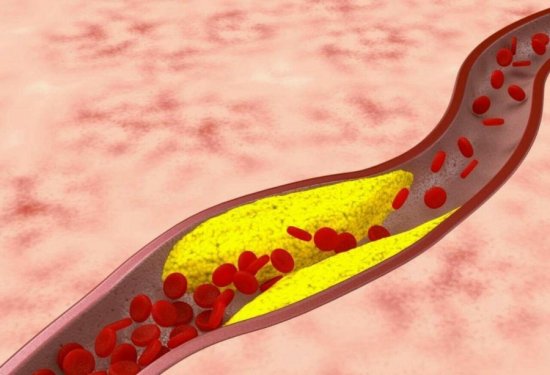
Атеросклероз коронарных артерий характеризуется образованием холестеринового наслоения на внутренней стенке сосуда
Методы лечения
Практически невозможно полностью излечить это заболевание. Тем не менее своевременно проведенное лекарственное или хирургическое лечение будут способствовать приостановлению прогрессирования болезни и устранению ее симптоматики.
Атеросклеротическая болезнь сердца лечится как методами консервативной терапии, так и посредством хирургического вмешательства. Это определяется степенью тяжести заболевания и стадией, но которой она была диагностирована. Основной целью медикаментозного лечения является снижение уровня холестерина в крови.
При начальной стадии заболевания это достижимо с помощью соблюдения специальной антихолестериновой диеты. Она предполагает существенное ограничение потребления жиров животного происхождения и включение в рацион как можно больше клетчатки.
Если атеросклероз сердца был диагностирован в запущенной форме, то соблюдением диеты лечение не ограничится. Потребуется назначение и прием специальных медикаментозных средств. Тем не менее атеросклероз считается хроническим заболеванием, и излечить полностью больного лекарственными препаратами невозможно.
Медикаментозное лечение позволит поддерживать качество жизни пациента и снизить вероятность развития таких осложнений, характерных для атеросклероза, как инфаркт миокарда и инсульт. Схема лечения для каждого пациента составляется индивидуально, при этом учитываются особенности течения заболевания и анамнез больного.
Лечение атеросклероза сердца включает прием препаратов различных групп:
- Гиполипидемические средства. Их действие направлено на снижение концентрации общего холестерина и липопротеинов низкой и очень низкой плотности, а также триглицеридов. Также препараты этой фармакологической группы способствуют повышению уровня липопротеинов высокой плотности или «полезного» холестерина.
- Антикоагулянты. У пациентов с атеросклерозом сердца значительно повышается риск тромбообразования. Для предупреждения закупорки коронарных артерий сгустком крови в терапевтическую схему включают препараты для уменьшения вязкости крови. С этой целью в большинстве случаев назначают препараты на основе варфарина или аспирина.
- Антигипертензивные препараты. Атеросклероз сердца неразрывно влечет за собой повышение уровня артериального давления. Нестабильность кровяного давления негативно влияет на сосудистую стенку, которая под таким воздействием постепенно теряет свою эластичность и становится ломкой. В таком состоянии она легко повреждается, и на месте повреждения образуется атеросклеротическая бляшка. Поэтому для стабилизации артериального давления назначают специальные препараты, они также способствуют торможению развития атеросклероза.
Гиполипидемические препараты классифицируются по оказываемому действию на статины, фибраты, секвестранты желчных кислот и ингибиторы всасывания холестерина. Статины тормозят выработку организмом холестерина.
Под воздействием этих лекарственных средств снижается концентрация «плохих» жиров и одновременно повышается «полезный» холестерин. Лучше назначать статины последнего поколения. Они оказывают меньше побочных эффектов и имеют наибольшую силу действия. К таковым относятся Розувастатин и Аторвастатин. Если уровень холестерина невысокий, то подойдет более простой Симвастатин.
Действие фибратов направлено на нормализацию уровня липопротеинов. На фоне их приема расщепляются липиды очень низкой плотности, снижается низкоплотный холестерин и повышается уровень «полезного» холестерина. Чаще всего в схему лечения атеросклероза включают Фенофибрат.
Секвестранты желчных кислот связывают желчные кислоты, которые поступают в кишечник. Образовавшиеся таким образом соединения выходят из организма вместе с калом. В результате этого процесса организм вынужден вырабатывать новые желчные кислоты из имеющегося в организме холестерина.
За счет этого снижается общий холестерин и липопротеиды низкой плотности. К таким препаратам относятся Колестипол и Колестирамин. Ингибиторы всасывания холестерина ограничивают усвоение холестерина, поступающего в организм вместе с пищей. В результате этого процесса нормализуется показатели жирового обмена.
Читайте также:
Хирургические методы лечения атеросклероза сердца
Если образовавшаяся на внутренней поверхности сосудистой стенки холестериновая бляшка значительно перекрывает просвет коронарных сосудов, решается вопрос о методе хирургического лечения. Следует прибегнуть к операции и в том случае, когда невозможно контролировать симптомы заболевания с помощью медикаментозной терапии.
Хирургическое лечение атеросклероза сердца проводится с помощью различных методик:
- Коронарная ангиопластика. Представляет собой малоинвазивное вмешательство. В крупную артерию вводят катетер с баллончиком на конце. Он продвигается по сосудам под контролем специальной аппаратуры до тех пор, пока не достигнет пораженного участка. В месте наибольшего сужения баллон надувается и расширяет просвет артерии. Эта методика не предполагает извлечения атеросклеротической бляшки. Для предупреждения повторного сужения просвета в месте расширения баллончика устанавливается металлический стенд. Эта конструкция представляет собой металлический каркас, который удерживает баллончик в расширенном состоянии и не позволяет просвету сузиться. В результате этой операции сосуд удерживается в постоянно расширенном состоянии, что позволяет нормально циркулировать крови. Подобная операция часто проводится пациентам, поступившим с острым инфарктом миокарда.
- Шунтирование коронарной артерии. Если с помощью коронарной пластики кровоток не восстанавливается, то используют коронарное шунтирование. Эта методика применяется в более тяжелых случаях атеросклероза сердца. Ее цель состоит в создании обходного пути оттока крови. При этом обходится суженный участок артерии. Устанавливается своего рода сосудистый протез. Такая операция довольно длительная и занимает 3-4 часа. Вместе с тем она предполагает более длительный период реабилитации. Коронарное шунтирование показано лишь в тяжелых случаях.
- Трансплантация сердца. У некоторых больных атеросклерозом состояние сердца такое, что операция не сможет изменить состояние пациента и вылечить заболевание. Но если больной является молодым человеком и другие органы находятся в хорошем состоянии, то рекомендуется проведение трансплантации донорского сердца. В силу того, что операция технически очень тяжелая и дорогостоящая, произвести ее удается в редких случаях.
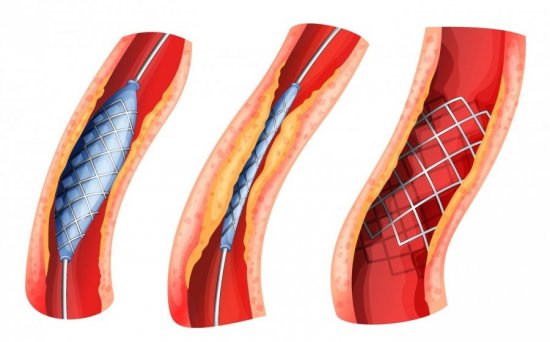
Ангиопластика со стентированием позволяет нормализовать кровоток в пораженном участке артерии
Профилактика и прогноз
Наиболее опасным осложнением атеросклероза коронарных артерий сердца является инфаркт миокарда. Также постоянная недостаточность кровообращения в сердце приводит к ослаблению этого органа. В результате этого имеющаяся нагрузка становится непосильной и развивается сердечная недостаточность. И
Ишемическая болезнь сердца (ИБС) также считается осложнением атеросклероза коронарных артерий. Прогноз атеросклероза сердца определяется такими факторами, как своевременное лечение, соблюдение диеты и здорового образа жизни. Эти три составляющие способны сдержать прогрессирование заболевания.
При формировании очагов некроза и развития острого нарушения кровотока прогноз заболевания неблагоприятный. Прогноз осложняется и для тех больных атеросклерозом, которые злоупотребляют алкоголем и курят.
Прогноз относительно жизни больного определяется степенью поражения коронарных сосудов и наличием иных тяжелых хронических заболеваний. Так, при поражении одной коронарной артерии, но сохранении функции левого желудочка прогноз выживаемости на протяжении 5 лет превышает 90%.
У пациента с поражением 3-х и более коронарных артерий и тяжелым нарушением функционирования левого желудочка прогноз выживаемости неблагоприятный — менее 30% на 5 лет. Риск внезапной смерти при атеросклерозе коронарных сосудов увеличивается при наличии следующих факторов:
- аритмия;
- тахикардия;
- надрывы сосудов;
- сосудистые заболевания, в том числе тромбоз;
- тяжелые травмы;
- повреждение сердечного клапана.
Если симптомы заболевания были выявлены вовремя и лечение начато, то риск развития осложнений существенно сокращается. Пациентам с атеросклерозом следует следить за своим питанием, отказаться от употребления жирных продуктов и вести здоровый образ жизни.

Неукоснительное соблюдение рекомендации относительно лечения атеросклероза сердца поможет избежать опасных для жизни последствий
Для профилактики атеросклероза коронарных артерий сердца рекомендуется соблюдать следующие меры:
- полный отказ от курения;
- полноценная физическая активность;
- соблюдение принципов правильного питания;
- своевременное и полное лечение заболеваний, связанных с сосудами и сердцем;
- контроль артериального давления;
- ограничение тяжелого физического труда;
- контроль за массой тела;
- избегание стрессов.
Атеросклероз коронарных артерий сердца является опасным заболеванием и требует серьезного лечения. Поэтому при проявлении тревожных симптомов рекомендуется сразу обратиться к врачу. Тщательная диагностика поможет составить эффективную схему лечения. Важно строго соблюдать рекомендации врача.
Что такое сердечная коронарная недостаточность
Содержание статьи
Причины
 Причинно-следственную связь недостаточности коронаров кардиологи определяют:
Причинно-следственную связь недостаточности коронаров кардиологи определяют:
- Первичными нарушениями. Они возникают непосредственно в сосудах (воспаления, травмы, бляшки).
- Вторичными нарушениями. Они развиваются при резком повышении метаболизма в миокарде. Это становится последствием повреждения коронаров. Такие нарушения возникают и в других частях организма.
Сердечная недостаточность коронарных сосудов может возникнуть как на генетическом уровне, так и при воздействии внешних факторов. К распространенным причинам развития относятся:
- Анемия.
- Стрессы.
- Отравление газами.
- Атеросклероз (он способствует образованию бляшек на сосудистых стенках).
- Опухоли, возникшие вблизи коронарных сосудов или на органах рядом.
- Воспаление сосудов.
- Вредные привычки (курение, алкоголизм или наркомания). Они способствуют спазмам сосудистых стенок.
- Коронаросклероз. От стенок сосудов отходят холестериновые бляшки, которые, попадая в кровь, мешают нормальному протоку.
- Тромбоз вен. Сгустки крови могут перекрыть проток к сердцу частично или полностью.
- Врожденный порок сердца.
- Сахарный диабет, который способствует образованию тромбов.
- Ожирение.
- Анафилактический шок.
Заболевания сердца может спровоцировать генетическая предрасположенность. К сожалению, врожденные или приобретенные заболевания генетического типа обратить невозможно.
Как утверждает статистика, неправильный образ жизни чаще других становится причиной развития сердечной коронарной недостаточности. Дело в том, что вредные привычки или неправильное питание провоцируют ряд серьезных заболеваний, которые, в свою очередь, плохо отражаются на состоянии сосудов.
Ожирение, посредством частых перекусов, потребления большого количества жиров и углеводов, чрезмерного увлечения сладким, приводит к сахарному диабету. Повышается уровень вредного холестерина, увеличивается вязкость крови, провоцируется образование тромбов и холестериновых бляшек.
Алкоголь имеет свойства деформировать сосудистую структуру. Резкие перепады от сужения до расширения необратимо действуют на сосуды, а курение — это то, что убивает их ежедневно.
Генетическая предрасположенность влечет как врожденные патологии сосудов, так и приобретенные. Сахарный диабет – одно из заболеваний, которое может возникнуть в зрелом возрасте. В зону риска попадают все, но процент поражения организма возрастает, если у родителей или старшего поколения была диагностирована эндокринная проблема. Врожденные патологии сосудов возникают при развитии плода еще в утробе матери, и внешнему влиянию не поддаются.
К другим провокаторам коронарной недостаточности можно отнести стрессы, отравления из-за неблагоприятной сферы проживания (вблизи заводов, фабрик, работы с токсичными отходами и так далее). Последний фактор наиболее коварен, так как проявляет свое воздействие только спустя большой промежуток времени, когда организм успел накопить в себе токсические вещества. Они влекут за собой не только сбои в работе сердечно-сосудистой системы, но и патологические состояния других органов.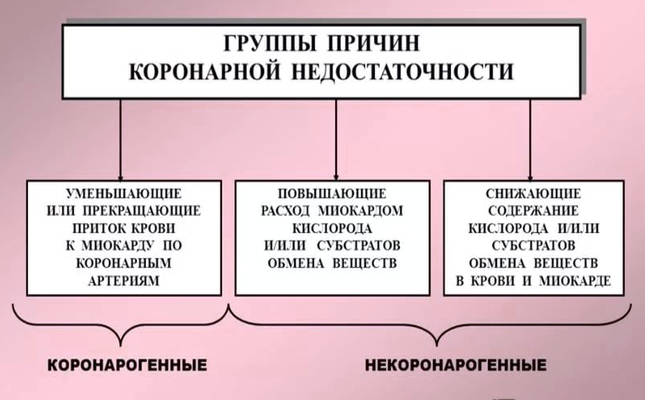
Классификация
Коронарная недостаточность может выражаться двумя способами. Кардиологи выделяют:
- Острую форму. Состояние характеризуется резким изменением коронарных сосудов или ритма тока крови. Возникает при сильных стрессовых ситуациях (страхе, боли, смене температуры), других быстро развивающихся болезнях. Симптомы резкие и ярко выраженные. Острая форма часто сопровождается инсультом миокарда и это повышает риск летального исхода.
- Хроническую форму. Она имеет особенность долго развиваться. Постепенную деформацию сосудов могут спровоцировать как внешние факторы, так и врожденные патологии (алкоголизм, анемия, пороки сердца). Процесс сопровождается рядом симптомов, которые могут проявляться по мере ухудшения состояния здоровья. Сигналы организма при хронической форме заболевания довольно продолжительные.
Хроническая коронарная недостаточность влечет за собой постепенное поражение сосудов. Специалисты выделяют 3 основных степени тяжести патологии.
- Легкая. При развитии первой степени недостаточности пациент может чувствовать слабую боль в груди. Она появляется при сильных эмоциональных или физических нагрузках.
- Средняя. Вторая степень вызывает ощутимые боли в области сердца. Физическая нагрузка сопровождается одышкой и учащением сердцебиения. Продолжительная боль, в некоторых случаях, вызывает расстройство пищеварения, тошноту и рвоту.
- Тяжелая. Самая опасная форма развития. Пациент чувствует острую и продолжительную боль в груди даже в состоянии покоя. Падает выносливость, сложность вызывает даже обычное передвижение по дому. Пациенту требуется покой и сон для восстановления сил.
Хроническая форма коронарной недостаточности не приводит к летальному исходу или инсульту миокарда. Она часто провоцирует ишемическую болезнь сердца.
Симптомы
Коронарная недостаточность сердца имеет ряд характерных симптомов. Обнаружение нескольких является сигналом необходимости обследования.
Ярко выраженные признаки:
- Одышка при незначительной физической нагрузке.
- Тошнота и рвота.
- Бледность кожи лица.
- Ощущение скованности движений после физической нагрузки.
- Затрудненное дыхание.
- Острая боль в области груди.
Своевременная диагностика способствует эффективному лечению. При легкой форме патологий главных сосудов сердца процесс можно обратить, но это практически невозможно при долгом течении заболевания.
Лечение
Лечение сердечной коронарной недостаточности следует начинать при первых признаках. Тяжелая форма заболевания может привести к полному отсутствию возможности восстановления, необходимости хирургического вмешательства. Кардиологи разработали комплексное лечение. Оно состоит из нескольких этапов.
- Коррекция образа жизни. В нее входит отказ от вредных привычек, подбор правильного питания, постепенное увеличение физической нагрузки, нормализация распорядка дня (сон, активность и отдых – в одно и то же время). Если коронарная недостаточность возникла на фоне других заболеваний (анемия, сахарный диабет, ожирение), то необходимо пройти курс лечения или поддержания организма соответственно.
- Медикаменты. Специалист назначает их в зависимости от степени и причины поражения сердечных сосудов.
- Оздоровительные процедуры. Аппараты правильного дыхания, посещение санатория. Эти мероприятия закрепляют результаты оздоровления и способствуют сохранению здоровья сосудов.
Первая помощь при обострении
При приступе острой формы нужно сразу вызвать скорую помощь. У пациента может остановиться сердце в любую минуту, а возобновить его работу без специализированного оборудования невозможно.
Когда главная задача выполнена – необходимо уделить внимание стабилизации состояния больного. Во время ожидания бригады неотложной помощи, необходимо:
- Обеспечить покой. Больного незамедлительно нужно положить на кровать или диван. Если во время приступа появляется сильная отдышка или кашель, то пациента следует посадить на стул.
- Ликвидировать возможное стеснение грудной клетки. При сердечных приступах на область груди имеют воздействия даже незначительные грузы, в том числе и одежда. Больному необходимо полностью оголить верхнюю часть тала, снять не только вещи, но и украшения (бусы, цепочки, кулоны). По возможности – померить артериальное давление
 Обеспечить свежий воздух. При острой коронарной недостаточности в области груди возникает сдавливающее чувство, оно затрудняет дыхание. Открыв все окна, можно увеличить поток и циркуляцию кислорода в помещении. Это облегчит дыхание больного и нагрузку на сердце.
Обеспечить свежий воздух. При острой коронарной недостаточности в области груди возникает сдавливающее чувство, оно затрудняет дыхание. Открыв все окна, можно увеличить поток и циркуляцию кислорода в помещении. Это облегчит дыхание больного и нагрузку на сердце.- Дать лекарства. Самое распространенное и действенное средство – «Валидол». Он способен уменьшить боль до приезда бригады скорой помощи. Валидол кладут под язык пациенту, и его действие наступает через несколько минут.
«Нитроглицерин» – второй вариант при сердечном приступе. Его тоже необходимо поместить под язык. Действует он быстрее, уже в течение первой минуты. Если боль не уменьшилась или изменения были незначительными, то через 10 минут таблетку необходимо дать повторно. Этот препарат противопоказан при пониженном артериальном давлении.
Причин возникновения коронарной недостаточности много. Ее может спровоцировать как серьезное внутреннее поражение организма, так и внешние факторы. Для поддержания здоровья сердца необходимо заботиться о себе, проводить профилактические мероприятия и отказаться от вредных привычек.
 Обеспечить свежий воздух. При острой коронарной недостаточности в области груди возникает сдавливающее чувство, оно затрудняет дыхание. Открыв все окна, можно увеличить поток и циркуляцию кислорода в помещении. Это облегчит дыхание больного и нагрузку на сердце.
Обеспечить свежий воздух. При острой коронарной недостаточности в области груди возникает сдавливающее чувство, оно затрудняет дыхание. Открыв все окна, можно увеличить поток и циркуляцию кислорода в помещении. Это облегчит дыхание больного и нагрузку на сердце.