Заболевания почек и беременность: гестоз, пиелонефрит, недостаточность
Заболевания почек при беременности — распространенная проблема, с которой сталкиваются будущие мамы. В этот период почки и мочевыделительная система испытывает колоссальные физиологические нагрузки, поэтому риск нарушений в их работе возрастает в несколько раз.

Вступление
Болезни почек при беременности могут иметь первичное или вторичное происхождение, но в любом из случаев такие состояния представляют серьезную опасность для гестационного процесса и самого плода. При наличии патологий почек в анамнезе будущей мамы заметно ухудшается прогноз на вынашивание и рождение здорового ребенка. Именно поэтому каждая женщина собирающаяся стать мамой периодически сдает лабораторные анализы мочи, крови, которые позволяют вести контроль за работой почек.
Причины заболеваний почек у беременных
С момента зачатия в организме женщины происходят выраженные изменения. Внутренние органы и системы работают в усиленном режиме, появляется второй круг кровообращения, происходит формирование плаценты и другие изменения, которые вносят коррективы в системы организма. В этот период особую нагрузку испытывают почки, которые отвечают за выведение продуктов жизнедеятельности плода. Вместе с тем на фоне гормональных изменений, под воздействием прогестерона, снижается тонус стенок мочевого пузыря, увеличивается суточный объем мочи, усиливается кровоток. Все эти изменения способны провоцировать застойные процессы, создавать благоприятную среду для развития инфекций мочеполовой системы.
В результате таких изменений в моче увеличивается количество белка, мочевой кислоты, сахара, которые способны становится спусковым механизмом для развития патологий почек. Причиной заболевания почек у беременных часто выступают уже существующие хронические или скрытые патологии. В связи с гормональной перестройкой, снижением иммунитета, у беременных часто происходит обострение ранее диагностируемых болезней, поэтому на первичном осмотре у врача гинеколога нужно сообщить врачу о заболеваниях, которыми болела женщина до беременности.

Обзор заболеваний
Список болезней поражающих почки женщины в период беременности достаточно обширный. Они имеют инфекционную или неинфекционную природу, протекать в острой или хронической форме, вызывать выраженную симптоматику или протекать бессимптомно. В любом случае заболевания больных почек и беременность несовместимы, требуют своевременной диагностики и правильного подхода к лечению.
Бессимптомная бактериурия
Бактериурия беременных – присутствие патогенных бактерий в посевах мочи. Определяется только при помощи лабораторного анализа урины. Причиной такого состояния могут выступать скрытые инфекции мочеполовой системы или активный рост матки, который оказывает давление на почки, нарушая их функционирование. Частота встречаемости среди беременных составляет от 7 до 10%. Примерно в 3% женщин при наличии бактериурии диагностируются другие патологии почек, в частности пиелонефрит, камни в почках, расширение или сужение мочеточников.
Пиелонефрит
Одним из распространенных заболеваний поражающих беременных, считается пиелонефрит, который встречается у 6—12% будущих мам. Беременность часто провоцирует развитие пиелонефрита, который характеризуется инфекционно-воспалительным процессом почек, чашечки и лоханки.
Пиелонефрит опасный не только для будущей мамы, но и плода. Риск заболеть данной патологией увеличивается во втором триместре. Если вовремя не лечить болезнь, это может привести к гибели плода, развитию гидронефроза, гломерулонефрита и других тяжелых заболеваний. Клиника пиелонефрита выраженная, требует незамедлительного лечения под наблюдением врача.

Гломерулонефрит
Гломерулонефрит — это одно из заболеваний почек, которое поражает их клубочки, особенно у беременных женщин. Встречается примерно у 5-9 %. Болезнь имеет инфекционное происхождение, часто развивается как осложнение после заболеваний, вызываемых стрептококками. При отсутствии правильного лечения может привести к частичному или полному нарушению работы почек.
Гестоз беременных
Токсикоз при беременности, вполне нормальное физиологическое состояние организма в первом триместре, но когда он появляется на поздних сроках или сразу после родов, можно говорить о патологии. В акушерстве и гинекологии такое состояние именуют гестозом. Характеризуется патология выраженными нарушениями в работе почек, кровеносных сосудах, а также структурах головного мозга. Если не предпринимать меры по лечению, гестоз может стать причиной гибели плода или самой женщины. Будучи в положении, будущие мамы должны знать, как проявляется и что такое при беременности гестозное состояние и как не допустить его развитие.
Гидронефроз почки
Заболевание почек и мочевыделительной системы, при котором происходит нарушение оттока мочи на фоне расширения почечной лоханки. Болезнь развивается на фоне растущей матки, которая оказывает давление на органы мочеполовой системы. При хроническом течении требуется серьезное лечение в стационаре. Клиника выраженная, напоминает другие болезни, поражающие почечную ткань, поэтому своевременная диагностика поможет правильно поставить диагноз, провести необходимые лечебные мероприятия.
Мочекаменная болезнь
Развивается у женщин до наступления беременности, характеризуется образованием солевых и органических отложений в мочевой системе. Данное состояние не является показанием для прерывания беременности, но ухудшает общее самочувствие женщины, может повлечь за собой более серьезные заболевания. При наличии больших камней в почках или мочеточнике, появляются застойные процессы, взрастает риск приступа почечной колики.

Как распознать болезни почек у беременных?
Заболевания почек и беременность тесно взаимосвязаны, поскольку по мере увеличения матки происходит давление на органы мочеполовой системы, что в разы повышает риск различных патологий. Заболевания, нарушающие работу мочевыделительной системы, имеют сходную клинику, поэтому для постановления диагноза, определения стадии, необходимо пройти ряд лабораторных и инструментальных исследований. Результаты диагностики помогут врачу составить полную картину болезни, поставить диагноз, назначить необходимое лечение. Характерными признаками являются следующие симптомы:
- ощущения напряжения в области спины;
- дискомфорт, боль, жжение и рези при мочеиспускании;
- частые позывы в туалет;
- отеки лица, конечностей;
- повышение температуры тела от 37.2 до 40 градусов;
- озноб, лихорадка;
- тошнота, позывы к рвоте.
При патологиях почечной ткани в лабораторных анализах мочи всегда будет повышен белок, эритроциты, лейкоциты и бактерии. Анализ мочи, крови, а также УЗИ почек — наиболее информативные и безопасные методы диагностики для будущих мам.

Чем опасны патологии почек для будущей мамы?
Любое заболевание поражающее мочевыделительную систему беременной женщины может иметь негативные и непредсказуемые последствия. Большая часть патологий является показанием для прерывания беременности, серьезного лечения под тщательным присмотром медиков.
- угроза прерывания беременности;
- преждевременные роды;
- гестоз;
- гипотрофия;
- внутриутробное инфицирование плода;
- острая почечная недостаточность;
- отслойка плаценты.
Чтобы исключить подобные осложнения, беременной нужно периодически посещать врача, сдавать все назначаемые анализы и рекомендации специалистов.
Общие принципы лечения
При первых тревожных признаках заболеваний почек важно не медлить с посещением врача. Чем раньше женщина обратится к специалистам, тем больше шансов на хороший прогноз и сохранение беременности. Назначать лечение может только врач индивидуально для каждой пациентки в соответствии с поставленным диагнозом, сроком беременности, общего состояния пациентки.
При легких формах, врач может назначать фитопрепараты (Фитолизин, Канефрон), которые будут оказывать противовоспалительное, противомикробное действие, также строгую диету. Если диагностируются инфекционные заболевания, появляется потребность в приеме антибиотиков, а также стационарном лечении.

Антибактериальные препараты занимают важную часть в лечебной терапии. Они оказывают действие на очаг инфекции, снимают воспалительные процессы, снижают риск обострений. Беременным антибиотики подбираются индивидуально. На практике чаще всего используют:
- Ампициллин.
- Монурал.
- Амоксиклав.
Лечение антибиотиками может занять от 7 до 14 дней. В процессе их приема беременная должна находиться под наблюдением врача.
Терапия любого почечного заболевания включает прием и других лекарственных препаратов, но назначать их может только лечащий врач. Важное место в лечении отводиться питанию. Женщине нужно ограничить или полностью исключить употребление соли, жирных и острых продуктов питания. При подобных патологиях рекомендуется стол №7 — состоит из употребления качественной, витаминизированной и полезной пищи.
Самостоятельно лечить подобные болезни крайне опасно не только для женщины, но и будущего ребенка. Своевременное обращение к специалисту поможет устранить симптомы, снизить риск осложнений, выносить и родить здорового малыша.

Профилактика
Чтобы избежать появления заболеваний почек, будущая мама должна соблюдать некоторые правила профилактики.
- Соблюдение правил личной гигиены.
- Отказаться от ношения тесного синтетического белья.
- Не переохлаждайтесь, одевайтесь по погоде.
- Употреблять не меньше чем 2 литра воды в сутки.
- При первых позывах к мочеиспусканию – посещать туалет.
- Здоровое и правильное питание.
- Полноценный сон и отдых.
Если у женщины до того как забеременеть присутствовали болезни почек, об этом нужно сообщить врачу, который будет более внимательно вести беременность, чаще назначать анализы мочи, крови. Правильное лечение поможет держать болезни под контролем, снижать риски осложнений.
Особенности протекания беременности при заболеваниях почек
Совместимы ли беременность и заболевания почек – вопрос, который чаще всего волнует гинекологов при постановке женщины на учет в женской консультации. При увеличении плода в размерах матка тоже растет, отчего происходит давление на мочеточники. Моча вследствие этого отходит не так интенсивно, что чревато риском болезней бактериального характера. Опасность представляет также гормональная перестройка в организме будущей мамы.
Для того чтобы своевременно диагностировать развивающуюся болезнь почек при беременности женщине рекомендуется постоянно сдавать мочу и кровь на анализ.
Содержание статьи:
Планирование беременности при проблемах с почками
Беременность не должна быть спонтанной, к ней надо подходить со всей серьезностью. В процессе ее планирования необходима консультация гинеколога. При малейших намеках на проблемы с почками лечащий врач направляет пациентку на осмотр к нефрологу или урологу. Чтобы понимать, можно ли женщине планировать ребенка, врач рекомендует пройти специальное обследование.
Если по результатам диагностических процедур выясняется, что почки не в состоянии участвовать в процессе очищения организма и выводят не все продукты обмена веществ, врач не рекомендует зачатие малыша.

Внимание! Болезнь почек во время беременности является серьезным основанием для того, чтобы пациентку с таким диагнозом причислили к особой группе риска.
Если врач приходит к выводу, что, несмотря на некоторые отклонения в работе мочеполовой системы, женщине все же можно рожать, то ведение беременной с заболеванием почек ставится под строгий контроль. Ей могут назначаться анализы и другие специальные исследования чаще, чем будущей маме, не имеющей подобных проблем.
Часто встречаемые почечные заболевания у беременных
Женщине следует всегда бережно относиться к своему организму, а во время беременности внимание нужно удваивать, ведь будущая мать отвечает не только за себя, но и за маленького человека внутри себя. Любые подозрительные симптомы должны насторожить и послужить поводом для неотложной консультации со специалистом.
Болезни почек и беременность могут совмещаться, это проблема, касающаяся многих женщин. Есть много недугов мочеполовой системы, которые, к сожалению, не являются редким явлением в настоящее время. О каждом из них следует рассказать подробнее.
Пиелонефрит
Воспалительный процесс в почках называется пиелонефритом. Это заболевание в зависимости от этиологии классифицируется на первичное и вторичное. Появление первого не связано с негативными изменениями в парном органе или мочевыводящих путях. Второй вид является последствием нефроптоза, мочекаменной болезни и других почечных патологий.
Протекает это заболевание в острой и хронической форме. Появляется оно вследствие паразитической деятельности патогенных и условно-патогенных микроорганизмов: вирусов, бактерий и грибов. В процесс может вовлекаться, как одна, так и сразу обе почки.
Заподозрить пиелонефрит можно при таких симптомах:
 повышение температуры до показателей 38⁰ и выше;
повышение температуры до показателей 38⁰ и выше;- озноб;
- головная боль;
- тошнота, нередко сопровождающаяся рвотой;
- тянущая болезненность в пояснице;
- частое и болезненное мочеиспускание;
- мутная моча, наличие гнойных примесей и хлопьев в ней.
Важно знать! Патология опасна не только для будущей роженицы, но и для не рожденного малыша. На 24-26 неделе и в более поздний период существует прямая угроза прерывания беременности вследствие повышения возбудимости матки и лихорадочного состояния больной.
При беременности заболевание почек в виде пиелонефрита вызывает и другие осложнения:
- гестоз;
- выкидыш на раннем сроке;
- плацентарная недостаточность;
- анемия;
- проблемы с родовой деятельностью, в процессе которой могут отказывать почки;
- кровотечения при родах и после них;
- заражение крови;
- шок в результате интоксикации;
- гнойно-септические проблемы после родов.
Для плода пиелонефрит во время беременности грозит гипоксией и задержкой в росте; риском гибели при родах или на протяжении первой недели жизни; желтухой, гнойно-септическими проблемами после появления на свет.
Камни в почках
Камни в почках во время беременности опасны для малыша и женщины. Приступы почечных колик сказываются на общем состоянии. Есть много причин появления этого заболевания:
 малоподвижный образ жизни;
малоподвижный образ жизни;- чрезмерное употребление мяса, вследствие которого увеличивается количество пуринов;
- пристрастие к газированным напиткам;
- продолжительное применение некоторых медикаментов;
- генная наследственность.
Довольно часто женщина, в которой зарождается жизнь, даже не догадывается о том, что в ее почках образовались камни. Бывает, что это никак не отражается на течении беременности и родов. Ситуация осложняется при наличии почечных колик. Они протекают болезненно, с повышением температуры и могут спровоцировать выкидыш.
Опасность мочекаменной болезни заключается в том, что моча застаивается, вызывая пиелонефрит со всеми вытекающими последствиями.
В таких ситуациях будущая мама незамедлительно помещается в клинику, где уролог после тщательного осмотра начинает лечить пациентку. Принцип и курс терапии подбирается индивидуально.
Специалисты из области акушерства и гинекологии настоятельно рекомендуют планировать беременность. Выявление мочекаменной болезни и лечение ее до зачатия избавит женщину от серьезных испытаний в период вынашивания малыша.
Гломерулонефрит
При поражении клубочкового аппарата в почках диагностируется гломерулонефрит. У заболевания иногда отсутствует симптоматика. Но бывает, что моча больной становится розовой, красноватой или бурой. Ее лицо и конечности отекают. Артериальное давление повышается. Такие пациентки жалуются на частое головокружение, головную боль и общее недомогание.
Во время беременности эта болезнь появиться может по разным причинам. Виной могут стать недавно перенесенные острые инфекционные заболевания. Кроме того, риск существует у женщин, страдающих хроническим тонзиллитом. Иногда гломерулонефрит бывает последствием отравления ядовитыми веществами на производстве, приема некоторых медикаментов, тяги к наркотикам и спиртному.
Важно знать! У беременных пациенток, которым диагностируют гломерулонефрит, существует риск появления гестоза, нефропатии, почечной энцефалопатии, сердечной недостаточности, отслоения плаценты. Для малыша заболевание будущей мамы в период его вынашивания грозит проблемами внутриутробного развития. Кроме всего, на фоне этой болезни возникает анемия, возможны преждевременные роды.
Бактериурия бессимптомная
Для этого заболевания характерно высокое содержание бактерий в моче. При этом инфицирование в мочевыделительной системе не наблюдается. Чаще всего это патологическое состояние является первым признаком развивающегося острого пиелонефрита.
Опасность заболевания в том, что оно протекает без видимых симптомов. Поэтому гинеколог начинает ведение беременной с назначения анализов биологических жидкостей и до самих родов настоятельно рекомендует женщине сдавать кровь и мочу на исследование постоянно. Это помогает обнаружить заболевание и принять соответствующие меры.
Гидронефроз
При патологическом увеличении почечной лоханки диагностируется гидронефроз. Причиной подобного явления выступает нарушение оттока мочи, вследствие которого повышается давление внутри органа.
Во время беременности матка увеличивается. Это приводит к сдавливанию мочеточника. Кроме того, на работу и структуру мочевого пузыря влияют гормональные перестройки, происходящие в организме беременной женщины.
Проявление болезни зависит от ее стадии. Для острого течения гидронефроза характерны резкие боли, которые начинаются в боковой части брюшной полости. При хроническом гидронефрозе симптоматика наблюдается не всегда. Иногда больных беспокоит тошнота, рвота и тянущие ощущения в боку и внизу живота.
Это заболевание опасно осложнениями при родовой деятельности, а также после появления малыша на свет. Патология может стать угрозой преждевременных родов, нарушений в развитии плода. Благодаря УЗИ болезнь быстро выявляется на ранних сроках беременности и обычно не прогрессирует.
Гестоз на поздних сроках
 Гестоз на позднем сроке беременности смертельно опасен для женщины и малыша. Есть много теорий о причинах развития этого недуга, но к единому выводу ученые так и не пришли. Возникает синдром из-за частых стрессов, недостатка фолиевой кислоты, нарушений в работе эндокринной системы.
Гестоз на позднем сроке беременности смертельно опасен для женщины и малыша. Есть много теорий о причинах развития этого недуга, но к единому выводу ученые так и не пришли. Возникает синдром из-за частых стрессов, недостатка фолиевой кислоты, нарушений в работе эндокринной системы.
Первыми звоночками, которые могут сигнализировать о заболевании, бывают такие признаки: повышение артериального давления у будущей мамы, наличие белка в ее моче, скрытые или явные отеки, большое прибавление в весе на фоне сниженного диуреза.
Для малыша это заболевание чревато отставанием в развитии. Если врач наблюдает ухудшение состояния плода, рекомендуется экстренное кесарево сечение.
Врожденные аномалии почек у будущих мам
Существует несколько аномалий почек. Связаны они с количеством почечных сосудов, их расположением, формой, структурой. Кроме того, у женщины с самого рождения может быть только одна почка, что называется аплазией. Иногда вторая часть парного органа двойная. Случается, что у пациентки обнаруживают три почки. Органы не всегда имеют правильную, привычную для всех форму и место расположения.
Причины таких явлений до конца еще не изучены. Ученые склоняются к версии, что подобное происходит в результате генетических заболеваний, влияния вредных факторов в виде алкоголя, никотина, наркотиков и других токсичных веществ.
Важно знать! Если врожденные аномалии не влияют на функционирование парного органа, то особого лечения они не требуют. Женщина с таким диагнозом будет находиться под тщательным контролем врача, ведущего беременность. В обратном случае вопрос о возможности зачатия ребенка решается в индивидуальном порядке.
Диагностика и лечение болезней почек при беременности
Все болезни гораздо легче лечатся в начальной стадии. Беременные женщины должны проходить тщательное и всестороннее обследование для того, чтобы выявить заболевания и принять немедленные меры.
Диагностировать проблемы с почками и определиться с названием недуга можно с помощью таких методов:
- биохимический и общий анализ крови;
- общий анализ мочи, клинический и по Нечипоренко;
- бакпосев мочи;
- УЗИ почек;
- КТ.
Лечатся такие пациентки под строгим мониторингом медиков. Женщина должна придерживаться диеты и всех рекомендаций врачей. В основном назначается комплекс препаратов со спазмолитическим действием, предлагаются мочегонные средства в таблетках и травах, а также антибиотики (при крайней необходимости) и уросептики.
Родоразрешение женщин с почечными патологиями
С 36 недели женщина, имеющая проблемы с почками, должна находиться в предродовом отделении. Все время до родов за ней и за малышом ведется тщательное наблюдение.
Если врач не видит причин для беспокойства, роды происходят естественным путем. При возникновении малейших осложнений, угрожающих роженице или ребенку, рекомендуется кесарево сечение.
Правила профилактики
У многих беременных, страдающих проблемами почек, высока вероятность инфекции мочевыделительных путей. Новорожденные у таких женщин подвергаются риску гнойно-септических заболеваний, поэтому им необходим особый уход.
В целях профилактики почечных патологий или для предупреждения обострения уже имеющихся хронических нарушений женщины должны придерживаться таких рекомендаций:
- контролировать питьевой режим и соблюдать диету;
- придерживаться активного образа жизни, включая прогулки перед сном и упражнения для беременных;
- следить за своевременным опорожнением мочевого пузыря;
- избегать переохлаждений и одеваться соответственно погоде.
Женщина, у которой тест на беременность показал положительный результат, должна понимать всю серьезность положения. При малейших болезненных симптомах во время мочеиспускания, частых позывах, подозрительных выделениях и других нарушениях в работе мочеполовой системы ей лучше предупредить врача и начать лечение. Ставить себе предположительные диагнозы и тем более заниматься самолечением категорически не рекомендуется.
Беременность и заболевания почек: опасности и особенности
При вынашивании ребенка повышенную нагрузку испытывает весь организм, но большая ее часть лежит на почках. А от этих органов зависит многое, поэтому беременность и заболевания почек – всегда тяжелое сочетание. В зависимости от степени недуга вынашивание младенца может быть сопряжено с различными осложнениями. Это касается и состояния женщины, и развития плода. Поэтому любая болезнь почек во время беременности требует самого пристального внимания со стороны гинеколога и нефролога.
Наиболее распространенные заболевания
У женщин во время вынашивания малыша снижается иммунитет, что создает предпосылки для развития различных воспалений, вызванных бактериями, вирусами, грибками или простейшими. На фоне гормональных изменений меняется метаболизм — в первую очередь это влияет на водно-солевой обмен. Из-за этих факторов практически во всех случаях обостряется хроническая форма болезни почек или появляется острая. К самым распространенным отклонениям относят пиелонефрит, гломерулонефрит, мочекаменную болезнь, бессимптомную бактериурию.

Развитие и симптоматика пиелонефрита
Пиелонефритом называют патологию, при которой инфекция поражает почечные лоханки. Чаще всего причиной воспаления выступают микроорганизмы, проникающие в почку восходящим путем, с наружных половых органов, уретры или из мочевого пузыря. Реже путь заражения гематогенный – бактерии достигают лоханок с током крови из отдаленного очага инфекции.
Для острого пиелонефрита характерны такие симптомы, как значительное повышение температуры со слабостью, ознобом и потливостью, головной болью, тошнотой. Больную беспокоит жажда, аппетит снижен, возникают нарушения сна. Мочеиспускание учащается, становится болезненным, есть ощущение тяжести в пояснице, выраженная боль. Слизистые оболочки сухие, развиваются отеки век. Во многих случаях болезнь сопровождает цистит – воспаление мочевого пузыря. О лечении пиелонефрита беременных можно узнать здесь.
Хроническая форма не имеет такой выраженной симптоматики, но при вынашивании ребенка всегда развиваются обострения, протекающие вышеописанным образом.
Опасность этого заболевания почек при беременности в том, что существует значительный риск ее прерывания, развития угрожающих жизни осложнений.
Причины и проявления гломерулонефрита
Эта болезнь имеет иммунно-воспалительный характер, при ней поражаются почечные клубочки, канальцы. Патология появляется преимущественно после острой инфекции, чаще всего – ангины. В ответ на проникновение в организм возбудителя иммунная система вырабатывает антитела к бактериям, но комплексы антиген-антитело взаимодействуют с биологически активными веществам, образуя осадок на почечных капиллярах, вызывая васкулит, ухудшая кровообращение, изменяя процесс выработки первичной мочи. В результате возникает задержка воды, нарушается водно-солевой обмен, в тяжелых случаях это приводит к почечной недостаточности.
Симптомы гломерулонефрита появляются резко. Недуг начинается с повышения температуры, сопровождающегося всеми признаками интоксикации. Кожа больной бледная, веки отечные, значительно уменьшается диурез. Позже количество мочи увеличивается, но с потерей плотности и появлением крови.

Отеки лица – один из ведущих симптомов. Они больше всего выражены утром, к вечеру спадают. С развитием болезни отеки распространяются на все тело, вплоть до появления асцита и анасарки. Возникает жажда, сухость во рту. Симптомы сопровождаются болью и тяжестью в пояснице, поносом, рвотой.
У большей части пациенток развивается острая гипертензия в тяжелой форме, почти во всех случаях поражается сердечно-сосудистая система.
Мочекаменная болезнь
Процесс образования конкрементов в полости почек называют мочекаменной болезнью или уролитиазом. Заболевание протекает на начальных стадиях бессимптомно. Проявления появляются при возникновении воспаления из-за проникновения инфекции или после движения камня, закупорки им протоков, повреждения стенки мочеточника.
Основные симптомы этой патологии – боль, кровь в моче, нарушение мочеиспускания вплоть до его отсутствия. Почки болят по-разному, это зависит от размеров, локализации конкремента, выраженности воспалительного процесса. Диапазон ощущений: от тупой, ноющей до острой и сильной боли (почечной колики).
Эта болезнь почек при беременности требует постоянного контроля, так как возникновение колики или закупорка мочевых путей, воспалительный процесс могут привести к серьезным осложнениям: интоксикации и даже прерыванию беременности.
Бессимптомная бактериурия
В среднем ее выявляют у 6% беременных, но нельзя сказать, что патология развивается после зачатия. Наоборот, бактерии в моче присутствуют и до оплодотворения, но так как течение болезни бессимптомное, выявляют их только после постановки женщины на учет и сдачи анализов. Чаще всего при посеве выявляют Escherichia coli.
Причин патологии несколько:
- интенсивная половая жизнь без использования презервативов;
- низкий социально-экономический уровень;
- снижение местного и общего иммунитета вследствие изменений в организме, приема некоторых препаратов;
- нарушение стерильности при проведении диагностики и заборе биоматериала.

Бактериурия проявляет себя только при развитии воспалительного процесса. Во многих случаях диагностируется хроническая форма пиелонефрита.
Особенности лечения болезней почек при беременности
При заболеваниях почек и других органов мочевыделительной системы терапевтическая тактика складывается из нескольких пунктов:
- устранение воспаления;
- нормализация водно-солевого обмена;
- нормализация показателей мочи, крови;
- симптоматическая терапия;
- профилактика осложнений.
Существует немало эффективных препаратов, с успехом использующихся в нефрологии. Но ведение беременной с заболеванием почек – другое дело, так как теперь нужно учитывать не только эффективность тех или иных лекарств, но и их воздействие на ребенка. Этот фактор существенно ограничивает возможности медиков.
Для устранения воспаления используются антибиотики. В первом триместре применяют пенициллины, преимущественно, амоксициллин. Во втором и третьем триместре используют цефалоспорины 2 и 3 поколения, макролиды. Остальные группы антибактериальных средств не рекомендуются из-за их токсического воздействия на плод. Но и после родов некоторые лекарства остаются под запретом из-за их нефротоксичности – речь идет об аминогликозидах.
Помимо антибактериальной терапии, беременным с болезнями почек назначается поддерживающая и симптоматическая: растительные препараты, витамины, вещества, способствующие укреплению иммунитета и нормализации метаболизма, артериального давления.
Все лекарства подбираются исходя из соотношения их пользы для женщины и возможного вреда плоду.
При лечении пациентка должна регулярно сдавать анализы мочи и крови, делать УЗИ почек – это позволит контролировать эффективность терапии. Ультразвуковое акушерское исследование визуализирует и развитие малыша.
Обязательно придерживаться диеты, соблюдать питьевой режим. Если позволяет состояние, рекомендуется ЛФК или специальная гимнастика, прогулки на свежем воздухе. Преимущественно терапия проводится в условиях стационара, но все зависит от состояния пациентки и вероятности развития осложнений.

Осложнения почечных заболеваний
Из-за вышеописанных нарушений тяжело протекает гестоз – токсикоз второй половины беременности, который проявляется отеками, повышением АД. Гестоз в тяжелой форме угрожает самопроизвольным прерыванием беременности, отслойкой плаценты, задержкой внутриутробного развития малыша, его хронической гипоксией или гибелью.
При гломерулонефрите, мочекаменной болезни формируется почечная недостаточность – состояние, угрожающее жизни беременной и ребенка.
При пиелонефрите и бактериурии высока вероятность внутриутробного инфицирования плода. Поэтому чтобы довести беременность до нормальных родов, необходимо следить за своим здоровьем, своевременно проходить обследование, не пренебрегать рекомендациями врача, особенно если болят почки.
Профилактика
Необходимо регулярно контролировать показатели общего анализа мочи. Если болезнь диагностировали еще до зачатия, периодически проводится УЗИ органов мочевыделительной системы. Это же обследование назначается при планировании беременности.
После постановки диагноза пациентка должна строго соблюдать диету – исключено острое, жирное, соленое, рекомендуется употреблять большое количество воды. Необходимо избегать переохлаждений, своевременно лечить инфекционные патологии, даже протекающие в легкой форме.
Противопоказания для беременности
Преимущественно заболевания мочевыделительной системы не мешают нормальному вынашиванию ребенка, но есть исключения:
- пиелонефрит единственной почки;
- почечный туберкулез;
- гидронефроз;
- выраженная гипертензия;
- хронический или острый гломерулонефрит;
- почечная недостаточность;
- азотэмия.
Эти состояния являются абсолютными противопоказаниями для беременности, так как существует серьезная угроза жизни женщины.
Лекция 10 беременность и заболевания почек
26
Среди экстрагенитальных заболеваний, осложняющих течение беременности и родов, патология почек по частоте уступает только сердечно-сосудистым заболеваниям. Наиболее часто встречается пиелонефрит (10-15%), реже гломерулонефрит (0,1-0,2%) и мочекаменная болезнь (0,1-0,2%).
Пиелонефрит на втором месте после сердечно-сосудистых заболеваний. Среди инфекционных на втором месте после ОРЗ. Женщины в 5 раз чаще болеют, чем мужчины (анатомические особенности — уретра 4 см, широкая, расположена горизонтально).
История заболевания пиелонефритом начинается с раннего детства. Обострения пиелонефрита, начавшегося в детстве могут быть в связи с половой жизнью (цистит первой брачной ночи). Далее наступает беременность.
Сейчас пиелонефрит встречается чаще в латентной форме, со стертой клинической симптоматикой, с отсутствием болей в поясничной области. Только лабораторная диагностика позволяет поставить диагноз.
Во время беременности пиелонефрит бывает у 48% женщин, в послеродовом периоде 35%, в родах 17%.
При беременности изменяются анатомо-топографические и функциональные отношения в мочевой системе, вследствие механических, нейрогуморальных, токсических, эндокринных факторов. Это создает условия для нарушения оттока и застоя мочи, способствует возникновению или обострению заболеваний почек.
Физиологической беременности свойственны функциональные изменения в системе мочевыводящих путей. Они начинаются с ранних сроков (6-8 недель), достигают максимума к 19-20 неделям и уменьшаются к 28 неделе. К исходному состоянию система возвращается спустя 1,5-2 месяца после родов.
Функциональные изменения. Действие Прогестерона:
Способствует физиологической релаксации матки и патологической релаксации всех отделов мочевыделительной системы.
Расширение мочеточников и лоханок, более выражены справа (ротация матки вправо вокруг продольной оси). Левый мочеточник отодвигается вперед, а правый придавливается маткой к входу в малый таз, что приводит к затруднению оттока и стазу мочи.
Развитию гидроуретеронефроза способствуют кавернозно-подобные сосудистые образования, в интрамуральном отделе мочеточников. Во время беременности они набухают, сдавливают мочеточник и нарушают их тонус.
Во время беременности в месте впадения мочеточников в мочевой пузырь образуется острый угол. Это затрудняет отток мочи и способствует расширению верхних мочевых путей.
Расширение и увеличение объема лоханок, мочеточников с образованием перегибов на границе средней и верхней трети последних.
С 6 -8 недели наблюдается опущение почек на 1,5-2 и даже 3 поясничных позвонка, сохраняются в течение 12 недель после родов.
За счет механического сдавления дилатация верхних отделов возникает после 20 недель, чаще при многоводии, многоплодии, крупном плоде, анатомическом сужении таза.
Расширение мочеточников исчезает лежа на спине и если беременная принимает коленно-локтевое положение. Нефроптоз развивается только у человека и обезьян — прямоходящих.
Таким образом, все функциональные изменения мочевыводящей системы возникают в первой половине беременности под влиянием гормональных факторов, во второй половине ведущая роль отводится механическим факторам.
Нарушается кинетика мочеотделения. Стенки мочеточников гипертрофируются, становятся ригидными. Снижается сократительная способность, перистальтика, тонус чашечек и лоханок. Возникает пузырно-мочеточниковый рефлюкс, за счет снижения тонуса мочеточникового устья происходит заброс мочи из пузыря вверх по мочеточнику.
Изменяется почечный кровоток. Начиная с первого триместра беременности, резко возрастает почечный кровоток до 50% от исходного, на фоне постепенного увеличения объема циркулирующей крови. Далее он снижается и достигает минимальных значений за 3 недели до родов, ниже, чем до беременности.
Почечная фильтрация к концу беременности снижается, реабсорбция не изменяется. Вследствие этого диурез увеличивается в первом триместре и затем начинает снижаться, достигая минимальных значений за 3 недели до родов.
Во время беременности происходит повышение проницаемости эпителия почек.
Функцию органов системы мочевыделения характеризует целый ряд параметров:
В норме количество мочи за сутки в среднем составляет 1200 мл, 75-80% — дневной диурез. Никтурия — признак хронической почечной недостаточности, декомпенсации кровообращения.
С началом беременности диурез увеличивается до 1300-1400 мл в связи с возрастанием почечной фильтрации. Во втором и третьем триместрах диурез снижается, за три недели до родов — 1000-1100мл. Снижение диуреза до 900 мл свидетельствует о нарушении функции почек.
Для анализа пользуются первой утренней порцией мочи. При этом следует отказаться от катетеризации мочевого пузыря, т.к. правильно собранная моча пригодна даже для бактериологического исследования. Исследования показывают, что даже однократная катетеризация приводит к бактериурии у 1% небеременных и 20% беременных. При катетеризации в течение 24 часов она достигает 71%, а через 4 дня — 100%.
Обследование включает анализ концентрационной, азотовыделительной функции почек, клубочковой фильтрации, определение уровня электролитов крови, выявление скрытых форм воспалительного процесса в почках и мочевых путях (латентно текущий пиелонефрит, бессимптомная бактериурия).
Относительная плотность мочи в утренней порции составляет от 1015 до 1026. Снижение ее ниже 1015 может говорить о снижении концентрационной способности. На плотность мочи влияет наличие сахара и белка. Каждые 3 г/л белка увеличивают плотность на 0,001, а 1% сахара — на 0,004.
Белок в моче в норме не определяется. При беременности, концентрация белка в утренней порции не превышает 0,02 г/л, в суточном количестве — менее 0,3 г/л. В поздние сроки возможна незначительная протеинурия, обусловленная застоем в почечных венах, и не сопровождается гипертензией. Протеинурия свидетельствует о почечной патологии, динамика определяется количеством белка в суточной порции мочи, если более 4-5 г/сутки — опасно для плода. Протеинурия может быть обусловлена пиурией при воспалительных процессах мочевыводящих путей, но в этом случае она не превышает 0,165г/л.
Протеинурия. Иммунодиффузионные методы исследования позволяют выяснить качественный состав белков и их количество. Различная интенсивность повреждения гломерулярного барьера проявляет себя состоянием клиренсов низкомолекулярных и крупномолекулярных белков.
Исследования ультраструктур гломерул показали: фильтрационный барьер почек представлен эпителием клубочков, эндотелием капилляров и расположенной между ними базальной мембраной. Основную роль играет базальная мембрана, имеющая поры. Через эти поры в норме могут проходить только низкомолекулярные белки (альбумин, трансферрин).
При тубулярном повреждении основная часть белков представлена низкомолекулярными (Ig G, молекулярный вес которого меньше 160 000). Тубулярный тип повреждения встречается при воспалительных заболеваниях, в том числе у беременных, страдающих пиелонефритом.
Для гломерулярного повреждения характерно наличие малоподвижных, крупномолекулярных белков: Ig А (молекулярный вес до 200 000), Ig М (молекулярный вес 900 000), альфа-2-макроглобулин (молекулярный вес 840 000).
По уровню среднемолекулярных пептидов (средних молекул) в крови и моче можно судить о степени эндогенной интоксикации.
Глюкозурия больше 140 мг/сутки считается верхней границей нормы.
Реакция мочи в норме слабокислая, pH колеблется от 5 до 7.
Исследование форменных элементов мочи — эритроцитов и лейкоцитов.
Гематурия может быть признаком патологического процесса разных отделов мочевыводящих путей. Трехстаканная проба — одинаковое содержание эритроцитов во всех порциях свидетельствует о почечном генезе гематурии. Наличие крови в первом стакане характерно для поражения уретры, в третьем — мочевого пузыря. Макрогематурия может быть проявлением ряда заболеваний — опухолей почки, поликистоза, гемангиомы, гломерулонефрита, грибкового поражения мочевых путей и т.д.
Лейкоцитурия. Появление в осадке более 6-8 лейкоцитов в поле зрения свидетельствует об инфекции мочевых путей. Для количественного определения форменных элементов используют пробу Нечипоренко, исследуют одноразовую среднюю порцию мочи. У здоровой беременной выделяется не более 4 000 лейкоцитов, 2 000 эритроцитов и до 10 цилиндров в 1 мл мочи.
Цилиндры в моче появляются при наличии протеинурии. Гиалиновые цилиндры формируются в дистальных отделах нефрона (в канальцах), подтверждают почечное происхождение протеинурии. Материалом для гиалиновых и зернистых цилиндров служит мукопротеин Тамма-Хорсфолла. Эпителиальные цилиндры формируются при дегенеративных изменениях почечных канальцев. Восковидные цилиндры — признак тяжелых воспалительных процессов в почках. Кровяные, эритроцитарные цилиндры в сочетании с макрогематурией свидетельствуют о гломерулонефрите. Лейкоцитарные цилиндры — это слепки лейкоцитов и свидетельствуют о пиурии. Небольшой осадок с редкими и грубыми зернистыми цилиндрами характерен для гестозов.
Бактериологическое исследование мочи. Моча здорового человека стерильна или содержит небольшое количество непатогенных микроорганизмов. Обнаружение 104 бактерий в 1 мл мочи носит название бессимптомной бактериурии, 105 в 1 мл говорит об инфекции мочевых путей. О ББ говорят при обнаружении 100 000 микр. тел уропатогенного вида в 1 мл мочи в 2 последовательных пробах при полном опорожнении мочевого пузыря или в одной пробе, взятой катетером. При катетеризации и аспирации из верхних отделов тракта — это 10 КОЕ, при надлобковой пункции — любое количество бактериальных тел не менее 2 видов.
Концентрационная способность почек определяется пробой Зимницкого.
Азотовыделительная функция почек определяется по уровню мочевины и креатинина крови. Во время беременности происходит «физиологическое разведение всех констант» вследствие увеличения объема циркулирующей плазмы (таб. 1).
Таблица 1
Почки при беременности — Симптомы и лечение. Журнал Медикал
 Беременность — это замечательное состояние, для многих долгожданное, но в этом состоянии организм женщины работает на двоих и за двоих. Чтобы обеспечить оптимальный обмен веществ, кровоток и питание в плодово — плацентарном комплексе, многие системы работают в усиленном режиме. Сегодня мы поговорим о том, что испытывают здоровые почки во время беременности и о том, какие особенности имеет беременность на фоне некоторых заболеваний почек.
Беременность — это замечательное состояние, для многих долгожданное, но в этом состоянии организм женщины работает на двоих и за двоих. Чтобы обеспечить оптимальный обмен веществ, кровоток и питание в плодово — плацентарном комплексе, многие системы работают в усиленном режиме. Сегодня мы поговорим о том, что испытывают здоровые почки во время беременности и о том, какие особенности имеет беременность на фоне некоторых заболеваний почек.
Почки в норме выполняют функцию фильтрации крови и образования мочи. Во время беременности нагрузка на почки возрастает в 1.5-2 раза, так как возрастает объем циркулирующей плазмы. Крови по объему становится больше, соответственно фильтровать приходится больший объем.
Объем почечной ткани возрастает примерно на 30%, увеличивается в размерах почечная лоханка, что иногда при проведении УЗИ ошибочно принимают за признак патологии. Увеличение толщины почечных слоев, увеличение емкости чашечно-лоханочной системы — это нормально, особенно ближе к третьему триместру, когда возрастает активность кровотока в плацентарном комплексе.
Изменения состояния и функциональной активности мочеточников связано с воздействием прогестерона. «Гормон беременности» размягчает волокнистые структуры стенки мочеточника и расслабляет мышечные сфинктеры. В итоге мочеточники становятся более широкими, хуже регулируют процесс одностороннего движения мочи (в сторону мочевого пузыря и уретры). У 80% беременных развивается гидроуретер (то есть расширение мочеточника), в подавляющем числе случаев справа. Это связано с особенностями и различиями кровоснабжения правой и левой почек, а также давлением беременной матки.
Емкость почечной лоханки может увеличиваться до 200 мл, по сравнению с 10-15 мл в обычном состоянии это очень значимое расширение. В лоханках моча может застаиваться, и создаются условия для развития инфекции.
В сочетании с физиологическим снижением иммунитета у беременной значительно повышается риск развития воспалительных заболеваний почек. Это может быть как обострение хронического пиелонефрита (до 20 недель), который существовал до беременности, так и развитие гестационного пиелонефрита (развивается после 20 недель), то есть связанного непосредственно с данной беременностью.
Мочевой пузырь при беременности также претерпевает влияние прогестерона. С одной стороны его стенки временно снижают свою эластичность из-за действия прогестерона, поэтому емкость пузыря увеличивается, а с другой, мочевой пузырь испытывает давление растущей матки. И чем больше срок беременности, тем сильнее сдавливается мочевой пузырь маткой, его емкость становится меньше. Малая емкость пузыря ведет к частому мочеиспусканию. Но беременным частые походы в туалет идут только на пользу. При долгом отсутствии возможности помочиться может возникать обратный заброс мочи из мочевого пузыря в мочеточники, а оттуда обратно в почечные лоханки. Это называется рефлюксом и является характерным осложнением для беременных со стороны почек.
Рефлюкс опасен инфицированием и развитием или обострением пиелонефрита.
Характерные жалобы со стороны почек во время беременности
— поллакиурия (частое мочеиспускание более 7 раз в сутки)
— никтурия (ночное мочеиспускание, более 2-х раз за ночь)
Эти состояния хоть и могут доставлять дискомфорт, но они физиологически обусловлены и безопасны.
Другие жалобы (боли и рези при мочеиспускании, боли в пояснице, повышение температуры тела и другие) свидетельствуют о присоединении патологического состояния, которое требует диагностики и лечения.
Как мы видим, даже нормально протекающая беременность значительно изменяет анатомию и физиологию почек и мочевыводящих путей. Далее мы рассмотрим, как протекает беременность на фоне различной почечной патологии.
Пиелонефрит и беременность
Пиелонефрит — это хроническое рецидивирующее инфекционно-воспалительное заболевание, которое поражает чашечно-лоханочную систему почек и вызывается рядом возбудителей (кишечная палочка, стафилококки, стрептококки, протей и другие). Если симптомы пиелонефрита проявляются до 20 недель, то такое состояние принято классифицировать, как проявление хронического пиелонефрита, существовавшего до беременности. Даже если ранее женщина по данному поводу не лечилась и не наблюдалась. Некоторые возбудители склонны к затяжному, скрытому течению инфекционного процесса. Поэтому до наступления беременности и усиления нагрузки на почки пациентка может не знать о наличии хронического пиелонефрита.
Признаки пиелонефрита, проявившиеся впервые после 20 недель расцениваются как симптомы гестационного пиелонефрита, то есть спровоцированного данной беременностью.
Клинические признаки в виде учащение мочеиспускания, тянущих болей в пояснице, лихорадки и симптомов общей интоксикации требуют уточнения диагноза и проведения дообследования.
Минимальный объем исследования: ОАК, ОАМ и УЗИ почек. В зависимости от обеспечения местности узкими специалистами далее пациентку осматривает терапевт, уролог и нефролог, решается вопрос о тактике лечения и необходимости применения хирургических методов.
Лечение пиелонефрита при беременности
В лечении практически любого заболевания при беременности узкий специалист сталкивается с тем, что множество препаратов противопоказаны в этот период, но сейчас разработаны официальные протоколы, которые регламентируют применение тех или иных препаратов.
I. Антибактериальная терапия.
1. Амоксициллин либо комбинированные препараты амоксициллина с клавулоновой кислотой (амоксиклав/, аугментин).
2. Цефтриаксон применяется внутримышечно.
3. Фосфомицин (монурал) выпускается в порошках, применяется однократно внутрь. Повторный прием регламентирует ваш врач.
Антибиотикотерапия назначается только врачом. Дозы, длительность применения, выбор препарата и способ введения избираются врачом в зависимости от тяжести клинических и лабораторных изменений, срока беременности, состояния плода, индивидуальной переносимости. Также учитывается первое это проявление болезни или рецидив.
II. Растительные препараты. Применяются также растительные препараты, которые в сфере лечения заболеваний почек (особенно у беременных, в силу ограниченного спектра разрешенных антибиотиков) применяются наравне с антибактериальными препаратами.
— Канефрон по 2 драже 3 раза в сутки.
— Бруснивер по 1 фильтр-пакету 3-4 раза в день длительно.
— Журавит (препарат из ягод клюквы, которая по антисептическим свойствам сравнима с антибиотиками) применяется в первые три дня заболевания по 1 капсуле 3 раза в день, затем по 1 капсуле 1 раз в день длительно.
Длительность применения растительных препаратов определяет ваш врач, наблюдая в динамике за вашим самочувствием и изменениями в анализах мочи и крови.
Последствия для матери:
1. Ухудшение тяжести течение пиелонефрита. Если до беременности пиелонефрит был скрытым (латентным) и пациентка о нем не знала, либо обострения были редкими, то во время беременности (учитывая все предрасполагающие факторы) обострение пиелонефрита проявляется яркой клиникой, длится дольше и труднее поддается лечению, склонно к рецидивированию.
2. Риск распространения инфекции. Наличие любого хронического очага инфекции в организме беременной — это риск акушерского сепсиса. Пиелонефрит в этом плане — не исключение, более того, флора мочевых путей весьма активна и при распространении инфекции прогноз очень неблагоприятный.
3. Развитие преэклампсии. При уже имеющейся почечной патологии развитие преэклампсии (повышение артериального давления+отеки+белок в моче) происходит раньше и быстрее, поэтому профилактику данного состояния нужно проводить с ранних сроков.
4. Анемия у матери. Анемия практически всегда развивается у беременных, это многофакторное состояние. Но наличие хронического пиелонефрита повышает риск развития анемии средней тяжести и тяжелой.
5. Преждевременная отслойка плаценты. Преждевременная отслойка нормально расположенной плаценты (ПОНРП)- это состояние грозной и не всегда предсказуемое. Хронический пиелонефрит повышает риск ПОНРП за счет наличие хронического инфекционного обострения, усиления отечного синдрома, развития артериальной гипертензии.
6. Аномалии родовой деятельности. Как и любой хронический инфекционный процесс, хронический пиелонефрит истощает организм матери, в этом случае повышается риск развития слабости родовой деятельности (первичной или вторичной).
7. Повышен риск послеродовых кровотечений. Причина та же, что и в предыдущем пункте. Недостаточное сокращение матки после родов приводит к развитию послеродового гипотонического кровотечения.
Последствия для плода:
1. Развитие хронической плацентарной недостаточности. Хроническое воспаление, практически любой локализации, может приводить к нарушениям в маточно — плацентарном кровотоке и приводить к формированию хронической плацентарной недостаточности, преждевременному старению плаценты. На фоне хронической плацентарной недостаточности происходит недостаточное снабжение плода кислородом и питательными веществами. Вследствие этого дети, как правило, рождаются маловесными, с задержкой внутриутробного развития.
2. Внутриутробное инфицирование плода. Хронический инфекционный процесс, особенно при частых рецидивах воспаления, грозит распространением инфекции на плод.
3. Самопроизвольное прерывание беременности.
4. Преждевременное излитие вод и преждевременные роды.
Гломерулонефрит и беременность
Гломерулонефрит – это заболевание почек, которое имеет иммуновоспалительный характер и поражает преимущественно клубочки почек, то есть те структуры почки, которые отвечают за непосредственную фильтрацию плазмы и образование мочи. Острый гломерулонефрит во время беременности – это редкость, но тем не менее встречается.
Донашивание беременности при установлении диагноза острого гломерулонефрита противопоказано.
Острый гломерулонефрит предполагает лечение глюкокортикоидными гормонами (что при беременности может быть допустимо, все зависит от дозы) и цитостатиками (препараты, влияющие на размножение клеток, которые абсолютно противопоказаны при беременности, так как вызывают уродства и гибель плода). А без лечения быстро разовьется острая почечная недостаточность и уремическая кома, прогноз для жизни в этом случае неблагоприятный, а при относительно благоприятном исходе (реанимационные мероприятия, выход из острой почечной недостаточности) в подавляющем числе случаев формируется хроническая почечная недостаточность, иногда с потребностью в диализе.
После перенесенного острого гломерулонефрита беременность рекомендована не ранее, чем через 3 – 5 лет.
Хронический гломерулонефрит может быть как следствием острого гломерлонефрита, так и развиваться первично в хронической форме. Встречается значительно чаще, чем острый.
Беременность на фоне хронического гломерулонефрита не такая уж редкость, примерно 0.2% от общего числа. В разделе «Противопоказания к вынашиванию беременности» мы перечислили особые ситуации, которые являются показанием к прерыванию беременности, но большинство беременных с данным заболеванием являются компенсированными. При неадекватной работе почек в крови накапливаются азотистые основания, их избыток влияет на функции многих систем (пищеварение, мозговая деятельность и другие), в том числе нарушает и подавляет овуляцию. Поэтому женщины с нелеченной почечной патологией, которая уже сопровождается почечной недостаточностью, как правило, просто не могут забеременеть.
При осмотре пациентки с гломерулонефритом, которая планирует беременность или пришла становиться на учет необходимо определить группу риска.
1 степень риска (минимальная), осложнения в этой группе составляют до 20%. Сюда относятся пациентки с хроническим латентным и очаговым гломерулонефритом.
2 степени риска (выраженная), частота перинатальных осложнений, вплоть до гибели матери и плода составляет от 20 до 50%. Сюда относятся пациентки с нефротической формой хронического гломерулонефрита.
3 степень риска (максимальная), частота осложнений более 50%, высокая перинатальная и материнская смертность. Сюда относятся беременные с гипертонической и смешанной формой хронического гломерулонефрита, наличием азотемии, обострением хронического гломерулонефрита в данный момент и пациентки с острым гломерулонефритом.
Лечение гломерулонефрита во время беременности
Как таковое, лечение хронического гломерулонефрита во время беременности не начинают. Основными принципами ведения таких пациенток на амбулаторном этапе является регулярная расширенная диагностика. Таким беременным необходимо оценивать общий анализ мочи каждую явку, выполнить посев мочи на флору и чувствительность к антибиотикам и УЗИ почек, смотреть показатели биохимического анализа крови (креатинин, мочевина) в динамике, при возможности пациентка должна быть консультирована врачом – нефрологом.
В качестве профилактики инфекции мочеполовых путей могут применяться растительные препараты, которые перечислены в разделе о лечении пиелонефрита при беременности.
Необходимы контроль и коррекция цифр артериального давления. Для этого необходимо измерять АД при каждой явке и обучить пациентку самостоятельному контролю (минимум 1 раз в день). Для лечения используются все те же препараты, что и для лечения гестационной артериальной гипертензии (см. статью «Головная боль при беременности»).
Коррекция анемии проводится препаратами железа в обычных дозировках (см. статью «Анемии у беременных»).
Для коррекции маточно – плацентарного кровотока и профилактики плацентарной недостаточности используется курантил в дозировках от 25 до 150 мг в сутки. Дозы, кратность приема и длительность лечения определяет лечащий врач.
Если пациентка на постоянной основе получает препараты глюкокортикоидных гормонов (преднизолон, метипред), то полной отмены их во время беременности не требуется, возможна коррекция дозы препарата. Для решения вопроса о коррекции дозы или замене препарата пациента осматривается совместно акушером-гинекологом и нефрологом (терапевтом).
Последствия для матери:
1. Прогрессирование основного заболевания,
2. самопроизвольное прерывание беременности,
3. преждевременные роды,
4. преждевременная отслойка нормально расположенной плаценты,
5. развитие анемии средней и тяжелой степени.
Состояния, перечисленные в пунктах 2 – 4 могут быть обусловлены нарастанием генерализованных отеков, резкими колебаниями цифр артериального давления и нарастанием почечной недостаточности.
Последствия для плода:
1. также, как и при хроническом пиелонефрите, характерно развитие плацентарной недостаточности со всеми вытекающими последствиями,
2. антенатальная гибель плода,
3. токсическое действие препаратов на плод.
Мочекаменная болезнь и беременность
Мочекаменная болезнь — это заболевание почек, которое характеризуется образованием камней различной величины и разного состава (уратные, фосфатные или оксалатные камни).
В зависимости от размера камни вызывают разные последствия. Крупные не могут продвигаться в мочеточник и поэтому поддерживают воспалительный процесс в почечной лоханке. а мелкие камни могут начать движение по мочеточникам и вызвать специфический болевой синдром, который называется почечной коликой. Оба этих состояния неблагоприятны для беременной женщины.
Последствия воспалительного процесса схожи в последствиями хронического пиелонефрита.
Почечная колика — это экстренный случай, в этом случае необходима консультация уролога. если колика не купирована в поликлинике или приемном покое, то показана госпитализация в урологическое отделение. У беременных почечная колика, как правило случается справа, это связано с типичным расположением матки.
Последствия для матери и плода:
1. Гипертонус матки. Боль, которую испытывает беременная при почечной колике, иногда можно сравнить со схватками (интенсивность болей зависит от размеров камня). Болевой синдром может провоцировать повышение тонуса матки, создавать угрозу прерывания и преждевременных родов.
2. Резкие колебания артериального давления. Камень нарушает уродинамику, моча выводится неправильно, стимулируются структуры почек, которые вырабатывают особые веществ, влияющие на сосудистый тонус (ренин, ангиотензин), это часто приводит к скачкам артериального давления. Резкий подъем АД может повлечь самые разные последствия: гипертонический криз, обморок, преждевременную отслойку нормально расположенной плаценты и другие.
Поэтому боли нельзя терпеть, необходимо сразу обращаться к специалистам.
Лечение:
1. Позиционная терапия. Коленно-локтевое положение поможет немного улучшить отток от почек и облегчить состояние
2. Спазмолитики. Но-шпа или папаверин 2.0 мл внутримышечно однократно, либо принять самостоятельно в таблетках. Дома можно принять не больше 2-х таблеток спазмолитика, при этом необходимо контролировать артериальное давление, есть риск снижения АД и коллпаса. если боли не купированы в течение получаса, то следует вызвать бригаду СМП.
Баралгин 5мл внутримышечно вводится только врачом (врач «Скорой помощи» или в стационаре), его применение разрешено только во II триместре.
3. Гемостатическая терапия. Если камни повреждают внутреннюю стенку мочеточника, то в моче появляется кровь. в этом случае показано применение кровоостанавливающих препаратов. Транексам, дицинон, аминокапроновая кислота — это препараты выбора, они используются наиболее часто. Способ введения (внутривенно, внутримышечно или в таблетках) и возможность применения у данной женщины определяет только врач.
Самостоятельно назначать себе эти препараты нельзя. Есть риск чрезмерно повысить свертываемость крови и ухудшить кровоток в почках и плаценте.
4. Хирургическое лечение. При выраженном застое мочи в почечной лоханке производится наложение чрезкожной нефростомы. Это тонкая трубочка, которая вводится в почечную лоханку, через нее оттекает моча. Ухаживать за нефростомой нужно ежедневно, следить за цветом мочи и температурой тела. нефростома может накладываться на несколько дней или длительно, до родов.
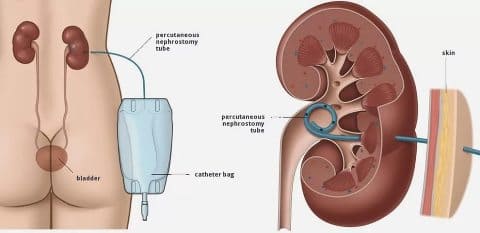
Самостоятельные роды при нефростоме предпочтительны, это снижает риск распространения инфекции.
Аномалии почек и беременность
Врожденные аномалии почек – это не такое редкое состояние, как может показаться. Чаще всего случаются аномалии расположения, например, опущение одной или обеих почек (нефроптоз) или неполный разворот почек. Иногда встречаются аномалии количества, единственная врожденная почка, удвоение почки или только почечной лоханки.
Аномалии почек сами по себе НЕ являются противопоказанием к вынашиванию беременности, если они не сопровождаются нарушением функций почек.
У женщин с аномалиями почек всегда тщательно отслеживают показатели лабораторного анализа мочи и биохимического анализа крови (креатинин, мочевина), обязательно выполняют УЗИ почек на этапе планирования беременности и в течение беременности по показаниям.
Беременность с пересаженной (трансплантированной почкой)
 Наука в медицине шагнула настолько вперед, что женщины, получившие шанс новой жизни с момента трансплантации донорской почки, теперь еще и имеют возможность стать матерью.
Наука в медицине шагнула настолько вперед, что женщины, получившие шанс новой жизни с момента трансплантации донорской почки, теперь еще и имеют возможность стать матерью.
Критерии допустимости беременности у пациенток с трансплантированной почкой:
— не менее 1 года после пересадки,
— стабильная функция почек с уровнем креатинина менее 200 мкмоль/л,
— отсутствие в анамнезе случает отторжения трансплантата в течение 3 – 5 лет,
— компенсированная аретриальная гипертензия (АД не выше 140/90 мм.рт.ст. на фоне приема препаратов),
— УЗ почек без признаков воспалительной патологии,
— суточная экскреция белка не более 0.5 грамма в сутки,
— дозировки препаратов. Должно быть компенсированное состояние пациентки при дозировках преднизолона до 15 мг в сутки, азатиоприна до 2 мг/кг/сутки, циклоспорина до 4 мг/кг/сутки.
Особенности беременности после трансплантации почки
— Беременность должна протекать под наблюдением акушера – гинеколога и нефролога. Желательно, чтобы врач – нефролог был обучен специальности по иммуносупрессивной терапии.
При подозрении на реакцию отторжения транстплантата показана консультация трансплантолога и уролога. Реакция отторжения – это самое грозное осложнение беременности для матери.
— Смена принимаемых препаратов на препараты, совметимые с беременностью за 3 месяца до предполагаемого зачатия. Сюда относятся препараты иммуносупрессии (азатиоприн, циклоспорин, такролимус, майфортик и другие), глюкокортикоидные гормоны (преднизолон, метипред) и антигипертензивные препараты
Возможные последствия для плода: преждевременные роды, хроническая плацентарная недостаточность с рождением маловесных детей, токсическое действие препаратов.
Противопоказания к вынашиванию беременности (здесь перечислены показания, касающиеся любой почечной патологии):
1. Состояния развившиеся при единственной почке (врожденной или после нефрэктомии). Сама по себе единственная почка не является показанием к прерыванию беременности, если почка здорова.
— Пиелонефрит единственной почки. При развитии пиелонефрита прогноз для жизни матери становится угрожающим и в этом случае рассматривается вопрос о прерывании беременности.
— Туберкулез единственной почки.
— Гидронефроз единственной почки. Гидронефроз — это расширение чашечно — лоханочной системы, затруднение вывода мочи, и последующая атрофия почечной ткани.
— Единственная почка при присоединившейся артериальной гипертензии.
— Единственная почка с развитием азотемии. Азотемия — это накопление в крови веществ, которые должны выводиться почками, выше опреденного уровня. Они определяются при взятии биохимического анализа крови (креатинин, мочевина).
2. Почечная недостаточность любой этиологии. К моменту зачатия креатинин должен быть не более 200 мкмоль/л (при норме 55 — 97 мкмоль/л). Нарастание почечной недостаточности на любом сроке беременности рассматривается, как показание к прерыванию беременности или досрочному родоразрешению.
3. Острый гломерулонефрит.
4. Хронический гломерулонефрит.
— Хронический гломерулонефрит с формированием нефротического синдрома (выведение с мочой больших количеств белка).
— Хронический гломерулонефрит с формированием артериальной гипертензии, которая не поддается медикаментозной терапии. Адекватность антигипертензивной терапии оценивается консилиумом врачей с участием клинического фармаколога.
— Хронический гломерулонефрит с формированием почечной недостаточности и повышением уровня креатинина выше 200 мкмоль/л.
Многие заболевания матери при должном внимании и правильном подходе позволяют выносить и родить малыша. Выполняйте рекомендации лечащего врача, задавайте интересующие вопросы и не занимайтесь самолечением. Следите за собой и будьте здоровы!
Врач Петрова А.В.
Беременность и заболевания почек: как лечат болезни
Беременность – период, который может омрачаться заболеваниями. Часто выявляются патологии сердца, сосудов, заболевания почек при беременности.
Патологии возникают на фоне роста матки, влияния прогестерона на рецепторы мочеточников. Почечные лоханки, мочеточники расширяются, иногда увеличиваясь по сравнению с периодом до вынашивания ребенка.

При беременности часто возникают патологии
Матка отклоняется вправо, надавливая на правую почку. Этим врачи объясняют выявление патологий мочевыделительной системы с правой стороны. Из-за снижения тонуса мочеточников урина застаивается, давление растет, что чревато пиелонефритом.
Другими причинами, вызывающими проблемы с почками у беременных, являются:
- повышение частоты рефлюкса мочеточников;
- ослабление связок почек, что повышает их подвижность;
- повышение выработки прогестерона, эстрогенов, глюкокортикоидов.
Инфекция может проникнуть из мочевого пузыря либо из кишечника. Возбудителями заболеваний становятся: стафилококки, стрептококки, кишечные палочки, грибы Candida и т.д.
Планирование семьи должно сопровождаться заботой о здоровье малыша. Если допустить развитие инфекций, чаще это приводит к пиелонефриту, гидронефрозу и бессимптомной бактериурии. Чуть реже беременные сталкиваются с гломерулонефритом, МКБ, аномалиями развития мочеточников. Ниже представлены проблемы с почками у матерей.
Пиелонефрит у беременных
Патология характеризуется падением концентрационной способности органа. Болезнь несет опасность матери, потом плоду. Вызывает осложнения: бактериальный шок, почечная недостаточность, невынашивание плода.
Пиелонефрит возникает впервые, обостряется, если у женщины проблемы с почками до беременности. Женщина подлежит госпитализации, если выявлены обострения пиелонефрита, признаки неблагоприятного состояния малыша.

Пиелонефрит у беременных может давать осложнения
Вызывают пиелонефрит стафилококки и грибы Candida, а еще синегнойные палочки, патогенные микроорганизмы. Инфекция распространяется от очага поражения по организму. Поэтому инфекции в зубах, миндалинах, гениталиях, желчном пузыре нужно ликвидировать.
Читайте также: УЗИ почек при беременности
Симптомы пиелонефрита
Врачи выделяют острый, хронический пиелонефрит.
Для острого вида характерны следующие признаки:
- высокая температура;
- внезапное ухудшение состояния;
- боли в пояснице и голове, охватывающие все тело;
- озноб;
- интоксикация;
- проблемы с мочеиспусканием.
Диагностика показывает наличие эритроцитов, лейкоцитов в моче, клеток эпителия, цилиндров. Анализ крови в лаборатории показывает падение показателя гемоглобина, лейкоцитоз, уменьшение альбуминов на фоне изменений белковых фракций, общего белка.

Для хронического течения болезни в период затишья тупые боли поясницы, повышено число лейкоцитов, выявляется белок. При обострении беременную нужно госпитализировать.
Как лечат пиелонефрит у беременных?
Во время вынашивания ребенка, после родов женщину, заболевшую пиелонефритом, лечат по принципам стандартной терапии, проводя посев биоматериала, проверяя чувствительность к антибактериальным препаратам. Беременным назначают диету, обогащенную витаминами, рекомендуют избегать переохлаждения.
Спать нужно на здоровой стороне, несколько раз принимать коленно-локтевую позу на 15 минут. Назначается курс антибиотиков, дезинтоксикационная терапия, спазмолитики, диуретические лекарства. Если лекарственная терапия не помогает, показана катетеризация мочеточников.

Пиелонефрит у беременных лечат курсом антибиотиков
Роды проходят естественным путем, кесарево нежелательно. Около 10% случаев при осложненном пиелонефрите проводят досрочные роды.
Беременность и гломерулонефрит
Среди других почечных патологий у беременных гломерулонефрит диагностируют в 1-9% случаев. Патология представляет собой болезнь клубочков почек инфекционно-аллергического характера. Возбудитель — стрептококк. Причиной гломерулонефрита становится грипп, ангина.

Клиническая картина гломерулонефрита характеризуется болями поясницы, головы, низкой работоспособностью, частыми позывами к мочеиспусканию. Первое – отечность под глазами, на ногах, животе. В анализах мочи обнаруживаются цилиндры, лейкоциты, эритроциты, белок. Тяжелая форма гломерулонефрита сопровождается анемией, повышением мочевины, креатинина.
Читайте также: Камни в почках при беременности
Чем опасно заболевание почек?
Состояние считается очень рискованным для мамы, поскольку 11% случаев случаются выкидыши, 29% — преждевременные роды. Есть вероятность почечной, сердечной недостаточности, энцефалопатии, осложнений, которые опасны гибелью женщины, ребенка. Среди других осложнений: кровотечение, тромбоцитопения, тяжелая гипокоагуляция, гибель недоношенного ребенка.
На ранних сроках женщина проходит обследование при выявлении патологии решается вопрос о целесообразности вынашивания плода. При остром гломерулонефрите показано прерывание беременности, а следующая возможна только спустя 3-5 лет после перенесенной патологии почек. Плохой прогноз ждет при хроническом гломерулонефрите, если выявлена азотемия, гипертензия, тогда продолжение беременности противопоказано.

Лечение женщин в положении проводит нефролог в тандеме с акушером-гинекологом. На ранних сроках назначается госпитализация беременной, лечение в стационаре, если состояние ухудшилось, риск выкидыша, гипоксии, гипотрофии плода. На 36-37 неделе женщину кладут в больницу, чтобы подготовить ее к родам, выбрать способ родоразрешения.
Есть ряд показаний, когда показано родоразрешение.
Это такие состояния:
- снижение почечной циркуляции крови;
- сбой в клубочковой фильтрации;
- снижение суточного диуреза;
- сбой в белковом обмене;
- повышение азота в анализах;
- гипертензия.
В некоторых ситуациях начинают готовить родовые пути по схемам. Показана профилактика кровотечений, назначаются спазмолитики. Кесарево не рекомендуется, если выявляются акушерские показания.
Лечение гломерулонефрита у матери
Острый гломерулонефрит лечат антибактериальными препаратами. В ход идет пенициллин и его производные. Дополнительно выписываются лекарства от давления, диуретики, а также ганглиоблокаторы, снижающие нагрузку на сердце.
Перед выбором того или иного препарата врач оценивает здоровье женщины, показания и противопоказания, индивидуальную чувствительность к лекарствам. Дополнительно проводится витаминотерапия.

Врач сможет назначить грамотное лечение
При выявлении почечной недостаточности в острой форме ставят катетер в мочеточники, чтобы провести диагностику и лечение.
Мочекаменная болезнь у беременной
Патология встречается реже предыдущих заболеваний, в 0,1-0,2% случаев от почечных болезней у беременных. Мочекаменную болезнь провоцирует сбой фосфорно-кальциевого обмена, изменения в щавелевой, мочевой кислоты, расширение почечных лоханок, мочевыводящих путей, плохое отведение мочи на фоне повышения ее концентрации – все ведет к МКБ. Другие причины заключаются в инфекционной природе.

Мочекаменная болезнь протекает на фоне пиелонефрита. Из-за нарушения уродинамики, расширения мочеточников камни могут начать патологическое движение, состояние беременной подвергается опасности.
Во время вынашивания плода женщина узнает о наличии камней в органах мочевыделения, заболевание начинает осложняться.
Симптомы и лечение МКБ
Симптомы почечных патологий проявляются и в случае мочекаменной болезни – гематурия, болевой синдром, изменение анализов мочи. Приступ боли возникает и отдает в, половые губы, область эпигастрия, ноги. Нужно дифференцировать камни в почках от холецистита, острого аппендицита.
Чтобы облегчить состояние, беременные ищут позу, когда боль могла бы снизиться. Это горизонтальное положение на боку, коленно-локтевая позиция – так можно снизить боль. У беременных возникает колика с правой стороны, что обусловлено давлением растущей матки.
Анализы крови – в норме, а в анализе мочи выявляются кристаллы солей, эритроциты и повышение лейкоцитов. Из-за приступа колики есть риск прерывания беременности, преждевременных родов. Иногда врачи говорят о досрочных родах, если не могут купировать приступ.

Диагностировать камни в мочевыделительной системы беременной женщины сложно, в первом триместре запрещено проводить рентген, во втором – не рекомендуется. Лучший вариант – выявить МКБ до беременности, что не трудно, если ответственно подходить к вопросу планирования детей.
Читайте также: Как бороться с почечной коликой при беременности?
Плановые операции по лечению МКБ не проводят, есть только ситуации, когда показана хирургия. Такие случаи, когда почечную колику не удается унять в течение долгого времени, у женщины выявляются острый пиелонефрит, анурию, невозможность отведения мочи.
Для купирования боли назначаются обезболивающие препараты с оглядкой на безопасность для плода, матери. Дополнительно назначают препараты противовоспалительного действия. Обязательно соблюдение диеты, которая исключает формирование камней.
Бессимптомная бактериурия
Такое состояние встречается у 10-45% женщин. Характеризуется повышенным числом вирулентных микроорганизмов без признаков инфекционного поражения органов мочевыделительной системы.
Бессимптомной бактериурией называют состояние, когда в 1 мл мочи, взятой через катетер, выявляют 100 тыс. бактерий (протей, кишечных палочек, клебсиелл, энтеробактерий и пр.). Женщины проходят диагностику, чтобы исключить наличие болезни органов мочевыделения.

Бессимптомная бактериурия встречается у 10-45% женщин
В четверти случаев с бессимптомной бактериурией развивается пиелонефрит в острой форме, поэтому беременным нужно своевременно пройти терапию антибактериальными препаратами, нитрофуранами и прочими медикаментами по назначению врача. В первом триместре не следует принимать тетрациклины, если в этом нет острой необходимости. Успех терапии контролируют с помощью бакпосева мочи.
Аномалии в развитии почек
Есть ряд аномалий, которые могут выявляться у женщин. Это удвоенная почка, дистопия, аплазия, а также подковообразная. Всем будущим матерям, у которых выявлены пороки в развитии матки, нужно обследоваться на повод аномалий в развитии.
Постановка диагноза не затруднена, есть возможность провести внутривенную урографию. Решение вопроса о ведении заболевания врачи решают с учетом тяжести аномалии, способности органа выполнять собственные функции. Тяжелая по прогнозам аномалия – поликистоз. Выявляется редко, а если диагностируется, функция органа нарушается, приходится рассматривать вопрос о сохранении плода.

Если один орган не функционирует, то оценивают функционал парного органа. В случае, когда вторая почка здорова, малыша можно сохранить и контролировать состояние матери.
Читайте также: Стент в почке при беременности
То же касается состояния, когда у женщины выявлена подковообразная и удвоенная почка. Если она дистопированная, рассматривается ее локализация. Когда расположение выше, чем безымянная линия (в зоне большого таза), то женщина способна родить самостоятельно. Когда орган ниже (в области малого таза), это помешает обычным родам или во время процесса возникнут сложности. Врачи заранее планируют, как будет вестись роды.
Для своевременного выявления и коррекции нарушенных функций, нужно сдавать анализ мочи, который представит акушер-гинеколог. Любые патологии опасны и для женщины, для плода, который развивается внутри нее. Нужно следить за здоровьем, заниматься профилактикой заболеваний.

47.Заболевания почек и беременность. Влияние на плод.
Заболевания почек оказывают неблагоприятное влияние на течение беременности, родов, послеродового периода и состояние плода. В свою очередь беременность ухудшает течение заболеваний почек (пиелонефрита и гломерулонефрита). В возникновении клинически выраженных нарушений уродинамики верхних мочевых путей у беременных женщин ведущее значение имеет изменение анатомо-топографических взаимоотношений между передней брюшной стенкой, костным кольцом таза, беременной маткой, предлежащей частью плода и мочеточниками.
Пиалонефрит и беременность.
Пиелонефрит — инфекционно-воспалительный процесс с преимущественным поражением интерстициальной ткани, канальцевого аппарата и стенок чашечно-лоханочной системы.
Пиелонефритом чаще болеют девочки и женщины.
Течение и ведение беременности.
Беременные с пиелонефритом составляют группу высокого риска по развитию осложнений.
Осложнения: невынашивание, гестоз, гипотрофия плода, внутриутробная гипоксия плода, внутриутробное инфицирование плода, острая почечная недостаточность, септицемия, септикопиемия, бактериальный шок.
Степень риска развития осложнений беременности зависит от давности пиелонефрита, степени поражения почек, общего состояния организма. Выделяют три степени риска:
I степень — неосложненное течение пиелонефрита, возникшего во время беременности
II степень — хронический пиелонефрит, развившийся до наступления беременности;
III степень — пиелонефрит, протекающий с гипертензией или азотемией, пиелонефрит единственной почки.
Ведение беременности и родов.
Больным с пиелонефритом показана плановая госпитализация в сроки:
1) До 12 недель при хроническом пиелонефрите.
Цель: обследование и решение вопроса о сохранении беременности;
Противопоказания к беременности при пиелонефрите: пиелонефрит с явлениями почечной недостаточности, пиелонефрит единственной почки.
2) За 2 недели до родов.
Цель: обследование и выбор тактики родоразрешения.
Лечение больных пиелонефритом при беременности:
1. Восстановление пассажа мочи с помощью катетеризации мочеточников.
2. Антибактериальная терапия: препараты назначают в зависимости от вида возбудителя и его чувствительности к антибиотикам: ампициллин 2 г/сут, оксациллин до 3 млн ЕД, метициллин до 4 млн ЕД/сут, натриевая или калиевая соль пенициллина — в I триместре беременности; гентамицин до 80-120 мг, канамицин 1,5-2 г/сут, цефалоспорины по 2-4 г/сут — во II и III триместрах.
Нитрофураны: фурагин, фурадонин, фуразолидон — во второй половине беременности.
Химиопрепараты: уросульфан, этазол, невиграмон, неграм, 5-НОК — назначают для усиления антибактериального действия совместно с антибиотиками в течение 2 недель.
Длительность антибактериальной терапии 7-10 дней.
3. Дезинтоксикационная и инфузионная терапия: ацесоль, реополиглюкин, гемодез, раствор Рингера. Гипертонические растворы использовать не рекомендуется.
4. Витаминотерапия.
5. Диетический режим с ограничением острой пищи и с применением кислого питья (клюквенный сок).
Родоразрешеиие.
1. Предпочтение отдается родам через естественные родовые пути.
2. Кесарево сечение по строгим акушерским показаниям.
Течение и ведение послеродового периода.
В послеродовом периоде обострение пиелонефрита наблюдается на 4-6 и 12-14 день (критические сроки). Необходимо произвести исследование мочи и экскреторную урографию, при которых отмечается изменение тонуса верхних мочевых путей, замедление эвакуации контрастного вещества при наличии бактериурии и лейкоцитурии, что указывает на наличие острого процесса в почках. После родов женщина обязательно должна быть проконсультирована урологом. Лечение пиелонефрита после родов рекомендуют продолжать в течение 1 месяца. Уродинамика восстанавливается, как правило, через 1 месяц после родов.
Гломерулонефрит и беременность.
Гломерулонефрит — инфекционно-аллергическое заболевание с поражением клубочкового аппарата почек.
Течение беременности.
Беременные с гломерулонефритом составляют группу риска по развитию осложнений.
Осложненя: гестоз; преждевременные роды; фетоплацентарная недостаточность, приводящая к развитию гипоксии и гипотрофии плода; увеличение перинатальной смертности.
Степень риска развития осложнений беременности зависит от формы гломерулонефрита, степени поражения почек, общего состояния организма. Выделяют три степени риска:
I степень (минимальная) — латентная форма гломерулонефрита;
II степень (выраженная) — типичное течение гипертонической формы хронического гломерулонефрита;
III степень (максимальная) — смешанная форма хронического гломерулонефрита, острый гломерулонефрит и любая форма заболевания, протекающая с азотемией и почечной недостаточностью.
Ведение беременности и родов.
Больным с гломерулонефритом показана плановая госпитализация в сроки:
1) До 12 недель беременности.
Цель: обследование, решение вопроса о пролонгировании беременности.
Противопоказания к беременности при гломерулонефрите: хронический гломерулонефрит, осложненный ХПН, гипертоническая и нефропатическая формы, острый гломерулонефрит, гломерулонефрит единственной почки.
2) В 36-37 недель — дородовая.
Цель: обследование, выбор метода родоразрешения.
Госпитализация в стационар показана при обострении гломерулонефрнта и присоединении гестоза, а также при нарушении состояния плода.
Лечение больных гломерулонефритом при беременности:
1. Диетический режим: при нефротической форме количество белка составляет 2 г/кг массы тела беременной (до 160 г/сут), поваренной соли — до 5 г/сут, жидкости — 800 мл/сут; при смешанной и гипертонической формах прием белка ограничивают до 1 г/кг массы тела беременной, соли — до 5 г/сут, жидкости — до 1000 мл/сут; при латентной форме ограничений в диете не требуется.
2. Салуретические мочегонные при отеках: дихлотиазид по 0,025-0,075 г 1 раз в сутки в течение 3-5 дней или через день; фуросемид по 0,04-0,08 г перорально или 1-2 мл в/в; спиронолактон по 0,025 г 6-8 раз в сутки, постепенно уменьшая дозу до 0,025 г. Вместе с мочегонными применяют хлорид калия по 1 г 3-4 раза в сутки.
3. Гипотензивная терапия.
4. Восполнение белкового дефицита введением сухой или нативной плазмы, альбумина, протеина, других белковых препаратов.
5. Десенсибилизирующая терапия.
6. Седативная терапия.
7. Профилактика и лечение синдрома задержки развития плода.
8. Кардиотоническая терапия.
9. Ультразвук на область почек, гальванизация «воротниковой» зоны.
Родоразрешение.
1. Преимущественно через естественные родовые пути.
2. Оперативное родоразрешение по строгим показаниям.
3. Показания для досрочного родоразрешения: обострение хронического гломерулонефрита, сопровождающееся нарушением функции почек; нарушение белкового обмена с нарастанием азотемии; повышение АД, присоединение позднего гестоза; ухудшение состояния плода.
Реабилитация после родов — 3-5 лет совместно у терапевта и нефролога.
Мочекаменная болезнь и беременность.
Течение и ведение беременности и родов.
Осложнения: невынашивание беременности, преждевременная отслойка плаценты – при почечной колике; внутриутробное инфицирование плода, гипоксия плода – при присоединении пиалонефрита.
Принципы лечения мочекаменной болезни при беременности:
1. Диета с преобладанием молочно-растительных продуктов.
2. Спазмолитическая терапия.
3. Анальгетические средства.
4. Паранефральная блокада.
5. Катетеризация мочеточника после хромоцистоскопии.
6. При присоединении пиелонефрита — антибактериальная терапия и восстановление пассажа мочи. 7. Хирургическое лечение мочекаменной болезни проводят при: длительно некупирутощемся приступе почечной колики; обтурационной анурии; атаке острого пиелонефрита, когда путем катетеризации лоханки не удается восстановить отток мочи.
8. Хирургическое лечение проводят в любые сроки беременности, операции щадящие (пиело- или уретеролитотомию, нефропиелостомию).
9. При восстановлении функции почки после хирургического лечения беременность сохраняют.
Противопоказания к беремеиности: отсутствие эффекта от комбинированного лечения и развитие почечной недостаточности.
Задачи врача женской консультации.
Основными задачами акушеров и гинекологов являются:
а) уменьшение материнской заболеваемости и смертности;
б) снижение перинатальной и младенческой заболеваемости и смертности;
в) работа по планированию семьи, профилактике абортов, лечению бесплодия;
г) профилактика злокачественных заболеваний женских половых органов;
д) снижение гинекологической заболеваемости;
е) оказание социально-правовой помощи.
Женские консультации проводят профилактические мероприятия, направленные на сохранение здоровья женщины, предупреждение осложнений беременности. Важным разделом работы женских консультаций являются предупреждение абортов, распространение знаний по контрацепции, сани-тарно-просветительская работа, направленная на формирование здорового образа жизни женщин.
Данные о наблюдении за беременными (обменная карта или выписка из «Индивидуальной карты») направляются в стационар, где после лечения или родов составляется подробная выписка из истории родов (болезни), которая снова поступает в амбулаторное звено.
Учреждения по наблюдению за беременными должны быть связаны с противотуберкулезным, кожно-венерологическим, онкологическим диспан- серами. В консультациях обеспечивают прием терапевта, стоматолога, венеролога окулиста, эндокринолога, психотерапевта, проводят физиопсихопро-филактическую подготовку к родам, консультации по социально-правовым вопросам (консультации юриста).
В базовых консультациях организуются специальные кабинеты или выделяется время для приема женщин, страдающих бесплодием, экстрагенитальными (сердечно-сосудистыми, эндокринными) заболеваниями во время беременности и вне ее, изосерологической несовместимостью крови матери и плода, невынашиванием.
Задачи медико-генетической консультации следующие: 1) диагностика генетически обусловленных заболевании; 2) выявление, учет, динамическое наблюдение за лицами с активно выраженными наследственными заболеваниями; 3) консультация больных, страдающих наследственными болезнями, и их родственников по поводу возможности выявления у них больного потомства; 4) оказание консультативной помощи сотрудникам медицинских учреждений и отдельным врачам по вопросам медицинской генетики.
Основные качественные показатели работы женской консультации — своевременность (до 12 нед) поступления беременной под наблюдение; выявление гестозов и других осложнений беременности; своевременность госпитализации беременных группы риска: с узким тазом, тазовым предлежанием, поперечным положением плода, крупным плодом, многоплодием, рубцом на матке, с резус-конфликтом, первородящие в возрасте старше 30 лет, а также с экстрагенитальными заболеваниями; процент применения специальных методов обследования и лечения; организация специализированных приемов.
Каждое амбулаторно-поликлиническое отделение для наблюдения за беременными должно быть оснащено лабораторной службой кабинетами функциональной (УЗИ, КТГ, ЭКГ) и рентгенологической диагностики физиотерапевтическим отделением.
В первой половине беременности женщина посещает врача 1 раз в месяц, во второй 2 раза в месяц.
Значение работ Н.М. Максимович – Амбодика в развитии акушерства.
Нестор Максимович ввёл новые наглядные методы преподавания, первым в России начав проводить занятия на акушерском фантоме и применяя его для изучения механизма как нормальных, так и патологических родов, а также для обучения различным акушерским приёмам и операциям. Фантом женского таза с деревянной куклой-ребёнком, а также прямые и изогнутые стальные щипцы («клещи») с деревянными рукоятками, серебряный катетер и прочие инструменты были изготовлены по его собственным моделям и рисункам.
Н. М. Максимович издал множество сочинений, большинство из них переводные. Он автор капитального труда «Искусство повивания, или Наука о бабичьем деле» — первого российского руководства по акушерству, который считался лучшим трудом XVIII века в этой области. По этому учебнику обучался ряд поколений русских акушеров. Многие положения до сих пор не утратили своей актуальности, например, описанные им формы узкого таза будущих матерей легли в основу классификаций узкого таза, предложенных в дальнейшем многими авторами.
Нестор Максимович первым в России описал асинклитическое вставление головки плода, при котором первой вставляется передняя часть или задняя часть теменной кости. Он одним из первых в России внедрил в практику наложение акушерских щипцов при операциях. Принцип операции при ножном предлежании плода актуален и сегодня.
Максимович был сторонником по возможности естественного протекания родов, он основоположник бережного ведения родового процесса, в основе которого лежит выжидательная тактика, которой придерживаются и современные акушеры. Ему принадлежит следующее выражение:
…Искусная и проворная бабка и благоразумный врач не о снискании тщетной себе славы, но о всеобщей пользе пекущиеся, больше могут сделать при родах одними своими руками, чем всеми прочими искусственными фудиями (инструментами). Особое значение учёный придавал патологии беременности, а также образу жизни будущей матери. Широкое распространение получил предложенный им метод массажа матки на кулаке с целью её сокращения, предупреждающий возможное послеродовое кровотечение. Подобный массаж применяется и в современной акушерской практике.
Н. М. Амбодик-Максимович получил наименование «отца русского акушерства».
Часть 5 «Искусства повивания» Нестора Максимовича, фактически, является первым руководством по педиатрии на русском языке. Он также является автором первых в Российской империи медицинских словарей и создателем российской медицинской терминологии
Иннервация и кровоснабжение наружных и внутренних половых органов
1. Кровоснабжение женских половых органов:
а) матки — происходит за счет маточных артерий, артерий круглых маточных связок и ветвей яичниковой артерии.
1) маточная артерия отходит от подчревной артерии в глубине малого таза вблизи до боковой стенки таза, подходит к боковой поверхности матки на уровне внутреннего зева. Не доходя до матки 1—2 см, она перекрещивается с мочеточником, располагаясь сверху и спереди от него, и отдает ему веточку. Далее маточная артерия делится на 2 ветви: шеечно-влагалищную, питающую шейку и верхнюю часть влагалища, и восходящую ветвь, идущую к верхнему углу матки. Достигнув дна, маточная артерия делится на 2 конечные ветви, идущие к трубе и к яичнику. В толще матки ветви маточной артерии анастомозируют с такими же ветвями противоположной стороны.
2) артерия круглой маточной связки является ветвью a. epigastrica inferior. Она подходит к матке в круглой маточной связке.
Кровь от матки оттекает по венам, образующим маточное сплетение, по 3 направлениям:
1) v. ovarica (из яичника, трубы и верхнего отдела матки)
2) v. uterina (из нижней половины тела матки и верхней части шейки)
3) v. iliaca interna (из нижней части шейки и влагалища).
Маточное сплетение анастомозирует с венами мочевого пузыря и прямокишечного сплетения.
б) яичник — получает питание из яичниковой артерии и яичниковой ветви маточной артерии.
Яичниковая артерия отходит длинным тонким стволом от брюшной аорты (ниже почечных артерий). Иногда левая яичниковая артерия может начинаться от левой почечной артерии. Яичниковая артерия спускается вдоль большой поясничной мышцы ретроперитонеально, перекрещивает мочеточник и проходит в связке, подвешивающей яичник, отдавая ветвь яичнику и трубе, и анастомозирует с конечным отделом маточной артерии, образуя с ней артериальную дугу.
Венозный отток из яичника осуществляется по vv. ovaricae, которые соответствуют артериям. Они начинаются от plexus pampiniformis (лозовидное сплетение), идут через lig. suspensorium ovarii и впадают в нижнюю полую вену (правая) и в левую почечную вену (левая).
в) влагалище: средняя треть получает питание из a. vesicalis inferior (ветвь a. hypogastricae), нижняя его треть — из a. haemorrhoidalis media (ветвь a. hypogastricae) и a. pudenda interna.
Вены влагалища образуют по боковым его стенкам венозные сплетения, анастомозирующие с венами наружных половых органов и венозными сплетениями соседних органов малого таза. Отток крови из этих сплетений происходит в v. iliaca interna.
г) наружные половые органы питаются из a. pudenda interna (клитор, мышцы промежности, нижний отдел влагалища), a. pudenda externa и a. lig. teretis uteri.
2. Иннервация женских половых органов: матка и влагалище — plexus hypogastricus inferior (симпатическая) и nn. splanchnici pelvini (парасимпатическая), яичник — plexus coeliacus, plexus ovaricus и plexus hypogastricus inferior, наружные половые органы — nn. ilioinguinalis, genitofemoralis, pudendus и из truncus sympaticus.
История развития отечественного акушерства.
В Древ. Руси помощь оказывали в монастырях и бабки-повитухи. Ломоносов указал о необходимости помощи. В 1757 г. в Москве открыта повиваль. школа. Купец Бецкой выделил ср-ва для 2 воспит. домов с родиль. госпиталями. Первые преподавали Шумлянский и Максимович-Амбодик (применял акушерские щипцы) В 1756 г. Эразмус впервые в России сделал кесарево, а в 1765 г. впервые применил щипцы. С 1765 г. во всех мед. ист-тах введено преподавание акушерства. Кашеварова-Руднева — первый врач-Ж. Красовский — узкие тазы, асептика-антисептика, оператив. акушерство. Лазаревич — исслед. по нерв. регуляции матки, обезболивание родов, разработал высокие щипцы. Феноменов — оператив. акушерство. Строганов — эклампсия и ее леч.
Качественные показатели работы акушерского стационара.
Общее количество родов. Зависит от количества коек: ОКБ – 75 коек, 1000 – 1100 родов в год.
Средняя годовая занятость койки. В N=300 дней (2 месяца на генеральную уборку по 1 месяцу 2 раза).
Средний койко-день – 15 (средняя длительность пребывания на койке).
Оборот койки – сколько больных за данные койко-дней (в ОКБ – 120 %)
Преждевременные роды 4 – 6 % обычный стационар, ОКБ – 11 %.
Поздние гестозы ОКБ – 23 %
Кровотечения в родах ОКБ – 2 %
Родовой травматизм ОКБ – 8,8 %
Частота оперативных вмешательств (КС) ОКБ – более 30 %
Послеродовые осложнения 1,6 %
Послеродовые инфекционные заболевания 1,2 %
Послеоперационный койко-день — 11 дней
Материнская смертность. На 100 тысяч живорожденных детей (смертность от беременности, от родов, от аборта, от внематочной беременности) – за 5 лет более 1600 женщин в родах. Только 1/3 – от беременности и родов, 2/3 – от абортов. Осложнения беременности и родов: 1) поздний гестоз; 2) кровотечение. В ОКБ материнская смертность – 17,2 на 100000 новорожденных.
Перинатальная смертность – высчитывается (число детей, умерших в первые 7 дней + число мертворожденных (анте- и интранатально)) х 1000 – число детей, родившихся живыми и мертвыми. Вычисляется в промилях. Пермская область 16 – 18 промили. ОКБ – до 34 промили.
 повышение температуры до показателей 38⁰ и выше;
повышение температуры до показателей 38⁰ и выше; малоподвижный образ жизни;
малоподвижный образ жизни;