Пальпация верхушечного толчка — Студопедия
Верхушечный толчок – это ограниченная ритмичная пульсация, которая образована ударом верхушки левого желудочка о грудную стенку. У 30 % здоровых людей верхушечный толчок не определяется, так как совпадает с пятым ребром.
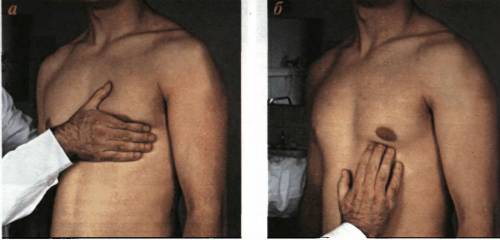
Для определения верхушечного толчка кладут ладонь правой руки на грудь обследуемого (у женщин предварительно отводят левую молочную железу вверх и вправо) основанием кисти к грудине, а пальцами к подмышечной области, между IV и VII ребрами. Затем мякотью концевых фаланг трех согнутых пальцев, поставленных перпендикулярно к поверхности грудной клетки, уточняют место толчка, продвигая их по межреберьям снаружи кнутри до того места, где пальцы при надавливании с умеренной силой начинают ощущать приподнимающиеся движения верхушки левого желудочка. Пальпация верхушечного толчка может быть облегчена наклоном верхней половины туловища обследуемого вперед, или же пальпацией во время глубокого выхода – в таком положении сердце более тесно прилегает к грудной стенке.
Если верхушечный толчок пальпируется, то определяют его свойства: локализацию, ширину, высоту, силу и резистентность.
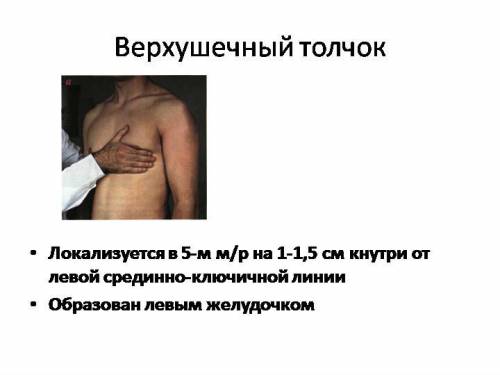
В норме верхушечный толчок располагается в 5-м межреберье на 1,5-2 см кнутри от среднеключичной линии. В положении на левом боку он смещается кнаружи на 3-4 см, на правом – кнутри на 1,5-2 см. При высоком стоянии диафрагмы (асцит, метеоризм, беременность) он смещается вверх и влево, при низком стоянии диафрагмы (эмфизема легких, у астеников) – вниз и кнутри (вправо). При повышении давления в одной из плевральных полостей (экссудативный плеврит, пневмоторакс) верхушечный толчок смещается в противоположную сторону, а при сморщивающих процессах в легком – в сторону патологического очага.
Надо помнить также, что бывает врожденная декстрокардия, и верхушечный толчок определяется справа.
В норме ширина верхушечного толчка равна – 1-2 см. Верхушечный толчок шириной более 2-х см, называется разлитым и связан с увеличением левого желудочка, менее 2-х см – ограниченным. Высота верхушечного толчка – это амплитуда колебания грудной стенки в области верхушечного толчка. Он может быть высоким и низким. Сила верхушечного толчка определяется давлением, которые ощущают пальцы. Она зависит от силы сокращения левого желудочка, от толщины грудной клетки. Резистентность верхушечного точка зависит от функционального состояния миокарда, его тонуса, толщины и плотности сердечной мышцу.
Резистентность определяется давлением пальцев, которое необходимо приложить, чтобы оттолкнуть верхушечный толчок.
По силе верхушечный толчок бывает: умеренной силы, сильный и слабый.
По резистентности верхушечный толчок бывает: умеренно резистентным, повышенно резистентным и нерезистентным.
В норме верхушечный толчок пальпаторно воспринимается пульсирующим образованием умеренной силы и резистентности. При компенсаторной гипертрофии левого желудочка без дилатации верхушечный толчок сильный и повышенно резистентный, а его смещение влево и вниз и увеличение ширины свидетельствует о тоногенной или миогенной дилатации левого желудочка. Разлитой, но низкий, слабый, нерезистентный (мягкий) верхушечный толчок – это признак развивающейся функциональной недостаточности миокарда левого желудочка.
Апикальный пульс используется кардиологами при исследовании частоты сокращений левого желудочка сердца. Он также известен как «верхушечный толчок». В норме он прощупывается между 5 и 6 ребром.
Содержание записи:
Что такое верхушечный толчок и где расположен?
Сердце — это мышца, общей функцией которой является постоянное перекачивание крови по кровеносной системе организма. Оно расположено с задней части грудины. Вершина его расположена над диафрагмой. Когда сердце бьется, то мышцы касаются стенки грудной клетки, что можно почувствовать, приложив руку к левой стороне груди.
Человеческое сердце имеет форму, напоминающую грушу. Апикальный или верхушечный пульс — это сердцебиение, которое прослушивается на сердечной верхушке в области левого желудочка. Это одна из сердечных камер, которая принимает кровь из лёгких, перемещает ее к аортальному клапану, затем к дуге аорты, и кровь затем течет через остальную часть тела. Это непрерывный цикл.
Частота сердечных сокращений определяется по ударам, слышимых на вершине сердца, в течение одной полной минуты. Есть несколько причин, почему этот пульс предпочтительнее, чем подсчет обнаруживаемого сердцебиения на запястье или шее. У некоторых людей наблюдаются нерегулярные сердечные сокращения, которые не всегда передаются в артерии конечностей.
Следовательно, пульс, который считается в запястье, может отличаться от верхушечного пульса.
Частоту сердечных сокращений детей младшего возраста и младенцев оценивают по апикальному пульсу, потому что трудно посчитать частоту ударов на руках или ногах младенцев.
Верхушечный толчок в норме – это ритмично пульсирующее выпячивание межрёберного пространства в районе сердечной верхушки на грудную стенку. Оно создается толчками, образующимися во время систолы. В период диастолы сердце приходит в нормальное положение. Если удар верхушки сердца приходится на ребро, то толчок невидим для врача.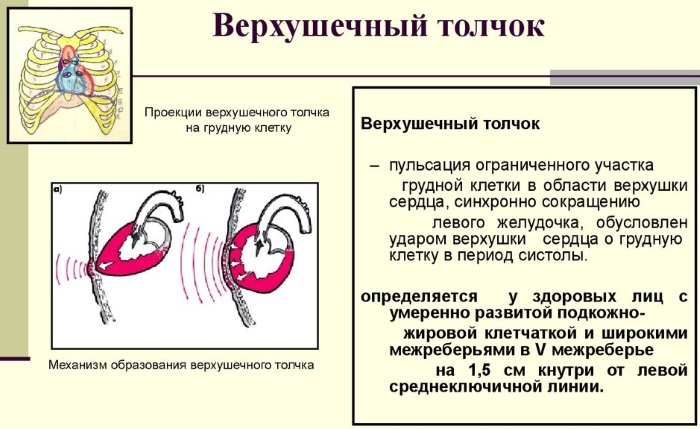
Верхушечный толчок можно определить и как систолическое выпячивание пространства между ребрами. Точку апикального, верхушечного пульсирования можно найти в левой части груди, чуть ниже грудного соска. Эта позиция примерно соответствует нижнему заостренному концу сердца.
Свойства в норме и при отклонениях
Верхушечный толчок можно прослушать при помощи пальцев или с помощью стетоскопа. Оба варианта эффективны.
Прослушивая пульс, следует обратить внимание на скорость сердцебиения:
- Замедленное биение нормально для человека, который находится в хорошей физической форме. Но замедление может наступить под влиянием некоторых медицинских препаратов.
- Учащённый темп у взрослых людей говорит о том, что человек имеет повышенное давление или нарушения сердечной деятельности. А также характерен для людей, занимающихся физическими упражнениями, детей младшего возраста.
Перед пальпацией пульсирование осматривается врачом при прямом, а затем боковом освещении. Угол поворота при осмотре меняется на 90°.
Верхушечный толчок предоставляет широкую картину сердечной деятельности для врача и помогает установить правильный диагноз.
| Характер удара | ||
| В норме | Аномальный | |
| Короткий ранний (систолический) импульс, ощущаемый на площади 2-3 см² | Свойство импульса | Возможные нарушения |
| Гипердинамический импульс (очень короткий импульс большой амплитуды) | Тиреотоксикоз, анемия, сепсис, авитаминоз, дефект межжелудочковой перегородки | |
| Пульсирующий импульс | Гипертония, стеноз аорты, | |
| Гиподинамический импульс (слабый или отсутствующий верхушечный импульс) | Инфаркт миокарда | |
Все выводы о качестве верхушечного толчка основаны в большинстве случаев на субъективном анализе и многолетнем опыте врачей.
Положительный и отрицательный
Верхушечный толчок в норме является, как правило, положительным. В редких случаях он может быть отрицательным.
Под воздействием образовавшихся спаек перикарда обнаруживается симптом отрицательного верхушечного толчка. Это происходит, когда во время систолы грудная клетка не выпячивается на месте апикального толчка, а втягивается внутрь.
В зоне V межреберья в момент сокращения желудочка образуется вакуум. В результате происходит втягивание межрёберного пространства и возникает отрицательный апикальный толчок.
При положительном толчке происходит пульсирующее выпячивание пространства между ребрами.
В каких случаях не определяется (не пальпируется)?
Некоторые физические условия нарушают передачу импульса верхушки к стенке грудной клетки:
- ожирение;
- выпот в перикарде;
- скопление жидкости в плевре;
- подкожная эмфизема.
Невозможно найти место верхушечного удара при наличии деформации позвоночника, стенки грудной клетки или отклонении трахеи.
Почему может быть смещен?
Верхушечный толчок в норме определяется ограниченным ритмическим биением. У некоторых людей импульс может иметь разлитую пульсацию, быть более сильным или слабым. На смещение верхушечного толчка влияют изменения в сердце или органах, его окружающих.
| Точка пульса | Причины смещения |
| Смещение влево | Недостаточность клапанов митрального или аорты, поражение миокарда. Правосторонний плеврит, пневмоторакс, гидроторакс, недостаточность трёхстворчатого клапана. |
| Смещение вправо | Левосторонний пневмоторакс, гемоторакс, левосторонний экссудативный плеврит, декстрокардия. |
| Отклонение влево и вниз | Недостаточность клапанов аорты (дилатация левого желудочка). |
| Смешение по направлению к центру | Смещение сердца вправо по причине левостороннего гидроторакса, пневмоторакса, пневмосклероза. |
| Смещение вверх и влево | Происходит при состояниях, когда повышается уровень стояния диафрагмы (метеоризм, ожирение, ацидоз). |

Не следует путать смещение толчка и смещаемость. Если больной лежит на левом боку, то апикальное пульсирование смещается влево на 3-4 см. При положении на правом боку смещаемость происходит вправо на 1,5 см. У беременных с увеличенным весом пульс перемещается влево. У людей с никотиновой зависимостью – вправо.
Устойчивое изменение расположения пульса, смещение, происходит при внутренних нарушениях.
Ширина и площадь
Площадь апикального толчка определяется шириной между II и IV и пальцами, расположенными у внешней и внутренней границы видимой пульсации. Показатель здорового человека не превышает 2 см. Если ширина менее 2 см, такой толчок называют ограниченным.
Увеличение площади отмечено у спортсменов, людей, занимающихся тяжёлым физическим трудом.
Что влияет на изменение площади верхушечного толчка:
| Увеличенная площадь | Уменьшенная площадь |
| Миокардит | Хорошо развитая мускулатура |
| Сердечные пороки | Узкие межреберные пространства |
| Гипертония | Усиленное питание |
| Опухоль заднего средостения | |
| Дилатация левого желудочка |

Границы толчка устанавливаются на 1 этапе пальпации. Качественную оценку врач дает в процессе 2 этапа прощупывания пациента.
Разлитой
Разлитой сердечный толчок прощупывается в 2 или нескольких межреберных промежутках.
Усиленный верхушечный толчок, площадь которого более 2 см² (разлитой), свидетельствует о гипертрофии правого или обоих желудочков сердца.
В случае увеличения левого желудочка апикальный пульс смещен вниз, имеет локальную точку, часто усилен.
Ограниченный
Локализованный пульс прощупывается в V межреберье. На местоположение влияет пол, конституция человека, уровень стояния диафрагмы. У некоторых женщин толчок определяют в области IV межреберного пространства, у гиперстеников он приходится на срединно-ключичную линию.
Высота
Высокий апикальный пульс определяется по амплитуде подъёма пальцев и проявляется в следующих случаях:
- ускоренное сердцебиение;
- высокое стояние диафрагмы;
- глубокий выдох, при котором сердечная верхушка сближается со стенкой грудной клетки;
- опухоль заднего средостения;
- гипертрофия левого желудочка.
Низкий толчок проявляется в случае:
- ожирения;
- левостороннего экссудативного плеврита;
- перикардита;
- глубокого вдоха;
- эмфиземы лёгких.
Верхушечный толчок в норме имеет среднюю высоту. Он присущ нормостеникам, людям с нормальной шириной межреберных расстояний.
Величина размаха колебаний межреберья не превышает 2-3 мм и зависит от некоторых факторов:
- толщины грудной стенки;
- динамики сократительной способности миокарда;
- гемодинамического типа состояния сердечно-сосудистой системы.
Сила
Силу верхушечного толчка можно определить следующим образом:
- усиленный толчок приподнимает палец;
- пульсирующий, средней силы легко определяется, но палец не приподнимает;
- слабый толчок сложно найти.
Сила пульсирующего толчка, так же как и площадь, зависит от местоположения сердца в грудной клетке, но в основном от сократительной мощности левого желудочка.
Пульсация средней силы определяется у человека с умеренным питанием, стандартным физическим развитием, нормальной гемодинамикой.
Усиленные толчки происходят при возрастании скорости и силы сократительной работы левого желудочка. Наблюдается чаще у спортсменов, у людей после эмоционального стресса, рабочей нагрузки. Патологические причины связаны с гипертрофией левого желудочка, опухолью заднего средостения, тиреотоксикозом, при сморщивании легочной ткани.
Слабые толчки можно обнаружить у вполне здоровых людей. К ним относятся пациенты с усиленным питанием, мощно развитыми мускулами.
Патологии, влияющие на уменьшение силы толчка:
- эмфизема подкожная;
- ожирение;
- левосторонний пневмоторакс;
- слипчивый перикардит;
- кардиосклероз;
- сердечные пороки.
Наиболее тревожная причина снижения силы – уменьшение сократительной возможности миокарда.
Если врач заметил одновременность изменений некоторых параметров, то на этом основании делаются следующие выводы:
| Свойства | Объем | Нарушение | Объем | Нарушение | Объем | Нарушение |
| Площадь | Увеличена | Нормальная сократительная способность миокарда, мышечная гипертрофия | Увеличена | Дилатация левого желудочка, снижение его функций | Снижена | Повреждение миокарда |
| Высота | Увеличена | Увеличена | Снижена | |||
| Сила | Увеличена | Снижена | Снижена |
Сила или слабость верхушечного толчка определяется во время глубокого вдоха, а пациент должен при этом лежать на спине.
Резистентность
Наличие резистентности определяется силой давления пальцев, которую необходимо приложить для «погашения» апикального толчка. При высоком артериальном давлении, сужении устья аорты, возникают препятствия для прохождения потока крови из левого желудочка в аорту. Это делает верхушечный толчок неподатливым, резистентным.
Пульс может быть умеренным, когда ткань при пальпации воспринимается как податливая. Толчок именуется резистентным, если ткань плотная, что возникает при гипертрофии левого желудочка. Пульсация может приобрести куполообразную форму, когда увеличена площадь и сила толчка. Чаще это происходит при аортальных пороках.
Другие виды нежелательных вибраций
В том случае, когда сердечный толчок становится разлитым и захватывает другие области, такие как подмышечная впадина, надчревная область, он становится распространенным. Это состояние характерно для порока сердца.
В кардиологии известен и симптом «кошачьего мурлыканья». Это происходит по причине дрожания грудной стенки. Он определяется пальцевой или ладонной пальпацией и обусловлен низкочастотными колебаниями потока крови, который проходит через суженое отверстие клапана.
Обнаруженный признак сопоставляют с пульсом на сонной артерии. Если удары совпадают, то констатируется систолическое «мурлыканье». Если апикальный толчок и удар на сонной артерии не совпадают, то констатируют диастолическое «мурлыканье».
Систолическое дрожание характерно при сужении устья легочной артерии. Диастолическое проявляется при стенозе правого атриовентрикулярного отверстия, что является редким пороком.
Нормальные показатели у детей и взрослых по возрастам
Таблица показателей апикального пульса:
| Возрастная группа | Показания в норме |
| Новорожденные | 80 – 140 ударов/мин |
| Дети от 4 до 9 лет | 75 – 120 ударов/мин. |
| Дети до 15 лет | 50 -90 ударов/мин |
| Взрослые люди | 60 – 100 ударов/мин. |
Верхушечный толчок в норме у взрослого человека, если он не превышает 100 или не ниже 60 ударов/мин. Идеальный сердечный ритм в покое и во время физической активности у всех людей очень разный.
Причины, по которым пульс может повышаться:
- страх или беспокойство;
- высокая температура;
- недавняя физическая активность;
- боль;
- гипотония;
- потеря крови;
- недостаточное потребление кислорода.
Кроме того, частота сердечных сокращений, которая постоянно превышает норму, может быть признаком болезни сердца, сердечной недостаточности или сверхактивной щитовидной железы. На понижение воздействуют лекарства, которые могут повлиять на частоту сердечных сокращений.
Пошаговый алгоритм пальпации
Прощупывание апикального пульса проводится в 2 этапа. Для этого используются ориентиры на теле.
Они включают в себя:
- костную точку грудины;
- межреберные промежутки;
- срединно-ключичную линию (воображаемая линия, проходящая вниз по телу от середины ключицы).
I этап:
- Врач стоит справа от больного. Правую руку накладывает на грудь пациента. Основание кисти ложится на грудину, а пальцы при этом охватывают площадь от III до VI ребра.
- Врач кистью прижимается к грудной клетке, сгибая при этом II, III, IV пальцы, отыскивая место колебания межреберья.
В том случае, если пульсация не определяется, пациент должен наклониться вперед на 50°. Это делается для того, чтобы сердце максимально приблизилось к грудной клетке. Перед наклоном необходимо выдохнуть.
На 2 этапе пальпации врач определяет место толчка, вид, площадь, силу, податливость, высоту.
Методика пальпации:
- Врач разворачивает руку пальцами вверх на месте найденной пульсации. Фаланги пальцев при этом должны располагаться вдоль межреберья.
- Медленно перемещая пальцы, слегка погружая их в межреберное пространство, врач оценивает качественное состояние пульса.
Верхушечный толчок можно увидеть лишь у 50% людей. У остальных он скрыт слоем жира, мышц, отдалением сердца от грудной клетки или на него влияет эмфизема, часто сопровождающая пожилых пациентов. Пульсирование хорошо просматривается у астеников, нормостеников и людей с тонким жировым и мышечным слоем.
Что такое сердечный толчок?
Сотрясение передней стенки грудной клетки, вызванное сокращением сердца, называется сердечным толчком. Он происходит синхронно систоле желудочков. В фазе напряжения изменяется форма и величина сердца, что и делает возможным соприкосновение поверхности желудочков с грудной стенкой. Исследование сердечного толчка проводится при помощи осмотра, пальпации, звукового сигнала.
В фазе напряжения изменяется форма и величина сердца, что и делает возможным соприкосновение поверхности желудочков с грудной стенкой. Исследование сердечного толчка проводится при помощи осмотра, пальпации, звукового сигнала.
Алгоритм определения
Сердечный толчок пальпируют следующим образом:
- Рука врача укладывается на прекардиальную область, пальцы при этом находятся на уровне верхушечного толчка, а ладонь – у правого края грудины, затем производится пальпация. Так оценивается прекардиальная область.
- Оценив состояние на этом уровне, рука врача смещается до III ребра и здесь также проводится пальпация.
 Таким образом врач, при имеющемся сердечном толчке, различает колебание нижней части грудины, пульс у краев грудины и эпигастральную пульсацию.
Таким образом врач, при имеющемся сердечном толчке, различает колебание нижней части грудины, пульс у краев грудины и эпигастральную пульсацию.
Что дает звуковой анализ?
Ультразвуковой метод исследования систолической и диастолической функции сердечной мышцы включает в себя регистрацию колебаний звуковой частоты. Характер акустических явлений позволяет исследовать состояние кардиогемодинамики сердца и его механической деятельности.
Частотный спектр, получаемый на записи, отображает синхрон и согласованность работы правого и левого сердца.
Заболевания, выявляемые при пальпации, особенности верхушечных толчков при патологиях
Наиболее частым расстройством, которое выясняется при пальпации, является увеличение объёма левого желудочка, когда устойчиво повышается давление в большом круге кровообращения. На это влияют злоупотребление алкоголем, физические перегрузки. Это приобретенная патология, которая со временем устраняется. Но возможно выявление и других нарушений, более серьёзных.
При гипертонии
На ранних стадиях гипертоническая болезнь выражена неярко. Однако и в этот период можно выявить симптомы: головную боль, сердечные боли, сосудистый невроз. На развитие болезни влияет гипертрофия левого желудочка. При пальпации обнаруживается усиленный верхушечный толчок.
Другие свойства верхушечной пульсации:
- толчок положительный;
- разлитой;
- резистентный;
- куполообразный в некоторых случаях;
- имеет смещение влево и вниз.
При гипертрофии желудочка
Это состояние, при котором мышцы левого желудочка утолщаются, что часто связано с неконтролируемой гипертонией. Процесс не постоянный, но в некоторых случаях может привести к сердечной недостаточности. При лечении основной проблемы утолщенный желудочек может со временем уменьшаться в размерах.
При гипертрофии увеличивается сила верхушечного толчка, происходит смещение до передней подмышечной линии, и вниз, до 6–7 межреберья. Пульсация становится разлитой, высокой, принимает куполообразную форму.
При ишемической болезни сердца
Недостаточное обеспечение сердечной мышцы кислородом, питательными веществами приводит к поражению миокарда. Главный фактор развития заболевания – атеросклероз коронарных артерий, за счет чего сокращается снабжение сердечной мышцы кровью.
При визуальном осмотре области сердца верхушечный толчок не обнаруживается.
При пальпации врач определяет:
- положительный верхушечный толчок;
- пальпация пульса проводится в 5 межрёберном пространстве по направлению к внешней стороне от левой срединно-ключичной линии;
- пульсация разлитая, низкая, резистентная;
- площадь толчка 3 см².
Прослушивание верхушечного толчка – это наиболее эффективный способ оценки сердечной деятельности. Если пульс выходит за пределы нормы, имеется нерегулярное сердцебиение, следует обязательно посетить врача кардиолога.
Автор: Беляева Анна
Видео о верхушечном толчке
Пальпация сердца:
Верхушечный толчок. Пальпация области сердца
Верхушечный толчок. Пальпация области сердца
Пальпация области сердца позволяет выявить и уточнить характеристику верхушечного толчка и других пульсаций в прекардиальной области.
Ладонь правой руки необходимо положить на область сердца так, чтобы ее основание находилось у левого края грудины, а верхушка пальцев — у передней подмышечной линии между IV и VI ребрами. Сначала определяют толчок всей ладонью, затем в месте его пульсации кончиками 2-х пальцев, поставленных перпендикулярно к поверхности грудной клетки.
В норме верхушечный толчок пальпируется в V межреберье на 1,5-2 см кнутри от срединной ключичной линии.
Ширина верхушечного толчка в норме 2 см. Если ширина верхушечного толчка меньше 2 см, то он называется ограниченным, если больше — разлитым.
Сила верхушечного толчка измеряется давлением, которое он оказывает на пальпирующие пальцы и зависит от силы сердечных сокращений, степени гипертрофии левого желудочка и от сопротивления в сосудистой системе, выбрасываемой из сердца крови.
Резистентность верхушечного толчка определяется по сопротивлению пальпируемой области пальцам врача и позволяет получить представление о плотности сердечной мышцы.
Пальпируя верхушечный толчок, необходимо обратить внимание на его расположение и на изменение ширины, высоты и силы.
При правостороннем гидротораксе или пневмотораксе верхушечный толчок смещается влево и книзу.
При заболеваниях сердца смещение верхушечного толчка связано с изменением размеров сердца и, прежде всего, левого желудочка. При гипертрофии левого желудочка (аортальные пороки, гипертоническая болезнь) верхушечный толчок смещается влево и вниз. При резкой гипертрофии правого желудочка происходит смещение верхушечного толчка только влево (недостаточность 3-хстворчатого клапана, митральные пороки сердца).
При наличии у больного аортального или митрального стеноза выявляется симптом кошачьего мурлыканья — дрожание грудной клетки, обусловленное турбулентным током крови через узкое отверстие. Для его выявления необходимо положить ладонь на грудную клетку в области сердца. Различают систолическое и диастолическое дрожание прекардиальной области.
При пальпации надчревной области рука врача может уловить пульсацию под мечевидным отростком или несколько ниже. В первом случае пульсация чаще всего обусловлена резко гипертрофированным правым желудочком и при глубоком вдохе выражена более отчетливо. Во втором — расширением брюшной аорты (или тонкой брюшной стенкой) и при глубоком вдохе становится менее отчетливой. При патологии сердца, в частности, недостаточности трехстворчатого клапана, выявляется пульсация печени.
Пальпация артерий служит для оценки их состояния и производится тремя пальцами: 2-м и 4-м пальцами правой руки врач вытесняет кровь из артерии, а 3-м ощупывает ее стенки. В норме они ровные и эластичные. При повышенном артериальном давлении за счет мышечного напряжения стенки артерий становятся плотными. Извилистыми, плотными они становятся при атеросклерозе артерий.
Пальпация области сердца
Пальпация области сердца позволяет определить и уточнить характер верхушечного толчка, выявить сердечный толчок;
Верхушечный толчок образуется в результате изменения тонуса и формы сердца во время систолы. При этом верхушка перемещается вперед, приподнимается и вызывает смещение грудной стенки вверх.
У 1/3 здоровых людей верхушечный толчок упирается в ребро и не пальпируется. Пальпацию верхушечного толчка проводят в положении стоя в два этапа. Первый этап состоит в определении ориентировочной локализации верхушечного толчка. С этой целью правую ладонь следует плотно наложить на грудь таким образом, чтобы основание кисти располагалось на грудине, указательный палец — вдоль 5 межреберья, а другие пальцы — в ниже лежащих 6 и 7 межреберьях. При таком расположении пальцев можно определить местоположение верхушечного толчка при всех возможных его изменениях. Второй этап включает детализацию свойств верхушечного толчка, если конечно он пальпируется. При этом мякоть концевых фаланг трех средних пальцев правой руки следует расположить вдоль соответствующего межреберья и тщательно пропальпировать пульсирующий участок грудной стенки на всем протяжении.
Вначале определяют локализацию верхушечного толчка. Верхушечный толчок соответствует левой границе сердца, поэтому, во-первых, следует определить его левую границу. В норме при положении человека стоя она располагается на 1-2 см кнутри от левой срединно-ключичной линии. Положение верхушечного толчка зависит от изменений в самом сердце и в окружающих его органах.
Затем определяют характер верхушечного толчка – положительный он или отрицательный. В норме верхушечный толчок представляет собой ритмическое выбухание грудной стенки — это так называемый положительный верхушечный толчок. При слипчивом перикардите наблюдается втяжение грудной клетки. Такой верхушечный толчок называют отрицательным.
Далее, оценивают площадь (ширину) и высоту верхушечного толчка в сантиметрах. Под шириной верхушечного толчка понимается площадь производимого им сотрясения грудной клетки. Поскольку зона сотрясения ограничена с двух сторон ребрами, измеряют ширину пульсации соответствующего межреберья. В норме ширина верхушечного толчка не превышает 1-2 см. Такой верхушечный толчок называется ограниченным. Если ширина верхушечного толчка превышает 2 см, его называют разлитым.
Высотой верхушечного толчка называют величину амплитуды его колебаний. В норме она не превышает 3-5 мм. Такой верхушечный толчок называют низким. Верхушечный толчок с увеличенной амплитудой колебаний (более 5 мм) называют высоким.
Обычно изменение ширины и высоты верхушечного толчка происходит синхронно. Ширина и высота верхушечного толчка зависят от ряда факторов:
· величины и силы сокращений левого желудочка;
· близости прилегания верхушки сердца к грудной стенке;
· толщины грудной стенки;
· ширины межреберных промежутков.
Следует помнить, что диагностическое значение имеет только увеличение ширины и высоты верхушечного толчка. Сила верхушечного толчка характеризуется величиной давления, которое он оказывает на пальпирующие пальцы. Она зависит от толщины грудной стенки, близости положения верхушечного толчка и силы сокращений грудной стенки. При гипертрофии мышцы левого желудочка сила верхушечного толчка увеличивается, он становится усиленным или сильным.
Резистентность или плотность верхушечного толчка определяется путем давления на него кончиками пальцев правой руки. При гипертрофии левого желудочка плотность верхушечного толчка повышается и он становится резистентным.
Таким образом, для выраженной гипертрофии и расширения левого желудочка характерен разлитой, высокий, резистентный верхушечный толчок.
Следующим этапом является пальпаторное определение сердечного толчка. Для этого ладонь правой руки необходимо плотно приложить слева от грудины от 3 межреберья до эпигастральной области. В норме в этой зоне пульсация отсутствует. Она определяется только при гипертрофии правого желудочка.
При пальпации прекардиальной области помимо пульсаций можно ощутить также дрожание грудной клетки, напоминающее «мурлыкание кошки», так называемое «кошачье мурлыканье».
В основе его происхождения лежит вибрация, возникающая при прохождении крови через суженные отверстия клапанов.
При сужении левого атриовентрикулярного отверстия дрожание ощущается в области верхушки сердца. При сужении устья аорты дрожание ощущается во 2 межреберье справа от грудины.
| | | следующая лекция ==> | |
| Осмотр области сердца | | | Перкуссия сердца |
Дата добавления: 2014-01-04 ; Просмотров: 1252 ; Нарушение авторских прав? ;
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Осмотр и пальпация области сердца
Осмотр области сердца
При осмотре области сердца следует обращать внимание на возможные локальные деформации грудной клетки у больных с разнообразными врожденными и приобретенными заболеваниями сердца. В основе таких деформаций в большинстве случаев лежит выраженная гипертрофия желудочков.
Если заболевание (например, порок сердца) сформировалось в детском возрасте, может возникать заметное выпячивание грудной стенки в области сердца (сердечный горб). Западение грудины характерно для врождённой дисплазии соединительной ткани, которая нередко сопровождается поражениями сердечно-сосудистой системы (пролапс клапанов, аномальные хорды и др.).
При осмотре области сердца можно выявить также усиленную пульсацию в области верхушечного или сердечного толчка, что свидетельствует о наличии выраженной гипертрофии миокарда ЛЖ или ПЖ. Усиленная пульсация в области основания сердца может быть признаком аневризмы или диффузного расширения аорты или лёгочной артерии.
Пальпация сердца
Методическая пальпация области сердца нередко позволяет получать чрезвычайно важную информацию о состоянии сердца и крупных сосудов. В ряде случаев этот простой метод даёт возможность выявить признаки гипертрофии миокарда ЛЖ и ПЖ, дилатации полостей сердца, расширений магистральных сосудов (косвенно) и аневризмы аорты или ЛЖ.
При этом определяют верхушечный и сердечный толчок, эпигастральную пульсацию. Сначала всегда пальпируют верхушечный толчок, в большинстве случаев образованный верхушкой ЛЖ, затем сердечный толчок (зона абсолютной тупости сердца) и эпигастральную область, которые в известной степени отражают состояние ПЖ.
После этого приступают к пальпации магистральных сосудов: пульсацию аорты выявляют во II межреберье справа от грудины и в яремной вырезке, а ствола лёгочной артерии — во II межреберье слева от грудины.
Усиление верхушечного толчка свидетельствует о гипертрофии миокарда ЛЖ, а его смещение влево и увеличение площади (разлитой верхушечный толчок) — о дилатации ЛЖ. При концентрической гипертрофии миокарда ЛЖ (без его дилатации) верхушечный толчок усиленный и концентрированный, при эксцентрической гипертрофии — усиленный и разлитой. Смещения средостения, в том числе верхушечного толчка, могут быть обусловлены также экстракардиальными причинами.
Сердечный толчок определяют слева от грудины и несколько кнутри от верхушечного толчка в зоне абсолютной тупости сердца, образованной ПЖ. В норме сердечный толчок не определяют. Только у худощавых пациентов и лиц с астеническим телосложением в этой области можно обнаружить незначительную пульсацию. Появление усиленного сердечного толчка свидетельствует о наличии гипертрофии миокарда ПЖ.
Её лучше определять на высоте глубокого вдоха, когда сердце, расположенное на диафрагме, несколько опускается вниз. У здорового человека здесь нередко можно выявить небольшую передаточную пульсацию брюшной аорты, которая уменьшается на высоте глубокого вдоха.
У пациентов с эксцентрической гипертрофией миокарда ПЖ в эпигастральной области, особенно па высоте глубокого вдоха, определяют усиленную разлитую пульсацию. Пальпация магистральных сосудов включает определение пульсации и дрожания в области сердца.
Определение пульсации в области сердца
Кончиками пальцев пальпируют во II межреберье справа (восходящий отдел аорты), слева от грудины (ствол лёгочной артерии) и в яремной вырезке (дугу аорты). В норме при пальпации области магистральных сосудов иногда удаётся определить слабую пульсацию только в яремной вырезке.
Усиленая пульсация во II межреберье справа от грудины аще всего свидетельствует о расширении или аневризме восходящего отдела аорты. Усиленная пульсация в яремной вырезке может быть связана с увеличением пульсового давления в аорте при аортальной недостаточности или гипертонической болезни или наличием аневризмы дуги аорты; после значительной физической нагрузки такое усиление пульсации отмечают даже у здоровых лиц.
Появление значительной пульсации во II межреберье слева от грудины свидетельствует обычно о расширении ствола точной артерии, чаще в результате лёгочной артериальной гипертензии.
Определение дрожания в области сердца
В прекардиальной области иногда можно выявить так называемое систолическое или диастолическое дрожание, обусловленное низкочастотным сотрясением грудной клетки в результате передачи колебаний, возникающих при прохождении крови через суженные клапанные отверстия.
— Диастолическое дрожание на верхушке сердца возникает при сужении левого АВ-отверстия (митральный стеноз), когда во время диастолического наполнения ЛЖ кровь из левого предсердия (ЛП), встречая преграду в области стенозироваиного митрального клапана, образует турбулентный поток.
— Систолическое дрожание на аорте (во II межреберье справа от грудины и в яремной вырезке) выявляют в случае сужения устья аорты. Ниже представлена схема, позволяющая правильно интерпретировать некоторые изменения, выявляемые при пальпации области сердца.
Пальпация сердца
Пальпация сердца
При осмотре грудной клетки можно видеть сердечный горб (gibbus cordis) – это выпячивание грудной стенки в области сердца в 3, 4 и даже 5 межреберьях, что свидетельствует о значительном увеличении правого желудочка, которое появилось в раннем возрасте при податливой грудной клетке. Таким образом, сердечный горб – это признак врожденного или приобретенного в раннем возрасте порока сердца. Общее выбухание предсердной области, а особенно сглаживание межреберных промежутков имеет место при выпотных перикардитах.
Аневризма аорты может вызвать разрушение грудины и ребер, когда во втором межреберье справа отмечается выпячивание в виде эластической опухоли, пульсирующей при пальпации.
Расширение вен на передней поверхности грудной клетки наблюдается при портальной гипертензии или при заболеваниях сердца, в частности при перикардитах, особенно слипчивых, констриктивных.
Можно обнаружить пульсацию сосудов, определить верхушечный толчок, эпигастральную пульсацию, что будет рассмотрено при описании данных пальпации сердца.
Пальпация сердца. Пальпация области сердца
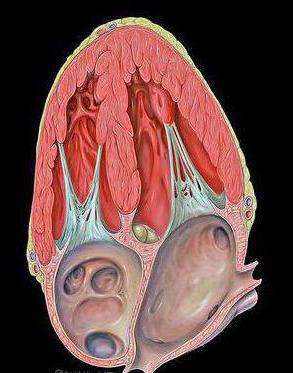
Прежде всего определяют верхушечный толчок, описанный Траубе, и его свойства. Известно, что сердце расположено на диафрагме между органами средостения и фиксировано у основания большими сосудами. Верхушка, образуемая левым желудочкрм, прилежит к грудной стенке. Она свободно подвижна и при систоле приподнимается и продвигается вперед, прижимаясь к грудной стенке. Этому способствует и удлиннение больших сосудов в систоле во время их наполнения.
Сама же сердечная мышца в период систолы значительно плотнеет. Благодаря этим двум факторам – наибольшему приближению к грудной стенке и максимальной плотности мышц – можно пальпировать, а нередко и видеть периодическое выпячивание грудной стенки, синхронное систоле желудочков, которое и называется верхушечным толчком.
Определяют локализацию толчка, его площадь (ширину), высоту и силу. Пальпация осуществляется ладонью правой руки, расположенной основанием кисти к грудине, а пальцами – к подмышечной области.
Затем меняют положение пальцев, располагая руку вертикально, и кончиками пальцев уточняют локализацию верхушечного толчка. Обычно он располагается в 5 межреберье на 1,5 см кнутри от левой срединно-ключичной линии.
В положении на левом боку он смещается влево на 3-5 см, в положении на правом боку – на 1-1,5 см. Он более смещаем у астеников. Площадь (ширина) верхушечного толчка равна 1,5-2 см 2. Величина размаха грудной стенки называется высотой толчка. Верхушечный толчок хорошо прощупывается у молодых лиц, а также при тонкой грудной стенке. Высота и ширина верхушечного толчка уменьшается при ожирении, отеке подкожной клетчатки. Кроме того, верхушечный толчок не определяется, когда он локализуется не вмежреберье, а соприкасается с ребром. При экссудативных перикардитах верхушечный толчок не пальпируется.
Пальпация сердца. Изменение локализации толчка.
Из соседних органов на положение толчка влияет положение диафрагмы. При высоком стоянии диафрагмы (асцит, метеоризм, беременность) верхушечный толчок смещается несколько вверх и влево. При низком стоянии диафрагмы (после родов, операций) он опускается вниз и вправо. Различные деформации грудной клетки смещают толчок. Особенно это касается кифосколиотической грудной клетки. Различные процессы в легких и плевре меняют положение толчка. Так, экссудативный плеврит, пневмоторакс смещают его в противоположную сторону, особенно при левосторонней локализации. Плевро-перикардиальные спайки и ателектаз сдвигают толчок в больную сторону. При декстакардии толчок располагается справа.
При увеличении и гипертрофии левого желудочка толчок смещается влево (до передней и даже средней подмышечной линии) и одновременно вниз (в 6-7 межреберья). При гипертрофии проавого желудочка он смещен влево.
При гипертрофии левого желудочка кроме смещения толчка вниз и влево, увеличивается и его сила. Он становится энергичным, приподнимает грудную клетку и становится приподнимающим. Он может стать куполообразным, производя впечатление подкатывающегося полушара. Такой толчок характерен для аортальных пороков, и прежде всего для недостаточности аортального клапана. Толчок усилен при гипертонической болезни и некоторых врожденных пороков сердца.
Когда наступает дилятация левого желудочка, то верхушечный толчок становится менее сильным и уширяется по площади. Он пальпируется в 2-3 межреберьях поверхностью ладони и называется разлитым.
При гипертрофии и дилятации правого желудочка определяется не верхушечный, а сердечный точок, то есть колебания над всей областью сердца. При этом, как правило, наблюдается и эпигастральная пульсация. В этих случаях левый желудочек оттесняется и не принимает участия в образовании верхушечного толчка.
Верхушечный толчок может стать отрицательным, то есть при каждой систоле межреберные промежутки втягиваются, а не выпячиваются, что имеет место при слипчивом медиастино-перикардите, при плевро-перикардиальных спайках, что объясняется непосредственной тягой сокращающейся мускулатуры желудочков, спаянных с грудной стенкой. Но отрицательный верхушечный толчок может возникнуть и при других условиях.
При резкой недостаточности трехстворчатого клапана правый желудочек выбрасывает только часть крови в легочную артерию, тогда как значительная часть крови возвращается в правое предсердие и полые вены, а также в вены печени, не имеющие клапанов, которые могли бы воспрепятствовать обратному кровотоку. Вследствие быстрого падения давления в правом желудочке происходит диффузное втягивание грудной стенки. В то же время в систолу происходит выпячивание в области печени – так называемая положительная венозная пульсация. Если положить обну руку на печень, а другую на сердце, то над печенью будет ясно ощущаться систолический пульс, а над сердцем – диастолическая отдача, то есть возврат к исходному положению (так называемый качательный феномен или симптом качелей).
Иногда к верхушечному толчку в пресистоле или же после него в протодиастоле присоединяются добавочные толчки, во время которых аускультативно высушиваются добавочные тоны (ритм галопа).
При недостаточности аортального клапана добавочный толчок крови в начале диастолы вследствие регургитации может быть настолько выраженным, что верхушечный толчок, как писал Н.Д.Стражеско, может стать двойным. При усилении тонов сердца (хлопающий первый тон, акцент второго тона) можно прощупать короткие толчки, соответствующие тонам (симптом двух молоточков). При грубых наложениях на перикарде, особенно в положении больного сидя, немного наклонившись вперед, можно пальпировать трение листков перикарда, что аускультативно соответствует шуму трения перикарда. Можно пальпировать пульсацию аневризмы сердца.
Пальпаторно можно определить и своеобразное явление в виде колебания, дрожания грудной стенки, так называемое «кошачье мурлыкание» (fremissement cataire), которое зависит от завихрения крови на месте сужения. Феномен описал в 1811 году Corvisar, затем в 1816 году его стали определять при пороках сердца. Название было дано Лаэннеком, который связал его с митральным стенозом.
Чаще всего дрожание пальпируется на верхушке сердца в диастолу, имеет место пресистолическое усиление при стенозе левого атроио-вентрикулярного отверстия. Дрожание может определяться во 2 межреберье справа, причем в этих случаях оно сильно выражено, совпадает с ситолой и указывает на наличие стеноза устья аорты. То же явление, но во 2 межреберье слева свидетельствует о стенозе устья легочной артерии. Этот феномен может отмечаться и при других пороках сердца. При врожденных пороках дрожание локализуется соответственно расположению дефекта. Наличие дрожания всегда подтверждает органический характер шума.
Как было указано выше, можно пальпировать пульсацию аневризмы аорты в области 2-3 межреберий. При аневризме дуги аорты, при недостаточности аортального клапана можно прощупать пульсацию аорты в яременой ямке, для чего больной должен свести вперед и слегка поднять плечи.
Верхушечный толчок. Пальпация области сердца
Что такое сердечный толчок? Медицинским работникам хорошо знакомо это понятие. Тем же, кто не имеет отношения к медицинской деятельности, это определение мало о чем говорит. Как производить пальпацию, чтобы узнать местонахождение сердечного толчка, а также некоторые нюансы этой процедуры будут интересны каждому, при этом информация, представленная в настоящей статье, будет полезна и тем, кто только желает научиться медицинским азам.
Сердечный толчок
Сердечный толчок — это пульсация участка передней грудной стенки, которая совпадает с сокращениями сердца. Она может быть видна при осмотре больного. Хотя в некоторых случаях верхушечный толчок можно не увидеть:
- при ожирении;
- узких межреберных промежутках;
- развитой мускулатуре;
- больших молочных железах.
Лучше всего он заметен у людей с астеническим телосложением. Чтобы обнаружить его, помимо осмотра, пальпируют предсердечную область и определяют расположение сердечного толчка, оценивают его свойства для получения дополнительной информации.
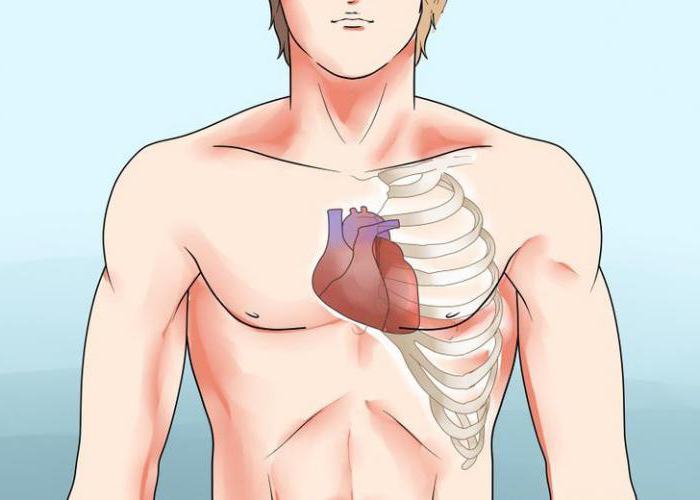
Техника пальпации
Правую руку располагают в проекции предполагаемого толчка, между 3 и 6 ребром в области верхушки сердца. Определяют пульсацию всей ладонной поверхностью, а затем локализуют ее кончиком указательного пальца. Его необходимо устанавливать перпендикулярно грудной клетке. При распространенной пульсации определяют наиболее левую и нижнюю ее область. Эта точка и является местом сердечного толчка. Кстати, выбирают место, где определяется выпячивание грудной клетки, мякотью концевой фаланги ощупывающего пальца, а не его боковыми поверхностями.
Если почувствовать верхушечный толчок сердца из-за особенностей грудной клетки затруднительно, то проводят пальпацию с наклоненной вперед грудной клеткой, или пациента укладывают на левый бок. Мышца сердца в этих положениях плотно прилежит к грудной клетке и отодвигает край левого легкого.
В положении на левом боку, сердечный толчок опускается ниже и левее на 2 см, поэтому местом толчка принимают то межреберье, где определено сокращение, но на 2 см медиальнее от области толчка. Пальпация верхушечного толчка на выдохе повышает шансы определения его местоположения, потому что в момент подъема диафрагмы, сердце, совершая маятникообразное движение влево и вверх, переходит в более горизонтальное положение, отодвигая край левого легкого.
Медиками определяются определенные свойства сердечного толчка:
- расположение;
- резистентность;
- распространенность;
- высота.
Расположение сердечного толчка
Сокращения верхушки сердца формируют сердечный толчок. Верхушка лежит чуть медиальнее срединно-ключичной линии, в 5-м межреберье слева. Она располагается относительно свободно и совершает маятникообразные движения. Если изменяется положение тела, смещается и локализации толчка. Некоторые варианты смещения толчка были описаны выше.
При повороте человека на правый бок выраженного смещения области предсердной пульсации не происходит, а левое легкое, в это время, надвигаясь на сердце, может полностью отодвинуть его от грудной стенки. Поэтому, в норме, на правом боку, предсердная пульсация может почти исчезать.

Патологическое смещение пульсации сердца
Смещение пульсации разделяют на два типа:
- Смещение, не связанное с сердечной патологией (пневмоторакс, гидроторакс, сморщивание легкого, эмфизема легких, измененный уровень стояния диафрагмы — асцит, беременность, метеоризм, исхудание)
- Патологическая пульсация, связанная с сердечной патологией.
В последнем случае смещение происходит влево из-за увеличения левого желудочка, иногда до передней подмышечной линии, и вниз, до 6,7,8 межреберий. Расширение правого желудочка тоже дает смещение границы сердца влево, однако толчок остается в 5 межреберье.
Распространенность сердечной пульсации
Площадь выпячивания сердечного толчка составляет около 2 см². Если же она оказывается большей, то говорят о разлитом или распространенном толчке. При меньшей площади он является ограниченным.
Распространенная пульсация возникает, если сердце большей своей поверхностью прилежит к грудной стенке. Это наблюдается:
В отсутствии этих состояний разлитой толчок может являться результатом расширения сердца (всего или любых его отделов).

Ограниченный сердечный толчок возникает, когда сердце меньшей площадью прилежит к грудной клетке. Причиной этому может служить:
Высота сердечного толчка
Высота сердечного толчка — амплитуда пульсирующего участка грудной клетки. Различают высокий, низкий и нормальный сердечный толчок. Причины низкого такие же, как и для ограниченного. Соответственно, причины разлитого формируют высокий верхушечный толчок. Он также возникает при тахикардии, вследствие тиреотоксикоза, лихорадки, у курильщиков, при сильном напряжении.
Резистентный сердечный толчок – пульсация, которая дает ощущение толстой, плотной мышцы при пальпации, нелегко поддающейся давлению рукой. Так, в случае если она носит еще и разлитой, сильный характер, то ее определяют как куполообразный верхушечный толчок. В норме он не определяется, а формируется при аортальных пороках или гипертензии, когда развивается гипертрофия левого желудочка.
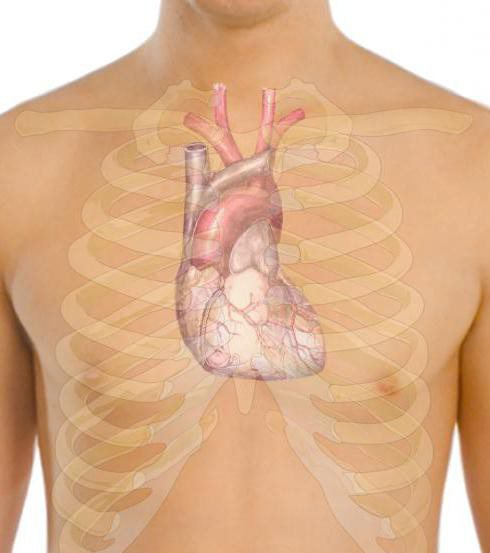
Отрицательный сердечный толчок
Втягивание грудной стенки в области сердечного толчка во время систолы — это отрицательный верхушечный толчок. Он появляется при выраженном расширении правого желудочка, который оттесняет кзади верхушку левого желудочка. Систолическое сокращение его может формировать подобный феномен.
Втягивание межреберных промежутков возникает при слипчивом перикардите.
Другие пульсации
Диагностически значимыми пульсациями являются пульсация аорты, легочной артерии и надчревная пульсация. Первая из них незаметна в норме. Патологическая же пульсация появляется во II межреберье справа у края грудины. К причинам ее возникновения относят:
- сморщивание правого легкого;
- расширение аорты (сифилис, аневризма восходящей аорты, пороки аортальных клапанов).
Пульсация легочной артерии (II межреберье слева от грудины) – результат легочной гипертензии при пороках митрального клапана.
Надчревная пульсация обнаруживается в подложечной ямке. Причины ее появления:
Заключение
Вышеописанные методы исследования важны для практического врача, однако в связи с развитием аппаратной диагностики, приверженность врачей к определению патологии путем осмотра и пальпации последние десятилетия значительно снизилась.
Вместе с тем, необходимость в продолжении вышеописанной практики весьма велика. Специалистов, определяющих верхушечный толчок путем пальпации, следует поощрять и распространять более активно информацию о применении этого метода в медицине.
Во многих случаях применение пальпации приводило к положительным результатам, в том числе и к раннему диагностированию болезни. Определяемый специалистом верхушечный толчок (в норме и при различных патологиях) является серьезным показателем для установления методов лечения пациентов.
Локализации верхушечного толчка
⇐ ПредыдущаяСтр 8 из 8| Сердечные | 1. Стеноз и недостаточность аортального клапана. | кнаружи влево и вниз до 6-7 межреберья |
| 2. Недостаточность митрального | влево кнаружи | |
| и трехстворчатого клапанов | влево | |
| Внесердечные | Изменение высоты диафрагмы. | |
| 1.низкое стояние диафрагмы – у астеников 2.высокое стояние диафрагмы – у гиперстеников | вниз и вправо во внутрь вверх и влево кнаружи | |
| Патология органов дыхания: | ||
| 1.односторонний процесс (пневмо-, гидроторакс) | в противоположную от поражения сторону | |
| 2.обтурационный ателектаз | в больную сторону | |
| Повышение давления в брюшной полости: асцит, метеоризм, ожирение, беременность | вверх и влево кнаружи |
Верхушечный толчок не пальпируется в норме у 30% пациентов, так как он может быть закрыт ребром, а также при патологии — выпотном перикардите, при скоплении большого количества жидкости или газа в плевральной полости слева.
При декстрокардии верхушечный толчок локализуется в 5 межреберье на 1-2 см кнутри от правой срединно-ключичной линии.
Ширина верхушечного толчка определяется после нахождения его локализации. 2 и 3 пальцы правой руки располагают перпендикулярно к поверхности грудной клетки.
Установив вначале 2-й палец в месте максимальной пульсации, 3-й передвигают вправо кнаружи до прекращения пульсации под пальцем. Затем 3-й палец возвращают в первоначальное положение, а 2-й палец передвигают влево кнутри до прекращения пульсации под пальцем.
Отметку ставят в обоих случаях по внутреннему краю пальца. Расстояние между двумя отметками соответствует ширине верхушечного толчка.
Запомните! В норме ширина верхушечного толчка 1- 2 см.
Учитывая, что в норме верхушечный толчок локализуется в одном межреберье, а ширина одного межреберного промежутка 1см., то можно рассчитать площадь верхушечного толчка, умножив его ширину на 1 см.
Запомните! В норме площадь верхушечного толчка 1-2 см2.
Если площадь верхушечного толчка меньше 1 см2 , то он называется ограниченным, если больше 2 см2 — разлитым.
Таблица 3. Причины ограниченного верхушечного толчка
| В норме | 1.узкие межреберные промежутки 2.у гиперстеников 3.во время глубокого вдоха |
| При патологии | 1.ожирение 2.эмфизема легких 3.левосторонний экссудативный плеврит |
| Причины разлитого верхушечного толчка | |
| В норме | 1.у астеников 2.широкие межреберные промежутки 3.во время выдоха |
| При патологии | 1.недостаточность митрального клапана 2.недостаточность и стеноз аортального клапана 3.артериальная гипертензия 4.обтурационный ателектаз 5.опухоль заднего средостения |
Высота верхушечного толчка характеризуется амплитудой колебания грудной клетки в области верхушки сердца, зависит от силы сердечных сокращений. Высота верхушечного толчка обратно пропорциональна толщине грудной стенки и расстоянию от нее до сердца. Это свойство изменяется в одном направлении с его шириной. Следовательно, высокий верхушечный толчок всегда будет разлитым, а низкий — ограниченным. Для определения высоты толчка пальпирующие пальцы устанавливают параллельно грудной клетке в месте
максимальной пульсации. О высоте толчка судят по отклонению пальпирующих пальцев от передней стенки грудной клетки.
Запомните! В норме верхушечный толчок умеренной высоты.
При патологии, а иногда и в норме, верхушечный толчок может быть низким или высоким (таблицы 4,5).
Таблица 4. Причины низкого верхушечного толчка
| В норме | 1.узкие межреберные промежутки 2.у гиперстеников 3.во время глубокого вдоха |
| При патологии | 1.ожирение 2.эмфизема легких 3.левосторонний экссудативный плеврит |
Таблица 5. Причины высокого верхушечного толчка
| В норме | 1.у астеников |
| 2.широкие межреберные промежутки | |
| 3.во время выдоха | |
| При патологии | 1.недостаточность митрального клапана |
| 2.недостаточность и стеноз аортального | |
| клапана | |
| 3.артериальная гипертензия | |
| 4.обтурационный ателектаз | |
| 5.опухоль заднего средостения | |
| 6.анемия, лихорадка, токсикоз |
Сила верхушечного толчка измеряется давлением, которое он оказывает на пальпирующие пальцы и зависит от силы сердечных сокращений, степени гипертрофии левого желудочка и от сопротивления в сосудистой системе, выбрасываемой из сердца крови. Для определения силы верхушечного толчка, пальпирующие пальцы устанавливают параллельно грудной клетке в месте максимальной пульсации и подавляют пульсацию нажатием до ее исчезновения.
Запомните! В норме верхушечный толчок умеренной силы.
Усиленный верхушечный толчок («приподнимающийся») — единственный прямой признак гипертрофии левого желудочка. При выраженной гипертрофии левого желудочка верхушечный толчок становится широким,высоки м, усиленным, резистентным и при пальпации дает ощущение плотного упругого купола («куполообразный»). Такой толчок бывает при аортальной недостаточности. При сращениях перикарда с передней стенкой грудной клетки (слипчивый перикардит) можно наблюдать во время систолы желудочков не выпячивание грудной стенки, а втяжение. Такой толчок называется «отрицательным».
Резистентность верхушечного толчка определяется по сопротивлению пальпируемой области пальцам врача, что позволяет получить представление о плотности сердечной мышцы. Для этого 2 и 3 пальцами правой руки, расположенными перпендикулярно к поверхности грудной клетки в месте максимальной пульсации, надавливают на грудную клетку. При выраженном сопротивлении мышцы сердца говорят о резистентном верхушечном толчке.
Резистентный верхушечный толчок наблюдается при гипертрофии
левого желудочка (недостаточность аортального и митрального клапана, стеноз устья аорты, артериальная гипертензия).
При гипертрофии и дилатации правого желудочка появляется резко выраженная пульсация в области абсолютной тупости сердца (часть сердца, не прикрытая легкими, соответствующая передней стенке правого желудочка) и в надчревной области, где она может быть видна глазом и определена пальпаторно. Эта пульсация соответствует сердечному толчку.
Сердечный толчок — это пульсация передней стенки грудной клетки, обусловленная ударом о нее гипертрофированного правого желудочка. Сердечный толчок пальпируется всей ладонной поверхностью кисти и ощущается как сотрясение участка грудной клетки в области абсолютной тупости сердца (IV-V межреберье слева от грудины) (рисунок 2а).
Запомните! У здоровых людей сердечный толчок не выявляется.
Рисунок 2.

При наличии у больного аортального или митрального стеноза выявляется симптом «кошачьего мурлыканья» — дрожание передней стенки грудной клетки, обусловленное турбулентным током крови через узкое отверстие. Для его выявления необходимо положить ладонь на грудную клетку в области сердца. Различают систолическое (рисунок 2б) и диастолическое дрожание. Существует несколько причин, приводящих к систолическому и диастолическому дрожанию (рисунок 2 в).
Рисунок 2в.

Таблица 6. Другие пульсации в области сердца.
| Тип пульсации | Локализация | Диагностическое значение |
| Надчревная | Под мечевидным отростком | Гипертрофия правого желудочка. Выражена при глубоком вдохе |
| Пульсация аорты | Ниже мечевидного отростка | Расширение брюшной аорты. Тонкая брюшная стенка. Менее выражена при глубоком вдохе |
Особо необходимо отметить возможность появления у больных с кардиальной патологией пульсации печени. Она может быть передаточной или истинной. Для различия врач правой рукой охватывает край печени или, если он выступает из-под ребра, ставит на ее поверхность 2 соприкасающихся пальца. Передаточная пульсация обусловлена передачей сокращений (гипертрофия, дилатация правого желудочка) на печень. При каждом сердечном сокращении рука врача улавливает перемещение печени в одном направлении, а пальцы, приподнимаясь, остаются сближенными. Истинная пульсация печени обусловлена возвратом крови из правого предсердия в нижнюю полую вену и вены печени (недостаточность 3-х створчатого клапана). Пальпирующая рука врача улавливает изменение объема печени во всех направлениях, а пальцы несколько разъединяются.
Перкуссия сердца
Перкуссия — основной клинический метод определения границ сердца и сосудистого пучка, их размеров и положения. При перкуссии над областью сердца возникает тупой звук, так как сердце — мышечный орган. Но сердце с двух сторон окружено легкими и частично прикрыто ими, поэтому при перкуссии над этой частью возникает притупленный звук, то есть относительная тупость сердца, определение которой соответствует истинным размерам сердца. Тупость, которая определяется при перкуссии над участком передней поверхности сердца, не прикрытого легкими, называется абсолютной тупостью сердца. Перкуссия сердца позволяет определить величину, конфигурацию, положение сердца и величину сосудистого
пучка.
Правила перкуссии:
1.Перкуссия сердца проводится в вертикальном положении больного с опущенными вниз руками, при невозможности соблюдения этого правила — в горизонтальном положении.
2.Врач при перкуссии может сидеть или стоять, находясь справа от пациента.
3.Дыхание должно быть поверхностным.
4.Палец плессиметр (3 палец правой руки) плотно прикладывают к грудной клетке и всегда располагают параллельно предполагаемой границе, перкутируя строго по межреберьям.
5.Перкуссию ведут от ясного легочного звука к притупленному или к тупому в зависимости от цели перкуссии.
6. Выявленная граница отмечается по наружному краю пальца-плессиметра, обращенного к органу, дающему более громкий звук.
Сила перкуторного удара зависит от цели перкуссии: при определении границ относительнойтупости используется тихая перкуссия, при определении границ абсолютной тупости сердца — тишайшая.
Перкуссия сердца выполняется в определенной последовательности:
1.Определение границ относительной тупости сердца (тихая перкуссия).
2.Определение конфигурации сердца (тихая перкуссия).
3.Определение поперечного размера сердца.
4.Определение границ абсолютной тупости сердца (тишайшая перкуссия).
5.Определение сосудистого пучка и его размеров (тихая перкуссия).
Сердечный толчок – колебание на ограниченном участке груди в районе нахождения сердца, вызванное сокращением органа и является внешним проявлением его деятельности.
Измененная форма и величина сердца при его напряжении приводит к возникновению колебаний в момент соприкосновения верхушки сердца с грудной клеткой.
В период диастолы (расслабления) желудочков, сердце уменьшается в размерах и несколько отстраняется от грудины, что приводит к исчезновению выпячивания.
Методика определения
Определение сердечного толчка происходит при помощи осмотра и пальпации и предшествует выслушиванию издаваемых им звуков.
Правильно проведенная перкуссия также является довольно информативным методом, но на сегодняшний момент она практически не применяется.
С помощью кардиографии также возможна фиксация колебаний, которые возникают на груди и являются следствием сердечной деятельности.
Для обследования пациента методом кардиографии специалисты прибегают к зеркальному кардиографу Франка
Однако, результаты кардиографии при определении сердечного толчка не всегда могут быть точными и зависят различной проекции толчка на грудь, толщины подкожного слоя, воспринимающих свойств аппарата и т. д.
Визуальный осмотр и пальпация
Визуальный осмотр и пальпация пригодны исключительно для выявления верхушечного толчка. Он возникает, когда левый желудочек и межжелудочковая перегородка совершают движение к грудной клетке.
Дополнительные сердечные толчки возможны при патологических изменениях в желудочках, предсердиях и крупных сосудов. Важно системное нахождение этой симптоматики.
Визуальный осмотр пациента является первоначальным этапом исследования сердечной деятельности и в некоторых случаях более эффективна, чем пальпация.
Необходимо направить луч света по касательной к предполагаемому месту пульсации, который будет способствовать наилучшему выявлению толчков при сердечной работе.
Следует учесть, что при некоторых особенностях тела человека, визуальное наблюдение толчка может отсутствовать, например:
- избыточный вес;
- маленькие промежутки между ребрами;
- развитая мускулатура;
- молочные железы больших размеров или в них находятся имплантаты.
У людей астенического телосложения, вибрации заметны наиболее ярко.
Пальпация является методом диагностики, осуществляемая путем прощупывания тканей и органов руками. Обследование не имеет противопоказаний и применяется для всех категорий пациентов
После осмотра переходят к методу пальпации, который включает в себя следующие действия:
- Расположение правой руки в районе предполагаемого толчка (между 3 и 6 ребрами области верхней части органа).
- Первоначально пульсация определяется всей ладонью с дальнейшей локализацией указательным пальцем (подушечкой).
- Распространенная пульсация предполагает определение ее крайней левой области в нижней части. В этом месте собственно и проявляется толчок.
Наиболее результативным является прощупывание, когда пациент наклоняется или находится лежа на левом боку после глубокого выдоха. Если человек располагается на правом боку, левое легкое отодвигает сердце от грудной клетки, что делает невозможным прослушивание толчков.
Обследование женщин предполагает поднятие левой молочной железы.
В результате под пальцем возникает ощущение ритмичных колебаний, возникающих при ударах левого желудочка об грудную клетку.
Локализация толчка
Верхушка сердца при сокращении формирует вибрации грудной клетки. Верхушка довольно свободно располагается и ритмично двигается. При перемещении тела, соответственно отклоняется и положение маятника.
Осмотр и пальпация сокращений правого желудочка невозможны, т. к. они не приводят к возникновению видимых и ощущаемых колебаний груди. В некоторых случаях наблюдается слабая пальпация движений правого желудочка в детском или юношеском возрасте при небольших переднезадних размерах грудной клетки.
Нормальным расположением толчка считается пятое межреберье медиальней левой мамиллярной линии на 1–1,5 см.
Смещение вибраций может свидетельствовать о патологических процессах в организме или наблюдаться при беременности, метеоризме, чрезмерной потере веса.
Верхушечный толчок, смещенный влево, возникает вследствие:
- заболеваний, одним из симптомов которых является увеличенный левый желудочек: аортального стеноза , гипертонической болезни, недостаточности митрального клапана;
- оттеснение левого желудочка в левую сторону правым при увеличенных размерах последнего;
- наполнения жидкостью или воздухом плевральной полости с правой стороны;
- высокого стояния диафрагмы, которая смещает левый желудочек в левую сторону в период вынашивания ребенка, при избыточной массе тела, повышенном содержании газов в кишечнике, скоплении жидкости в брюшной полости.
Аортальная недостаточность приводит к смещению колебаний в левую сторону и вниз.
Смещенный толчок в правую сторону и вниз вызывает низкое стояние диафрагмы, к которому может привести эмфизема легких и пониженной массе тела.
Выпотный пер
Пальпация: Верхушечный толчок в пятом межреберье по левой срединно-ключичной линии усилен, концентрированный. Сердечный толчок и эпигастральная пульсация не выявляются. У больного имеются признаки
а) гипертрофии левого желудочка без его дилатации.
б) значительной дилатации левого желудочка. Гипертрофии его не выявляется.
в) гипертрофии и значительной дилатации левого желудочка.
г) гипертрофии и дилатации правого желудочков.
Осмотр области сердца: верхушечный толчок виден на глаз, усиленный, смещенный до передней левой аксиллярной линии. Пальпация: Верхушечный толчок расположен в шестом межреберье по передней аксиллярной линии, разлитой, усиленный. Сердечный толчок и эпигастральная пульсация не выявляется. У больного имеются признаки
а) гипертрофии левого желудочка без его дилатации.
б) значительной дилатации левого желудочка. Гипертрофии его не выявляется.
в) гипертрофии и значительной дилатации левого желудочка.
г) гипертрофии и дилатации правого желудочков.
Видны на глаз сердечный толчок и эпигастральная пульсация. Верхушечный толчок не определяется. Пальпация: Верхушечный толчок расположен в пятом межреберье на один сантиметр кнутри от левой срединно-ключичной линии, не изменен, концентрирован. В области абсолютной тупости сердца и эпигастрии определяется усиленная и разлитая пульсация. У больного имеются признаки
а) гипертрофии левого желудочка без его дилатации.
б) значительной дилатации левого желудочка. Гипертрофии его не выявляется.
в) гипертрофии и значительной дилатации левого желудочка.
г) гипертрофии и дилатации правого желудочков.
Перкуссия сердца. Границы относительной тупости сердца: правая — на один сантиметр вправо от правого края грудины, левая — по передней левой аксиллярной линии, верхняя — второе межреберье. У больного имеются признаки
а) дилатации левого желудочка.
б) дилатации левого и правого желудочков.
в) дилатации левого предсердия и левого желудочка.
г) дилатации левого предсердия и правого желудочка.
Перкуссия сердца. Границы относительной тупости сердца: правая — на три с половиной сантиметра вправо от правого края грудины, левая — на один сантиметр кнутри от левой срединно-ключичной линии, верхняя — второе ребро. У больного имеются признаки
а) дилатации левого желудочка.
б) дилатации левого и правого желудочков.
в) дилатации левого предсердия и левого желудочка.
г) дилатации левого предсердия и правого желудочка.
Перкуссия сердца. Границы относительной тупости сердца: правая — на три сантиметра вправо от правого края грудины, левая — на один сантиметр кнутри от левой срединно-ключичной линии, верхняя – третье межреберье. У больного имеются признаки
а) дилатации правого желудочка.
б) дилатации левого и правого желудочков.
в) дилатации левого предсердия и левого желудочка.
г) дилатации левого предсердия и правого желудочка.
Перкуссия сердца.
Границы относительной тупости сердца: правая — на один сантиметр вправо от правого края грудины, левая — на два сантиметра влево от левой срединно-ключичной линии, верхняя — второе ребро. У больного имеются признаки
а) дилатации правого желудочка.
б) дилатации левого и правого желудочков.
в) дилатации левого предсердия и левого желудочка.
г) дилатации левого предсердия и правого желудочка.
Перкуссия сердца.
Границы относительной тупости сердца: правая — на три сантиметра вправо от правого края грудины; левая — на два с половиной сантиметра влево от левой срединно-ключичной линии; верхняя — третье ребро. У больного имеются признаки
а) дилатации правого желудочка.
б) дилатации левого и правого желудочков.
в) дилатации левого предсердия и левого желудочка.
г) дилатации левого предсердия и правого желудочка.
209. Аускультативно для митрального стеноза характерно:
а). усиление 1 тона на верхушке.
б) ослабление 1 тона на верхушке.
в) акцент 2 тона во втором межреберье справа от грудины.
г) ослабление 2 тона во втором межреберье справа от грудины.
210. Аускультативно для артериальной гипертензии характерно:
а) акцент 2 тона во втором межреберье слева от грудины.
б) акцент 2 тона во втором межреберье справа от грудины.
в) ослабление 2 тона во втором межреберье слева от грудины.
г) ослабление 2 тона во втором межреберье справа от грудины.
211. Аускультация сердца: во втором межреберье справа от грудины выслушивается грубый систолический шум нарастающе-убывающего характера, проводящийся на сосуды шеи и в точку Боткина. Это характерно для
а) митрального стеноза
б) недостаточности митрального клапана.
в) аортального стеноза.
г) недостаточности клапанов аорты.
212. Аускультация сердца. На верхушке выслушивается систолический шум убывающего характера, занимающий 2/3 систолы и проводящийся в левую подмышечную впадину. Это характерно для
а) митрального стеноза
б) недостаточности митрального клапана.
в) аортального стеноза.
г) недостаточности клапанов аорты.
213.Аускультация сердца. Во втором межреберье справа от грудины выслушивается диастолический шум убывающего характера, начинающийся сразу после 2 тона и занимающий 2/3 диастолы. Шум проводится в точку Боткина и на верхушку. Это характерно для
а) митрального стеноза
б) недостаточности митрального клапана.
в) аортального стеноза.
г) недостаточности клапанов аорты.
214. Аускультация сердца. На верхушке выслушивается диастолический шум, начинающийся через небольшой интервал после 2 тона, убывающего характера, продолжающийся всю диастолу. Шум имеет пресистолическое усиление, никуда не проводится. Это характерно для
а) митрального стеноза
б) недостаточности митрального клапана.
в) аортального стеноза.
г) недостаточности клапанов аорты.
215. Аускультация сердца. На уровне нижней трети грудины выслушивается систолический шум убывающего характера, проводящийся вправо и вверх. Шум усиливается на вдохе. Это характерно для
а) митрального стеноза
б) недостаточности митрального клапана.
в) аортального стеноза.
г) недостаточности клапанов аорты.
216. Правый контур относительной тупости сердца и сосудистого пучка образован: а) правой частью дуги аорты и правым предсердием
б) правым предсердием
в) правым предсердием и правым желудочком
г) верхней полой веной и правым желудочком.
217. Левый контур относительной тупости сердца и сосудистого пучка образован:
а) легочным стволом, ушком левого предсердия и левым желудочком
б) легочным стволом, левой частью дуги аорты, ушком левого предсердия
в) легочным стволом, левой частью дуги аорты, ушком левого предсердия, левым желудочком
г) легочным стволом, левой частью дуги аорты, левым желудочком.
218. Для 1 тона сердца верны все характеристики, кроме:
а) лучше всего выслушивается у верхушки
б) ниже, чем второй тон
в) короче, чем второй тон
г) совпадает с верхушечным толчком
219. Pulsus frequens – это:
а) редкий пульс
б) напряженный пульс
в) частый пульс
г) полный пульс
220. Pulsus plenus – это:
а) редкий пульс
б) напряженный пульс
в) частый пульс
г) полный пульс
221. Pulsus durus – это:
а) редкий пульс
б) напряженный пульс
в) частый пульс
г) полный пульс
222. Высокий и быстрый пульс характерен для
а) недостаточности аортального клапана
б) аортального стеноза
в) митрального стеноза
г) недостаточности митрального клапана
223. При пальпации сердца на верхушке выявляется дрожание, не совпадающее с пульсацией a. сarotis. Это характерно для
а) аортальной недостаточности
б) митральной недостаточности
в) аортального стеноза
г) митрального стеноза
224. Наиболее информативный неинвазивный метод диагностики митрального стеноза:
а) фонокардиография
б) сфигмография
в) флебография
г) эхокардиография
225. Какими методами можно выявить гипертрофию миокарда желудочков? а) пальпация сердца; б) перкуссия сердца; в) ЭКГ; г)ЭхоКГ. Выберите правильную комбинацию ответов:
а) а,в,г
б) б,г
в) в, г
г) а, б, в, г
226. Какими методами можно выявить гипертрофию миокарда предсердий? а) пальпация сердца; б) перкуссия сердца; в) ЭКГ; г)ЭхоКГ. Выберите правильную комбинацию ответов:
а) а, в, г
б) б, г
в) в, г
г) а, б, в, г
227. Какими методами можно выявить дилатацию предсердий? а) пальпация сердца;
б) перкуссия сердца; в) ЭКГ; г)ЭхоКГ. Выберите правильную комбинацию ответов:
а) а, в, г
б) б, г
в) в, г
г) а, б, в, г
228. Какими методами можно выявить дилатацию желудочков? а) пальпация сердца; б) перкуссия сердца; в) ЭКГ; г)ЭхоКГ.
Выберите правильную комбинацию ответов:
а) а, в, г
б) а, б, г
в) в, г
г) а, б, в, г
229. Для стеноза аорты характерны все перечисленные признаки, кроме
а) головокружения, обмороков
б) стенокардитических болей
в) капиллярного пульса Квинке
г) систолического дрожания с эпицентром во втором межреберье
230. Ромбовидный систолический шум характерен для
а) митральной недостаточности
б) трикуспидальной недостаточности
в) стеноза устья аорты
г) недостаточности аортального клапана
231. Щелчок открытия митрального клапана является признаком
а) митральной недостаточности
б) митрального стеноза
в) пролапса митрального клапана
г) все перечисленное верно
232. Ослабление первого тона на верхушке наиболее характерно для
а) митрального стеноза
б) митральной недостаточности
в) стеноза трехстворчатого клапана
г) недостаточности трехстворчатого клапана
233. Кем впервые была записана ЭКГ человеку:
а) Уоллер
б) Эйнтховен
в) Вильсон
г) Гольдберг
234. Какова продолжительность зубца P в норме?
а) <0,05 с
б) <0,1 с
в) >0,12 с
г) <0,2 с
235. Какова амплитуда зубца Р во втором стандартном отведении в норме?
а) <1,5 мм
б) <1мм
в) <2,5 мм
г) <3 мм
236. Продолжительность зубца Q в норме:
а) <0,03
б) <0,05
в) >0,03
г) >0,04
237. Амплитуда зубца Q в стандартных отведениях в норме
а) не более 15% зубца R
б) не более 25% зубца R
в) не более 50% зубца R
г) равен зубцу R
238. Зубец R максимальный по амплитуде в отведении
а) U3
б) U 4
в) U5
г) U6
239. Продолжительность интервала PQ при нормальном синусовом ритме
а) 0,22-0,30 с
б) 0,35-0,40 с
в) 0,12-0,20 с
г) 0,06-0,11 с
240. Продолжительность комплекса QRS в норме
а) 0,06-0,1 с
б) 0,1-0,14 с
в) <0,06 с
г) >0,11 с
241. Частота синусового ритма в норме
а) 50-60 в минуту
б) 80-100 в минуту
в) 100-110 в минуту.
г) 60-80 в минуту
242. Синусовый узел расположен:
а) в левом предсердии
б) в правом предсердии
в) в правом желудочке
г) в межжелудочковой перегородке.
243. Первое стандартное отведение регистрируется при следующем наложении электродов
а) левая рука – правая рука
б) левая нога – правая рука
в) левая рука – левая нога
г) правая рука – правая нога
244. Второе стандартное отведение регистрируется при следующем наложении электродов
а) левая рука – правая рука
б) левая нога – правая рука
в) левая рука – левая нога
г) правая рука – правая нога
245. Третье стандартное отведение регистрируется при следующем наложении электродов
а) левая рука – правая рука
б) левая нога – правая рука
в) правая рука – правая нога
г) левая рука – левая нога
246. Положение ЭОС нормальное, если угол α равен:
а) +30 – +70
б) 0 – +30
в) -30 – 0
г) +70 — + 90
247. Положение ЭОС горизонтальное, если угол α равен:
а) +30 – +70
б) 0 – +30
в) -30 – 0
г) +70 — + 120
248. Положение ЭОС вертикальное, если угол α равен:
а) +90 – +120
б) +30 — +70
в) 0 — +30
г) +70 — + 90
Оценка и расположение апикального пульса
Узнайте, как оценивать апикальный пульс . В этой статье будет объяснено, как найти местоположение апикального импульса, а также как прослушивать и пальпировать апикальный импульс .
Будучи медсестрой, вы будете оценивать апикальный пульс во время оценки с ног до головы и до введения лекарств, таких как дигоксин. У взрослого человека нормальный апикальный пульс составляет 60-100 ударов в минуту.
Где находится апикальный пульс? Он расположен на левой стороне грудной клетки в 5 th межреберье (ICS) в средней ключичной линии.
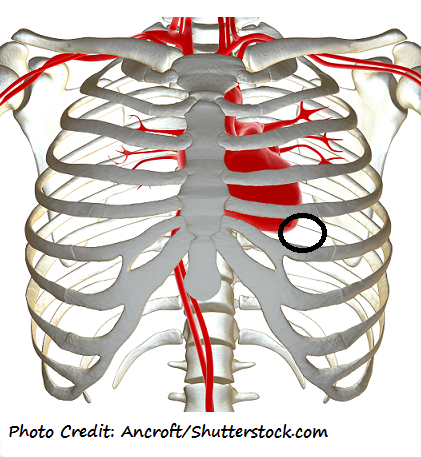
Апикальный пульс является точкой максимального импульса и находится на вершине сердца. Если вы посмотрите на сердце в теле, оно перевернется вверх дном, а основание будет сверху, а вершина снизу.
Видео-демонстрацияо том, как оценить апикальный пульс
Как оценить апикальный пульс
Положение пациента? Лежа назад
Во-первых, вам нужно определить апикальный пульс.Тогда ты будешь пальпировать, слушать и считать.
Чтобы найти пульс, выполните следующие действия:
- Находится на стернальной выемке. Он расположен между ключицами и буквально зазубренный участок над грудиной.
- Слегка опустите указательным пальцем, и вы почувствуете «горб». Это известно как угол Луи.
- Затем проведите пальцем по левому краю пациента к срединной ключичной линии. Здесь вы будете на 2 и межреберье, среднеключичной линии.
- Продолжайте движение вниз и считайте межреберные промежутки, пока не дойдете до 5-й ICS. Это расположение апикального пульса.
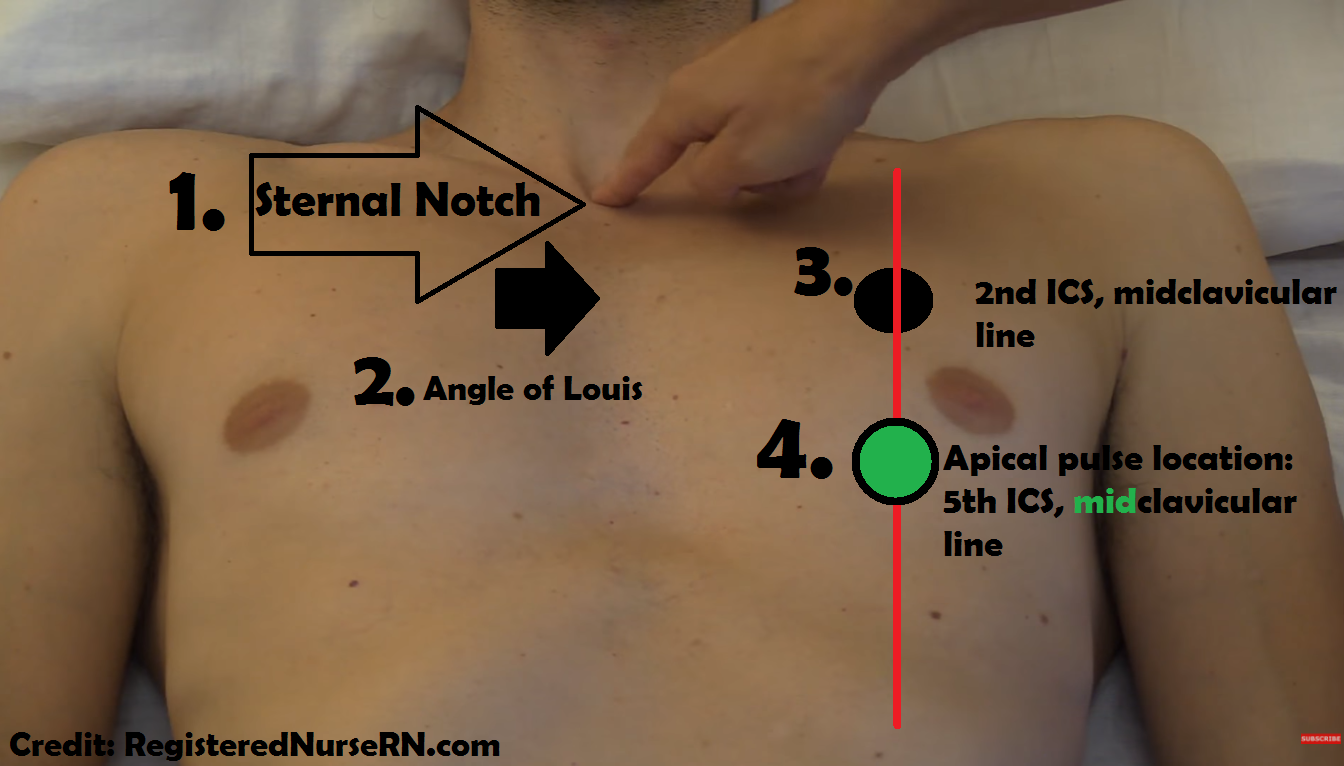
Пальпируя апикальный пульс
- Найдите пульс, используя шаги выше.
- Положите руку на сайт.
- Обратите внимание на легкое ощущение ударов… оно регулярное или нерегулярное, сильное, слабое?

Совет : Иногда трудно пальпировать апикальный пульс у пациентов с ожирением или толстой грудью.Если у вашего пациента большая грудь, попросите пациента поднять грудь, чтобы вы могли контролировать пульс.
Аускультат апикального пульса
- Убедитесь, что ваш стетоскоп чистый. Вы будете использовать диафрагму стетоскопа.
- Найдите пульс, используя шаги выше.
- Слушайте апикальный пульс и считайте удары в течение 1 полной минуты.
- У взрослых апикальный пульс должен быть 60 ударов в минуту или больше.
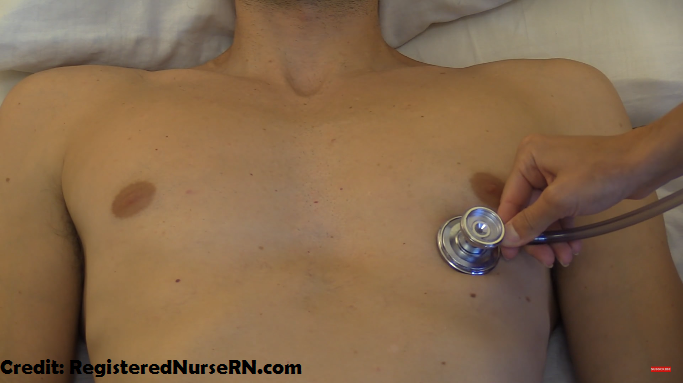
: Если вам трудно обнаружить пульсацию, слегка наклоните пациента влево.Это сместит сердце ближе к стенке грудной клетки.
Больше навыков ухода за больными
,Ваш пульс — это вибрация крови, когда ваше сердце прокачивает ее через артерии. Вы можете почувствовать свой пульс, поместив пальцы на большую артерию, которая лежит близко к вашей коже.
Апикальный пульс является одним из восьми распространенных участков артериального пульса. Его можно найти в левом центре груди, чуть ниже соска. Эта позиция примерно соответствует нижнему (заостренному) концу вашего сердца. Проверьте подробную схему системы кровообращения.
Прослушивание апикального пульса — это, в основном, слушание непосредственно сердца. Это очень надежный и неинвазивный способ оценки сердечной функции. Это также предпочтительный метод измерения частоты сердечных сокращений у детей.
Стетоскоп используется для измерения апикального пульса. Также нужны часы или наручные часы с секундами.
Апикальный пульс лучше всего оценивать, когда вы сидите или лежите.
Ваш врач будет использовать серию «ориентиров» на вашем теле, чтобы определить, что называется точкой максимального импульса (PMI).Эти ориентиры включают в себя:
- костную точку грудины (грудь)
- межреберные промежутки (промежутки между вашими реберными костями)
- среднеключичную линию (воображаемая линия, проходящая вниз по вашему телу, начиная с середины ключицы)
Начиная с костной точки вашей грудины, ваш врач найдет второе пространство между ребрами. Затем они переместят свои пальцы вниз к пятому пространству между вашими ребрами и пододвинут их к средней части ключицы.PMI должен быть найден здесь.
Как только PMI будет определен, ваш врач будет использовать стетоскоп для прослушивания вашего пульса в течение целой минуты, чтобы получить ваш апикальный пульс. Каждый «даб-даб» звук, который издает ваше сердце, считается одним ударом.
Апикальная частота пульса обычно считается ненормальной у взрослого человека, если она превышает 100 ударов в минуту (ниже / мин) или ниже 60 ударов в минуту. Ваш идеальный сердечный ритм в покое и во время физической активности очень разные.
У детей частота пульса в состоянии покоя выше, чем у взрослых.Нормальный диапазон пульса покоя для детей:
- новорожденных: 100–170 ударов в минуту
- От 6 месяцев до 1 года: 90–130 ударов в минуту
- От 2 до 3 лет: 80–120 ударов в минуту
- От 4 до 5 лет: 70–110 ударов в минуту
- 10 лет и старше: 60–100 ударов в минуту
Если апикальный пульс выше ожидаемого, ваш врач оценит вас по следующим показателям:
Кроме того, частота сердечных сокращений постоянно выше, чем обычно может быть признаком болезни сердца, сердечной недостаточности или сверхактивной щитовидной железы.
Если апикальный пульс ниже ожидаемого, ваш врач проверит наличие лекарств, которые могут повлиять на частоту сердечных сокращений. К таким лекарствам относятся бета-блокаторы, назначаемые при повышенном кровяном давлении, или противодаритмические препараты, применяемые при нерегулярном сердцебиении.
Дефицит пульса
Если ваш врач обнаружит, что ваш апикальный пульс нерегулярный, он, скорее всего, проверит наличие дефицита пульса. Ваш врач может также потребовать, чтобы у вас была электрокардиограмма.
Для оценки дефицита пульса нужны два человека.Один человек измеряет апикальный пульс, а другой — периферический пульс, например, на запястье. Эти импульсы будут подсчитываться одновременно в течение одной полной минуты, когда один человек подаст сигнал другому, чтобы начать подсчет.
Как только частоты пульса получены, частота периферических импульсов вычитается из частоты апикальных импульсов. Апикальная частота пульса никогда не будет ниже частоты периферического пульса. Полученное число является дефицитом пульса. Обычно два числа будут одинаковыми, что приведет к разнице в ноль.Однако, когда есть разница, это называется дефицитом пульса.
Наличие дефицита пульса указывает, что может быть проблема с сердечной функцией или эффективностью. Обнаружение дефицита пульса означает, что объем крови, перекачиваемой из сердца, может оказаться недостаточным для удовлетворения потребностей тканей вашего организма.
Прослушивание апикального пульса — это слушание непосредственно вашего сердца. Это самый эффективный способ оценить работу сердца.
Если ваш пульс находится за пределами нормального диапазона или у вас нерегулярное сердцебиение, ваш врач проведет дальнейшую оценку.
Осмотр и пальпация прекордиума
Большая Болезнь Сердца Ложь
Осмотр и пальпация сердечных пульсаций передней части груди практикуются врачами с древних времен и имеют солидную научную основу. Результаты осмотра грудной клетки и пальпации были сопоставлены с неинвазивными исследованиями, данными гемодинамики, хирургическими исследованиями и исследованиями на вскрытии202,203 и остаются важной частью сердечно-сосудистого обследования. Их полезность зависит от понимания физиологии сердечно-сосудистой системы, умения экзаменатора и его или ее способности интегрировать результаты с историей, информацию, полученную в ходе других частей физического обследования, ЭКГ, рентгенограммы грудной клетки и других диагностических тестов.
Прекардиальные пульсации из-за сердцебиения
Прекордиальные пульсации, отражающие лежащие в основе движения сердца и больших сосудов, возникают главным образом в семи областях передней части груди204,205 (Рис. 10-60):
- Рисунок 10-60: Семь областей, которые необходимо исследовать на предмет патологических сердечно-сосудистых пульсаций при осмотре и пальпации. (От Schlant RC, Hurst JW. Обследование прекордиума: осмотр и пальпация. Нью-Йорк: Американская кардиологическая ассоциация; 1990: 1-28.Используется с разрешения издателя и авторов.)
1. Стерно-ключичная область
2. Область аорты
3. Легочная зона
4. Область RV (левая парастернальная)
6. Эпигастральная зона
7. Эктопические (переменные) области
Хотя верхушка сердца обычно создается левым желудочком, иногда она создается увеличенным правым желудочком, который смещает левый желудочек в боковом и заднем направлениях.Иногда положение сердца является ненормальным из-за декстропозиции, декстроверсии, декстрокардии или других изменений внутригрудных структур. Хотя импульс на вершине сердца обычно называют точкой максимального импульса (PMI), эти два термина не обязательно являются синонимами, поскольку максимальная прекордиальная пульсация может быть вызвана увеличенным или гипертрофированным правым желудочком, дилатацией аорты или легочной артерией, или аномалия движения стенки левого желудочка. Поэтому прекордиальные пульсации должны быть описаны их местоположением, временем, контуром и продолжительностью.
Осмотр Прекордиума
Экзаменатор должен сначала осмотреть грудную клетку от подножия кровати, лежа на спине, ноги в горизонтальном положении, а голову и туловище поднять примерно до 300.205. У пациента может быть бочкообразная грудная клетка с увеличенным переднезадним диаметром, прямой синдром спины, pectus excatum, pectus carinatum, кифосколиоз или анкилозирующий спондилит. Каждый может производить или быть связан с сердечными нарушениями. Асимметрия грудной клетки из-за выпуклого выпячивания прекордиума предполагает наличие порока сердца с детства.С этой точки наблюдения часто можно обнаружить преувеличенные движения верхушки сердца.
Затем экзаменатор должен переместиться к правой стороне пациента и наблюдать грудную клетку пациента по касательной, а не сверху. Световой луч, направленный через прекордиум, может улучшить тонкие находки. 205 206 Прекордиальные движения часто можно легче распознать, если кончик аппликатора, язычка или легкого карандаша удерживает импульс как точку опоры. Движение нижележащей грудной стенки передается на свободный конец инструмента и преувеличивается, делая движения более очевидными.
У пациентов с аномально выраженным апикальным импульсом и у некоторых худых нормальных людей можно увидеть апикальный импульс или вершину. Иногда можно визуализировать пресистолическое апикальное движение, связанное с предсердным вкладом в желудочковое наполнение (четвертый сердечный звук), а также диастолическую форму волны из-за быстрого желудочкового наполнения (третий сердечный звук). У пациентов с большой дискинетической желудочковой аневризмой может наблюдаться поздняя систолическая выпуклость либо на вершине, либо в эктопической области, обычно расположенная либо медиально и выше, либо латеральнее апикального импульса.203 Когда прекардиальные пульсации преувеличены, они становятся видимыми и ощутимыми. В целом, однако, движения наружу лучше всего различаются при пальпации, тогда как движения внутрь обычно видны легче, чем ощущения. 202 203
Пальпация прекордиума
При синдроме Титце боль, иногда с припухлостью и болезненностью, может затронуть костохондральные, хондростерновые или ксифостерновые суставы и может быть воспроизведена прикосновением. Пальпация также может выявить нежные поверхностные вены на передней части груди (болезнь Мондора), редкую этиологию дискомфорта в груди.206 Коллатеральные сосуды в задних межреберных промежутках могут быть пальпируемыми у пациентов с коарктацией аорты. 206
Пальпация прекордиума также лучше всего проводится с правой стороны, когда пациент лежит на спине и верхняя часть туловища поднята на 30 °. Пальпация правой рукой обычно дает больше информации. Пациентов с подозрением на сердечно-сосудистые заболевания также следует обследовать в положении левого латерального пролежня, повернутом на 45-900,207. В этом положении нормальный импульс ЛЖ может быть смещен на несколько сантиметров влево и может выглядеть более выраженным и устойчивым.Размер импульса вершины, а не его расстояние от средней и срединной ключичной линии, определяет его нормальность.207 Часто могут ощущаться импульс вершины и другие ощутимые события, такие как волна быстрого наполнения LV (S3) или пресистолическая волна (S4) только в этой позиции.
Необходимо определить местоположение и размер импульса вершины сердца, охарактеризовать его контур и выявить любые аномальные прекордиальные пульсации. Ладонь руки, вентральная поверхность проксимальных пястных костей и пальцы должны использоваться для оптимальной оценки конкретных движений.Пальцы кажутся особенно нечувствительными к движениям относительно большой амплитуды и очень низкой частоты. Это согласуется с клиническим наблюдением о том, что иногда рука исследователя может двигаться вверх и вниз с помощью прекардиального движения, хотя одни и те же движения незаметны только при пальпации. Напротив, более высокочастотные события, такие как вибрации, связанные с аномально громкими аортальными или легочными компонентами второго тона сердца, легко ощутимы, даже если амплитуда их движения не всегда видна.204
Лапки пальцев наиболее полезны для обнаружения движения ЛЖ и нормального ПЖ, тогда как ладонь и проксимальные пястные кости обычно лучше всего использовать для пальпации больших низкочастотных движений, таких как парастернальный систолический подъем гипертрофии ПЖ. 204 Изменение давления при Рука часто весьма полезна. Высокочастотные движения, такие как звуки выброса, звуки закрытия клапана и щелчки митрального отверстия, легче обнаруживаются, когда рука крепко прижата к груди, тогда как низкочастотные движения, такие как события желудочкового диастолического наполнения, лучше всего распознаются при легком нажатии кончиками пальцев. ,
Острые ощущения — это ощутимые вибрации от шумов или ушибов, обычно связанные с шумом 4/6 или громче. Местоположение острых ощущений часто помогает определить его происхождение. Острые ощущения наиболее легко пальпируются кончиками пальцев или при сильном надавливании с использованием ладони или проксимальных пястных костей. Иногда острые ощущения ощущаются лучше во время удерживаемого конечного выдоха с умеренным давлением, оказываемым правой рукой на верхнюю часть левой руки, которая находится на груди. Иногда ощутимые шумы легче обнаруживаются, когда правая ладонь располагается над передней грудью, а левая рука поддерживает заднюю грудную клетку с равной силой.205
Чтобы обнаружить ненормальное движение RV, пятка руки должна быть помещена по нижней половине грудины с задержкой дыхания пациента в конце выдоха. Парастернальный подъем из-за гипертрофии RV часто лучше визуализируется, чем на самом деле. У пациентов с хронической обструктивной болезнью легких субсифоидная и эпигастральная пальпация с задержкой дыхания пациента в конце вдоха полезна для оценки движения RV.
Важно правильно расположить пациента. Расположение апекс-импульса обычно описывается с точки зрения его расстояния от средней и средней ключичной линии и межреберного пространства, в котором он расположен.Хотя размер сердца обычно оценивается на основании размера и местоположения импульса вершины пациента, лежащего на спине, это не всегда
.