Давление в плевральной полости, его изменение при дыхании — Студопедия.Нет
Легкие и стенки грудной полости покрыты серозной оболочкой – плеврой, состоящей из висцерального и париетального листков. Между листками плевры находится замкнутое щелевидное пространство, содержащее серозную жидкость – плевральная полость.
Атмосферное давление, действуя на внутренние стенки альвеол через воздухоносные пути, растягивает ткань легких и прижимает висцеральный листок к париетальному, т.е. легкие постоянно находятся в растянутом состоянии. При увеличении объема грудной клетки в результате сокращения инспираторных мышц, париетальный листок последует за грудной клеткой, это приведет к уменьшению давления в плевральной щели, поэтому висцеральный листок, а вместе с ним и легкие, последуют за париетальным листком. Давление в легких станет ниже атмосферного, и воздух будет поступать в легкие – происходит вдох.
Давление в плевральной полости ниже, чем атмосферное, поэтому плевральное давление называют отрицательным, условно принимая атмосферное давление за нулевое. Чем сильнее растягиваются легкие, тем выше становится их эластическая тяга и тем ниже падает давление в плевральной полости. Величина отрицательного давления в плевральной полости равна: к концу спокойного вдоха – 5-7 мм рт.ст.. к концу максимального вдоха – 15-20 мм рт.ст., к концу спокойного выдоха – 2-3 мм рт.ст., к концу максимального выдоха — 1-2 мм рт.ст.
Отрицательное давление в плевральной полости обусловлено так называемой эластической тягой легких – силой, с которой легкие постоянно стремятся уменьшить свой объем.
Эластическая тяга легких обусловлена тремя факторами:
1) наличием в стенках альвеол большого количества эластических волокон;
2) тонусом бронхиальных мышц;
3) поверхностным натяжением пленки жидкости, покрывающей стенки альвеол.
Вещество, покрывающее внутреннюю поверхность альвеол, называется сурфактантом (рис.5).
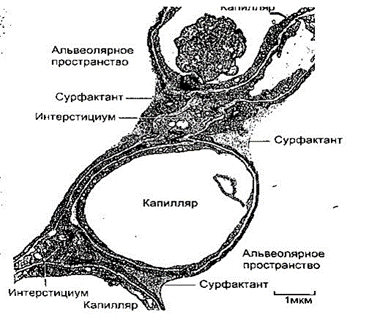
Рис. 5. Сурфактант. Срез альвеолярной перегородки со скоплением сурфактанта.
Сурфактант — это поверхностно-активное вещество (пленка, которая состоит из фосфолипидов (90-95%), четырех специфических для него протеинов, а также небольшого количества угольного гидрата), образуется специальными клетками альвеоло-пневмоцитами II типа. Период его полураспада 12–16 часов.
Функции сурфактанта:
· при вдохе предохраняет альвеолы от перерастяжения благодаря тому, что молекулы сурфактанта расположены далеко друг от друга, что сопровождается повышением величины поверхностного натяжения;
· при выдохе предохраняет альвеолы от спадения: молекулы сурфактанта расположены близко друг к другу, в результате чего величина поверхностного натяжения снижается;
· создает возможность расправления легких при первом вдохе новорожденного;
· влияет на скорость диффузии газов между альвеолярным воздухом и кровью;
· регулирует интенсивность испарения воды с альвеолярной поверхности;
· обладает бактериостатической активностью;
· оказывает противоотечное (уменьшается выпотевание жидкости из крови в альвеолы) и антиокислительное действие (защищает стенки альвеол от повреждающего действия окислителей и перекисей).
Изучение механизма изменения объема легких с помощью модели Дондерса
Физиологический эксперимент
Изменение объема легких происходит пассивно, вследствие изменения объема грудной полости и колебаний давления в плевральной щели и внутри легких. Механизм изменения объема легких при дыхании может быть продемонстрирован с помощью модели Дондерса (рис.6), которая представляет собой стеклянный резервуар с резиновым дном. Верхнее отверстие резервуара закрыто пробкой, через которую пропущена стеклянная трубка. На конце трубки, помещенной внутри резервуара, укрепляются за трахею легкие. Через наружный конец трубки полость легких сообщается с атмосферным воздухом. При оттягивании резинового дна книзу объем резервуара увеличивается, и давление в резервуаре становится ниже атмосферного, что приводит к увеличению объема легких.
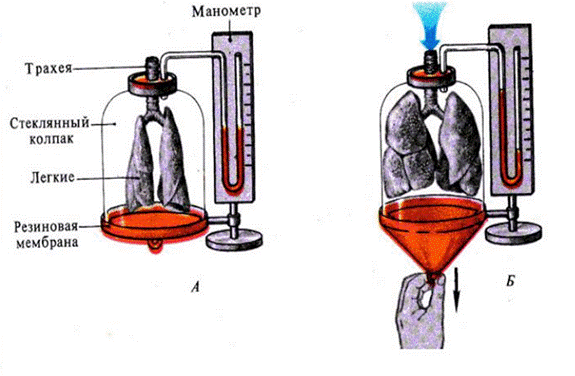
Рис.6. Модель грудной клетки – опыт Дондерса:
А- воспроизведение выдоха,
Отрицательное давление в плевральной полости — Студопедия.Нет
СУЩНОСТЬ И ЗНАЧЕНИЕ ДЫХАНИЯ ДЛЯ ОРГАНИЗМА
Дыхание — это неотъемлемый признак жизни. Мы дышим постоянно с момента рождения и до самой смерти. Дышим днем и ночью во время глубокого сна, в состоянии здоровья и болезни.
В организме человека и животных запасы кислорода ограничены. Поэтому организм нуждается в непрерывном поступлении кислорода из окружающей среды. Так же постоянно и непрерывно из организма должен удаляться углекислый газ, который всегда образуется в процессе обмена веществ и в больших количествах является токсичным соединением.
Дыхание — сложный непрерывный процесс, в результате которого постоянно обновляется газовый состав крови. В этом заключается его сущность.
Нормальное функционирование организма человека возможно только при условии пополнения энергией, которая непрерывно расходуется. Организм получает энергию за счет окисления сложных органических веществ — белков, жиров, углеводов. При этом освобождается скрытая химическая энергия, которая является источником жизнедеятельности клеток тела, их развития и роста. Таким образом, значение дыхания состоит в поддержании в организме оптимального уровня окислительно-восстановительных процессов.
В процессе дыхания принято различать три звена: внешнее, или легочное, дыхание, транспорт газов кровью и внутреннее, или тканевое, дыхание.
Внешнее дыхание — это газообмен между организмом и окружающим его атмосферным воздухом. Внешнее дыхание может быть разделено на два этапа — обмен газов между атмосферным и альвеолярным воздухом и газообмен между кровью легочных капилляров и альвеолярным воздухом. Внешнее дыхание осуществляется за счет активности аппарата внешнего дыхания.
Аппарат внешнего дыхания включает в себя дыхательные пути, легкие, плевру, скелет грудной клетки и ее мышцы, а также диафрагму. Основной функцией аппарата внешнего дыхания является обеспечение организма кислородом и освобождение его от избытка углекислого газа. О функциональном состоянии аппарата внешнего дыхания можно судить по ритму, глубине, частоте дыхания, по величине легочных объемов, по показателям поглощения кислорода и выделения углекислого газа и т. д.
Транспорт газов осуществляется кровью. Он обеспечивается разностью парциального давления (напряжения) газов по пути их следования: кислорода от легких к тканям, углекислого газа от клеток к легким.
Внутреннее или тканевое дыхание также может быть разделено на два этапа. Первый этап — обмен газов между кровью и тканями. Второй — потребление кислорода клетками и выделение ими углекислого газа (клеточное дыхание).
СОСТАВ ВДЫХАЕМОГО, ВЫДЫХАЕМОГО И АЛЬВЕОЛЯРНОГО ВОЗДУХА
Человек дышит атмосферным воздухом, который имеет следующий состав: 20,94% кислорода, 0,03% углекислого газа, 79,03% азота. В выдыхаемом воздухе обнаруживается 16,3% кислорода, 4% углекислого газа, 79,7% азота.
Состав выдыхаемого воздуха непостоянен и зависит от интенсивности обмена веществ, а также от частоты и глубины дыхания. Стоит задержать дыхание или сделать несколько глубоких дыхательных движений, как состав выдыхаемого воздуха изменяется.
Сравнение состава вдыхаемого и выдыхаемого воздуха служит доказательством существования внешнего дыхания.
Альвеолярный воздух по составу отличается от атмосферного, что вполне закономерно. В альвеолах происходит обмен газов между воздухом и кровью, при этом в кровь диффундирует кислород, а из крови — углекислый газ. В результате в альвеолярном воздухе резко уменьшается содержание кислорода и возрастает количество углекислого газа. Процентное содержание отдельных газов в альвеолярном воздухе: 14,2—14,6% кислорода, 5,2—5,7% углекислого газа, 79,7—80% азота. Альвеолярный воздух отличается по составу и от выдыхаемого воздуха. Это объясняется тем, что выдыхаемый воздух содержит смесь газов из альвеол и вредного пространства.
СТРОЕНИЕ ЛЕГКИХ
Легкие — парные дыхательные органы, расположенные в герметически замкнутой грудной полости. Их воздухоносные пути представлены носоглоткой, гортанью, трахеей. Трахея в грудной полости делится на два бронха — правый и левый, каждый из которых, многократно разветвляясь, образует так называемое бронхиальное дерево. Мельчайшие бронхи — бронхиолы на концах расширяются в слепые пузырьки — легочные альвеолы. Совокупность альвеол и образует ткань легких.
Рис. 1. Схема воздухоносных путей. 1 — гортань; 2 — трахея;
3 — бронхи; 4 — бронхиальное дерево; 5 — легкие.
Рис. 2. Схема строения доли легкого,
левая доля покрыта сетью капилляров.
Слизистая оболочка трахеи и бронхов покрыта многослойным мерцательным эпителием, реснички которого колеблются по направлению к ротовой полости. Кроме того, слизистая оболочка содержит многочисленные железы, выделяющие слизь. Слизь увлажняет вдыхаемый воздух. Благодаря наличию носовых раковин и густой сети капилляров в слизистой оболочке, а также мерцательному эпителию, воздух, поступающий в дыхательные пути, прежде чем достигнуть легких, согревается, увлажняется и в значительной степени очищается от механических примесей (частичек пыли).
В дыхательных путях газообмен не происходит, и состав воздуха не меняется. Пространство, заключенное в этих дыхательных путях называется мертвым, или вредным. При спокойном дыхании объем воздуха в мертвом пространстве составляет 1,4-10-4—1,5-10-4 м3 (140—150 мл).
Строение легких обеспечивает выполнение ими дыхательной функции. Тонкая стенка альвеол состоит из однослойного эпителия, легко проходимого для газов. Наличие эластических элементов и гладких мышечных волокон обеспечивает быстрое и легкое растяжение альвеол, благодаря чему они могут вмещать большие количества воздуха. Каждая альвеола покрыта густой сетью капилляров, на которые разветвляется легочная артерия (рис. 2). Оба легких содержат 300—400 млн. микроскопических альвеол, диаметр которых у взрослого человека составляет 0,2 мм. Благодаря большому количеству альвеол образуется громадная дыхательная поверхность. У человека массой 70 кг во время вдоха дыхательная поверхность легких равна 80—100 м2, при выдохе — 40—50 м2.
Кроме дыхательной функции легкие осуществляют регуляцию водного обмена, участвуют в процессах теплорегуляции, являются депо крови. В легких разрушаются тромбоциты и некоторые факторы свертывания крови.
Каждое легкое покрыто снаружи серозной оболочкой — плеврой, состоящей из двух листков: пристеночного и легочного (висцерального). Между листками плевры имеется узкая щель, заполненная серозной жидкостью — плевральная полость. В норме полости нет, однако она может возникнуть, если листки плевры будут раздвинуты экссудатом, образующимся при некоторых патологических состояниях, или же воздухом, например, при травме грудной клетки.
Расправление и спадение легочных альвеол, а также движение воздуха по воздухоносным путям сопровождается возникновением дыхательных шумов, которые можно исследовать методом выслушивания (аускультации).
Отрицательное давление в плевральной полости
Давление в плевральной полости и в средостении в норме всегда отрицательное. Убедиться в этом можно, измерив давление в плевральной полости. Для этого полую иглу, соединенную с манометром, вводят между двумя листками плевры. Во время спокойного вдоха давление в плевральной полости на 1,197 кПА (9 мм рт. ст.) ниже атмосферного, во время спокойного выдоха — на 0,798 кПа (6 мм рт. ст.).
Отрицательное внутригрудное давление и увеличение его во время вдоха имеет большое физиологическое значение. За счет отрицательного давления альвеолы всегда находятся в растянутом состоянии, что значительно увеличивает дыхательную поверхность легких, особенно во время вдоха. Отрицательное внутригрудное давление играет значительную роль в гемодинамике, обеспечивая венозный возврат крови к сердцу и улучшая кровообращение в легочном круге, особенно в фазу вдоха. Присасывающее действие грудной клетки способствует также и лимфообращению. Наконец, отрицательное внутригрудное давление является фактором, способствующим продвижению пищевого комка по пищеводу, в нижнем отделе которого давление на 0,46 кПа (3,5 мм рт. ст.) ниже атмосферного.
Пневмоторакс. Пневмотораксом называют наличие воздуха в плевральной полости. При этом внутриплевральное давление становится равным атмосферному, что обусловливает спадение легких. В указанных условиях выполнение легкими дыхательной функции невозможно.
Пневмоторакс может быть открытым и закрытым. При открытом пневмотораксе плевральная полость сообщается с атмосферным воздухом, при закрытом — этого не происходит. Двусторонний открытый пневмоторакс приводит к смерти, если не производить искусственного дыхания путем нагнетания воздуха через трахею.
В клинической практике применяется закрытый искусственный пневмоторакс (нагнетается воздух в плевральную полость через иглу) для создания функционального покоя пораженному легкому, например, при туберкулезе легких. Через некоторое время воздух из плевральной полости всасывается, что приводит к восстановлению отрицательного давления в ней, и легкое расправляется. Поэтому для поддержания пневмоторакса необходимо повторно вводить воздух в плевральную полость.
ДЫХАТЕЛЬНЫЙ ЦИКЛ
Дыхательный цикл состоит из вдоха, выдоха и дыхательной паузы. Обычно вдох короче выдоха. Длительность вдоха у взрослого человека от 0,9 до 4,7 с, длительность выдоха — 1,2—6 с. Продолжительность вдоха и выдоха зависит в основном от рефлекторных воздействий, идущих от рецепторов легочной ткани. Дыхательная пауза — непостоянная составная часть дыхательного цикла. Она различна по величине и даже может отсутствовать.
Дыхательные движения совершаются с определенным ритмом и частотой, которые определяют по числу экскурсий грудной клетки в 1 мин. У взрослого человека частота дыхательных движений составляет 12—18 в 1 мин. У детей дыхание поверхностное и поэтому более частое, чем у взрослых. Так, новорожденный дышит около 60 раз в мин, 5-летний ребенок 25 раз в 1 мин. В любом возрасте частота дыхательных движений меньше количества сердечных сокращений в 4—5 раз.
Глубину дыхательных движений определяют по амплитуде экскурсий грудной клетки и с помощью специальных методов, позволяющих исследовать легочные объемы.
На частоту и глубину дыхания влияют многие факторы, в частности эмоциональное состояние, умственная нагрузка, изменение химического состава крови, степень тренированности организма, уровень и интенсивность обмена веществ. Чем чаще и глубже дыхательные движения, тем больше кислорода поступает в легкие и соответственно большее количество углекислого газа выводится.
Редкое и поверхностное дыхание может привести к недостаточному снабжению клеток и тканей организма кислородом. Это в свою очередь сопровождается снижением их функциональной активности. В значительной степени изменяется частота и глубина дыхательных движений при патологических состояниях, особенно при заболеваниях органов дыхания.
Механизм вдоха. Вдох (инспирация) совершается вследствие увеличения объема грудной клетки в трех направлениях — вертикальном, сагиттальном (переднезаднем) и фронтальном (реберном). Изменение размеров грудной полости происходит за счет сокращения дыхательных мышц.
При сокращении наружных межреберных мышц (при вдохе) ребра принимают более горизонтальное положение, поднимаясь кверху, при этом нижний конец грудины отходит вперед. Благодаря движению ребер при вдохе размеры грудной клетки увеличиваются в поперечном и в продольном направлениях. В результате сокращения диафрагмы купол ее уплощается и опускается: органы брюшной полости оттесняются вниз, в стороны и вперед, в итоге объем грудной клетки увеличивается в вертикальном направлении.
В зависимости от преимущественного участия в акте вдоха мышц грудной клетки и диафрагмы различают грудной, или реберный, и брюшной, или диафрагмальный, тип дыхания. У мужчин преобладает брюшной тип дыхания, у женщин — грудной.
В некоторых случаях, например, при физической работе, при одышке, в акте вдоха могут принимать участие так называемые вспомогательные мышцы — мышцы плечевого пояса и шеи.
При вдохе легкие пассивно следуют за увеличивающейся в размерах грудной клеткой. Дыхательная поверхность легких увеличивается, давление же в них понижается и становится на 0,26 кПа (2 мм рт. ст.) ниже атмосферного. Это способствует поступлению воздуха через воздухоносные пути в легкие. Быстрому выравниванию давления в легких препятствует голосовая щель, так как в этом месте воздухоносные пути сужены. Только на высоте вдоха происходит полное заполнение воздухом расширенных альвеол.
Механизм выдоха. Выдох (экспирация) осуществляется в результате расслабления наружных межреберных мышц и поднятия купола диафрагмы. При этом грудная клетка возвращается в исходное положение и дыхательная поверхность легких уменьшается. Сужение воздухоносных путей в области голосовой щели обусловливает медленный выход воздуха из легких. В начале фазы выдоха давление в легких становится на 0,40—0,53 кПа (3—4 мм рт. ст.) выше атмосферного, что облегчает выход воздуха из них в окружающую среду.
Внутриплевральное и внутрилегочное давление. Нормальная физиология
Внутриплевральное и внутрилегочное давление
Внутригрудное пространство, в котором находятся легкие, герметично замкнуто и с внешней средой не сообщается. Легкие окружены листками плевры: париетальный листок плотно спаян со стенками грудной клетки, диафрагмы, а висцеральный – с наружной поверхностью ткани легкого. Листки плевры увлажнены небольшим количеством серозной жидкости, играющей роль своеобразной смазки, облегчающей трение – скольжение листков при дыхательных движениях.
Внутриплевральное давление, или давление в герметично замкнутой плевральной полости между висцеральными и париетальными листками плевры, в норме является отрицательным относительно атмосферного. При открытых верхних дыхательных путях давление во всех отделах легких равно атмосферному. Перенос атмосферного воздуха в легкие происходит при появлении разницы давлений между внешней средой и альвеолами легких. При каждом вдохе объем легких увеличивается, давление заключенного в них воздуха, или внутрилегочное давление, становится ниже атмосферного, и воздух засасывается в легкие. При выдохе объем легких уменьшается, внутрилегочное давление повышается и воздух выталкивается из легких в атмосферу. Внутриплевральное давление обусловлено эластической тягой легких или стремлением легких уменьшить свой объем. При обычном спокойном дыхании внутриплевральное давление ниже атмосферного: в инспирацию – на 6 -8 см вод. ст., а в экспирацию – на 4 -5 см вод. ст. Прямые измерения показали, что внутриплевральное давление в апикальных частях легких ниже, чем в прилегающих к диафрагме базальных отделах легких. В положении стоя этот градиент практически линейный и не изменяется в процессе дыхания (рис.19).

Важным фактором, влияющим на эластические свойства и растяжимость легких, является поверхностное натяжение жидкости в альвеолах. Спадению альвеол препятствует антиателектатический фактор, или сурфактант, выстилающий внутреннюю поверхность альвеол, препятствующий их спадению, а также выходу жидкости на поверхность альвеол из плазмы капилляров легкого. Синтез и замена поверхностно-активного вещества – сурфактанта происходит довольно быстро, поэтому нарушение кровотока в легких, воспаление и отеки, курение, острая кислородная недостаточность (гипоксия) или избыток кислорода (гипероксия), а также различные токсические вещества, в том числе некоторые фармакологические препараты (жирорастворимые анестетики), могут снизить его запасы и увеличить поверхностное натяжение жидкости в альвеолах. Все это ведет к их ателектазу, или спадению. В профилактике и лечении ателектазов определенное значение имеют аэрозольные ингаляции лекарственных средств, содержащих фосфолипидный компонент, например лецитин, который способствует восстановлению сурфактанта.
Пневмотораксом называется поступление воздуха в межплевральное пространство, возникающее при проникающих ранениях грудной клетки, нарушающих герметичность плевральной полости. При этом легкие спадаются, так как внутриплевральное давление становится одинаковым с атмосферным. У человека левая и правая плевральные полости не сообщаются, и благодаря этому односторонний пневмоторакс, например слева, не ведет к прекращению легочного дыхания правого легкого. Двусторонний открытый пневмоторакс несовместим с жизнью.
Поделитесь на страничкеСледующая глава >
Плевральный выпот: скопление жидкости, что это такое и причины возникновения
Появление выпота в плевральной области – несамостоятельное симптоматическое явление. Оно имеет разнообразную этиологию. Множество факторов могут привести к развитию патологии: от функциональных нарушений в организме до врачебной ошибки. Тем не менее прогноз протекания нарушения, в общем, благоприятный, но требует оперативного вмешательства.
- Причины
- Симптомы
- Диагностика
Плевральная жидкость
Левое и правое легкое помещены одновременно в два «мешка», которые как бы вдеты друг в друга, между ними имеется узкое пространство. Оно получило название плевральной полости или плевры.
 «Мешки» по-научному называются листками плевры и представляют собой серозные оболочки:
«Мешки» по-научному называются листками плевры и представляют собой серозные оболочки:
- внешнюю париетальную (прилегающую к внутренней поверхности грудной клетки),
- внутреннюю висцеральную (тонкая мембрана, обволакивающая само легкое).
Париетальная оболочка имеет болевые рецепторы, что объясняет неприятную симптоматику, сопровождающую плевральный выпот.
Таким образом, между легкими и другими тканями имеется надежный барьер в виде не сообщающихся друг с другом полостей. В них поддерживается давление ниже атмосферного. Это способствует протеканию дыхательного акта. Плевральная полость – это герметичный отсек, в норме заполненный небольшим количеством жидкости.
Жидкость в плевральной полости – это норма. По составу она схожа с кровью и представляет собой серозное вещество. В нормальных условиях ее количество не превышает 1-2 чайные ложки (15-20 мл). Это вещество продуцируется клетками париетальной оболочки и капиллярами близлежащих артерий. Периодически оно всасывается через лимфатическую систему для фильтрации (происходит реабсорбция). Плевральная жидкость активно откачивается из плевры – это естественный процесс. Благодаря этому не происходит ее скапливания.
 Не стоит путать ее с жидкостью в легких – это уже отдельное патологическое явление
Не стоит путать ее с жидкостью в легких – это уже отдельное патологическое явление
Жидкость в плевральной области выступает в качестве лубриканта – смазывающего вещества. Это облегчает лепесткам плевры свободное скольжение друг о друга во время вдоха и выдоха. Другая ее функция – поддерживать легкие в расправленном состоянии во время движения грудной клетки при дыхании.
Выпот – это патологически большой объем скопившейся биологической жидкости в той или иной полости организма без возможности ее естественного выведения. Соответственно, плевральный выпот – это увеличение объема жидкости внутри плевры.
Процесс ее накопления может различаться этиологически и симптоматически в зависимости от характера выделяемого вещества. Плевральную щель могут заполнить следующие типы выпотов:
- транссудат,
- экссудат,
- гной,
- кровь,
- лимфа.

Плеврит
Плевральный выпот может формироваться в результате нарушения работы кровеносной и лимфатической систем, а также воспаления.
Скопление отечной жидкости в полости плевры
Жидкость между плевральными листками может увеличиваться в объемах вне зависимости от воспалительных процессов. В этом случае ее накопление обусловлено сбоем естественного процесса ее продуцирования или реабсорбции.
Для таких случаев применяется термин «транссудат» (невоспалительный выпот) и диагностируется гидроторакс (отек в плевральной полости). Скопившийся объем жидкости не в состоянии самостоятельно покинуть плевру.
Транссудат имеет вид желтоватый прозрачной жидкости без запаха.
Причины
Наличие жидкости в плевральной полости вызвано двумя основными физиологическими нарушениями, связанными с ее выработкой и эвакуацией:
- повышенная секреция,
- угнетение процесса всасывания.

Плевральный выпот
Плевральный выпот транссудативного характера также может образоваться вследствие следующих факторов:
- Сердечная недостаточность. В малом и большом кругах кровообращения ухудшается гемодинамика, происходит застой крови, повышается кровяное давление. Начинает формироваться местный отечный выпот.
- Почечная недостаточность. Снижается онкотическое давление, отвечающее за поступление жидкостей организма из тканей в кровь. В результате стенки капилляров пропускают ее в обратном направлении, и возникает отек.
- Перитонеальный диализ. Повышается внутрибрюшное давление. За счет этого местная тканевая жидкость поднимается и через поры в диафрагме выталкивается в плевральную полость, увеличивая тем самым объемы плеврального вещества.
- Опухоли. В случае с возникновением новообразований может быть нарушен отток лимфы или крови из плевры. Формируется скапливающийся транссудат.
Симптомы
Синдром скопления жидкости в плевральной полости сочетает в себе местную симптоматику и клинические проявления того заболевания, которое его вызвало. Чем объемнее выпот, тем тяжелее протекает заболевание. Обычно речь идет о двухсторонней патологии.
Объем выпота может достигать нескольких литров.
 Масштабные скопления жидкости оказывают давление на органы грудной клетки.
Масштабные скопления жидкости оказывают давление на органы грудной клетки.
Тем самым происходит продавливание легкого. Это может привести к следующему:
- одышка,
- возможны редкие боли в груди,
- сухой повторяющийся кашель,
- дополнительные отеки вокруг скопления.
Диагностика
Синдром жидкости в плевральной полости предполагает определенные диагностические процедуры, самая популярная из которых – УЗИ. Специалисты проводят ряд мероприятий по выявлению выпота:
- Перкуссионное простукивание. В месте скопления жидкости обнаруживается тупой звук, меняющий локацию с изменением положения тела больного.
 Рентгенологическое исследование. Снимок позволяет увидеть область скапливающегося транссудата.
Рентгенологическое исследование. Снимок позволяет увидеть область скапливающегося транссудата.- УЗИ. При ультразвуковом обследовании обнаруживается увеличенное в объеме количество жидкости.
- Плевральная пункция. Производится прокол полости, что позволяет забрать выпот на дифференциальный анализ.
- КТ. Компьютерная томография помогает исключить риск опухолей.
Важно! При лечении показана откачка транссудата из плевры с помощью пункции.
Синдром скопления плевральной жидкости при воспалении
Скопление жидкости в плевральной полости может быть запущено воспалительным процессом. В таком случае врачи говорят об экссудации (выделение выпота в виде экссудата). Механизм протекания этой патологии обусловлен инфекционным поражением и включает следующие изменения в организме:
 проницаемость стенок сосудов увеличена,
проницаемость стенок сосудов увеличена,- переполнение кровью тканей в области воспаления,
- повышение онкотического давления,
- дают о себе знать симптомы первичного воспалительного заболевания.
Плевральная полость может заполняться следующими типами воспалительного выпота:
- Серозный. Прозрачная жидкость. Выделяется при воспалении серозных листков плевры. Прогноз благоприятный. Источники воспаления – ожоги, аллергии, вирусы. К примеру, плеврит сопровождается выпотом серозного экссудата.
Фиброзный. Боле плотный, ворсинчатый экссудат, с повышенным содержанием фибрина. Плевральная оболочка под воздействием этой жидкости разрушается: появляются рубцы, спайки, язвы.
Может выделяться вследствие туберкулеза.
- Гнойный. Непрозрачная, вязкая жидкость в полости плевры зеленого оттенка. Состоит из большого количества отработанных защитных клеток лейкоцитов. Вызвана попаданием в организм таких патогенов, как грибки, стрептококки, стафилококки.
- Геморрагический. Возникает как следствие разрушения кровеносных путей. Представляет собой жидкость красноватого цвета из-за насыщенности эритроцитами. Встречается при туберкулезном плеврите.
Лечение делает упор на антибактериальной медикаментозной методике и направлено на уничтожение инфекционного агента. Для удаления экссудата прибегают к хирургической операции.
Жидкость в плевральной полости после операции
В случае травмы или неудачного хирургического вмешательства между плевральными оболочками легких может образоваться выпот в виде скопления крови (гемоторакс).
Чаще всего к этому могут привести обильные внутренние кровотечения , образуется уплотнение, которое оказывает сдавливающий эффект как на само легкое, так и на грудную клетку.
В результате нарушается газообмен и гемодинамика, что приводит к легочной недостаточности. Симптоматику определяет количество жидкости в плевральной полости.
 При этом больной испытывает на себе признаки потери крови:
При этом больной испытывает на себе признаки потери крови:
- анемия,
- тахикардия,
- снижение давления.
При обследовании врачи обнаруживают глухой звук в области груди при простукивании. Аускультация диагностирует нарушение работы органа и отсутствие дыхательных шумов. Для более точного диагноза применяются УЗИ и рентген.
Важно! Терапия гемоторакса предполагает введение в плевру дренажа и откачку выпота с последующим наложением швов.
Следствием осложнения после операции может стать и хилоторакс. Выпот в этом случае формируется за счет скопления лимфы. Неудачное хирургическое вмешательство зачастую приводит к повреждению париетального листка плевры и проходящего в нем лимфатического протока. Таким образом, патология с наличием жидкости в плевральной полости обусловлена причинами, связанными с хирургическим вмешательством:
 операция на шее,
операция на шее,- удаление опухоли,
- операции на аорте,
- оперативное вмешательство при аневризме,
- хирургическое лечение легкого,
- диагностическая пункция.
При повреждении лимфатического канала жидкость изначально будет скапливаться в клетчатке средостения. После набора критической массы, она прорывает плевральный лепесток и изливается в полость. Уплотнение хилоторакса до перемещения его в плевру может занимать длительный промежуток времени – до нескольких лет.
Симптомы заболевания схожи с признаками указанных выше патологий и представляют собой компрессию органов дыхания, пережатие вен, отказ легкого. К этому добавляются признаки истощения, т. к. потеря лимфы – это потеря полезных для организма веществ: белков, жиров, углеводов и микроэлементов.
 Диагностические мероприятия те же, что и при гемотораксе (перкуссия, аускультация, УЗИ, рентген), с применением лимфографии и добавлением контрастирующего вещества. Эта процедура позволяет уточнить уровень повреждения лимфатического протока.
Диагностические мероприятия те же, что и при гемотораксе (перкуссия, аускультация, УЗИ, рентген), с применением лимфографии и добавлением контрастирующего вещества. Эта процедура позволяет уточнить уровень повреждения лимфатического протока.
Лечение хилоторакса проводится путем пункции, дренажа или через перекрытие лимфатического канала хирургическим путем.
 Загрузка…
Загрузка…Плевральный выпот
Основные сведения
Плевральный выпот часто представляет собой сложную диагностическую проблему для клинициста.Аргументированный дифференциальный диагноз может быть построен на основе клинической картины и результатов исследования плевральной жидкости.
Для того чтобы максимально использовать данные, полученные при исследовании плевральной жидкости, клиницист должен хорошо представлять себе физиологические основы образования плеврального выпота.
Умение анализировать результаты исследования клеточного и химического состава выпота вместе с данными анамнеза, физикального обследования и дополнительных лабораторных методов исследования позволяет поставить предварительный или окончательный диагноз у 90% больных с плевральным выпотом.
Тем не менее следует отметить, что, как и всякий лабораторный метод, исследование плевральной жидкости чаще позволяет подтвердить предварительный диагноз, нежели выступает в качестве основного метода диагностики.
Окончательный диагноз, основанный на результатах этого метода исследования, можно поставить лишь при обнаружении в плевральной жидкости опухолевых клеток, микроорганизмов или LE-клетки.
Анатомия плевральной полости
Плевра покрывает легкие и выстилает внутреннюю поверхность грудной клетки. Она состоит из рыхлой соединительной ткани, покрыта одним слоем мезотелиальных клеток и разделяется на легочную (висцеральную) плевру и пристеночную (париетальную) плевру.Легочная плевра покрывает поверхность обоих легких, а пристеночная плевра выстилает внутреннюю поверхность грудной стенки, верхнюю поверхность диафрагмы и средостение. Легочная и пристеночная плевра соединяются в области корня легкого (рис. 136).

Рис. 136. Схема анатомического строения легкого и плевральной полости.
Висцеральная плевра покрывает легкое; париетальная плевра выстилает грудную стенку, диафрагму и средостение. Они соединяются в области корня легкого.
Несмотря на сходное гистологическое строение, легочная н пристеночная плевра имеют два важных отличительных признака. Во-первых, пристеночная плевра снабжена чувствительными нервными рецепторами, которых нет в легочной плевре, во-вторых, пристеночная плевра легко отделяется от грудной стенки, а легочная плевра плотно спаяна с легким.
Между легочной и пристеночной плеврой имеется замкнутое пространство — плевральная полость. В норме во время вдоха в результате разнонаправленного действия эластической тяги легких и эластической тяги грудной клетки в плевральной полости создается давление ниже атмосферного.
Обычно в плевральной полости содержится от 3 до 5 мл жидкости, которая выполняет роль смазочного вещества во время вдоха и выдоха. При различных заболеваниях в плевральной полости может скапливаться несколько литров жидкости или воздуха.
Физиологические основы образования плевральной жидкости
Патологическое скопление плевральной жидкости является результатом нарушения перемещения плевральной жидкости. Перемещение плевральной жидкости в плевральную полость и из нее регулируется по принципу Старлинга.Этот принцип описывает следующее уравнение:
ПЖ = К[(ГДкап- ГДпл) — (КОДкап — КОДпл)],где ПЖ — перемещение жидкости, К — фильтрационный коэффициент для плевральной жидкости, ГДкап — гидростатическое капиллярное давление, ГДПЛ — гидростатическое давление плевральной жидкости, КОДкап — капиллярное онкотическое давление, КОДпл — онкотическое давление плевральной жидкости.
Поскольку пристеночная плевра снабжается веточками, отходящими от межреберных артерий, а венозный отток крови в правое предсердие осуществляется через систему непарной вены, гидростатическое давление в сосудах пристеночной плевры равно системному.
Гидростатическое давление в сосудах легочной плевры равно давлению в сосудах легких, так как она снабжается кровью от ветвей легочной артерии; венозный отток крови в левое предсердие осуществляется через систему легочных вен. Коллоидно-осмотическое давление в сосудах обоих плевральных листков связано с сывороточной концентрацией белка.
Кроме того, в норме небольшое количество белка, выходящего из капилляров плевры, захватывается расположенной в ней лимфатической системой. Проницаемость плевральных капилляров регулируется фильтрационным коэффициентом (К). При увеличении проницаемости содержание белка в плевральной жидкости увеличивается.
Из уравнения Старлинга следует, что перемещение жидкости в плевральную полость и из нее регулируется непосредственно гидростатическим и онкотическим давлениями. Плевральная жидкость по градиенту давления перемещается из системных сосудов пристеночной плевры, а затем реабсорбируется расположенными в легочной плевре сосудами малого круга кровообращения (рис. 137).

Рис. 137. Схема перемещения плевральной жидкости из париетальных капилляров в висцеральные капилляры в норме.
Абсорбции плевральной жидкости способствуют результирующие силы» обусловленные давлениями в висцеральной (10 см Н2О) и в париетальной плевре (9 см Н2О). Давление перемещающейся жидкости = К[(ГДкап—ГДплевр) — (КОДкап—КОДплевр)], где К — коэффициент фильтрации.
Подсчитано, что за 24 ч через плевральную полость проходит от 5 до 10 л плевральной жидкости.
Знание нормальной физиологии перемещения плевральной жидкости дает возможность объяснить некоторые положения, связанные с образованием плеврального выпота. Поскольку в нормальных условиях ежедневно образуется и реабсорбируется большое количество плевральной жидкости, при любом нарушении равновесия в системе вероятность образования патологического выпота возрастает.
Известно два механизма, приводящих к патологическому скоплению плевральной жидкости: нарушение давления, т.е. изменение гидростатического и (или) онкотического давления (застойная сердечная недостаточность, тяжелая гипопротеинемия) и заболевания, поражающие поверхность плевры и приводящие к нарушению капиллярной проницаемости (пневмония, опухоли) или нарушающие реабсорбцию белков лимфатическими сосудами (карциноматоз средостения).
Основываясь на данных патофизиологических механизмах, плевральный выпот можно подразделить на транссудат (возникает в результате изменения давления) и экссудат (возникает в результате нарушения капиллярной проницаемости).
Тейлор Р.Б.
Опубликовал Константин Моканов
Давление в плевральной полости, его изменение при дыхании.
Легкие покрыты висцеральной, а пленка грудной полости — париетальной плеврой. Между ними содержится серозная жидкость. Они плотно прилегают друг к другу (щель 5-10 мкм) и скользят относительно друг друга. Это скольжение необходимо для того, чтобы легкие могли следовать за сложными изменениями грудной клетки не деформируясь. При воспалении (плеврит, спайки) уменьшается вентиляция соответствующих участков легких.
Если ввести иглу в плевральную полость и соединить ее с водным манометром, то окажется, что давление в ней:
Эту разницу между внутриплевральным и атмосферным давлением обычно называют давлением в плевральной полости.
Отрицательное давление в плевральной полости обусловлено эластической тягой легких, т.е. стремлением легких к спадению.
При вдохе увеличение грудной полости ведет к повышению отрицательного давления в плевральной полости, т.е. возрастает транспульмональное давление, приводящее к расправлению легких.
спадаются — выдох.
Аппарат Дондерса.
Если ввести в плевральную полость небольшое количество воздуха, то он рассосется, т.к. в крови мелких вен малого круга кровообращения напряжение раствор. газов меньше, чем в атмосфере. При расслаблении инспираторных мышц транспульмональное давление уменьшается и легкие в силу эластичности спадаются.
Накоплению жидкости в плевральной полости препятствует более низкое онкотическое давление плевральной жидкости (меньше белков), чем в плазме. Имеет значение и понижение гидростатического давления в малом круге кровообращения.
Изменение давления в плевральной полости можно измерить прямым способом (но можно повредить легочную ткань). Но лучше измерять его путем введения в пищевод баллончика l = 10 см (грузная часть пищевода). Стенки пищевода податливы.
Эластическая тяга легких обусловлена 3 факторами:
Поверхностным натяжением пленки жидкости, покрывающей внутреннюю поверхность альвеол.
Упругостью ткани стенок альвеол (содержат эластические волокна).
Тонусом бронхиальных мышц.
На любой поверхности раздела между воздухом и жидкостью действуют силы межмолекулярного сцепления, стремящиеся уменьшить величину этой поверхности (силы поверхностного натяжения). Под влиянием этих сил альвеолы стремятся сократиться. Силы поверхностного натяжения создают 2/3 эластической тяги легких. Поверхностное натяжение альвеол в 10 раз меньше теоретически рассчитанного для соответствующей водной поверхности.
Если бы внутренняя поверхность альвеолы была покрыта водным раствором, то поверхностное натяжение должно было быть в 5-8 раз больше. В этих условиях было бы спадение альвеол (ателектаз). Но этого не происходит.
Это значит, что в альвеолярной жидкости на внутренней поверхности альвеол имеются вещества, снижающие поверхностное натяжение, т. е. ПАВ. Их молекулы сильно притягиваются к друг другу, но обладают слабым средством с жидкостью, вследствие этого они собираются на поверхности и тем самым снижают поверхностное натяжение.
Такие вещества называются ПАВ, а в данном случае сурфактантами. Они представляют собой липиды и белки. Образуются специальными клетками альвеол — пневмоцитами II типа. Выстилка имеет толщину 20-100 нм. Но наибольшей поверхностной активностью компонентов этой смеси обладают производные лецитина.
При уменьшении размеров альвеол. молекулы сурфактанта сближаются, их плотность на единицу поверхности больше и поверхностное натяжение снижается — альвеола не спадается.
При увеличении (расширении) альвеол их поверхностное натяжение повышается, так как плотность сурфактанта на единицу поверхности понижается. Это усиливает эластическую тягу легких.
В процессе дыхания усиления дыхательных мышц тратится на преодоление не только эластического сопротивления легких и тканей грудной клетки, но и на преодоление неэластического сопротивления газовому потоку в воздухоносных путях, которое зависит от их просвета.
Нарушение образования сурфактантов приводит к спадению большого количества альвеол — ателектазу — отсутствие вентиляции обширных участков легких.
У новорожденных сурфактанты необходимы для расправления легких при первых дыхательных движениях.
Существует заболевание новорожденных, при котором поверхность альвеол покрыта преципитатом фибрина (геалиновые мембраны), который понижает активность сурфактантов — снижена. Это приводит к неполному расправлению легких и тяжелым нарушением газообмена.
Его содержание понижается после ваготонии, после прекращения кровотока по легочной артерии, при повышенном парциальном давлении О2.
Пневмоторакс — поступление воздуха в плевральную полость (через поврежденную грудную стенку или легкие).
В силу эластичности легких — они спадаются поджимаясь к поршню, занимая 1/3 своего объема.
При одностороннем — легкое на неповрежденной стороне может обеспечивать достаточное насыщение крови О2 и удаление СО2 ( в покое).
Двухсторонний — если не производится искусственная вентиляция легких, или герметизация плевральной полости — к гибели.
Односторонний пневмоторакс иногда применяется для терапевтических целей: введение воздуха в плевральную полость для лечения туберкулеза (каверны).
100. Давление в плевральной полости, его происхождение, изменение при дыхании и роль
в механизме внешнего дыхания.
Несмотря на то, что легкие не сращены с грудной стенкой, они повторяют ее движения. Это объясняется тем, что между ними имеется замкнутая плевральная щель. Изнутри стенка грудной полости покрыта париетальным листком плевры, а легкие ее висцеральным листком. В межплевральной щели находится небольшое количество серозной жидкости. При вдохе объем грудной полости возрастает. А так как плевральная изолирована от атмосферы, то давление в ней понижается. Легкие расширяются, давление в альвеолах становится ниже атмосферного. Воздух через трахею и бронхи поступает в альвеолы. Во время выдоха объем грудной клетки уменьшается. Давление в плевральной щели возрастает, воздух выходит из альвеол. Движения или экскурсии легких объясняются колебаниями отрицательного межплеврального давления. После спокойного выдоха оно ниже атмосферного на 4-6 мм.рт.ст. На высоте спокойного вдоха на 8-9 мм.рт.ст. После форсированного выдоха оно ниже на 1-3 мм.рт.ст., а форсированного вдоха на 10-15 мм. рт. ст. Наличие отрицательного межплеврального давления объясняется эластической тягой легких. Это сила, с которой легкие стремятся сжаться к корням, противодействуя атмосферному давлению. Она обусловлена упругостью легочной ткани, которая содержит много эластических волокон. Кроме того, эластическую тягу увеличивает поверхностное натяжение альвеол. Изнутри они покрыты пленкой сурфактанта. Это липопротеид, вырабатываемый митохондриями альвеолярного эпителия. Благодаря особому строению его молекулы, на вдохе он повышает поверхностное натяжение альвеол, а на выдохе, когда их размеры уменьшаются, наоборот понижает. Это препятствует спадению альвеол, т.е. возникновению ателектаза. При генетической патологии, у некоторых новорожденных нарушается выработка сурфактанта. Возникает ателектаз и ребенок гибнет. В старости, а также при некоторых хронических заболеваниях легких, количество эластических волокон возрастает. Это явление называется пневмофиброзом. Дыхательные экскурсии затрудняются. При эмфиземе эластические волокна наоборот разрушаются и эластическая тяга легких снижается. Альвеолы раздуваются, величина экскурсий легких также уменьшается.
При попадании воздуха в плевральную полость возникает пневмоторакс. Различают его следующие виды:
1. По механизму возникновения: патологический (рак легких, абсцесс, проникающее ранение грудной клетки) и искусственный (лечение туберкулеза).
2. В зависимости от того, какой листок плевры поврежден выделяют наружный и внутренний пневмоторакс.
3. По степени сообщения с атмосферой различают открытый пневмоторакс, когда плевральная полость постоянно сообщается с атмосферой. Закрытый, если произошло однократное попадание воздуха. Клапанный, когда на вдохе воздух из атмосферы входит в плевральную щель, а на выдохе отверстие закрывается.
4. В зависимости от стороны поражения — односторонний (правосторонний, левосторонний), двусторонний.
Пневмоторакс является опасным для жизни осложнением. В результате него легкое спадается и выключается из дыхания. Особенно опасен клапанный пневмоторакс.
 Рентгенологическое исследование. Снимок позволяет увидеть область скапливающегося транссудата.
Рентгенологическое исследование. Снимок позволяет увидеть область скапливающегося транссудата. проницаемость стенок сосудов увеличена,
проницаемость стенок сосудов увеличена, операция на шее,
операция на шее,