что это такое, причины, риски и лечение
За гестационный, или, по-другому говоря, внутриутробный период ребенок претерпевает удивительные изменения – от слившейся из двух клеток зиготы до полноценного жизнеспособного организма. Однако иногда развитие происходит не по запланированному сценарию и фактическое состояние плода отличается от нормы.
Что такое СЗРП при беременности
СЗРП – это понятие, используемое в гинекологии для обозначения такого состояния плода, при котором его физические параметры –визуально определяемое развитие органов и вес, не соответствуют установленным для этого срока нормам. СЗРП расшифровывается как синдром задержки развития плода, иначе это заболевание называется также гипотрофией плода.

СЗРП при беременности не всегда является патологическим явлением и чаще всего не представляет опасности для ребенка.
Что означает такая формулировка на практике? При диагнозе СЗРП плод или определенная его часть развиваются не так, как следует. Например, будущий младенец может иметь недостаточный вес, что приводит к рождению детей с малым и критически малым весом даже при доношенности. Или же определенная часть его тела, часто – живот, может быть сформирована с отставанием по отношению к другим органам. Как следствие, это снижает шансы ребенка на выживание вне тела матери.
Причины возникновения
Точные причины возникновения заболевания установлены быть не могут. Часто это сочетание различных факторов, действующих на развитие плода в большей или меньшей мере. Среди факторов, увеличивающих риск заболевания, выделяют:
- Сложное течение беременности. Сюда могут относиться анемия матери, разница резус-факторов матери и ребенка, токсикоз, гестоз, угроза выкидыша или преждевременного прерывания беременности.
- Аномалии развития плода. Под этим термином подразумеваются различные уродства, пороки развития или хромосомные нарушения.
- Инфекционные заболевания во время беременности.
- Хронические заболевания у матери, а также носительство скрытых инфекций.
- Вредные привычки и воздействие токсинов – курение, наркотики, алкоголизм, профессиональные вредности, воздействие плохой экологической обстановки и т.д.
- Прием некоторых лекарственных препаратов во время беременности.
- Возрастной фактор: возраст наступления беременности до 17 или после 35 лет.
Важно! В зависимости от интенсивности воздействия этих факторов, а также от влияния генетики и других условий, СЗРП при беременности может проявиться в различной тяжести или отсутствовать вовсе.
Постановка диагноза
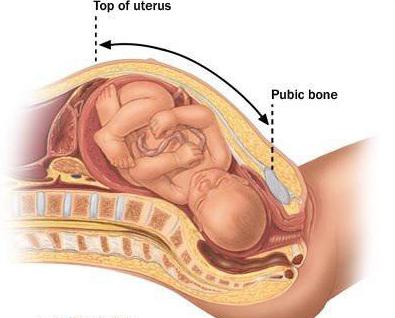
Подозрения на СЗРП впервые могут возникнуть на осмотре у гинеколога, ведущего беременность. В связи с тем, что матка увеличивается пропорционально размеру плода, именно по ней можно судить об его соответствии весу. Поэтому если матка во время беременности отстает в размере от нормативного интервала, то будущей матери назначается дополнительное обследование.
Первым этапом делается УЗИ плода. В его ходе производится фетометрия – т.е. измерение параметров тела плода и их соотнесение с показателями нормы. Если УЗИ выявляет отклонения, то назначается дополнительное исследование.
Вторым этапом проводится допплерография – т.е. сканирование сосудов плаценты и матки. Если установлена плацентарная недостаточность, именно она является причиной недостаточного развития плода. Параллельно с допплерографией назначается КТГ – измерение реакции сердечных сокращений плода для определения его жизнеспособности.
Важно! Только по результатам допплер-исследования и КТГ можно поставить окончательный диагноз.
Дополнительно матери назначают анализы на исследование уровня гормонов – чтобы понять, нормально ли материнский организм выполняет функции вынашивания плода.
Виды и степени
СЗРП может носить различный характер, и не всегда такая особенность плода является патологической. Среди видов этого состояния выделяют симметричную и ассиметричную формы.
В СЗРП выделяют различные степени тяжести.
Симметричная форма – пропорциональное, соответствующее норме развитие плода, который отличается от обычного только меньшим весом и размером. Это может быть связано с недостаточным питанием женщины, генетическими особенностями, а также другими вредными воздействиями на организм. Такой вид диагностируется в первой половине срока беременности.
Ассиметричная форма является наиболее распространенным вариантом развития СЗРП. Чаще всего она диагностируется в третьем триместре беременности, когда плод наиболее сформирован и диспропорции можно явно отследить. Асимметрия проявляется в данном случае диспропорцией развития: чаще всего это недоразвитие внутренних органов при нормальном развитии головы и конечностей.
Важно! Вероятность возникновения СЗРП возрастает при наличии в утробе двух и более детей.
Установление степеней заболевания зависит от срока отставания развития плода от нормативного. Всего их три:
- Отставание менее чем на 2 недели.
- Отставание на 2–4 недели.
- Задержка в развитии на срок более месяца.
При установлении подобного диагноза не следует отчаиваться, потому как СЗРП первой стадии относительно легко подвергается коррекции при помощи лечения.
Что делать
Лечение СЗРП производится под контролем врачей в стационарных условиях. Это позволяет часто проводить необходимые исследования и держать под контролем состояние и матери, и плода. Следует отметить, что серьезные последствия для жизни и здоровья ребенка наступают только в случае II и III стадий болезни, которые наблюдаются гораздо реже, чем стадия I.
Чтобы избежать последствий для здоровья будущего ребенка, врачами устанавливается причина недоразвития. Если плацентарная недостаточность возникает вследствие инфекции или хронического заболевания, то все внимание врачей сосредотачивается на минимизации их влияния на плод. Если же причина в недостаточности кровотока, то беременной назначается курс лекарств для его нормализации.
Важно! Если задержка в развитии плода вызвана генетическими болезнями или врожденным уродством, вопрос о сохранении беременности и терапии решается с матерью в индивидуальном порядке.
В целом дети, рожденные после постановки диагноза СЗРП, нагоняют сверстников в развитии уже к двум годам, хоть поначалу и имеют недостаточный вес и отставание в развитии пищеварительной и респираторной систем. Правильное питание и развитие, регулярное наблюдение у врача – все это способствует формированию организма, полностью соответствующего возрастным нормам.
Читайте далее: можно ли забеременеть за день до месячных
что это такое? Синдром задержки развития плода
Диагноз «СЗРП» врачи ставят всем детям, которые при рождении имеют дефицит массы тела относительно своего гестационного возраста. О такой патологии многие женщины узнают еще во время беременности. Из материалов данной статьи вы узнаете, какими симптомами сопровождается синдром задержки развития плода, почему он возникает.
СЗРП — что это такое?
Синдром задержки развития плода (СЗРП) — это патология, характеризующаяся отставанием размеров малыша от средних величин, зафиксированных в качестве нормы для определенного срока беременности. В России распространенность этого расстройства составляет от 5 до 18 %. Маленькие размеры ребенка не всегда указывают на этот синдром. Около 70 % детей, которым был поставлен этот диагноз, по своей природе имеют небольшую массу тела. У них отец или мать могут быть маленького роста. Кроме того, следует учитывать пол (девочки обычно меньше мальчиков на 5 %, что составляет приблизительно 200 г) и национальность.

Как правило, состояние малыша компенсируется в течение первого года жизни. Он постепенно набирает вес и прибавляет в росте, приближаясь к нормативным показателям. Если подтвержденный врачом диагноз становится главной причиной отставания в развитии ребенка, влияет на его здоровье и качество жизни, рассматривается специальный комплекс лечения.
Выделяют две формы СЗРП: симметричная и асимметричная. Каждый вариант патологии имеет свои характерные особенности. О них мы поговорим далее в этой статье.
Асимметричная форма СЗРП
Патология обычно возникает во втором триместре и характеризуется дефицитом массы плода при нормальном росте. У ребенка наблюдается отставание в развитии тканей живота и груди. Асимметричное СЗРП иногда характеризуется неравномерным формированием систем внутренних органов. При отсутствии своевременного лечения происходит уменьшение размеров головки ребенка и отставание в развитии мозга, что может спровоцировать его гибель.
Симметричная форма СЗРП
Патология характеризуется пропорциональным уменьшением размеров тела ребенка относительно средних величин для конкретного срока беременности. Обычно ее диагностируют во втором триместре. Симметричная форма синдрома в большинстве случаев обусловлена внутриутробным инфицированием плода, хромосомными аномалиями. Дети с таким диагнозом появляются на свет с неполноценным развитием ЦНС.

Основные причины патологии
Малыш может появиться на свет маленьким по нескольким причинам. Не следует исключать тот факт, что такова его физиологическая особенность. Невысокий рост малыш может унаследовать от родителей. Однако даже в этом случае врач поставит диагноз «синдром задержки развития плода». Если после рождения организм ребенка полноценно функционирует, а его рефлексы соответствуют нормам, специфическое лечение не требуется.
Врачи выделяют определенные причины СЗРП, которые могут привести к гипоксии и даже замиранию беременности. Задержка развития наблюдается в том случае, если малыш внутри утробы не получает кислород и необходимые полезные вещества. Без них невозможно представить полноценную жизнедеятельность организма.
Сокращение количества поступающих веществ может быть вызвано многими факторами:
- Плацентарные проблемы. Этот орган отвечает за транспортировку кислорода к плоду в утробе матери. Если плацента деформирована, она не может функционировать полноценно.
- Патологии в работе систем внутренних органов у будущей роженицы (высокое АД, анемия, болезни сердца и дыхательных путей, сахарный диабет).
- В развитии плода особая роль принадлежит хромосомному набору, который он получает от родителей.
- Пагубные привычки. Многие представительницы прекрасного пола курят и употребляют алкогольные напитки. Вредные привычки, даже если женщина отказалась от них незадолго до зачатия, могут послужить причиной СЗРП при беременности.
- Врачи постоянно твердят, что женщина в положении должна есть буквально за двоих. Это действительно так. Соблюдение диеты или резкое снижение калорийности рациона может негативно сказаться на ребенке. Если плоду не хватает питательных веществ, он начинает их забирать из организма матери. Питание за двоих не значит, что необходимо есть все подряд. Рацион должен быть сбалансированным и состоять исключительно из полезных продуктов. В период беременности не следует бояться поправиться, на строгих диетах сидеть категорически запрещено.
- Прием лекарственных препаратов. От медикаментов во время вынашивания малыша следует отказаться. Принимать препараты можно только по рекомендациям врача, когда больше ничем помочь нельзя.
- Перенесенные во время беременности заболевания инфекционной природы (краснуха, токсоплазмоз, сифилис) могут приостановить развитие плода. Именно поэтому врачи настоятельно советуют прививаться задолго до зачатия малыша.
- СЗРП 2 степени часто ставят женщинам, которые живут в местности высоко над уровнем моря. В таких регионах давление повышено, а это часто влечет за собой гипоксию у плода и замедленное его развитие.
Своевременное определение причины синдрома и последующее ее устранение позволяют врачу подобрать эффективное лечение.

Какие симптомы указывают на синдром задержки развития плода?
Клиническая картина данной патологии обычно стерта. Заподозрить подобный диагноз беременная самостоятельно вряд ли сможет. Только регулярное наблюдение у гинеколога на протяжении девяти месяцев позволяет своевременно выявить проблему.
Бытует мнение, что, если женщина во время беременности мало прибавляет в весе, скорее всего, плод небольшого размера. Отчасти это правда, но она редко соответствует истине. Когда будущая роженица ограничивает ежедневный рацион до 1500 ккал, увлекается диетами, вероятность появления СЗРП плода достаточно высока. С другой стороны, возникновение патологии не следует исключать у тех женщин, у которых наблюдается чрезмерно большая прибавка в весе.
Явным признаком синдрома считаются редкие и вялые шевеления плода. Такой симптом должен насторожить и стать поводом для экстренного обращения к специалисту.
Обследование при задержке роста плода
При подозрении на патологическое развитие малыша врача может насторожить расхождение величины высоты дна матки с нормативными показателями, характерными именно для этого срока беременности. Наиболее достоверным вариантом диагностики считается ультразвуковое исследование плода, во время которого специалист оценивает его размер и вес. Кроме того, с помощью УЗИ можно определить состояние систем внутренних органов ребенка.
Допплерометрию также назначают при подозрении на СЗРП. Что это такое? Данное обследование проводится для оценки кровотока в сосудах малыша и плаценты. Важным методом диагностики считается кардиотокография плода (исследование сердцебиения). В норме ЧСС колеблется от 120 до приблизительно 160 ударов в минуту. Когда малыш в утробе испытывает нехватку кислорода, его сердцебиение постепенно учащается.
На основании результатов проведенного обследования врач может подтвердить диагноз и определить степень тяжести недуга.
- СЗРП 1-й степени считается самой легкой, характеризуется отставанием в развитии от средних антропометрических данных на две недели.
- СЗРП 2 степени отличается отклонением от нормативных показателей в пределах двух-четырех недель.
- Самой тяжелой является 3-я степень СЗРП. Показатели размера и веса малыша в утробе не соответствуют нормам более чем на четыре недели. В большинстве случаев СЗРП 3 степени приводит к замиранию плода.
Методы лечения
Для лечения этого синдрома в акушерстве применяется большой арсенал препаратов, которые направлены на нормализацию маточно-плацентарного кровотока.
- Токолитические средства для расслабления матки («Гинипрал», «Папаверин»).
- Препараты для нормализации обмена веществ в тканях («Курантил», «Актовегин»).
- Инфузионная терапия с использованием глюкозы и растворов-кровезаменителей.
- Витаминотерапия.
Все препараты назначаются на длительный срок с постоянным контролем за состоянием плода.
Особое внимание в лечении СЗРП при беременности уделяется питанию. Рацион должен быть максимально сбалансированным. Не рекомендуется налегать на определенные продукты. Можно кушать абсолютно все. Не следует исключать мясные и молочные продукты, так как в них содержится большое количества белка животного происхождения. Именно в нем к концу беременности увеличивается потребность примерно на 50 %. Важно не забывать, что основная цель терапии — не откормить ребенка, а обеспечить ему полноценный рост и гармоничное развитие.
Беременным также рекомендуются ежедневные пешие прогулки, эмоциональное спокойствие. Традиционно считается, что полуденный сон благотворно влияет не только на состояние будущей роженицы, но и на малыша внутри утробы.

Ведение беременности при СЗРП
После подтверждения окончательного диагноза будущей роженице требуется постоянный контроль со стороны специалистов. УЗИ назначают не менее двух раз в месяц. Подробное исследование необходимо для выявления анатомии ребенка и структурных дефектов, которые могут являться причиной отставаний. Также будущим роженицам назначается процедура амниоцентеза для оценки хромосомных аномалий, если на УЗИ были обнаружены патологии.
Вне зависимости от того, какие факторы повлияли на возникновение СЗРП, последствия для ребенка могут оказаться необратимыми. Для их предупреждения женщина должна проходить ультразвуковое исследование каждые две недели. Оно необходимо для оценки размеров плода и темпов его роста.
Когда женщина находится на 37-й неделе, врачи обычно принимают решение о стимуляции родов. До этого срока ведение беременности зависит от состояния крохи внутри утробы. Если у женщины появляются симптомы преэклампсии, врачи принимают решение о проведении преждевременных родов.

Возможные осложнения и последствия
У детей с таким синдромом часто фиксируют серьезные осложнения не только во время внутриутробной жизни, но также и после появления на свет. Степень риска напрямую зависит от причин патологического процесса, его тяжести и времени начала. По статистике, наличие осложнений наиболее вероятно у тех детей, вес которых при рождении не превышает 1 кг.
Ввиду того что к плоду с этим синдромом кислород и питательные вещества поступают в недостаточных количествах, такие дети могут появиться на свет уже мертвыми. Часто они не способны выдержать нагрузку при родовых схватках, поэтому врачи обычно принимают решение о проведении кесарева сечения.
У детей, рожденных с СЗРП, последствия этого диагноза непосредственно отражаются на работе основных систем внутренних органов. У них обычно наблюдаются гипогликемия, плохая сопротивляемость к инфекциям. Они склонны к желтухе и аспирации мекония, то есть вдыханию первородного кала.
Если врачи диагностируют СЗРП 2 степени, последствия патологии практически невозможно предсказать. Качество жизни ребенка в первую очередь зависит от первопричин синдрома. Некоторые младенцы постепенно догоняют своих сверстников в развитии. Другие имеют серьезные проблемы со здоровьем. У них рано диагностируют ожирение, что впоследствии приводит к нарушению работы сердца, сахарному диабету и гипертонии.
Профилактические мероприятия
Не следует оставлять без внимания СЗРП. Что это такое, мы уже рассказали. Можно ли предотвратить ее появление?
Лучшая профилактика СЗРП — заблаговременное планирование беременности. Перед непосредственным зачатием ребенка будущие родители должны сдать целый ряд анализов, пролечить хронические заболевания. Недуги половой сферы и кариес не должны оставаться без внимания.

Регулярные визиты к гинекологу после постановки на учет по беременности играют важную роль в предупреждении СЗРП. Чем раньше врач обнаружит патологию, тем выше вероятность исключить опасные осложнения в развитии малыша во время вынашивания и после его появления на свет.
Беременной женщине следует позаботиться о режиме работы и отдыха. Полноценный сон должен составлять не менее 10 часов в ночное время суток и 2 часа днем. Если поспать после обеда не удается, можно позволить себе некоторое время полежать в горизонтальном положении. Дневной сон способствует нормализации кровообращения между ребенком и матерью, улучшению переноса питательных веществ.
Прогулки на свежем воздухе, сбалансированное питание и умеренные физические нагрузки — отличная профилактика СЗРП. Что это значит? Женщина должна кушать исключительно здоровую пищу, богатую витаминами и микроэлементами. Некоторым дамам врачи рекомендуют рацион с высоким содержанием углеводов, так как эти вещества улучшают настроение беременной и самочувствие плода внутри утробы. Что касается вопроса физических нагрузок, отличным решением являются занятия йогой, плавание в бассейне.
Синдром задержки развития плода — это не приговор для будущих родителей, которые с нетерпением ждут появления малыша. Огромная роль в лечении этой патологии принадлежит своевременности постановки диагноза. Однако его серьезность не является поводом отказываться от ребенка. Нет таких преград, которые любящие родители не могут преодолеть. Особенно когда вопрос касается истинного материнского счастья.
Задержка развития плода — причины, симптомы, диагностика и лечение

Задержка развития плода — отставание роста, массы и других фетометрических показателей от средних нормативных для конкретного срока гестации. Зачастую протекает бессимптомно, может проявляться малым приростом веса беременной, небольшой окружностью живота, слишком активным или редким шевелением ребенка. Для постановки диагноза выполняют УЗИ плаценты, фетометрию, КТГ, допплерографию плацентарного кровотока. Лечение комплексное медикаментозное с назначением ангиопротекторных, реологических препаратов, токолитиков, антигипоксантов, мембраностабилизаторов. При неэффективности терапии и усугублении расстройств рекомендованы досрочные роды или кесарево сечение.
Общие сведения
О задержке внутриутробного развития (гипотрофии) плода говорят в ситуациях, когда его масса на 10 и более процентилей ниже нормативной. Согласно данным медицинской статистики, ЗВУРП осложняет течение каждой десятой беременности, является причиной различных заболеваний плода и новорожденного. В 70-90% случаев задержка развивается в третьем триместре при наличии болезней матери, патологии плаценты и многоплодия. 30% детей с гипотрофией рождаются преждевременно, лишь 5% новорожденных имеют признаки доношенности. Чаще задержку роста плода диагностируют у пациенток младше 18 лет и старше 30 лет. Вероятность возникновения этой патологии особенно высока у возрастных первородящих.

Задержка развития плода
Причины задержки развития плода
Любое отставание ребенка во внутриутробном росте и созревании связано с недостаточным поступлением либо усвоением питательных веществ и кислорода. Непосредственными причинами подобных нарушений могут быть патологические изменения в фетоплацентарной системе, организмах матери и плода, плодных оболочках. Обычно задержка развития возникает под воздействием таких факторов, как:
- Болезни матери. Ограниченное поступление кислорода и питательных веществ наблюдается при анемии и других заболеваниях крови, патологических состояниях, сопровождающихся спазмом сосудов и сердечной недостаточностью (гипертонии, симптоматических артериальных гипертензиях, гестозах, печеночных и почечных заболеваниях). Риск задержки повышен у пациенток с гинекологической патологией, эндокринопатиями (сахарным диабетом, гипотиреозом), перенесших острые инфекции.
- Поражение плода. Поступающие питательные вещества хуже усваиваются при наличии у ребенка генетических дефектов (синдрома Патау, синдрома Дауна), пороков развития центральной нервной системы, сердца, почек. Риск возникновения аномалий и задержки развития повышается при внутриутробном заражении плода инфекционными агентами — внутриклеточными паразитами (токсоплазмами, микоплазмами), вирусами герпеса, краснухи, ВИЧ, Коксаки, гепатитов В и С.
- Поражение плаценты и оболочек плода. Повреждение более 10-15% плацентарной ткани сопровождается формированием фетоплацентарной недостаточности — ключевой причины задержки внутриутробного созревания ребенка. Плод испытывает кислородное голодание при инфарктах плаценты, ее преждевременной отслойке или инволюции. Рост плода может нарушаться при хориоамнионите, патологии пуповины (наличии истинных узлов, воспалении), маловодии, образовании амниотических перетяжек и др.
- Конфликт в системе «мать-ребенок». Изоиммунная несовместимость плода и женщины с разными группами крови или Rh-фактором проявляется гемолизом эритроцитов плода и образованием токсичного непрямого билирубина. Гемолитическая анемия и патологические процессы, происходящие в детском организме, препятствуют достаточной оксигенации и усвоению питательных веществ, поступающих от беременной. Как следствие, нормальное развитие замедляется.
- Недостаточное питание женщины. У пациенток, которые питаются низкокалорийными продуктами, имеют однообразный несбалансированный рацион с дефицитом белков, сложных углеводов, микро- и макроэлементов снижается уровень питательных веществ в крови. Из-за этого пластические процессы в тканях и органах плода замедляются, что сопровождается задержкой развития. Зачастую подобная причина является ведущей у больных из социально неблагополучных семей.
- Неблагоприятные внешние воздействия. Риск ухудшения здоровья и возникновения расстройств в фетоплацентарном комплексе повышен у женщин, которые работают на производствах с вибрационными, химическими, лучевыми, термическими нагрузками или проживают в экологически неблагоприятных условиях. Прямой токсический эффект оказывают никотин, алкоголь, наркотические вещества, некоторые медикаменты (противосудорожные средства, ингибиторы АПФ).
Дополнительным фактором, провоцирующим задержку нормального развития плода, является отягощенный акушерско-гинекологический анамнез. Расстройство чаще возникает у беременных с нарушенной менструальной функцией, привычными выкидышами или преждевременными родами, бесплодием в анамнезе. Недостаток в питательных веществах также может наблюдаться при многоплодной беременности из-за относительной фетоплацентарной недостаточности.
Патогенез
Предпосылки для развития синдрома задержки роста ребенка с генетическими аномалиями, при наличии инфекционных агентов, воспалительных процессах в эндометрии закладываются еще в I триместре гестации вследствие нарушений врастания трофобласта в оболочки спиральных артерий. Расстройство гемодинамики в маточно-плацентарной системе проявляется замедленным током крови в артериальном русле и межворсинчатом пространстве. Интенсивность газообмена между женщиной и плодом снижается, что в сочетании с нарушением механизмов саморегуляции гиперпластической фазы клеточного роста приводит к симметричному варианту задержки развития.
После 20-22 недели беременности ключевым моментом в возникновении гипотрофии плода становится относительная либо абсолютная фетоплацентарная недостаточность. Именно в этот период начинается интенсивная прибавка массы за счет активных пластических процессов. При многоплодии, недостаточном питании и на фоне заболеваний, сопровождающихся гипоксемией крови матери, поражением плацентарной ткани или сосудистого русла, развивается хроническое кислородное голодание плода. Его ток крови перераспределяется для обеспечения полноценного созревания ЦНС. Возникающий brain-sparin-effect обычно становится основой асимметричного варианта задержки развития.
Классификация
Систематизация клинических форм задержки развития плода основана на оценке выраженности отставания фетометрических показателей в сравнении с нормой и пропорциональности отдельных параметров роста. О первой степени нарушений свидетельствует задержка развития на 2 недели, о второй — на 3-4 недели, о третьей — более 4 недель. Важным критерием для оценки прогноза и выбора врачебной тактики является классификация с учетом соотношения отдельных показателей развития между собой. По этому признаку специалисты в сфере акушерства и гинекологии выделяют такие формы гипотрофии плода, как:
- Симметричная. Окружность головы, рост и вес плода уменьшены пропорционально в сравнении со средними нормативными показателями для определенного срока беременности. Чаще выявляется в первом-втором триместре.
- Асимметричная. Уменьшен только размер живота ребенка (на срок в 2 недели и более). Остальные показатели соответствуют сроку. Обычно возникает в 3-м триместре на фоне признаков фетоплацентарной недостаточности.
- Смешанная. Определяется более чем двухнедельное отставание от норматива размеров живота, другие показатели также незначительно уменьшены. Обычно признаки этого варианта задержки проявляются на поздних сроках.
Симптомы задержки развития плода
Расстройство протекает без острых клинических проявлений и обычно диагностируется при плановом УЗИ-скрининге. Гипотрофию плода можно заподозрить, если беременная медленно прибавляет в весе, у нее лишь незначительно увеличивается окружность живота. Задержка развития может сочетаться с нарушением двигательной активности ребенка как признаком возникшей фетоплацентарной недостаточности. В результате кислородного голодания плод чаще и интенсивнее шевелится, а при выраженной гипоксии его движения замедляются, что служит неблагоприятным прогностическим признаком.
Осложнения
При гипотрофии плода повышается риск его антенатальной гибели, травматизма и асфиксии в родах, аспирации мекония с тяжелым повреждением легких новорожденного. Перинатальные нарушения определяются у 65% младенцев с задержкой развития. В послеродовом периоде у таких детей чаще выявляются транзиторный гипотиреоз, неонатальная гипогликемия, перинатальная полицитемия и синдром повышенной вязкости крови, гипотермия. Может нарушаться функциональное созревание ЦНС с отставанием в становлении тонических и рефлекторных реакций, проявляться неврологические расстройства разной степени выраженности, активизироваться внутриутробные инфекции. По результатам исследований, отдаленными последствиями ЗВУРП являются повышенный риск инсулиннезависимого сахарного диабета и заболеваний сердца во взрослом возрасте.
Диагностика
Основными задачами диагностического этапа при подозрении на задержку развития плода являются определение степени и варианта гипотрофии, оценка состояния плацентарного кровотока, выявление возможных причин заболевания. После предварительного наружного акушерского исследования с измерением окружности живота и высоты стояния дна матки беременной рекомендованы:
- УЗИ плаценты. Сонография позволяет определить степень зрелости плацентарной ткани, ее размеры, структуру, положение в матке, выявить возможные очаговые повреждения. Дополнение метода допплерографией маточно-плацентарного кровотока направлено на обнаружение нарушений в сосудистом русле и зон инфаркта.
- Фетометрия плода. Ультразвуковое измерение окружностей головы, живота, грудной клетки, бипариетального и лобно-затылочного размеров, длины трубчатых костей предоставляет объективные данные о развитии плода. Полученные показатели сравнивают с нормативными для каждого периода гестации.
- Фонокардиография и кардиотокография плода. Диагностическая ценность методов состоит в косвенной оценке адекватности кровоснабжения плода по показателям его сердечной деятельности. Признаками фетоплацентарной недостаточности являются нарушения сердечного ритма — аритмия, тахикардия.
Сочетанная оценка данных ультразвукового и кардиотокографического исследований дает возможность составить биофизический профиль плода — выполнить нестрессовый тест, проанализировать двигательную активность, мышечную напряженность (тонус), дыхательные движения, объем околоплодных вод, зрелость плаценты. Получение результатов в 6-7 баллов свидетельствует о сомнительном состоянии ребенка, в 5-4 балла — о выраженной внутриутробной гипоксии.
Дополнительно для установления причин состояния выполняют лабораторные исследования по определению уровня гемоглобина и эритроцитов, содержания гормонов (эстрогенов, хорионического гонадотропина, прогестерона, ФСГ), инфекционных агентов (методы ПЦР, РИФ, ИФА). Возможные генетические аномалии и патологию плодных оболочек выявляют в ходе инвазивной пренатальной диагностики (амниоскопии, амниоцентеза под УЗИ-контролем, кордоцентеза). Дифференциальный диагноз осуществляют с генетически детерминированной конституциональной маловесностью ребенка, недоношенностью. По показаниям беременную консультируют эндокринолог, инфекционист, терапевт, иммунолог, гематолог.
Лечение задержки развития плода
При выборе врачебной тактики учитывают степень внутриутробной гипотрофии ребенка, выраженность фетоплацентарной недостаточности, состояние плода. Лечение назначается с проведением обязательного контроля — ультразвуковым определением фетометрических показателей каждую неделю или раз в 14 дней, допплерометрией плацентарного кровотока раз в 3-5 дней, оценкой состояния ребенка в ходе ежедневной КТГ. Беременной показаны:
- Препараты, улучшающие кровоснабжение плода. Качество кровотока в системе «матка-плацента-плод» повышается при назначении ангиопротекторов и средств, влияющих на реологию крови. Дополнительное введение токолитиков уменьшает тонус матки, облегчая кровоток в сосудах.
- Противогипоксические и мембраностабилизирующие средства. Применение актовегина, инстенона, антиоксидантов и мембраностабилизаторов делает ткани плода более устойчивыми к гипоксии. При сочетании с общеукрепляющими препаратами это позволяет стимулировать пластические процессы.
При I степени гипотрофии плода и компенсированной фетоплацентарной недостаточности с нормальными темпами прироста фетометрических показателей и функциональном состоянии ребенка беременность пролонгируется не менее чем до 37-недельного срока и подтверждения зрелости легочной ткани. Если параметры развития плода не удалось стабилизировать в течение 2 недель либо состояние ребенка ухудшилось (замедлился кровоток в основных сосудах, нарушилась сердечная деятельность), выполняется досрочное родоразрешение независимо от гестационного срока. II и III степени задержки развития с декомпенсацией плацентарной недостаточности (выраженными КТГ-признаками гипоксии, ретроградным кровотоком в пуповинной артерии или отсутствием его диастолического компонента) — показание для проведения досрочного кесарева сечения.
Прогноз и профилактика
При своевременной диагностике, правильной тактике ведения беременности, отсутствии тяжелых заболеваний женщины, грубых дефектов и выраженных расстройств со стороны плода прогноз благоприятный. Вероятность появления осложнений повышается с увеличением степени гипотрофии. Для профилактики задержки развития рекомендуется планировать беременность, заблаговременно пролечить экстрагенитальную и генитальную патологию, санировать очаги инфекции, рано встать на учет в женской консультации, регулярно посещать акушера-гинеколога, выполнять его рекомендации по обследованию и лечению. На развитие ребенка положительно влияют достаточный отдых и ночной сон, рациональная диета, умеренная двигательная активность, отказ от вредных привычек.
СЗРП 1 степени при беременности — причины, последствия и лечение

Желанный ребенок — это всегда радость. Поэтому женщина, беременность которой развивается не совсем здорово, всегда омрачается, паникует, не понимая, почему же такое происходит именно с ней. Так бывает, когда от врача она слышит диагноз «синдром задержки развития плода». Его еще называют гипотрофией плода. Сложный термин означает, что размеры ребеночка отстают от их средних значений, которые на определенном сроке считаются нормой. Итак, детально разберемся, как же это диагностируется, в чем выражается и как лечится.
Признаки СЗРП
Когда женщина приходит на плановые осмотры к своему лечащему врачу, он в обязательном порядке делает замеры высоты дна матки (ВДМ). Такой показатель должен соответствовать сроку беременности, который измеряется в неделях. Например, в период 17 недель показатель ВДМ составляет 17 сантиметров, в 30 недель — 30 см. Отставание от нормы на два и более сантиметра служит основанием для проведения дополнительных методов диагностики.
Виды СЗРП
Сегодня акушеры-гинекологи классифицируют синдром задержки развития плода на две формы. Первая — симметричная. Она означает, что все показатели развития плода уменьшены пропорционально. Статистика гласит, что такая форма патологии наблюдается у 10-30% будущих мам с подобным диагнозом. Вторая форма — асимметричная. Она наблюдается в 70-90% случаях СЗРП. Характеризуется меньшими относительно нормы размерами окружности живота при нормальном параметре бедренной кости.
Также СЗРП делят на степени. Первая — это отставание развития крохи на срок до двух недель; вторая — от двух до четырех; третья — более чем на четыре недели.
Почему плод отстает в развитии?
Причин может быть немало. Однако их можно объединить в такие группы:
- Социально-бытовые. Это возраст беременной старше 35 лет и моложе 17 лет; курение; употребление алкоголя и наркотических средств, некоторых лекарств; физическое перенапряжение; стрессы; работа во вредных условиях.
- Отягощенный анамнез беременной. К этой группе причин принадлежат гинекологические заболевания; аномалии развития матки; невынашивание беременностей в прошлом.
- Соматические факторы: хронические и острые заболевания почек и печени, сердца и сосудов, эндокринные и инфекционные недуги в период вынашивания плода.
- Осложнения протекания беременности. Это гестоз и токсикоз; фетоплацентарная недостаточность; угроза выкидыша; предлежание и отслойка плаценты; маловодие и многоводие; анемия.
- Факторы, связанные с особенностями плода. Это хромосомные нарушения; врожденные заболевания; многоплодная беременность; внутриутробные инфекции.
Порой диагноз «синдром задержки развития плода» ставят и тогда, когда ребеночек сам по себе некрупный, и причиной этого, скорее всего, служит то, что и его родители небольшого роста и некрупного телосложения.
Опасности СЗРП
Синдром задержки роста плода является тем состоянием, которое может иметь опасные последствия. Но все зависит от степени выраженности патологии. Если речь идет о первой степени, то риск осложнений небольшой, и все вполне можно исправить. А когда специалист констатирует третью степень СЗРП, то ситуация более серьезная. Тогда возможны осложнения в родовом периоде, например, гипоксия, асфиксия; в неонатальном периоде могут возникать сложности в адаптации крохи к жизни вне утробы матери. Статистика гласит, что малыши, появившиеся на свет весом менее 2500 граммов, больше подвергаются болезням эндокринной и сердечно-сосудистой систем, легких. У маловесных при рождении детей чаще наблюдается задержка речевого и психомоторного развития, синдром гиперактивности.
Лечение СЗРП
Обычно терапия направлена на устранение инфекций, хронических заболеваний, нормализацию маточно-плацентарного кровотока, расслабление мускулатуры матки. Женщине проводят ультразвуковое исследование каждые 7-14 дней, а также допплерографию. Каждые три-пять дней наблюдают за маточно-плацентарным кровотоком с помощью кардиотокографии.
Если речь идет о первой степени синдрома задержки развития плода, то в большинстве случаев прогноз лечения успешный, и опасности для матери и ребенка нет. Когда же речь идет о третьей степени патологии, то на основе наблюдений доктор может принимать решение о необходимости срочного родоразрешения или его проведении путем кесарева сечения.
СЗРП не стоит воспринимать как приговор. Тем более если речь идет о первой степени патологии. Выполняя врачебные рекомендации четко и безоговорочно, женщина может родить здорового ребенка.
Зрп при беременности что это: Когда ставят синдром задержки развития плода СЗРП при беременности: причины, лечение
9 февраля 2013, 16:25
Синдром задержи развития плода (СЗРП) и плацентарная недостаточность (ПН) являются проявлением ряда заболеваний, которые нередко становятся причиной внутриутробной гибели плода с последующим самопроизвольным выкидышем, рождением мертвого ребенка.
Наиболее показательным в отношении внутриутробной гибели плода и СЗРП является привычное невынашивание беременности и преждевременные роды. При привычном невынашивании плод, как правило, вначале погибает, после чего наступает выкидыш. Лишь при истмико–цервикальной недостаточности плод рождается живым.
Изучение причин привычного невынашивания беременности претерпевает существенную динамику. Постоянно выясняется особо значимая роль аутоиммунных нарушений (антифосфолипидный синдром, анти–ХГ–синдром, наличие антител к прогестерону, фосфолипидам), гестоза, генетических аномалий.
Роль острой вирусной инфекции при беременности, как причины поражения плода и потери беременности, никем не отрицается. Однако частота острой вирусной инфекции невелика и составляет 1–1,5%
Бактериальная инфекция, в частности, хронический эндометрит, хроническая урогенитальная инфекция (пиелонефрит, кольпит), как причина СЗРП и внутриутробной гибели плода, остаются не доказанными.
Носительство вирусной инфекции, особенно герпетической, способствует образованию антифосфолипидных антител и в последующем – возможному развитию антифосфолипидного синдрома.
Ранее совместно мы изучали на большой группе более (1200 беременных) течение беременности и родов при наличии IgG и IgM антител к герпесу, цитомегаловирусу, гепатиту А, В, С. Было отмечено, что герпетическая инфекция в 16–25% сопровождалась осложнениями со стороны плода в виде внутриутробной гибели и самопроизвольного прекращения беременности, в том числе и преждевременными родами, гипотрофией плода и мертворождениями. Аномалий развития плода также оказалось больше в 1,5 раза по сравнению с популяционными показателями.
У беременных, инфицированных вирусами различных форм гепатита, выявлено повышенное количество гестозов, преждевременных родов, слабости родовой деятельности. Однако самопроизвольных выкидышей и внутриутробной гибели плода не было. В дальнейшем мы обследовали группу женщин, ранее перенесших повторные самопроизвольные выкидыши, и обнаружили у 35% из них наличие антител к фосфолипидам. Таким образом, можно считать причиной самопроизвольных прерываний беременности и внутриутробной гибели плода не латентную герпетическую инфекцию, а антифосфолипидный синдром.
В определенной степени можно предположить, что причинами гипотрофии плода, плацентарной недостаточности у беременных с гестозом также являются антифосфолипидные антитела, т.к. преэклампсия чаще всего развивается на фоне антифосфолипидного синдрома.
Ведущими признаками определения СЗРП и ПН являются ультразвуковая биометрия плода, определение кровотока в сосудах плаценты и плода, определение хорионического гонадотропина и плацентарного лактогена. Наиболее ранними проявлениями (еще до заметной задержки развития плода) являются нарушения кровообращения в фето–плацентарном комплексе.
В клинической практике наиболее часто выделяют первичную и вторичную ПН. При первичной ПН структурные изменения обнаруживаются в строении, расположении и прикреплении плаценты и создания ворсин хориона.
Вторичная ПН развивается во II–III триместрах беременности на фоне сформировавшейся плаценты и осложненного течения беременности, характеризуется инволюционно–дистрофическими и воспалительными ее изменениями. Как первичная, так и вторичная ПН могут иметь острое и хроническое течение.
В развитии острой ПН важную роль играют нарушения маточно–плацентарного кровообращения. Острая ПН чаще развивается на фоне обширных инфарктов и преждевременной отслойки нормально расположенной плаценты, вследствие чего наступает гибель плода и прерывание беременности.
Нередко обширные кровоизлияния и отслойка плаценты развиваются при катастрофическом антифосфолипидном синдроме.
Хроническая ПН возникает в результате нарушения компенсаторно–приспособительных механизмов в сочетании с циркуляторными расстройствами и инволюционно–дистрофическими процессами [1,2].
В клинической практике важно различать относительную и абсолютную ПН.
При сохранении компенсаторных реакций в плаценте ее недостаточность не нуждается в лечении. В этих случаях беременность может закончиться своевременными родами здорового ребенка. Однако возможна и внутриутробная задержка плода, которую следует выявить при динамическом наблюдении.
Наиболее тяжелой формой является абсолютная недостаточность плаценты, свидетельствующая об истощении компенсаторных механизмов плаценты. Эта форма патологии сопровождается СЗРП и гипоксией плода, вплоть до его внутриутробной гибели. Беременность у таких женщин протекает на фоне угрожающего аборта или преждевременных родов. В клинической практике наблюдаются переходные виды ПН.
Выделяют основные формы хронической недостаточности плаценты:
1. Нарушение питательной функции (трофическая недостаточность), при которой нарушается всасывание и усвоение питательных продуктов, а также синтез собственных продуктов обмена веществ плода;
2. Дыхательная недостаточность, заключающаяся в нарушении транспорта кислорода и углекислоты.
Две формы нарушения функции плаценты могут существовать самостоятельно или сочетаться друг с другом. Они могут лежать в основе патогенеза как первичной, так и вторичной ПН.
К основным звеньям патогенеза ПН относятся нарушения маточно–плацентарного и плодово–плацентарного кровообращения, метаболизма, синтетической функции и состояния клеточных мембран плаценты.
Патология маточно–плацентарного кровообращения характеризуется тремя важнейшими моментами: нарушением притока крови в межворсинчатое пространство, затруднение оттока крови из него и изменениями реологических и коагуляционных свойств крови матки.
Результаты изучения системных изменений при хронической ПН указывают на то, что к числу наиболее важных патофизиологических изменений в организме беременной относится гиповолемия и снижение перфузии органов. При этом возрастает чувствительность сосудистых элементов к циркулирующим прессорным агентам и происходит активация коагуляционного каскада, что ведет к одновременному снижению перфузии межворсинчатого пространства [1,2,3].
Большая роль в нарушении гемодинамики плаценты принадлежит реокоагуляционным расстройствам. Известно, что изменения гемостаза, в частности, гиперкоагуляция, занимает особое место в патогенезе ПН.
Исходная физиологическая гиперкоагуляция крови, достигающая максимального развития к концу III триместра, обеспечивает локальный гемостаз в матке после родов. В динамике беременности в организме развивается гиперволемия и снижается периферическое сосудистое сопротивление. Эти механизмы носят адаптационно–защитный характер у здоровых беременных.
В случае же патологии, приводящей к активации системы гемостаза, они теряют свою защитную функцию и способствуют усугублению ПН [4,5,6]. При беременности с задержкой внутриутробного развития плода уменьшается количество проникающих в миометрий трофобластических элементов. Неполная инвазия трофобласта в спиральные артерии матери становится причиной недостаточности его перфузии и изменений секреции гуморальных факторов.
Основными направлениями для предупреждения развития и лечения ПН и СЗРП являются воздействия, направленные на улучшение маточно–плацентарного кровообращения и микроциркуляции, нормализацию газообмена в системе мать–плод, улучшение метаболической функции плаценты, восстановление нарушений функции клеточных мембран. В последние годы значительно расширился арсенал лекарственных средств, назначаемых для предупреждения нарушений внутриутробного роста при ПН, сопровождающей дефицитом кислородного снабжения плода.
К числу лекарственных средств, оказывающих воздействие на сосудистый компонент маточно–плацентарного сосудистого бассейна, относятся препараты, клинический эффект которых обеспечивает снижение тонуса, амплитуды и сокращений матки, общего периферического сосудистого сопротивления, диастолического артериального давления, частоты сердечных сокращений без существенного снижения артериального давления. При чрезмерной активности мускулатура матки и острой гипоксии плода внутривенное введение b–адреномиметиков способствует улучшению маточного плацентарного кровотока. Однако при гипоксии, развившийся на фоне плацентарной недостаточности, сопровождающейся глубокими морфологическими изменениями в плаценте, эффект от применения препаратов данной группы не достигается. Фармакологический токолиз может оказывать благоприятное влияние на маточно–плацентарное кровообращение лишь при ПН функционального характера. Кроме того, применение данных препаратов при гиповолемии ограничено в связи с тем, что сосудорасширяющий эффект при низком систолическом артериальном давлении может способствовать снижению маточно–плацентарного кровотока.
Для улучшения маточно–плацентарного кровообращения используют внутривенные инфузии реополиглюкина, декстранов.
В связи с тем, что в развитии хронической плацентарной недостаточности существенное место занимают морфофункциональные изменения в плаценте в виде микротромбозов, гематом и инфарктов, мероприятия, направленные на улучшение реологических свойств крови, могут способствовать нормализации периферического кровотока, в том числе в бассейне маточно–плацентарного круга кровообращения. К ним относится применение гепарина, а в последнее время низкомолекулярных фракций гепарина – фраксипарина и др. (последнее используется и в амбулаторных условиях).
В последние годы для лечения ПН стали применяться эфферентные методы лечения, в частности, плазмаферез. Рекомендуют использовать ультрафиолетовое облучение крови, медицинский озон, лазерную терапию.
При наступившей беременности наиболее перспективным является профилактика и лечение при ранних проявлениях ПН. Оправдано также лечение беременных с высоким риском СЗРП. В первую очередь это беременные с внутриутробной инфекцией, гестозом, аутоиммунной патологией. Согласно нашим данным и сведениям литературы [2,5,6], наиболее эффективным методом лечения начальных проявлений ПН является применение активатора клеточного метаболизма – Актовегина в сочетании с b–миметиками.
Актовегин активирует обмен веществ в тканях, улучшает трофику, и стимулирует процесс регенерации. Актовегин представляет собой депротеинизированный гемодериват из телячьей крови с низкомолекулярными пептидами и нуклеиновыми кислотами.
Актовегин улучшает клеточный метаболизм путем увеличения транспорта и накопления глюкозы и кислорода, усиления внутриклеточного метаболизма. Эти процессы приводят к ускорению обмена АТФ и повышению энергетических ресурсов клетки. При условиях, ограничивающих нормальные функции энергетического метаболизма (гипоксия, недостаток субстрата), и при повышенном потреблении энергии (заживление, регенерации) Актовегин стимулирует энергетические процессы. Вторичным эффектом является усиление кровообращения.
Применение Актовегина улучшает транспорт и утилизацию глюкозы, при этом наблюдается повышение потребления кислорода.
Под влиянием инфузий Актовегина существенно улучшаются показатели центральной гемодинамики у беременных, имевших гипокинетический тип кровообращения. Значительно снижается общее периферическое сосудистое сопротивление и улучшается плодово–плацентарный кровоток [6].
Применение Актовегина значимо улучшает показатели артериального и венозного кровотока в системе мать–плацента–плод, что позволяет уменьшить частоту досрочного родоразрешения [2].
Инфузионная терапия Актовегином оказывает выраженный терапевтический эффект в состоянии плода, развивающегося в условиях ПН, что выражается в достоверном улучшении кровотока в плодово–плацентарных сосудах и динамике его роста. Кроме того, лечение Актовегином способствует лучшей переносимости родового акта. Положительное влияние Актовегина на плодово–плацентарное кровообращение связано прежде всего с улучшением доставки кислорода, увеличением перфузии глюкозы и восстановлением аэробного метаболизма в плаценте [6].
Таким образом, ранняя диагностика плацентарной недостаточности и профилактическое лечение беременных из групп риска по развитию синдрома задержки развития плода позволяет предупредить декомпенсированные формы маточно–плацентарной дисфункции и довести беременность до благополучного исхода.
СЗРП 1 степени: причины и последствия
СЗРП (синдром задержки развития плода) 1 степени – довольно часто встречающийся диагноз у беременных женщин. Именно о нем и пойдет речь в данной статье. Вы узнаете, что такое СЗРП 1 степени при беременности. Также вы сможете выяснить основные характеристики этого состояния. Обязательно стоит сказать и о том, какие СЗРП 1 степени последствия имеет. Причины патологии будут представлены вашему вниманию ниже.
Что такое СЗРП 1 степени при беременности?
Данный диагноз может быть поставлен будущей маме уже во втором триместре ожидания малыша. В большинстве случаев во время очередного осмотра и измерения высоты расположения матки доктор устанавливает факт, что детородный орган отстает в размерах. Акушер в таких случаях может предположить синдром задержки развития плода (СЗРП) 1 степени, 2 типа или 3-го. Однако подтвердить наверняка это состояние может только дополнительное исследование.
СЗРП 1 степени – отставание размеров будущего малыша от положенных по сроку не более, чем на две недели. Если этот срок больше, то речь идет о других стадиях патологии. Так, при втором типе задержки внутриутробного развития плода его размеры расходятся со средними на три-четыре недели. Когда ваш малыш отстает более, чем на один месяц, гинекологи говорят о третьей стадии задержки внутриутробного развития.
Синдром задержки развития плода иногда называют и другими терминами. Однако смысл их и характеристики одинаковы. При обнаружении СЗРП 1 степени при беременности лечение показано в большинстве случаев. Перед коррекцией проводятся дополнительные исследования. К ним относятся доплерография, кардиотокография, ультразвуковая диагностика в динамике. На основании полученных данных назначаются соответствующие лекарственные препараты.
Формы патологии
СЗРП 1 степени может иметь два разных вида. Определить их удается только во время УЗИ. Обычный осмотр не может предоставить врачу и пациентке таких подробных данных. Итак, синдром внутриутробной задержки развития может быть следующим:
- симметричная форма (в этом случае плод имеет пропорциональное отставание в размере костей, объемов головки и живота, роста и веса), этот вид внутриутробного развития встречается примерно в 20-40 процентах случаев данной патологии;
- асимметричный вид (отставание происходит неравномерное, большинство частей тела имеют нормальные значения, тогда как некоторые из них недостаточны), данный вид патологии встречается в семидесяти процентах всех случаев.
В некоторых случаях определение вида синдрома задержки развития плода 1 степени может быть ошибочным. Стоит напомнить, что такая форма патологии имеет небольшие расхождения со стандартными нормами. Именно поэтому так важно выбрать квалифицированного специалиста для проведения диагностики этого состояния.
Задержка развития или норма?
Иногда бывает так, что лечение СЗРП 1 степени не проводится. При этом данная ситуация не имеет никаких причин. Последствия в большинстве случаев не возникают. При этом врачи все же ставят данный диагноз, хотя в этом случае речь идет, скорее, о наследственной особенности.
В некоторых семьях все детки рождаются очень маленькими. Такие малыши попросту унаследовали эту особенность от мамы и папы. Если вам поставлен вышеописанный диагноз, но кардиотокография и доплерометрия в норме, есть смысл вспомнить, с каким весом родились вы и ваш партнер.
Развитие патологии
СЗРП 1 степени асимметричной формы или симметричного вида не появляется просто так. Исключением являются лишь наследственные особенности. В большинстве случаев есть своя причина появления проблемы. Почему же развивается задержка внутриутробного развития?
Причиной возникновения данной проблемы является нарушение маточно-плацентарного кровотока. При этом малышу начинает не хватать кислорода, витаминов и других питательных веществ. В большинстве случаев проблема имеет постепенное развитие. Так, во втором триместре малыш может отставать в размерах всего на несколько дней. К третьей части беременности этот срок увеличивается до полутора недель. Рождается ребенок с отставанием уже в две недели.

Рассмотрим подробно основные причины появления этой патологии.
Бытовые и социальные
К этой причине можно отнести все вредные привычки. Если будущая мама курит, употребляет регулярно спиртосодержащие напитки, то наверняка ее малыш получает немалые страдания. Стоит отметить, что пассивное курение и прием некоторых медикаментозных препаратов оказывают аналогичное влияние. Тяжелые физические нагрузки или увлечение профессиональным спортом могут также сыграть свою роль.
Стоит отдельно рассмотреть питание беременной женщины. Некоторые представительницы слабого пола боятся сильно прибавить в весе. Именно поэтому они придерживаются определенных диет и употребляют низкокалорийную пищу. Так поступать нельзя. В сутки женщина, находящаяся в интересном положении, должна потребить до 2000 калорий. Будущей маме нужно обязательно есть мясо и продукты кроветворения. В противном случае малыш просто не сможет правильно и равномерно развиваться.
Возраст женщины таким же образом может повлиять на малыша в утробе и вызвать задержку его развития. Стоит отметить, что этот диагноз чаще всего ставится будущим мамам, не достигшим 18 лет. После 36 также возникает риск развития внутриутробной задержки роста плода. Стрессовые ситуации в период беременности могут оказать негативное влияние на развитие крохи.
Акушерские причины
СЗРП 1 степени (асимметричная или симметричная форма) часто выявляется у будущих мам, которые страдают гинекологическими заболеваниями. Стоит отметить, что они могут быть врожденными или приобретенными. К первым относятся аномалии развития детородного органа (раздвоение, наличие перегородок, детская матка и так далее). Среди приобретенных можно выделить эндометриоз, аденомиоз, наличие опухолей на яичниках и в полости мышечного органа и так далее.
Стоит сказать, что будущие мамы, имевшие ранее аборты или самопроизвольное прерывание беременности, чаще сталкиваются с задержкой развития плода в утробе. Раннее начало половой жизни или недоразвитость матки (ранняя беременность) также приводят к синдрому задержки развития плода.
Причины соматические
СЗРП 1-2 степени при беременности зачастую выявляется при некоторых сопутствующих проблемах. К таковым относятся болезни почек и печени, сердца и кровеносной системы. Даже язва желудка может стать причиной возникновения внутриутробной задержки развития плода.

Сюда же относятся и болезни, перенесенные женщиной во время вынашивания ребенка. Особо опасным периодом является первый триместр. Именно тогда формируются основные органы и системы малыша. Банальная простуда может привести к нарушению и появлению СЗРП в будущем.
Осложнения
Синдром внутриутробной задержки развития плода может быть вызван проблемами, которые появились непосредственно во время беременности. При этом не имеет значения срок вынашивания младенца. Патология иногда развивается в самом начале. Также проблема имеет вероятность появиться уже в конце беременности.

К данным причинам можно отнести тяжелое течение токсикоза или гестоза. Многоводие или маловодие, анемия, предлежание плаценты, ее инфаркты или кисты – все это может вызвать появление синдрома задержки развития плода. Если в первой половине беременности возникала отслойка плодного яйца, гематома или кровотечение, то риск развития патологии сильно увеличивается.
Патологии в формировании плода
Иногда синдром внутриутробной задержки развития возникает из-за патологий плода. В этом случае речь может идти о разных отклонениях, например, о болезнях щитовидной железы, различных синдромах, хромосомных нарушениях, приобретении внутриутробных инфекций и так далее.
Эта причина возникновения СЗРП вызывает наиболее тяжелые последствия, так как тут речь идет не только об отставании, но и о проблемах в организме самого малыша.
Каковы последствия СЗРП?
Чтобы ответить на данный вопрос, необходимо выяснить, что стало причиной возникновения патологии. Если это генетическая особенность, и родители малыша также имели малый рост и вес при рождении, то последствий обычно не возникает. Такие малыши очень быстро догоняют своих сверстников. Уже за первые три месяца ребятишки могут прибавить от трех до шести килограмм и вырасти на десять сантиметров. Однако если есть причины развития внутриутробной задержки, то могут возникнуть и последствия. Рассмотрим их.
Преждевременные роды
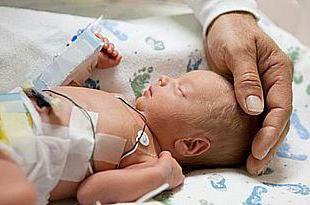
Когда диагностика показывает сильное страдание малыша, врачи назначают лечение. В большинстве случаев оно проводится в стенах стационара. Если через несколько недель улучшений не наступило, то медики могут собрать консилиум, на котором принимается решение о досрочном родоразрешении. В большинстве случаев это кесарево сечение. Стоит отметить, что малышу при этом могут понадобиться соответствующая помощь и определенные условия.
Осложнения в родах
Если патология не ярко выражена, то после проведенной коррекции женщина может доносить малыша до положенного срока. Однако в процессе родов часто возникают проблемы. К ним можно отнести асфиксию плода, гипоксию, окрашивание околоплодных вод меконием, инфицирование и так далее. В большинстве таких ситуаций ребенку требуется срочная медицинская помощь, которая поможет избежать развития необратимых последствий.
Рост и развитие в будущем
Дети с СЗРП в своем большинстве догоняют сверстников в росте и весе уже к двум годам. Но этого нельзя сказать о психоэмоциональном развитии. Тут различия стираются только в возрасте десяти-пятнадцати лет. Эти детки более эмоциональны и гиперактивны, зачастую они не способны долго концентрировать внимание на одном предмете, они плохо учатся в школе и реже добиваются успеха в карьере.

Детишки с таким диагнозом часто болеют. Они склонны к развитию сахарного диабета, ожирения, болезней легких и сердца. Чтобы максимально избежать развития таких нарушений здоровья, необходимо своевременно показывать ребенка врачам и проводить рекомендованное ими лечение.
Подведение итогов
Вам теперь стало известно, что такое СЗРП 1 степени. Вы узнали о способах диагностики и разновидностях патологии. Чтобы предотвратить неблагоприятное развитие событий, необходимо планировать беременность. Перед зачатием обязательно посетите врача и исключите все факторы, которые могут вызвать данную патологию.
Если же вам пришлось столкнуться с описанным выше диагнозом, то не стоит паниковать. Нервное напряжение будущей мамы может лишь усугубить состояние растущего малыша. Доверьтесь врачам и при необходимости пройдите назначенное лечение. Легкой вам беременности и хорошего самочувствия!
Вот отличную статью нашла о СЗРП и ФПН! — запись пользователя Алия (schayahmetova) в сообществе Благополучная беременность в категории Болезни во время Б
как глюкоза влияет на плодСиндром задержки развития плода (СЗРП) имеет большой удельный вес в структуре причин перинатальной заболеваемости и смертности [25, 41, 44], а репродуктивные потери и затраты на комплексное лечение детей с СЗРП, причиняют значительный социальный и экономический ущерб [23]. По данным ВОЗ, число новорожденных с задержкой развития колеблется от 31,1% в Центральной Азии до 6,5% в развитых странах Европы. В США СЗРП встречается в 10-15% родов, при этом выраженная интранатальная гипоксия наблюдается у 30% детей с задержкой роста. В России этот синдром отмечается в 2,4-17% случаев [6].СЗРП - вторая после недоношенности причина рождения детей с низкой массой тела. Число детей с СЗРП составляет 30,1% от числа недоношенных новорожденных, из которых около 23% встречаются среди детей с очень низкой массой тела и около 38% - с экстремально низкой массой тела [15].
СЗРП обусловливает высокие показатели заболеваемости и смертности среди недоношенных детей столь же выражено, как наличие преэклампсии у матери. Кроме того, в структуре перинатальных потерь около 20% составляют нераспознанные случаи СЗРП [32]. У недоношенных с СЗРП в раннем неонатальном периоде часто встречаются респираторный дистресс-синдром, сепсис, бронхолегочная дисплазия, интравентрикулярные кровоизлияния [15, 33, 44]. Отмечено отсроченное снижение когнитивных функций [38, 41]. Отставание детей в физическом развитии наблюдается в 60% случаев, его дисгармоничность - в 80%, а задержка темпов психомоторного развития - в 42%. Стойкие тяжелые поражения ЦНС, такие как детский церебральный паралич, прогрессирующая гидроцефалия, олигофрения отмечаются у 12% детей [5, 28]. Одним из важнейших параметров, определяющих степень нарушений функции ЦНС, паренхиматозных органов и течение неонатального периода, является степень тяжести СЗРП [28, 31, 38]. Есть доказательства отсроченного риска развития сердечно-сосудистой патологии, ассоциированной с малой массой тела при рождении [12]. Таким образом, длительное воздействие неблагоприятных внутриутробных факторов создает в конечном итоге суммарное нарушение общего развития и изменение качества всей последующей жизни.Понятие СЗРП связано с представлением о соответствии массы тела конкретного плода среднестатистической массе тела для данного срока беременности. При описании отклонения от среднестатистической массы тела при рождении в зарубежной литературе используют термин "small for gestational age", что соответствует массе тела меньше 10-го перцентиля. Необходимо подчеркнуть, что к плодам с низкой массой тела относят, кроме плодов с СЗРП, здоровых, но конституционально маленьких [12]. Для определения синдрома практически на равных правах используются такие термины, как «гипотрофия плода», «задержка внутриутробного развития плода», а в англоязычной литературе используется термин"intrauterine growth retardation". В соответствии с Международной классификацией болезней 10-го пересмотра (МКБ-10) различают следующие расстройства, связанные с замедленным ростом и недостаточностью питания (Р05-Р08):- Р05.0. Маловесный для гестационного возраста плод.- Р05.1. Малый размер плода для гестационного возраста.- Р05.2. Недостаточность питания плода без упоминания о маловесности или малом размере для гестационного возраста.Для унификации терминологического обозначения патологии, связанной с замедленным ростом и недостаточностью питания плода, и соответствия МКБ-10, на наш взгляд, являются целесообразными следующие обозначения: асимметричная форма СЗР плодов маловесных для данного гестационного возраста (Р05.0), симметричная форма СЗР плодов с малым размером для данного гестационного возраста (Р05.1), гипотрофия плодов с недостаточностью питания (Р05.2).Современные представления об этиологии и патогенезе СЗРП. Основными факторами, влияющими на рост и развитие плода, считаются соматотропный гормон (гормон роста), инсулин, соматомедин С и некоторые другие гормональные субстанции [30]. К числу факторов, вызывающих нарушения нормального роста и развития плода, относится недостаточная продукция ростостимулирующих гормонов или недостаточность специфических рецепторов [8, 40]. Однако в большей степени развитие СЗРП связано с плацентарной недостаточностью (ПН), частота которой при экстрагенитальных заболеваниях матери и осложненном течении беременности достигает 80-90% [4]. К развитию ПН приводят снижение перфузионного давления в матке или изменение реологических свойств крови, первичные нарушения имплантации плодного яйца и инвазии трофобласта, инфаркты и отслойка плаценты. К наиболее значимым факторам риска развития СЗРП относятся такие осложнения беременности, как преэклампсия, многоплодная беременность, хронические заболевания матери (артериальная гипертензия, системные заболевания соединительной ткани, заболевания почек, пороки сердца с нарушением кровообращения, анемия беременных, острые инфекционные заболевания во время беременности, инсулиннезависимый сахарный диабет) [30]. Кроме того, к факторам риска развития СЗРП относят отягощенный социальный анамнез: низкий уровень образования; тяжелый физический труд; курение и алкоголизм; неполноценное питание [6, 15, 28].Считается, что в основе развития двух типов СЗРП (симметричной и асимметричной) лежат разные патогенетические механизмы.Так, симметричная форма, как правило, связана с наследственной патологией, в том числе хромосомными аберрациями, аномалиями развития плода и персистирующими инфекционными заболеваниями матери. Ведущая роль отводится энтеровирусам и вирусу герпеса [21], цитомегаловирусу и вирусу краснухи [6]. Так, установлено, что продукция провоспалительных цитокинов, запуская выброс эндотелиоцитами простациклина, тромбомодулина, протеина С, приводит к нарушениям коагуляционного гомеостаза в маточно-плацентарном бассейне, нарушению иммунных, гормональных и метаболических взаимоотношений матери и плода.Ведущим патогенетическим фактором асимметричной задержки развития плода, которая составляет почти 90% случаев ЗРП, является плацентарная недостаточность на фоне нарушения маточно-плацентарного кровообращения с развитием хронической гипоксии плода и метаболических нарушений[28].Диагностика СЗРП. Традиционно при диагностике СЗРП учитывают данные наружного акушерского обследования (высота дна матки, окружность живота) и объем околоплодных вод. Однако применение только клинических методов позволяет диагностировать не более ¼ случаев СЗРП. «Золотым стандартом» диагностики СЗРП признана ультразвуковая фетометрия [14, 16]. Однако необходимо отметить, что наиболее важным в диагностике гипотрофии является точное определение гестационного возраста.О риске возникновения СЗРП свидетельствуют такие эхографические особенности в I триместре, как уменьшение объема плодного яйца за счет экзоцелома (раннее маловодие), преждевременная облитерация экзоцелома. Изменения объема плодного яйца сочетаются с аномалиями желточного мешка в виде увеличения, гиперэхогенности, преждевременной редукции или длительной персистенции. При параллельном снижении объемов плодного яйца и амниотической полости, сочетающихся с патологией желточного мешка, вероятность СЗРП возрастает до 74% [24, 25, 29].Для ультразвуковой диагностики СЗРП во II и III триместрах беременности используют измерение бипариетального размера или окружности головы, трубчатых костей (бедренная, плечевая, большеберцовая кости), живота плода и их соотношения. Размеры головы и трубчатых костей мало изменяются в зависимости от нарушений в питании плода, поэтому точность выявления СЗРП только по этому признаку составляет около 50%. Прежде всего при дефиците питательных веществ изменяется размер живота, поскольку он определяется размерами печени, которые зависят, в том числе от накопления гликогена. При плацентарной недостаточности запасы гликогена быстро истощаются и развивается асимметричная форма СЗРП. Таким образом, размеры живота плода непропорционально меньше соответствующих гестационному сроку размеров головы и трубчатых костей. Для определения выраженности диспропорции вычисляют отношение окружности головы и бедра к окружности или среднему диаметру живота [6, 27]. Установлено, что точность диагностики СЗРП при определении окружности живота составляет 73,3%, а при комбинированном использовании большего числа параметров (размер живота и головы, расчетная масса плода, длина бедра, отношение длины бедра к окружности живота) превышает 90% [7, 35]. Поскольку показатели массы и роста нормального плода могут различаться в зависимости от региона, в каждом регионе разрабатываются собственные нормативы фетометрии, учитывая антропометрические особенности населения [29, 32].На основании результатов фетометрии можно определить степень задержки развития плода, которая, как правило, коррелирует со степенью тяжести ПН и неблагоприятными исходами: I степень - отставание на 2 недели; II степень - отставание на 3-4 недели; III степень - отставание более чем на 4 недели.СЗРП является наиболее тяжелой формой ПН, поэтому определенное значение имеют динамическая оценка функционального состояния плода и диагностика гипоксии с использованием кардиотокографии, оценки биофизического профиля плода, плацентометрии и допплерометрии плодового и маточно-плацентарного кровотока [3]. В качестве косвенного признака СЗРП (как проявление хронической ПН) может рассматриваться объем околоплодных вод, однако у 8-10% плодов с СЗРП количество вод нормальное, а при многоводии в 40% случаев имеет место СЗРП [18, 27].Современные подходы к терапии СЗРП. Важным условием выбора правильной тактики лечения является определение причин развития СЗРП. Сопутствующие осложнения беременности, такие как артериальная гипертензия, преэклампсия, сахарный диабет, должны быть компенсированы в первую очередь. Кроме того, для исключения наследственной патологии при развитии СЗРП (особенно ее симметричной формы) показаны проведение цитогенетического исследования околоплодных вод, а также обследование беременной для выявления носительства вирусной и бактериальной инфекции [13, 43]. Выявление и лечение сопутствующих персистирующих инфекций может способствовать восстановлению нормального функционирования маточно-плацентарного комплекса.Как правило, основные усилия направляются на патогенетическую терапию, так как многие причины развития СЗРП либо не выявляются, либо не корригируются в достаточной мере. Ведущая роль в патогенезе СЗРП отводится ПН, что и определяет развитие терапевтических подходов, направленных на улучшение работы комплекса мать-плацента-плод; воздействие на маточно-плацентарный кровоток и метаболические процессы. С целью релаксации миометрия используют ряд физических методов (электрорелаксация матки, электрофорез магния, магнитотерапию) [20], а также бета-2-адреномиметики в сочетании с антагонистами ионов кальция. Поскольку одним из звеньев патогенеза плацентарной недостаточности являются гиперкоагуляция и ухудшение реологических свойств крови, в качестве возможного метода коррекции предлагается применение антикоагулянтов. Для нормализации реологических и коагуляционных свойств крови применяют инфузионные низкомолекулярные декстраны, антикоагулянты (низкомолекулярный фракционированный гепарин), антиагреганты (пентоксифиллин, курантил, аспирин). Однако результаты многоцентровых рандомизированных исследований по применению малых доз аспирина при СЗРП или с профилактической целью не показали значимых изменений роста и массы плода. Эффективность антиагрегантов в снижении выраженности циркуляторных нарушений при СЗРП была установлена лишь в небольших исследованиях, причем без оценки перинатального исхода.К средствам, улучшающим метаболизм в плаценте и газообмен, относятся оксигенотерапия, гипербарическая оксигенация, витаминотерапия, препараты железа, нестероидные анаболические средства и др. [9, 10, 19, 26]. В целом при анализе ВОЗ влияния изменения питания на развитие СЗРП (белковые продукты, витамины, минералы, препараты железа, цинка и рыбьего жира) показано, что оно не способствует снижению риска развития СЗРП при условии нормального питания беременной [42]. Клинически положительное действие антиоксидантов показано только в исследованиях с небольшим числом пациентов [43].Из многочисленных данных литературы, посвященных изучению эффективности лечения и профилактики СЗРП, можно сделать вывод, что эффективность многих методов терапии (антиагреганты, антиоксиданты, пищевые добавки) не является абсолютной, а большинство препаратов, традиционно применяющихся с целью коррекции СЗРП, не проходили проверки в контролируемых рандомизированных исследованиях.Таким образом, подходы к лечению маточно-плацентарной недостаточности можно охарактеризовать как очень разнообразные и часто не подтвержденные достоверными доказательствами эффективности. Действительно, трудно выделить патогенетические механизмы, принципиально влияющие на возможность нормального развития ребенка, и реально эффективные лекарственные средства. Подавляющее большинство традиционно используемых для лечения СЗРП препаратов назначают с целью коррекции перфузии в бассейне матки и плаценты. В то же время такие виды патологии плаценты, как инфаркты, отслойка, кистозная дегенерация, склероз ворсин хориона и др. являются необратимыми. Остается «резервный» путь терапии - повысить адаптивные возможности тканей в условиях сниженного снабжения кислородом и питательными веществами. Одним из возможных путей коррекции СЗРП, которому в последнее время уделяется много внимания, является применение ноотропных препаратов.Широкое распространение в акушерской практике получил актовегин - многокомпонентный препарат, представляющий собой гемодериват из крови телят с низкомолекулярными пептидами и дериватами нуклеиновых кислот, содержащий как неорганические электролиты, так и органические вещества самого разнообразного вида, молекулярная масса которых менее 5000 Да. Активная фракция актовегина оказывает инсулиноподобное действие на изолированные клетки, повышает биосинтез липидов, стимулирует активность пируватдегидрогеназы. В отличие от эффекта инсулина липогенез и липолиз, а также транспорт глюкозы не ингибируются. Активная фракция актовегина повышает внутриклеточный транспорт глюкозы в 5 раз. Актовегин способствует нормализации белкосинтезирующей функции плаценты. Поэтому ПН является основным показанием к назначению актовегина в акушерстве. При СЗРП применение актовегина позволяет сократить степень задержки роста плода на 52% [1].В исследованиях последних лет показана эффективность применения при ПН инстенона, оказывающего ноотропное и сосудопротекторное действие [10]. Эффект инстенона основан на взаимном потенцировании действия составляющих его компонентов: этофиллина, этамивана и гексобендина. Первый компонент снижает общее периферическое сопротивление сосудов, при этом активируя метаболизм гладкой мускулатуры. Этамиван дает ноотропный эффект, повышая адаптационные способности тканей. Гексобендин избирательно стимулирует обмен веществ в результате повышения утилизации глюкозы и кислорода вследствие активации анаэробного гликолиза в условиях гипоксии. Кроме того, показана способность инстенона снижать сократительную активность миометрия, что также положительно влияет на плацентарный кровоток. Инстенон применяется в виде внутривенных инфузий или per os, в том числе в сочетании с другими ноотропными и вазоактивными препаратами.Карнитина хлорид (КХ) - один из перспективных препаратов, оказывающих анаболическое действие. По биогенной природе он близок к карнозину, участвующему в биохимических процессах мышечной ткани. Обычно в организме карнитин находится в виде эфира - ацетилкарнитина (АК). Ацетилкарнитин синтезируется в головном мозге, печени, почках и других органах, где активен фермент АК-трансфераза. При этом дефицит АК-трансферазы может приводить к развитию СЗРП. Карнитин играет важную роль в раннем развитии человека. Это связано с функцией энергетического обеспечения клеток и антиоксидантными свойствами. Анаболические процессы в плаценте также протекают с участием карнитина. Показано, что карнитин поступает к плоду из кровотока матери через плаценту активным транспортом при участии ионов натрия, при этом концентрация карнитина в крови плода выше, чем в крови матери [34]. Карнитин является незаменимым участником энергетических процессов в клетках, обладает способностью переносить ацильные и ацетильные группы, в том числе ацетил-КоА, и поддерживает баланс между ацетил-КоА и КоА в митохондриях при бета-окислении жирных кислот с длинной углеродной цепью и пирувата. Кроме того, карнитин обладает способностью увеличивать продукцию ацетилхолина и стимулировать синтез белка и фосфолипидов мембран клеток и холестерола. КХ по структуре сходен с ацетилхолином, поэтому обладает некоторыми свойствами холиномиметиков [34, 36, 39]. Многообразие и важность функций карнитина позволили причислить его к витаминоподобным кофакторам метаболических процессов. Условно он обозначается как витамин роста Вт. Применяют КХ при анорексии, гипотрофии, задержке роста, нарушениях мозгового кровообращения и другой патологии [36].Лечение карнитином позволяет улучшить адаптацию тканей к условиям сниженной доставки кислорода, например при тяжелой анемии [37]. При длительном применении препарата в терапевтических дозах не отмечено тератогенности, токсичности и взаимодействия с другими препаратами.Таким образом, применение карнитина у беременных с СЗРП можно считать вполне обоснованным, учитывая анаболическое действие препарата, его адаптативное влияние на ткани в условиях гипоксии.В последнее десятилетие в акушерской практике широко применяется озонотерапия. Введение медицинского озона в организм человека сопровождается широким диапазоном действия на различные органы и системы. Препараты озона оказывают бактерицидное, фунгицидное, вирусолитическое, десенсибилизирующее, иммуномодулирующее, антиоксидантное и реологическое действие. Активность озона связана с его окислительным действием при прямом контакте с биологической тканью с повреждением ДНК и РНК микроорганизмов. Инфузия растворов, содержащих озон, приводит к мобилизации гуморального и клеточного звеньев противоинфекционной защиты. В клетках увеличивается активность ферментов, подавляющих свободнорадикальные процессы. Включается ряд антиоксидантных механизмов. За счет увеличения активности транспортных помп ионов калия и натрия достигается потенциал покоя мембраны эритроцита, что способствует улучшению реологических свойств крови, снижению способности эритроцитов к агрегации и адгезии.При инфузии растворенного озона содержание кислорода в крови возрастает на 13%. Возможность влияния озона на эти процессы создает предпосылки его применения при различных гипоксических состояниях [2, 16, 17, 22] и ПН.Кроме патогенетического воздействия, озон может оказать действие непосредственно на причины развития патологии плаценты, благодаря влиянию на вирусы и бактерии. Действие озона в случае СЗРП практически не изучено, хотя большинство авторов высказывают мнение о его возможной эффективности.Таким образом, в результате анализа современной литературы можно сделать вывод о том, что при СЗРП лечебные мероприятия начинают предприниматься главным образом уже после формирования стойкой ПН. Широко применяемая традиционная терапия, направленная, главным образом, на компенсацию плацентарной недостаточности, является многокомпонентной, но в то же время эффективность многих подходов остается недоказанной. Однако существуют перспективные возможности терапии СЗРП, связанные с применением современных ноотропных и анаболических препаратов, а также медицинского озона. Литература1. Аль Садык Али Авад. Оценка эффективности актовегина в лечении ВЗРП: Автореф. дисс. ... канд. мед. наук 1995; 40.2. Андриян В.М., Волощук И.Н. Пробл беременности 2001; 3: 73-74.3. Баркова С.Н. Ультразвуковая диагностика в акушерстве, гинекологии и педиатрии 2001; 1: 19-23.4. Белокриницкая Т.Е., Витковский Ю.А. Акуш и гин 1999; 5: 15-18.5. Бурцев Е.М., Жданова Л.А., Рябчикова Т.В. и др. Журн неврол и психиат 1998; 9: 9-12.6. Демидов В.Н., Розенфельд Б.Е. Пробл репрод 1998; 4: 11-16.7. Демидов В.Н., Розенфельд Б.Е. Ультразвуковая диагностика в акушерстве, гинекологии и педиатрии 1995; 2: 31-39.8. Демин В.Ф., Винницкий Л.И., Егорова И.А. и др. Педиатрия 1993; 3: 19-21.9. Демина Т.Н., Джеломанова С.А. Мед-соц пробл семьи 2000; 5: 4: 92-94.10. Зарубина Е.Н., Бермишева О.А., Смирнова А.А. Пробл репрод 2000; 5: 61-63.11. Качалова Т.С., Гречканев Г.О. Акуш и гин 2001; 3: 25-28.12. Кельмансон И.А. Рос вестн перинатол и педиат 1999; 2: 12-15.13. Коржова В.В., Сускова В.С., Воропаева М.И. и др. Вестн Рос асс акуш и гин 1998; 2: 105-108.14. Круминис В.В. Особенности эхоструктуры плаценты и их диагностическое значение при внутриутробной задержке развития плода: Автореф. дис ... канд. мед. наук. Минск 1993; 25.15. Логвинова И.И., Емельянова А.С. Рос педиат журн 2000; 3: 50-54.16. Медведев М.В., Юдина Е.В. Задержка внутриутробного развития плода. 2-е изд. М 1998; 50-58.17. Мирзоян Ж.В. Акуш и гин 2000; 5: 45-48.18. Никифорович И.И., Иванян А.Н., Филипченко Т.И. Пробл беременности 2001; 3: 71-72.19. Нурмагомедова С.С. Профилактика и лечение задержки внутриутробного развития плода у многорожавших женщин: Автореф. дис. ...канд. мед. наук. М 2000; 45.20. Орджоникидзе Н.В., Клименко П.А. и др. Акуш и гин 1996; 3: 32-35.21. Пауков С.В. Роль некоторых вирусов в развитии синдрома задержки внутриутробного роста плода и осложнений раннего неонатального периода у новорожденных с гипотрофией: Автореф. дис. ... канд. мед. наук. М 1992; 24.22. Попова Л.В. Эффективность медицинского озона в комплексе лечения и профилактики хронической фетоплацентарной недостаточности: Автореф. дис. ... канд. мед. наук 2001; 23.23. Рыбкина Н.Л. Недоношенные дети: фетоинфантильные потери, заболеваемость, гормональные особенности периода адаптации: Автореф. дис. ... канд. мед. наук. Казань 2000; 24.24. Савельева Г.М., Сичинова Л.Г., Панина О.Б. и др. Вестн Рос асс акуш и гин 1999; 4: 72-76.25. Савельева Г.М., Панина О.Б., Сичинава Л.Г. и др. Пробл беременности 2000; 1: 17-20.26. Савельева Г.М., Шалина Р.И., Керимова З.М. и др. Акуш и гин 1993; 3: 10-15.27. Стрижаков А.Н., Бунин А.Т., Медведев М.В. Ультразвуковая диагностика в акушерской клинике. М 1990; 240.28. Устинович А.К., Зубович В.К., Дерюгина О.А. Здравоохр Белоруссии 1992; 4: 61-67.29. Хитров М.В., Охапкин М.Б. Ультразвуковая диагностика в акушерстве, гинекологии и педиатрии 2000; 4: 45-49.30. Ширяева Т., Князев Ю. Врач 1998; 5: 13-17.31. Ширяева Т.Ю. Гормональные факторы роста у новорожденных с задержкой внутриутробного развития и у детей с различными формами задержки роста: Автореф. дис. ... канд. мед. наук. М 1997; 25.32. Эстетов М.А. Ультразвуковая диагностика в акушерстве, гинекологии и педиатрии 2000; 3: 194-197.33. Alkalay A.L., Graham J.M. J.R., Pomerance J.J. J Perinatol 1998; 18: 2: 142-151.34. Arenas J., Rubio J.C., Martin M.A. et al. Early Hum Dev 1998; 53: S43-50.35. Batra A., Chellani H.K. Indian J Med Res 1990; 92: 399-403.36. Bayer T. Altern Med Rev 1999; 4: 6: 438-441.37. Benvenga S., Ruggeri R.M., Russo A. et al. J Clin Endocrinol Metab 2001; 86: 8: 3579-3594.38. Botero D., Lifshitz F. Curr Opin Pediat 1999; 11: 4: 340-347.39. Campoy C., Bayes R., Peinado J.M. et al. Earli Hum Dev 1998; 53: Suppl: 149-164.40. Chatelain P.G., Nicolino M., Claris O. et al. Horm Res 1998; 49: Suppl: 2: 20-22.41. Chatelain P. Endocr Regul 2000; 34: 1: 33-36/42. Ceesay S.M., Prentice A.M., Cole T.J. et al. BMJ 1997; 315: 7111: 786-790.43. de Onis M., Villar J., Gulmezoglu M. Eur J Clin Nutr 1998; 52 (Suppl 1): 83-93/44. Diamond F.B. Adv Pediat 2001; 48: 245-272. Источник: Российский вестник акушера-гинеколога № 6, 2003, С. 18-22 Підписатися на новини і статтіЦитати «Жіночого лікаря»1 з 3Тонке акушерське чуття - результат сплаву знань, досвіду і професійної самопожертви-В.В. КамінськийЯкому з перерахованих джерел Ви найбільше довіряєте щодо інформації про фармацевтичні препарати?Медичний представник фармацевтичної компаніїЗаходи, які проводять фармацевтичні компаніїСпеціалізовані медичні періодичні виданняПрофесійні конференції, симпозіуми, з´їздиІнтернетТелереклама Жіночий лікар © 2009-2015Використання матеріалу лише з письмового дозволу редакції.