Стадии хронической сердечной недостаточности | Статьи о сердце
Хроническая сердечная недостаточность (ХСН) начинается без выраженных симптомов и часто обнаруживается только при переходе в тяжелую форму. Что нужно знать об этом заболевании и какие действия предпринять, чтобы избежать негативных последствий и сохранить здоровье — рассказываем в статье.
Что такое хроническая сердечная недостаточность
Когда сердце не обеспечивает достаточное кровоснабжение организма, это вызывает отеки и кислородное голодание тканей и внутренних органов. Такое состояние называется сердечной недостаточностью и имеет две формы — острую и хроническую.
Острая форма возникает из-за резкого нарушения сократительной активности миокарда, сопровождается резкой болью за грудиной и всегда требует экстренной медицинской помощи. Приступ могут спровоцировать: обострение текущего сердечно-сосудистого заболевания, внезапное поражение сердечной мышцы, отравление, травма, инсульт и т.
Хроническая форма сердечной недостаточности, в отличие от острой, начинается бессимптомно и развивается постепенно. Начальная стадия заболевания не имеет выраженных признаков, а проблемы с сердцем можно выявить только в процессе медицинского обследования. Со временем у больного появляются одышка и учащённое сердцебиение во время физических нагрузок. На поздних стадиях эти симптомы сохраняются и в состоянии покоя.
Строение сердца: предсердия, желудочки и сердечные клапаны
Причины развития
Хроническая сердечная недостаточность возникает на фоне других болезней, поражающих миокард и кровеносные сосуды. Поэтому необходимо всегда лечить или держать на врачебном контроле первичные заболевания, а также следить за состоянием своей кровеносной системы.
Факторы развития ХСН
-
Артериальная гипертония (АГ) — основная причина развития хронической сердечной недостаточности.

-
Ишемическая болезнь сердца (ИБС) — на втором месте среди провоцирующих факторов.
-
Кардиомиопатии (в том числе спровоцированные инфекционными заболеваниями, сахарным диабетом, гипокалиемией и т.д.).
-
Клапанные (митральный, аортальный, трикуспидальный, пульмональный) и врожденные пороки сердца.
-
Аритмии (тахиаритмии, брадиаритмии).
-
Болезни перикарда и эндокарда.
-
Нарушения проводимости (антриовентрикулярная блокада).
-
Высокая нагрузка (например, при анемии).
-
Перегрузка объемом (например, при почечной недостаточности).
Течение любого заболевания из списка выше должно контролироваться лечащим врачом
Стадии и симптомы ХСН
В российской медицине используют две классификации хронической сердечной недостаточности: классификацию хронической недостаточности кровообращения Н. Д. Стражеско, В.Х. Василенко и функциональную классификацию Нью-Йоркской ассоциации Сердца. В диагностике заболевания учитывают показатели обеих систем.
Д. Стражеско, В.Х. Василенко и функциональную классификацию Нью-Йоркской ассоциации Сердца. В диагностике заболевания учитывают показатели обеих систем.
Классификация Н. Д. Стражеско, В. Х. Василенко (1935 г.)
Состояние пациента оценивается по количеству и степени тяжести клинических проявлений заболевания.
1 стадия
Начальная, скрытая недостаточность кровообращения, проявляющаяся только при физической нагрузке (одышка, сердцебиение, чрезмерная утомляемость). В покое эти явления исчезают. Гемодинамика не нарушена.
2 стадия
Выраженная, длительная недостаточность кровообращения, нарушение гемодинамики (застой в малом и большом круге кровообращения), нарушения функции органов и обмена веществ выражены и в покое. Трудоспособность резко ограничена.
Период 2а
-
Нарушение гемодинамики выражено умеренно, отмечается нарушение функции какого-либо отдела сердца (право- или левожелудочковая недостаточность).

Период 2б
-
Выраженные нарушения гемодинамики, с вовлечением всей сердечно-сосудистой системы, тяжелые нарушения гемодинамики в малом и большом круге.
3 стадия
Конечная, дистрофическая. Тяжелая недостаточность кровообращения, стойкие изменения обмена веществ и функций органов, необратимые изменения структуры органов и тканей, выраженные дистрофические изменения. Полная утрата трудоспособности.
Строение кровеносной системы человека: красным цветом отмечены артерии, синим — вены
Функциональная классификация Нью-Йоркской Ассоциации Сердца
Принята в 1964 году Нью-йоркской ассоциацией сердца (NYHA). Данная классификация используется для описания выраженности симптомов, на ее основе выделяют четыре функциональных класса заболевания (ФК).
-
Первый класс ФК.
 Нет ограничений в физической активности. Обычная физическая активность не вызывает чрезмерной одышки, утомляемости или сердцебиения.
Нет ограничений в физической активности. Обычная физическая активность не вызывает чрезмерной одышки, утомляемости или сердцебиения.
-
Второй класс ФК. Незначительное ограничение в физической активности. Комфортное состояние в покое. Обычная физическая активность вызывает чрезмерную одышку, утомляемость или сердцебиение.
-
Третий класс ФК. Явное ограничение физической активности. Комфортное состояние в покое. Меньшая, чем обычно физическая активность вызывает чрезмерную одышку, утомляемость или сердцебиение.
-
Четвертый класс ФК. Невозможность выполнять любую физическую нагрузку без дискомфорта. Симптомы могут присутствовать в покое. При любой физической активности дискомфорт усиливается.
Как проверять сердце
Если во время врачебного осмотра кардиолог заподозрит хроническую сердечную недостаточность, пациенту будет назначено дополнительное обследование. Эти же процедуры рекомендуется проходить людям с уже имеющимся хроническим заболеванием сердца хотя бы раз в год.
Эти же процедуры рекомендуется проходить людям с уже имеющимся хроническим заболеванием сердца хотя бы раз в год.
Диагностика ХСН
-
Электрокардиография (12-канальная ЭКГ) — исследование сердечного ритма, ЧСС, наличие нарушений проводимости и изменения геометрии (гипертрофии) сердца с помощью регистрации и расшифровки электрических полей сердца.
-
Эхокардиография — ультразвуковое исследование сердца (УЗИ), позволяет получить информацию об анатомии (объёмы, геометрия, масса и т.д.) и функциональном состоянии сердца (глобальная и региональная сократимость ЛЖ и ПЖ, функция клапанов, легочная гипертензия и т.д.).
-
Коронарография — дополнительный метод обследования при ХСН. Рекомендуется выполнение коронарографии у пациентов с клиникой стенокардии, являющихся потенциальными кандидатами для реваскуляризации миокарда.

-
Рентгенография органов грудной клетки — оценка размеров и положения сердца, а также состояния кровотока в легких и выявление заболеваний легких.
Не ждите развития болезни — предотвратить ухудшение работы организма всегда проще, чем лечить заболевание
Сердечная недостаточность: симптомы, причины, лечение
Сердечная недостаточность связана со снижением функции сердца. Сердечная мышца не может выработать энергию, необходимую для прокачки необходимого количества крови по всему организму.
Только в России около 7 миллионов человек страдают сердечной недостаточностью. У людей старше 70 лет страдает каждый четвертый человек, причем мужчины, как правило, поражаются в значительно более молодом возрасте, чем женщины. Риск для мужчин примерно в полтора раза выше, чем для женщин. В России болезни системы кровообращения являются самой распространенной причиной смерти.
Что такое сердечная недостаточность?
Со здоровым сердцем богатая кислородом кровь из левого желудочка перекачивается через тело к органам, обеспечивая их кислородом и питательными веществами. После снабжения органов кровь с низким содержанием кислорода возвращается из организма в правую часть сердца, откуда она транспортируется в легкие. В легких кровь обогащается кислородом, так что она снова может перекачиваться по всему телу через левый желудочек.
Сердечная недостаточность – это ослабление насосной функции сердца. Как правило, поражается либо правая сторона сердца (правосторонняя сердечная недостаточность), либо левая сторона сердца (левосторонняя сердечная недостаточность). При прогрессирующей сердечной недостаточности могут быть затронуты обе стороны сердца (глобальная сердечная недостаточность). Сердечная недостаточность также может быть хронической или острой по своей природе. Хроническая сердечная недостаточность встречается чаще острой сердечной недостаточности, которая возникает внезапно и неожиданно. Острая сердечная недостаточность может возникнуть внезапно на фоне острой сердечно-сосудистой катастрофы и/или декомпенсации сердечной недостаточности.
Острая сердечная недостаточность может возникнуть внезапно на фоне острой сердечно-сосудистой катастрофы и/или декомпенсации сердечной недостаточности.
Что вызывает сердечную недостаточность?
Сердечная недостаточность вызвана болезнями, которые затрагивают или повреждают сердечную мышцу. Наиболее распространенной причиной хронической сердечной недостаточности является заболевание коронарной артерии.
Ишемическая болезнь сердца (ИБС) вызывается сужением коронарных сосудов (коронарных артерий), чаще всего из-за атеросклероза. Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами. Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Инфаркт происходит из-за уменьшения циркуляции крови, богатой кислородом, к сердечной мышце, что приводит к необратимой гибели ткани. Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Подобный эффект может быть вызван проблемой с сердечным клапаном. При суженных или протекающих аортальных клапанах сердце должно работать сильнее или биться чаще, что также ведет к увеличению нагрузки.
Брадикардия – нарушения сердечного ритма при котором снижена частота сердечных сокращений также может быть причиной сердечной недостаточности, поскольку циркулирует слишком мало крови. Слишком быстрое сердцебиение (тахикардия) связано с уменьшением ударного объема и, следовательно, может также привести к сердечной недостаточности.
Наследственные заболевания сердца, беременность, аутоиммунные расстройства, алкоголь, наркотики или злоупотребление медикаментами, гиперактивность щитовидной железы и нарушения обмена веществ (сахарный диабет) могут быть причинами сердечной недостаточности.
Какие виды сердечной недостаточности и каковы их симптомы?
Сердечная недостаточность подразделяется на следующие виды:
Каждый тип сердечной недостаточности имеет разные симптомы, и симптомы могут различаться по интенсивности. Тем не менее, основным симптомом сердечной недостаточности является затруднение дыхания при физической нагрузке или в покое. Предупреждающие признаки могут включать потоотделение при легкой физической нагрузке, неспособность лежать ровно, стеснение в груди или наличие отечности ног.
Левосторонняя сердечная недостаточность
Левая сторона сердца отвечает за перекачку богатой кислородом крови по всему телу к органам. При левосторонней сердечной недостаточности насосная функция левого желудочка ограничена, что приводит к недостаточному количеству крови, обогащенной кислородом, для прокачки по всему организму. Вместо этого кровь остается в легочной циркуляции, что может привести к образованию жидкости в легких (отек легких), затрудненному дыханию, раздражению горла, «дребезжащему» звуку при дыхании, слабости или головокружению.
Вместо этого кровь остается в легочной циркуляции, что может привести к образованию жидкости в легких (отек легких), затрудненному дыханию, раздражению горла, «дребезжащему» звуку при дыхании, слабости или головокружению.
Это чаще всего вызвано ишемической болезнью сердца (ИБС), высоким кровяным давлением или сердечным приступом и реже – нарушением сердечной мышцы или сердечных клапанов.
Левосторонняя сердечная недостаточность может проявляться остро или развиваться со временем. Обычно впервые замечают по одышке от физической активности. При тяжелом состоянии это может даже привести к гипотонии (низкому кровяному давлению) в состоянии покоя.
Правосторонняя сердечная недостаточность
Правая сторона сердца отвечает за возврат крови с низким содержанием кислорода обратно в легкие. При правосторонней сердечной недостаточности правый желудочек не работает должным образом. Это вызывает повышенное давление в венах, вытесняя жидкость в окружающие ткани. Это приводит к отекам, особенно в ступнях, пальцах ног, лодыжках и голенях. Это также может привести к острой необходимости мочиться ночью, когда почки получают лучшее кровообращение.
Это также может привести к острой необходимости мочиться ночью, когда почки получают лучшее кровообращение.
Причиной чаще всего является острое или хроническое увеличение сопротивления легочного кровообращения. Обусловлено легочными заболеваниями, такими как легочная эмболия, астма, выраженная эмфизема, хроническое обструктивное заболевание легких (ХОЗЛ, чаще всего вследствие употребления табака) или левосторонней сердечной недостаточностью. Редкие причины включают проблемы с сердечным клапаном или заболевания сердечной мышцы.
Глобальная сердечная недостаточность
Когда поражены как левая, так и правая стороны сердца, это называется глобальной сердечной недостаточностью. Присутствуют симптомы левой и правой сердечной недостаточности.
Систолическая и диастолическая сердечная недостаточность
Систолическая сердечная недостаточность связана с потерей нормального функционирования клеток сердечной мышцы или внешних нарушений насосной функции. Кровь попадает в легкие, а органы не получают достаточного количества кислорода.
Кровь попадает в легкие, а органы не получают достаточного количества кислорода.
При диастолической сердечной недостаточности теряется эластичность желудочка, из-за чего он не расслабляется и не наполняется соответствующим образом. Одной из наиболее распространенных причин диастолической дисфункции является высокое кровяное давление. Из-за повышенного сопротивления в артериях сердце должно работать сильнее. Эластичность сердечной мышцы снижается, и между сокращениями из желудочков в организм может перекачиваться меньше крови. Это приводит к тому, что организм не получает достаточного количества крови и питательных веществ.
Болезнь клапана сердца также может привести к утолщению сердечной мышцы. Мускулатура сердца становится более жесткой и менее эластичной из-за накопления белков. Симптомы от кашля до одышки.
Хроническая и острая сердечная недостаточность
Хроническая сердечная недостаточность – это прогрессирующее заболевание, которое развивается месяцами или годами и встречается чаще, чем острая сердечная недостаточность. При хронической сердечной недостаточности симптомы часто не воспринимаются всерьез, поскольку организм способен компенсировать это в течение длительного периода времени или симптомы связывают с увеличением возраста. Симптомы отражают либо левую, либо правостороннюю сердечную недостаточность.
При хронической сердечной недостаточности симптомы часто не воспринимаются всерьез, поскольку организм способен компенсировать это в течение длительного периода времени или симптомы связывают с увеличением возраста. Симптомы отражают либо левую, либо правостороннюю сердечную недостаточность.
Острая сердечная недостаточность возникает внезапно, через несколько минут или часов, после сердечного приступа, когда организм больше не может это компенсировать. Некоторые симптомы включают в себя:
- Сильные затруднения дыхания и / или кашля;
- Булькающий звук при дыхании;
- Нарушение сердечного ритма;
- Бледность;
- Холодный пот.
На какие классы делится сердечная недостаточность?
Существует несколько классификаций сердечной недостаточности:
- Классификация по В. Х. Василенко, Н. Д. Стражеско, Г. Ф. Ланга;
- Классификация острой сердечной недостаточности по шкале Killip;
- И самая распространенная, классификация Нью-Йоркской кардиологической ассоциации.

Согласно функциональной классификации Нью-Йоркской кардиологической ассоциации (NYHA), сердечная недостаточность подразделяется на классы I-IV в зависимости от выраженности симптомов и ограничения физической активности.
Сердечная недостаточность делится на четыре класса в зависимости от выраженности симптомов:
- NYHA I: болезнь сердца без каких-либо ограничений физической активности. Нормальная активность не вызывает повышенного утомления, сердцебиения или затруднения дыхания.
- NYHA II: болезнь сердца, вызывающая умеренное ограничение в повседневной деятельности. Никаких симптомов в состоянии покоя.
- NYHA III: болезнь сердца, вызывающая заметное ограничение в повседневной деятельности. Простые действия, такие как чистка зубов, прием пищи или разговор, вызывают утомление, сердцебиение или затруднение дыхания. Симптомов в покое нет.
- NYHA IV: сердечные заболевания, вызывающие симптомы в состоянии покоя (и при любой степени легкой физической активности).

Сердечная недостаточность значительно снижает качество жизни. Больные часто испытывают большое разочарование в связи с физическими ограничениями и имеют тенденцию уходить из общественной жизни. По этой причине психологические расстройства, такие как депрессия, часто присутствуют в дополнение к ожидаемым физическим симптомам.
Как диагностируется сердечная недостаточность?
Диагностика начинается с комплексной оценки истории болезни человека, уделяя особое внимание симптомам (начало, продолжительность, проявление). Это помогает классифицировать тяжесть симптома. Сердце и легкие обследуются. Если есть подозрение на сердечный приступ или нарушение ритма, выполняется ЭКГ покоя с 12 отведениями. Кроме того, эхокардиография и общий анализ крови. Необходимость в катетеризации определяется индивидуально.
Как лечится сердечная недостаточность?
При хронической сердечной недостаточности применяются медикаменты (такие как ингибиторы АПФ, бета-блокаторы и диуретики). Лекарства используются для предотвращения осложнений и улучшения качества жизни. Ингибиторы АПФ и бета-блокаторы могут продлевать жизнь, но для достижения положительного эффекта их следует принимать регулярно.
Лекарства используются для предотвращения осложнений и улучшения качества жизни. Ингибиторы АПФ и бета-блокаторы могут продлевать жизнь, но для достижения положительного эффекта их следует принимать регулярно.
Кроме того, используются ритм-терапии (для лечения нарушений ритма сердца), имплантация трехкамерного кардиостимулятора. Последнее обеспечивает своевременную активацию предсердий и обоих желудочков. Дефибриллятор также часто имплантируется как часть кардиостимулятора для противодействия опасным нарушениям сердечного ритма в условиях тяжелой сердечной недостаточности. Это лечение также известно как ресинхронизационная терапия. Важной частью успешного лечения является физиотерапия.
Каковы шансы на выздоровление от сердечной недостаточности?
Сердечная недостаточность не может быть «излечена». Тем не менее, ожидаемая продолжительность жизни пациента может быть значительно увеличена. Это зависит от типа сердечной недостаточности, а также от возраста, сопутствующих заболеваний и образа жизни человека.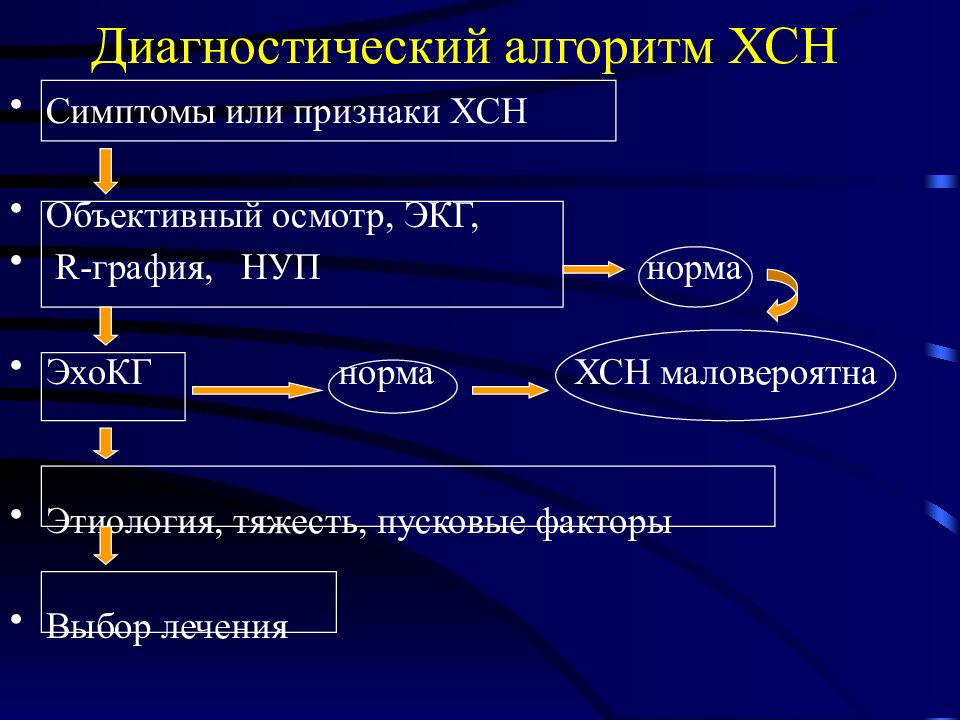 Если лечить сопутствующие заболевания (например, высокое кровяное давление), вести здоровый образ жизни и соблюдать рекомендации врача, возможен хороший долгосрочный прогноз.
Если лечить сопутствующие заболевания (например, высокое кровяное давление), вести здоровый образ жизни и соблюдать рекомендации врача, возможен хороший долгосрочный прогноз.
Записаться к кардиологу
Cердечная недостаточность
«Когда дела идут хуже некуда, в самом ближайшем будущем они пойдут еще хуже» Следствие закона Чизхолма
ОПРЕДЕЛЕНИЕ
Сердечная недостаточность представляет собой клинический синдром с симптомами и/или признаками, вызванными структурной и/или функциональной сердечной аномалией и подтвержденный повышенным уровнем натрийуретического пептида и/или объективным свидетельством легочного или системного застоя (HRSA/HFA/JHFS).ПРИЧИНЫ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ
Заболевания миокарда (кардиомиопатии)• Дилатационные: идиопатическая, ишемическая, семейная.
• Эндокринные: диабетическая, гипертиреоидная, ожирения.
• Токсические: алкогольная, кокаиновая, вызванная терапией рака.

• Воспалительные: миокардиты, болезни соединительной ткани, СПИД.
• Другие: тахиаритмическая, послеродовая, сепсис-индуцированная, перегрузка железом, амилоидоз, саркоидоз, стрессовая (Такоцубо).
Перегрузка миокарда
• Артериальная гипертензия.
• Пороки сердца.
• Тахиаритмии, желудочковая экстрасистолия.
Причины смерти пациентов с сердечной недостаточностью
ССЗ — сердечно-сосудистые заболевания. Christopher M, et al. Am Heart J. 2010;159:841–9.
ПАТОГЕНЕЗ
• Нарушение сердечной функции: повышение легочного капиллярного давления, снижение альвеоло-капиллярной диффузии газов.• Нарушение периферического кровотока почек, мышц.
• Активация нейроэндокринной системы: катехоламины, ангиотензин 2, альдостерон, натрийуретические пептиды.
ДИАГНОСТИКА КЛИНИЧЕСКАЯ
• Утомляемость.• Одышка (кашель) при нагрузке, ночью.
• Ортопноэ уменьшает одышку и кашель.

• Цианоз.
• Влажные хрипы в нижних отделах легких с обеих сторон.
• Гепатомегалия.
• Симметричные отеки ног.
КЛАССИФИКАЦИЯ ТЯЖЕСТИ NYHA
I класс: обычная физическая активность без усталости, одышки или сердцебиения.II класс: обычная физическая активность вызывает усталость, одышку или сердцебиение.
III класс: физическая активность ниже обычной вызывает симптомы.
IV класс: симптомы могут быть в покое, усиливаются при любой физической активности.
Проявления AL амилоидоза
ПРИЧИНЫ НЕСЕРДЕЧНЫХ СИММЕТРИЧНЫХ ОТЕКОВ НОГ
• Правожелудочковая недостаточность (болезни легких, легочная эмболия).• Гипопротеинемия (нарушение питания, энтеропатии, печеночная недостаточность, нефротический синдром).
• Нефропатии.
• Тромбозы, сдавление в системе нижней полой вены.
• Цирроз печени.

• Длительное пребывание в вертикальном положении.
• Беременность.
• Идиопатические отеки женщин.
Окружающая температура и госпитализации
Levin R, et al. PLoS One. 2018;13:e0190733.
ДИАГНОСТИКА ЛАБОРАТОРНАЯ
• Эхокардиография: сократимость левого желудочка снижена (ФВЛЖ <40%) или сохранена (ФВЛЖ ≥50%), расслабление левого желудочка нарушено.• Диастолический стресс-тест: E/e’ ≥15.
• Электрокардиография: перенесенный инфаркт миокарда, аритмии.
• Рентгенография, ультразвуковое исследование грудной клетки: застой в легких.
• Коронарная ангиография: ишемическая кардиомиопатия.
• Магнитно-резонансная томография: болезни миокарда.
• Биопсия миокарда: миокардит.
• Общий анализ крови: гемоглобин.
• Биохимия: натрий, калий, железо, ферритин, трансферрин, мозговой натрийуретический пептид, прокальцитонин.
• Генетические тесты.

Гипонатриемия и госпитальная смертность
OPTIMIZE-HF. Eur Heart J. 2007;28:980–8.
Мозговые натриуретические пептиды
Декомпенсация• NT-proBNP ≥300 пг/мл.
• BNP ≥100 пг/мл.
Хроническая
• NT-proBNP ≥125 пг/мл.
• BNP ≥35 пг/мл.
ПРИЧИНЫ ПОВЫШЕНИЯ МОЗГОВОГО НАТРИЙУРЕТИЧЕСКОГО ПЕПТИДА (ACCF/AHA)
• Сердечная недостаточность, включая правожелудочковые синдромы.• Острый коронарный синдром.
• Ишемия миокарда.
• Болезни миокарда: миокардит, гипертрофия левого желудочка.
• Перикардит.
• Пороки сердца.
• Тахикардия, фибрилляция предсердий.
• Кардиоверсия.
• Несердечные причины: гипоксемия, пожилой возраст, инфекция (сепсис, тяжелая пневмония), анемия, почечная недостаточность, цирроз печени, критические болезни, токсические/метаболические повреждения (интоксикация, химиотерапия рака).

Ультразвуковое исследование легких
Слева норма, справа отек легких.
ЭХОКАРДИОГРАФИЧЕСКИЕ НОРМЫ (ASE/ESE)
| Показатель | Женщины | Мужчины |
| Левый желудочек | ||
| КCР, мм | ≤35 | ≤40 |
| КДР, мм | ≤52 | ≤58 |
| КДР/ППТ, мм/м² | ≤31 | ≤30 |
| КДО, мл | ≤106 | ≤150 |
| КДО/ППТ, мл/м² | ≤61 | ≤74 |
| Масса, г | ≤162 | ≤224 |
| Масса/ППТ, г/м² | ≤95 | ≤115 |
| ТЗС, мм | ≤9 | ≤10 |
| ТМЖП, мм | ≤9 | ≤10 |
| ФВЛЖ, % | ≥54 | ≥52 |
| Правый желудочек | ||
| ПЖ диаметр базальный, мм | ≤41 | |
| КДО/ППТ, мл/м² | ≤74 | ≤87 |
| ФВПЖ, % | ≥45 | |
| Левое предсердие | ||
| ЛП диаметр, мм | ≤38 | ≤40 |
| ЛП диаметр/ППТ, мм/м² | ≤23 | |
| ЛП площадь/ППТ, см²/м² | ≤10. 4 4 | ≤11 |
| ЛП объем, мл | ≤52 | ≤58 |
| ЛП объем/ППТ, мл/м² | ≤34 | |
| Правое предсердие | ||
| ПП диаметр, мм | ≤44 | |
| ПП диаметр/ППТ, мм/м² | ≤25 | |
| ПП объем/ППТ, мл/м² | ≤27 | ≤29 |
| Клапаны сердца | ||
| Аортальный клапан площадь, см² | 2.5–4.5 | |
| Аортальный клапан ΔP, мм рт. ст. | <5 | |
| Митральный клапан площадь, см² | 4–6 | |
| Митральный клапан ΔP, мм рт. ст. | <2 | |
| Отношение E/e’ | <8 | |
| Митральный поток, E/A | 1–2 | |
| Сосуды | ||
| Нижняя полая вена, мм | ≤21 | |
КДР — конечно-диастолический размер, КДО — конечно-диастолический объем, ЛП — левое предсердие, ПП — правое предсердие, ПЖ — правый желудочек, ППТ — площадь поверхности тела, ФВЛЖ — фракция выброса левого желудочка, ТЗС — толщина миокарда задней стенки,ТМЖП — толщина межжелудочковой перегородки.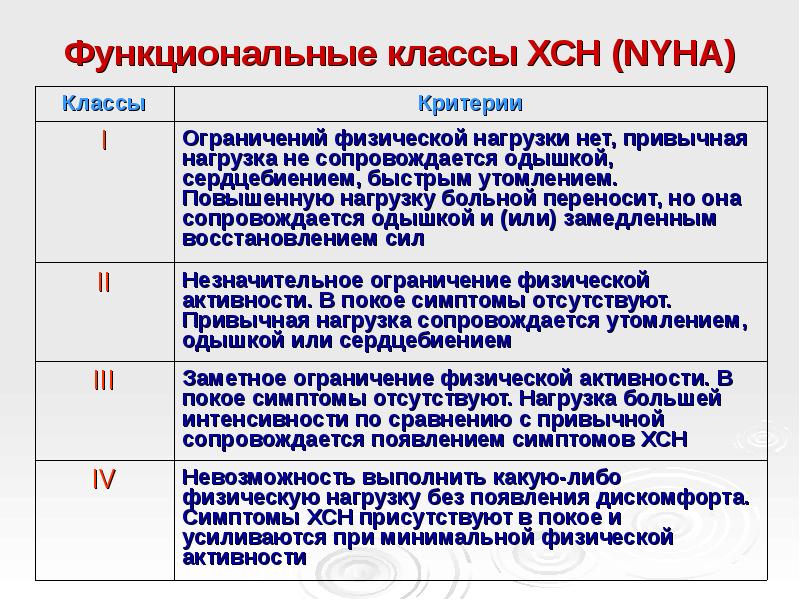
Сравнение фракции выброса левого желудочка
МРТ — магнитнорезонансная томография. Wood P et al. Echocardiography. 2014;31:87–100.
КРИТЕРИИ ДИАСТОЛИЧЕСКОЙ ДИСФУНКЦИИ (ASE/EACVI)
Наличие 3 из следующих критериев:• Индекс объема левого предсердия >34 мл/м².
• Среднее E/e’ ≥15.
• Септальная скорость e’ <7 см/с или латеральная скорость <10 см/с.
• Скорость трикуспидальной регургитации >2.8 м/с.
КЛАССИФИКАЦИЯ ХРОНИЧЕСКОЙ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ (HRSA/HFA/JHFS)
• Фракция выброса левого желудочка (ФВЛЖ): низкая (≤40%), сниженная (41–49%), сохраненная (≥50%), улучшенная (от ≤40% до >40% с приростом ≥10%).• Тяжесть: I–IV класс NYHA (вне декомпенсации).
• Течение: компенсация, декомпенсация (острая сердечная недостаточность).
• Стадии: A (риск), B (пресердечная недостаточность), C (сердечная недостаточность), D (выраженная сердечная недостаточность).

Рентгенография грудной клетки
Односторонний отек легких у пациента с инфарктом миокарда и митральной регургитацией.
ФОРМУЛИРОВКА ДИАГНОЗА
□ Стабильная стенокардия III ФК, инфаркт миокарда (2018). Хроническая сердечная недостаточность с ФВЛЖ 32%, декомпенсация. [I20.8]□ Дилатационная кардиомиопатия, БЛПНГ (240 мс), ХСН с низкой ФВЛЖ (26%, 10.03.2021), NYHA III, IIБ. [I42.0]
□ Гипертоническая болезнь. Постоянная фибрилляция предсердий. Хроническая сердечная недостаточность с сохраненной ФВЛЖ, NYHA II. Кашель (эналаприл). [I11.0]
□ Острый миокардит, частая желудочковая экстрасистолия, cердечная недостаточность. [I40.9]
□ Инфаркт миокарда (2016, 2018). ХСН со сниженной ФВЛЖ, NYHA II. [I22]
АЛГОРИТМ ЛЕЧЕНИЯ ХРОНИЧЕСКОЙ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ
аМКР — антагонисты минералокортикоидных рецепторов, БРА — блокаторы рецепторов ангиотензина, иАПФ — ингибиторы ангиотензин-превращающего фермента, иНГЛТ-2 — ингибиторы натрий-глюкозного котранспортера-2, ФВЛЖ — фракция выброса левого желудочка.
ПРОФИЛАКТИКА СИМПТОМНОЙ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ
• Отказ от курения табака.• Антигипертензивное лечение.
• Статины у пациентов с коронарной болезнью или высоким риском коронарной болезни.
• Антигипергликемическое лечение (ингибиторы натрий-глюкозного котранспортера-2).
• Ингибиторы ангиотензинпревращающего фермента при асимптомной систолической дисфункции левого желудочка, коронарной болезни.
• Бета-блокаторы при асимптомной систолической дисфункции левого желудочка и анамнезом инфаркта миокарда.
• Реваскуляризация миокарда.
• Отказ от кардиотоксичных агентов.
Эффективность ингибитора рецепторов ангиотензина и неприлизина
PARADIGM-HF. N Engl J Med. 2014;371:993–1004.
ПОДДЕРЖИВАЮЩЕЕ ЛЕЧЕНИЕ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ (ACC/AHA; ESC)
• Cоль и жидкость: <6 г/сут, жидкость 1.5–2 л/сут.• Титровать дозы до максимально эффективных.

• Ингибиторы ангиотензинпревращающего фермента: эналаприл 2.5–20 мг 2 раза, рамиприл 1.25–10 мг, лизиноприл 2.5–40 мг.
• Блокаторы рецепторов ангиотензина: валсартан 40–160 мг 2 раза, кандесартан 4–32 мг, лозартан 25–150 мг.
• Сакубитрил-вальсартан 100–200 мг 2 раза.
• Антагонисты альдостерона: спиронолактон 12.5–50 мг, эплеренон 25–50 мг.
• Диуретики: торсемид 5–20 мг, гидрохлоротиазид 25–100 (200) мг.
• Бета-блокаторы: карведилол 3.125–50 мг 2 раза, метопролола сукцинат 12.5–200 мг, бисопролол 1.25–10 мг.
• Ингибиторы натрий-глюкозного котранспортера-2: дапаглифлозин 10 мг, эмпаглифлозин 10 мг.
• Другие препараты: верицигуат, дигоксин, ивабрадин, железа карбоксимальтозат.
• Профилактика инфекции: вакцинация против гриппа.
• Антиаритмическое лечение: амиодарон, катетерная абляция при фибрилляции/трепетании предсердий, частой желудочковой экстрасистолии.
Эффективность ингибитора натрий-глюкозного котранспортера-2
McMurray J, et al. N Engl J Med. 2019.
N Engl J Med. 2019.
ЛЕЧЕНИЕ ДЕКОМПЕНСАЦИИ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ
• Кислород.• Ограничение соли до 5–8 г/сут и жидкости до 1.5–2 л/сут.
• Можно продолжить прием бета-блокаторов.
• Инфузия нитроглицерина при АД ≥90 мм рт. ст.
• Внутривенное введение петлевых диуретиков (повторные болюсы, инфузия фуросемида 10–40 мг/ч).
• Эналаприл.
• Дигоксин.
• Допамин, левосимендан при гипотензии и снижении перфузии.
• Профилактика тромбоэмболий: гепарин 5000 ед 2 раза п/к, дальтепарин 5000 ед п/к, эноксапарин 40 мг 1 раз п/к, фондапаринукс 2.5 мг п/к 1 раз.
Влияние ограничения натрия на исходы сердечной недостаточности (HART)
Doukky R, et al. JACC Heart Fail. 2016;4:24–35.
ЛЕЧЕНИЕ РЕФРАКТЕРНЫХ ОТЕКОВ
• Ограничение соли ≤5 г/сут [ESC] и воды до 1–1.5 л/сут.• Ограничение НПВС, в том числе и селективных.
• Повышение дозы (фуросемид до 600 мг/сут, торасемида до 200 мг/сут) и частоты приема диуретиков.

• Внутривенное (повторные болюсы, инфузия фуросемида 10–40 мг/ч) введение диуретиков.
• Комбинация диуретиков (фуросемид + тиазид + ингибитор натрий-глюкозного котранспортера-2).
• Допамин.
• Снижение дозы эналаприла.
ЛЕЧЕНИЕ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ С ФВЛЖ 40–49%
• Контроль АД: бета-блокаторы, кандесартан, сакубитрил-валсартан, спиронолактон.• Диуретики: отеки, перегрузка объемом.
• Коронарная реваскуляризация: неэффективность медикаментозной терапии.
• Лечение фибрилляции предсердий: контроль ЧСС (бета-блокаторы, верапамил).
Терапия активации барорефлекса
Zile M, et al. J Am Coll Card. 2020;1:1–13.
ИНВАЗИВНОЕ ЛЕЧЕНИЕ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ
• Интервенционные вмешательства• Реваскуляризация миокарда (коронарное шунтирование, внутрикоронарное вмешательство).
• Сердечная ресинхронизирующая терапия (СРТ).

• Имплантируемый кардиовертер-дефибриллятор (ИКД).
• Комбинированные устройства (СРТ-Д).
• Стимуляторы барорецепторов (Barostim Neo).
• Хирургия
• Коррекция митральной регургитации.
• Помощники левого желудочка (чрескожные, внутриаортальные).
• Трансплантация сердца.
Зависимость между смертностью и пользой ИКД (SCD-HeFT)
ПОКАЗАНИЯ ДЛЯ ИМПЛАНТИРУЕМЫХ КАРДИОВЕРТЕРОВ-ДЕФИБРИЛЛЯТОРОВ (ESC)
• Для снижения риска внезапной смерти и общей смертности у пациентов после желудочковой тахиаритмии с нестабильной гемодинамикой и ожидаемой продолжительностью жизнью >1 года в хорошем функциональным состоянии.• Для снижения риска внезапной смерти и общей смертности у пациентов с сердечной недостаточностью II–III ФК и ФВЛЖ ≤35%, обусловленных коронарной болезнью (≥40 дней после инфаркта миокарда) или дилатационной кардиомиопатией, несмотря на оптимальную медикаментозную терапию в течение ≥3 мес, с ожидаемой продолжительностью жизнью >1 года в хорошем функциональном состоянии.

• Асимптомная систолическая дисфункция ЛЖ (ФВЛЖ ≤30%) ишемической природы (≥40 дней после инфаркта миокарда) или вследствие неишемической дилатационной кардиомиопатии для профилактики внезапной смерти и увеличения продолжительности жизни.
Длительность QRS и эффективность сердечной ресинхронизирующей терапии
Poole J, et al. J Am Coll Cardiol. 2016;67:1104–17.
ПОКАЗАНИЯ ДЛЯ РЕСИНХРОНИЗИРУЮЩЕЙ ТЕРАПИИ (ESC)
• Пациенты с сердечной недостаточностью и синусовым ритмом, при QRS ≥130 мс и БЛПНГ, с ФВЛЖ ≤35%, несмотря на оптимальное медикаментозное лечение, для улучшения симптомов, снижения заболеваемости и смертности.• Пациенты с сердечной недостаточностью и синусовым ритмом, при QRS ≥150 мс и не-БЛПНГ, с ФВЛЖ ≤35%, несмотря на оптимальное медикаментозное лечение, для улучшения симптомов, снижения заболеваемости и смертности.
классификация сердечной недостаточности у детей
КЛАССИФИКАЦИЯ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ У ДЕТЕЙ.
До настоящего времени наиболее удобной для определения стадии ХСН (НК) с учетом правожелудочковой и левожелудочковой недостаточности у детей с четкими клиническими критериями является классификация, предложенная Н.А. Белоконь.
Изолированная оценка право- и левожелудочковой сердечной недостаточности особую важность приобретает в детском возрасте, так как позволяет дифференцированно подойти к лечению этих пациентов.
При оценке тяжести ХСН должны сохраняться 2 принципа: оценка стадии (на основании клинических проявлений) и функционального состояния пациента.
Классификация сердечной недостаточности у детей по Н.А.Белоконь (1987)
стадия | Левожелудочковая недостаточность | Правожелудочковая недостаточность |
I | Сердечная недостаточность отсутствует в покое и появляется после нагрузки в виде одышки и тахикардии | |
II А | Число сердечных сокращений увеличено на 15-30% в 1 мин. | Печень выступает на 2-3 см из-под края реберной дуги
|
II Б | Число сердечных сокращений увеличено на 30-50% в 1 мин. Число дыханий увеличено на 50- 70% Возможен акроцианоз, навязчивый кашель, влажные мелкопузырчатые хрипы | Печень выступает на 3-5 см из-под края реберной дуги, возможна пастозность, набухание шейных вен
|
III | Число сердечных сокращений увеличено на 50-60% в 1 мин. Число дыханий увеличено на 70- 100% Клиническая картина предотека легких
| Гепатомегалия, отечный синдром, гидроперикард, асцит
|
Наибольшие трудности в детской кардиологии представляет определение функционального класса ХСН, особенно у детей раннего и дошкольного возраста. В западных исследованиях для определения функционального класса ХСН у детей раннего возраста используется классификация Ross Недостатком этой классификации является оценка гемодинамической перегрузки только малого круга кровообращения, без четких количественных критериев.
В западных исследованиях для определения функционального класса ХСН у детей раннего возраста используется классификация Ross Недостатком этой классификации является оценка гемодинамической перегрузки только малого круга кровообращения, без четких количественных критериев.
Классификация функциональных классов хронической сердечной недостаточности по Ross R.D. (1987)
КЛАСС | ИНТЕРПРЕТАЦИЯ |
I | Нет симптомов |
II | Небольшие тахипное или потливость при кормлении у грудных детей. Диспное при нагрузке у старших детей. |
III | Выраженные тахипное или потливость при кормлении у грудных детей. Удлиненное время кормления, задержка роста вследствие сердечной недостаточности. Выражен- ное диспное при нагрузке у старших детей. |
IV | В покое имеются такие симптомы как тахипное, втяжение мышц, «хрюканье», потливость. |
У детей школьного возраста и подростков следует шире использовать Национальную классификацию ХСН (2002), принятую Всероссийским научным обществом кардиологов (ВНОК) и Обществом специалистов по сердечной недостаточности (ОССН), которая предусматривает объединение существующей по настоящее время классификации стадий ХСН (В.Х.Василенко и Н.Д.Стражеско) и ФК (Нью-Йоркской ассоциацией кардиологов (NYHA) и определяет стадийность процесса и функциональные возможности пациента.
Национальная классификация ХСН (ОССН, 2002г.)
| Стадии ХСН |
| Функциональные классы ХСН |
I | Начальная стадия заболевания (поражения) сердца. Гемодинамика не нарушена. Скрытая сердечная недостаточность. | I ФК | Ограничения физической активности отсутствуют: привычная физическая активность не сопровождается быстрой утомляемостью, появлением одышки или сердцебиения. Повышенную нагрузку больной переносит, но она может сопровождаться одышкой и/или замедленным восстановлением сил. |
II А | Клинически выраженная стадия заболевания. | II ФК | Незначительное ограничение физичес -кой активности: в покое симптомы отсутствуют, привычная физическая активность сопровождается утомляемостью, одышкой или сердцебиением. |
IIБ | Тяжелая стадия заболевания (поражения) сердца. Выраженные изменения гемодинамики в обоих кругах кровообращения, выражен-ные умеренно. | III ФК | Заметное ограничение физической активности: в покое симптомы отсутствуют, физическая активность меньшей интенсивности по сравнению с привычными нагрузками сопровожда — ется появлением симптомов. |
III | Конечная стадия поражения сердца. | IV | Невозможность выполнить какую-либо нагрузку без появления дискомфорта; симптомы присутствуют в покое и усиливаются при минимальной физи-ческой активности.
|
Лечение терминальной стадии хронической сердечной недостаточности
Н.П. Копица, Н.В. Белая, Н.В. Титаренко, Институт терапии имени Л.Т. Малой АМН Украины, г. Харьков
Хроническая сердечная недостаточность (ХСН) – важная проблема современного здравоохранения. Количество пациентов с ХСН в общей популяции составляет, как минимум, 10 млн человек в странах Европы и около 5 млн – Северной Америки [1-3]. В связи с увеличением частоты и распространенности данной патологии с возрастом ХСН становится одной из основных причин смертности и госпитализации лиц пожилого возраста. В последние годы количество больных, которые достигают терминальной стадии ХСН, постоянно растет, что является следствием увеличения продолжительности жизни благодаря улучшению лечения. Данная группа пациентов относится к стадии D по классификации Американского колледжа кардиологов/Американской ассоциации кардиологов и к III-IV функциональному классу (ФК) по классификации Нью-Йоркской кардиологической ассоциации (NYHA), характеризуется наличием структурных изменений в миокарде и резко выраженных симптомов сердечной недостаточности (СН) в покое или при минимальной физической нагрузке, несмотря на максимальную медикаментозную терапию согласно существующим рекомендациям [1-3] (таблица). Среди больных данной категории смертность в течение года составляет около 50%, поэтому такие пациенты нуждаются в специальных терапевтических вмешательствах [4]. Методы лечения должны предотвращать ухудшение течения ХСН в виде ишемии миокарда, тахи- и брадиаритмий, клапанной регургитации, легочной эмболии, инфекции или почечной дисфункции.
В последние годы количество больных, которые достигают терминальной стадии ХСН, постоянно растет, что является следствием увеличения продолжительности жизни благодаря улучшению лечения. Данная группа пациентов относится к стадии D по классификации Американского колледжа кардиологов/Американской ассоциации кардиологов и к III-IV функциональному классу (ФК) по классификации Нью-Йоркской кардиологической ассоциации (NYHA), характеризуется наличием структурных изменений в миокарде и резко выраженных симптомов сердечной недостаточности (СН) в покое или при минимальной физической нагрузке, несмотря на максимальную медикаментозную терапию согласно существующим рекомендациям [1-3] (таблица). Среди больных данной категории смертность в течение года составляет около 50%, поэтому такие пациенты нуждаются в специальных терапевтических вмешательствах [4]. Методы лечения должны предотвращать ухудшение течения ХСН в виде ишемии миокарда, тахи- и брадиаритмий, клапанной регургитации, легочной эмболии, инфекции или почечной дисфункции.
Фармакологическая терапия терминальной ХСН
Ингибиторы ангиотензинпревращающего фермента (иАПФ) рекомендуют как препараты первой линии всем пациентам со сниженной систолической функцией левого желудочка (ЛЖ) (фракция выброса [ФВ] < 35-40%) независимо от клинических симптомов (I-IV ФК по NYHA), кроме наличия противопоказаний [1-3] (таблица). В ходе нескольких широкомасштабных клинических исследований показано, что иАПФ улучшают течение заболевания, снижают частоту госпитализаций и смертельных исходов [1-3, 6]. Более того, препараты назначают пациентам, у которых ХСН развилась в результате острого инфаркта миокарда, что увеличивает выживаемость и уменьшает частоту повторных инфарктов и госпитализаций. Применяемые дозы иАПФ нельзя уменьшать на основании улучшения симптомов, их необходимо титровать до целевых, эффективность
которых доказана в широкомасштабных контролируемых плацебо исследованиях. Лечение должно тщательно контролироваться путем регулярного измерения артериального давления (в положении стоя и лежа), а также определения показателей функции почек, электролитов крови (особенно калия). У пациентов с толерантностью к иАПФ в качестве альтернативы могут использоваться антагонисты рецепторов ангиотензина II (АРА II) для уменьшения заболеваемости и смертности [7, 8].
У пациентов с толерантностью к иАПФ в качестве альтернативы могут использоваться антагонисты рецепторов ангиотензина II (АРА II) для уменьшения заболеваемости и смертности [7, 8].
Фармакотерапия терминальной ХСН [1-5]
Цель 1. Снижение заболеваемости и смертности
Ингибиторы АПФ
АРА II (при наличии толерантности к иАПФ, или в сочетании с иАПФ при сохранении симптомов ХСН)
Селективные β-адреноблокаторы
Антагонисты альдостерона
Цель 2. Контроль симптомов
Диуретики (тиазиды в сочетании с петлевыми диуретиками)
Сердечные гликозиды (в низких дозах)
Кратковременно негликозидные инотропные средства
Селективные антиаритмики
Цель 3. Симптоматическая терапия
Опиоиды, антидепрессанты, анксиолитики
Кислород
Кратковременно негликозидные инотропные средства
Если, несмотря на оптимальное лечение, включая иАПФ, симптомы ХСН сохраняются, назначают АРА II в сочетании с иАПФ, что приводит к дополнительному снижению сердечно-сосудистой смертности и заболеваемости [8, 9].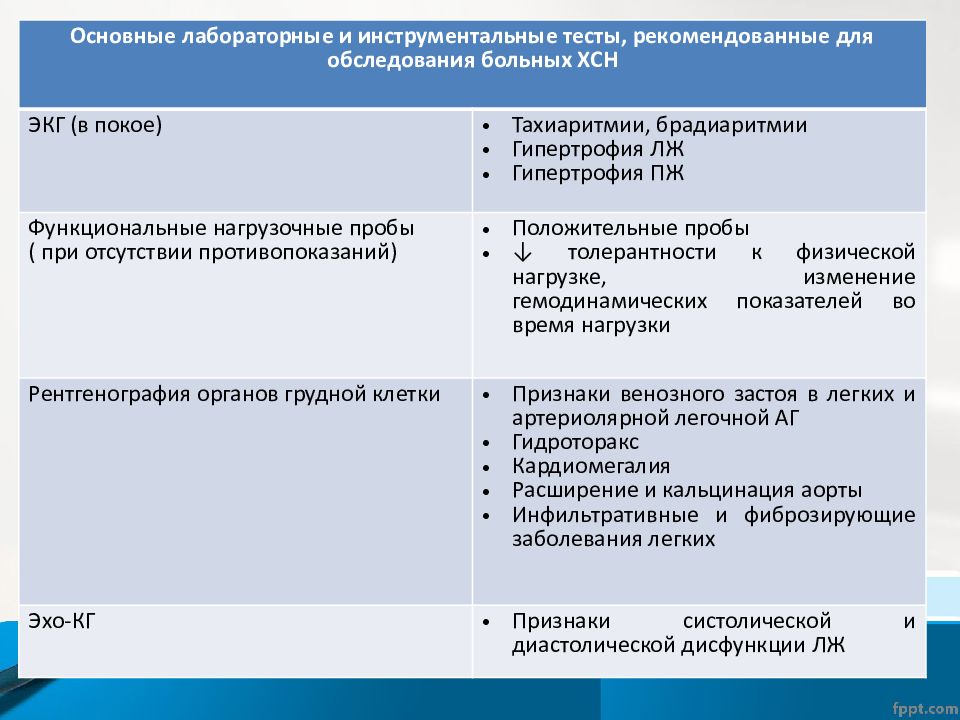 Однако повышение частоты гипотензии, почечной дисфункции и гиперкалиемии при сочетанной терапии требует тщательного контроля этих показателей.
Однако повышение частоты гипотензии, почечной дисфункции и гиперкалиемии при сочетанной терапии требует тщательного контроля этих показателей.
Пациентам с терминальной стадией ХСН и задержкой жидкости, а также, если таковые наблюдались раньше, иАПФ необходимо назначать с диуретиками, которые обычно быстро уменьшают одышку, повышают толерантность к физической нагрузке, эффективно сказываются на выживаемости пациентов. Терминальная стадия ХСН, как правило, требует назначения петлевых диуретиков, которые используются в комбинации с тиазидами при лечении рефрактерной задержки жидкости благодаря синергизму действия. Дополнительно к стандартной терапии иАПФ и диуретиками пациентам с симптомами стабильной систолической ХСН (II-IV ФК по
NYHA) назначают β-адреноблокаторы при отсутствии противопоказаний [1-3]. Результаты нескольких крупномасштабных клинических исследований показали, что β-адрено-блокаторы (карведилол, бисопролол, метопролол) снижают частоту госпитализаций и смертельных исходов, а также ФК ХСН [1-3,10]. Лечение β-адреноблокаторами стабильной СН следует начинать при отсутствии признаков задержки жидкости с очень низких доз, которые необходимо титровать до целевых, использовавшихся в широкомасштабных клинических исследованиях, или до максимально переносимых. Пациенты нуждаются в контроле показателей задержки жидкости, уровня артериального давления и частоты пульса.
Лечение β-адреноблокаторами стабильной СН следует начинать при отсутствии признаков задержки жидкости с очень низких доз, которые необходимо титровать до целевых, использовавшихся в широкомасштабных клинических исследованиях, или до максимально переносимых. Пациенты нуждаются в контроле показателей задержки жидкости, уровня артериального давления и частоты пульса.
Пациентам с прогрессирующей ХСН (II-IV ФК по NYHA) рекомендован прием антагонистов рецепторов альдостерона в сочетании с иАПФ, β-адреноблокаторами и диуретиками. Как показано в исследованиях RALES и EPHESUS, они повышают выживаемость и снижают заболеваемость [11, 12]. При этом должен осуществляться контроль за содержанием уровня калия, функцией почек и показателями задержки жидкости, а также за развитием гинекомастии в случае со спиронолактоном.
При отсутствии противопоказаний сердечные гликозиды назначают для контроля сердечного ритма у больных с симптомами СН (I-IV ФК по NYHA) с тахиаритмией за счет фибрилляции предсердий при адекватной дозе β-адреноблокаторов [1-3, 13]. Комбинация сердечных гликозидов с β-адреноблокаторами более эффективна, чем терапия каждым препаратом в отдельности. У пациентов с систолической дисфункцией ЛЖ (ФВ < 35-40%) и синусовым ритмом, у которых сохраняются симптомы ХСН при лечении иАПФ, β-адреноблокаторами, диуретиками и ингибиторами рецепторов альдостерона, дополнительная терапия сердечными гликозидами в небольших дозах (концентрация в сыворотке крови дигоксина – 0,5-0,8 нг/мл) может улучшить симптомы и уменьшить частоту госпитализаций. Однако применение сердечных гликозидов не снижает летальности [1-3, 14]. При этом должен осуществляться контроль за частотой сердечных сокращений, атриовентрикулярной проводимостью и уровнем калия, а также функцией почек, поскольку дигоксин элиминируется при помощи почечной экскреции.
Комбинация сердечных гликозидов с β-адреноблокаторами более эффективна, чем терапия каждым препаратом в отдельности. У пациентов с систолической дисфункцией ЛЖ (ФВ < 35-40%) и синусовым ритмом, у которых сохраняются симптомы ХСН при лечении иАПФ, β-адреноблокаторами, диуретиками и ингибиторами рецепторов альдостерона, дополнительная терапия сердечными гликозидами в небольших дозах (концентрация в сыворотке крови дигоксина – 0,5-0,8 нг/мл) может улучшить симптомы и уменьшить частоту госпитализаций. Однако применение сердечных гликозидов не снижает летальности [1-3, 14]. При этом должен осуществляться контроль за частотой сердечных сокращений, атриовентрикулярной проводимостью и уровнем калия, а также функцией почек, поскольку дигоксин элиминируется при помощи почечной экскреции.
При частых наджелудочковых и желудочковых аритмиях при СН эффективен антиаритмический препарат III класса – амиодарон, который может восстанавливать и удерживать синусовый ритм или улучшать исход электрической кардиоверсии у пациентов с фибрилляцией предсердий [1-3, 15]. Лечение амиодароном нейтрально влияет на летальность и не назначается для первичной профилактики желудочковых аритмий. Его преимущества должны сопоставляться с потенциально серьезными побочными эффектами, включая гипер- и гипотиреоидизм, накопление в роговице, кожную фотосенсибилизацию, гепатит, легочной фиброз. Дофетилид – новый антиаритмический препарат III класса без негативного влияния на смертность у пациентов с ХСН, у которых польза должна сопоставляться с повышенным риском развития двунаправленной веретенообразной желудочковой тахикардии [16].
Лечение амиодароном нейтрально влияет на летальность и не назначается для первичной профилактики желудочковых аритмий. Его преимущества должны сопоставляться с потенциально серьезными побочными эффектами, включая гипер- и гипотиреоидизм, накопление в роговице, кожную фотосенсибилизацию, гепатит, легочной фиброз. Дофетилид – новый антиаритмический препарат III класса без негативного влияния на смертность у пациентов с ХСН, у которых польза должна сопоставляться с повышенным риском развития двунаправленной веретенообразной желудочковой тахикардии [16].
Антикоагулянты применяют у больных ХСН при наличии фибрилляции предсердий, тромбоэмболии в анамнезе, с подвижным тромбом в ЛЖ или сопутствующим инфарктом миокарда [2].
Инотропные средства, такие как агонисты β-адрено-рецепторов (добутамин) и ингибиторы фосфодиэстеразы (милринон, эноксимон), при повторном и длительном лечении повышают летальность и не рекомендуются для терапии ХСН. Негликозидные инотропные препараты можно периодически использовать в случаях выраженной сердечной декомпенсации с легочной недостаточностью и периферической гипоперфузией или как «мост» к трансплантации сердца [1-3, 17]. При этом могут наблюдаться осложнения лечения, такие как проаритмия или ишемия миокарда, влияние на прогноз остается неясным. Новый синтезатор кальция – левосимендан – улучшает симптомы ХСН с меньшими побочными эффектами, чем добутамин, у пациентов с выраженной дисфункцией ЛЖ
При этом могут наблюдаться осложнения лечения, такие как проаритмия или ишемия миокарда, влияние на прогноз остается неясным. Новый синтезатор кальция – левосимендан – улучшает симптомы ХСН с меньшими побочными эффектами, чем добутамин, у пациентов с выраженной дисфункцией ЛЖ
[1-3, 18]. Вместе с тем, данные исследований REVIVE-II и SURVIVE по использованию левосимендана противоречивы [19]. Таким образом, окончательная роль левосимендана в лечении XСН нуждается в дальнейшем изучении.
Для временного уменьшения симптомов пациентам с рефрактерной терминальной ХСН необходимо дальнейшее амбулаторное лечение [20]. Хотя и не существует специфической роли прямых вазодилататоров в ведении систолической ХСН, комбинированная терапия гидролазином и изосорбида динитратом может уменьшать симптомы и течение ХСН, толерантной как к лечению иАПФ, так и АРАII [1-3, 21-22].
В дополнение к базовой терапии ХСН нитраты снижают ангинозную боль и одышку, антагонисты кальция амлодипин и фелодипин используют для лечения рефрактерной артериальной гипертензии и стенокардии [1-3]. Опиоиды применяют для уменьшения симптомов у пациентов с терминальной ХСН при отсутствии других терапевтических возможностей облегчить состояние больного [3].
Опиоиды применяют для уменьшения симптомов у пациентов с терминальной ХСН при отсутствии других терапевтических возможностей облегчить состояние больного [3].
Механическое и хирургическое лечение терминальной ХСН
Алгоритм лечения пациентов с терминальной стадией ХСН представлен на рисунке. У пациентов с ФВ < 35%, синусовым ритмом, блокадой левой ножки пучка Гиса или эхокардиографическими признаками желудочковой десинхронизации и длительностью комплекса QRS > 120 мс, у которых остаются симптомы ХСН (III-IV ФК по NYHA), несмотря на оптимальное медикаментозное лечение, ресинхронизация работы сердца (РРС) с использованием бивентрикулярной стимуляции уменьшает симптомы и повышает толерантность к физическим нагрузкам, снижает частоту госпитализаций и смертельных исходов [1-3, 23-25]. В исследовании COMPANION больные ХСН (III-IV ФК по NYHA) с ФВ < 35% и длительностью комплекса QRS > 120 мс были рандомизированы в группы с оптимальным медикаментозным лечением и в комбинации с РРС, или РРС с
имплантированным кардиовертером-дефибриллятором (ИКД) [23]. Важно, что в то время, как смертность снижалась в обеих группах, значительных отличий в уровнях смертности между группами с РРС и РРС/ИКД не наблюдалось. Полученные данные свидетельствуют о том, что использование ИКД в комбинации с РРС должно базироваться на соответствующих показаниях [3].
Что касается вторичной профилактики внезапной смерти, то в ходе исследований установлено, что ИКД уменьшает летальность при повторяющихся остановках сердца у пациентов с подтвержденной желудочковой
тахиаритмией [1-3, 26]. Для первичной профилактики внезапной коронарной смерти при оптимальном медикаментозном лечении ИКД используют для снижения летальности у пациентов с ФВ < 30% и перенесенным инфарктом миокарда (> 40 дней), а также с ишемической и неишемической СН (II-III ФК по NYHA) с ФВ < 35%
[2, 3, 23, 27, 28]. Эффективность ИКД зависит от времени имплантации. По результатам исследований MADIT II и SCD-HeFT, в ходе которых изучали выживаемость в течение года после имплантации КД, особых преимуществ этого метода не выявлено [27, 28]. Таким образом, решение об имплантации КД у пациентов со стадией D ХСН, которые имеют плохой прогноз и высокую частоту желудочковых аритмий, является комплексным и индивидуальным. Это важно, поскольку применение ИКД не повышает общей летальности, а способствует уменьшению частоты внезапной коронарной смерти и улучшает качество жизни. Важно, что ИКД или обычные пейсмейкеры с правожелудочковой стимуляцией способствуют ухудшению течения ХСН и левожелудочковой дисфункции, а также повышению частоты госпитализаций [1, 3]. Однако ИКД в сочетании с РРС у пациентов с выраженной ХСН (II-III ФК по NYHA) с ФВ ЛЖ 35% и длительностью комплекса QRS > 120 мс уменьшают клинические симптомы ХСН и снижают смертность [1-3, 23].
Трансплантация сердца – установленный хирургический способ для лечения терминальной стадии ХСН, который улучшает толерантность к физическим нагрузкам, качество жизни и выживаемость по сравнению с консервативным лечением [1-3, 29]. Показания для трансплантации сердца были пересмотрены S.A. Hunt [3]. Противопоказания включают наркотическую или алкогольную зависимость, отсутствие приверженности к терапии,
серьезные неконтролируемые психические и сопутствующие заболевания (состояния после лечения злокачественных заболеваний в фазе ремиссии и в течение менее пяти лет после лечения, системные инфекции, выраженная почечная и печеночная недостаточность), стойкую легочную гипертензию [1, 2]. Отторжение аллотрансплантата сердца – серьезная проблема в течение первого года после трансплантации, долгосрочный прогноз в основном ограничен иммуносупрессией (инфекция, гипертензия, почечная недостаточность, злокачественные опухоли и васкулопатия трансплантата) [1-3]. Таким образом, пятилетняя выживаемость у пациентов, перенесших трансплантацию сердца и получающих тройную иммуносупрессивную терапию, составляет 70-80% [29].
Данная процедура трансплантации сердца ограничена вследствие малого числа доноров и растущего количества реципиентов. Кратковременную гемодинамическую стабильность может обеспечить внутриаортальная баллонная контрпульсация. У пациентов с терминальной стадией ХСН, состояние которых слишком нестабильно для ожидания донорского сердца, в качестве «моста» к трансплантации может применяться искусственный ЛЖ, он улучшает качество жизни, частоту выживаемости в ожидании трансплантации и после нее [1-3, 30-31]. Как показано в исследованиях, у больных с терминальной стадией ХСН, которым невозможно провести трансплантацию сердца, имплантация искусственного ЛЖ улучшает выживаемость и качество жизни [1-3, 32]. Это позволяет использовать искусственный ЛЖ как альтернативу трансплантации. Осложнения имплантации искусственного ЛЖ включают инфекции, кровотечения, тромбоэмболию, а также поломку аппарата. Последние данные свидетельствуют о том, что выживаемость пациентов, которым имплантация искусственного ЛЖ проведена планово в ожидании трансплантации, лучше, чем когда эта процедура выполнена в ургентном порядке [33].
У больных с терминальной стадией ХСН и симптомами задержки жидкости, рефрактерными к диуретической терапии, гемофильтрация и гемодиализ могут обеспечить временное улучшение состояния [2]. Исследования показали, что у пациентов с выраженной систолической дис-функцией ЛЖ и значительной относительной недостаточностью митрального клапана операция улучшает качество жизни и выживаемость [34]. Аневризмэктомия ЛЖ показана больным ХСН в случае большой изолированной аневризмы [2]. Согласно последним данным, другие хирургические процедуры, такие как кардиомиопластика или частичная вентрикулотомия (операция Батиста), не показаны для лечения ХСН [1-3].
Экспериментальные возможности
Ранние клинические исследования показали возможность трансплантации стволовых клеток и клеток-предшест-венников в сердце и продемонстрировали положительное влияние на функцию сердца и/или жизнеспособность миокарда [35]. Однако небольшой масштаб исследований, малое число лиц контрольной группы, недостаточно изученный механизм функционирования трансплантированных клеток, недостаток информации о процедуре (оптимальный клеточный тип, количество клеток, время клеточной трансформации) и небезопасность некоторых клеток-предшественников в виде аритмогенности, связанной с имплантацией скелетных миобластов, делает необходимым проведение дальнейших фундаментальных исследований и инициации широкомасштабных рандомизированных двойных слепых контролируемых плацебо клинических исследований с определением конечных точек (включая смертность) для решения вопроса о роли клеточной терапии при ХСН.
Применение антагонистов рецепторов вазопрессина имело положительный гемодинамический эффект на ранних стадиях исследований, однако результаты длительных клинических исследований по определению их роли в лечении ХСН еще не получены. Новый вазодила-татор несиритид (рекомбинантный человеческий мозговой натрийуретический пептид) способен улучшать симптомы у пациентов с острой СН, не оказывая влияния на клинический исход. Однако в проведенных исследованиях эффект этого препарата на заболеваемость и смертность не выявлен [2, 3]. Ивабрадин – новый селективный и специфический ингибитор f-каналов синусового узла, снижающий частоту сердечных сокращений без отрицательного инотропного эффекта, в настоящее время оценивается в III фазе клинического исследования, в которое включены пациенты со стабильными заболеваниями коронарных артерий и систолической ХСН (исследование
BEAUTIFUL).
Абсолютные и относительные показания для трансплантации сердца
(в модификации S.A. Hunt) [3]
Абсолютные показания
• Гемодинамическая нестабильность при ХСН
• Рефрактерный кардиогенный шок
• Документированная зависимость от инотропных средств для поддержания адекватной перфузии органов
• Пик VO2 < 10 мл/кг/мин с достижением анаэробного метаболизма
• Выраженные симптомы ишемии, которые постоянно ограничивают повседневную активность и не могут быть устранены аортокоронарным шунтированием или перкутанными коронарными вмешательствами
• Рецидивирующие симптоматические желудочковые аритмии, рефрактерные ко всем терапевтическим средствам
Относительные показания
• Пик VO2 11-14 мл/кг/мин и выраженное ограничение дневной активности пациентов
• Рецидивирующая нестабильная стенокардия, не подлежащая другим интервенциям
• Рецидивирующая нестабильность баланса жидкости/ почечной функции, не связанная с нарушением приема медикаментов
Несоответствующие показания
• Низкая фракция выброса ЛЖ
• Наличие III или IV ФК ХСН
• Пик VO2 > 15 мл/кг/мин без других показаний
Целью улучшения насосной функции ЛЖ при помощи хирургических методов является предотвращение дальнейшего его ремоделирования и уменьшение жесткости стенок миокарда. Это достигается при помощи таких методов, как миопластика и применение механической ограничивающей сетки Ancor, дающих многообещающие результаты, целесообразность применения которых при ХСН оценена в клинических исследованиях [2, 3, 36, 37].
Литература
1. Норре U.С., Bohm M., Dietz R. et al. Current recommendations of the German Cardiac Society for the treatment of chronic heart failure // Leitlinien zur Therapie dcr chronischen Herzinsuffizienz. Z Kardiol. – 2005. – Vol. 94. – P. 488-509.
2. Swedberg K., Cleland J., Dargie H. et al. Guidelines for the diagnosis and treatment of chronic heart failure: executive summary (update 2005): The Task Force for the Diagnosis and Treatment of Chronic Heart Failure of the European Society of Cardiology // Eur Heart J. – 2005. – Vol. 26. – P. 1115-1140.
3. Hunt S.A. ACC/AHA 2005 guideline update for the diagnosis and management of chronic heart failure in the adult: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committee to Update the 2001 Guidelines for the Evaluation and Management of Heart Failure) //
J Am Coll Cardiol. – 2005. – Vol. 46. – P. 1-82.
4. Cleland J.G., Gemmell I., Khand A. et al. Is the prognosis of heart failure improving? // Eur J Heart Fail. – 1999. – Vol. 1. – P. 229-241.
5. Bohm M., Werner N., Kindermann M. Drug treatment for chronic heart failure // Clin Res Cardiol. – 2006. – Vol. 95 (suppl 4). – P. 36-56.
6. Flather M., Yusuf S., Kober L. et al. Long-term ACE-inhibitor therapy in patients with heart failure or left-ventricular dysfunction: a systematic overview of data from individual patients: ACE-inhibitor Myocardial infarction Collaborative Group // Lancet. – 2000. – Vol. 355. – P. 1575-1581.
7. Granger С.В., McMurray J.J., Yusuf S. et al. Effects of candesar-tan in patients with chronic heart failure and reduced left-ventricular systolic function intolerant to angiotensin-converting-enzyme inhibitors: the CHARM-Alternative trial // Lancet. – 2003. – Vol. 362. – P. 772-776.
8. Cohn J.N., Tognoni G. A randomized trial of the angiotensin-receptor blocker valsartan in chronic heart failure // N Engl J Med. – 2001. – Vol. 345. – P. 1667-1675.
9. McMurray J.J., Ostergren J., Swedberg K. et al. Effects of candesartan in patients with chronic heart failure and reduced left-ventricular systolic function taking angiotensin converting-enzyme inhibitors: the CHARM-Added trial // Lancet. – 2003. – Vol. 362. – P. 767-771.
10. BrophyJ.M., Joseph L., Rouleau J.L. Beta-blockers in congestive heart failure: a Bayesian meta-analysis // Ann Intern Med. – 2001. – Vol. 134. – P. 550-560.
11. Pitt В., Zannad F., Remme W.J. et al. The effect of spironolac-tone on morbidity and mortality in patients with severe heart failure // N Engl J Med. – 1999. – Vol. 341. – P. 709-717.
12. Pitt В., Remme W., Zannad F. et al. Eplerenone, a selective aldosterone blocker, in patients with left ventricular dysfunction after myocardial infarction // N Engl J Med. – 2003. – Vol. 348. – P. 1309-1321.
13. Khand A.U., Rankin A.C., Kaye G.C. et al. Systematic review of the management of atrial fibrillation in patients with heart failure // Eur Heart J. – 2000. – Vol. 21. – P. 614-632.
14. Digitalis Investigation Group. The effect of digoxin on mortality and morbidity in patients with heart failure // N Engl J Med. – 1997. – Vol. 336. – P. 525-533.
15. Levy S., Breithardt G., Campbell R.W. et al. Atrial-fibrillation: current knowledge and recommendations for management. Working Group on Arrhythmias of the European Society of Cardiology // Eur Heart J. – 1998. – Vol. 19. – P. 1294-1320.
16. Torp-Pedersen C., Moller M., Bloch Thomsen P.E. et al. Dofetilide in patients with congestive heart failure and left ventricular dysfunction. Danish Investigations of Arrhythmia and Mortality on Dofetilide Study Group // N Engl J Med. – 1999. – Vol. 341. – P. 857-865.
17. Task Force on AHF. Executive summary of the guidelines on the diagnosis and treatment of AH F: The Task Force on AH F of the European Society of Cardiology // Eur Heart J. – 2005. – Vol. 26. – P. 384-416.
18. Follath F., Cleland J.G., Just H. et al. Efficacy and safety of intravenous levosimendan compared with dobutamine in severe low-output heart failure (the LIDO study): a randomized double-blind trial // Lancet. – 2002. – Vol. 360. – P. 196-202.
19. Cleland J.G., Freemantle N., Coletta A.P. et al. Clinical trials update from the American Heart Association: REPAIR-AMI, ASTA-MI, JELIS, MEGA, REVIVE-II, SURVIVE and PROACTIVE // Eur J Heart Fail. – 2006. – Vol. 8. – P. 105-110.
20. Hershberger R.E., Nauman D., Walker T.L. et al. Care processes and clinical outcomes of continuous outpatient support with inotropes (COSI) in patients with refractory endstage heart failure //
J Card Fail. – 2003. – Vol. 9. – P. 188-191.
21. Cohn J.N., Archibald D.G., Phil M. et al. Effect of vasodilator therapy on mortality in chronic congestive heart failure. Results of a Veterans Administration cooperation study // N Engl J Med. – 1986. – Vol. 314. – P. 1547-1552.
22. Taylor A.L., Ziesche S., Yancy С et al. Combination of isosor-bide dinitrate and hydralazine in blacks with heart failure // N Engl J Med. – 2004. – Vol. 351. – P. 2049-2057.
23. Bristow M.R., Saxon L.A., Boehmer J. et al. Comparison of Medical Therapy, Pacing and Defibrillation in Heart Failure (COMPANION) Investigators. Cardiac resynchronization therapy with or without implantable defibrillator in advanced chronic heart failure //
N Engl J Med. – 2004. – Vol. 350. – P. 2140-2150.
24. Cleland J.G., Daubert J.C., Erdmann E. et al. The effect of cardiac resynchronization on morbidity and mortality in heart failure //
N Engl J Med. – 2005. – Vol. 352. – P. 1539-1549.
25. Gotze S., Butter C., Fleck E. Cardiac resynchronization therapy for heart failure-from experimental pacing to evidence-based therapy // Clin Res Cardiol. – 2006. – Vol. 95 (Suppl 4). – P. 18-35.
26. Lee D.S., Green L.D., Liu P.P. et al. Effectiveness of implantable defibrillators for preventing arrhythmic events and death // J Am Coll Cardiol. – 2003. – Vol. 41. – P. 1573-1582.
27. Moss A.J., Zareba W., Hall W.J. et al. Prophylactic implantation of a defibrillator in patients with myocardial infarction and reduced ejection fraction // N Engl J Med. – 2002. – Vol. 346. – P. 877-883.
28. Bardy G.H., Lee K.L., Mark D.B. et al. Amiodarone or an implantable cardioverter defibrillator for congestive heart failure //
N Engl J Med. – 2005. – Vol. 352. – P. 225-237.
29. Hosenpud J.D., Bennett L.E., Keck B.M. et al. The registry of the International Society for Heart and Lung Transplantation: sixteenth official report-1999 // J Heart Lung Transplant. – 1999. – Vol. 18. – P. 611-626.
30. El Banayosy A., Deng M., Loisance D.Y. et al. The European experience of Novacor left ventricular assist (LVAS) therapy as a bridge to transplant: a retrospective multi centre study // Eur J Cardiothorac Surg. – 1999. – Vol. 15. – P. 835-841.
31. Copeland J.G., Smith R.G., Arabia F.A. et al. Cardiac replacement with a total artificial heart as a bridge to transplantation // N Engl J Med. – 2004. – Vol. 351. – P. 859-867.
32. Rose E.A., Gelijns A.C, Moskowitz A.J. et al. Long-term mechanical left-ventricular assistance for end-stage heart failure. Randomized Evaluation of Mechanical Assistance for the Treatment of Congestive Heart Failure (REMATCH) Study Group // N Engl J Med. – 2001. – Vol. 345. – P. 1435-1443.
33. Deng M.C., Weyand M., Hammel D. et al. Selection and mana-gement of ventricular assist device patients: the Mucnster experience // J Heart Lung Transplant. – 2000. – Vol. 19 (Suppl 8). – P. 77-82.
34. Geha A.S., El-Zein C., Massad M.G. Mitral valve surgery in patients with ischemic and nonischemic dilated cardiomyopathy // Cardiology. – 2004. – Vol. 101. – P. 15-20.
35. Wollert K.C., Drexler H. Cell-based therapy for heart failure // Curr Opin Cardiol. – 2006. – Vol. 21. – P. 234-239.
36. Guccione J.M., Salahieh A., Moonly S.M. et al. Myosplint decreases wall stress without depressing function of the failing heart: a finite element model study // Ann Thorac Surg. – 2003. – Vol. 76. –
P. 1171-1180.
37. Oz M.C., Konertz W.E., Kleber F.X. et al. Global surgical experience with the Acorn cardiac support device // J Thorac Cardiovasc Surg. – 2003. – Vol. 126. – P. 983-991.
СОСТОЯНИЕ ПЕРИФЕРИЧЕСКОЙ И ВНУТРИСЕРДЕЧНОЙ ВЕНОЗНОЙ СИСТЕМЫ СЕРДЦА ПРИ ХРОНИЧЕСКОЙ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ У БОЛЬНЫХ ИШЕМИЧЕСКОЙ БОЛЕЗНЬЮ СЕРДЦА | Акаемова
1. Ланг Г.Ф. Труды ХП съезда терапевтов., 1935.
2. Бардина Р.А. Особенности внутриорганного кровоснабжения сердца // Вестник хирургии. – 1954., №4. – С.27-34.
3. Ильинский С.П. Сосуды. Тебезия.- Ленинград,1971.
4. Соколов В.В., Каган И.И. Актуальные вопросы клинической анатомии кровеносного русла сердца (Обзор литературы) // Клиническая анатомия и экспериментальная хирургия.- 2007.- Вып.7.- С.148-174.
5. Яновский М.В. Курс диагностики. – Петроград, 1922.
6. Мясников А.Л., Нешель Е.В. Труды VIII Съезда терапевтов., 1925.
7. Мясников А.Л., Нешель Е.В. Труды IX Съезда терапевтов.,1926.
8. Вальдман В.А. Венозная система человека в физиологии и патологии. // Журн. Русск. клин. – 1926. – № 39.
9. Ткаченко Б.И. Венозное кровообращение. – Л.: Медицина, 1979. 10. Злотников М.Д. Венозная система человека. – М.: 1947.
10. Огнев Б.В., Савин В.Н., Савельева Л.А. Кровеносные сосуды сердца в норме и патологии. – М.: 1954.
11. Механик Н.С. Вены предсердий человека//Арх.анат., гистол., эмбриолог. – 1941., – т.28. – №1. – С. 3-37.
12. Петровский Б.В., Князев М.Л., Шабалкин Б.В. Хирургия хронической ишемической болезни сердца. -М.,1978.
13. Соколов В.В. Сосуды сердца/ Под ред. В. В. Соколова. – Ростов на Дону, 1997. – С. 90.
14. Бокерия М.А., Муратова Р.М., Мовсесян Р.Р. и др. Ретроградная кардиоплегия // Грудная и серд.- сосуд. хир. – 2003. – №5. – С.11-13.
Хроническая сердечная недостаточность
Согласно международной статистике на планете проживает 25 миллионов человек с сердечной недостаточностью.
Что такое хроническая сердечная недостаточность?
Главным двигателем в нашем организме выступает сердце — насос, постоянно качающий кровь. Когда сердечная мышца по каким-то причинам ослабевает (формирование рубца после инфаркта, нарушение ритма, ишемия, последствия перенесенного воспаления и т. д.), количество проходящей крови в единицу времени уменьшается, возникает сердечная недостаточность. Другими словами, это заболевание, при котором сердце не в состоянии качать и распределять кровь по организму в нужном количестве.
Сердце состоит из 4 камер: два предсердия, желудочки с правой и левой сторон. Мощный левый желудочек качает кровь, затем выбрасывает ее в аорту, распространяя по всему телу. Если насосная функция в какой-то момент ослабевает, возникает сердечная недостаточность. Однако на первых стадиях она не ощущается, и до проявления первых симптомов могут пройти годы.
Наличие ХСН также напрямую связано с возрастом пациента, так как с течением времени сердечно-сосудистая система ослабевает, появляется кардиальная дисфункция — неспособность сердца перекачивать кровь в достаточном количестве. Согласно статистике больше 65% больных с диагнозом ХСН — лица старше 75 лет. У таких пациентов сердечная недостаточность, как правило, сопровождается рядом других заболеваний, которые перекрывают основные симптомы. Это затрудняет диагностику и дальнейшее лечение.
На развитие ХСН в том числе влияет и гормональная перестройка организма. В этот момент нагрузка на сердце значительно возрастает, поэтому орган становится уязвимым. Так как периоды гормональной перестройки у женщин происходят чаще, они больше подвержены заболеванию, особенно, во время беременности или менопаузы. В первом случае ситуация не такая тяжелая и обычно поддается лечению.
Что касается мужчин, то сердечная недостаточность встречается не так часто и в конечном итоге из-за неправильного образа жизни: курения и чрезмерного употребления алкоголя. Другие заболевания также влияют на развитие сердечной недостаточности, чаще всего это ишемическая болезнь или артериальная гипертония.
Виды и симптомы
Выделяют два вида ХСН: систолическую и диастолическую с сохраненной функцией выброса крови. Еще 20 лет назад второй тип было сложно диагностировать, так как сердечная мышца не ослабевала, а симптомы ХСН все равно возникали. Благодаря появлению УЗИ сердца и эхокардиографии проблему диагностики удалось решить.
Характерная особенность второго вида ХСН — повышение давления в левом желудочке. Из-за него мышца утолщается и становится ригидной — не способной расслабляться. Когда происходит циркуляция, сердце должно не просто выбросить кровь и сократиться, но и прийти в состояние покоя, чтобы в него поступила следующая порция. Если этого не происходит, образуется застой крови. И получается, что сердце вроде бы хорошо качает кровь, а расслабиться не может.
Выделяют четыре стадии хронической сердечной недостаточности:
-
Появление легких недомоганий при физической нагрузке, но структурных изменений в сердце еще нет.
-
Возникновение структурных изменений сердца.
-
Проявление первых симптомов.
-
Проявление ярко выраженных симптомов, которые с трудом поддаются лечению.
Первая стадия заболевания может появиться за десятилетия до симптомов, поэтому часто остается незамеченной. В основном, дает о себе знать в виде быстрой утомляемости и учащенного сердцебиения во время активной деятельности. В спокойном состоянии не проявляется.
На второй стадии заболевания появляются структурные изменения сердца — первые признаки нарушения гемодинамика и застоя крови, которые приводят к увеличению камер сердца. Симптомы проявляются также как и на первой стадии.
Первые симптомы заболевания — одышка и постоянные нарушения сердечного ритма — появляются только на третьей стадии. Они ощущаются во время физической активности и носят продолжительный характер.
У пожилых людей одышка может наступить и в состоянии покоя из-за застоя крови венозного русла малого круга обращения. В дальнейшем одышка начинает сопровождаться кашлем, который появляется ночью или во время физических нагрузок. Он появляется из-за застоя крови в сосудах легких и порождает дальнейший отек слизистой оболочки бронхов — в этот момент наступает период последних стадий ХСН.
При выраженной недостаточности кровообращения пациент имеет:
- постоянную одышку;
- хрипы в легких;
- хроническую усталость;
- сильные отеки конечностей;
- увеличенное в размерах сердце;
- скопление жидкости в брюшной полости.
Такие симптомы говорят о тяжелом случае и требуют, в ряде случаев, хирургического вмешательства.
Причины
Основная причина появления ХСН — ишемическая болезнь сердца, инфаркт, нарушения ритма и другие острые заболевания сердечно-сосудистой системы. На их развитие в конечном итоге влияют факторы риска:
- курение;
- старение;
- избыточный вес;
- наследственность;
- повышенный холестерин и сахар.
Также причиной развития сердечной недостаточности может стать гипертония. По статистике в России 26% людей имеют это заболевание. Гипертония ведет к гипертрофии сердечной мышцы, а впоследствии к ХСН. Поэтому больным этим заболеванием рекомендовано регулярно проходить обследование у врача, чтобы предотвратить развитие сердечной недостаточности.
Еще одной первопричиной могут стать: курение, избыточная масса тела и диабет. Исследования показывают, что курение влияет на развитие онкологических и сердечно-сосудистых заболеваний. А диабет потенциально опасен для здоровья, так как способствует развитию многих патологических изменений в сердечно-сосудистой системе. Во всяком случае, к диабетику применяют такие же меры для предохранения от инфарктов и инсультов как и к пациенту с уже доказанной стенокардией. В первую очередь, это коррекция питания и образа жизни и, конечно, адекватное лечение. В курортной кардиологической клинике «Черная речка» есть специальная программа по лечению диабета.
Диагностика и лечение
Как уже говорилось ранее, симптомы ХСН появляются только на третьей стадии заболевания. Но как тогда определить первую и вторую?
Чтобы обнаружить сердечную недостаточность на ранних стадиях, необходимо регулярно проходить диагностику у врача. Например, в центре сердечной медицины «Черная речка» проводят следующие способы диагностики СН:
Помните, что отсутствие проявления симптомов не исключает наличие заболевания. Снижение насосной функции чаще присутствует у людей с факторами риска, а значит, если у вас они есть, следует пройти диагностику. Запущенность может привести к развитию структурных изменений сердца и снижению фракции выброса.
Чтобы предотвратить развитие заболеваний сердечно-сосудистой системы, старайтесь вести здоровый образ жизни и прислушиваться к своему организму. Будьте здоровы и живите в свое удовольствие!
Типы, симптомы, причины и методы лечения
Обзор
2015 Медицинские инновации: новый препарат от сердечной недостаточности.Что такое сердечная недостаточность?
Термин «сердечная недостаточность» может пугать. Это не значит, что сердце «отказало» или перестало работать.Это означает, что сердце работает не так хорошо, как должно.
Сердечная недостаточность — серьезная проблема со здоровьем в Соединенных Штатах, от которой страдают около 5,7 миллиона американцев. Ежегодно происходит около 550 000 новых случаев сердечной недостаточности. Это основная причина госпитализации людей старше 65 лет.
Если у вас сердечная недостаточность, ваше здоровье и качество жизни улучшатся, если вы будете заботиться о себе и поддерживать равновесие. Важно узнать о сердечной недостаточности, о том, как поддерживать равновесие и когда вызывать врача.
Насколько распространена сердечная недостаточность?
Почти 6 миллионов американцев страдают сердечной недостаточностью, и более чем у 870 000 человек ежегодно диагностируется сердечная недостаточность. Это состояние является основной причиной госпитализации людей старше 65 лет.
Сердечная недостаточность и старение
Хотя риск сердечной недостаточности не меняется с возрастом, у вас больше шансов получить сердечную недостаточность, когда вы станете старше.
Женщины и сердечная недостаточность
У женщин такая же вероятность развития сердечной недостаточности, как и у мужчин, но есть некоторые различия:
- У женщин сердечная недостаточность чаще развивается в более позднем возрасте, чем у мужчин.
- Женщины, как правило, страдают сердечной недостаточностью, вызванной высоким кровяным давлением, и имеют нормальную фракцию выброса; см. Ниже.
- У женщин может быть более выраженная одышка, чем у мужчин. Нет различий в лечении мужчин и женщин с сердечной недостаточностью.
Какие виды сердечной недостаточности?
Существует множество причин сердечной недостаточности, но обычно это состояние делится на два типа:
Сердечная недостаточность со сниженной функцией левого желудочка (HF-rEF)
Нижняя левая камера сердца (левый желудочек) становится больше (увеличивается) и не может сжиматься (сокращаться) достаточно сильно, чтобы перекачивать нужное количество богатой кислородом крови к остальной части тела.
Сердечная недостаточность с сохраненной функцией левого желудочка (HF-pEF)
Сердце сокращается и качает кровь нормально, но нижние камеры сердца (желудочки) толще и жестче, чем обычно. Из-за этого желудочки не могут расслабиться должным образом и полностью заполниться. Поскольку в желудочках меньше крови, меньше крови перекачивается в остальную часть тела при сокращении сердца.
Что такое фракция выброса?
Фракция выброса (ФВ) указывает на то, насколько хорошо ваш левый желудочек (или правый желудочек) перекачивает кровь при каждом ударе сердца.В большинстве случаев EF относится к количеству крови, откачиваемой из левого желудочка при каждом его сокращении. Левый желудочек — это основная насосная камера сердца.
Ваш EF выражается в процентах. ФВ ниже нормы может быть признаком сердечной недостаточности. Если у вас сердечная недостаточность и ФВ ниже нормы (пониженный), ваш ФВ помогает врачу узнать, насколько серьезно ваше состояние.
Как измеряется EF?
Фракцию выброса можно измерить с помощью:
Почему важно знать свой EF
Если у вас сердечное заболевание, вам и вашему врачу важно знать ваш ФВ.Ваш EF может помочь вашему врачу выбрать лучший курс лечения для вас. Измерение вашего EF также помогает вашей медицинской бригаде проверить, насколько хорошо работает наше лечение.
Спросите своего врача, как часто вам следует проверять EF. Как правило, вам следует измерять EF при первом диагнозе сердечного заболевания и по мере необходимости при изменении вашего состояния.
Что означают цифры?
Фракция выброса (EF) от 55% до 70%
- Качающая способность сердца: нормальная.
- Уровень сердечной недостаточности / влияние на накачивание: сердечная функция может быть нормальной, или у вас может быть сердечная недостаточность с сохраненной EF (HF-pEF).
Фракция выброса (EF) от 40% до 54%
- Прокачивающая способность сердца: немного ниже нормы.
- Уровень сердечной недостаточности / влияние на накачивание: меньше крови доступно, поэтому меньше крови выбрасывается из желудочков. Для остальной части тела доступно меньшее, чем обычно, количество богатой кислородом крови.У вас может не быть симптомов.
Фракция выброса (EF) от 35% до 39%
- Прокачивающая способность сердца: Умеренно ниже нормы.
- Уровень сердечной недостаточности / влияние на откачивание: легкая сердечная недостаточность со сниженным EF (HF-rEF).
Фракция выброса (EF) Менее 35%
- Прокачивающая способность сердца: значительно ниже нормы.
- Уровень сердечной недостаточности / влияние на сцеживание: от умеренного до тяжелого HF-rEF.Тяжелая HF-rEF увеличивает риск опасных для жизни сердечных сокращений и сердечной диссинхронии / десинхронизации (правый и левый желудочки не работают одновременно).
Нормальное сердце. Нормальная фракция выброса левого желудочка (ФВЛЖ) колеблется от 55% до 70%. Например, LVEF 65% означает, что 65% от общего количества крови в левом желудочке откачивается с каждым ударом сердца. Ваш EF может повышаться и понижаться в зависимости от состояния вашего сердца и эффективности вашего лечения.
HF-pEF. Если у вас HF-pEF, ваш EF находится в нормальном диапазоне, потому что ваш левый желудочек все еще работает правильно. Ваш врач измерит вашу EF и может проверить сердечные клапаны и жесткость мышц, чтобы определить, насколько серьезна ваша сердечная недостаточность.
HF-REF. Если у вас ФВ менее 35%, у вас повышается риск опасных для жизни нерегулярных сердечных сокращений, которые могут вызвать внезапную остановку сердца / смерть. Если ваш EF ниже 35%, ваш врач может поговорить с вами о лечении с помощью имплантируемого кардиовертера-дефибриллятора (ICD) или сердечной ресинхронизирующей терапии (CRT).Ваш врач может также порекомендовать определенные лекарства или другие методы лечения, в зависимости от степени сердечной недостаточности. Менее распространенные варианты лечения включают трансплантацию сердца или вспомогательное устройство желудочков (VAD). Если качество вашей жизни очень низкое или ваш врач сказал вам, что ваше состояние очень тяжелое, спросите о других возможных методах лечения.
У некоторых пациентов есть HF-rEF (и EF ниже 40%) и признаки HF-pEF, такие как жесткий (но не всегда увеличенный) левый желудочек.
Симптомы и причины
Каковы симптомы сердечной недостаточности?
Бывают случаи, когда симптомы проявляются слабо или вообще не проявляются. Это не значит, что у вас больше нет сердечной недостаточности. Симптомы сердечной недостаточности могут варьироваться от легких до тяжелых и могут появляться и исчезать.
В целом сердечная недостаточность со временем ухудшается. По мере ухудшения у вас может появиться больше или других признаков или симптомов. Важно сообщить своему врачу, если у вас появятся новые симптомы или если они ухудшатся.
Общие признаки и симптомы сердечной недостаточности
- Одышка или затрудненное дыхание. У вас могут возникнуть проблемы с дыханием во время физических упражнений, отдыха или лежа в постели. Одышка возникает, когда жидкость попадает в легкие (застой) или когда ваше тело не получает достаточно богатой кислородом крови. Если вы внезапно просыпаетесь ночью, чтобы сесть и отдышаться, проблема серьезная и вам требуется медицинская помощь.
- Чувство усталости (утомляемости) и слабости в ногах, когда вы активны. Когда ваше сердце не перекачивает достаточно богатой кислородом крови к основным органам и мышцам, вы устаете и ваши ноги могут чувствовать слабость.
- Отек лодыжек, ног и живота; увеличение веса. Когда ваши почки не фильтруют достаточно крови, ваше тело удерживает лишнюю жидкость и воду.Избыток жидкости в теле вызывает отек отек и прибавку в весе .
- Потребность в мочеиспускании в ночное время. Гравитация увеличивает приток крови к почкам, когда вы лежите. Итак, ваши почки производят больше мочи, и у вас есть потребность в мочеиспускании.
- Головокружение , спутанность сознания, трудности с концентрацией внимания, обморок . У вас могут быть эти симптомы, потому что ваше сердце не перекачивает в мозг достаточно богатой кислородом крови.
- Быстрое или нерегулярное сердцебиение ( сердцебиение ): Когда ваша сердечная мышца не качает кровь с достаточной силой, ваше сердце может биться быстрее, чтобы попытаться получить достаточно богатой кислородом крови к основным органам и мышцам. У вас также может быть нерегулярное сердцебиение, если ваше сердце больше обычного (после сердечного приступа или из-за аномального уровня калия в крови).
- Сухой отрывистый кашель. Кашель, вызванный сердечной недостаточностью, чаще возникает, когда вы лежите ровно и в легких имеется лишняя жидкость.
- Полный ( раздутый ) или твердый желудок, потеря аппетита или расстройство желудка ( тошнота ).
Для вас очень важно управлять другими заболеваниями, такими как диабет, заболевание почек, анемия, высокое кровяное давление, заболевание щитовидной железы, астма или хроническое заболевание легких. Некоторые состояния имеют признаки и симптомы, похожие на сердечную недостаточность. Если у вас появились новые или ухудшающиеся несрочные симптомы, сообщите об этом своему врачу.
Что вызывает сердечную недостаточность?
Сердечная недостаточность может быть вызвана множеством заболеваний, повреждающих сердечную мышцу. Общие условия:
- Ишемическая болезнь сердца (также называемая коронарным атеросклерозом или «затвердеванием артерий») поражает артерии, которые переносят кровь и кислород к сердцу (коронарные артерии). Нормальная оболочка внутри артерий разрушается, стенки артерий становятся толстыми, а отложения жира и налета частично блокируют кровоток.Со временем артерии становятся очень узкими или полностью закупоренными, что вызывает сердечный приступ. Блокировка мешает сердцу перекачивать кровь, достаточную для поддержания здоровья ваших органов и тканей (включая сердце). Когда артерии заблокированы, у вас может быть боль в груди (стенокардия) и другие симптомы сердечных заболеваний.
- Сердечный приступ . Сердечный приступ происходит, когда коронарная артерия внезапно блокируется, и кровь не может поступать ко всем областям сердечной мышцы. Сердечная мышца становится необратимо поврежденной, и мышечные клетки могут погибнуть.Нормальные клетки сердечной мышцы могут работать тяжелее. Сердце может стать больше (HF-rEF) или жестким (HF-pEF).
- Кардиомиопатия . Кардиомиопатия — это термин, который описывает повреждение и увеличение сердечной мышцы, не вызванное проблемами с коронарными артериями или кровотоком. Кардиомиопатия может возникать по многим причинам, включая вирусы, злоупотребление алкоголем или наркотиками, курение, генетику и беременность (послеродовая кардиомиопатия).
- Пороки сердца при рождении (врожденный порок сердца).
- Диабет .
- Высокое давление (гипертония). Артериальное давление — это сила давления крови на стенки кровеносных сосудов (артерий). Если у вас высокое кровяное давление, это означает, что давление в артериях выше нормы. Когда артериальное давление высокое, вашему сердцу приходится сильнее перекачивать кровь в организм. Это может привести к утолщению или жесткости левого желудочка, и у вас может развиться HF-pEF. Высокое кровяное давление также может вызвать сужение коронарных артерий и привести к ишемической болезни сердца.
- Аритмия (нарушение сердечного ритма, включая мерцательную аритмию).
- Болезнь почек .
- Ожирение (лишний вес).
- Табак и употребление запрещенных наркотиков.
- Лекарства . Некоторые препараты, используемые для борьбы с раком (химиотерапия), могут привести к сердечной недостаточности.
Диагностика и тесты
Отведения на теле для ЭКГДиагностика сердечной недостаточности
Чтобы определить, есть ли у вас сердечная недостаточность, вашему врачу необходимо знать ваши симптомы и историю болезни.Ваш врач спросит вас о таких вещах, как:
Вам также предстоит пройти медицинский осмотр. Врач будет искать признаки сердечной недостаточности и заболеваний, которые могли стать причиной ослабления или жесткости сердечной мышцы.
Какие типы тестов используются для диагностики сердечной недостаточности?
У вас будут анализы, чтобы узнать, насколько серьезна ваша сердечная недостаточность и чем она вызвана. Общие тесты включают:
- Анализы крови помогают нам понять, насколько хорошо работают ваши почки и щитовидная железа.Мы проверим ваш уровень холестерина и эритроцитов на предмет высокого уровня холестерина и анемии. Анемия означает, что уровень гемоглобина в крови ниже нормы. Гемоглобин — это часть красных кровяных телец, которая позволяет крови переносить кислород по телу. Низкий уровень гемоглобина вызывает у вас усталость и другие симптомы, похожие на симптомы сердечной недостаточности.
- NT-pro ** Анализ крови на натрийуретический пептид B-типа (BNP) **. BNP — это гормон, который выделяется в кровь нижними камерами сердца (желудочками) у людей с сердечной недостаточностью.NT-pro BNP — это неактивная молекула, которая высвобождается в кровь вместе с BNP. Уровень меняется в зависимости от того, насколько серьезна ваша сердечная недостаточность. Более высокие уровни NT-pro BNP означают, что желудочки подвергаются большему стрессу. Низкий уровень означает, что сердечная недостаточность стабильна. Если у вас одышка, уровень NT-pro BNP в крови может помочь вашему врачу узнать, вызвана ли она сердечной недостаточностью. Уровень более 450 пг / мл для пациентов младше 50 лет или 900 пг / мл для пациентов 50 лет и старше может означать, что у вас сердечная недостаточность.
- Катетеризация сердца . Если вам назначена катетеризация, ваш врач может проверить вашу EF во время процедуры. Катетеризация позволяет врачу проверить ваше сердце изнутри. Длинная тонкая трубка, называемая катетером, вводится в артерию руки или ноги. Врач использует специальный рентгеновский аппарат, чтобы направить катетер к сердцу. Катетеризация сердца бывает двух видов — левая и правая. Если у вас катетеризация левых отделов сердца, ваш врач может ввести краситель для записи видео ваших сердечных клапанов, коронарных артерий и камер сердца (предсердий и желудочков).При катетеризации правых отделов сердца краситель не используется; это позволяет вашему врачу узнать, насколько хорошо ваше сердце перекачивает кровь.
- Рентген грудной клетки показывает размер вашего сердца и любые скопления жидкости вокруг сердца и легких.
- Эхокардиограмма (эхо) . Это ультразвуковое исследование, чтобы увидеть, насколько хорошо ваше сердце может перекачивать и расслабляться, чтобы проверить сердечные клапаны, измерить свое сердце и проверить кровоток. Изображения снимаются с помощью ультразвуковой палочки, которую перемещают по коже груди.Эхо часто делается с помощью допплеровского теста, чтобы врач мог увидеть изменения давления внутри ваших сердечных камер и то, как ваша кровь течет через сердечные клапаны. Это наиболее распространенный способ определения вашего EF.
- Фракция выброса (EF ) . Ваш EF — это показатель крови, выкачиваемой из вашего сердца с каждым ударом. Ваш EF может быть измерен с помощью эхокардиограммы (эхо), сканирования с множественным сканированием (MUGA), ядерного стресс-теста, магнитно-резонансной томографии (МРТ) или во время катетеризации сердца.Фракция выброса указывается в процентах. Нормальный EF составляет от 55% до 70%. Ваш EF может улучшиться или ухудшиться в зависимости от того, насколько стабильна ваша сердечная недостаточность и насколько эффективно ваше лечение сердечной недостаточности. Вашему врачу важно знать ваш ФВ. Вам следует измерять EF, когда вам поставили диагноз сердечной недостаточности и так часто, как рекомендует ваш врач.
- Электрокардиограмма (ЭКГ или ЭКГ) . Этот тест регистрирует электрическую активность вашего сердца с помощью электродов, соединенных проводами с монитором электрокардиографа.Электроды — это небольшие липкие пятна, которые размещаются на вашем теле. По проводам информация передается на монитор, и он создает график, показывающий электрическую активность.
- Многоканальное сканирование сбора данных (сканирование MUGA) . Этот тест показывает вашему врачу, насколько хорошо нижние камеры вашего сердца (желудочки) перекачивают кровь. В вену вводят небольшое количество радиоактивного красителя. Специальная камера (гамма-камера) используется для создания видеозаписи биения вашего сердца.
- Стресс-тест . Этот тест показывает, как ваше сердце реагирует на стресс. Скорее всего, вы будете тренироваться на беговой дорожке или велотренажере с разными уровнями сложности, пока записываются ваш пульс, электрокардиограф и артериальное давление. Если вы не можете заниматься спортом, можно использовать лекарства, чтобы вызвать такой же эффект, как и упражнения на сердце (фармакологический стресс-тест).
В зависимости от вашего состояния могут потребоваться другие тесты.
Ведение и лечение
Как лечить сердечную недостаточность?
Ваше лечение будет зависеть от типа сердечной недостаточности и, частично, от ее причины.Лекарства и образ жизни являются частью плана лечения каждого пациента. Ваша медицинская бригада расскажет вам о наиболее подходящем для вас плане лечения. Узнайте больше о лечении сердечной недостаточности.
Какие стадии сердечной недостаточности?
Сердечная недостаточность — хроническое длительное состояние, которое со временем ухудшается. Существует четыре стадии сердечной недостаточности (стадии A, B, C и D). Этапы варьируются от «высокого риска развития сердечной недостаточности» до «тяжелой сердечной недостаточности» и содержат планы лечения.Спросите своего лечащего врача, на какой стадии сердечной недостаточности вы находитесь. Эти стадии отличаются от клинических классификаций сердечной недостаточности Нью-Йоркской кардиологической ассоциации (NYHA) (класс I-II-III-IV), которые отражают тяжесть симптомов или функциональные ограничения. из-за сердечной недостаточности.
По мере того, как состояние ухудшается, ваша сердечная мышца перекачивает меньше крови к вашим органам, и вы переходите к следующей стадии сердечной недостаточности. Вы не можете пройти через этапы назад. Например, если вы находитесь на стадии B, вы не можете снова попасть на стадию A.Цель лечения — не дать вам продвинуться по этапам или замедлить прогрессирование.
Лечение на каждой стадии сердечной недостаточности может включать изменение лекарств, образа жизни и сердечных устройств. Вы можете сравнить свой план лечения с планом лечения для каждой стадии сердечной недостаточности. Перечисленные методы лечения основаны на действующих рекомендациях по лечению. В таблице представлен базовый план медицинского обслуживания, который может относиться к вам. Если у вас есть какие-либо вопросы по какой-либо части вашего плана лечения, спросите члена вашей медицинской бригады.
Этап А
Стадия А считается пре-сердечной недостаточностью. Это означает, что вы подвержены высокому риску развития сердечной недостаточности, потому что у вас есть семейная история сердечной недостаточности или у вас есть одно из следующих заболеваний:
- Гипертония.
- Диабет.
- Ишемическая болезнь сердца.
- Метаболический синдром.
- История злоупотребления алкоголем.
- История ревматической лихорадки.
- Семейный анамнез кардиомиопатии.
- История приема лекарств, которые могут повредить сердечную мышцу, например, некоторых лекарств от рака.
Стадия A
Обычный план лечения пациентов с сердечной недостаточностью стадии А включает:
- Регулярные упражнения, активный образ жизни, ходьба каждый день.
- Бросить курить.
- Лечение повышенного артериального давления (медикаменты, диета с низким содержанием натрия, активный образ жизни).
- Лечение повышенного холестерина.
- Не употреблять алкоголь и наркотики.
- Лекарства:
- Ингибитор ангиотензинпревращающего фермента (ACE-I) или блокатор рецепторов ангиотензина II (ARB), если у вас ишемическая болезнь сердца, диабет, высокое кровяное давление или другие сосудистые или сердечные заболевания.
- Бета-адреноблокатор, если у вас высокое кровяное давление.
Этап B
Стадия B считается пре-сердечной недостаточностью. Это означает, что вам был поставлен диагноз систолической дисфункции левого желудочка, но никогда не было симптомов сердечной недостаточности.У большинства людей с сердечной недостаточностью стадии B эхокардиограмма (эхо) показывает фракцию выброса (ФВ) 40% или меньше. В эту категорию входят люди с сердечной недостаточностью и пониженной ФВ (HF rEF) по любой причине.
Стадия B
Обычный план лечения пациентов с сердечной недостаточностью стадии B включает:
- Обработки, перечисленные в Стадии A.
- Ингибитор ангиотензинпревращающего фермента (АПФ-I) или блокатор рецепторов ангиотензина II (БРА) (если вы не принимаете один из них в рамках плана лечения стадии А).
- Бета-адреноблокатор, если у вас был сердечный приступ, и ваш EF составляет 40% или ниже (если вы не принимаете его в рамках своего плана лечения на стадии A).
- Антагонист альдостерона, если у вас был сердечный приступ или если у вас диабет и EF 35% или меньше (для снижения риска увеличения вашей сердечной мышцы и плохой перекачивания крови).
- Возможная операция или вмешательство в качестве лечения закупорки коронарной артерии, сердечного приступа, болезни клапана (вам может потребоваться операция по восстановлению или замене клапана) или врожденного порока сердца.
Этап C
Пациентам с сердечной недостаточностью стадии C был поставлен диагноз сердечной недостаточности, и они имеют (в настоящее время) или имели (ранее) признаки и симптомы этого состояния.
Существует множество возможных симптомов сердечной недостаточности. Наиболее распространены:
- Одышка.
- Чувство усталости (утомляемость).
- Меньше тренироваться.
- Слабые ноги.
- Просыпаться перед мочеиспусканием.
- Опухание стоп, лодыжек, голеней и живота (отек).
Стадия C
Обычный план лечения пациентов с HF-rEF стадии C включает:
- Процедуры, перечисленные на этапах A и B.
- Бета-блокатор (если вы его не принимаете), чтобы помочь сердечной мышце сильнее качать кровь.
- Антагонист альдостерона (если вы его не принимаете), если сосудорасширяющее лекарство (комбинация ACE-I, ARB или рецептора ангиотензина / ингибитор неприлизина) и бета-блокатор не облегчают ваши симптомы.
- Комбинация гидралазина / нитрата, если другие методы лечения не купируют ваши симптомы. Пациенты афроамериканского происхождения должны принимать это лекарство (даже если они принимают другие сосудорасширяющие препараты), если у них наблюдаются симптомы от умеренной до тяжелой.
- Лекарства, замедляющие частоту сердечных сокращений, если ваша частота сердечных сокращений превышает 70 ударов в минуту, а симптомы все еще сохраняются.
- Мочегонное средство («водные таблетки») может быть назначено, если симптомы не исчезнут.
- Ограничьте употребление натрия (соли) в своем рационе.Спросите своего врача или медсестру, каков ваш дневной лимит.
- Следите за своим весом каждый день. Сообщите своему врачу, если вы набираете или теряете более 4 фунтов из-за своего «сухого» веса.
- Возможное ограничение жидкости. Узнайте у врача или медсестры, каков ваш дневной лимит жидкости.
- Возможная сердечная ресинхронизирующая терапия (бивентрикулярный кардиостимулятор).
- Возможна терапия имплантируемым сердечным дефибриллятором (ЖКД).
Если лечение заставляет ваши симптомы улучшаться или прекращаться, вам все равно необходимо продолжить лечение, чтобы замедлить прогрессирование до стадии D.
Этап D и уменьшенный E
Пациенты со стадией D HF-rEF имеют запущенные симптомы, которые не проходят при лечении. Это последняя стадия сердечной недостаточности.
Стадия D
Обычный план лечения пациентов с сердечной недостаточностью стадии D включает:
- Процедуры, перечисленные на этапах A, B и C.
- Оценка для более сложных вариантов лечения, включая:
- Пересадка сердца.
- Вспомогательные устройства для желудочков.
- Кардиохирургия.
- Непрерывное введение инотропных препаратов внутривенно.
- Паллиативная помощь или помощь в хосписе.
- Исследовательские методы лечения.
Этапы C и D с сохраненным EF
Лечение пациентов с сердечной недостаточностью стадии C и стадии D и зарезервировано EF (HF-pEF) включает:
- Процедуры, перечисленные на этапах A и B.
- Лекарства для лечения заболеваний, которые могут вызвать сердечную недостаточность или ухудшить состояние, таких как фибрилляция предсердий, высокое кровяное давление, диабет, ожирение, ишемическая болезнь сердца, хроническое заболевание легких, высокий уровень холестерина и болезни почек.
- Мочегонное средство («водные таблетки») для уменьшения или облегчения симптомов.
ВЫ — САМАЯ ВАЖНАЯ ЧАСТЬ В ВАШЕМ ПЛАНЕ ЛЕЧЕНИЯ!
Вы должны предпринять шаги, чтобы улучшить здоровье своего сердца. Принимайте лекарства в соответствии с инструкциями, соблюдайте диету с низким содержанием натрия, оставайтесь активными или становитесь физически активными, обращайте внимание на внезапные изменения веса, ведите здоровый образ жизни, записывайтесь на приемы и отслеживайте свои симптомы. Поговорите со своим лечащим врачом о вопросах или опасениях, которые у вас есть по поводу ваших лекарств, изменения образа жизни или любой другой части вашего плана лечения.
Перспективы / Прогноз
Каковы перспективы?
При правильном уходе сердечная недостаточность не помешает вам заниматься любимыми делами. Ваш прогноз или перспективы на будущее будут зависеть от того, насколько хорошо работает ваша сердечная мышца, от ваших симптомов, а также от того, насколько хорошо вы реагируете на свой план лечения и соблюдаете его.
Жить с
Как сердечная недостаточность влияет на качество жизни и образ жизни?
При правильном уходе и плане лечения сердечная недостаточность может ограничивать вашу активность, но многие взрослые по-прежнему наслаждаются жизнью. Насколько хорошо вы себя чувствуете, зависит от того, насколько хорошо работает ваша сердечная мышца, от ваших симптомов, а также от того, насколько хорошо вы реагируете на свой план лечения и соблюдаете его.Это включает в себя заботу о себе (прием лекарств, активный образ жизни, соблюдение диеты с низким содержанием натрия, отслеживание и информирование вашего лечащего врача о новых или ухудшающихся симптомах) и ведение здорового образа жизни (регулярные контрольные визиты к врачу. провайдер, ежегодная прививка от гриппа).
Поскольку сердечная недостаточность является хроническим долгосрочным заболеванием, поговорите со своим врачом и членами семьи о своих предпочтениях в отношении медицинской помощи. Вы можете заполнить предварительное распоряжение или завещание, чтобы все, кто ухаживает за вами, знали о ваших желаниях.В журнале A living подробно рассказывается о том, какое лечение вы проводите или не хотите продлевать. Хорошая идея — подготовить завещание к жизни, пока вы здоровы, на случай, если вы не сможете принять эти решения позже.
Кардиотоксичность: химиотерапия и сердце
Обзор
Химиотерапия и другие противораковые препараты предназначены для борьбы с раком.По мере того, как методы лечения рака становятся все более успешными, мы обнаружили, что эти жизненно важные методы лечения могут иногда вызывать проблемы в сердце и сосудистой (циркуляционной) системе, которые называются кардиотоксичностью.
Кардиотоксичность может развиться во время лечения рака — или — может возникнуть в течение нескольких дней, месяцев или лет после лечения рака, если у пациентов нет рака. Повреждение сердца, вызванное кардиотоксичностью, вызванной химиотерапией, может снизить качество жизни и увеличить риск смерти от сердечных причин.
Все ли химиотерапевтические препараты вызывают кардиотоксичность?
Нет. Но важно задать себе 2 вопроса?
- Были ли у вас в анамнезе болезни сердца?
- Есть ли у вас факторы риска сердечных заболеваний?
Затем задайте своему врачу 2 следующих вопроса:
- Подвергает ли меня мой план лечения риск повреждения сердца в будущем (кардиотоксичность)?
- Используете ли вы специальные тесты для выявления проблем с сердцем до, во время и после лечения?
К наиболее распространенным химиотерапевтическим препаратам, связанным с кардиотоксичностью, относятся:
- 5-фторурацил (Адруцил)
- Паклитаксел (Таксол)
- Антрациклины (класс препаратов)
- Таргетная терапия: например, моноклональные антитела и ингибиторы тирозинкиназы
- Некоторые лекарства от лейкемии
Что такое кардиоонкология?
Кардиолог и онколог, работая вместе, могут определить риск кардиотоксичности отдельного пациента путем клинического обследования и специального тестирования до начала лечения рака.Если пациент находится в группе риска, кардиолог может принять меры по снижению этого риска и предупредить онколога, который затем выберет наиболее адекватную противораковую терапию. Если во время лечения у пациента начинают развиваться признаки кардиотоксичности, кардиолог может лечить кардиотоксичность, избегая необходимости прерывать лечение рака. Кроме того, онколог может изменить план лечения пациента. Целью сотрудничества кардиолога и онколога в области, известной как кардиоонкология, является максимальное лечение рака при сохранении сердечной функции.
Ресурсы
Кардиоонкологический центр — это специализированный центр, в котором задействована многопрофильная группа специалистов, включая кардиологов, онкологов, кардиохирургов и медсестер из Института сердца, сосудов и грудной клетки Миллера и Онкологического центра Тауссига, которые обеспечивают комплексный подход к оценке , диагностика и лечение кардиотоксичности.
Контакт
Если вам нужна дополнительная информация, нажмите здесь, чтобы связаться с нами, пообщайтесь в чате с медсестрой или позвоните в Ресурсную и информационную медсестру Института сердечно-сосудистых заболеваний и торакальной хирургии Миллер по телефону 216.445.9288 или по бесплатному телефону 866.289.6911. Будем рады вам помочь.
Варианты лечения
Веб-чаты
Наши веб-чаты и видеочаты дают пациентам и посетителям еще одну возможность задать вопросы и пообщаться с нашими врачами.
Видео
Интерактивные инструменты
Ссылки на ресурсы
Почему стоит выбрать клинику Кливленда для лечения?
Наши результаты говорят сами за себя.Ознакомьтесь с нашими фактами и цифрами, и если у вас есть какие-либо вопросы, не стесняйтесь их задавать.
Эхокардиограмма: процедура, подготовка и продолжительность
Обзор
Эхокардиограмма (эхо) — это графическое изображение сердечного ритма.Во время эхо-теста ультразвук (высокочастотные звуковые волны) из переносной палочки, помещенной на вашу грудь, дает изображения клапанов и камер сердца и помогает специалисту по ультразвуковой диагностике оценить насосное действие сердца. Эхо часто сочетается с ультразвуковым допплером и цветным допплером для оценки кровотока через клапаны сердца.
Почему проводится эхокардиограмма?
Тест используется для:
Детали теста
Могу ли я есть или пить в день обследования?
Да.Ешьте и пейте, как обычно в день обследования.
Следует ли мне принимать лекарства в день обследования?
Принимайте все лекарства в обычное время, указанное врачом.
Что мне надеть в день теста?
Вы можете носить все, что захотите. Перед обследованием вы переоденетесь в больничную одежду. Пожалуйста, не приносите ценные вещи. Вам будет предоставлен шкафчик для хранения ваших вещей во время теста.
Что происходит во время теста?
- Перед тестом врач подробно объяснит процедуру, включая возможные осложнения и побочные эффекты.У вас будет возможность задать вопросы.
- Ваш тест будет проходить в эхо-лаборатории, расположенной по адресу J1-5. Зона тестирования находится под наблюдением врача.
- Вам дадут надеть больничный халат. Вас попросят снять одежду ниже пояса.
- Кардиолог поместит три электрода (маленькие, плоские, липкие пятна) на вашу грудь. Электроды прикреплены к монитору электрокардиографа (ЭКГ), который регистрирует электрическую активность вашего сердца во время теста.
- Сонограф попросит вас лечь на левый бок на экзаменационный стол. Сонограф поместит палочку (называемую датчиком звуковой волны) на несколько областей вашей груди. На конце палочки будет небольшое количество геля, который не повредит вашей коже. Этот гель помогает создавать более четкие изображения.
- Звуки являются частью доплеровского сигнала. Вы можете слышать или не слышать звуки во время теста.
- Вас могут попросить несколько раз поменять положение во время экзамена, чтобы сонографист мог сфотографировать различные области сердца.Иногда вас также могут попросить задержать дыхание.
Как я буду себя чувствовать во время теста?
Во время теста вы не должны ощущать сильного дискомфорта. Вы можете почувствовать прохладу на коже от геля на датчике и легкое давление датчика на грудь.
Сколько времени длится тест?
Запись на прием займет около 40 минут. После теста вы можете одеться и пойти домой или пойти на другие запланированные встречи.
Как мне получить результаты моего теста?
После того, как кардиолог проверит ваш тест, результаты будут внесены в вашу электронную медицинскую карту.Ваш врач получит доступ к результатам и обсудит их с вами.
Газ (отрыжка, отрыжка, метеоризм): причины и методы лечения
Обзор
Газы нормальны или это признак проблемы со здоровьем?
У каждого есть газ, и он избавляется от него, отрыгивая и пропуская его через прямую кишку.Многие люди думают, что у них слишком много газа, хотя большую часть времени у них действительно нормальные количества. Большинство людей производят от 1 до 3 пинт в день и выделяют газы от 14 до 23 раз в день.
Газ состоит в основном из паров без запаха — двуокиси углерода, кислорода, азота, водорода и иногда метана. Неприятный запах газа исходит от бактерий в толстом кишечнике, выделяющих небольшое количество газов, содержащих серу.
Хотя наличие газа является обычным явлением, это может быть неудобно и неловко.Понимание причин, способов уменьшения симптомов и лечения поможет большинству людей найти облегчение.
Какие симптомы и проблемы с газом?
Наиболее частыми симптомами газов являются отрыжка, метеоризм, вздутие живота и боль в животе. Однако не все испытывают эти симптомы. Определяющими факторами, вероятно, являются количество производимого в организме газа, количество абсорбируемых организмом жирных кислот и чувствительность человека к газам в толстой кишке. Хронические симптомы, вызванные чрезмерным количеством газов или серьезным заболеванием, встречаются редко.
Отрыжка
Периодическая отрыжка во время или после еды является нормальным явлением и выделяет газы, когда желудок наполнен пищей. Однако люди, которые часто отрыгивают, могут проглотить слишком много воздуха и выпустить его до того, как воздух попадет в желудок. Иногда у человека с хронической отрыжкой может быть заболевание верхних отделов желудочно-кишечного тракта, такое как язвенная болезнь, гастроэзофагеальная рефлюксная болезнь (ГЭРБ) или гастрит.
Полагая, что глотание и выпуск воздуха снимут дискомфорт, вызванный этими расстройствами, у этого человека может непреднамеренно развиться привычный цикл отрыжки и дискомфорта.Часто боль продолжается или усиливается, заставляя человека думать, что у него серьезное заболевание. Ярким примером этого является синдром меганблаза, вызывающий хроническую отрыжку. Этот синдром характеризуется сильным глотанием воздуха и увеличенным газовым пузырем в желудке после тяжелой еды. Возникающая в результате полнота и одышка могут имитировать сердечный приступ.
Этот газовый синдром обычно корректируется путем изменения поведения. Синдром вздутия живота может возникнуть после операции по коррекции ГЭРБ.В ходе операции создается односторонний клапан между пищеводом и желудком, который позволяет пище и газам попадать в желудок, но часто предотвращает нормальную отрыжку и возможность рвоты. Для коррекции синдрома вздутия живота может потребоваться операция.
Метеоризм
Еще одна частая жалоба — прохождение слишком большого количества газа через прямую кишку (метеоризм). Однако большинство людей не осознают, что отхождение газов от 14 до 23 раз в день является нормальным явлением. Хотя редко, слишком много газов может быть результатом мальабсорбции углеводов или гиперактивных бактерий в толстой кишке.
Вздутие живота
Многие люди считают, что слишком много газов вызывает вздутие живота. Однако люди, которые жалуются на вздутие живота от газа, часто имеют нормальное количество и распределение газа. На самом деле они могут быть необычно осведомлены о газах в пищеварительном тракте.
Врачи считают, что вздутие живота обычно является результатом нарушения моторики кишечника, такого как синдром раздраженного кишечника (СРК). Нарушения моторики характеризуются аномальными движениями и сокращениями мышц кишечника.Эти нарушения могут вызывать ложное ощущение вздутия живота из-за повышенной чувствительности к газам.
Любое заболевание, вызывающее непроходимость кишечника (например, болезнь Крона или рак толстой кишки), также может вызывать вздутие живота. Кроме того, люди, перенесшие множество операций, спаек (рубцовая ткань) или внутренние грыжи, могут испытывать вздутие живота или боль. Наконец, употребление большого количества жирной пищи может замедлить опорожнение желудка и вызвать вздутие живота и дискомфорт, но не обязательно слишком много газов.
Боль и дискомфорт в животе
Некоторые люди испытывают боль при наличии газов в кишечнике.Когда газ собирается в левой части толстой кишки, боль можно спутать с болезнью сердца. Когда он собирается в правой части толстой кишки, боль может ощущаться как боль, связанная с желчными камнями или аппендицитом.
Возможные причины
Что вызывает газ?
Газ в пищеварительном тракте (то есть пищеводе, желудке, тонком и толстом кишечнике) поступает из следующих двух источников:
- Нормальное расщепление некоторых непереваренных продуктов безвредными бактериями, естественно присутствующими в толстом кишечнике (ободочной кишке).
- Заглатывание воздуха (аэрофагия) — частая причина газов в желудке. Во время еды и питья все глотают небольшое количество воздуха. Однако быстрое питание или питье, жевание резинки, курение или ношение незакрепленных зубных протезов могут привести к тому, что некоторые люди будут вдыхать больше воздуха.
Отрыжка, или отрыжка, — это способ, которым чаще всего проглатываемый воздух, содержащий азот, кислород и углекислый газ, покидает желудок. Оставшийся газ попадает в тонкий кишечник, где частично всасывается.Небольшое количество попадает в толстую кишку и выводится через прямую кишку.
Организм не переваривает и не поглощает все углеводы (сахар, крахмал и клетчатку, содержащиеся во многих продуктах) в тонком кишечнике из-за нехватки или отсутствия определенных ферментов. Затем эта непереваренная пища переходит из тонкой кишки в толстую. В толстом кишечнике безобидные и нормальные бактерии расщепляют пищу, производя водород, углекислый газ и — примерно у одной трети всех людей — метан.В конце концов, эти газы выходят через прямую кишку.
У человека, производящего метан, стул постоянно плавает в воде. Исследования не показали, почему одни люди производят метан, а другие нет.
Продукты, выделяющие газ с симптомами у одного человека, могут не вызывать симптомов у другого. Некоторые распространенные бактерии в толстом кишечнике могут разрушать водород, производимый другими бактериями. Баланс двух типов бактерий может объяснить, почему у некоторых людей газа больше, чем у других.Более того, у большинства людей, у которых есть симптоматические газы, их не больше, чем у других людей, они более чувствительны к симптомам, вызванным этим газом.
Какие продукты вызывают газообразование?
Большинство продуктов, содержащих углеводы, могут вызывать газы. Напротив, жиры и белки вызывают мало газов.
Сахар
Сахара, вызывающие газообразование, — это рафиноза, стахиоза, вербаскоза, лактоза, фруктоза и сорбитол:
- Рафиноза, стахиоза, вербаскоц — это неперевариваемые олигосахариды, присутствующие в больших количествах в бобовых, особенно в бобах.Меньшее количество этого сложного сахара содержится в капусте, брюссельской капусте, брокколи, спарже, других овощах и цельнозерновых продуктах.
- Лактоза — это натуральный сахар в молоке. Он также содержится в молочных продуктах, таких как сыр и мороженое, и в полуфабрикатах, таких как хлеб, крупы и заправки для салатов. Многие люди, особенно выходцы из Африки, коренных американцев или азиатов, имеют низкий уровень фермента лактазы, необходимого для переваривания лактозы. Кроме того, с возрастом у людей снижается уровень ферментов.В результате со временем у людей может наблюдаться увеличение количества газов после еды, содержащей лактозу.
- Фруктоза естественным образом присутствует в луке, артишоках, грушах и пшенице. Он также используется в качестве подсластителя в некоторых безалкогольных и фруктовых напитках.
- Сорбитол — это сахарный спирт, который в природе содержится во фруктах, включая яблоки, груши, персики, чернослив и некоторые жидкие формы лекарств. Избыточное количество может привести к диарее. Он также используется в качестве искусственного подсластителя во многих диетических продуктах, а также в конфетах и жевательных резинках без сахара.
Крахмалы
Большинство крахмалов, включая картофель, кукурузу, лапшу и пшеницу, выделяют газ. Они расщепляются в толстой кишке. Рис — единственный крахмал, не вызывающий газов.
Волокно
Многие продукты содержат растворимую и нерастворимую клетчатку. Растворимая клетчатка легко растворяется в воде и в кишечнике приобретает мягкую гелеобразную консистенцию. Растворимая клетчатка, содержащаяся в овсяных отрубях, бобах, горохе и большинстве фруктов, не расщепляется, пока не достигнет толстого кишечника, где при пищеварении возникает газообразование.С другой стороны, нерастворимая клетчатка проходит через кишечник практически в неизменном виде и выделяет мало газа. Пшеничные отруби и некоторые овощи содержат такую клетчатку.
Уход и лечение
Как оцениваются проблемы с газом?
Хотя газы очень распространены, иногда требуется медицинское обследование.Снижение веса, анемия, лихорадка, диарея или кровь в стуле должны привести к раннему обследованию.
- Оценка обычно начинается с обзора пищевых привычек и симптомов. Ваш врач может попросить вас вести дневник продуктов и напитков, потребляемых в течение определенного периода времени.
- Если подозреваемой причиной газообразования является недостаточность лактазы, ваш врач может посоветовать на какое-то время отказаться от молочных продуктов. Для диагностики непереносимости лактозы можно использовать анализ крови или дыхания.
- Другие дыхательные тесты могут быть получены для определения наличия мальабсорбции фруктозы или чрезмерного роста кишечных бактерий.
- Тщательный анализ диеты и количества выделяемых газов может помочь связать определенные продукты с симптомами и определить серьезность проблемы.
- Если пациент жалуется на вздутие живота, врач может осмотреть брюшную полость на звук движения жидкости, чтобы исключить асцит (скопление жидкости в брюшной полости). Врач также может провести обследование на наличие признаков воспаления, чтобы исключить заболевания толстой кишки.
- Возможность рака толстой кишки обычно проверяется у людей в возрасте 45 лет и старше.Эта возможность также проверяется на пациентах с семейным анамнезом колоректального рака, особенно если они никогда не проходили обследование толстой кишки (ректороманоскопия или колоноскопия). Эти тесты также могут быть подходящими для людей с необъяснимой потерей веса, диареей или невидимой кровью (скрытой кровью) в стуле.
- У пациентов с хронической отрыжкой врач будет искать признаки или причины чрезмерного глотания воздуха. При необходимости может быть проведена серия исследований верхних отделов желудочно-кишечного тракта (рентгеновский снимок пищевода, желудка и тонкой кишки), чтобы исключить заболевание.
Как обрабатывают газ?
В большинстве случаев лечение симптомов газа требует подхода, включающего как диетическую корректировку, так и прием лекарств. Наиболее распространенные способы уменьшить дискомфорт от газов — это изменение диеты, прием лекарств и уменьшение количества проглатываемого воздуха.
Диета
Ваш врач может посоветовать вам есть меньше продуктов, вызывающих газы. Однако для некоторых людей это может означать отказ от здоровой пищи, такой как фрукты и овощи, цельнозерновые и молочные продукты.Ваш врач может также посоветовать ограничить употребление продуктов с высоким содержанием жиров, чтобы уменьшить вздутие живота и дискомфорт. Это помогает желудку быстрее опорожняться, позволяя газам перемещаться в тонкий кишечник. К сожалению, количество газов, вызываемых некоторыми продуктами питания, варьируется от человека к человеку. Эффективные изменения в рационе питания зависят от того, как с помощью проб и ошибок узнать, с каким количеством вредных продуктов можно справиться.
Лекарства, отпускаемые без рецепта
Многие лекарства, отпускаемые без рецепта, доступны для облегчения симптомов.К таким лекарствам относятся антациды с симетиконом и активированным углем. Пищеварительные ферменты, такие как добавки с лактазой, действительно помогают переваривать углеводы и могут позволить людям есть продукты, которые обычно вызывают газы. Доступные лекарства включают:
- Антациды, такие как Mylanta II®, Maalox II® и Di-Gel®, содержат симетикон, пенообразующий агент, который соединяет пузырьки газа в желудке, чтобы газ легче отводился. Рекомендуемая доза составляет от 2 до 4 столовых ложек препарата симетикон, принимаемых через 1/2–2 часа после еды.
- Таблетки с активированным углем могут избавить от газов в толстой кишке. Исследования показали, что кишечные газы значительно уменьшаются, если принимать их до и после еды. Обычная доза составляет от двух до четырех таблеток непосредственно перед едой и через час после еды.
- Для людей с непереносимостью лактозы фермент лактаза, который способствует перевариванию лактозы, доступен в жидкой и таблетированной форме без рецепта (Lactaid®, Lactrase® и Dairy Ease®). Добавление нескольких капель жидкой лактазы в молоко перед употреблением или жевание таблеток лактазы непосредственно перед едой помогает переваривать продукты, содержащие лактозу.Кроме того, во многих продуктовых магазинах можно купить молоко с пониженным содержанием лактозы и другие продукты.
- Субсалицилат висмута (Pepto-Bismol®) может уменьшить запах, возникающий при расщеплении до сероводорода. Это также может быть полезно при некоторых других формах газов с неприятным запахом. Не рекомендуется чрезмерное или длительное использование, так как это может вызвать токсичность висмута у пациентов с аллергией на аспирин.
- Beano®, безрецептурное средство для пищеварения, содержит фермент, переваривающий сахар, которого не хватает организму для переваривания сахара в бобах и многих овощах.Фермент выпускается в жидкой форме. Перед едой добавляют от 3 до 10 капель на порцию, чтобы расщепить газообразующие сахара. Бино не влияет на газы, вызванные лактозой или клетчаткой.
- Пробиотики — это полезные бактерии, которые можно найти в йогурте и добавках, отпускаемых без рецепта. Это также может улучшить симптомы газа, изменив бактериальную флору, которая ответственна за производство некоторого количества газа.
- Если кто-то страдает запором, лечение этого расстройства будет иметь важное значение для улучшения прохождения газов из кишечного тракта.
- Что касается дискомфорта, связанного с газом, связанного с неспособностью продвигать газ по желудочно-кишечному тракту, легкие упражнения важны для стимуляции прохождения газа через кишечник. Иногда массаж живота также может улучшить симптомы.
Лекарства, отпускаемые по рецепту
Врачи могут назначать лекарства для уменьшения симптомов, особенно людям с нарушением моторики, таким как СРК. Если анализ показывает избыточный бактериальный рост в тонком кишечнике, могут быть назначены антибиотики для уменьшения количества этих бактерий.
Редуктор проглатываемого воздуха
Тем, у кого хроническая отрыжка, врачи могут посоветовать способы уменьшить количество проглатываемого воздуха. Рекомендуется избегать жевания резинки и леденцов. Медленное питание и проверка у стоматолога правильности установки зубных протезов также должны помочь.
Хотя газ может быть неприятным и неприятным, он не опасен для жизни. Понимание причин, способов уменьшения симптомов и лечения поможет большинству людей найти некоторое облегчение.
Что важно помнить о газе?
- У всех есть газы в пищеварительном тракте.
- Люди часто считают нормальный проход газа чрезмерным.
- Газ поступает из двух основных источников: проглоченный воздух и нормальное расщепление некоторых продуктов безвредными бактериями, естественно присутствующими в толстом кишечнике.
- Многие продукты, содержащие углеводы, могут вызывать газы. Жиры и белки вызывают небольшое газообразование.
- К продуктам, которые могут выделять газ, относятся следующие:
- Бобы
- Овощи, такие как брокколи, капуста, брюссельская капуста, лук, артишоки и спаржа
- Фрукты, такие как груши, яблоки и персики
- Цельнозерновые, например цельнозерновые и отруби
- Безалкогольные и морсы
- Молоко и молочные продукты, такие как сыр и мороженое, и упакованные продукты, приготовленные с лактозой, такие как хлеб, крупы и заправка для салатов
- Продукты, содержащие сорбит, такие как диетические продукты, конфеты и жевательная резинка без сахара
- Наиболее частыми симптомами газов являются отрыжка, метеоризм, вздутие живота и боль в животе.Однако некоторые из этих симптомов часто вызваны расстройством перистальтики кишечника, например синдромом раздраженного кишечника, а не переизбытком газов.
- Наиболее распространенные способы уменьшить дискомфорт от газов — это изменение диеты, прием безрецептурных или отпускаемых по рецепту лекарств и уменьшение количества проглатываемого воздуха.
- Пищеварительные ферменты, такие как добавки с лактазой, на самом деле помогают переваривать углеводы и могут позволить людям есть продукты, которые обычно вызывают газы у определенных людей с непереносимостью лактозы.
Причины, симптомы, типы и стадии
ДИНАМИК: В здоровом сердце
кровь из организма
перекачивается через правую сторону
сердца в легкие
для поглощения кислорода. Оттуда
богатая кислородом кровь возвращает
в левую часть сердца,
, которая перекачивает ее через аорту
в остальную часть тела.
Сердечная недостаточность возникает, когда
сердце не может перекачивать
крови, достаточной для удовлетворения
потребностей организма.
Состояния, вызывающие повреждение
или перегрузку сердечной мышцы
, могут привести к сердечной недостаточности
, например, высокое кровяное давление,
ишемическая болезнь сердца,
и диабет.
Со временем сердце ослабевает
и либо не может заполнить
достаточным количеством крови
, либо не может перекачивать кровь к телу
с достаточной силой.
Иногда случаются обе проблемы
вместе.
Для компенсации сердце
может биться быстрее.
И камеры
могут либо растягиваться, чтобы удерживать больше
крови
, либо становиться
жесткими и утолщенными, чтобы помочь прокачать еще
крови.
Но это только ослабляет сердце
.
Кровь и жидкость могут накапливать
в легких.
И почки могут реагировать
, задерживая воду и соль.
Этот избыток жидкости вызывает
отек в теле,
добавляет еще большую нагрузку на сердце
.
От сердечной недостаточности нет лекарства
, но ранняя диагностика
и лечение могут помочь людям
, у которых она есть, жить дольше, более
активной жизни.
Понимание четырех стадий застойной сердечной недостаточности
Ежегодно в США около 550 000 человек диагностируют застойную сердечную недостаточность (ЗСН). Поскольку так много людей получают этот диагноз, важно понимать серьезность этого состояния и то, что влечет за собой каждая стадия.Рассмотрим детали:
1 стадия застойной сердечной недостаточности
Если вам поставили диагноз застойной сердечной недостаточности на первой стадии, это значит, что врач заметил слабость в вашем сердце. Эта новость может быть неожиданной, так как на первой стадии ХСН нет никаких симптомов. Хотя ХСН нельзя вылечить, вы можете изменить здоровый образ жизни и принимать определенные лекарства, чтобы справиться с этим заболеванием.
2 стадия застойной сердечной недостаточности
Вторая стадия застойной сердечной недостаточности вызывает такие симптомы, как утомляемость, одышка или учащенное сердцебиение после физических нагрузок.Как и на первом этапе, изменение образа жизни и прием определенных лекарств могут помочь улучшить качество вашей жизни. Ваш врач обсудит с вами лечение и поможет вам в вашем медицинском путешествии, пока вы живете с CHF.
3 стадия застойной сердечной недостаточности
Застойная сердечная недостаточность нередко сопровождается другими сердечными заболеваниями. Если вам поставили диагноз ЗСН третьей стадии наряду с другим заболеванием сердца, скорее всего, вам будет трудно выполнять обычные задачи.Небольшие приступы упражнений или минимальные дозы физической активности вызовут те же симптомы, что и на второй стадии — усталость, одышку и учащенное сердцебиение. На третьем этапе изменения образа жизни не столь эффективны, и может потребоваться хирургическая процедура. Однако никогда не поздно поговорить с врачом о своем состоянии сердца и о том, как может выглядеть будущее.
4 стадия застойной сердечной недостаточности
Четвертая стадия застойной сердечной недостаточности вызывает серьезные симптомы, такие как учащенное дыхание, боль в груди, посинение кожи или обморок.Эти симптомы могут возникать как во время тренировки, так и в состоянии покоя. На этом этапе ваш врач обсудит, будет ли операция полезной. Хотя от ЗСН нет лекарства, вы можете избежать этого состояния, правильно питаясь, занимаясь физическими упражнениями, избегая алкоголя и запрещенных наркотиков и поддерживая здоровый вес.
Наши милосердные врачи будут рады помочь вам в этом путешествии. Не стесняйтесь записаться на прием сегодня.
Каковы четыре стадии застойной сердечной недостаточности?
Застойный сердечная недостаточность возникает, когда сердце не перекачивает кровь эффективно.Может случаются по разным причинам, например, слишком слабая сердечная мышца или когда другие состояния здоровья препятствуют эффективной циркуляции крови. Над время, отсутствие надлежащего кровообращения может вызвать другие проблемы в организме, такие как органная недостаточность.
В прошлом исследователи полагали, что для лечения застойной сердечной недостаточности мало что можно сделать. Теперь мы знаем, что это не так. При раннем вмешательстве и изменении здорового образа жизни раннюю сердечную недостаточность можно лечить, контролировать и даже обращать вспять.Еще лучше прогноз на ранних стадиях сердечной недостаточности.
Ниже представлены четыре стадии застойной сердечной недостаточности и симптомы, о которых следует помнить.
Этап А
человек с Сердечная недостаточность стадии А имеет высокий риск развития застойной сердечной недостаточности. но еще не имеют нарушения насосной активности. Причина их высокий риск связан с другими состояниями, такими как высокое кровяное давление, диабет и ишемическая болезнь сердца.
К счастью, раннее вмешательство и изменение здорового образа жизни могут обратить вспять риск для сердца неудача, поскольку в сердце нет ничего структурно неправильного. Однако большинство у людей есть симптомы основных заболеваний, таких как хроническое высокое кровяное давление давление.
Этап Б
Во время этого стадия, начинаются структурные проблемы с сердцем. Люди переходят на эту стадию когда они не соблюдают здоровую диету и изменяют физические упражнения, чтобы снизить уровень их крови давление и симптомы диабета. Следовательно, эти условия вызывают повреждение сердце. Также возможно приземлиться на стадии B от сердечного приступа. Большинство людей в этот момент не чувствую никаких симптомов.
Этап C
Один раз в стадии C, люди начинают замечать такие симптомы, как усталость и одышка.В это время в процессе прогрессирования происходят структурные изменения, происходящие в сердце, которое мешает здоровому кровотоку. Например, левый желудочек могут быть увеличены или насосная камера может быть повреждена. Из-за усталость и одышка, к этому моменту большинство людей обращались к врачам.
Стадия D
Этап D последняя стадия, и это когда люди проявляют значительные симптомы, даже если они отдыхают. Общие симптомы включают кашель, хрипы, тошноту и недостаток аппетита.
человек в Стадия D часто требует расширенного ухода, такого как механическая поддержка кровообращения, трансплантация сердца или уход в хосписе. План лечения зависит от общее состояние здоровья человека и другие основные состояния.
Застойный сердечная недостаточность — это не смертный приговор, как раньше. Это может быть больше сделано, чтобы управлять состоянием и продлевать симптомы. Чтобы узнать больше о застойная сердечная недостаточность и варианты лечения, загрузите этот PDF-файл с сайта Doctor’s Выбор.
.

 Нет ограничений в физической активности. Обычная физическая активность не вызывает чрезмерной одышки, утомляемости или сердцебиения.
Нет ограничений в физической активности. Обычная физическая активность не вызывает чрезмерной одышки, утомляемости или сердцебиения.



 Число дыханий увеличено на 30- 50%
Число дыханий увеличено на 30- 50% 
 Нарушения гемодина-мики в одном из кругов кровообращения, выраженные умеренно.
Нарушения гемодина-мики в одном из кругов кровообращения, выраженные умеренно. Выраженные изменения гемоди- намики и тяжелые (необратимые) структурные изменения органов- мишеней (сердца, легких, сосудов, головного мозга, почек).
Выраженные изменения гемоди- намики и тяжелые (необратимые) структурные изменения органов- мишеней (сердца, легких, сосудов, головного мозга, почек).