Слёзные органы
Слёзные органы состоят из слезной железы, продуцирующей слезную жидкость (слезу), и слезоотводящих путей. Слезная железа принадлежит к сложным трубчатым серозным железам. Она представлена орбитальной и пальпебральной частями, разделенными широким сухожилием мышцы, поднимающей верхнее веко. Орбитальная часть расположена в ямке слезной железы лобной кости на латерально-верхней стенке глазницы и недоступна осмотру; пальпебральная часть находится ниже, под верхним сводом конъюнктивы. Размер орбитальной части железы в горизонтальном направлении равен 10—12 мм., в вертикальном — 20—25 мм., толщина 5 мм.; размеры пальпебральной части соответственно равны 9—11 мм., 7—8 мм., толщина 1—2 мм. Выводные протоки обеих частей желез (около 20—30) открываются в наружной части верхнего конъюнктивального свода. Кровоснабжение слезной железы осуществляется за счет слезной артерии, отходящей от глазной артерии, кровоотток происходит через слезную вену. Основная роль в регуляции секреции слезной железы принадлежит парасимпатическим волокнам, входящим в состав лицевого нерва. Центр рефлекторного слезоотделения находится в продолговатом мозге. Помимо основной слезной железы в своде конъюнктивы имеется от 10 до 30 добавочных мелких трубчатых слезных желез (железы Краузе, Вальдейра).
Слезоотводящие пути начинаются слезным ручьем, представляющим собой капиллярную щель между задним ребром нижнего века и глазным яблоком, по которому слеза стекает в слезное озеро, расположенное у медиального угла глаза. В слезное озеро погружены нижняя и верхняя слезные точки диаметром до 0,5 мм., находящиеся на вершинах слезных сосочков. От слезных точек начинаются нижний и верхний слезные канальцы длиной 6—10 мм. с просветом диаметром 0,6 мм., впадающие (чаще общим устьем) в слезный мешок. Слезный мешок, окруженный рыхлой клетчаткой и фасциальным футляром, располагается позади медиальной связки века в слезной ямке, образованной лобным отростком верхней челюсти и резной костью. Длина слезного мешка 10—12 мм., ширина 2—3 мм. Стенки его состоят из эластических и вплетающихся в них мышечных волокон пальпебральной и слезной частей круговой мышцы глаза. Внизу слезный мешок переходит в носослезный проток длиной 10—24 мм., шириной 3—4 мм., заключенный в костный более короткий, чем проток, носослезный канал, проходящий в боковой стенке носа. Открывается носослезный проток широким или щелевидным отверстием под передним концом нижней носовой раковины на расстоянии 30—35 мм. от входа в полость носа.
Секрет слезной железы — прозрачная жидкость слабощелочной реакции с удельным весом 1008. На 98,2% она состоит из воды, другими компонентами слезы являются белок, мочевина, минеральные соли, эпителиальные клетки, слизь, жир, бактериостатический фермент лизоцим. Тонкий слой слезы обеспечивает идеальную гладкость и прозрачность роговицы, способствует правильному преломлению в ней лучей света, очищает поверхность глазного яблока и конъюнктивальный мешок от микробов и инородных тел. В нормальных условиях функционируют лишь добавочные слезные железы, продуцирующие за сутки 0,5—1 мл. слезной жидкости. Слезная железа включается при рефлекторном раздражении, при этом она может выделять до 10 мл. слезной жидкости. Из конъюнктивального мешка слеза перемещается в полость носа в основном благодаря сифонному действию слезоотводящей системы, присасывающему (при мигательном движении век) действию слезного мешка и слезных канальцев и движению воздуха в полости носа.
МЕТОДЫ ИССЛЕДОВАНИЯ
Визуальному исследованию доступна пальпебральная часть слезной железы, которую осматривают при вывернутом верхнем веке. При пальпации определяют величину, болезненность и консистенцию слезной железы. В норме упруго-эластичная, при патологии она может стать более плотной или содержать очаги размягчения. Функциональные исследования проводят с помощью цветных слезных проб: для проверки присасывающей функции слезных точек, слезных канальцев и слезного мешка применяют канальцевую пробу, для определения степени проходимости слезоотводящих путей — носовую пробу. Обследуемому в конъюнктивальный мешок закапывают 3% раствор колларгола (1 капля). По окрашиванию введенной в нижний носовой ход ватки удостоверяются в том, что колларгол попал в полость носа. В норме он быстро (в течение 5 мин.) всасывается и не позже чем через 10 мин. оказывается в нижнем носовом ходе (положительные канальцевая и носовая пробы). Проходимость слетоотводящих путей определяют также путем зондирования слезных канальцев и слезного мешка зондом Боумена № 1 и промыванием их через верхнюю или нижнюю слезные точки при помощи канюли и шприца. В норме жидкость (раствор фурацилина 1:5000, изотонический раствор хлорида натрия и др.) струйкой вытекает из носа, при облитерации устья слезных канальцев она вытекает обратно из противоположной или той же слезной точки. Наиболее ценную информацию об уровне и степени нарушения проходимости слезных путей позволяет получить дакриоцисторентгенография в окципитофронтальной (рис. 2) и битемпоральной проекциях.
ПАТОЛОГИЯ
Пороки развития включают гипоплазию или отсутствие слезной железы, что в основном проявляется по отсутствию слезы при плаче. Лечение не требуется, т. к. добавочные слезные железы обеспечивают достаточное для очищения и увлажнения глаза количество слезной жидкости. Среди пороков развития слезоотводящих путей наиболее часто встречается закрытие устья носослезного протока, приводящее к дакриоциститу. Редко наблюдаются отсутствие, смещение или сужение слезных точек, отсутствие слезного канальца, фистула слезного мешка. Лечение оперативное, проводится при нарушении слезооттока.
Повреждения слезной железы возникают обычно при травмах глазницы или верхнего века. Оперативное вмешательство — удаление железы — необходимо лишь при значительных ее разрушениях. Повреждения, в частности разрывы слезных канальцев, наблюдаются при травме внутренней части век и требуют своевременной хирургической обработки раны с введением в просвет канальцев на несколько недель шелковой нити или тонкой трубочки. Повреждения слезного мешка и носослезного протока встречаются при переломах медиальной стенки глазницы, носовых костей или лобного отростка верхней челюсти, как правило, распознаются поздно (при осложнении гнойным дакриоциститом).
Лечение оперативное.
Заболевания слезной железы протекают с нарушением ее функции. Гиперсекреция, проявляющаяся слезотечением, чаще имеет рефлекторное происхождение (например, раздражение слизистой оболочки носа или конъюнктивы при воздействии ветра, холода, яркого света и др., либо при наличии в них патологического процесса), но может быть вызвана и воспалением самой железы. Лечебные мероприятия направлены на причину гиперсекреции железы. При стойком слезотечении можно использовать инъекции в слезную железу 96% этилового спирта, блокаду крылонебного узла, в ряде случаев прибегают к диатермокоагуляции или частичному удалению железы. Гипосекреция слезной железы (так называемый синдром сухого глаза) — более тяжелое по своим последствиям состояние, которое может быть одним из проявлений синдрома Шегрена. Воспаление слезного канальца (каналикулит) чаще возникает вторично на фоне воспалительного процесса в конъюнктиве. Отмечаются гиперемия кожи в области воспаления, слезотечение, слизисто-гнойные выделения из слезных точек. Особенностью грибкового каналикулита является выраженное расширение канальца вследствие его заполнения гноем и грибковыми конкрементами. Лечение каналикулита проводят с учетом возбудителя воспалительного процесса. При грибковой природе заболевания дополнительно рассекают слезный канадец, из которого удаляют конкременты; полость канальца смазывают 5% спиртовым раствором йода. Встречается воспаление слезного мешка вплоть до развития флегмоны (см. Дакриоцистит).
Воспаления и повреждения слезоотводящих путей могут приводить к их стенозу и облитерации, наличие которых устанавливают на основании цветных слезных проб (резко замедленные или отрицательные канальцевая и носовая пробы), зондирования слезоотводящих путей и пробы с промыванием. При стенозе или облитерации слезного канальца в зависимости от уровня нарушения слезооттока производится каналикулоцистостомия либо каналикулоцисториностомия. Стеноз и облитерация носослезного протока сопровождаются слезотечением, а ввиду частого присоединения дакриоцистита — образованием гнойного экссудата. Характеризуются замедленной или отрицательной носовой пробой при положительной канальцевой. При стенозе лечение начинают с промывания носослезного протока растворами протеолитических ферментов (химопсин, лидаза, лекозим), кортикостероидов и антибиотиков. При неэффективности консервативных мероприятий, а также при облитерации носослезного протока показано оперативное вмешательство — создание соустья между слезным мешком и полостью носа (дакриоцисториностомия).
Патология слезных точек встречается в виде смещения, выворота, сужения или облитерации врожденного либо приобретенного характера. Наиболее часто наблюдается выворот нижней слезной точки, когда она бывает видна и без оттягивания нижнего века, что проявляется постоянным слезотечением. Лечение оперативное — рассечение слезного канальца в области слезной точки, подшивание века и др.
Опухоли слезных органов встречаются редко. Доброкачественные новообразования слезной железы главным образом представлены полиморфной аденомой (смешанная опухоль), аналогичной таковой в слюнных железах. Проявляются увеличением железы, небольшим смещением глазного яблока внутри и внизу. В 4—10% случаев наблюдается малигнизация. Среди доброкачественных опухолей слезоотводящих путей встречаются фибромы, папилломы и др. Протекают по типу хронического дакриоцистита. Лечение оперативное.
Злокачественные опухоли слезной железы (преимущественно аденокарциномы) составляют большую часть всех новообразований этой локализации. Они прорастают окружающие ткани, фиксируют глазное яблоко, вызывают сильные боли, нарушают зрение, метастазируют в отдаленные органы. Злокачественные опухоли слезоотводящих путей (рак, саркома) могут прорастать в кожу, полость носа, придаточные пазухи. Лечение оперативное в сочетании с лучевой терапией.
31. Слёзные органы, анатомия и физиология. Классификация заболеваний слёзных органов.
Слезные органы по выполняемой функции и анатомотопографическому расположению делятся на слезосекреторный и слезоотводящий аппараты (рисунок 1.17). К секреторному аппарату относятся слезная железа и ряд добавочных железок, рассеянных в сводах конъюнктивального мешка.
Слезная железа (glandula lacrimalis) располагается под верхне-наружным краем глазницы в одноименной ямке. Плоским листком глазничной перегородки слезная железа разделяется на большую — глазничную и меньшую — вековую части. Глазничная часть железы, скрытая нависающим надглазничным краем лобной кости и погруженная в слезную ямку, недоступна для пальпации и прощупывается только при патологических изменениях — воспалении или опухолях. Вековую часть можно видеть при вывороте верхнего века и резком повороте глаза книзу и кнутри. В этом случае она выступает над глазным яблоком снаружи под конъюнктивой верхнего свода слегка бугристым образованием желтоватого цвета.
Выводные протоки глазничной части железы проходят между дольками вековой и вместе с ее протоками (общим числом около 15 — 20) мельчайшими отверстиями открываются в наружной половине верхнего конъюнктивального свода. Кровоснабжается слезная железа слезной артерией, являющейся ветвью глазной артерии. Иннервация слезной железы сложная: чувствительную иннервацию обеспечивает слезный нерв, исходящий из первой ветви тройничного нерва, помимо этого, железа имеет парасимпатические и симпатические нервные волокна. Центр слезоотделения находится во взаимодействии с другими центрами и реагирует на сигналы, поступающие из разных рецепторных зон.
Слезная жидкость прозрачна, имеет слабощелочную реакцию, плотность 1,008. В ее химикобиологический состав входят вода — 97,8%, соли — 1,8%, а также белки, липиды, мукополисахариды и другие органические компоненты.
Слезные органы выполняют важнейшую защитную функцию. Слезная жидкость необходима для постоянного увлажнения роговицы, повышающего ее оптические свойства, и для механического вымывания попавшей в глаз пыли. Благодаря содержанию воды, солей, белковых и липидных фракций слезная жидкость выполняет важную для роговицы трофическую функцию. Особое белковое вещество — лизоцим — обладает выраженным бактерицидным действием.
В нормальном состоянии для смачивания глазного яблока требуется незначительное количество слезной жидкости (0,4 — 1 мл за сутки), вырабатываемой конъюнктивальными добавочными слезными железами. Слезная железа вступает в действие лишь в особых случаях: при попадании в глаз инородного тела, контакте с раздражающими газами, действии ослепляющего света, усиленном высыхании (у жаркого костра, на сильном ветру), раздражении слизистой оболочки рта или носа (например, горчицей, нашатырным спиртом и др.), сильной боли и эмоциональных состояниях (радость, горе). Слезная жидкость, поступающая из слезных желез, благодаря мигательным движениям век и силам капиллярного натяжения равномерно распределяется по поверхности глазного яблока. Пространство между краем нижнего века и глазным яблоком, по которому слезная жидкость перемещается к слезному озеру, называется слезным ручьем. Слезная жидкость собирается в углублении конъюнктивальной полости у внутреннего угла глазной щели — слезном озере. Отсюда она отводится в полость носа через слезоотводящие пути, которые включают слезные точки, слезные канальцы, слезный мешок и носослезный проток.
Слезные точки (по одной на каждом веке) помещаются на вершинах возвышений — слезных сосочков, у медиального угла глазной щели по заднему ребру интермаргинального пространства. Они обращены к глазному яблоку, плотно примыкая к нему в области слезного озера. Слезные точки переходят в слезные канальцы, имеющие вертикальные и горизонтальные колена. Длина канальцев 8-10 мм. Горизонтальные части канальцев идут позади медиальной спайки век и впадают в слезный мешок на его латеральной стороне. Слезный мешок представляет собой закрытую сверху цилиндрическую полость длиной 10-12 мм и диаметром 3-4 мм. Он помещается в слезной ямке. Это костное углубление на стыке лобного отростка верхней челюсти со слезной костью спереди ограничено слезным передним гребешком, принадлежащим лобному отростку верхней челюсти, сзади — задним слезным гребешком слезной кости. Книзу ямка переходит в костный носослезный проток. Слезный мешок замурован в треугольном пространстве, образованном фасциями. Переднюю стенку этого фасциального ложа образуют широкая пластинка медиальной связки век, ее передняя часть и глубокая фасция круговой мышцы век, заднюю — глазничная перегородка и задняя пластинка внутренней связки, а также часть круговой мышцы век, внутреннюю — надкостница слезной ямки. Эти анатомо-топографические особенности принимаются во внимание при оперативных вмешательствах на слезном мешке. Важным ориентиром является медиальная связка век. Расположение патологических изменений выше и ниже связки имеет диагностическое значение. Так, опухолевидное выпячивание, воспалительная инфильтрация или фистула, находящиеся под медиальной спайкой, обычно возникают при патологических состояниях слезного мешка. Аналогичные изменения, обнаруженные над связкой, скорее всего свидетельствуют о заболевании решетчатого лабиринта или лобной пазухи.
Слезный мешок (saccus lacrimalis) книзу переходит в носослезный проток, открывающийся под нижней носовой раковиной. Длина его превосходит длину костного канала и колеблется от 14 до 20 мм, ширина — 2-2,5 мм. Слизистая оболочка мешка и проток выстланы цилиндрическим эпителием, который имеет бокаловидные клетки, продуцирующие слизь. Подслизистый слой богат аденоидной тканью. Наружные слои состоят из плотной фиброзной ткани, содержащей эластические волокна. Нижние отделы передней стенки мешка остаются наиболее бедными эластической тканью. Это — место наименьшего сопротивления: именно здесь при дакриоциститах происходит растяжение и выпячивание стенки мешка, в этом месте целесообразно производить разрез при флегмонных дакриоциститах. По ходу слезных канальцев, слезного мешка и носослезных протоков имеются изгибы, сужения и клапанные складки. Они постоянны в устье канальцев, в месте перехода мешка в носослезный проток, у выхода носослезного протока, чем объясняется столь частая локализация структур и облитераций в указанных местах.
В механизме слезоотведения придают значение ряду факторов. Главным из них является активная присасывающая способность канальцев, в стенках которых заложены мышечные волокна. Помимо этого, играют роль: сифонное действие слезоотводящей системы, давление на слезу сжатых вен при замкнутой конъюнктивальной полости, капиллярные силы, присасывающее действие носового дыхания, изменение просвета мешка при сокращении круговой мышцы и др.
Заболевания слезной железы
Острый дакриоаденит (dacryоadenitis acuta) встречается редко, характеризуется резким припуханием, болезненностью и гиперемией наружной части верхнего века. Глазная щель приобретает измененную, характерную форму. Отмечаются гиперемия и отек конъюнктивы глазного яблока в верхненаружном отделе. Глаз может быть смещен книзу и кнутри, подвижность его ограничена.
Лечение. Назначают сухое тепло, УВЧ-терапию, внутрь — сульфаниламиды, жаропонижающие, анальгетики; внутримышечно и местно — инъекции антибиотиков.
Заболевания слезоотводящего аппарата
Сужение слезной точки — одна из наиболее частых причин упорного слезотечения. Иногда слезную точку с трудом удается отыскать с бинокулярной лупой.
Лечение. Расширить слезную точку можно повторным введением конических зондов. Если это не удается, показано хирургическое вмешательство — увеличение слезной точки путем иссечения небольшого треугольного лоскута из задней стенки начальной части канальца.
Выворот слезной точки часто встречается при хронических блефароконъюнктивитах, рубцовом изменении и старческой атонии века. Слезная точка при этом не погружается в слезное озеро, а обращена кнаружи. Неправильное положение слезной точки наблюдается также при врожденной ее дислокации.
Слёзные органы — Медицинская энциклопедия
Слёзные о́рганы
(organa lacrimalia)
состоят из слезной железы, продуцирующей слезную жидкость (слезу), и слезоотводящих путей. Слезная железа (рис. 1) принадлежит к сложным трубчатым серозным железам. Она представлена орбитальной и пальпебральной частями, разделенными широким сухожилием мышцы, поднимающей верхнее веко. Орбитальная часть расположена в ямке слезной железы лобной кости на латерально-верхней стенке глазницы и недоступна осмотру; пальпебральная часть находится ниже, под верхним сводом конъюнктивы. Размер орбитальной части железы в горизонтальном направлении равен 10—12 мм, в вертикальном — 20—25 мм, толщина 5 мм; размеры пальпебральной части соответственно равны 9—11 мм, 7—8 мм, толщина 1—2 мм. Выводные протоки обеих частей желез (около 20—30) открываются в наружной части верхнего конъюнктивального свода. Кровоснабжение слезной железы осуществляется за счет слезной артерии, отходящей от глазной артерии, кровоотток происходит через слезную вену. Основная роль в регуляции секреции слезной железы принадлежит парасимпатическим волокнам, входящим в состав лицевого нерва. Центр рефлекторного слезоотделения находится в продолговатом мозге. Помимо основной слезной железы в своде конъюнктивы имеется от 10 до 30 добавочных мелких трубчатых слезных желез (железы Краузе, Вальдейра).
Слезоотводящие пути начинаются слезным ручьем, представляющим собой капиллярную щель между задним ребром нижнего века и глазным яблоком, по которому слеза стекает в слезное озеро, расположенное у медиального угла глаза. В слезное озеро погружены нижняя и верхняя слезные точки диаметром до 0,5 мм, находящиеся на вершинах слезных сосочков. От слезных точек начинаются нижний и верхний слезные канальцы длиной 6—10 мм с просветом диаметром 0,6 мм, впадающие (чаще общим устьем) в слезный мешок. Слезный мешок, окруженный рыхлой клетчаткой и фасциальным футляром, располагается позади медиальной связки века в слезной ямке, образованной лобным отростком верхней челюсти и резной костью. Длина слезного мешка 10—12 мм, ширина 2—3 мм. Стенки его состоят из эластических и вплетающихся в них мышечных волокон пальпебральной и слезной частей круговой мышцы глаза. Внизу слезный мешок переходит в носослезный проток длиной 10—24 мм, шириной 3—4 мм, заключенный в костный более короткий, чем проток, носослезный канал, проходящий в боковой стенке носа. Открывается носослезный проток широким или щелевидным отверстием под передним концом нижней носовой раковины на расстоянии 30—35 мм от входа в полость носа.
Секрет слезной железы — прозрачная жидкость слабощелочной реакции с удельным весом 1008. На 98,2% она состоит из воды, другими компонентами слезы являются белок, мочевина, минеральные соли, эпителиальные клетки, слизь, жир, бактериостатический фермент лизоцим. Тонкий слой слезы обеспечивает идеальную гладкость и прозрачность роговицы, способствует правильному преломлению в ней лучей света, очищает поверхность глазного яблока и конъюнктивальный мешок от микробов и инородных тел. В нормальных условиях функционируют лишь добавочные слезные железы, продуцирующие за сутки 0,5—1 мл слезной жидкости. Слезная железа включается при рефлекторном раздражении, при этом она может выделять до 10 мл слезной жидкости. Из конъюнктивального мешка слеза перемещается в полость носа в основном благодаря сифонному действию слезоотводящей системы, присасывающему (при мигательном движении век) действию слезного мешка и слезных канальцев и движению воздуха в полости носа.
Методы исследования. Визуальному исследованию доступна пальпебральная часть слезной железы, которую осматривают при вывернутом верхнем веке. При пальпации определяют величину, болезненность и консистенцию слезной железы. В норме упруго-эластичная, при патологии она может стать более плотной или содержать очаги размягчения. Функциональные исследования проводят с помощью цветных слезных проб: для проверки присасывающей функции слезных точек, слезных канальцев и слезного мешка применяют канальцевую пробу, для определения степени проходимости слезоотводящих путей — носовую пробу. Обследуемому в конъюнктивальный мешок закапывают 3% раствор колларгола (1 капля). По окрашиванию введенной в нижний носовой ход ватки удостоверяются в том, что колларгол попал в полость носа. В норме он быстро (в течение 5 мин) всасывается и не позже чем через 10 мин оказывается в нижнем носовом ходе (положительные канальцевая и носовая пробы). Проходимость слетоотводящих путей определяют также путем зондирования слезных канальцев и слезного мешка зондом Боумена № 1 и промыванием их через верхнюю или нижнюю слезные точки при помощи канюли и шприца. В норме жидкость (раствор фурацилина 1:5000, изотонический раствор хлорида натрия и др.) струйкой вытекает из носа, при облитерации устья слезных канальцев она вытекает обратно из противоположной или той же слезной точки. Наиболее ценную информацию об уровне и степени нарушения проходимости слезных путей позволяет получить дакриоцисторентгенография в окципитофронтальной (рис. 2) и битемпоральной проекциях.
Патология. Пороки развития включают гипоплазию или отсутствие слезной железы, что в основном проявляется по отсутствию слезы при плаче. Лечение не требуется, т.к. добавочные слезные железы обеспечивают достаточное для очищения и увлажнения глаза количество слезной жидкости. Среди пороков развития слезоотводящих путей наиболее часто встречается закрытие устья носослезного протока, приводящее к Дакриоциститу. Редко наблюдаются отсутствие, смещение или сужение слезных точек, отсутствие слезного канальца, фистула слезного мешка. Лечение оперативное, проводится при нарушении слезооттока.
Повреждения слезной железы возникают обычно при травмах глазницы или верхнего века. Оперативное вмешательство — удаление железы — необходимо лишь при значительных ее разрушениях. Повреждения, в частности разрывы слезных канальцев, наблюдаются при травме внутренней части век и требуют своевременной хирургической обработки раны с введением в просвет канальцев на несколько недель шелковой нити или тонкой трубочки. Повреждения слезного мешка и носослезного протока встречаются при переломах медиальной стенки глазницы, носовых костей или лобного отростка верхней челюсти, как правило, распознаются поздно (при осложнении гнойным дакриоциститом). Лечение оперативное.
Заболевания слезной железы протекают с нарушением ее функции. Гиперсекреция, проявляющаяся слезотечением, чаще имеет рефлекторное происхождение (например, раздражение слизистой оболочки носа или конъюнктивы при воздействии ветра, холода, яркого света и др., либо при наличии в них патологического процесса), но может быть вызвана и воспалением самой железы (см Дакриоаденит). Лечебные мероприятия направлены на причину гиперсекреции железы. При стойком слезотечении можно использовать инъекции в слезную железу 96% этилового спирта, блокаду крылонебного узла, в ряде случаев прибегают к диатермокоагуляции или частичному удалению железы. Гипосекреция слезной железы (так называемый синдром сухого глаза) — более тяжелое по своим последствиям состояние, которое может быть одним из проявлений синдрома Шегрена (см. Шегрена болезнь (Шёгрена болезнь)). Воспаление слезного канальца (каналикулит) чаще возникает вторично на фоне воспалительного процесса в конъюнктиве. Отмечаются гиперемия кожи в области воспаления, слезотечение, слизисто-гнойные выделения из слезных точек. Особенностью грибкового каналикулита является выраженное расширение канальца вследствие его заполнения гноем и грибковыми конкрементами. Лечение каналикулита проводят с учетом возбудителя воспалительного процесса. При грибковой природе заболевания дополнительно рассекают слезный канадец, из которого удаляют конкременты; полость канальца смазывают 5% спиртовым раствором йода. Встречается воспаление слезного мешка вплоть до развития флегмоны (см. Дакриоцистит).
Воспаления и повреждения слезоотводящих путей могут приводить к их стенозу и облитерации, наличие которых устанавливают на основании цветных слезных проб (резко замедленные или отрицательные канальцевая и носовая пробы), зондирования слезоотводящих путей и пробы с промыванием. При стенозе или облитерации слезного канальца в зависимости от уровня нарушения слезооттока производится каналикулоцистостомия либо каналикулоцисториностомия. Стеноз и облитерация носослезного протока сопровождаются слезотечением, а ввиду частого присоединения дакриоцистита — образованием гнойного экссудата. Характеризуются замедленной или отрицательной носовой пробой при положительной канальцевой. При стенозе лечение начинают с промывания носослезного протока растворами протеолитических ферментов (химопсин, лидаза, лекозим), кортикостероидов и антибиотиков. При неэффективности консервативных мероприятий, а также при облитерации носослезного протока показано оперативное вмешательство — создание соустья между слезным мешком и полостью носа (дакриоцисториностомия).
Патология слезных точек встречается в виде смещения, выворота, сужения или облитерации врожденного либо приобретенного характера. Наиболее часто наблюдается выворот нижней слезной точки, когда она бывает видна и без оттягивания нижнего века, что проявляется постоянным слезотечением. Лечение оперативное — рассечение слезного канальца в области слезной точки, подшивание века и др.
Опухоли слезных органов встречаются редко. Доброкачественные новообразования слезной железы главным образом представлены полиморфной аденомой (смешанная опухоль), аналогичной таковой в слюнных железах (Слюнные железы). Проявляются увеличением железы, небольшим смещением глазного яблока кнутри и книзу. В 4—10% случаев наблюдается малигнизация. Среди доброкачественных опухолей слезоотводящих путей встречаются фибромы, папилломы и др. Протекают по типу хронического дакриоцистита. Лечение оперативное.
Злокачественные опухоли слезной железы (преимущественно аденокарциномы) составляют большую часть всех новообразований этой локализации. Они прорастают окружающие ткани, фиксируют глазное яблоко, вызывают сильные боли, нарушают зрение, метастазируют в отдаленные органы. Злокачественные опухоли слезоотводящих путей (рак, саркома) могут прорастать в кожу, полость носа, придаточные пазухи. Лечение оперативное в сочетании с лучевой терапией.
Библиогр.: Краснов М.Л. Элементы анатомии в клинической практике офтальмолога, М., 1952; Многотомное руководство по глазным болезням, под ред. В.Н. Архангельского, т. 1, кн. 1, с. 137, 206, М., 1962; т. 2, кн. 1, с. 187, М., 1960; Похисов Н.Я. Заболевания слезоотводящих путей и их лечение, М., 1958; Руководство по глазной хирургии, под ред. М.Л. Краснова и В.С. Беляева, с. 465, М., 1988; Тихомиров П.Е. Патология и терапия слезоотводящих путей, Л., 1949.

Рис. 1. Топография слезных органов: 1 — слезная железа; 2 — слезное мясцо; 3, 4 — слезные канальцы; 5 — слезный мешок; 6 — носослезный проток; 7 — нижняя носовая раковина.

Рис. 2. Рентгенограмма слезоотводящих путей в норме (окципитофронтальная проекция).
Источник: Медицинская энциклопедия на Gufo.me

Слёзные органы — это… Что такое Слёзные органы?
состоят из слезной железы, продуцирующей слезную жидкость (слезу), и слезоотводящих путей. Слезная железа (рис. 1) принадлежит к сложным трубчатым серозным железам. Она представлена орбитальной и пальпебральной частями, разделенными широким сухожилием мышцы, поднимающей верхнее веко. Орбитальная часть расположена в ямке слезной железы лобной кости на латерально-верхней стенке глазницы и недоступна осмотру; пальпебральная часть находится ниже, под верхним сводом конъюнктивы. Размер орбитальной части железы в горизонтальном направлении равен 10—12 мм, в вертикальном — 20—25 мм, толщина 5 мм; размеры пальпебральной части соответственно равны 9—11 мм, 7—8 мм, толщина 1—2 мм. Выводные протоки обеих частей желез (около 20—30) открываются в наружной части верхнего конъюнктивального свода. Кровоснабжение слезной железы осуществляется за счет слезной артерии, отходящей от глазной артерии, кровоотток происходит через слезную вену. Основная роль в регуляции секреции слезной железы принадлежит парасимпатическим волокнам, входящим в состав лицевого нерва. Центр рефлекторного слезоотделения находится в продолговатом мозге. Помимо основной слезной железы в своде конъюнктивы имеется от 10 до 30 добавочных мелких трубчатых слезных желез (железы Краузе, Вальдейра). Слезоотводящие пути начинаются слезным ручьем, представляющим собой капиллярную щель между задним ребром нижнего века и глазным яблоком, по которому слеза стекает в слезное озеро, расположенное у медиального угла глаза. В слезное озеро погружены нижняя и верхняя слезные точки диаметром до 0,5 мм, находящиеся на вершинах слезных сосочков. От слезных точек начинаются нижний и верхний слезные канальцы длиной 6—10 мм с просветом диаметром 0,6 мм, впадающие (чаще общим устьем) в слезный мешок. Слезный мешок, окруженный рыхлой клетчаткой и фасциальным футляром, располагается позади медиальной связки века в слезной ямке, образованной лобным отростком верхней челюсти и резной костью. Длина слезного мешка 10—12 мм, ширина 2—3 мм. Стенки его состоят из эластических и вплетающихся в них мышечных волокон пальпебральной и слезной частей круговой мышцы глаза. Внизу слезный мешок переходит в носослезный проток длиной 10—24 мм, шириной 3—4 мм, заключенный в костный более короткий, чем проток, носослезный канал, проходящий в боковой стенке носа. Открывается носослезный проток широким или щелевидным отверстием под передним концом нижней носовой раковины на расстоянии 30—35 мм от входа в полость носа. Секрет слезной железы — прозрачная жидкость слабощелочной реакции с удельным весом 1008. На 98,2% она состоит из воды, другими компонентами слезы являются белок, мочевина, минеральные соли, эпителиальные клетки, слизь, жир, бактериостатический фермент лизоцим. Тонкий слой слезы обеспечивает идеальную гладкость и прозрачность роговицы, способствует правильному преломлению в ней лучей света, очищает поверхность глазного яблока и конъюнктивальный мешок от микробов и инородных тел. В нормальных условиях функционируют лишь добавочные слезные железы, продуцирующие за сутки 0,5—1 мл слезной жидкости. Слезная железа включается при рефлекторном раздражении, при этом она может выделять до 10 мл слезной жидкости. Из конъюнктивального мешка слеза перемещается в полость носа в основном благодаря сифонному действию слезоотводящей системы, присасывающему (при мигательном движении век) действию слезного мешка и слезных канальцев и движению воздуха в полости носа. Методы исследования. Визуальному исследованию доступна пальпебральная часть слезной железы, которую осматривают при вывернутом верхнем веке. При пальпации определяют величину, болезненность и консистенцию слезной железы. В норме упруго-эластичная, при патологии она может стать более плотной или содержать очаги размягчения. Функциональные исследования проводят с помощью цветных слезных проб: для проверки присасывающей функции слезных точек, слезных канальцев и слезного мешка применяют канальцевую пробу, для определения степени проходимости слезоотводящих путей — носовую пробу. Обследуемому в конъюнктивальный мешок закапывают 3% раствор колларгола (1 капля). По окрашиванию введенной в нижний носовой ход ватки удостоверяются в том, что колларгол попал в полость носа. В норме он быстро (в течение 5 мин) всасывается и не позже чем через 10 мин оказывается в нижнем носовом ходе (положительные канальцевая и носовая пробы). Проходимость слетоотводящих путей определяют также путем зондирования слезных канальцев и слезного мешка зондом Боумена № 1 и промыванием их через верхнюю или нижнюю слезные точки при помощи канюли и шприца. В норме жидкость (раствор фурацилина 1:5000, изотонический раствор хлорида натрия и др.) струйкой вытекает из носа, при облитерации устья слезных канальцев она вытекает обратно из противоположной или той же слезной точки. Наиболее ценную информацию об уровне и степени нарушения проходимости слезных путей позволяет получить дакриоцисторентгенография в окципитофронтальной (рис. 2) и битемпоральной проекциях. Патология. Пороки развития включают гипоплазию или отсутствие слезной железы, что в основном проявляется по отсутствию слезы при плаче. Лечение не требуется, т.к. добавочные слезные железы обеспечивают достаточное для очищения и увлажнения глаза количество слезной жидкости. Среди пороков развития слезоотводящих путей наиболее часто встречается закрытие устья носослезного протока, приводящее к Дакриоциститу. Редко наблюдаются отсутствие, смещение или сужение слезных точек, отсутствие слезного канальца, фистула слезного мешка. Лечение оперативное, проводится при нарушении слезооттока. Повреждения слезной железы возникают обычно при травмах глазницы или верхнего века. Оперативное вмешательство — удаление железы — необходимо лишь при значительных ее разрушениях. Повреждения, в частности разрывы слезных канальцев, наблюдаются при травме внутренней части век и требуют своевременной хирургической обработки раны с введением в просвет канальцев на несколько недель шелковой нити или тонкой трубочки. Повреждения слезного мешка и носослезного протока встречаются при переломах медиальной стенки глазницы, носовых костей или лобного отростка верхней челюсти, как правило, распознаются поздно (при осложнении гнойным дакриоциститом). Лечение оперативное. Заболевания слезной железы протекают с нарушением ее функции. Гиперсекреция, проявляющаяся слезотечением, чаще имеет рефлекторное происхождение (например, раздражение слизистой оболочки носа или конъюнктивы при воздействии ветра, холода, яркого света и др., либо при наличии в них патологического процесса), но может быть вызвана и воспалением самой железы (см Дакриоаденит). Лечебные мероприятия направлены на причину гиперсекреции железы. При стойком слезотечении можно использовать инъекции в слезную железу 96% этилового спирта, блокаду крылонебного узла, в ряде случаев прибегают к диатермокоагуляции или частичному удалению железы. Гипосекреция слезной железы (так называемый синдром сухого глаза) — более тяжелое по своим последствиям состояние, которое может быть одним из проявлений синдрома Шегрена (см. Шегрена болезнь (Шёгрена болезнь)). Воспаление слезного канальца (каналикулит) чаще возникает вторично на фоне воспалительного процесса в конъюнктиве. Отмечаются гиперемия кожи в области воспаления, слезотечение, слизисто-гнойные выделения из слезных точек. Особенностью грибкового каналикулита является выраженное расширение канальца вследствие его заполнения гноем и грибковыми конкрементами. Лечение каналикулита проводят с учетом возбудителя воспалительного процесса. При грибковой природе заболевания дополнительно рассекают слезный канадец, из которого удаляют конкременты; полость канальца смазывают 5% спиртовым раствором йода. Встречается воспаление слезного мешка вплоть до развития флегмоны (см. Дакриоцистит). Воспаления и повреждения слезоотводящих путей могут приводить к их стенозу и облитерации, наличие которых устанавливают на основании цветных слезных проб (резко замедленные или отрицательные канальцевая и носовая пробы), зондирования слезоотводящих путей и пробы с промыванием. При стенозе или облитерации слезного канальца в зависимости от уровня нарушения слезооттока производится каналикулоцистостомия либо каналикулоцисториностомия. Стеноз и облитерация носослезного протока сопровождаются слезотечением, а ввиду частого присоединения дакриоцистита — образованием гнойного экссудата. Характеризуются замедленной или отрицательной носовой пробой при положительной канальцевой. При стенозе лечение начинают с промывания носослезного протока растворами протеолитических ферментов (химопсин, лидаза, лекозим), кортикостероидов и антибиотиков. При неэффективности консервативных мероприятий, а также при облитерации носослезного протока показано оперативное вмешательство — создание соустья между слезным мешком и полостью носа (дакриоцисториностомия). Патология слезных точек встречается в виде смещения, выворота, сужения или облитерации врожденного либо приобретенного характера. Наиболее часто наблюдается выворот нижней слезной точки, когда она бывает видна и без оттягивания нижнего века, что проявляется постоянным слезотечением. Лечение оперативное — рассечение слезного канальца в области слезной точки, подшивание века и др. Опухоли слезных органов встречаются редко. Доброкачественные новообразования слезной железы главным образом представлены полиморфной аденомой (смешанная опухоль), аналогичной таковой в слюнных железах (Слюнные железы). Проявляются увеличением железы, небольшим смещением глазного яблока кнутри и книзу. В 4—10% случаев наблюдается малигнизация. Среди доброкачественных опухолей слезоотводящих путей встречаются фибромы, папилломы и др. Протекают по типу хронического дакриоцистита. Лечение оперативное. Злокачественные опухоли слезной железы (преимущественно аденокарциномы) составляют большую часть всех новообразований этой локализации. Они прорастают окружающие ткани, фиксируют глазное яблоко, вызывают сильные боли, нарушают зрение, метастазируют в отдаленные органы. Злокачественные опухоли слезоотводящих путей (рак, саркома) могут прорастать в кожу, полость носа, придаточные пазухи. Лечение оперативное в сочетании с лучевой терапией. Библиогр.: Краснов М.Л. Элементы анатомии в клинической практике офтальмолога, М., 1952; Многотомное руководство по глазным болезням, под ред. В.Н. Архангельского, т. 1, кн. 1, с. 137, 206, М., 1962; т. 2, кн. 1, с. 187, М., 1960; Похисов Н.Я. Заболевания слезоотводящих путей и их лечение, М., 1958; Руководство по глазной хирургии, под ред. М.Л. Краснова и В.С. Беляева, с. 465, М., 1988; Тихомиров П.Е. Патология и терапия слезоотводящих путей, Л., 1949.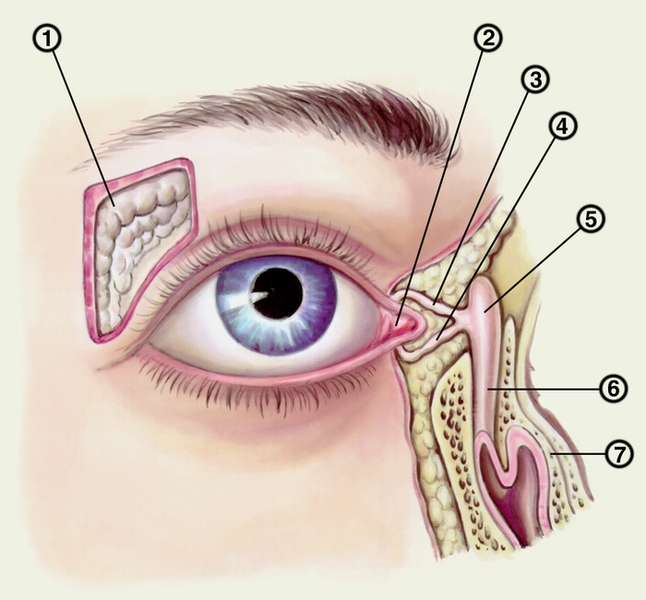
Рис. 1. Топография слезных органов: 1 — слезная железа; 2 — слезное мясцо; 3, 4 — слезные канальцы; 5 — слезный мешок; 6 — носослезный проток; 7 — нижняя носовая раковина.
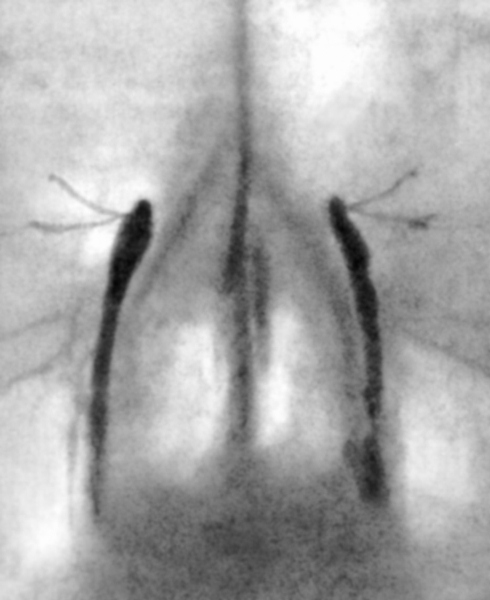 Рентгенограмма слезоотводящих путей в норме (окципитофронтальная проекция)»>
Рентгенограмма слезоотводящих путей в норме (окципитофронтальная проекция)»>Рис. 2. Рентгенограмма слезоотводящих путей в норме (окципитофронтальная проекция).
4. Слезные органы. Глазные болезни: конспект лекций
4. Слезные органы
Слезные органы состоят из слезопродуцирующего и слезоот-водящего аппаратов. К слезопродуцирующему аппарату относятся слезная железа и железы Краузе. Расположена слезная железа в костной впадине верхненаружной части глазницы. Двадцать и более (до тридцати) выводных протоков железы открываются в латеральную часть верхнего конъюнктивального свода. Слезо-продукция осуществляется преимущественно со второго месяца жизни ребенка. Слезные железы Краузе расположены в конъюнктиве верхних и нижних сводов и выделяют слезную жидкость постоянно.
Слезоотводящие пути включают слезные точки, слезные канальцы, слезный мешок и слезно-носовой канал. Слезные точки в норме зияют, обращены к глазному яблоку и погружены в слезное озеро. Они ведут в верхние и нижние слезные канальцы, которые впадают в слезный мешок. Стенка слезного мешка состоит из слизистой оболочки, покрытой двуслойным цилиндрическим эпителием и подслизистой тканью. Нижний отдел слезного мешка переходит в слезно-носовой канал, который открывается под нижней носовой раковиной на границе передней и средней ее третей. В 5 % случаев при рождении слезно-носовой канал закрыт желатинозной пленкой. Если она не рассасывается, прекращается отток слезы, образуется ее застой, в результате чего возникает дакриоцистит новорожденных.
Данный текст является ознакомительным фрагментом.Читать книгу целиком
Поделитесь на страничке8. Слезные органы
8.1. Строение и функции слезных органов
Слезные органы являются частью придаточного аппарата глаза, защищающего глаза от внешних влияний и предохраняющего конъюнктиву и роговицу от высыхания. Слезные органы продуцируют и отводят слезную жидкость в полость носа; они состоят из слезной железы, добавочных мелких слезных железок и слезоотводящих путей (рис. 8.1). Слезная жидкость, вырабатываемая слезными железами, имеет большое значение для нормальной функции глаза, так как увлажняет роговицу и конъюнктиву. Идеальная гладкость и прозрачность роговицы, правильное преломление лучей света у ее передней поверхности обусловлены наряду с другими факторами наличием тонкого слоя слезной жидкости, покрывающей переднюю поверхность роговицы. Слезная жидкость способствуют также очищению конъюнктивальной полости от микроорганизмов и инородных тел, предотвращают высыхание поверхности, обеспечивают ее питание.
Орбитальная часть слезной железы закладывается у эмбриона в возрасте 8 нед. К моменту рождения слезная жидкость почти не выделяется, так как слезная железа еще недостаточно развита. У 90 % детей лишь ко 2-му месяцу жизни начинается активное слезоотделение. Слезоотводящий аппарат формируется с 6-й недели эмбриональной жизни. Из глазничного угла носослезной борозды в соединительную ткань погружается эпителиальный тяж, который постепенно отшнуровывается от первоначального эпителиального покрова лица. К 10-й неделе этот тяж достигает эпителия нижнего носового хода и на 11-й неделе превращается в выстланный эпителием канал, который сначала заканчивается слепо и через 5 мес открывается в носовую полость. Около 35 % детей рождаются с закрытым мембраной выходным отверстием носослезного протока. Если в первые недели жизни ребенка эта мембрана не рассасывается, может развиться дакриоцистит новорожденных, требующий манипуляций для создания проходимости слезы по каналу в нос.
Слезная железа состоит из 2 частей: верхней, или глазничной (орбитальной), части и нижней, или вековой (пальпебральной), части. Они разделены широким сухожилием мышцы, поднимающей верхнее веко. Глазничная часть слезной железы расположена в ямке слезной железы лобной кости на латерально-верхней стенке глазницы. Сагиттальный размер ее 10—12 мм, фронтальный — 20—25 мм, толщина — 5 мм. В норме орбитальная часть железы недоступна наружному осмотру. Она имеет 3—5 выводных канальцев, проходящих между дольками вековой части, открывающимися в верхнем своде конъюнктивы сбоку на расстоянии 4—5 мм от верхнего края тарзальной пластинки верхнего хряща века. Вековая часть слезной железы значительно меньше глазничной, расположена ниже ее под верхним сводом конъюнктивы с темпоральной стороны. Размер вековой части 9— 11 х 7—8 мм, толщина — 1—2 мм. Ряд выводных канальцев этой части слезной железы впадает в выводные канальцы орбитальной части, а 3—9 канальцев открываются самостоятельно. Множественные выводные канальцы слезной железы создают подобие своеобразного «душа», из отверстий которого слеза поступает в конъюнктавальную полость.
Слезная железа принадлежит к сложнотрубчатым серозным железам; структура ее подобна околоушной железе. Выводные канальцы большего калибра выстланы двухслойным цилиндрическим эпителием, а меньшего калибра — однослойным кубическим эпителием. Помимо основной слезной железы, имеются мелкие добавочные трубчатые слезные железки: в своде конъюнктивы — конъюнктивальные железы Краузе и у верхнего края хряща век, в орбитальной части конъюнктивы — железы Вальдейера. В верхнем своде конъюнктивы насчитывается 8—30 добавочных железок, в нижнем — 2— 4. Слезную железу удерживают собственные связки, прикрепляющиеся к надкостнице верхней стенки орбиты. Железу укрепляют также связка Локвуда, подвешивающая глазное яблоко, и мышца, поднимающая верхнее веко. Снабжается кровью слезная железа от слезной артерии — ветви глазничной артерии. Отток крови происходит через слезную вену. Слезная железа иннервируется веточками первой и второй ветви тройничного нерва, ветвями лицевого нерва и симпатическими волокнами от верхнего шейного узла. Основная роль в регуляции секреции слезной железы принадлежит парасимпатическим волокнам, входящим в состав лицевого нерва. Центр рефлекторного слезоотделения находится в продолговатом мозге. Кроме того, имеется еще ряд вегетативных центров, раздражение которых усиливает слезоотделение.
Слезоотводящие пути начинаются слезным ручьем. Это капиллярная щель между задним ребром нижнего века и глазным яблоком. По ручью слеза стекает к слезному озеру, расположенному у медиального узла глазной щели. На дне слезного озера имеется небольшое возвышение — слезное мясцо. В слезное озеро погружены нижняя и верхняя слезные точки. Они находятся на вершинах слезных сосочков и в норме имеют диаметр 0,25 мм. От точек берут начало нижний и верхний слезные канальцы, которые сначала идут соответственно вверх и вниз на протяжении 1,5 мм, а затем, загибаясь под прямым углом, направляются к носу и впадают в слезный мешок, чаще (до 65 %) общим устьем. На месте их впадения в мешок сверху образуется пазуха — синус Майера; имеются складки слизистой оболочки: снизу — клапан Гушке, сверху — клапан Розенмюллера. Длина слезных канальцев — 6—10 мм, просвет — 0,6 мм.
Слезный мешок располагается позади внутренней связки век в слезной ямке, образованной лобным отростком верхней челюсти и слезной костью. Окруженный рыхлой клетчаткой и фасциальным футляром мешок на 1/3 подымается над внутренней связкой век своим сводом, а внизу переходит в носослезный проток. Длина слезного мешка 10— 12 мм, ширина — 2—3 мм. Стенки мешка состоят из эластических и вплетающихся в них мышечных волокон вековой части круговой мышцы глаза — мышцы Горнера, сокращение которой способствует присасыванию слезы.
Носослезный проток, верхняя часть которого заключена в костный носослезный канал, проходит в латеральной стенке носа. Слизистая оболочка слезного мешка и носослезно-го протока нежная, имеет характер аденоидной ткани, выстлана цилиндрическим, местами мерцательным эпителием. В нижних отделах носос-лезного протока слизистая оболочка окружена густой венозной сетью по типу кавернозной ткани. Носослезный проток длиннее костного носос-лезного канала. У выхода в нос имеется складка слизистой оболочки — слезный клапан Гаснера. Открывается носослезный проток под передним концом нижней носовой раковины на расстоянии 30—35 мм от входа в полость носа в виде широкого или шелевидного отверстия. Иногда носослезный проток проходит в виде узкого канальца в слизистой оболочке носа и открывается в стороне от отверстия костного носос-лезного канала. Два последних варианта строения носослезного протока могут стать причиной риногенных нарушений слезоотведения. Длина носослезного протока — от 10 до 24 мм, ширина — 3—4 мм.
Во время бодрствования человека за 16 ч добавочными слезными железками выделяется 0,5—1 мл слезы, т. е. столько, сколько требуется для увлажнения и очистки поверхности глаза; орбитальная и вековая части железы включаются в работу только при раздражении глаза, полости носа, при плаче и т. п. При сильном плаче может выделиться до 2 чайных ложек слез.
В основе нормального слезоотведения лежат следующие факторы:
- капиллярное засасывание жидкости в слезные точки и слезные канальцы;
- сокращение и расслабление круговой мышцы глаза и мышцы Горнера, создающих отрицательное капиллярное давление в слезоот-водящей трубке;
- наличие складок слизистой оболочки слезоотводящих путей, играющих роль гидравлических клапанов.
Слезная жидкость прозрачная или слегка опалесцирующая, со слабощелочной реакцией и средней относительной плотностью 1,008. Она содержит 97,8 % воды, остальную часть составляют белок, мочевина, сахар, натрий, калий, хлор, эпителиальные клетки, слизь, жир, бактериостатический фермент лизоцим.
- < Назад
- Вперёд >
Слеза, что это такое, ее функции и состав. Симптомы поражения слезы, лечение.

Слезные органы – это целая система, ответственная за продукцию и отток слезы (слезной жидкости), которая играет важнейшую роль в функционировании глаза. Слезные органы можно подразделить на две группы: слезосекреторные и слезоотводящие.

Что такое слеза?
Слеза – это специальная прозрачная солоноватая жидкость со слабощелочной реакцией, постоянно омывающая поверхность глазного яблока, продуцируемая слезными железами, одной большой и множеством добавочных маленьких, и играющая важную роль в нормальном фунционировании глаза.
Состав слезы
В химический состав слезной жидкости входят: вода (до 98%), неорганические соли в виде электролитов (до 2%), а также небольшое количество белков, липидов, мукополисахаридов и других органических компонентов.
Слеза в норме в виде слоистой плёнки покрывает переднюю поверхность роговицы, обеспечивая её идеальную гладкость и прозрачность. В состав этой прекорнеальной слезной пленки входит поверхностный липидный слой, соприкасающийся с воздухом, водный слой, содержащий муцин, и мукоидный слой, соприкасающийся с эпителием роговицы.
Поверхностный липидный слой состоит из секрета мейбомиевых желез и защищает от испарения нижележащий водный слой. Сам водный слой непосредственно образуется из секрета слезной железы и добавочных слезных желез. Мукоидный слой выполняет связующую функцию между эпителием роговицы и водным слоем.
Функции слезы
Слеза играет важную защитную функцию. Она постоянно увлажняет поверхность конъюнктивы и, самое главное, роговицы, что улучшает её оптические свойства.

Для роговицы слеза выполняет также и трофическую функцию, т.к. находящиеся в её составе растворенные соли, белковые и липидные фракции питают роговицу.
В составе слезы находятся специальные антибактериальные вещества (лизоцим), которые обеспечивают её бактерицидные свойства. Защитная функция слезы проявляется и в механическом удалении попавших на глаза инородных веществ. С током слезы они вымываются с поверхности глазного яблока.
В норме за сутки добавочными слезными железами выделяется до 1 мл слезной жидкости, чего вполне достаточно для равномерного распределения по всей поверхности и увлажнения глазного яблока. При попадании в глаз инородных веществ, избыточного раздражения светом, ветром или температурой, при определенных эмоциональных состояниях начинает функционировать основная большая слезная железа.
Слезные железы
В слезосекреторных органах выделяют слезную железу и добавочные мелкие слезные железы, располагающиеся в конъюнктивальном своде. Слезная железа находится под верхним веком, в верхне-наружном отделе. В ней выделяют орбитальную верхнюю и палпебральную нижнюю части. Эти две части железы разделены сухожилием мышцы, поднимающей верхнее веко.
Орбитальная часть слезной железы находится в специальной костной ямке в верхне-наружной стенке глазницы. В сумме в верхнем конъюнктивальном своде открываются около 10 выводных протоков главных слезных желез.
Кровоснабжается слезная железа слезной артерией, ветвь глазной артерии. Отток крови осуществляется через слезную вену.
Основная роль в регуляции продукции слезной жидкости принадлежит парасимпатическим нервным волокнам в составе лицевого нерва. Слезная железа также иннервируется ветвями тройничного нерва и симпатическими волокнами от верхнего шейного симпатического узла.
К добавочным железам, участвующим в образовании слезы, относятся 3 группы желез.
- Железы с жировым секретом: мейбомиевы железы, находящиеся на хрящевой пластинке, и железы Цейса, находящиеся в области волосяных фолликулов ресниц.
- Железы с водным секретом: железы Краузе в конъюнктиве хряща, железы Вольфринга в конъюнктиве хряща и на краю хрящевой пластинки; железы Молля в области волосяных фолликулов ресниц.
- Железы со слизистым секретом: бокаловидные клетки и гранулосодержащие железы, находящиеся в конъюнктиве глазного яблока и хряща; Крипты Генле, располагающиеся в складках конъюнктивы; железы Манца, находящиеся в лимбальной конъюнктиве.
Слезоотводящие органы
Отток слезной жидкости обеспечивается сложной системой анатомических образований.
Узкая полоска слезы между задней поверхностью ребра века и глазным яблоком, называется слезным ручьем. Слезная жидкость далее скапливается в виде слезного озерца у внутреннего угла глаза, где находятся слезные точки, которые вы легко можете увидеть, — верхняя и нижняя соответственно векам.
Эти точки открывают вход в слезные канальцы, которые несут слезу, чаще объединившись, в слезный мешок, который продолжается книзу в носослёзный канал. Этот канал открывается отверстием уже внутри носа.
Поэтому при закапывании определённых лекарств иногда ощущается их вкус: они с током слезы попадают в нос, а затем и в рот.
Слезные канальцы вначале имеют вертикальный ход около 2 мм длиной, а затем продолжаются в горизонтальном направлении (8 мм). Основной отток слезы – 70%- происходит черех нижний слезный каналец.
Слезные канальцы открываются общим канальцем в слезный мешок. В месте входа общего слезного канальца в слезный мешок находится слизистая складка – клапан Розенмюллера, который препятствует обратному току, рефлюксу, слезы из мешка.
Слезный мешок длиной 5-10 мм располагается вне полости глазницы в костной слезной ямке между двумя передним и задним костными слезными гребнями. Отток слезы из слезного озерца происходит по насосному механизму: при моргании под действием градиента давления, созданному орбикулярной мышцей и фасцией слезного мешка, слеза оттекает через слезные канальцы в слезный мешок, а затем и в носослезный канал.
Открывается носослезный проток в нижнем носовом ходу, при этом он частично прикрыт слизистой складкой — клапаном Хаснера. Обструкция на пути носослезного протока может привести к растягиванию и последующему воспалению слезного мешка.
Симптомы поражения
Поражения слезных органов разнообразны.
Ощущение сухости, жжения, чувство инородного тела, «песка» в глазу может встречаться при гипофункции слезной железы, когда вырабатывается недостаточное количество столь важной и необходимой для глаза слезы. А слезотечение, наоборот, может наблюдаться при нарушении оттока слезной жидкости. Причём причина нарушения оттока слеза может находиться на любом уровне: от внутреннего края нижнего века и проходимости слезных точек, до состояния слезных канальцев или носослезного канала.

Наиболее часто при хронической задержке оттока слезной жидкости воспаляется слезный мешок, при этом появляется припухлость и покраснение у внутреннего края глаза. Сама слезная железа воспаляется чаще при специфических поражениях железистых органов.
Диагностика
Наружный осмотр дает представление о положении и состоянии век. Пальпация области слезного мешка может быть болезненной при его воспалении. При выворачивании верхнего века палпебральная часть слезной железы становится доступной для внешнего осмотра за щелевой лампой. Дальнейшая биомикроскопия глаза позволяет оценить состояние слезных точек, степень увлажнения конъюнктивы и роговицы. Проба с бенгальским розовым (специальный краситель) поможет выявить нежизнеспособные эпителиальные клетки, возникшие как результат недостаточности функции слезных желез.
Для оценки проходимости слезных каналов проводят промывание слезных путей, при этом в норме стерильная вода, введенная в слезную точку попадает в нос, рот. Проба с флюоресцеином также призвана оценить проходимость слезоотводящей системы, при этом в норме закапанный в конъюнктивальный мешок флюоресцеин – специальный краситель – через несколько секунд выделяется из полости носа.
При подозрении на нарушение проходимости слезных путей выполняют рентгенологическое исследование со специальным контрастным веществом, которое точно покажет уровень и степень обструкции органов оттока слезы (контрастная дакриоцистография).
Для оценки скорости продукции слезной жидкости проводят тест со специальными полосками, которые закладывают за нижнее веко и по скорости их смачивания слезой определяют функциональное состояние слезной железы (Проба Ширмера). При скорости смачивания менее 1мм в минуту секреция слезных желез считается нарушенной.
Применение некоторых лекарственных препаратов может ухудшать продукцию слезной жидкости.
Лечение
Лечение зависит от причины, вызвавшей заболевание.
При нарушении продукции слезной жидкости с выяснением и лечением непосредственных причин чаще всего назначается заместительная терапия в виде регулярных инстилляций препаратов аналогов слезной жидкости. Для более долгого присутствия слезы, пути оттока, а именно слезные точки могут специально закупоривать определёнными «пробками».
При воспалительных заболеваниях слезоотводящих путей и нарушении их проходимости назначается противовоспалительная терапия или проводится хирургическое лечение с дальнейшим восстановлением путей оттока в виде бужирования или хирургических операций.
При стойком нарушении проходимости носослезного канала проводят операцию дакриоцисториностомию, когда выполняют анастомоз – прямое сообщение между слезным мешком и носовой полостью через разделяющую их костную стенку.
МОЛОЧНЫЕ ОРГАНЫ И ИХ ЗАБОЛЕВАНИЯ
Анатомия слезных органов
Слезные органы состоят из слезной железы, образующей слезу, и органов, проводящих ее, слезного пути.
Слезная железа (glandula lacrimalis) лежит во фронтальной части наружно-верхнего сегмента глазницы, в одноименной ямке (fossa glandulae lacrimalis). Сухожилие мышцы, поднимающей верхнее веко, разделяет слезную железу на глазничную и пальпебральную части.В конъюнктивальном мешке открываются выводные каналы глазничной и пальпебральной частей слезной железы. В слизистой оболочке конъюнктивы имеются добавочные слезные железы железы Краузе и Вальдейера.
Слезная железа иннервируется слезным нервом (n. Lacrimalis) ветвью тройничного нерва, которая имеет в составе секреторные волокна. Слезная железа имеет симпатическую иннервацию. Симпатичные волокна попадают в железу с сосудами из переплетения возле внутренней сонной артерии.
Секрет слезной железы — слеза (lacrimae) прозрачная, немного опалесцирующая жидкость. Помимо незначительного количества белка и минеральных солей, он содержит лизоцим, обладающий сильным бактерицидным действием.
В нормальных условиях количество слез, выделяемых дополнительными железами Краузе, достаточно для увлажнения глазного яблока. Основная слезная железа начинает функционировать, когда она повторно раздражается в результате заболевания глаз под воздействием психических моментов (плач).
Слезный ход состоит из слезной точки, слезных канальцев, слезного мешка и носослезного протока, который открывается в полости носа в нижнем носовом ходу, под нижними носовыми раковинами.
Слезная точка — это два отверстия, расположенные рядом с задним краем каждого века, возле внутреннего конуса. Слезный каналец соединяет точку со слезным мешком. Он проходит сначала вертикально, затем горизонтально и попадает в слезный мешок.
Слезный мешок лежит в слезной ямке, образованной слезной костью и лобным отростком верхней челюсти.Верхняя часть мешка, глазное дно, простирается над медиальной пальпебральной ногой. Нижний конец продолжается как носослезный канал.
Болезни слезных органов
Воспаление дакриоаденита слезной железы, как правило, двустороннее. Начинается с резких болей и припухлости внешней части верхнего века, в области слезной железы, а также слезотечения. Заболевание иногда сопровождается смещением глаза к низу и внутрь, возникает диплопия.При прорисовке верхнего века хорошо видна пальпебральная часть слезной железы, выступающая вперед в переходной складке. Клиническое течение заболевания доброкачественное, инфильтрат рассасывается в течение 10-15 дней, но у ослабленных пациентов может привести к образованию абсцесса брюшной полости и даже флегмоны орбиты. Как правило, заболевание сопровождается повышением температуры тела.
Этиология. Воспаление слезной железы — осложнение инфекционных заболеваний, таких как грипп, ангина, пневмония.Более частый двусторонний острый дакриоаденит наблюдается при паротите. Довольно часто к заболеванию присоединяется орхит.
Лечение. Проводится лечение общего заболевания (антибиотики, сульфаниламиды, анальгетики, антигистаминные препараты). Местно применяют физиотерапию (сухое тепло, УВЧ-терапия), промывание конъюнктивального мешка теплыми антисептиками и анестетиками, нанесение мазей с антибиотиками и сульфаниламидами. При абсцессе проводится вскрытие.
Воспаление слезного мешка дакриоцистит. При воспалительных процессах в слизистой оболочке носослезного протока, а также различных процессах в носу, например, гиперплазии слизистой оболочки, процессах атрофии в ней и носослезном протоке, отклонении носовой перегородки, образовании полипов, носослезный проток сужается или расширяется. полностью закрыта. Микрофлора, которая попадает в слезный мешок со слезой, распространяется и раздражает его стенки, слизистая оболочка которых начинает выделять секрет, мешок полон слизистых, слизисто-гнойных или только гнойных выделений.Развивается хроническое воспаление слезного мешка (дакриоцистит хронический). При надавливании на область слезного мешка из слезной точки выделяется гнойное содержимое. Глаз всегда увлажнен. Края век, конъюнктива, слезные чешуйки и полулунная складка, как правило, краснеют. При длительном течении болезни слезный мешок тянется на (ectasia sacci lacrimalis) на , у внутреннего угла глаза становится заметной опухоль. Со временем слизистая мешка может атрофироваться и путь к канальцам может закрыться, в результате образуется запертый мешок, наполненный жидкостью, которая не опорожняется при гидропсии слезного мешка под давлением (hidrops sacci lacrimalis).
Нередко воспаление выходит за пределы мешочка на окружающие его ткани, вызывая его острое воспаление флегмоны слезного мешка. Появляются покраснение и отек кожи в области мешочка, которые затем распространяются на веки, щеку и соответствующую сторону носа. За несколько дней опухоль размягчается и наружу прорывается гной. Возникающий после вскрытия свищ закрывается редко, чаще остается (fistula sacci lacrimalis).
Воспаление слезного мешка опасно для глаза, так как при малейшем повреждении эпителия роговицы может развиться язвенная болезнь роговицы.
Лечение. При незначительных выделениях из мешка рекомендуется промыть слезные протоки 1-2 раза, если они были закупорены сгустком слизи. Когда стирка не дает эффекта, следует провести операцию.
Обычно используется дакриоцисториностомия, которая обеспечивает соединение мешка с носовой полостью.
Дакриоцистит новорожденных. Нижний конец носослезного протока в антенатальном периоде закрыт тонкой мембраной, которая исчезает незадолго до рождения.Если этого не происходит, возникает дакриоцистит. Легкое давление на слезный мешок вызывает отток гнойных выделений из нижней точки.
Лечение. Один-два раза в день выдавливать содержимое из мешочка (нисходящий массаж) и промывать глаза раствором борной кислоты, закапывать 20% раствор сульфацилнатрия или антибиотики. Если в течение недели нагноение не прекратилось, следует провести зондирование слезных протоков.
Следовательно, заболевание добавочного аппарата глаза может привести к тяжелым поражениям глазного яблока, особенно роговицы, поэтому их следует вовремя вылечить и устранить.

Дата: 21.12.2014; просмотр: 1033
.
Слезные органы — это … Что такое Слезные органы?
слезный — / lak reuh meuhl /, прил. 1. слезный (по умолчанию 1–3). 2. Также слезоточивый. Анат. относящиеся к органам, выделяющие слезы, или расположенные рядом с ними. п. 3. См. Слезную кость. [1535 45; var. ЛАХРИМАЛА] * * *… Универсал
слезное — н. слезная кость, кость внутреннего угла глаза (анатомия) прил. слез или относящихся к слезам; слезы, выделяющие слезы; органов, выделяющих слезы (анатомия)… Современный английский словарь
слезный — прил.& n. (также слезный, слезный) прил. 1 литературный или для слез. 2 (обычно как слезное) Анат. обеспокоен выделением слезы (слезный канал; слезный проток). п. 1 = слезная ваза. 2 (в пл.) (Ус. Как слезные) слезные органы.…… Полезный английский словарь
нервная система человека — ▪ анатомия Система введения, которая передает стимулы от сенсорных рецепторов к головному и спинному мозгу и передает импульсы обратно в другие части тела.Как и у других высших позвоночных, нервная система человека имеет два основных…… Universalium
Краткое изложение анатомии человека — См. Также: Указатель статей по анатомии Анатомия человека, раздел анатомии, представляет собой научное исследование морфологии взрослого человека. Он подразделяется на макроанатомию и микроскопическую анатомию. Общая анатомия (также называемая топографической…… Wikipedia
Кость — Эта статья о скелетном органе.Для использования в других целях, см Кость (значения) и Кости (значения). О тканях см. Костная ткань. Рисунок бедренной кости человека Кости — это жесткие органы, которые составляют часть эндоскелета…… Wikipedia
Мышцы — это ткань тела, которая в первую очередь выполняет функцию источника энергии. В теле есть три типа мышц. Мышца, отвечающая за подвижность конечностей и внешних частей тела, называется «скелетной мышцей». Сердце…… Медицинский словарь
глаз человека — ▪ анатомия Введение специализированный орган чувств, способный воспринимать зрительные изображения, которые затем передаются в мозг.Анатомия зрительного аппарата Вспомогательные структуры глаза Орбита Глаз защищен от механических повреждений…… Универсал
свищ — Аномальный переход от одной эпителиальной поверхности к другой эпителиальной поверхности. [Л. труба, трубка] брюшная f. свищевой ход, соединяющий одно из внутренних органов брюшной полости… Медицинский словарь
глазные болезни — Введение в любые заболевания или расстройства, поражающие человеческий глаз (глаз, человека).В этой статье кратко описаны наиболее распространенные заболевания глаза и связанных с ним структур, методы, используемые при обследовании и диагностике, а также…… Универсальный
Парасимпатическая нервная система — Парасимпатическая нервная система (PSNS) — это отдел вегетативной нервной системы (ANS), наряду с симпатической нервной системой (SNS) и кишечной нервной системой (ENS или NS кишечника). ВНС — это подразделение периферической нервной системы…… Википедия
Слезная железа и ее роль в развитии синдрома сухого глаза
Человеческая слезная пленка представляет собой трехслойное покрытие поверхности глаза, и потеря или уменьшение любого слоя этой пленки может привести к синдрому нечеткости зрения и жгучая боль в глазах, известная как сухость глаз. Слезная железа и добавочные железы обеспечивают множество компонентов слезной пленки, в первую очередь водную. Дисфункция этих желез приводит к потере влаги и других продуктов, необходимых для поддержания и здоровья глазной поверхности, что приводит к сухости глаз и потенциальной серьезной патологии поверхности.В этой статье мы рассмотрели продукты слезной железы, болезни, поражающие железы, а также исторические и новые методы лечения синдрома сухого глаза, направленные на дисфункцию слезной железы.
1. Введение
Пленка слезы человека покрывает переднюю поверхность глаза и состоит из трех отдельных слоев: внутреннего муцинового покрытия, среднего водного компонента и липидного покрытия. Традиционно считалось, что муциновый слой происходит из бокаловидных клеток конъюнктивы, водный компонент — из слезной железы, а липидный слой — из мейбомиевых желез [1–3].Последние достижения в протеомике немного изменили этот взгляд на слезную пленку, идентифицировав муцин как продукт бокаловидных клеток, но также и слезной железы [4]. Трехслойная слезная пленка препятствует проникновению патогенов на поверхность глаза, обеспечивает интерфейс воздух-ткань для газообмена и поставляет необходимые питательные вещества и метаболиты для поддержания прозрачной и бессосудистой роговицы. Слезная железа вносит множество компонентов в слезную пленку и была центром многих исследований, включая многочисленные продукты, которые сейчас проходят клинические испытания.В этой статье мы рассматриваем анатомию, физиологию и нормальные продукты слезной железы с точки зрения их роли в заболеваниях сухого глаза. Мы также рассмотрели конкретные причины патологии слезной железы, такие как старение, курение, аутоиммунные заболевания и инфекции. Наконец, подробно описаны исторические и новые методы лечения синдрома сухого глаза, связанного с дисфункцией слезной железы, с упором на хирургические подходы.
2. Анатомия, физиология, иннервация и гистология
Правильный обзор анатомии слезной железы и придаточных слезных тканей важен для понимания патофизиологии синдрома сухого глаза и вторичных причин сухого глаза.
2.1. Анатомия, кровоснабжение, иннервация
Эмбриологически главная слезная железа развивается из наружного кармана конъюнктивы. Добавочные слезные железы развиваются несколько позже основной слезной железы [5]. Главная слезная железа расположена надвисочно в глазнице внутри слезной ямки лобной кости. Грубо говоря, железа представляет собой розовато-серую структуру, состоящую из небольших долек, перемешанных с перегородками соединительной ткани, и без настоящей капсулы (рис. 1).Его внешний вид можно принять за преапоневротический жир. Железа разделена на две доли, глазничную и глазную доли, боковым рогом апоневроза поднимающего мышцы. Хотя и разделен, разделение неполное из-за задней стенки паренхимы между долями [5]. Железа ограничена спереди глазничной перегородкой и преапоневротической жировой подушечкой, сзади глазничным жиром, медиально межмышечной мембраной между верхними и боковыми частями прямых мышц живота и латерально костью (Рисунок 2).Размер главной слезной железы несколько варьируется, из них глазничная доля больше. Железа в среднем составляет около 20 мм в длину и 12 мм в ширину, а толщина глазничной и глазной долей составляет 5 мм и 3 мм соответственно [6, 7]. Глазная доля лежит под апоневрозом поднимающего мышцы в субапоневротическом пространстве Джонса [5]. Железа поддерживается конъюнктивой, межмышечными мембранами, ее лицевыми прикреплениями к связке Уитнолла и рогом, поднимающим мышцы (рис. 2 и 3).
Слезная железа — экзокринная железа, похожая на молочную железу и слюнную железу [7]. Железа состоит из долек, разделенных рыхлой соединительной тканью (рис. 1). Ацинусы выстланы столбчатыми секреторными клетками, которые, как было показано, секретируют мукополисахариды, подразумевая, что железа представляет собой модифицированную слизистую железу [5]. Каждая долька слезной железы состоит из множества ацинусов и внутрилобулярных протоков, которые впадают примерно в 8–12 выводных протоков или канальцев.Протоки глазничной и глазной долей впадают в надвисочный свод конъюнктивы, примерно на 5 мм выше латеральной границы предплюсны [8]. Протоки глазничной доли проходят через паренхиму глазной доли, делая проксимальные секреторные протоки уязвимыми для дистального повреждения [5, 7, 8].
Артериальное кровоснабжение слезной железы происходит из слезной ветви глазной артерии, ветви подглазничной артерии, а иногда и из ветви возвратной менингеальной артерии.Слезная артерия проходит через железу, питая верхнее и нижнее веко. Слезная вена следует по ходу артерии и впадает в верхнюю офтальмологическую вену.
Железа иннервируется как миелинизированными, так и немиелинизированными волокнами, отходящими от тройничного нерва, лицевого нерва и симпатической иннервацией от верхнего шейного ганглия [5]. Стимуляция глазной поверхности активирует слезоотделение основной слезной железой (рефлекторное слезотечение). Слезный нерв — это сенсорная ветвь глазного тройничного нерва (V 1 ), обеспечивающая сенсорный (афферентный) путь.Этот слезный нерв проходит по надвисочной орбите и входит в железу вместе с основными сосудами. Этот нерв проходит через железу и иннервирует поверхностные структуры век. Симпатические нервы проходят по слезной артерии вместе с парасимпатическими нервами в скуловом нерве [5].
Эфферентный путь берет свое начало от парасимпатических волокон верхнего слюнного ядра моста, которые выходят из ствола мозга вместе с лицевым нервом. Слезные волокна отходят от лицевого нерва в качестве большого поверхностного каменистого нерва и направляются к клиновидно-небному ганглию, чтобы присоединиться к скуловому нерву.Скуловой нерв выходит на орбиту на 5 мм кзади от передней границы нижней глазничной щели. Перед разделением на скулово-височную и скулово-лицевую ветви скуловой нерв может отдавать слезную ветвь, которая может анастомозировать с ветвью слезного нерва или самостоятельно перемещаться по периорбите [5]. Неясно, присутствует ли анастомоз между скулово-височным и слезным нервом равномерно [8]. Считается, что роль симпатической нервной системы в стимуляции базальной секреции слезы, но ее роль в слезотечении до конца не изучена.Гипосекреция слезной железы наблюдается при синдромах центральной вегетативной дисфункции, таких как синдром Райли-Дея [9].
Примерно 20 желез Краузе расположены в верхнем своде конъюнктивы и примерно вдвое меньше — в нижнем своде. Железы Вольфринга находятся вдоль немаргинальной границы обеих пластин предплюсны (рис. 2 и 3) [5]. Добавочные слезные железы также могут быть обнаружены в карункуле и полулунной складке. На добавочные железы приходится примерно 10% всей секреторной массы слезной железы [8].Хотя добавочные слезные железы Краузе и Вольфринга структурно и гистологически сходны с основной слезной железой и могут развивать идентичные типы метаплазии, они различаются по своей иннервации [7]. Дополнительные слезные железы, хотя и сильно иннервируются, лишены парасимпатической иннервации [5], и большая часть иннервации не идентифицирована [8]. Джонс утверждает, что основная слезная железа отвечает только за рефлекторное слезотечение, а добавочные железы Крауса и Вольфринга обеспечивают базальную секрецию слезы [10].Это различие обсуждалось. Объем слез, выделяемых этими железами, неясен. Исследования показывают неоднозначные результаты относительно того, способны ли добавочные железы обеспечивать адекватный объем слезной жидкости для предотвращения сухого кератоконъюнктивита [7].
2.2. Патология
Отмеченные возрастные изменения слезной железы включают атрофию паренхимы желез, увеличение интерстициальной соединительной ткани, повышение содержания жира в железистой ткани и секреторных клетках эпителия, а также повышение содержания лимфоцитов в железе, включая плазматические клетки [11–13] .Частота и равномерность этих изменений не согласованы
.ЗАБОЛЕВАНИЙ ВЕК, ЖЕЛЕЗНЫХ ОРГАНОВ, КОНЬЮНКТИВЫ И
- Ресурс исследования
- Проводить исследования
- Искусство и гуманитарные науки
- Бизнес
- Инженерная технология
- Иностранный язык
- История
- Математика
- Наука
- Социальная наука
Лучшие подкатегории
- Продвинутая математика
- Алгебра
- Базовая математика
- Исчисление
- Геометрия
- Линейная алгебра
- Предалгебра
- Предварительный расчет
- Статистика и вероятность
- Тригонометрия
- другое →
Лучшие подкатегории
- Астрономия
- Астрофизика
- Биология
- Химия
- Науки о Земле
- Наука об окружающей среде
- Науки о здоровье
- Физика
- другое →
Лучшие подкатегории
- Антропология
- Закон
- Политология
- Психология
- Социология
- другое →
Лучшие подкатегории
- Бухгалтерский учет
- Экономика
- Финансы
- Менеджмент
- другое →
Лучшие подкатегории
- Аэрокосмическая техника
- Биоинженерия
- Химическая инженерия
- Гражданское строительство
- Компьютерные науки
- Электротехника
- Промышленное проектирование
- Машиностроение
- Веб-дизайн
- другое →
Лучшие подкатегории
- Архитектура
- Связь
- Английский
- Гендерные исследования
- Музыка
- Исполнительское искусство
- Философия
- Религиоведение
- Письмо
- другое →
Лучшие подкатегории
- Древняя история
- Европейская история
- История США
- Всемирная история
- другое →