причины, симптоматика, диагностика и способы лечения
Болезнь Симмондса (гипоталамо-гипофизарная недостаточность, кахексия гипофизарная) развивается вследствие поражения ядер гипоталамуса, а также функций передней доли гипофиза. В последнее время все реже диагностируется данная патология, однако она представляет серьезную опасность для жизни пациента. Какие же особенности данного заболевания, причины и способы лечения? Рассмотрим их более подробно.
Особенность болезни Симмондса


Впервые заболевание было описано в начале прошлого века врачом Глинским, затем Симмондсоном. Было доказано, что симптомы нарушения проявляются из-за дистрофии гипофиза, когда прекращается выработка гормонов в гипофизе.
Позднее Шиен описал особенности патологии, возникающей после тяжелых родов при большой кровопотере и коллапсе. Ученый выяснил, что истощение, исчезновение половых признаков и другие симптомы гипофизарной кахексии зависят от дистрофии гипофиза. Это происходит вследствие кровоизлияний в мозг, кровотечений, воспалительных процессов в женском организме после родов.
Синдром Симмондса-Шиена развивается при гибели более 90% клеток гипофиза (его передней доли), продуцирующих гормоны. В большинстве случаев это заболевание выявляют у женщин до 40 лет. Мужской организм менее подвержен развитию патологии.
Болезнь Симмондса обычно протекает в хронической форме и вызывает недостаточность функций щитовидной железы (гипотиреоз), надпочечников и половых желез. У пациента наблюдается общая слабость, анемия, стремительное истощение, выпадение волос, угасание половых функций, психические расстройства, быстрое старение.

Причины
Болезнь Симмондса (тотальный гипопитуитаризм) может развиться в результате следующих причин:
- Опухолевый процесс в передней доли гипофиза.
- Инфекционные заболевания головного мозга.
- Массивные кровопотери (операционного, желудочного, послеродового, септического и других типов).
- Кровоизлияния в мозг после черепно-мозговой травмы.
- Патологии гипофиза или щитовидной железы.
- Менингоэнцефалит.
- Вирусные инфекции.
- Туберкулез.
Патология также может возникнуть вследствие лучевой терапии, которая проводится для лечения опухоли гипофиза.

Симптомы
Гипоталамо-гипофизарная недостаточность на ранней стадии сопровождается следующими симптомами:
- Сухость, истончение кожи.
- Остановка роста, поседение и выпадение волос (в т. ч. в зоне лобка и подмышечных впадинах).
- Гиперпигментация кожи на лице.
- Акроцианоз.
- Угасание функции сальных желез.
- Разрушение, а также выпадение зубов.
- Изменение цвета кожи в области сосков и промежности.
При снижении выработки ТТГ развивается гипотиреоз, для которого характерны:
- Снижение частоты сердечных сокращений.
- Понижение АД.
- Апатия.
- Психические нарушения, снижение способностей (умственных), галлюцинации.
- Слабость, чувство зябкости, тремор конечностей.
- Нарушения зрения и слуха.
- Атония желудочно-кишечного тракта, тошнота, рвота, запоры.
- Патологические изменения в половой сфере.
Дисфункции половой сферы проявляются атрофией половых органов, снижением либидо, прекращением менструаций, уменьшением размера груди, остановкой эстрогенной активности во влагалищных мазках.
Некоторые признаки болезни Симмондса (истощение, апатия, сбои менструального цикла и т.п.) схожи с симптомами нервной анорексии. Однако нарушения при анорексии наблюдаются в эндокринных железах, тогда как при гипофизарной кахексии отмечаются патологии структуры гипофиза.
Болезнь Симмондса вызывает стремительное старение организма и необратимые процессы его многих органов и систем. Женщина в возрасте 30 лет может иметь вид 60-летней.

Диагностика

Для диагностирования болезни Симмондса эндокринолог, взяв во внимание визуальные признаки недуга, назначает обследование, которое включает:
- Тест с рилизинг-гормонами.
- Анализы биологически жидкостей (крови и мочи).
- Рентгенография черепа.
- МРТ.
- КТ.
Анализ крови на женские гормоны или исследование на мужские половые гормоны обычно выявляет снижение секреции гонадотропинов, а также массовой доли солей натрия и хлора.
Нередко для уточнения диагноза и определения оптимального курса лечения пациента направляют на консультацию к нейрохирургу, венерологу, фтизиатру.
Лечение


Терапевтические мероприятия для больных с синдромом Симмондса-Шиена направлены на настройку гормонального баланса, а также устранение болезней, которые привели к развитию патологии.
Обычно лечение пациентов с гипоталамо-гипофизарной недостаточностью проходит в условиях стационара, в палате интенсивной терапии.
В случае, если недуг спровоцирован опухолью, применяют хирургическое ее удаление, лучевую методику или криотерапию.
Противовоспалительные средства показаны, когда причиной заболевания являются воспалительные процессы.
Заместительная терапия включает применение таких медпрепаратов:
- Префизон.
- Кортикотропин.
- Тиреоидин.
- Тиреокомб.
- Трийодтиронин.
- Гонадотропины.
- Половые гормоны.
В течение всего периода гормональной терапии врач держит под контролем концентрацию гормонов в организме пациента.

Усилить действие медикаментов помогает соблюдение специальной диеты. Она предполагает употребление пищи, богатой полиненасыщенными жирами, а также белками. Рекомендуют расширить рацион овощами, фруктами. Готовить еду лучше щадящими методам (на пару, отваривать, запекать).
Дополнительно назначают поливитаминные комплексы и биодобавки, которые помогают лучшему усвоению гормонов.
Курение и употребление алкоголя во время лечения не рекомендуется.
Прогноз
Успешность лечебных мер при гипоталамо-гипофизарной недостаточности зависит от причин, вызвавших патологию, а также от своевременности обращения в медучреждение.
Без получения квалифицированной врачебной помощи у больного с синдромом Симмондса-Шиена из-за острой надпочечниковой недостаточности может наступить смерть. Поэтому очень важно как можно раньше выявить болезнь и начать лечение.
Полного выздоровления, как правило, добиться не удается. Поэтому лечение болезни показано пациенту на протяжении всей жизни, независимо от первопричины недуга.
Поделиться ссылкой:
Синдром Шихана — причины, симптомы, диагностика и лечение

Синдром Шихана — нейроэндокринное расстройство, вызванное гибелью клеток гипофиза вследствие осложненных родов или аборта. Проявляется снижением секреции молока вплоть до полного прекращения, олигоменореей и аменореей, отечностью тела, ломкостью волос и ногтей, головокружениями, обмороками, слабостью, быстрой утомляемостью, гиперпигментацией кожи. Для диагностики используют анализ уровня гормонов гипофиза, щитовидной железы, яичников, надпочечников, прицельную рентгенографию черепа, КТ, МРТ. Схема лечения синдрома Шихана предполагает назначение заместительной гормонотерапии, симптоматических противоанемических и анаболических средств.
Общие сведения
Синдром Шихана является второй по частоте причиной возникновения гипопитуитаризма во взрослом возрасте. Заболевание впервые описано в конце XIX века, названо в честь британского ученого Гарольда Лиминга Шихана, установившего связь между некрозом аденогипофиза и тяжелой кровопотерей в родах в 1937 году. Распространенность клинически выраженного заболевания не превышает 0,1%, в бедных и развивающихся странах этот показатель выше, например, в Индии послеродовый гипопитуитаризм определяется у 2,7-3,9% рожениц старше 20 лет. Легкие формы расстройства могут не распознаваться, часто расцениваются как гипофункция щитовидной железы или вегетососудистая дистония по гипотоническому типу. При массивных кровотечениях после родов и абортов признаки гипопитуитаризма определяются у 40-45% женщин. Болезнь Шихана развивается у 25% пациенток, потерявших в родах до 800 мл крови, у 50% рожениц с кровопотерей до 1 л и у 65-67% — с потерей более 1 л крови.
Синдром Шихана
Причины синдрома Шихана
Морфологическая основа для развития послеродового гипопитуитаризма — гибель клеток аденогипофиза с последующим развитием гормональной недостаточности. Деструктивно-некротические процессы в гипофизарной ткани обычно связаны с нарушением кровоснабжения железы, компенсаторно увеличивающейся во время беременности. Непосредственными причинами артериальной гипотонии, приводящей к необратимым повреждениям клеток гипофиза, являются:
- Массивные кровопотери. Критичным для развития синдрома объемом потерянной крови считается 800-1000 мл. Угрожающие акушерские кровотечения наблюдаются при внематочной беременности, преждевременной отслойке, предлежании или приращении плаценты, гипотонии матки, родовом травматизме (разрыве матки или ее шейки, влагалища, промежности).
- Инфекционно-токсический шок. Выраженные микроциркуляторные нарушения при септическом шоке возникают под действием эндо- и экзотоксинов микробных агентов. Значительное бактериальное обсеменение возможно при длительном безводном периоде в результате преждевременного излития околоплодных вод, хориоамнионите, послеродовом эндометрите, перитоните, сепсисе.
- ДВС-синдром. Генерализованное внутрисосудистое свертывание крови с тромбозом сосудистого русла и коагулопатическим кровотечением вызывает тяжелые ишемические нарушения в различных органах, в том числе гипофизе. ДВС развивается на фоне кровопотерь, шоковых состояний, эмболии околоплодными водами и иммунных конфликтов, усугубляет их течение.
Предрасполагающими факторами к возникновению болезни Шихана являются гестоз, протекающий с повышенным артериальным давлением и нарушением функции почек, идиопатические и вторичные тромбоцитопении, артериальная гипертония и симптоматические артериальные гипертензии, выраженная почечная недостаточность. В группу риска также входят пациентки с многоплодной беременностью и стремительными родами.
Патогенез
Ключевое звено в развитии синдрома Шихана — несоответствие между потребностью гипофиза в кровоснабжении и объемом поступающей крови. У беременных отмечается физиологичное увеличение размеров гипофизарной ткани на 120-136%, связанное с необходимостью вынашивания плода и подготовки организма женщины к родам. В первую очередь гипертрофируются и гиперплазируются лактотропоциты — клетки, секретирующие гормон пролактин, под действием которого развивается и готовится к выработке молока ткань молочных желез. При этом кровоток в органе остается неизменным, поэтому гипофиз становится особенно чувствительным к нарушениям кровообращения. Гиповолемические и коагулопатические кровотечения, возникающие во время родов, приводят к дефициту кровоснабжения железистой ткани, что сопровождается вазоконстрикцией и последующим белым инфарктом с коагуляционным некрозом. В результате гибели клеток прекращается выработка гормонов передней доли гипофиза, что формирует типичную клиническую картину болезни Шихана.
Классификация
Систематизация форм послеродового гипопитуитаризма осуществляется с учетом тяжести клинической картины и степени повреждения аденогипофиза. По выраженности симптоматики заболевание бывает легким, средним и тяжелым. На основании глубины поражения железистой ткани современные специалисты в сфере акушерства и гинекологии выделяют следующие варианты синдрома Шихана:
- Глобальный. Из-за необратимых повреждений отсутствует или резко снижена секреция тиреотропного гормона, гонадолиберинов, АКТГ с выпадением соответствующих функций.
- Частичный. Секретирующая ткань частично сохранена, вследствие ее деструкции отмечается тиреотропная, гонадотропная и адренокортикотропная недостаточность.
- Комбинированный. Разрушение гипофизарной ткани привело к нарушению работы пары желез внутренней секреции (надпочечников и щитовидной или половых и щитовидной).
Степень тяжести синдрома напрямую связана с выраженностью повреждений гипофиза: легкая форма расстройства возникает при деструкции 60-70% клеток аденогипофиза, клинические повреждения средней тяжести становятся заметными при разрушении более 80% гипофизарной ткани, гибель 90% клеток сопровождается тяжелой питуитарной недостаточностью.
Симптомы синдрома Шихана
В зависимости от глубины деструктивных процессов заболевание дебютирует сразу или в течение нескольких месяцев после родов. Зачастую первым признаком послеродового гипопитуитаризма становится инволюция грудных желез и нарушение секреции молока (гипогалактия, агалактия). В последующем клиническая картина синдрома дополняется другими проявлениями нейроэндокринной недостаточности. При легком течении заболевания количества секретируемого молока недостаточно для удовлетворения пищевых потребностей младенца. Женщина периодически испытывает головные боли, жалуется на быструю утомляемость, головокружения, возникающие на фоне падения артериального давления.
Болезнь Шихана средней тяжести проявляется полным отсутствием молока, постоянным упадком сил, сонливостью, снижением памяти, склонностью к обморочным состояниям. У пациентки отмечается отечность, увеличивается масса тела, возникают запоры. Несмотря на отсутствие грудного вскармливания, месячный цикл восстанавливается не сразу, менструации становятся скудными и укорачиваются до 2-3 дней (олигоменорея). При тяжелом течении клиника усугубляется стойкой аменореей, генерализованными отеками всего тела, снижением веса. Молочные железы и наружные половые органы гипотрофируются. Женщины жалуются на ломкость ногтей, выпадение волос. Кожа приобретает ровный бронзовый оттенок.
Осложнения
Характерным последствием средней и тяжелой форм синдрома Шихана является терапевтически резистентная анемия. В наиболее тяжелых случаях гормональная недостаточность, возникающая при послеродовом гипопитуитаризме, осложняется глубоким угнетением функций нервной, дыхательной, сердечно-сосудистой и других систем вследствие гипопитуитарной или гипотиреоиодной комы, развития синдрома Уотерхауса-Фридериксена (острой надпочечниковой недостаточности). Нарушение гонадотропной функции гипофиза приводит к преждевременной инволюции молочных желез, раннему климаксу, стойкому бесплодию.
Диагностика
Появление признаков нейроэндокринной недостаточности после недавних осложненных родов либо аборта является основанием для детального исследования функции гипофиза. Диагностический поиск при подозрении на синдром Шихана направлен на оценку состояния и функциональных возможностей гипофизарной ткани. Наиболее информативными для постановки диагноза послеродового гипопитуитаризма считаются:
- Исследование содержания гормонов. О нарушении секреторной функции аденогипофиза свидетельствует снижение концентрации ТТГ, АКТГ, ФСГ, ЛГ, пролактина. Косвенным признаком недостаточного синтеза тропных гормонов является низкий уровень эстриола, трийодтиронина (Т3), тироксина (Т4), кортизола.
- Методы медицинской визуализации. Прицельный рентгенологический снимок турецкого седла позволяет выявить уменьшение размеров железы. Более подробную информацию о структуре и изменениях органа предоставляют томографические методики (МРТ, компьютерная томография).
В качестве дополнительных обследований рекомендованы анализ мочи на 17-кетостероиды, глюкозотолерантный тест (после сахарной нагрузки отмечается гипогликемическая кривая). Заболевание дифференцируют с опухолями гипофиза, энцефалитом, нейросаркоидозом, гипокортицизмом (болезнью Аддисона), гипотиреозом, вторичной гипофункцией яичников. При необходимости пациентку консультируют эндокринолог, невропатолог, нейрохирург, онколог.
Лечение синдрома Шихана
Основными задачами терапии послеродового гипопитуитаризма являются восстановление нормального гормонального фона и коррекция возможных симптоматических расстройств. Курс патогенетического лечения назначают с учетом формы и степени тяжести заболевания. Стандартная схема лечения предусматривает использование таких методов и подходов, как:
- Заместительная гормонотерапия. С учетом дефицита тропных гормонов пациенткам на постоянной основе или курсами назначают глюкокортикоиды, препараты щитовидной железы. До 45 лет при нарушении менструального цикла циклически применяют оральные контрацептивы.
- Симптоматические средства. Поскольку болезнь Шихана часто проявляется устойчивой к терапии анемией, показано периодическое использование препаратов железа под контролем общего анализа крови. Для обеспечения физиологичного белкового обмена рекомендованы анаболики.
Прогноз и профилактика
Ранняя диагностика и адекватное лечение (в большинстве случаев — пожизненное) позволяет существенно повысить качество жизни пациентки и исключить развитие опасных осложнений. Для профилактики синдрома Шихана рекомендуется планирование беременности, отказ от абортов. Своевременная постановка на учет в женской консультации, регулярные плановые осмотры акушера-гинеколога обеспечивают своевременное выявление осложнений беременности, генитальной и соматической патологии, способных привести к возникновению массивных акушерских кровотечений, ДВС-синдрома, ИТШ.
признаки, причины, симптомы, проведение диагностических исследований и лечение
Синдром Симмондса является прогрессирующим истощением. При этом заболевании у людей развиваются признаки гипокортицизма. То есть, наблюдается гипотония вместе с адинамией, анорексией, гипотиреозом, сухостью кожи, зябкостью, старческим видом, психической заторможенностью и снижением полового влечения.
Помимо всего прочего, у таких больных отмечается выпадение волос. В том числе, в подмышечном и лобковом районе. В молодом возрасте, при наличии этого синдрома, замедляется рост и процесс окостенения. Расстройство питания ведет к возникновению авитаминоза и анемии.

Истощение организма
Такие больные неустойчивы к инфекциям, вдобавок, в стрессовых ситуациях они очень легко впадают в гипопитуитарную кому в результате острого дефицита функций коры надпочечников.
Самым ярким признаком синдрома Симмондса Шиена является абсолютное истощение организма. В связи с этим, другим названием данной болезни является медицинский термин «гипофизарная кахексия». О причинах, симптомах, диагностике и лечении этой патологии далее пойдет речь в нашей статье.
Каков же механизм развития синдрома Шиена Симмондса?
Немного истории
Впервые это заболевание, которое в медицине также именуется гипофизарной кахексией, было описано Глинским еще в 1913 году. И только спустя один год данный синдром описал ученый С. Симмондс. С тех пор именно его именем впоследствии стали называть эту патологию.
Стоит отметить, что до того времени заболевание считалось проявлением других недугов. Его признавали синдромом кардинального истощения на фоне туберкулеза, сахарного диабета, прогрессирующего паралича и злокачественных опухолей. Симмондсом же было доказано, что гипофизарная кахексия появляется в результате дистрофии гипофиза и вследствие прекращения продуцирования им гормонов.
Несколько позже, в конце семидесятых, ученый Шиен описал симптоматику гипофизарной кахексии у представительниц слабого пола после тяжелых родов. Он выяснил, что столь крайнее похудение, наряду с исчезновением всех половых признаков и очень белой кожей, напрямую связано с дистрофией гипофиза из-за массивных кровопотерь, кровоизлияний в мозг, послеродового воспалительного процесса и сепсиса.

Дефицит гормонов
Причиной синдрома Симмондса является гипопитуитаризм, то есть дефицит тропных гормонов, которые вырабатываются гипофизом. Зачастую проявляется эта болезнь весьма массивно, охватывая работу всего организма в целом, но в первую очередь наблюдаются признаки гормонального нарушения, связанные с отсутствием определенных гормонов.
Идентификация этого синдрома определяется при нарушении синтеза семидесяти процентов гормонов. Как правило, при этом останавливается выработка гормонов переднего участка гипофиза.
Как ситуация обстоит в норме? Гормоны через кровь проникают в различные железы. К примеру, в надпочечники, яички, яичники и щитовидку. Дисфункция гипофиза провоцирует сбой гормональной выработки. Результатом оказывается нарушение работы различных органов и систем. К примеру, недостаток пролактина провоцирует агалактию — отсутствие молока у кормящих женщин.
Снижение веса
Недостаточное продуцирование гормонов надпочечниками способствует расстройству пищеварительной системы и снижению веса. На фоне этого может возникать тошнота, рвота, понижение выработки секретов желудка и кишечника, что ведет к резкому похудению.
Эта симптоматика должна быть дифференцирована с нервной анорексией. Дело в том, что при анорексии тоже часто наблюдается резкое похудание.

Первыми признаками этого синдрома являются потеря интереса к жизни после беременности и родов, появление апатии, постоянная усталость, а, кроме того, амнезия и сонливость. Возможны также и галлюцинации. Все это наблюдается на фоне стремительного похудения и выпадения волос.
Малое количество гормонов щитовидки в организме вызывает зябкость, наряду с расстройствами памяти и речи. Возможна также апатия и нарушение в работе сердечной и сосудистой системы.
Итак, далее выясним, какие факторы являются основными причинами для развития синдрома Симмондса Шихана.
Причины развития синдрома
Понижение количества половых гормонов вызывает половое нарушение и остеопороз. Помимо всего прочего, у таких пациентов могут также наблюдаться сильные головные боли и офтальмологические нарушения.
Основными причинами синдрома Симмондса и прекращения продуцирования гормонов (а в тяжелых случаях организмом прекращается выработка 90% гормонов) называют:
- Появление опухоли гипофиза.
- Развитие аутоиммунного гипофизита.
- Наличие врожденных дефектов в развитии турецкого седла.
- Проведение лучевой терапии.
- Различные операционные вмешательства.
- Влияние инфекционных и сосудистых заболеваний, например, при сифилисе или туберкулезе.
- Наличие у пациента генетических патологий, к примеру, синдром Каллмана.
- Результат массивной кровопотери. Причинами могут послужить послеродовые, септические, операционные, желудочные, мозговые кровопотери и тому подобное.

Теперь разберемся, как проявляется это заболевание, и какая симптоматика его сопровождает.
Клиническая симптоматика
Наиболее часто синдром Симмондса охватывает женщин, которые находятся в детородном возрасте. Таким образом, чаще всего им страдают женщины в возрасте от двадцати до сорока лет.
Мужчины подвержены данному заболеванию крайне редко. Правда, в медицинской практике были описаны случаи развития пангипопитуитаризма среди пожилых женщин. Помимо этого, зафиксирован атипичный пример у девочки-подростка с ювенильным кровотечением.
Симптомы синдрома Симмондса не должны остаться незамеченными.
Патология развивается в тех случаях, когда дефицит гормонов достигает 70%. Как правило, симптоматика проявления этой патологии напрямую зависит от того, какие именно гормоны отсутствуют, но существует также целый ряд характерных общих признаков, а именно:

- Уменьшение массы тела. На фоне этого человеком теряется общая масса, утрачивается объем мышечной ткани, пропорционально уменьшаются все внутренние органы. Потеря веса может составить от двух до двенадцати килограмм в неделю.
- Появление сухости, сморщенности и депигментации кожи. Она становится более морщинистой, постепенно истончается. Кожные покровы, на фоне этого синдрома, приобретают восковой цвет, становясь очень белыми.
- Возникает ломкость ногтей, начинают разрушаться зубы.
- Наблюдается ломкость волос, наряду с их обесцвечиванием, выпадением и сединой. Таким образом, происходит преждевременное старение организма.
- Дополнительно фиксируется отсутствие волос в районе подмышечных впадин и на лобке.
- У больного человека с данным синдромом голос становится тихим и глухим.
- Помимо всего прочего, возникает постоянная сонливость, наряду с заторможенностью, полной эмоциональной апатией, кретинизмом, амнезией и не исключено появление галлюцинаций.
Вторичные признаки
В роли вторичных признаков выступает уменьшение внутренних, а вместе с тем и внешних половых органов, меньше становятся и молочные железы, отсутствует молоко у кормящих женщин, присутствуют скудные месячные во время цикла, которые после родов, как правило, уже не возобновляются. Вдобавок у таких пациентов отмечается абсолютное отсутствие полового влечения.
Как выявить синдром Симмондса?
Диагностика синдрома
Заподозрить развитие недуга удается по анамнезу и объективным симптомам, которые выявляются при осмотре. Но установление точного диагноза синдром Симмондса требует проведения дополнительных мероприятий:
- Одним из основных методов диагностики, который весьма информативен на сегодняшний день, а потому популярен, является проведение магнитно-резонансной томографии. Помимо нее, в рамках обследования пациента с подозрением на данный синдром проводят рентгенографию вместе с компьютерной томографией и эхоэнцефалографией.
- Дополнительно врачами может назначаться ряд тестов, а, кроме того, различных анализов для определения гормонального статуса пациента.
- По стандартной схеме не обходится без выполнения клинических анализов мочи и крови, позволяющих оценить общее состояние здоровья всего организма в целом.
Далее разберемся, как проводится лечение синдрома Симмондса.

Лечение синдрома
Терапия такого серьезного отклонения, как гипофизарная кахексия, в первую очередь, предусматривает устранение причин болезни. Это может быть терапия инфекций, удаление опухоли и тому подобное.
В обязательном порядке таким пациентам назначают параллельное лечение с помощью синтетических гормонов и кортикостероидов. При этом сначала врачами лечится вторичный гипокортицизм.
Женщинам, страдающим этим синдромом, назначают, в первую очередь, такие гормоны, как эстроген и прогестин, а мужчинам целесообразно пройти терапевтический курс андрогенами. Далее переходят к приему тиреотропина, и лишь после полной нормализации гормонального фона пациентам назначаются тиреоидные гормоны.

Как правило, в дополнение больным назначается гормон роста, а вот что касается минералокортикоидных препаратов, то таковые не требуются. Гипопитуитарная кома лечится так же, как и при недостаточности надпочечников.
Прогноз заболевания
Прогноз при этом заболевании напрямую зависит от уровня поражения гипоталамуса и гипофиза, а также от степени возможностей заместительного лечения.
Абсолютное выздоровление для таких пациентов, к сожалению, невозможно, но для жизни и ведения трудовой деятельности, как правило, прогноз достаточно благоприятен.
Стоит отметить, что такое заболевание как синдром Симмондса крайне сложно поддается какому-либо лечению, а проведение заместительной гормональной терапии далеко не всегда оказывается эффективным.
симптомы на фото, диагностика и лечение
Синдром Шихана – это нейроэндокринное расстройство, которое возникает при гибели клеток гипофиза.
Эту болезнь еще называют послеродовый некроз гипофиза, так как развивается она после трудных и долгих родов.
Проявляться заболевание может по-разному, но в любом случае его необходимо диагностировать и своевременно лечить, иначе оно может привести к плачевным последствиям.

В чем суть этого заболевания?
Беременность, даже если она проходит без проблем, является тяжелой нагрузкой на организм. Такое состояние сопровождается сбоями гормонального фона, а также изменениями в работе всех органов.
Большой нагрузке подвергается и гипофиз. Его размеры увеличиваются (ведь ему необходимо вырабатывать больше гормонов), но при этом кровоснабжение не меняется.
Поэтому ближе к родам возникает недостаток необходимых веществ. Это не значит, что обязательно возникнут серьезные проблемы.
Однако если во время родов произойдет значительная кровопотеря, то может возникнуть кислородное голодание гипофиза. Иногда при этом отмирают клетки этого важного органа (не все, а часть клеток). В итоге развивается синдром Cиммондса Шихана.
При потере 800 мл крови, это заболевание возникает в каждом четвертом случае, а при большой потере крови – у пятидесяти процентов рожавших женщин. Конечно, при более массивных кровопотерях риск развития болезни увеличивается.
Поскольку , прекращается выработка очень важных гормонов. Признаки проявляются постепенно, иногда только через несколько месяцев можно увидеть произошедшие изменения.

Какие симптомы могут беспокоить?
Признаки этого синдрома очень разные. Дело в том, что гипофиз вырабатывает разные гормоны, которые регулируют различные процессы в организме.
То есть, проявления синдрома могут касаться разных сфер здоровья.
А обширность проявления будет связана с количеством погибших клеток. 60-70% погибших клеток говорит о частичных, но значительных изменениях, а гибель 90% клеток будет способствовать огромному дефициту гормонов.
Обычно при этом синдроме признаки комбинированные. А самый главный симптом – отсутствие молока после родов. За выработку грудного молока (он запускает работу гормона пролактина).
Поэтому если молока нет или сначала оно было, а затем пропало, это может быть симптомом заболевания. Если, конечно, роды сопровождались большой кровопотерей.
Важно!
Аборты тоже могут привести к синдрому Шихана, если при этой операции женщина потеряла много крови.

Какие еще симптомы могут быть при этом заболевании?
Их очень много, в таблице ниже приведены некоторые, самые основные:
| снижение веса; | атрофия молочных железа; | исчезновение пигментации сосков; | |
| выпадение волос на лобке и в подмышечных впадинах; | нерегулярный менструальный цикл; | ||
| низкая температура тела; | зябкость; | сонливость; | пониженное давление; |
| потеря зубов; | ухудшение памяти; | вялость; | преждевременное старение; |
| редкий пульс; | снижение либидо; | хрупкость костей; | снижение интеллекта до маразма. |
Очень часто происходит постепенная потеря веса, она может доходить до 5 кг в месяц. Причем вес уходит не только за счет жира, но и за счет изменения внутренних органов (они уменьшаются).
Все это происходит из-за недостаточной выработки гормона, который называется соматотропный. Еще один частый признак – редкие менструации.
Постепенно они вообще прекращаются, развивается бесплодие. Молочные железы уменьшаются, снижается половое влечение.
Если возникает дефицит тиреотропного гормона, то возникают проблемы со щитовидкой. Появляется слабость, сонливость, снижается активность и работоспособность.
Могут беспокоить проблемы с кишечником. Если также есть недостаток , добавляется гипотензия, снижается сопротивляемость стрессам. Снижение давления в тяжелых случаях может привести к коме.

Кроме того, происходит быстрое старение организма. Разрушаются и выпадают зубы, кожа шелушится и становится сморщенной, кости становятся очень хрупкими, расслаиваются ногти, выпадают и седеют волосы, возникает анемия, снижается уровень интеллектуальных способностей.
В очень тяжелых случаях, если не проводится лечение, состояние может дойти до маразма.
Классификация форм
Принято дифференцировать несколько форм этой болезни.
Выделяют следующие типы:
- Легкую форму – головная боль, отеки, легкие проблемы с циклом, гипотензия.
- Средняя форма – гипотиреоз, незначительное снижение веса, сильное снижение давления.
- Тяжелая – серьезные проблемы в половой сфере, анемия, большая потеря массы тела, потеря волос, слабость до потери возможности двигаться.
Кроме того, выделяют формы болезни в зависимости от недостаточности конкретных гормонов.
Это такие формы:
- Глобальная – проявляются дефицитом ТТГ, гонадолиберинов, АКТГ.
- Частичная – недостаточность тиреотропной, гонадотропной и адренокортикотропной функции.
- Смешанная – дефицит нескольких функций одновременно. Например, тиреотропной и гонадотропной.
Определение формы болезни важно для терапии.

Как диагностировать заболевание?
Диагностика этой болезни бывает затрудненной. Дело в том, что синдром Шихана может проявляться яркими признаками, а может иметь смазанную клиническую картину.
Поэтому если есть предпосылки, то есть, во время родов или аборта женщина теряет много крови, необходимо внимательно наблюдать за ее состоянием, чтобы не пропустить симптомы. Чем раньше начато лечение, тем быстрее удастся выйти из этого состояния.
Для определения болезни обязательно берут анализ крови. Он помогает определить гормональный фон организма. Также необходим анализ мочи, по нему можно заметить изменения в организме.
Специалист осматривает молочные железы, если они не увеличиваются, молоко не вырабатывается даже после специального массажа, следовательно, можно заподозрить болезнь Шихана.
Кроме того, врач используют и дифференциальный метод диагностики – это помогает отличить одну болезнь от другой.
Факт!
Симптомы при синдроме Шихана очень похожи на признаки синдрома Симмондса-Шиена.

Например, при синдроме Симмондса-Шиена тоже наблюдаются выраженные симптомы:
- слабость;
- отеки;
- похудение;
- нарушения менструации;
- преждевременное старение;
- потеря веса;
- выпадение зубов;
- гипотония;
- снижение сексуального влечения.
Но, кроме того, могут беспокоить такие признаки:
- депрессия;
- галлюцинации;
- нарушение зрения;
- резкие боли.
То есть, многие симптомы похожи, но есть и различия, которые можно выявить с помощью анализов.
Если синдром Шихана вызывает некроз клеток гипофиза, то причинами возникновения синдрома Симмондса-Шиена может быть не только некроз этого органа, но и другие большие кровопотери. Например, желудочные.
В передней доле гипофиза могут выявить опухоль, воспаления. Причиной могут быть также изменения в гипоталамусе, нарушение работы печени.
Диагноз можно поставить, только изучив жалобы пациентки, историю протекания беременности и родов, получив результаты лабораторных исследований уровня определенных гормонов, которые отвечают за работу эндокринных желез.
Уровень следующих гормонов нужно проверить:
- пролактин;
- эстрадиол;
- кортизол;
- тиреотропный;
- лютеинизирующий;
- адренокортикотропный;
- ;
- а также гормоны щитовидной железы.
Анализ крови позволяет быстро и недорого прояснить клиническую картину.

Лечение болезни
Как лечить синдром Шихана? Полностью избавиться от этого заболевания невозможно. Но при правильном и вовремя начатом лечении практически всегда удается убрать симптомы без последствий для здоровья.
Пациентки должны постоянно принимать гормональные препараты, которые замещают функции гипофиза. То есть, основная терапия – заместительная, но есть и дополнительные методы лечения.
Вот специальные препараты, которые назначают при лечении синдрома Шихана:
- Глюкокортикоиды – чаще всего используют Преднизолон и Гидрокортизон. Принимать их нужно назначенным курсом – обычно в течение тридцати дней, после необходим небольшой перерыв и курс следует повторить.
- Половые гормоны и гонадотропины – назначают их обычно в виде смешанных препаратов, которые используют в контрацепции (Ярина, Марвелон, Логест).
- Гормоны щитовидки – назначают L-тироксин. Доза индивидуальна.
Что касается половых гормонов, их назначают, если у пациентки до сорока пяти лет нет менструации или нарушен цикл, уменьшаются наружные половые органы и молочные железы.
Эти препараты содержат прогестерон, и эстрогены. Такие лекарства необходимо принимать по таблетке в день, это позволит восполнить дефицит всех половых гормонов пациентки.
щитовидки специалист обычно начинает с небольшой дозы, постепенно ее увеличивая. Нужная доза подбирается индивидуально, учитывая показатели кровяного давления, ритм сердца.
До глюкокортикоидов препараты гормонов щитовидки не назначают. Если необходимо корректировать и гормоны и надпочечников, и щитовидки, то сначала назначают глюкокортикоиды, а через некоторое время – гормоны железы.

Что еще назначают при лечении этого заболевания?
Для лечения малокровия применяют препараты железа:
- Тардиферон;
- Тотема;
- Сорбифер;
- Дурулес.
Иногда их необходимо принимать длительное время. Часто назначают также различные витамины. Они улучшают энергообеспечение тканей и улучшают обмен веществ – Рибоксин, Милдронат.
Средства, укрепляющие иммунитет и повышающие тонус, тоже могут быть назначены специалистом. Это настойки элеутерококка, экстракт Алоэ.
При существенной потере веса потребуются определенные анаболические стероиды:
- Метандриол:
- Ретаболил.
Кроме того, в период лечения питание должно быть сбалансированным, полноценным, с большим количеством ценных витаминов и минералов.
Это поможет назначенным препаратам эффективнее воздействовать на организм и быстрее добиться результатов.
При крайне тяжелых случаях заболевания с развитием обездвиженности, кахексии, лечение проходит в стационаре. Применяют такие же гормоны, общеукрепляющие препараты, витамины, но все это в инъекционных формах.
После того, как состояние пациентки улучшится, ее переводят на лечение таблетированными формами лекарств. Лечение может продолжаться довольно долго.
Чем раньше выявлена эта не слишком частая болезнь, тем раньше будет назначено лечение. Следовательно, удастся избежать многих проблем и осложнений, начиная с отсутствия менструации и выпадения волос и заканчивая бесплодием и комой.
Ведь осложнения при этом синдроме могут быть опасны для жизни пациентки. Поэтому при малейшем подозрении на синдром, следует обращаться к врачу.

Возможные осложнения при синдроме Шихана
Какие могут возникать осложнения при этой болезни?
Их не очень много, но они серьезные:
- а – может возникнуть удушье, отсутствие какой-либо реакции на любые раздражители;
- УФ-синдром – нехватка определенных гормонов надпочечников;
- гипопитуитарная кома – кома с недостатком гормонов гипофиза;
- бесплодие – развивается постепенно.
Гипотиреоидная и гипопитуитарная кома – это угнетение функций центральной нервной системы. Что касается УФ-синдрома, то он может выражаться различными признаками.
Например, падением артериального давления, появлением геморрагической сыпи, возникновением проблем с нервной системой, падением частоты пульса, разными нарушениями в дыхательной системе.
Интересно!
УФ-синдром или болезнь Уотерхауса-Фридериксена – молниеносный сепсис, апоплексия надпочечников.
Бесплодие при синдроме Шихана возникает, как следствие отсутствия овуляции (все это при отсутствии лактации). Яйцеклетка не выходит из яичника, поэтому развивается бесплодие.
Сначала начинает меняться менструальный цикл. Менструации редкие, с болями и скудные. Затем возникают и другие симптомы – отсутствие либидо, атрофия половых и молочных желез.
Синдром Шихана – очень опасная и коварная болезнь. Проявляться она может не резко, а постепенно, в течение нескольких месяцев или лет. Поэтому надо внимательно следить за состоянием пациентки после родов.
А успех в лечении заболевания зависит от строгого выполнения всех назначений и своевременного лечения. Правильная терапия позволит вернуться к полноценной жизни и забыть о симптомах заболевания.
Рейтинг автора
Автор статьи
В 2009г. закончила факультет психологии Международного Славянского института, в 2003г. — Нижегородский медицинский колледж, работала фармацевтом, практикующий врач-эндокринолог.
Написано статей
что это, развитие и течение, диагноз, лечение

Синдром Шихана — осложнение тяжелых и долгих родов, обусловленное потерей большого объема крови и выраженной гипотензией. В результате подобных процессов происходит гибель части клеток гипофиза. Эта эндокринная патология проявляется гипо- или агалактией, аменореей, генерализованными отеками, алопецией, появлением на коже участков гиперпигментации, общей астенизацией организма и снижением работоспособности. Нарушение менструальной и репродуктивной функции у больных женщин при отсутствии лечения заканчивается гормональной недостаточностью и бесплодием.
Одной из особенностей беременности является увеличение размера гипофиза без усиления его кровоснабжения. В результате кровопотери падает артериальное давление, ухудшается поступление крови к внутренним органам, в том числе и к питуитарной железе. Развивается гипоксия, ишемия и некроз лактотрофных клеток. Прекращается продукция пролактина, грудное вскармливание становится невозможным. Вообще гипофиз очень чувствителен к кислородному голоданию. При возникновении подобной ситуации его клетки быстро погибают. Гипофиз вместе с гипоталамусом являются органами нейроэндокринной регуляции организма. Они контролируют работу всех желез внутренней секреции. При поражении гипофиза нарушается их функционирование.

Синдром впервые описал ученый из Британии Г.Л. Шихан в конце XIX века, благодаря которому он и получил свое название. В ходе проведенных исследований Шихан установил тесную взаимосвязь между некротическим поражением гипофиза и тяжелой родовой кровопотерей. Современные авторы доказали, что в результате кровотечения и коллапса развивается тромбоэмболия сосудов гипофиза, приводящая к ишемии и некрозу органа. Подобные изменения были обнаружены у беременных и рожениц, погибших от кровотечения и гипотонии.
Симптомы синдрома возникают у 40% женщин, перенесших обильную потерю крови в родах. Легкие формы недуга часто не распознаются. Синдром поражает преимущественно женщин фертильного возраста 20—40 лет. В крайне редких случаях заболевание развивается у пожилых лиц и у девочек-подростков после маточного кровотечения.
Диагностика недуга основывается на данных, полученных в ходе исследования гормонального фона женщины, результатах прицельной рентгенографии черепа или томографии. Чтобы улучшить состояние больных, им назначают пожизненный прием недостающих гормонов. Для устранения неприятных симптомов показано применение целого комплекса препаратов, восстанавливающих нарушенные функции организма.
Причины
Основной и непосредственной причиной синдрома Шихана является массивная кровопотеря в родах, приводящая к системной гипотензии и кислородному голоданию внутренних органов. Гипофиз — железистая структура с хорошим кровоснабжением. Он обладает особой чувствительностью к гипоксии. Недостаточный приток крови приводит к вазоконстрикции и последующей ишемии железы. Так развивается бескровный инфаркт с сухим некрозом. Клетки гипофиза быстро погибают при дефиците кислорода. Необратимый процесс разрушения части железы из-за нарушенного кровообращения заканчивается его стойкой дисфункцией. При недостаточной выработке гипофизарных гормонов другие железы перестают выполнять свои функции в полном объеме. Так развивается гормональная недостаточность. Деструкция и некроз клеток аденогипофиза — процессы, лежащие в основе патологии. Недостаточное количество гипофизарных гормонов в крови проявляется характерной симптоматикой.

Разрушение части гипофиза приводит к дефициту соматотропина, пролактина, а также гормонов, обеспечивающих адекватное функционирование периферических желез. У больных нарушаются биосинтетические и обменные процессы, возникают дисфункции щитовидной и молочных желез, замедляется рост фолликулов яичника и выработка кортикостероидов, пропадает овуляция.
Причины обильного кровотечения в родах:
- Эктопическая беременность,
- Преждевременная отслойка нормально расположенной плаценты,
- Низкая плацентация,
- Глубокое и сильное прикрепление плаценты к матке,
- Гипотонус матки,
- Родовой травматизм,
- Наличие нескольких плодов в матке,
- Быстрое родоразрешение.
Спровоцировать развитие синдрома могут следующие факторы и недуги:
- Синдром токсического шока;
- Заболевания сердца и сосудов;
- ДВС-синдром;
- Преэклампсия или гестоз, протекающий с почечной дисфункцией и гипертензией;
- Образование в организме аутоантител против собственных клеток гипофиза, которые организм воспринимает как чужеродные;
- Прием медикаментов или народных средств, стимулирующих родовую деятельность;
- Обширные отеки периферических тканей;
- Повышенный гемолиз, обусловленный почечной недостаточностью.
Синдром Шихана является проявлением травм гипофиза, тромбоэмболии его сосудов, опухолей, кист и гранулем, локализующихся в железе.
Недуг чаще возникает у лиц:
- Перенесших гипофизэктомию — операцию по удалению или разрушению железы,
- Подвергавшихся когда-либо ионизирующему излучению,
- Длительно получавших лечение кортикостероидами и цитостатиками.
Симптоматика
Клиника синдрома складывается из большого разнообразия симптомов. Их выраженность определяется массивностью кровопотери, количеством разрушенных гипофизарных клеток и способностью органа к гормонообразованию. Многообразие симптоматики обусловлено тем, что гипофиз регулирует различные процессы в организме — метаболизм, рост и размножение, приспосабливаемость к изменяющимся внешним и внутренним факторам, гомеостаз.

Гибель третьей части клеток гипофиза приводит к ощутимым последствиям и развитию у больных яркой клиники. При обширном разрушении железистой ткани возникает тотальный дефицит гормонов, синдром приобретает тяжелое течение и плохо поддается терапии.
Острая форма патологии характеризуется поражением большого объема гипофиза и ранним появлением симптомов. Обычно они возникают сразу после родов. При хроническом течении зона повреждения намного меньше, а клинические признаки появляются спустя месяцы и даже годы после родов.
Симптомы гормональной недостаточности:
- Гиполактация,
- Нарушение периодичности и длительности отдельных фаз цикла,
- Альгодисменорея,
- Отсутствие овуляции,
- Гипотрофия молочных желез,
- Гипопигментация ореол вокруг сосков и депигментация кожи в области половых органов,
- Алопеция на лобке и в подмышках,
- Гипоплазия слизистой влагалища,
- Гипотрофия клитора и половых губ,
- Аменорея или олигоменорея,
- Снижение либидо.
Полиморфные нейровегетативные проявления:
- Снижение сопротивляемости организма к интеркуррентным инфекциям и стрессовым ситуациям;
- Признаки астении и анемии — цефалгия, постоянная усталость, апатия, нарушение сна, шум в ушах, потемнение в глазах, мелькание «мушек» перед глазами, снижение работоспособности, предобморочное состояние, снижение двигательной активности, медлительность, «ватность» в ногах и шаткость походки;
- Симптомы поражения сердечно-сосудистой системы – снижение давления, брадикардия, одышка, кардиалгия;
- Диспепсические явления — отсутствие аппетита, нарушения стула, склонность к запорам, тошнота;
- Проявления анорексии и кахексии — потеря веса, истощение, изменение структуры ногтей и их расслаивание, плохое состояние волос, алопеция, эрозия зубов, сухость, шелушение, морщинистость кожного покрова, познабливание, зябкость, гипотермия;
- Метаболические изменения — полидипсия, полиурия, гипогликемия, отеки и одутловатость лица, гиперпигментация кожи;
- Психоневрологические расстройства – непереносимость психоэмоционального перенапряжения, оглушенность, снижение интеллекта и памяти, речевые нарушения.
Депрессия мешает больным нормально функционировать. При эндокринопатиях часто развиваются тяжелые психические нарушения. У каждой второй женщины с данным синдромом возникает депрессия или стойкие эпизодические психотические переживания. Больным рекомендуется посетить психиатра, который, тщательно обследовав пациентку, поставит диагноз и назначит соответствующее лечение.
Стадии синдрома Шихана:
- Начальная — незначительные нарушения менструального цикла и признаки астенизации организма: слабость, вялость, утомляемость, цефалгия, сонливость, гипотония.
- Средняя — признаки гипофункции щитовидной железы, гипотония, обмороки, коллапс.
- Тяжелая — кахексия, бесплодие, анемия, облысение, обездвиженность.
При отсутствии медицинской помощи заболевание медленно прогрессирует и часто рецидивирует. Женщины, находящиеся на последней стадии синдрома, подвержены развитию тяжелых осложнений, результатом которых нередко становится смертельный исход. В более редких случаях происходит самовосстановление гипофиза, приводящее к возобновлению овуляции и наступлению беременности.
Осложнения, возникающие у больных со средней и тяжелой стадией синдрома:
- Анемия, резистентная к проводимой терапии,
- Гипопитуитарная или гипотиреоиодная кома,
- Острая надпочечниковая недостаточность,
- Раннее старение организма,
- Неизлечимое бесплодие.
Синдром Шихана – опасное заболевание, развивающееся постепенно и набирающее обороты в течение нескольких лет. Чтобы нормализовать функции гипофиза и улучшить общее состояние больных, необходимо соблюдать рекомендации и назначения врачей. Современные препараты и лечебные методики позволят избавиться от неприятных симптомов и восстановить репродуктивную функцию. Правильная терапия вернет женщину к нормальной жизни и поможет забыть об имеющимся недуге.
Диагностика
Диагностика синдрома Шихана заключается в детальном исследовании функций гипофиза. Пациенток консультируют специалисты в области эндокринологии, невропатологии, нейрохирургии, онкологии. Врачи во время беседы с женщиной выслушивают жалобы и собирают подробные анамнестические данные. Они выясняют, как протекали роды, осложнялись ли они кровотечением, были ли проблемы с лактацией, когда начались менструации после родов. Ответы на эти вопросы существенно облегчают дальнейшее обследование больных.

Основные диагностические методики:
- Изучение гормонального фона — определение уровня гормонов в крови.
- Рентгенологическое исследование – прицельный снимок турецкого седла выявляет гипотрофию гипофиза, так называемое «пустое турецкое седло».
- Томографическое исследование — КТ или МРТ дает более подробную информацию о структуре и изменениях органа.
- Функциональные нагрузочные тесты проводят, когда патологическим процессом поражена значительная часть гипофиза.
- Анализ мочи позволяет выявить изменения, происходящие в организме.
- УЗИ половых органов – уменьшение матки и яичников, отсутствие фолликулярного аппарата.
- Гистологическое исследование эндометрия – атрофия или слабые пролиферативные изменения.
- Нейроофтальмологическое исследование позволяет исключить объемный процесс в железе.

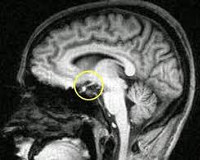
инфаркт гипофиза на снимке МРТ
Получив результаты всех лабораторных и инструментальных исследований, врач завершает диагностику и незамедлительно приступает к лечению.
Лечебные мероприятия
Лечение патологии комплексное и долгое. Оно направлено на восстановление нормального уровня гормонов в крови и устранение неприятных проявлений болезни. Больные получают заместительную терапию пожизненно. Симптоматическое лечение подбирается индивидуально каждой женщине в зависимости от общего состояния, характера жалоб, образа жизни.

Препараты, назначаемые больным женщинам:
- Глюкокортикостероиды – «Кенакорт», «Дексазон», «Декадрон»;
- Препараты щитовидной железы – «L-тироксин», «Тиреотом»;
- Оральные контрацептивы – «Линдинет», «Диане 35», «Новинет»;
- Железосодержащие средства – «Феррум лек», «Мальтофер», «Феринжект»;
- Анаболики – «Провирон», «Метандриол»;
- Метаболические средства – «Триметазидин», «Актовегин»;
- Антикоагулянты – «Клексан», «Фенилин»;
- НПВС – «Ибупрофен», «Ортофен», «Диклофенак»;
- Растительные иммуностимуляторы – «Экстракт элеутерококка», «Настойка лимонника»;
- Витаминные комплексы.
Больным показано микроволновое резонансное воздействие непосредственно на гипоталамо-гипофизарную область, а также электрофоретическое введение лекарственных препаратов на область надпочечников.
Необходимо питаться полноценно, сбалансированно и максимально витаминизированно. Ежедневный рацион должен включать каши, молочнокислые продукты, орехи, бобы, овощи, зелень, бананы. Врач-диетолог должен следить за питанием своих пациентов.
Лечение тяжелых форм патологии с развитием кахексии и обездвиженности проводят в стационарных условиях путем парентерального введения препаратов. Как только общее состояние больных стабилизируется, их переводят на пероральный прием лекарств. Этот опасный недуг лечится с постепенным восстановлением функции адренокортикотропной оси, тиреоидной оси, гонадотропной оси и уровня пролактина.
Постоянное введение в организм необходимых гормонов способствует уменьшению симптоматики и возврату больных к нормальной жизни, но полностью не устраняет патологию. Грамотно подобранное и правильно проведенное лечение позволяет избежать развития негативных и опасных для жизни последствий. Раннее выявление недуга и полноценная терапия делают прогноз синдрома вполне благоприятным. При этом состояние больных остается нестабильным: любой стресс или инфекция ухудшают общее самочувствие и резко снижают работоспособность.
Профилактика

Мероприятия, позволяющие избежать развития патологии:
- Подготовка к зачатию: обследование супружеской пары на наличие заболеваний внутренних органов, особенно репродуктивной системы;
- Предупреждение нежелательной беременности;
- Согласие на проведение искусственного прерывания беременности только по медицинским показанием, выполнение аборта исключительно в медучреждении;
- Лечение всех экстрагенитальных заболеваний, воспалительных процессов органов малого таза и менструальных дисфункций до начала беременности;
- Максимально ранняя постановка на учет в женской консультации, выполнение всех рекомендаций гинеколога, прохождение плановых осмотров и сдача необходимых анализов;
- Лечение поздних токсикозов, плацентарной недостаточности и прочих осложнений беременности;
- Снятие маточного тонуса,
- Исключение физической нагрузки и половой жизни всем женщинам, входящим в группу риска по маточным кровотечения;
- Правильное питание, здоровый образ жизни, позитивное настроение;
- ЛФК для беременных;
- Быстрая остановка кровотечения в родах, возмещение кровопотери;
- Борьба с инфекцией и общестимулирующая терапия в послеродовом периоде.
Синдром Шихана — сложный симптомокомплекс, обусловленный гормональным дисбалансом, который был спровоцирован неадекватной или недостаточной работой аденогипофиза. Об этом относительно редком заболевании следует знать всем женщинам, планирующим беременность.
Синдром Шихана : причины, симптомы, диагностика, лечение
Нарушение баланса гормонов, вырабатываемых гипофизом, порождает весьма разнообразные симптомы синдрома Шихана, которые зависят от степени недостаточности секреции конкретных гипофизарных гормонов.
Объем поврежденных клеток гипофиза определяет острую и хроническую формы заболевания. Острая форма отражает значительное повреждение передней доли железы, и симптомы становятся очевидными вскоре после родов. В хронических случаях выявляемые повреждения меньше, и симптомы могут не появляться в течение нескольких месяцев или лет после родов.
Наиболее распространенные первые признаки синдрома Шихана – агалактия, то есть отсутствие лактации. Из-за длительного недостатка эстрогенов в положенное время после родов не возобновляется менструальный цикл, уменьшаются молочные железы, истончается слизистая оболочка влагалища. А дефицит гонадотропина выражается в аменорее, олигоменорее, снижении либидо. У некоторых женщин месячные возобновляются, и повторная беременность возможна.
Характерная симптоматика дефицита тиреотропного гормона при синдроме Шихана проявляется усталостью и нарушением терморегуляции с непереносимостью холода; сухостью кожи, выпадением волос и ломкостью ногтей; запорами и увеличением массы тела. Эти симптомы обычно развиваются постепенно.
Последствия дефицита соматотропина ограничиваются некоторой потерей мышечной силы, увеличением жировой ткани в организме и повышенной чувствительностью к инсулину. Как при острой, так и при хронической форме могут быть признаки несахарного диабета: сильная жажда и повышенный диурез (объем мочи).
Симптомы синдрома Шихана включают и признаки вторичной недостаточность коры надпочечников, то есть недостатка АКТГ. Это снижение общего тонуса организма и потеря массы тела, гипогликемия (низкий уровень сахара в крови), анемия и гипонатриемия (низкий уровень натрия). Дефицит данного гормона приводит к хронической гипотонии с обмороки и ортостатической гипотензией, неспособности реагировать на стресс. Также наблюдается гипопигментация и складки на коже (через нескольких недель или месяцев после родов).
Обострение надпочечниковой недостаточности, требующее срочной медицинской помощи, происходит при тяжелых инфекциях или хирургических вмешательствах.
что это такое, симптомы, лечение, патогенез развития, клинические рекомендации
Тяжелая нейроэндокринная патология возникает у женщин после абортов и осложненных родов. Несмотря на редкую встречаемость, выявляется у 0,1-2,7 рожениц старше 20 лет, акушеры-гинекологи уделяют синдрому Шихана особое внимание и стараются всячески его предупредить.
Синдром Шихана: что это такое
Синдром Шихана – это тяжелое эндокринное заболевание, возникшее из-за гибели тканей гипофиза, что приводит к нарушению его функционирования.
 Строение гипофиза
Строение гипофизаВпервые о диагнозе узнали в 1939 году благодаря ученому Х. Шихану, который проводил обследование рожениц с тяжелыми родами. Он выявил, что роды, осложненные кровотечением, либо развитие преэклампсии и эклампсии во время беременности, часто в дальнейшем осложняются эндокринной дисфункцией у женщин.
Гипофиз регулирует работу многих эндокринных структур: надпочечники, щитовидная железа, репродуктивная система. Также он вырабатывает множество гормонов, от которых зависит рост, обменные процессы в организме, в том числе и водный баланс. От нормального его функционирования зависят природные биоритмы. Женский цикл, способность зачать ребенка и лактация также регулируется гипофизом. Гибель его клеток нарушает выработку важных биологически активных компонентов, которые регулируют состояние организма.
Доктор Шихан заметил, что у женщин после тяжелой беременности и родов часто возникают проблемы с грудным вскармливанием. Несмотря на хороший сосательный рефлекс у ребенка, частые прикладывания к груди, спокойствие матери, молоко вырабатывается в недостаточном количестве либо вовсе отсутствует.
В зависимости от объема поражения, в процесс вовлекаются и другие системы. Зачастую, поражаются внутренние половые органы, что приводит к дисфункции яичников. Из-за недостаточной выработки ТТГ отмечается гипофункция щитовидной и паращитовидной железы. Наиболее опасным является дефицит выработки кортикотропоцитов, которые воздействуют на надпочечники и стимулируют продуцирование гормонов стресса – кортикостероидов.
Справка! У пациенток страдает нервная система, рано развивается климакс и происходит инволюция вторичных половых органов.
Согласно статистике, в развитых странах частота встречаемости – не более 0,1% среди рожениц. В странах с низкоуровневой медициной, плохими социальными условиями жизни и отсутствующими мероприятиями по профилактике родовых осложнений, распространенность достигает более 3,9% среди рожениц.
Причины возникновения
Во время беременности увеличивается потребность организма в гормонах гипофиза. В связи с этим он увеличивается в размерах, при этом для нормальной его работы требуется достаточное кровоснабжение. В основе патогенеза заболевания – острое или хроническое нарушение поступления крови в гипофиз, приводящее к ишемии и гибели его тканей. Любые состояния, сопровождающиеся закупоркой сосудов, снижением объема циркулирующей жидкости, гипотонией или гипертонией являются благоприятным фоном для заболевания. Наиболее частыми причинами развития диагноза являются:
- массивные кровопотери более 800 мл крови. Они возникают при отслойке плаценты, разрыве матки, предлежании плаценты, гипотонии матки. В результате возникает ишемия и гибель тканей;
- ДВС-синдром – образовавшиеся тромбы препятствуют кровообращению, способствуя ишемии и некрозу в пораженном участке;
- инфекционно-токсический шок – токсины бактерий, попадая в головной мозг, приводят к гибели его тканей.
В результате гибели тканей, прекращается либо снижается выработка гормонов, препятствуя нормальному функционированию тех структур, работу которых регулирует гипофиз.

Тяжелое течение беременности не является причиной синдрома Шихана, но из-за него может возникнуть кровотечение. Осложненную беременность рекомендуется вести под тщательным медицинским контролем.
Классификация заболевания
От объема пораженных тканей зависит клиническая картина, выраженность симптомов и тяжесть ее течения. Для определения тактики ведения больной, определяют форму синдрома Шихана, которые бывают следующими:
- глобальная – обширный некроз клеток и тканей выражается прекращением секреции гормонов и нарушением функций, которые они обеспечивали;
- частичная – гипофиз частично сохранен и выполняет свою функцию, но недостаточно;
- комбинированная – выражается в недостаточности других эндокринных структур: надпочечников, щитовидной железы или половых органов.
В зависимости от тяжести течения, заболевание классифицируют на легкой, средней и тяжелой тяжести.
Симптомы
Симптомы и клинические проявления зависят от того, какой отдел гипофиза пострадал. В зависимости от преобладающих симптомов, врачам удается определить, секреция каких веществ нарушена. Это позволяет выявить локализацию пораженного участка. Наиболее распространенными вариантами течения Шихана является:
- нарушение гонадотропной функции – наиболее распространенная форма. Из-за сниженного количества пролактина возникают трудности с грудным вскармливанием, вплоть до его полного прекращения. Через 2-3 месяца после родов происходит инволюция молочных желез. Спустя длительное время не происходит восстановление менструального цикла. Атрофируются внутренние и наружные половые органы, слизистая влагалища и вульвы истончается. Наружные половые органы лишаются пигмента. Усиливается выпадение волос на всех участках тела, ухудшается состояние кожи и ногтей;
- снижение выработки АКТГ – приводит к надпочечниковой недостаточности, которая характеризируется апатией, гипогликемией, гипотонией, тошнотой, ознобом, прогрессирующим истощением. При такой форме существенно снижается иммунитет, из-за чего организму тяжело бороться с инфекцией. Если своевременно не начать лечение, такая форма может привести к летальному исходу;
- дефицит ТТГ – способствует развитию вторичного гипотиреоза. Отмечается изменения психики и поведения. Появляется апатия, заторможенность, сонливость. Значительно ухудшается память, снижается физическая активность. Состояние осложняется увеличением массы тела, присоединение отеков, болезненных ощущений в области сердца, одышкой и тахикардией.
Зачастую, первые признаки выявляются спустя 2-3 месяца после родов. Из-за того, что вначале преобладает неспецифическая симптоматика, часто болезнь диагностируют на поздних стадиях.
Важно! Если при появлении признаков не обратиться к врачу для диагностирования и определения тактики лечения, заболевание может привести к летальному исходу.
Диагностика
На основании предъявленных жалоб пациентки эндокринолог может заподозрить эндокринную патологию. Для подтверждения диагноза необходимо визуализировать гипофиз. Для этого зачастую прибегают к прицельной рентгенографии. Признаком болезни будет уменьшение структуры в размерах либо его отсутствие в турецком седле.
Для определения формы болезни, тяжести ее течения и нарушения функций эндокринных систем проводят лабораторное обследование для определения уровня гормонов. Изучают уровень ФСГ, АКТГ, ТТГ, ЛГ, пролактина, кортизола.
Также применяют следующие методы исследования:
- УЗИ органов малого таза;
- УЗИ щитовидной железы,
- УЗИ почек и надпочечников;
- клинический анализ мочи и крови;
- глюкозотолерантный тест;
- МРТ головы.
Также рекомендуется пройти обследование у гинеколога, кардиолога, невропатолога, нейрохирурга, онколога.
Лечение
Выполнение клинических рекомендаций врача позволит существенно улучшить состояние пациентки и предотвратить развитие тяжелых осложнений. Полное восстановление структуры органа и его функционирования практически невозможно. Основной целью лечения является восстановление нормального гормонального фона и купирование симптомов. При незначительном поражении органа, после курса заместительной терапии, удается достичь его восстановления и полного излечения. В зависимости от того, каких биологически активных веществ недостаточно назначают гормоны надпочечников и щитовидной железы, половые гормоны. Зачастую, применяют следующие группы препаратов:
- глюкокортикостероиды – чаще всего назначают Преднизолон. Минимальная эффективная доза – 5 мг. Рекомендуется пить препарат рано утром. ГКС обладают рядом побочных действий, для предотвращения которых важно параллельно принимать препараты кальция, калия и Н2 блокаторов для профилактики атрофического гастрита. Резкая отмена препарата, после длительного применения, может привести к опасному состоянию – синдрому отмены. Медикамент применяется длительное время, но зачастую его принимать необходимо всю жизнь;
- половые гормоны – назначают комплексные гормональные средства, включающие в свой состав и эстроген и прогестерон. Чаще всего назначают оральные контрацептивы. Лекарственное средство, дозу и схему применения определяет врач-гинеколог после исследования гормонального фона больной;
- гормоны щитовидной железы – для лечения гипотериоза назначают L-тироксин. Вначале применяют минимальную дозу, постепенно повышая ее до достижения терапевтического эффекта.
Важно! Коррекцию гипотиреоза нельзя назначать до купирования надпочечниковой недостаточности. Вначале назначают ГКС, затем L-тироксин. Это необходимо для предотвращения тяжелой формы надпочечниковой недостаточности, которая несет угрозу для жизни.
Симптоматическое лечение синдрома Шихана применяют для улучшения состояния больной и купирования негативных симптомов. Используют витаминные и минеральные комплексы для укрепления иммунитета.
При выраженном похудении рекомендовано использовать средства, стимулирующие метаболизм и обеспечивающие организм достаточным количеством энергии: Милдронат, АТФ, Ливокарнетин.
В зависимости от течения болезни врач может назначить лекарства для улучшения сердечной деятельности, профилактики заболеваний ЖКТ и другие медикаменты.
Осложнения
Болезнь Шихана – достаточно опасная патология, которой опасаются все акушеры-гинекологи и эндокринологи. Наиболее тяжелым и опасным осложнением является острая или хроническая надпочечниковая недостаточность. Вещества, вырабатываемые надпочечниками, выполняют жизненно важные функции, и их дефицит без своевременной заместительной терапии может привести к смерти больной. Несмотря на то, что такая форма болезни нераспространенна – важно вовремя ее выявлять и корректировать.
Также синдром Шихана может стать причиной выраженной кахексии и обездвиживания пациентки. Такие больные не самостоятельны и нуждаются в постоянном уходе.
Атрофия половых органов приводит к раннему климаксу, бесплодию, воспалительным процессам.
Одним из возможных осложнений является анемия, которая практически не поддается лечению.
Пациенты, у которых отмечается ухудшение памяти и умственных способностей, часто сталкиваются с ранним маразмом.
Заболевание неблагоприятно сказывается на состоянии всего организма, ускоряя его старение.
Своевременная диагностика и коррекция состояния позволяет полностью предотвратить осложнения, восстановить функциональность эндокринной системы. Такие пациенты способны вести здоровый и активный образ жизни.
Профилактика
Основным методом профилактики является планирование беременности, со своевременной постановкой на учет и тщательным наблюдением за женщиной в этот период, особенно, если у нее выявлена патология. Также важно рожать только в специализированных медицинских учреждениях, в которых есть возможность оказать неотложную помощь в случае тяжелого кровотечения и других осложнений.
Важно! Несмотря на популярность «домашних родов», которую объясняют более комфортной обстановкой для роженицы, это крайне опасно для матери и плода. Часто кровотечения, которые удается остановить только после транспортирования матери в операционный зал роддома, приводят к развитию синдрома Шихана.
Что нужно запомнить?
- Синдром Шихана – серьезная эндокринная патология, возникающая после осложненных родов из-за полного или частичного некроза гипофиза;
- Основная причина развития синдрома Шихана – массивные родовые кровотечения, приводящие к ишемии;
- Выделяют глобальную, частичную и комбинированную формы болезни;
- Наиболее распространенный и первый симптом болезни – отсутствие лактации;
- Для постановки диагноза определяют гормональный фон пациентки и проводят прицельную рентгенографию;
- Основной метод лечения – заместительная терапия;
- При несоблюдении лечения возможен летальный исход;
- Планирование беременности и профилактика тяжелых родов и массивных кровопотерь предотвращают развитие патологии.
Литература
- Айламазян, Э.К. Акушерские кровотечения (профилактика и лечение) / Э.К. Айламазян, М.А. Репина, Т.У. Кузьминых // Акушерство и гинекология. -2009. — № 3. — С. 15-20.
- Бакшеев, Н.С. Маточные кровотечения в акушерстве / Н.С. Бакшеев // Киев.: Здоров я, 1970. — 452 с.
- Волков, Р.В. Разбор парных случаев: материнская смертность и история болезни едва не умершей женщины // Отчёт о мероприятии. Научно-практический семинар «Репродуктивный потенциал России. Сибирские чтения». Новосибирск, 2012. — С. 5-6.
- Каюмова, A.B. Оптимизация мониторинга беременных женщин с угрожающими жизни состояниями: дис. … канд. мед. наук.: 14.00.01 / Каюмова Алена Владимировна. — Екатеринбург, 2009. — 160 с.
- Профилактика и лечение акушерских кровотечений как фактор снижения материнской смертности / Е.А. Чернуха, Л.М. Комисарова, Т.А. Федорова, Т.К. Пучко // Акушерство и гинекология. 2008. № 3. С. 23-25.
- Савельева, Г.М. Материнская смертность и пути её снижения / Г.М. Савельева, М.А. Курцер, Р.И. Шалина // Акушерство и гинекология. — 2009. -№ 3. — С. 11-15.
- Тромбогеморрагические осложнения в акушерско-гинекологической практике: руководство для врачей / А.Д. Макацария, В.О. Бицадзе, JI.M. Смирнова [и др.]. — М.: МИА, 2011. — 1056 с.
- Critical bleeding in pregnancy: a novel therapeutic approach to bleeding / Baudo F., Caimi T.M., Mostarda G. [et al.] // Minerva Anestesiol. — 2006. — V. 72. — P.389-393.
- World Health Organization, UNICEF, UNFPA, World Bank (2012) Trends in Maternal Mortality 1990 to 2010. Geneva, Switzerland: WHO

