как возникает, формы, симптомы, диагностика, лечение
Воспаление бронхов – патологический процесс преимущественно инфекционной этиологии, сопровождающийся гиперсекрецией мокроты и нарушением проходимости респираторного тракта. Основным проявлением болезни является надсадный, мучительный кашель. Этот безусловный рефлекс возникает при раздражении кашлевых рецепторов и представляет собой резкий форсированный выход, очищающий просвет бронхов от скопившейся слизи.
Бронхит – одно из наиболее распространенных заболеваний в мире. Он развивается при попадании в дыхательные пути вирусов, бактерий или аллергенов. Вирусное воспаление бронхов возникает в 90% случаев, на бактериальный бронхит приходится всего 10%. Для инфекционного процесса характерен сезонный рост заболеваемости с пиком в осенне-зимний период. Острая воспалительная реакция также возникает при вдыхании повреждающих элементов – ядовитых химических и раздражающих веществ, горячего или холодного воздуха, пыли, смога, автомобильных выхлопов.
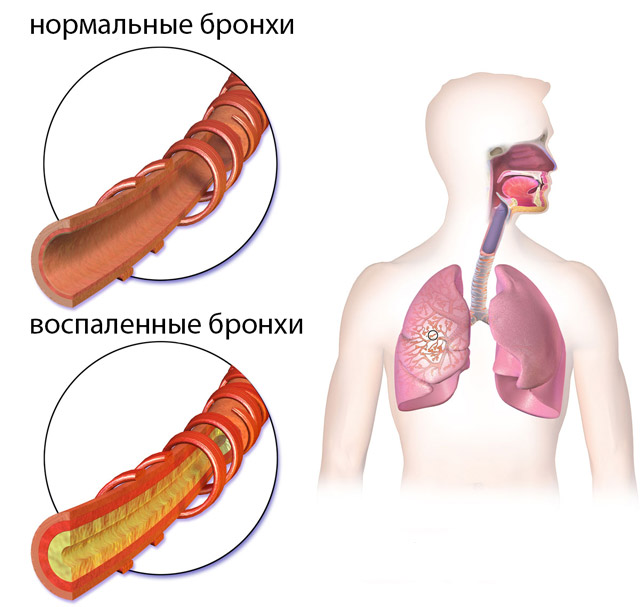
Самостоятельное и изолированное повреждение бронхиального дерева называется первичным бронхитом. Воспаление слизистой оболочки бронхов, развившееся на фоне имеющейся соматической патологии и отягощающее ее течение, является вторичным бронхитом. При повреждении эпителиоцитов инфекционными или иными агентами повышается продукция бронхиального секрета, нарушается функционирование ресничек респираторного эпителия, замедляется процесс очищения бронхов.
Острый бронхит имеет вирусную природу и является осложнением ОРВИ. Воспаление постепенно опускается с носоглотки и миндалин на трахею и бронхи. Слизистая оболочка органов при воспалении изменяется. Морфологическими признаками процесса являются: отек, гиперемия, инфильтрация, дистрофия, разрушение эпителиоцитов.
бронхит
Хронический бронхит отличается длительным и тяжелым течением. У больных нарушается структура органов, что приводит к их функциональной неполноценности. Хроническая форма патологии постепенно прогрессирует и плохо поддается терапии. Периоды обострения возникают все чаще и длятся порой дольше ремиссии. В настоящее время согласно статистическим данным заболеваемость хроническим бронхитом неуклонно растет. Это связано с неблагоприятной экологической обстановкой, злоупотреблением курением, большим числом аллергиков. Под воздействием негативных факторов нарушается дренажная функция бронхов, снижается местный иммунитет, гипертрофируются бронхиальные железы, утолщается слизистая оболочка. По мере прогрессирования патологии стенки бронхов склерозируются. Это приводит к деформации органа и развитию бронхоэктазов. При нарушении воздухопроведения изменяется вентиляционная способность легких. Хронический бронхит является причиной серьезных проблем с работой всей дыхательной системы.
Этиология и патогенез
Бронхит — полиэтиологическое заболевание. Все этиопатогенетические факторы процесса можно разделить на две группы: инфекционные и неинфекционные. В первую группу входят:
- Вирусная инфекция — гриппозная, коревая, аденовирусная, риновирусная, энтеровирусная;
- Бактериальная инфекция
- Грибковая инфекция — кандидоз.

Неинфекционные причины бронхита:
- Пыль;
- Токсичные газы;
- Горячий и холодный воздух;
- Аллергические реакции.
Факторы, способствующие развитию патологии:
- Системная или локальная гипотермия,
- Ослабление иммунной защиты,
- Наличие в организме очагов хронической инфекции,
- Воспаление ЛОР-органов и верхних дыхательных путей,
- Повышенная влажность или чрезмерная сухость воздуха,
- Неправильное питание,
- Пагубные привычки, особенно курение,
- Неблагоприятные условия быта,
- Частая смена климата или погоды,
- Профессиональные вредности,
- Генетическая предрасположенность,
- Хроническая сердечно-сосудистая недостаточность и застойные явления в легких.
Патогенные микроорганизмы, распространяясь воздушно-капельным путем, проникают в дыхательную систему человека через носоглотку. Они активно растут и размножаются, вызывая развитие местного патологического процесса. Когда количество микробов становится значительным, а иммунная система перестает справляться с повышенной нагрузкой, инфекция опускается к бронхам.
Неинфекционная форма патологии возникает, когда слизистая оболочка бронхов повреждается пылевыми частицами или постоянно раздражается дымом, химикатами. Токсины разрушают клеточные мембраны. Эти явления стимулируют выработку бронхиальной слизи. Больные вынуждены часто кашлять, чтобы очистить дыхательные пути от вязкого секрета. Под воздействием аллергенов, находящихся во вдыхаемом воздухе, развивается асептическое воспаление бронхов. Неблагоприятные условия внешней среды способствуют присоединению бактериальной флоры, что приводит к прогрессированию заболевания.
Группу риска по бронхиту составляют маленькие дети, старики, беременные женщины, ослабленные лица, пациенты травматических и хирургических стационаров.
Симптоматика
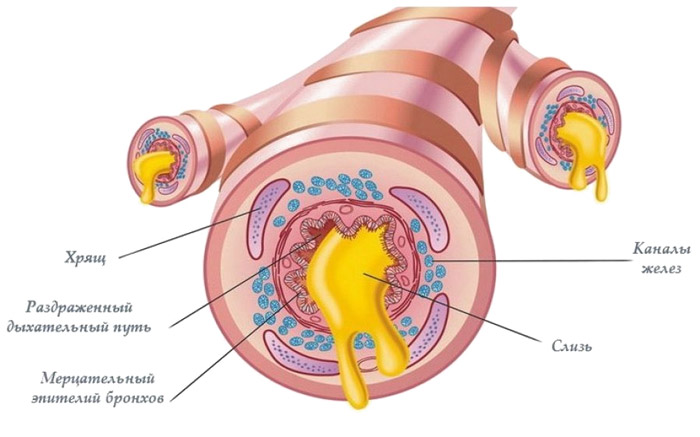
Воспаление бронхов является осложнением простуды или гриппа. Болезнь начинается с непродуктивного кашля, который возникает по ночам и лишает пациента сна и отдыха. В начале патологии он сухой, низкий, грудной, вызывающий болезненные ощущения. Мокрота отсутствует или появляется по ночам. От частых приступов кашля болят брюшные и грудные мышцы. Спустя несколько дней под воздействием вторичного бактериального инфицирования начинает обильно отходить мокрота. Кашель увлажняется, становится глубоким и приступообразным. Мокрота сначала слизистая и скудная. Со временем она становится обильной, вязкой и гнойной, желтого или зеленоватого цвета. Бронхиальный секрет нарушает работу респираторного тракта и является благоприятной средой для жизнедеятельности микробов. Ее цвет, консистенция и состав зависят от факторов, участвующих в воспалении. Желто-зеленая мокрота с примесью крови доставляет больному много проблем, особенно ночью.
Больные жалуются на лихорадку, недомогание, слабость, ринит, заложенность носа, озноб, повышенную утомляемость, боль в горле и за грудиной, ломоту в мышцах и суставах, хрипоту. Эти симптомы неспецифичны и могут отсутствовать. При недостаточном или неадекватном лечении признаки интоксикации нарастают. У больных затрудняется дыхание, поднимается температура до фебрильных значений, возникают болезненные спазмы в горле и приступы удушья. При выраженной бронхообструкции появляется шумное дыхание и экспираторная одышка. На вдохе движутся крылья носа и работают вспомогательные мышцы грудной клетки. Кашель не приносит облегчения. Возможно появление шейного лимфаденита. Аускультативно определяются сухие и влажные хрипы, которые слышит не только врач, но и пациент.
Кроме классического течения патологии встречается острый бронхит без температуры. Такое заболевание представляет большую опасность, поскольку больные не спешат к врачу и не лечатся. Когда отсутствует лихорадка, ориентироваться следует на другие признаки — кашель, болезненность в груди, одышку, хрипы. Температура тела не повышается, если болезнь отличается вялым хроническим течением, а воспаление слабо развито. Бронхит без температуры имеет аллергическую этиологию.
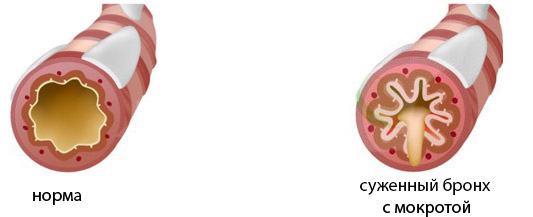
При хронизации процесса кашель мучает больных по утрам, сразу после пробуждения. Скопившаяся за ночь мокрота выделяется в большом количестве. В сырую и холодную погоду кашель усиливается, а летом, когда сухо и тепло, он практически исчезает. Больные чувствуют себя удовлетворительно. При прогрессировании патологии мокрота становится гнойной, возникает гипергидроз по ночам и одышка при незначительных нагрузках. У аллергиков развивается бронхоспазм, являющийся признаком обструктивного синдрома. При нарушении проходимости респираторного тракта больные вынуждены садиться, чтобы облегчить процесс дыхания. У них появляются свистящие звуки и хрипы, слышные на вдохе и при выдыхании, дискомфорт и боль в груди, слабость и быстрая усталость. Даже небольшая физическая нагрузка вызывает одышку из-за суженого просвета бронхов.
При отсутствии адекватного и своевременного лечения развиваются опасные осложнения:
- Пневмония,
- ХОБЛ,
- Бронхиальная астма,
- Эмфизема легких,
- Повышение давления в малом круге кровообращения,
- Бронхоэктатическая болезнь,
- Абсцесс легкого,
- Респираторная и кардиоваскулярная недостаточность.
Чтобы предупредить развитие осложнений, необходимо своевременно обратиться к врачу и как можно раньше начать лечение.
Диагностические мероприятия
Чтобы избавиться от бронхита, необходимо определить причину его развития. Для этого следует пройти комплексное диагностическое обследование. Диагностика патологии направлена не только на выявление степени поражения респираторного тракта, но и на определение функционирования всего организма.

Врач опрашивается больного, обращая особое внимание на симптомы болезни, время появления кашля и его продолжительность, характер отделяемой мокроты. Он выясняет, с чем сам пациент связывает развитие воспаления: с перенесенной ОРВИ, имеющейся аллергией или профессиональными вредностями. Во время осмотра и физикального исследования специалист обнаруживает жесткое легочное дыхание, рассеянные сухие или влажные хрипы, тахипноэ с одышкой. Эти признаки указывают на непосредственное поражение бронхолегочной системы. При наличии интоксикации визуально определяется бледность или гиперемия лица, липкий пот, учащенное сердцебиение, обложенный язык. Подобные изменения являются проявлением острой формы воспаления. Для постановки окончательного диагноза необходимы результаты лабораторных и аппаратных исследований.
 Гемограмма – признаки воспаления бактериального: нейтрофильный лейкоцитоз и ускорение СОЭ, вирусного: лимфоцитоз и лейкопения, аллергического: эозинофилия.
Гемограмма – признаки воспаления бактериального: нейтрофильный лейкоцитоз и ускорение СОЭ, вирусного: лимфоцитоз и лейкопения, аллергического: эозинофилия.- Микроскопия мокроты – при бактериальном воспалении обнаруживается в мокроте много лейкоцитов.
- Микробиологическое исследование мокроты на микрофлору – определение возбудителя инфекции и его чувствительности к антибиотикам.
- Иммунограмма — оценка иммунного статуса больного и обнаружение в крови различных антител: иммуноглобулины М являются признаком острого бронхита, G хронического, Е аллергического.
- Рентгенографическое исследование грудной клетки позволяет визуализировать патологию органов этой области и исключить пневмонию.
- Спирография – изучение и оценка параметров функционирования органов дыхания, измерение объемных и скоростных показателей дыхания.
- Бронхоскопия – эндоскопическое исследование, позволяющее рассмотреть внутреннюю оболочку бронхов, удалить избыток секрета и взять материал для анализа на гистологию и цитологию.
Лечебный процесс
Бронхит лечится амбулаторно, за редким исключением. В пульмонологическое отделение стационара госпитализируют маленьких детей, стариков и лиц с тяжелыми сопутствующими патологиями. В тяжелых случаях, когда амбулаторная терапия не дает положительных результатов, а состояние больных стремительно ухудшается, требуется стационарное лечение.
Специалисты рекомендуют больным соблюдать постельный режим в острый период болезни, правильно питаться, проветривать комнату и увлажнять в ней воздух в отопительный сезон, отказаться от курения, больше пить. Обильное питье поможет вывести токсины из организма и сделать мокроту менее густой. Пациентам полезны свежевыжатые соки, ягодные морсы, компоты, травяные чаи, минеральные воды без газа. Чтобы лечение было эффективным, следует вовремя устранять все факторы риска, влияющие на респираторный тракт, и выполнять все врачебные назначения.

Медикаментозная терапия заключается в назначении следующих групп препаратов:
- Противовирусные средства – «Ингавирин”, “Арбидол», «Амексин»;
- Антибиотики – «Амоксиклав”, “Флемоксин Солютаб», «Аугментин”;
- Пре- и пробиотики – «Линекс», «Аципол», «Лактофильтрум»;
- Иммуномодуляторы – «Бронхомунал», «Исмиген», «Имунорикс»;
- Отхаркивающие и муколитические препараты – «Амброксол», «АЦЦ», «Флюдитек»;
- Противокашлевые средства – «Либексин”, “Синекод”, “Коделак”;
- Бронходилататоры – «Сальбутамол», «Беродуал», «Эуфиллин»;
- Антигистаминные средства – «Зиртек, «Зодак, «Супрастинекс»;
- Жаропонижающие препараты – «Парацетамол», «Ибуклин», «Нурофен»;
- Витаминно-минеральные комплексы.
При стихании острого воспаления подключают физиотерапевтические процедуры. Они уменьшают выраженность патологических признаков, разжижают бронхиальный секрет, облегчают его выведение, подавляют активность патогенных агентов, повышают эффективность медикаментозной терапии. Чаще всего больным назначают УВЧ, вибромассаж грудной клетки, дыхательную гимнастику, ЛФК, диадинамотерапию, ингаляции с физраствором, «Лазолваном”, минеральной водой. Тепловые процедуры запрещены при наличии у больного лихорадки и интоксикации.
Средства народной медицины дополняют основное лечение. Применять их можно, получив разрешение от лечащего врача. Самыми популярными являются:
 Средство из грецких орехов, сливочного масла, листьев алоэ, лимонного сока.
Средство из грецких орехов, сливочного масла, листьев алоэ, лимонного сока.- Настой из листьев мать-и-мачехи с добавлением меда.
- Смесь из меда, лука, сливочного масла и алоэ.
- Компресс на грудь из капустного листа, смазанного медом.
- Настой шалфея на молоке.
- Отвар душицы, алтея, мать-и-мачехи.
- Настой черной редьки с медом.
- Согревающая лепешка на грудь из муки, горчицы, растительного масла, меда и водки.
- Хрен с медом.
- Настой из красного вина с алоэ.
- Растирание груди теплым камфорным маслом.
Кус лечения бронхита длится две недели, а затем наступает реабилитационный период. Пациентам в это время показан прием витаминов. Пока организм полностью не восстановился и не окреп, следует избегать переохлаждения и контактов с инфекционными больными.
Прогнозирование и предупреждение
Исход патологии зависит от эффективности лечебных мероприятий. Антибиотики, муколитики и бронходилататоры хорошо справляются с проблемой, устраняя кашель, одышку и прочие признаки дыхательной недостаточности. Прогноз патологии в целом благоприятный. Острое воспаление бронхов проходит в среднем за 14 дней и редко осложняется тяжелыми процессами. Заболевание переносится достаточно легко. Иногда больные выздоравливают даже без серьезной медикаментозной коррекции. При наличии выраженной бронхообструкции и хронических сердечных болезней течение недуга становится затяжным, и развиваются опасные для жизни осложнения.
Мероприятия, предупреждающие развитие воспаления бронхов:
- Укрепление иммунной системы,
- Рациональное питание,
- Профилактический прием витаминов и иммуностимуляторов,
- Полноценная физическая активность,
- Санация очагов инфекции,
- Ежегодная вакцинация от гриппа,
- Соблюдение гигиенических норм и правил,
- Исключение контактов с больными и посещения общественных мест в эпидсезон,
- Адекватное лечение респираторных заболеваний,
- Соблюдение режима труда и отдыха,
- Защита организма от стрессов и перенапряжения,
- Исключение сквозняков и переохлаждений,
- Полноценный сон,
- Устранение провоцирующих факторов.
Воспаление бронхов — серьезное заболевание. Своевременное и грамотное лечение позволяет больным полностью восстановиться за относительно короткое время без негативных последствий. Для этого необходимо строго соблюдать врачебные назначения, не прерывая самостоятельно лечебный курс. Запоздалое лечение острого бронхита чревато хронизацией процесса и ухудшением общего состояния больного.
Видео: доктор Комаровский о бронхите
Мнения, советы и обсуждение:
виды, причины, симптомы и лечение
Бронхообструктивный синдром – это комплекс симптомов, связанных с нарушением проходимости воздушных масс по бронхам. Следствием патологического процесса является сужение дыхательных путей с увеличением сопротивления воздушного потока при вентиляции.
Статистика указывает на то, что встречается данный патологический процесс при многих заболеваниях легких, сердца, что приводят к нарушению проходимости дыхательных путей. Чаще проявляется у малышей дошкольного возраста, чем у взрослых.
Диагностируется при первичном осмотре пациента, а также при помощи рентгенографии, бронхоскопии и спирометрии. Терапевтические мероприятия носят консервативный характер: медикаменты, ингаляции.
Прогноз будет напрямую зависеть от тяжести заболевания, а при запущенной форме приобретает хронический характер. Тяжелое течение недуга может привести к инвалидности и смерти из-за недостаточной проходимости воздуха и непрекращающегося спазматического кашля.
На начальных стадиях проявления симптоматики при быстром реагировании и проведении всех мероприятий у 98% пациентов наблюдается выздоровление, если будут в полной мере выполняться клинические рекомендации.
Бронхообструктивный синдром обусловлен воспалительными процессами на слизистой, которые могут быть спровоцированы многими факторами.
Наиболее распространенными причинами являются:
- туберкулез;
- хронические заболевания бронхов;
- воспаление легких;
- врожденные пороки органов дыхания;
- закупорки дыхательных путей;
- астма;
- проблемы с пищеварением, пищеводом;
- заболевание центральной нервной системы;
- паразитарное инфицирование;
- заболевания сердца;
- иммунодефицит;
- курение, вредные испарения;
- медикаментозная реакция.
Бронхообструктивный синдром у детей возникает на фоне острых респираторно-вирусных инфекций и является симптоматическим проявлением бронхита или бронхиолита. По статистике, чаще встречается у детей первых 3-х лет жизни. Часто развитие БОС на фоне респираторной инфекции может маскировать основное заболевание, зачастую это бронхиальная астма.
По сути, патологический процесс зависит напрямую от причины, которая способствовала его возникновению. Может носить характер обратимых последствий, таких как воспаление, отек, а может быть необратимым, когда заболевание развивается из-за предрасположенности организма, из-за врожденных патологий.

Механизм обструкции бронхов
Бронхообструктивный синдром имеет несколько классификаций, которые зависят от механизма развития болезни. Градация осуществляется по форме, по симптоматическим особенностям и по характеру протекания воспалительного процесса.
По форме выделяют следующие виды синдрома:
- аллергический – чаще всего проявляется при бронхиальной астме как реакция на белок либо при сезонных цветениях растений, может сочетаться с аллергическим ринитом, может проявляться как реакция на медикаментозные препараты;
- иммунный – развивается вместе с аутоиммунными заболеваниями: узелковым артритом, дерматомиозитом, ревматоидным артритом, ревматизмом, может являться этапом развития основного заболевания, а также быть следствием паразитарных и грибковых заражений;
- аспирационный – когда в дыхательные пути попадает жидкость из желудка;
- инфекционный – характерен для сильных воспалительных процессов в бронхах и легких, вызывает рефлекторное сужение бронхиол и их раздражение, отекает слизистая, возможна закупорка секретом бронхов, вызывая кашель с мокротой;
- обтурационный – связан с механическими перекрытиями прохода – опухоли трахеи или бронхов, стенозы, аномалии в бронхах, проявляется кашлем, который не поддается медикаментозной терапии, а если возникает воспалительный процесс, то с отхождением мокроты;
- ирритативный – раздражение возникает под воздействием механических, физических или химических факторов, чаще всего проявляется как раздражение на пыль (производственная пыль), при вдыхании паров из кислот и щелочей;
- гемодинамический – наблюдается при нарушениях гемодинамики кровообращения, которые вызывают тромбозы, эмболии, сердечную недостаточность, застои крови в легких, может проявляться в хрипах, выделении мокрот жидких или пенистых с примесью крови;
- эндокринный – возникают опухоли карциноидного типа, выделяющие серотонин, может стимулироваться астматическим кашлем, симптоматика будет зависеть от гормональной активности опухоли;
- неврогенный – наблюдается при расстройствах в нервной системе при энцефалите, вегетодистонии, истерии, может возникать после травмирования головы;
- токсический – возникает из-за медикаментозного воздействия или влияния токсинов на органы дыхания или организм.
По симптоматическим проявлениям:
- острый, внезапный – длится не больше двух недель;
- затяжной – длится больше двух недель;
- постоянный – возникает от 3-х до 6-ти раз в год.
По тяжести проявления:
- легкая форма;
- средняя форма;
- тяжелая форма.
По функциональной обратимости:
- обратимые (функциональные) – поддаются терапии и исчезают, если удалить причину и снять воспаление;
- необратимые (морфологические) – причина кроется в патологических аномалиях, врожденных патологиях.
Необходимо понимать, что БОС не является самостоятельным заболеванием: это симптомокомплекс какого-либо первичного недуга, который нужно выявить и принять соответствующие терапевтические меры. Тяжелая форма заболевания имеет негативный прогноз.
Бронхообструктивный синдром по симптоматике может иметь разную степень проявления: удлиненный выдох, свистящее, шумное дыхание, малопродуктивный кашель, а при тяжелом течении появляется удушье.
При аллергическом виде БОС по причине бронхиальной астмы наблюдаются следующее симптомы:
- возникновение внезапного приступообразного кашля;
- отчетливо слышны хрипы на расстоянии;
- возникает одышка с длинным выдохом;
- беспричинное беспокойство.
При вдыхании инородного тела:
- наблюдается одышка;
- затруднения при вдыхании воздуха;
- осиплость голоса;
- сильный кашель, удушье.
При аспирационном БСО появляются следующие признаки:
- новорожденный часто срыгивает;
- сильная отрыжка, тошнота;
- рвота после кашля;
- сильный кашель в положении лежа;
- приступы удушья.
В таких случаях назначаются специальные медикаменты и диета.
При заболеваниях сердечно-сосудистой системы наблюдаются следующие проявления БСО:
- прослушиваются влажные и сухие хрипы в легких;
- проблемы с сердцебиением – учащенный или замедленный ритм;
- нарушения в работе сердца.
Продолжительность приступов имеет разный временной промежуток – от нескольких минут до часа, вызывая боли в горле и в грудной клетке.
БСО – очень опасное состояние, поскольку обтурационный патологический процесс угрожает жизни и здоровью человека, может вызывать множественные осложнения вплоть до асфиксии.
У ребенка до 6 лет диагноз ставится после первичного осмотра, а также назначаются следующие мероприятия:
- сдается общий анализ крови;
- проводится серологическая диагностика;
- сдаются аллергопробы.
Дополнительно могут быть назначены следующие процедуры:
- ЭКГ;
- ЭХО с допплерографией.
Показаниями для рентгенографии легких являются:
- подозрения на осложнения БОС;
- для того, чтобы исключить воспаление легких;
- для исключения наличия инородного тела.
В ряде случаев назначаются более углубленные исследования, включающие в себя такие процедуры, как:
- бронхоскопия – с помощью специального прибора через ротовую полость просматривают состояние слизистой, трахеи и бронхов;
- бронхография – рентгенологическое исследование бронхов и трахеи после заполнения их просвета контрастным веществом, что позволит получить качественное изображение;
- сцинтиграфия легких – вводятся радиоактивные вещества, что позволяет увидеть полную картину поражения органа, а также можно проверить, как поступает воздух в легкие либо проверить кровоток, как поступает кровь в легкие;
- ангиопульмонография – исследуются ветви легочной артерии с помощью контраста – это один из видов рентгенологического обследования, проводится при подозрении на тромбоз легочной артерии, при поражениях сосудов, пороках в развитии;
- КТ и МРТ – назначаются при подозрениях на изменения в районе головного мозга, шейных позвонков, проблемах в кровообращении, при подозрении на опухоли.

Бронхоскопия
В некоторых случаях требуется дифференциальная диагностика, так как необходимо не только поставить правильный диагноз, но и установить первопричину, а для этого могут быть назначены дополнительные анализы и исследования.
Лечение бронхообструктивного синдрома направлено на устранение первичного заболевания, которое способствовало появлению данной симптоматики. Параллельно проводятся бронхолитические и противовоспалительные мероприятия.
Для улучшения проходимости воздуха назначают:
- прием специальных препаратов для восстановления жидкости в организме либо увеличения количества потребляемой жидкости;
- дренаж – способствует выкачиванию жидкости из легкого;
- массаж – улучшает отхождение мокрот;
- лечебную дыхательную гимнастику.
Могут понадобиться медикаментозные средства:
- для отхождения и разжижения мокроты;
- ингаляции;
- жаропонижающие;
- антибиотики, если анализ на мокроту показал наличие бактерий;
- спазмолитики, чтобы снять спазм;
- для нормализации работы сердца;
- для сосудов;
- от тромбов;
- иммуностимуляторы.
Любые средства, применяемые при таком патологическом процессе, назначаются только врачом. В тяжелых случаях назначают кислородотерапию и внутривенное введение физраствора. Правильно подобранная терапия дает хороший результат.
Следует помнить, что чем младше ребенок, тем тяжелее его состояние, тем опаснее для него усугубление патологического процесса. Поэтому при первых же симптомах нужно обратиться к квалифицированным специалистам. Лечение бронхообструктивного синдрома на первых этапах его развития позволит избежать осложнений и спасет здоровье и жизнь ребенку.
Если вовремя не обратиться к врачу и не получить квалифицированную помощь или не придерживаться клинических рекомендаций, то возможны следующие осложнения:
БСО приводит к серьезным нарушениям дыхания, вызывая невозможность прохода воздушных масс через бронхи. Болезнь может иметь обратимые и необратимые последствия. Чем раньше выявлен недуг, тем лучше для больного.
Профилактика бронхообструктивного синдрома для ребенка и взрослого заключается в выполнении следующих рекомендаций:
- устранение всех факторов, которые могут вызвать развитие патологических процессов;
- в период беременности соблюдать рекомендации врача, избегать инфекционных и вирусных заболеваний;
- правильно принимать медикаментозные препараты;
- вовремя лечить респираторные инфекции и предотвращать их осложнение;
- при аллергических реакциях принимать соответствующие антигистаминные препараты.
Вести здоровый образ жизни, не злоупотреблять вредной пищей, принимать витаминные и минеральные комплексы, чаще гулять на свежем воздухе.
причины, симптомы, диагностика, лечение, профилактика
Патологическое состояние, характеризующееся сужением просвета бронхов среднего и малого калибра, развивающееся на фоне спазма гладкомышечных волокон и характеризующееся отеком слизистой оболочки и нарушением дренажной функции дыхательных путей.
Причины
Бронхоспастический синдром – это полиэтиологическая патология. Первичный бронхоспазм как симптом бронхиальной астмы, обусловлен гиперреактивностью бронхов и возникает при генетической предрасположенности под влиянием пыльцевых, пылевых, эпидермальных и других аллергенов либо раздражителей.
Развитие вторичного спазма гладкой мускулатуры дыхательной системы может быть следствием различных патологических состояний.
Аллергические реакции возникают на повторное внедрение аллергенов в организм, могут сопровождаться резким сужением просвета воздухоносных путей. Возникновение такой часто повторяющейся реакции является следствием приема или парентерального введения медикаментозных средств, вакцин и сывороток. Довольно редко бронхоспазм является следствием непереносимости определенных продуктов питания или укусов насекомых.
Инфекционно-воспалительные процессы могут выступать основным триггером острых и хронических бронхолегочных заболеваний бактериальной и вирусной этиологии. Синдром бронхиальной обструкции может осложнять течение хронической обструктивной болезни легких, хронического бронхита и бронхоэктатической болезни и может выявляться при микозах и гельминтозах легких, а также патологиях дыхательной системы, вызванных простейшими.
Гемодинамические нарушения способны провоцировать развитие вторичного сужения бронхиального просвета, что часто вызывает расстройства кровообращения в малом круге. Симптомы бронхоспастического состояния выявляются при тромбоэмболии легочных артерий, синдроме Аэрса, стенозе митрального клапана и некоторых других пороках.
Обтурация бронхов, возникшая на фоне бронхоспазма, зачастую является главным признаком сужения участка воздухоносной системы. В этом случае патологический процесс может быть вызван эндобронхиальным ростом опухоли, аспирацией воздухоносных путец инородным телом или закупоркой просвета органа вязкой мокротой при муковисцидозе, внешним сдавлением бронха увеличенными лимфоузлами и новообразованиями.
Раздражающие вещества и токсины также могут стать причиной развития патологии. Раздражающее действие на бронхи может оказывать вдыхание кислотных и щелочных соединений, инсектицидов и ядохимикатов, подобными симптомами могут сопровождаться термические ожоги дыхательных путей. Периоперационная бронхоконстрикция возникает на фоне механического раздражения слизистой оболочки трахеобронхиального дерева во время интубации трахеи. Токсический бронхоспазм вызывается холиномиметиками, бета-адреноблокаторами и некоторыми другими лекарственными средствами.
У некоторых больных бронхоспазм может возникать на фоне неврогенных процессов, формирующихся при непосредственном раздражении блуждающего нерва, на фоне психических расстройств и органического поражения головного мозга.
Симптомы
Клиническая симптомы заболевания зависят от этиопатогенеза и распространенности процесса. У большинства больных во время приступа присутствует непродуктивный приступообразный кашель. В конце приступа у больного отделяется скудное количество светлой слизистой мокроты. Такие больные жалуются на внезапно появившееся стеснение в груди, ощущение нехватки воздуха и затруднение выдоха. Пациент испытывает чувство страха и повышенное беспокойство. Одышка носит преимущественно смешанный характер. У больного могут выявляться дистанционные хрипы.
Затруднение дыхания отмечается в горизонтальном положении. При тяжелом течении недуга больной вынужден принимать характерную позу: он сидит на краю кровати наклонившись вперед и опираясь на руки либо лежа на животе со свешенной вниз головой. При аллергическом бронхоспазме у больного может возникать ринорея, слезотечением, кожные высыпания по типу крапивницы, отеки в области инъекции или укуса насекомого. Обструкция, возникшая на фоне инфекционного заболевания, сочетается с лихорадкой, общим недомоганием и симптомами основного заболевания.
Диагностика
Основными методами исследования, которые позволяют диагностировать бронхоспазм, считаются физикальный осмотр, перкуссия, аускультация, пульсоксиметрия, спирография, рентгенография, компьютерная томография легких.
Лечение
Лечение патологического состояния осуществляется консервативными методами. На догоспитальном этапе больному назначают ингаляции бета-адреномиметиками, иногда их используют в комбинации с холинолитиками или ингаляционными кортикостероидами. При неэффективности терапии пациенту обеспечивается подача увлажненного кислорода через носовой катетер, выполняется парентеральное введение метилксантинов и системных кортикостероидов.
Для купирования приступа удушья показано применение эпинефрина, дополнительно могут использоваться бронхолитики, кортикостероидные гормоны и антигистаминные препараты. При тотальном бронхоспазме рекомендована экстренная интубация и искусственная вентиляция легких.
Профилактика
В профилактических целях больному рекомендуют избегать контакта с известными аллергенами и тщательно выполнять рекомендации по лечению основной патологии.
Бронхообструктивный синдром у детей — причины, симптомы, диагностика и лечение
Бронхообструктивный синдром у детей – комплекс симптомов, который характеризуется нарушением проходимости бронхиального дерева функционального или органического происхождения. Клинически он проявляется пролонгированным и шумным выдохом, приступами удушья, активацией вспомогательной дыхательной мускулатуры, сухим или малопродуктивным кашлем. Основная диагностика бронхообструктивного синдрома у детей включает в себя сбор анамнестических данных, объективный осмотр, рентгенографию, бронхоскопию и спирометрию. Лечение – бронхолитическая фармакотерапия β2-адреномиметиками, устранение ведущего этиологического фактора.
Общие сведения
Бронхообструктивный синдром (БОС) – клинический симптомокомплекс, который характеризуется сужением или окклюзией бронхов различных калибров вследствие скопления бронхиального секрета, утолщения стенки, спазма гладкомышечной мускулатуры, уменьшения мобильности легкого или сдавливания окружающими структурами. БОС – распространенное патологическое состояние в педиатрии, особенно среди детей в возрасте до 3 лет. Согласно различным статистическим данным, на фоне острых заболеваний дыхательной системы БОС встречается в 5-45% случаев. При наличии отягощенного анамнеза данный показатель составляет 35-55%. Прогноз при БОС варьирует и напрямую зависит от этиологии. В одних случаях происходит полное исчезновение клинических проявлений на фоне адекватного этиотропного лечения, в других наблюдается хронизация процесса, инвалидность или даже летальный исход.

Бронхообструктивный синдром у детей
Причины
Основная причина развития бронхообструктивного синдрома у детей – инфекционные заболевания и аллергические реакции. Среди ОРВИ бронхиальную обструкцию чаще всего провоцируют вирусы парагриппа (тип III) и РС-инфекция. Другие вероятные причины: врожденные пороки сердца и бронхолегочной системы, РДС, генетические заболевания, иммунодефицитные состояния, бронхолегочная дисплазия, аспирация инородных тел, ГЭРХ, круглые гельминты, гиперплазия регионарных лимфатических узлов, новообразования бронхов и прилегающих тканей, побочное воздействие медикаментов.
Помимо основных причин бронхообструктивного синдрома у детей выделяют способствующие факторы, которые существенно повышают риск развития заболевания и ухудшают его течение. В педиатрии к таковым относятся генетическая склонность к атопическим реакциям, пассивное курение, повышенная реактивность бронхиального дерева и его анатомо-физиологические особенности в младенческом возрасте, гиперплазия вилочковой железы, дефицит витамина D, вскармливание искусственными смесями, дефицит массы тела, внутриутробные заболевания. Все они способны усиливать влияние друг друга на организм ребенка и усугублять течение бронхообструктивного синдрома у детей.
Патогенетически бронхообструктивный синдром у детей может быть обусловлен воспалительной реакцией бронхиальной стенки, спазмом гладкомышечной мускулатуры, окклюзией или компрессией бронха. Вышеуказанные механизмы способны вызывать сужение бронхиального просвета, нарушение мукоцилиарного клиренса и сгущение секрета, отек слизистой оболочки, деструкцию эпителия в крупных бронхах и его гиперплазию в мелких. Как результат – развивается ухудшение проходимости, дисфункция легких и дыхательная недостаточность.
Классификация
В зависимости от патогенеза бронхообструктивного синдрома у детей выделяют следующие формы патологии:
- БОС аллергического генеза. Возникает на фоне бронхиальной астмы, реакций гиперчувствительности, поллинозов и аллергических бронхитов, синдрома Леффлера.
- БОС, вызванный инфекционным заболеваниями. Основные причины: острые и хронические вирусные бронхиты, ОРВИ, пневмонии, бронхиолиты, бронхоэктатические изменения.
- БОС, развившейся на фоне наследственных или врожденных заболеваний. Чаще всего это муковисцидоз, недостаточность α-антитрипсина, синдромы Картагенера и Вильямса-Кэмпбелла, ГЭРХ, иммунодефицитные состояния, гемосидероз, миопатия, эмфизема и аномалии развития бронхов.
- БОС, возникший в результате неонатальных патологий. Зачастую он формируется на фоне СДР, аспирационного синдрома, стридора, грыжи диафрагмы, трахеоэзофагеального свища и т.д.
- БОС как проявление других нозологий. Бронхообструктивный синдром у детей также может быть спровоцирован инородными телами в бронхиальном дереве, тимомегалией, гиперплазией региональных лимфатических узлов, доброкачественными или злокачественными новообразованиями бронхов или прилегающих тканей.
По длительности течения бронхообструктивный синдром у детей разделяют на:
- Острый. Клиническая картина наблюдается не более 10 суток.
- Затяжной. Признаки бронхиальной обструкции выявляются на протяжении 10 дней и дольше.
- Рецидивирующий. Острый БОС возникает 3-6 раз в году.
- Непрерывно рецидивирующий. Характеризуется короткими ремиссиями между эпизодами затяжного БОС или полным их отсутствием.
Симптомы БОС у детей
Клиническая картина бронхообструктивного синдрома у детей во многом зависит от основного заболевания или фактора, провоцирующего данную патологию. Общее состояние ребенка в большинстве случаев среднетяжелое, наблюдается общая слабость, капризность, нарушение сна, потеря аппетита, признаки интоксикации и т. д. Непосредственно БОС независимо от этиологии имеет характерные симптомы: шумные громкое дыхание, хрипы, которые выслушиваются на расстоянии, специфический свист при выдохе.
Также наблюдается участие вспомогательной мускулатуры в акте дыхания, приступы апноэ, одышка экспираторного (чаще) или смешанного характера, сухой или малопродуктивный кашель. При затяжном течении бронхообструктивного синдрома у детей может формироваться бочкообразная грудная клетка – расширение и выпячивание межреберных промежутков, горизонтальный ход ребер. В зависимости от фоновой патологии также может присутствовать лихорадка, дефицит массы тела, слизистые или гнойные выделения из носа, частое срыгивание, рвота и др.
Диагностика
Диагностика бронхообструктивного синдрома у детей основывается на сборе анамнестических данных, объективном исследовании, лабораторных и инструментальных методах. При опросе матери педиатром или неонатологом акцентируется внимание на возможных этиологических факторах: хронических заболеваниях, пороках развития, наличии аллергии, эпизодах БОС в прошлом и т. д. Очень информативным при бронхообструктивном синдроме у детей является физикальное обследование ребенка. Перкуторно определяется усиление легочного звука вплоть до тимпанита. Аускультативная картина характеризуется жестким или ослабленным дыханием, сухими, свистящими, в младенчестве – мелкокалиберными влажными хрипами.
Лабораторная диагностика при бронхообструктивном синдроме у детей включает в себя общие анализы и дополнительные тесты. В ОАК, как правило, определяют неспецифические изменения, указывающие на наличие очага воспаления: лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ, при наличии аллергического компонента – эозинофилию. При невозможности установить точную этиологию показаны дополнительные анализы: ИФА с определением IgM и IgG к вероятным инфекционным агентам, серологические пробы, тест с определением уровня хлоридов в поте при подозрении на муковисцидоз и т. д.
Среди инструментальных методов, которые могут применяться при бронхообструктивном синдроме у детей, наиболее часто используют рентгенографию ОГК, бронхоскопию, спирометрию, реже – КТ и МРТ. Рентгенография дает возможность увидеть расширенные корни легких, признаки сопутствующего поражения паренхимы, наличие новообразований или расширенных лимфоузлов. Бронхоскопия позволяет выявить и удалить инородное тело из бронхов, оценить проходимость и состояние слизистых оболочек. Спирометрия проводится при длительном течении бронхообструктивного синдрома у детей с целью оценки функции внешнего дыхания, КТ и МРТ – при низкой информативности рентгенографии и бронхоскопии.
Лечение, прогноз и профилактика
Лечение бронхообструктивного синдрома у детей направлено на исключение факторов, вызывающих обструкцию. Независимо от этиологии во всех случаях показана госпитализация ребенка и неотложная бронхолитическая терапия с использованием β2-адреномиметиков. В дальнейшем могут использоваться антихолинергические препараты, ингаляционные кортикостероиды, системные глюкокортикостероиды. В качестве вспомогательных препаратов применяются муколитические и антигистаминные средства, метилксантины, инфузионная терапия. После определения происхождения бронхообструктивного синдрома у детей назначается этиотропная терапия: антибактериальные, противовирусные, противотуберкулезные средства, химиотерапия. В отдельных случаях может потребоваться оперативное вмешательство. При наличии анамнестических данных, указывающих на возможное попадание инородного тела в дыхательные пути, осуществляется экстренная бронхоскопия.
Прогноз при бронхообструктивном синдроме у детей всегда серьезный. Чем младше ребенок – тем тяжелее его состояние. Также исход БОС во многом зависит от фонового заболевания. При острых обструктивных бронхитах и бронхиолитах, как правило, наблюдается выздоровление, редко сохраняется гиперреактивность бронхиального дерева. БОС при бронхолегочной дисплазии сопровождается частыми ОРВИ, но зачастую стабилизируется к двухлетнему возрасту. У 15-25% таких детей он трансформируется в бронхиальную астму. Непосредственно БА может иметь различное течение: легкая форма переходит в ремиссию уже в младшем школьном возрасте, тяжелая, особенно на фоне неадекватной терапии, характеризуется ухудшением качества жизни, регулярными обострениями с летальным исходом в 1-6% случаев. БОС на фоне облитерирующего бронхиолита часто приводит к эмфиземе и прогрессирующей сердечной недостаточности.
Профилактика бронхообструктивного синдрома у детей подразумевает исключение всех потенциальных этиологических факторов или минимизацию их воздействия на организм ребенка. Сюда относится антенатальная охрана плода, планирование семьи, медико-генетическое консультирование, рациональное применение медикаментов, ранняя диагностика и адекватное лечение острых и хронических заболеваний дыхательной системы и т. п.
Синдром бронхиальной обструкции (бронхоспастический синдром)
В основе бронхоспастического синдрома лежит нарушение бронхиальной проходимости. Термин «бронхоспастический синдром» имеет синонимы – «синдром нарушения бронхиальной проходимости», «синдром бронхиальной обструкции», «бронхообтурационный синдром», «астматический синдром или компонент».
Бронхоспастический синдром наблюдается при заболеваниях и патологических состояниях, протекающих с нарушением проходимости бронхов. Это бывает при спазме их гладкой мускулатуры, набухании слизистой оболочки при воспалительных или застойных явлениях в бронхолегочной системе, обтурации бронхов рвотными массами, мокротой, опухолью, инородным телом, а также при рубцовом сужении бронхов и их сдавлении извне опухолью.
Сопротивление потоку воздушной струи возрастает пропорционально степени просвета бронха, через который проходит воздух. Поэтому при сужении просвета воздухоносных путей резко увеличивается работа дыхательных мышц. Бронхоспастический синдром обусловливает обструктивный характер нарушений вентиляции альвеол при острой и хронической дыхательной недостаточности.
Бронхоспастический синдром разделяется по этиологическому признаку на первичный и вторичный (симптоматический), а по характеру течения – на приступообразный и хронический.
Первичный бронхоспастический синдром лежит в основе бронхиальной астмы. Основным симптомом данного заболевания является приступ удушья, обусловленный гиперреактивностью бронхов, а основными патогенетическими механизмами – спазм гладких мышц бронхов, гиперсекреция бронхиальных желез и отек слизистой оболочки бронхов.
Вторичный, или симптоматический, бронхоспастический синдром причинно связан с другими (кроме бронхиальной астмы) заболеваниями или патологическими состояниями, которые могут привести к бронхиальной обструкции. Наиболее часто он встречается при заболеваниях аллергического генеза (анафилактический шок, отек гортани), аутоиммунных и инфекционно-воспалительных заболеваниях бронхолегочного аппарата, обтурационных патологических процессах (злокачественные и доброкачественные опухоли, бронхостенозы вследствие туберкулеза, ожога дыхательных путей), заболеваниях системы кровообращения, обусловливающих гемодинамические нарушения в бронхолегочном аппарате (первичная легочная гипертензия, тромбоэмболия легочной артерии, застойная левожелудочковая недостаточность).
Клинические проявления бронхоспастического синдрома независимо от этиологии и патогенетических механизмов в большинстве случаев однотипные – одышка и приступы удушья, чаще экспираторного типа, приступообразный кашель, слышимые на расстоянии дыхательные шумы (чаще сухие хрипы).
Пароксизмальный бронхоспастический синдром протекает в виде приступа удушья, который развивается внезапно или в течение короткого времени, чаще ночью. Больные ощущают внезапно развившуюся нехватку воздуха. Одышка обычно носит экспираторный характер, но может быть инспираторной или смешанной. Во время приступа дыхание шумное, свистящее, слышно на расстоянии. Больные обычно принимают вынужденное положение. Они предпочитают сидеть, наклонившись вперед и опираясь руками о колени, край стола, кровати или подоконника, что способствует включению в дыхание вспомогательных мышц. Выражение лица страдальческое, речь затруднена (при тяжелом приступе удушья почти невозможна). Больные обеспокоены, напуганы, ловят ртом воздух. Лицо бледное, с синюшным оттенком, покрыто обильным холодным потом.
Кашель при бронхоспастическом синдроме может быть сухим и влажным. Сухой кашель (кашель раздражения, непродуктивный кашель), при котором не отхаркивается мокрота, наблюдается в начальном периоде острого воспалительного или отечного процесса в трахее и бронхах, например, при приступе бронхиальной астмы. При вдыхании дыма и других раздражающих веществ, попадании в дыхательные пути инородного тела или кусочков пищи возникает приступ сильного сухого кашля. Постоянный сухой кашель характерен для стеноза трахеи и крупных бронхов, сдавления их опухолью или увеличенными лимфатическими узлами. В этих случаях кашель надсадный приступообразный, имеет дребезжащий, гнусавый оттенок.
При остром воспалительном или отечном процессе в гортани, трахее и крупных бронхах, например, остром ларингите или трахеобронхите кашель грубый, лающий, сочетается с охриплостью голоса или афонией, першением в горле. Приступы такого кашля могут приводить к удушью, цианозу и даже заканчиваться кратковременной потерей сознания, что нередко дает повод для ошибочного диагноза бронхиальной астмы. Малозвучное, слабое и короткое покашливание свидетельствует о поражении мелких бронхов и бронхиол.
Продуктивный (влажный) кашель, при котором отделяется мокрота, наблюдается при заболеваниях, сопровождающихся гиперсекрецией бронхиальной слизи, а также появлением в просвете бронхов экссудата или транссудата, например, при бронхите, бронхоэктатической болезни, отеке легких, прорыве в бронх абсцесса, паразитарной кисты. По характеру продуктивного кашля можно судить об уровне обструкции в бронхах. В тех случаях, когда мокрота отхаркивается легко, без особого труда, патологический процесс находится недалеко от голосовой щели. Когда мокрота находится глубже, она отхаркивается с трудом в виде небольшого комка, как правило, после непродолжительного кашля.
При хронических заболеваниях гортани и трахеи, при длительном застое крови в легких у больных с патологией органов кровообращения кашель обычно постоянный и провоцируется малораздражающими запахами и даже сменой температуры и влажности вдыхаемого воздуха.
Визуальные наблюдения за мокротой позволяют высказать предположение о характере основного заболевания или патологического процесса. Так, например, кашель со светлой слизистой вязкой мокротой наблюдается при трахеите и остром бронхите в начале заболевания, в дальнейшем мокрота становится зеленоватой, слизисто-гнойной. При хроническом бронхите с поражением крупных бронхов мокрота слизисто-гнойная или гнойная, количество умеренное, иногда очень скудное. При локализации процесса в бронхах среднего калибра кашель влажный, чаще утренний, с отделением слизисто-гнойной мокроты. При поражении мелких бронхов (обструктивный бронхит) в результате мучительного, глухого ослабленного кашля с трудом отделяется небольшое количество вязкой, густой слизистой или слизисто-гнойной мокроты. Кровянистая мокрота наблюдается при инфаркте легкого, туберкулезе, раке бронхов, при застойных явлениях в малом круге кровообращения. Мокрота, имеющая вид «малинового желе», относится к поздним симптомам рака бронха.
Определенное диагностическое значение имеет время появления кашля. При хроническом воспалении верхних дыхательных путей, особенно у курильщиков, кашель обычно наблюдается по утрам. У больных аллергическим бронхитом и бронхиальной астмой кашель появляется преимущественно в ночное время и при контакте с аллергеном.
Объективным подтверждением бронхоспастического синдрома служит расширение грудной клетки, которая находится как бы в положении вдоха. Вены шеи вздуваются во время вдоха и спадаются при выдохе. В акте дыхания активно участвуют мышцы плечевого пояса, спины, брюшной стенки и межреберные мышцы. Изменяются ритм и глубина дыхания.
При затруднении вдоха можно обнаружить преимущественное сокращение межреберных мышц и m. sternoclaidomastoidei, которые при хроническом течении бронхоспастического синдрома становятся гипертрофированными и выступают в виде плотных толстых тяжей. При затрудненном выдохе наблюдается преимущественное сокращение мышц брюшного пресса, что вызывает поднятие диафрагмы и увеличение внутригрудного давления.
При значительном препятствии поступлению воздуха в легкие и обратно отмечается урежение дыхания. Если препятствие возникает в крупных бронхах, увеличивается продолжительность вдоха (инспираторная одышка), а дыхание на вдохе становится шумным (стридорозным). При затруднении прохождения воздуха в мелких бронхах и бронхиолах наблюдается удлинение выдоха (экспираторная одышка), на протяжении которого даже на расстоянии можно слышать громкие, продолжительные свистящие хрипы. Редкое поверхностное дыхание встречается при значительном сужении голосовой щели и обструктивной форме эмфиземы легких.
При пальпации грудной клетки выявляется ее ригидность, что свидетельствует об острой (во время приступа удушья) или хронической эмфиземе легких. Голосовое дрожание ослаблено на стороне обтурации проводящего бронха. Если бронх закупорен комком слизи, то после отхаркивания голосовое дрожание определяется снова достаточно четко. При тотальном бронхоспазме, например, при бронхиальной астме, равномерное ослабление голосового дрожания может быть обусловлено развитием эмфиземы легких.
При сравнительной перкуссии над легкими нередко появляется коробочный звук. Топографическая перкуссия позволяет обнаружить опущение нижних границ легких. Экскурсия нижнего легочного края уменьшается.
Аускультативно определяется ослабленное везикулярное дыхание у больных с распространенным (диффузным) сужением дыхательных путей, с обструктивной формой эмфиземы легких или обтурационным ателектазом. При резком и неравномерном сужении просвета мелких бронхов и бронхиол вследствие воспалительного отека их слизистой оболочки (бронхит) выслушивается жесткое дыхание, т.е. особенно усиленное везикулярное дыхание. При затрудненном прохождении воздуха из мелких бронхов и бронхиол в альвеолы и их неодновременном расправлении прослушивается прерывистое (саккадированное) дыхание на ограниченном участке легких (чаще в области верхушек легких). При сужении трахеи или крупного бронха (опухоль, отек) над областью стеноза выслушивается стенотическое дыхание (резко усиленное физиологическое бронхиальное дыхание).
Из дополнительных дыхательных шумов для бронхоспастического синдрома наиболее характерны сухие хрипы. Они выслушиваются во время вдоха и особенно на выдохе. Сухие хрипы образуются в бронхах при их сужении или при наличии в них вязкого секрета в виде нитей или перемычек. Если выслушиваются низкие басовые сухие хрипы, то обструктивный процесс локализуется в крупных и средних бронхах, если звонкие, свистящие – в мелких бронхах и бронхиолах. При закупорке трахеи и главных бронхов бронхиальным секретом или другой жидкостью в легких выслушиваются крупнопузырчатые, нередко клокочущие влажные хрипы. Эти хрипы определяются на вдохе и выдохе, а также хорошо слышны на расстоянии. При закупорке жидкостью бронхов среднего калибра или мелких бронхов и бронхиол выявляются соответственно средне- и мелкопузырчатые влажные хрипы.
Пульс во время приступа учащен, слабого наполнения, тоны сердца приглушены, нередко отмечается повышение артериального давления (пульмоногенная гипертензия).
Завершается приступ удушья отхождением густой вязкой мокроты, нередко в виде слепков бронхов, после чего дыхание постепенно становится более свободным, а хрипы исчезают.
Длительность приступа удушья может быть различной – от нескольких минут до нескольких часов, но могут быть приступы, продолжающиеся до суток и более, например, астматический статус при бронхиальной астме.
Хроническому течению бронхоспастического синдрома свойственен меняющийся характер одышки в зависимости от различных факторов – физической и психоэмоциональной нагрузки, погоды, времени суток, течения основного заболевания, вызвавшего бронхиальную обструкцию (одышка типа «день на день не приходится»). При длительном течении бронхоспастического синдрома развивается хроническая эмфизема легких, а впоследствии — хроническое легочное сердце.
Причиной летальных исходов при бронхоспастическом синдроме могут быть асфиксия, острая сердечная недостаточность, паралич дыхательного центра.
Дополнительные методы исследования. Для диагностики бронхоспастического синдрома наиболее важное значение имеют рентгенологические исследования и методы исследования функции внешнего дыхания (спирография и пневмотахометрия).
Обструктивные нарушения характеризуются уменьшением скорост-ных показателей спирографии и петли «поток – объем» — форсированной ЖЕЛ (ФЖЛ) и максимальной вентиляции легких (МВЛ), объема форсированного выдоха за первую секунду (ОФВ1), а также ОФВ1/ЖЕЛ (индекс Тиффно). Уровень обструкции бронхов (мелкие, средние, крупные) определяют по показателям петли воздушного потока – объема.
Обструктивные нарушения подтверждаются также при пневмотахо-метрии (снижением максимальной скорости выдоха), положительной пробе с бронхорасширяющими средствами и пробе со спичкой по Вотчалу. Последняя проба считается положительной, если больной не способен задуть (погасить) зажженную спичку на расстоянии 8 см ото рта. При хроническом течении бронхоспастического синдрома вследствие развившейся эмфиземы легких снижается ЖЕЛ.
Во время приступа удушья рентгенологически нередко наряду с признаками основного заболевания выявляется острая эмфизема легких — повышенная прозрачность легких, горизонтальное положение ребер, расширение межреберных промежутков, низкое стояние диафрагмы.
На ЭКГ отмечаются признаки повышенной нагрузки на правые отделы сердца, что свидетельствует о формировании легочного сердца.
Синдромы поражения бронхов
Синдромы | Основные жалобы | Осмотр | Голосовое Дрожание | Перкутор ный звук | Основные дыхательные шумы | Побочные дыхательные шумы |
Бронхитический | кашель сухой, затем со слизистой мокротой в небольшом количестве | — | — | — | жесткое дыхание | рассеянные сухие хрипы |
Бронхиальной обструкции | постоянный кашель со слизистой гнойной мокротой | — | — | — | жесткое дыхание с удлиненным выдохом | сухие хрипы над всей дыхательной поверхностью преимущественно на выдохе |
Бронхоспастический | приступы удушья, после приступа кашель со стекловидной мокротой | ортопноэ, набухание вен шеи, грудная клетка в состоянии вдоха | — | коробочный | жесткое везику- лярное дыхание с удлиненным выдохом | сухие, рассеянные хрипы после приступа и дистантные хрипы |
Бронхоэктазов | постоянный кашель по утрам со слизисто-гнойной мокротой в большом количестве | отставание дыхания на стороне поражения | ослаблено локально над бронхо эктазами | притуплен-ный с тимпани- ческим оттенком | жесткое везику- лярное дыхание | сухие хрипы над всей поверхностью, локально средне и мелкопузырчатые влажные хрипы |
Обтурационного ателектаза | постоянный малопродуктивный кашель | западение межреберных промежутков, отставание пораженной части грудной клетки в акте дыхания | ослаблено вплоть до полного отсутствия | локальное притупление в месте спадения легких | Локально дыхание. отсутствут При ателектазе ма- лых размеров – резко ослабленное везикулярное дыхание | нет |
4.2. Синдромы поражения респираторных отделов легких
4.2.1. Синдромы снижения воздушности легочной ткани Синдром ограниченного снижения воздушности легочной ткани Сидром очагового уплотнения легочной ткани
Сущность синдрома: снижение воздушности легочной ткани
при очаговом уплотнении легочной ткани на — территории группы долек (до сегмента) вследствие воспалительной инфильтрации или опухолевой пролиферации паренхиматозной части легкого (очаговая пневмония — бронхопневмония, периферический рак легкого) или разрастание соединительной ткани (очаговый пневмосклероз).
Процесс носит локальный характер.
Синдром очагового уплотнения легочной ткани в зависимости от патогенеза развития включает в себя кластеры:
очагового уплотнения легочной ткани
остробронхитический
воспалительной интоксикации
опухолевой интоксикации
клинико-анамнестический
Симптомы, формирующие кластер воспалительной интоксикации:
— Жалобы при синдроме очагового уплотнения легочной ткани не обладают строгой специфичностью и зависят от патогенетического механизма его развития, а именно.
При бактериальном воспалении (бронхопневмонии) жалобы на повышение температуры тела, жар, потливость, слабость. (подробнее см. в разделе «Кластер воспалительной интоксикации»).
При периферическом раке легкого в жалобах преобладают признаки синдрома опухолевой интоксикации (см. раздел «Синдром опухолевой интоксикации»).
При очаговом пневмосклерозе без сопутствующего воспаления больные жалоб, как правило, не предъявляют.
— При общем осмотре выявляются признаки кластеров воспалительной либо опухолевой интоксикации,
при детальном осмотре грудной клетки данные не убедительны.
Остробронхитический кластер
представлен жалобами на кашель со слизисто-гнойной мокротой,
Особенности клинико-анамнестического кластера
так же зависят от патогенетическго механизма.
При остром бактериальном воспалении начало заболевания острое, клиническая картина нарастает в течение 2-3 суток, Предшествующим фактором является, как правило, переохлаждение либо ослабление защитных сил организма после перенесенной вирусной инфекции.
При опухоли (периферическом раке, метастазах из первичного опухолевого очага в легочную ткань) начало заболевания постепенное, постепенно нарастают симптомы опухолевой интоксикации, кашель, анемия.
При очаговом пневмосклерозе в анамнезе есть указания на перенесенные ранее легочные заболевания: тяжелую пневмонию, туберкулез легких, острый абсцесс легкого и др.
Симптомы, характеризующие собственно кластер очагового уплотнения легочной ткани:
— при пальпации симптомом кластера очагового уплотнения легочной ткани является локальное усиление голосового дрожания над очагом патологического процесса;
— при перкуссии там же — локальное укорочение перкуторного тона;
— при аускультации на фоне локального ослабления везикулярного дыхания выслушиваются побочные дыхательные шумы: влажные мелкопузырчатые хрипы, крепитация (непостоянно).
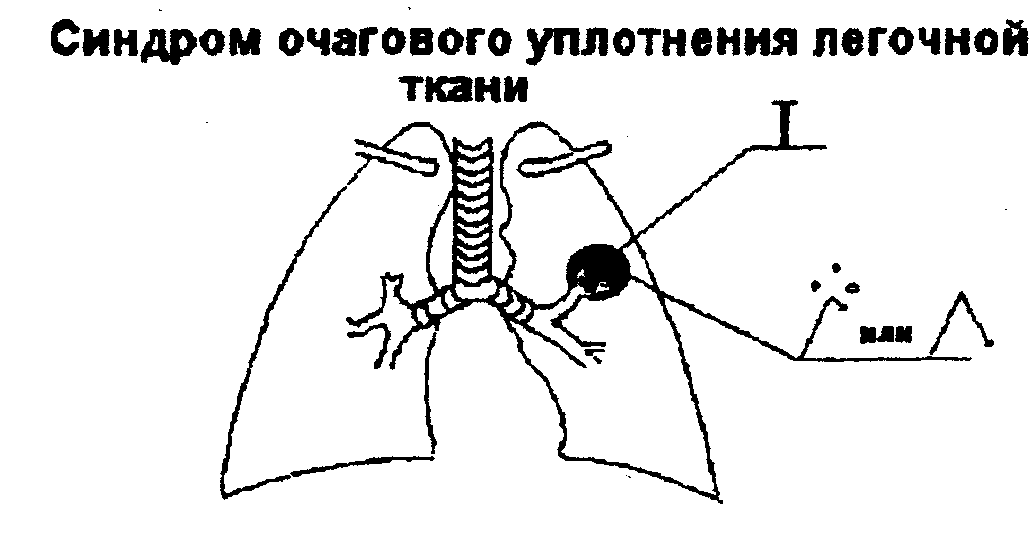
Рис. 22. Схема синдрома очагового уплотнения легочной ткани.
Сидром очагового уплотнения легочной ткани является ведущим при очаговой пневмонии, периферическом раке легкого, очаговом пневмосклерозе.
Жалобы при заболеваниях органов дыхания. Кашель, механизм его возникновения, диагностическое значение.
С И С Т Е М А Д Ы Х А Н И Я
Кашель — это сложный рефлекторный акт, который вызывается с рецепторов гортани, бронхов, трахеи при их воспалительном, механическом, термическом или химическом раздражении.
Механизм возникновения:
• повышение чувствительности кашлевых рецепторов при воспалении
дыхательных путей;
• воздействие на дыхательные пути механических, химических,
термических раздражителей;
• раздражение рефлексогенных зон вне дыхательных путей;
• раздражение веточек блуждающего нерва.
Виды кашля по течению:
• острый;
• хронический.
Виды кашля по тембру:
• лающий;
• коклюшный;
• металлический;
• тихий;
• глухой;
• беззвучный.
Виды кашля по времени его возникновения:
• утренний;
• ночной;
• вечерний.
Виды кашля по характер:
• продуктивный;
• непродуктивный.
Одышка – это патологическое состояние, вызывающее ощущение дискомфорта
от собственного дыхания.
Одышка может быть:
• субъективной;
• объективной.
По частоте дыхания различают:
• тахипноэ;
• брадипноэ.
Виды одышки в зависимости от того, какая фаза дыхания затруднена:
• экспираторная;
• инспираторная;
• смешанная.
Механизм возникновения:
• развитие гипоксии;
• раздражение дыхательного центра.
Кровохарканье – это выделение мокроты с большей или меньшей примесью
крови. Отделение значительного количества крови (более 50 мл) с мокротой – это легочное кровотечение.
Приступ удушья – это внезапно наступающая приступами сильнейшая одышка,
носящая название астмы.
По механизму возникновения:
• бронхиальная;
• сердечная.
Осмотр грудной клетки, порядок его проведения. Нормальные и патологические формы грудной клетки, их критерии и диагностическое значение. Симметричность и асинхронизм её движений, изменение частоты и глубины дыхания, патологические типы дыхания, диагностическое значение выявленных изменений.
Боли в грудной клетке могут быть вызваны:
• заболеваниями органов дыхания;
• заболеваниями сердца;
• патологией крупных сосудов;
• патологией позвоночника;
• патологией органов средостения;
• заболеваниями органов брюшной полости и диафрагмы.
Осмотр грудной клетки:
Статический осмотр-
По форме грудная клетка может быть:
• нормальной;
• патологической.
Формы нормальной грудной клетки:
• нормостеническая;
• астеническая;
• гиперстеническая.
Патологические формы грудной клетки, зависящие от патологических
процессов в органах дыхания:
• паралитическая;
• эмфизематозная.
Патологические формы грудной клетки, зависящие от изменений в
костном скелете:
• рахитическая;
• воронкообразная;
• ладьевидная.
Патологические формы грудной клетки, обусловленные изменениями
конфигурации позвоночника:
• искривление в сторону;
• искривление кзади;
• искривление кпереди;
• сочетанные искривления.
По симметричности грудная клетка может быть:
• симметричной;
• асимметричной.
Асимметричная грудная клетка может возникать в результате:
• уменьшения объема одной половины грудной клетки;
• увеличения объема одной половины грудной клетки.
Динамический осмотр
Равномерность экскурсии обеих сторон грудной клетки при дыхании может быть:
• равномерной;
• отставание одной половины грудной клетки.
Тип дыхания может быть:
• грудной;
• брюшной;
• смешанный.
По частоте дыхательных движений в минуту различают:
• нормальное число дыхательных движений;
• учащение;
• урежение.
По глубине дыхательных движений различают:
• глубокое;
• Кусcмауля;
• поверхностное.
По ритму дыхания различают:
• ритмичное;
• периодическое:
— Чейна – Стокса;
— дыхание Биота;
— дыхание Грокка-Фругони.
 Гемограмма – признаки воспаления бактериального: нейтрофильный лейкоцитоз и ускорение СОЭ, вирусного: лимфоцитоз и лейкопения, аллергического: эозинофилия.
Гемограмма – признаки воспаления бактериального: нейтрофильный лейкоцитоз и ускорение СОЭ, вирусного: лимфоцитоз и лейкопения, аллергического: эозинофилия. Средство из грецких орехов, сливочного масла, листьев алоэ, лимонного сока.
Средство из грецких орехов, сливочного масла, листьев алоэ, лимонного сока.