Перинефрит — что это, симптомы, диагностика и лечение
Перинефрит является воспалительным заболеванием мочевыделительной системы, вовлекающим в процесс собственную фиброзную капсулу почки, при этом происходит увеличение капсулы в размере, ее перерастяжение и формирование спаек с окружающими органами и паренхимой почки.
В большинстве случаев, бывает вторичным, возникающим на фоне уже имеющихся проблем, связанных с почкой, однако встречаются и первичные формы. Поражение чаще одностороннее. По степени активности выделяют острую и хроническую формы.
Этиологические причины развития перинефрита
Первичный перинефрит развивается в результате прямого травматического воздействия на почку тупым или острым предметом. Из-за образовавшегося отека капсула может увеличиваться до больших размеров с образованием кист.
Причины вторичного перинефрита следующие:
- Карбункулы или абсцессы паренхимы почек.
- Острый пиелонефрит или гломерулонефрит.
- Злокачественные образования и их метастазы в почки.
- Доброкачественные образования органов малого таза в результате компрессии близлежащих почечных сосудов.
- Гнойный паранефрит (воспаление околопочечной клетчатки),
- Наличие конкрементов в почках.
- Хронические или острые воспалительные заболевания в органах малого таза.
При попадании бактерий гематогенным или лимфогенным путем, начинается ее размножение и запускается воспалительная реакция, в результате которой образуется экссудат (экссудативная форма) или возникает сморщивание почки с нарушением функции.
Клинические проявления
При первичном перинефрите клинические проявления развиваются стремительно. Первым признаком выступает резкая боль, локализующаяся в поясничной области, возможно кратковременное повышение давления, тахикардия, нарушение сердечного ритма, холодный пот.

При вторичной форме симптоматика обусловлена заболеванием, осложнившимся перинефритом, включает в себя:
- Постоянные тупые или приступообразные боли в области поясницы на стороне поражения, которые не уменьшаются при смене положения.
- Интоксикационный синдром: повышение температуры до 40 градусов, слабость, одышка, вялость, отсутствие аппетита, нарушения сна.
- Гипертензия нефрогенного характера.
- Тошнота, рвота.
- Нарушение мочеиспускания.
При отсутствии лечения состояние пациента ухудшается, в связи с таким грозным осложнением, как сепсис.
Диагностика заболевания
Диагноз устанавливается на основании жалоб пациента, анамнеза заболевания, объективных исследований и данных лабораторно-инструментального обследования.
Объективно определяется напряжение мышц брюшного пресса при пальпации проекции почек, положительный симптом покалачивания ребром ладони, определяется симптом флюктуации в пораженной области.
Лабораторные данные:
Данные инструментальных методов исследования:
- УЗИ почек – визуализируется экссудат или склерозирование фиброзной капсулы, увеличение ее в размере, нечеткость контуров, что свидетельствует о воспалительном процессе.
- Обзорная экскреторная урография – определение первопричины болезни: наличие конкрементов, затрудненный отток мочи, наличие опухолевого процесса с компрессией близлежащих тканей, ортостатическое смещение почки.
- Магнитно-резонансная томография
- Биопсия капсулы почки под контролем УЗИ – определение состава экссудата для дальнейшей тактики лечения.
Консервативное и хирургическое лечение
Тактика ведения пациента зависит от формы заболевания, его тяжести и сопутствующих заболеваний. Лечение проводится только в стационаре .
Консервативное лечение возможно при наличии продуктивного воспаления, заключается в следующем:
Хирургическое лечение проводится в случае гнойного и травматического перинефрита. Заключается в операции с декапсуляцией почки, удалением абсцессов и дренированием гнойных полостей. Если существует проблема с оттоком мочи, рекомендуется наложение нефростомы. В запущенных случаях прибегают к нефроэктомии.
Осложнения перинефрита
При неправильной тактике лечения или запоздалой диагностике данное заболевание может привести к очень серьезным осложнениям, таким как сепсис (заражение крови), разрыв капсулы с выходом ее содержимого в полость с формированием перитонита, образование пиоторакса. Все эти состояния требуют немедленного тщательного лечения, в противном случае, возможет летальный исход.
Профилактика
Специфическая профилактика отсутствует. Требуется выполнение санации всех хронических источников инфекции, ранняя диагностика и лечение инфекционных заболеваний. Пациентам, с уже имеющимися проблемами с почками, нужно тщательно следить за состоянием своего иммунитета, здоровым питанием и отказаться от вредных привычек.
 Загрузка…
Загрузка…причины, симптомы, диагностика и лечение

Паранефрит — это инфекционно-воспалительное поражение околопочечной клетчатки. Проявляется различной по интенсивности болью в пояснице, брюшной полости, усиливающейся при движениях и на вдохе, лихорадкой, ознобом, слабостью, локальной пастозностью и гиперемией кожи в области пораженной почки, вынужденным положением больного (изгибом позвоночника, сгибанием ноги). Диагностируется с помощью УЗИ и КТ почек, обзорной, экскреторной урографии, пункционной биопсии. Основой консервативной терапии паранефрита является назначение антибактериальных препаратов. Хирургическое лечение направлено на санацию гнойных очагов методами люмботомии, пункционного дренирования.
Общие сведения
Впервые клинику воспаления паранефральной клетчатки в 1839 году описал французский дерматолог Пьер Райе. Распространенность паранефрита не превышает 0,3%. До 80% случаев заболевания возникает на фоне существующей почечной патологии (мочекаменной болезни с обструкцией мочевыводящих путей, гнойного пиелонефрита, аномалий развития мочевыделительных органов, перенесенных операций на почках).
Паранефрит обычно диагностируют у пациентов 16-52 лет, преимущественно мужчин. Чаще страдает задняя часть околопочечной клетчатки, патологический процесс, как правило, является односторонним и поражает левую почку. По наблюдениям специалистов в сфере урологии, вероятность развития заболевания увеличивается у больных сахарным диабетом.

Паранефрит
Причины паранефрита
Непосредственными возбудителями параренального воспаления являются патогенные и условно-патогенные бактерии. В 70% случаев паранефрит вызывается различными штаммами стафилококков, реже — кишечной палочкой, протеем, стрептококками, пневмококками, гонококками, псевдомонадами, туберкулезными микобактериями, другими микроорганизмами. Микробному обсеменению паранефрона способствуют:
- Гнойно-воспалительная почечная патология. Паранефритом осложняются апостематозный нефрит, пионефроз, карбункул, абсцесс почки, гнойный перинефрит, почечный туберкулез, мочекаменная болезнь.
- Заболевания соседних органов. Гнойное расплавление жировой капсулы почки происходит при распространении инфекции от воспаленного аппендикса, слепой и восходящей ободочной кишки. Воспаление также может развиться на фоне печеночного абсцесса, гнойного холецистита, панкреатита, парацистита, параметрита, ретроперитонита и др.
- Отдаленные гнойные очаги. Возможно возникновение паранефрита у пациентов с фурункулами, карбункулами, панарициями, ангиной, хроническим тонзиллитом, гнойным отитом, остеомиелитом. Провоцирующим фактором зачастую становится образование околопочечной гематомы вследствие ушиба поясничной области.
В редких случаях воспаление вызывают микроорганизмы, которые обитают во внешней среде или на коже. Они попадают в паранефральную клетчатку при прямых проникающих ранениях во время аварий, падений на острые предметы, при проведении пункции почечной ткани, нападениях с использованием холодного и огнестрельного оружия. В ряде случаев первичный инфекционный очаг остается неустановленным.
Патогенез
Жировая почечная капсула может инфицироваться контактным, лимфогенным, гематогенным путем. При наличии отдаленных гнойных очагов инфекционные агенты (чаще всего — золотистый стафилококк) распространяются гематогенно на интактную параренальную клетчатку, что приводит к развитию первичного паранефрита. Реже его началу способствует пропитывание жировой ткани кровью при закрытых травмах.
У больных, страдающих урологической патологией, воспалительными процессами в брюшной полости, забрюшинной и тазовой клетчатке инфицирование происходит контактно, по лимфатическим сосудам и анастомозам, а сам паранефрит является вторичным. Обычно первыми в воспаление вовлекаются лимфоузлы, расположенные в более развитой клетчатке позади почки. Из лимфатических узлов бактерии попадают непосредственно в жировую ткань, вызывая классическую воспалительную реакцию.
Процессы альтерации способствуют экссудации внутрисосудистой жидкости и лейкоцитов в клетчатку с возникновением инфильтративного паранефрита, который при адекватной терапии зачастую является обратимым. В более тяжелых случаях происходит очаговое или тотальное гнойное абсцедирование с дальнейшим расплавлением межфасциальных перегородок и распространением воспалительного процесса. Острое воспаление завершается фазой восстановления или приобретает хроническое течение с последующим разрастанием воспалительно-измененной жировой ткани и склерозированием.
Классификация
Кроме выделения первичной и вторичной форм воспаления паранефрит классифицируют с учетом локализации, характера патологических изменений, особенностей развития клинической картины. Такой подход позволяет правильно оценить прогноз развития заболевания и выбрать оптимальную терапевтическую тактику. На основании особенностей расположения в параренальной клетчатке различают верхнее (эндодиафрагмальное), нижнее, заднее, переднее, тотальное воспаление паранефрона.
По типу патологического процесса паранефрит может быть инфильтративным, гнойным (абсцедирующим или флегмонозным), рубцово-склерозирующим (фиброзно-склеротическим или фиброзно-липоматозным). С учетом особенностей течения и симптоматики в практической урологии различают:
- Острый паранефрит. Наблюдается чаще. Характеризуется бурной клинической картиной с инфильтративными и гнойными процессами, высоким риском тяжелых осложнений с распространением в забрюшинном пространстве, возможностью хронизации процесса и развития продуктивного воспаления. При адекватном лечении подвергается обратному развитию.
- Хронический паранефрит. Встречается реже. Является исходом острого или первично хроническим. При отсутствии острой фазы обычно осложняет течение рецидивирующего калькулезного пиелонефрита или туберкулеза почек. Может быть «панцирным» (с образованием в околопочечной клетчатке массивов соединительной ткани) либо фиброзно-липоматозным.
Симптомы паранефрита
Острое первичное воспаление паранефрона обычно начинается с внезапного появления общей интоксикационной симптоматики. Температура тела повышается до 39-40° С, пациент испытывает озноб, общую слабость, потливость. Ухудшается аппетит, часто отмечается вздутие, запор. Локальная симптоматика возникает на 2-3 день заболевания. Больные с острым паранефритом жалуются на интенсивную боль в области поясницы, живота, реже — в подреберье. Болезненные ощущения усиливаются при глубоком вдохе, ходьбе, движениях. Наблюдается локальное напряжение мускулатуры в проекции пораженной почки.
Для нижнего и заднего паранефрита характерно вынужденное положение пациента с подтягиванием к животу согнутой в колене ноги на стороне поражения. Обнаруживается локальная гипертермия, пастозность тканей, покраснение кожи. Иногда позвоночник сколиотически искривляется в здоровую сторону. При достаточно редком верхнем паранефрите из-за вовлечения в процесс поддиафрагмальной клетчатки ограничивается экскурсия диафрагмы, возникает одышка и чувство нехватки воздуха. Нарастание воспаления сопровождается утяжелением состояния больного — появлением оглушенности, спутанности сознания, учащением дыхания и сердцебиения.
Острая форма вторичного паранефрита часто проявляется усугублением уже существующей клиники поражения почек, брюшных или тазовых органов с усилением болезненности в пояснице и гипертермией. При хроническом процессе патогномоничные симптомы обычно отсутствуют, единственной жалобой больных становится тупая болезненность в области почек. Возможно сдавливание проходящих рядом корешков спинномозговых нервов с возникновением боли, онемения, покалывания, ощущения ползания мурашек по коже в пояснично-крестцовой области, бедре, реже — голени. Иногда отмечается субфебрилитет.
Осложнения
При несвоевременной диагностике и недостаточной терапии паранефрит обычно осложняется распространением воспаления с развитием забрюшинной флегмоны или прорывом абсцесса в брюшную, плевральную полости, малый таз, прямую кишку, мочевой пузырь, под кожу в области 12-го ребра или над гребнем подвздошной кости. У таких пациентов наблюдается перитонит, эмпиема плевры, парапроктит, параметрит, формируются почечные свищи. При гематогенной генерализации процесса возможен сепсис и инфекционно-токсический шок. Сдавление почечной паренхимы и сосудов при хронических склеротических и фиброзно-липоматозных паранефритах провоцирует развитие нефрогенной артериальной гипертензии.
Диагностика
При хроническом течении и на инфильтративном этапе острого паранефрита, когда локальная симптоматика отсутствует, постановка диагноза зачастую затруднена. Определенную роль играет физикальное обследование, позволяющее визуально определить реакцию со стороны кожи и мускулатуры, искривление позвоночного столба, пальпаторно выявить инфильтрат, особенности расположения и характер поверхности почек, положительные симптомы Пастернацкого и Израэля. Наиболее информативны для диагностики паранефрита инструментальные методы:
- Эхография. УЗИ почек дает возможность обнаружить и четко локализовать очаги гнойного расплавления, представленные гипоэхогенными или анэхогенными округлыми образованиями с четким контуром. При хроническом варианте паранефрита определяется неоднородность эхоструктуры тканей. Более точные данные удается получить во время КТ почек.
- Рентгенография. На обзорных урограммах позвоночный столб нередко сколиотически искривлен в поясничном отделе, контур поясничной мышцы возле пораженной почки отчетливо сглажен или не просматривается. В зависимости от локализации и размеров паранефрального инфильтрата почка имеет нормальный или сглаженный контур. Иногда почечная паренхима на рентгеновском снимке не визуализируется. По данным экскреторной урографии мочеточник на стороне паранефрита зачастую отклонен латерально либо медиально. При проведении исследования во время дыхания выявляется значительное ограничение или отсутствие подвижности пораженной почки. Из-за сдавливания воспалительным инфильтратом лоханки и чашечки могут выглядеть деформированными.
- Диагностическая пункция. Выполняется редко, преимущественно в случаях четко отграниченного инфильтрата. Обнаружение гноя в околопочечной жировой капсуле служит прямым подтверждением паранефрита. Полученный материал исследуется микробиологически для определения возбудителя и установления его чувствительности к антибиотикам.
По показаниям врач-нефролог назначает консультации абдоминального хирурга, пульмонолога, гастроэнтеролога, инфекциониста, фтизиатра, онколога. Вспомогательную роль при обследовании играет рентгеноскопия, при помощи которой подтверждается ограниченная подвижность и высокое стояние диафрагмы, наличие плеврального выпота со стороны поражения. Для оценки функционального состояния почечной ткани производится нефросцинтиграфия.
В общеклиническом анализе крови обнаруживаются общевоспалительные изменения: значительное увеличение содержания лейкоцитов, сдвиг лейкоцитарной формулы влево, высокое СОЭ. Могут снижаться уровни эритроцитов и гемоглобина. Лейкоцитурия, бактериурия в общем анализе мочи выявляются только при первичном поражении почечной паренхимы. При тяжелом течении паранефрита возможны признаки токсического повреждения фильтрующего аппарата: микрогематурия, цилиндрурия, альбуминурия.
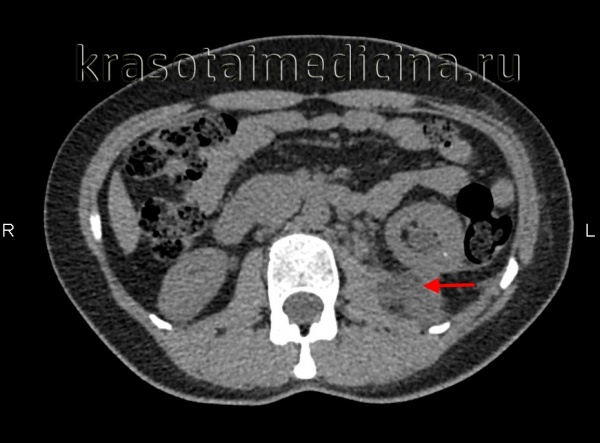
КТ ОБП и забрюшинного пространства. Скопление гноя в паранефральной клетчатке и поясничной мышце слева.
Дифференциальный диагноз
Воспаление паранефрона дифференцируют с:
При тяжелых вариантах течения и отсутствии местных «почечных» симптомов в первые дни заболевания может потребоваться дифференциальная диагностика паранефрита с
гриппом, тифом, малярией.
Лечение паранефрита
Больных с острым воспалением паранефрона рекомендуется экстренно госпитализировать в урологический стационар. При хронических вариантах паранефрита возможно догоспитальное обследование с последующим плановым амбулаторным или стационарным лечением. Выбор консервативной или оперативной тактики ведения пациента зависит от характера воспалительных изменений и формы течения заболевания:
- При остром инфильтративном паранефрите. Лечение начинается с назначения антибиотиков. Выявление грамположительной флоры служит показанием для использования полусинтетических пенициллинов, макролидов, цефалоспоринов 2-3-го поколения в комбинации с сульфаниламидными препаратами. Для элиминации грамотрицательных микроорганизмов рекомендованы аминогликозиды и фторхинолоны. Прием антибактериальных средств дополняют дезинтоксикационной, иммуномодулирующей и витаминотерапией.
- При остром гнойном паранефрите. Требуется хирургическая санация очага инфекции. Для удаления гноя чаще выполняют пункционное дренирование, реже — широкое вскрытие абсцесса (люмботомию). У больных с задним паранефритом возможно проведение вмешательства через межмышечный доступ. При сочетании паранефрального воспаления с пионефрозом сначала осуществляется нефростомия, а затем нефрэктомия. После операций назначают антибактериальную терапию препаратами широкого спектра с учетом типа возбудителя.
- При хроническом паранефрите. Лечение может быть как консервативным, так и хирургическим. При отсутствии осумкованного гнойного очага и пионефроза обычно применяют антибиотики в сочетании с глюкокортикостероидами, рассасывающими, общеукрепляющими средствами, физиотерапевтическими процедурами. Хирургическое вмешательство для удаления гнойника выбирается по тем же принципам, что и при остром воспалении. Сдавление почки при склерозировании клетчатки является показанием для иссечения паранефрона.
Терапию всех форм паранефрита эффективно дополняют физиопроцедуры: диатермия, УВЧ, грязевые и парафиновые аппликации, массаж, УФО. При наличии гнойно-септических осложнений с выраженным интоксикационным синдромом и нарушением почечной фильтрации рекомендовано проведение экстракорпоральной детоксикации — гемосорбции, плазмафереза, плазмосорбции, гемодиализа.
Прогноз и профилактика
Своевременное выявление и адекватная антибактериальная терапия позволяют купировать большинство случаев острого паранефрита на начальной инфильтративной стадии без проведения операции. Правильный выбор способа и времени выполнения хирургического вмешательства при гнойном воспалении обеспечивает быструю санацию абсцесса и сохранение почки.
Прогноз хронического паранефрита определяется состоянием почечных функций и уродинамики. Профилактика заболевания направлена на своевременное лечение урологических заболеваний, санацию очагов хронической инфекции, предупреждение распространенных гнойных осложнений при абдоминальной и тазовой патологии, укрепление иммунитета.
Паранефрит — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 18 августа 2019; проверки требуют 2 правки. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 18 августа 2019; проверки требуют 2 правки.Паранефри́т (paranephritis; греч. παρα — около + греч. νεφρός — почка + лат. -itis — воспаление) — гнойное воспаление околопочечной жировой клетчатки. Впервые описан в 1839 г. Райе (P. F. О. Rayer).
Возбудителем паранефрита является стафилококк, реже — стрептококк, кишечная палочка, пневмококк, гонококк, туберкулёзная палочка и др.
Выделяют две формы паранефрита:
- первичную — возникает при отсутствии почечного заболевания. Инфекция проникает гематогенным путем от гнойного очага любой локализации.
- вторичную — является осложнением гнойного воспалительного процесса в почке (карбункул почки, пионефроз, апостематозный нефрит, гнойный перинефрит), инфекция распространяется на паранефральную клетчатку. Может являться следствием распространения инфекции по лимфатическим анастомозам[1].
Симптомы паранефрита напоминают приступ почечной колики. Больной испытывает общую слабость, потеря аппетита, метеоризм, запор. Через 3—4 дня появляется субфебрильная температура. Состояние больного тяжелое, нарастает интоксикация. Присутствует боль в поясничной и подреберной областях при глубоком вдохе, возможно искривление позвоночника в здоровую сторону, повышение температуры до 39 °С и выше, ознобы, боли в соответственной стороне живота, наблюдаются ригидность поясничных мышц, выбухание (инфильтрат) в поясничной области. Возможно возникновение псоас-симптома: больной с трудом может разогнуть ногу с пораженной стороны из-за резкой боли, старается держать ее согнутой в колене и приведенной к животу[2].
Острый паранефрит сопровождается высоким лейкоцитозом со значительным нейтрофилезом, повышенной РОЭ; хронический проявляется болью в пояснице, признаками вторичного радикулита, умеренно выраженной лихорадкой.
Вскрытие гнойника в брюшную полость, полость плевры, кишку.
В диагностических целях используют рентгенологическое исследование, КТ, МРТ, УЗИ, иногда необходима пункция инфильтрата[3].
Назначаются антибиотики (часто широкого спектра действия), при необходимости производят оперативное вмешательство (вскрытие гнойника) с последующим дренированием меж-мышечный доступ.
- Ш п и- з e л ь Р. С. Острые воспалительные заболевания клетчатки забрюшинного пространства, Хирургия, № 11, с. 59, 1971.
| |||||||
| |||||||
причины, симптомы, диагностика и лечение
Оглавление
Пиелонефритом называют воспаление мочевыделительной системы, которое может протекать в острой и хронической форме. По статистике, около 2/3 урологических больных страдают именно пиелонефритом. Его опасность в том, что симптомы заболевания часто не выражены – его можно принять за цистит, простуду, радикулит и даже гастрит. Пиелонефрит может не проявляться годами, но, если его вовремя не обнаружить, он перетекает в хроническую форму. Хронический пиелонефрит, лечение которого более долгое и трудоемкое, может дать серьезные осложнения. К ним относятся:
- Почечная недостаточность
- Гнойные заболевания почек
- Сепсис
Причины пиелонефрита
Главной причиной пиелонефрита является инфекция. К бактериям, ее вызывающим, относят:
- Кишечную палочку
- Протей
- Стафилококк
Очень редко пиелонефрит вызывается одной бактерией. Как правило, у больных обнаруживается сразу несколько возбудителей. Не всегда бактерии, попадая в мочевыделительную систему, вызывают болезнь. Она может развиться на фоне следующих факторов:
- Нерегулярного оттока мочи
- Недостаточного кровоснабжения почек
- Сниженного иммунитета
- Отсутствия личной гигиены
Попавшие в мочевой пузырь бактерии перемещаются в почку, где со временем развивается пиелонефрит. Он может быть как самостоятельным заболеванием, так и осложнением уже существующих патологий, таких как:
- Мочекаменная болезнь
- Аденома предстательной железы
- Заболевания женских половых органов
- Опухоль в мочеполовой системе
- Сахарный диабет
Заболеть пиелонефритом человек может в любом возрасте.
В группе риска:
- Дети до семи лет в силу анатомических особенностей развития
- Мужчины после 55 лет с аденомой предстательной железы
Также часто развивается пиелонефрит у женщин (симптомы и лечение у них отчаются от мужских) молодого возраста. По их короткой и широкой уретре микробы легко могут проникнуть в мочевой пузырь, а оттуда в почки, вызывая процесс воспаления.
Симптомы пиелонефрита
Симптомы заболевания зависят от формы болезни. Пиелонефрит в острой стадии проявляет себя:
- Высокой температурой
- Тошнотой и рвотой
- Частыми позывами к мочеиспусканию
- Потливостью
- Жаждой
- Тупой болью в пояснице
Иногда болезни предшествует острый цистит, сопровождающийся частым и болезненным мочеиспусканием, болями в районе мочевого пузыря, появлением крови в моче.
При обнаружении у себя перечисленных симптомов следует немедленно обратиться к врачу. Если терапию не начать вовремя, пиелонефрит может перейти в хроническую форму, и вылечить его будет очень трудно.
Симптоматика хронического пиелонефрита выражена не так ярко, из-за чего болезнь часто принимается за обычную простуду, так как часто сопровождается следующими проявлениями:
- Повышенная температура
- Слабость в мышцах
- Головная боль
Помимо этих симптомов, могут быть и такие:
- Частое мочеиспускание
- Резкий, неприятный запах мочи
- Ноющая боль в пояснице
- Сухость во рту
- Отрыжка
- Отеки
- Бледность кожи
Эти симптомы не постоянны и часто больной не обращает на них внимания. Так может продолжаться несколько лет, а, между тем, воспаление будет постепенно распространяться на почки и близлежащие ткани. Основные отличия хронического пиелонефрита от острого:
- При хроническом пиелонефрите болезнью поражены обе почки, тогда как в острой стадии заболевание дает о себе знать только с одной стороны
- Хронический пиелонефрит имеет стадии ремиссии и обострения, во время которого симптомы проявляют себя так же ярко, как и при остром
Осложнения пиелонефрита
Если при острой стадии пиелонефрита полное выздоровление не наступает в течение трех месяцев, заболевание перетекает в хроническую форму. Пиелонефрит в запущенной стадии может дать следующие осложнения:
- Почечная недостаточность
- Паранефрит
- Сепсис
- Карбункул почки
Пиелонефрит, лечение которого не было проведено, переходит в терминальную стадию: больная почка полностью заполняется гноем и продуктами тканевого распада – наступает пионефроз. В данном случае потребуется удаление почки. При грамотно проведенном оперативном вмешательстве и соблюдении пациентом всех предписаний врача прогноз благоприятный. Это заболевание больше характерно для пациентов старше 40 лет. У детей оно практически не встречается.
Диагностика
Обычно для опытного врача диагностировать пиелонефрит не составляет труда – это делается во время осмотра. Однако для более точного диагноза назначаются лабораторные исследования, включающие:
- Общий клинический анализ крови
- Общий клинический анализ мочи
Из инструментальных методов исследования назначаются:
- УЗИ почек и брюшной полости
- Компьютерная томография или рентген для выявления структурных изменений пораженных почек
Лечение пиелонефрита
Лечение пиелонефрита проводится комплексно. Терапия включат медикаментозные и физиотерапевтические методы. Только такой подход обеспечивает эффект и способствует скорейшему выздоровлению пациента.
При остром пиелонефрите назначаются антибиотики для скорейшей ликвидации воспалительного процесса в почке.
Частая смена препаратов – один из основных принципов успешного лечения, так как бактерии очень быстро становятся невосприимчивыми к тому или иному антибиотику. Кроме антибиотиков врач может назначить иммуномодуляторы для повышения сопротивляемости организма инфекции и предупреждения перехода заболевания в хроническую стадию. Для повышения иммунитета также используются поливитамины.
Лечение хронического пиелонефрита мало чем отличается от терапии острой стадии заболевания, но оно гораздо более длительное и трудное. Предусматриваются следующие основные мероприятия:
- Устранение причин, вызывающих затруднение оттока мочи или нарушение кровообращения в почке
- Медикаментозная терапия
- Повышение иммунитета организма
Цель терапии – добиться устойчивой ремиссии. Иногда для этого может потребоваться год. Первичный непрерывный курс антибиотиков длится 6-8 недель. Именно столько времени нужно, чтобы подавить воспалительный процесс в почке и предотвратить осложнения. Об успешности терапии говорят следующие признаки:
- Нормализуется отток мочи
- Анализ крови и мочи приходит в норму
- Температура тела держится стабильно 36,6
- Исчезают отеки
- Стабилизируется артериальное давление
Если цели лечения не были достигнуты и состояние больного не изменилось или стало хуже, требуется оперативное вмешательство. Как правило, операция проводится при обнаружении гнойного пиелонефрита или абсцесса. В зависимости от степени тяжести заболевания, назначаются следующие виды хирургического вмешательства:
- Удаление аденомы предстательной железы
- Выведение камней из почек и мочевых путей
- Нефрэктомия (операция по удалению почки)
- Пластика мочеиспускательного канала и т. д.
В связи с анатомическими особенностями мочевыводящей системы у женщин и у мужчин инфекция в организм попадает по-разному. Терапия тоже различается и имеет следующие особенности.
Лечение пиелонефрита у женщин
Терапия направлена на восстановление оттока мочи и уничтожение очага воспаления. Для этого врач назначает:
- Антибиотики
- Антибактериальные средства
- Уросептики
В курс лечения включается и диета с высоким содержанием легких углеводов и кисломолочных продуктов, рекомендуется обильное питье. Курс терапии острого пиелонефрита рассчитан на 10-14 дней. При хронической форме заболевания стойкой ремиссии удается достичь в срок от 6 недель до года.
Лечение пиелонефрита у мужчин
Для предупреждения распространения инфекции назначается курс антибиотиков – перорально, инфузионно или внутривенно.
Кроме антибиотиков могут быть назначены спазмолитики. При необходимости проводится катетеризация мочевого пузыря (в условиях стационара). После выхода из острой фазы заболевания назначаются:
- Витамины группы В и аскорбиновая кислота
- Антиоксиданты – селен, токоферол
- Мочегонные препараты
В исключительных ситуациях прибегают к хирургическому вмешательству. При пиелонефрите проводятся следующие операции:
- Декапсуляция почки – удаление фиброзной капсулы почки
- Пиелостомия – создание свища на почечной лоханке для оттока мочи
- Нефропиелостомия – дренирование почечной лоханки через ткань почки
- Нефрэктомия – удаление почки (проводится при обширном гнойном поражении)
Наряду с перечисленными видами лечения больному прописывается специальная диета, целью которой является укрепление иммунитета и минимизация нагрузки на мочевыводящую систему.
Если в течение года после ремиссии хотя бы раз был рецидив, диспансерный учет пациенту продлевают до трех лет и назначают регулярный контроль анализов.
Преимущества лечения в МЕДСИ
МЕДСИ – это сеть современных клиник, которые уже почти 25 лет успешно работают в частном российском здравоохранении.
Мы оказываем полный спектр медицинских услуг любой сложности. Кроме того, осуществляем комплексную диагностику и лечение в условиях современного стационара. Наша команда – это штат высококлассных специалистов, имеющих степень кандидата и доктора медицинских наук. Преимущества обращения к нам:
- Команда врачей международного уровня
- Комплексное решение конкретной проблемы
- Индивидуальный подход к каждому пациенту
Записаться на консультацию к специалисту можно любым удобным вам способом:
- По телефону +7 (495) 7-800-500
- Заполнив онлайн-форму
- Заказав звонок нашему специалисту
причины, симптомы, диагностика, лечение и осложнения
 Воспалительные заболевания почек довольно распространённое явление.
Воспалительные заболевания почек довольно распространённое явление.
Однако если некоторые из них с успехом лечатся дома и не имеют практически никаких последствий для организма.
То существует определенная категория может привести к летальному исходу.
Таким тяжёлым состоянием является паранефрит, во время которого происходит гнойное воспаление околопочечной клетчатки.
Содержание статьи
Основная информация и причины возникновения
 В зависимости от происхождения он подразделяется на:
В зависимости от происхождения он подразделяется на:
- Первичный — развитие воспаления начинается в клетчатке.
- Вторичный – начинается в почке и распространяется на клетчатку.
Более распространённым является вторичный паранефрит – около 80%, чаще всего он встречается у взрослых людей 16-56 лет. Как правило, заболеванию подвергается левая почка, одновременно обе крайне редко.
Паранефрит вызывается болезнетворными микроорганизмами, обычно стафилококком. Первичная форма заболевания возникает как следствие травмирования околопочечной клетчатки, из-за чего в нее попадает инфекция, так же причиной становится попадание патогенных микроорганизмов из отдаленных инфекционных очагов.
Он возникает как сразу после травматизации, так и спустя некоторое время вследствие возникновения воспалительного процесса.
Вторичная форма является осложнением патологии почек – во время прорыва, гной из почки попадает в клетчатку, так же инфекция может попасть гематогенно или лимфогенно во время пиелонефрита. Большое значения для развития заболевания имеет состояние иммунитета, если он очень слабый, то паранефрит становится последствием пиелонефрита.
Гнойное воспаление околопочечной клетчатки может развиться и как следствие распространения инфекции с других внутренних органов.
Факторами риска считаются такие состояния как:
- нарушения выведения мочи;
- камни и песок в почках;
- нарушение нервной регуляции мочеиспускания;
- эндокринные заболевания;
- хронический синусит;
- тонзиллит;
- цистит;
- холецистит.
Гнойный эскудат при паранефрите имеет светло-зеленый цвет, густой, и без запаха.
Виды и формы болезни
 Воспалительный процесс начинается в лимфоузлах, расположенных по всей поверхности почки, поэтому паранефрит подразделяется на 4 подвида:
Воспалительный процесс начинается в лимфоузлах, расположенных по всей поверхности почки, поэтому паранефрит подразделяется на 4 подвида:
- передний;
- задний;
- верхний;
- нижний;
- тотальный — заболевание поражает все отделы клетчатки.
Для паранефрита характерно одностороннее течение, в двух сразу почках он возникает крайне редко.
Заболевания протекает в двух формах: острой и хронической.
Острый характер
Для острой формы характерно наличие стадии, на которой возникает экссудативное воспаление. Она может стать как обратимой, так и продолжится следующей стадией.
В том случае если гнойное воспаление продолжает распространяться, то это приводит к расплавлению меж фасциальных перегородок, и как только эскудат достигает больших размеров, то он начинает распространяться за пределы клетчатки и может спуститься в малый таз.
Так же может образоваться флегмона забрюшинного пространства, которая способна прорываться в брюшную или плевральную полость, под кожу или в мочевой пузырь.
В том случае если острый паранефрит развился в верхнем сегменте почки, он осложняется абсцессом и гной может прорваться в плевру и легкое.
Хроническая конфигурация
Основной причиной возникновения заболевания именно в хронической форме является наличие на протяжении длительного времени воспалительных процессов в паранефральной клетчатке, в ходе чего она постепенно перерождается в фиброзную ткань.
Так же она может стать исходом острой формы паранефрита. В редких случаях она заболевания возникает после хирургических операций на почке. Данная форма носит вторичный характер.
Для хронической формы характерно замещение околопочечной клетчатки фиброзной тканью.
Существует две формы хронического паранефрита: фиброзно-склеротическая и фиброзно-липоматозная.
Симптомы и признаки
 Основным симптомом паранефрита является болевой сидром в области почек, причем он проявляется как при полном покое, так и во время незначительной пальпации поясницы.
Основным симптомом паранефрита является болевой сидром в области почек, причем он проявляется как при полном покое, так и во время незначительной пальпации поясницы.
Так же пальпация позволяет обнаружить небольшое выпячивание в поясничной области.
Кроме болевых ощущений имеются и другие клинические проявления:
- повышенная утомляемость;
- общая слабость;
- отдышка;
- резкая потеря веса.
Для хронической формы характерно небольшое повышение температуры тела до 37,5-37,7 оС.
Стадии течения
Клиническая симптоматика паранефрита в острой форме проходит несколько стадий развития. Ранняя стадия (инфильтрация) проявляется отсутствием болевого синдрома, но наблюдается повышенная температура тела, иногда выше 39,5 оС и общего недомогания, распознать заболевание на этой стадии очень сложно, так как клиническая картина «смазана».
На второй стадии у больного возникает боль в области поясницы, причем она может смещаться в область брюшины, бедра и даже плеча.
На пояснице, на стороне пораженного органа возникает гиперемия и отек кожи. Именно на этой стадии у больного возникает характерный симптом — он старается подтянуть бедро к животу. На этой стадии гнойный инфильтрат четко определяется при пальпации.
К кому обратится и методы диагностики
 Диагностикой и лечением паранефрита занимаются врачи урологи, нефрологи и хирурги.
Диагностикой и лечением паранефрита занимаются врачи урологи, нефрологи и хирурги.
К сожалению, из-за отсутствия яркой характерной симптоматики на первой стадии больной чаще всего обращается к терапевту, и только после проявления клинических симптомов больного переводят в узкоспециализированное отделение.
Именно из-за «маскировки» гнойного процесса важно своевременно провести правильную диагностику.
Самым информативным является пункция околопочечной клетчатки, в том случае если заболевание все же есть, то в пункции будет гной.
Однако, как правило, данное исследование проводится после ряда основных методов, таких как:
- клинические исследования мочи и крови;
- бактериоскопическое исследование осадка мочи;
- УЗИ;
- рентгенограмма поясничной области;
- экскреторная урограмма;
- КТ;
- МРТ с изотопным контрастом.
Для клинического анализа крови характерным является увеличение уровня лейкоцитов до 26*103 тыс/мкл, так же возрастает показатель СОЭ.
Способы терапии
 Для того чтобы лечение паранефрита было успешным важно своевременно обратиться за помощью к доктору и проходить терапию в условиях стационара.
Для того чтобы лечение паранефрита было успешным важно своевременно обратиться за помощью к доктору и проходить терапию в условиях стационара.
Для лечения хронического паранефрита в латентной фазе проводится консервативное лечение.
Курс лечения дополняется рассасывающими процедурами, если эффект от терапевтических методов не наблюдается, то проводится хирургическое вмешательство. Для недопущения рецидива больному назначается гликокортикоиды, лидаза.
Традиционные методы
На стадии инфильтрации заболевание эффективно лечится антибактериальными препаратами, обычно цефалоспориновой группы (Цифран, терцеф и др) либо сульфаниламидами, карбапенемами и фторхинолами в каждом конкретном случае препарат подбирается индивидуально.
Для того чтобы облегчить болевой синдром и снять спазм мышц может применяться УВЧ либо местное согревание.
Дополнительно пациенту назначаются препараты для дезинтоксикации, общеукрепляющие средства, биогенные стимуляторы, уросептики при необходимости проводится переливание крови.
Хирургическое вмешательство
 Если заболевание находится в острой форме, присутствует абсцесс, то в обязательном порядке проводится оперативное вмешательство – люмботомия и вскрытие гнойника.
Если заболевание находится в острой форме, присутствует абсцесс, то в обязательном порядке проводится оперативное вмешательство – люмботомия и вскрытие гнойника.
Во время люмботомии абсцесс вскрывается через забрюшинное пространство и дренируется в его полость, так же проводится ревизия гнойных полостей.
Если паранефрит обусловлен апостематозным нефритом, проводится декапсуляция почки, если имеется карбункул, то производится его рассечение.
В послеоперационный период больному так же необходимо принимать антибиотики. В очень запущенных случаях возможно даже удаление почки.
Народная медицина
Несмотря на то, что средства народной медицины эффективны для лечения многих заболеваний почек, в случае с паранефритом применять их категорически нельзя. Это обусловлено следующими факторами:
- у лекарственных растений нет такого сильного антибактериального и противовоспалительного действия необходимого при данной патологии;
- если применять местные согревающие компрессы, то это только усугубит проблему.
Поэтому при малейшем подозрении на возникновения заболевания почек следует обратиться к врачу, а не заниматься народным самолечением.
Осложнения
 В том случае если лечение началось ни вовремя или изначально проводилось не правильно, то это грозит серьёзными осложнениями.
В том случае если лечение началось ни вовремя или изначально проводилось не правильно, то это грозит серьёзными осложнениями.
В результате не вылеченного паранефрита может возникнуть гематогенная генерализация, в таком случае гной из пораженного органа попадает в кровеносные сосуды и разносится по всему организму.
Это приводит к обострению уже имеющихся симптомов и возможному возникновению гнойников в других органах и системах, в такой ситуации могут развиться:
- перитонит;
- пионторакс;
- сепсис;
- почечный свищ;
- прорыв гноя в мочевой пузырь.
Столь неблагоприятные осложнения в настоящее время возникают крайне редко, благодаря высокому уровню диагностики и терапии антибактериальными препаратами.
Прогнозы к выздоровлению
Эффективность лечения заболевания зависит от его формы. Если терапия острой формы проводилась своевременно и правильно, то прогноз благополучный — заболевание окончится без последствий для организма.
А вот для хронической формы, которая в большинстве случаев является последствием запущенного пиелонефрита, то результат лечения зависит от протекания основного заболевания.
Профилактические меры
Лучшими профилактическими мерами для недопущения возникновения паранефрита является недопущение возникновения воспалительных заболеваний мочеполовой системы.
Для этого необходимо поддерживать нормальный уровень иммунной системы – больше отдыхать, правильно питаться и при необходимости принимать витамины.
В том случае если в анамнезе имеются какие-либо заболевания почек, то правильным будет ежегодные профилактические осмотры у уролога или нефролога.
После правильного лечения паранефрита пациент довольно быстро возвращается к нормальной жизни. В дальнейшем он должен избегать переохлаждений, следить за личной гигиеной и правильно питаться. При соблюдении всех рекомендаций врача шанс повторного рецидива паранефрита крайне мал.
В любом случае после перенесения подобного заболевания человек попадает в группу риска, то есть у него возникает предрасположенность к заболеваниям мочевыделительной системы.
воспаление почек. Признаки, профилактика и лечение
Общий рейтинг статьи/Оценить статью
[Всего голосов: 1 Общая оценка статьи: 5]Пиелонефрит – острое или хроническое воспалительное заболевание почек. По статистике около 25-30% населения земного шара страдает этим недугом, либо уже перенесли болезнь. А если еще учесть, что хронический пиелонефрит умело маскируется под другие патологии, то масштабы его распространения просто поражают. Давайте узнаем, почему страдают наши почки, а также разберем симптомы и методы лечения пиелонефрита.
Как развивается пиелонефрит
Пиелонефрит развивается в результате инфекционного воспаления. Процесс начинается в почечных чашках и лоханках, а затем переходит в почечную ткань. При этом ткань отекает, образуются маленькие гнойники. Они могут объединяться, с образованием более крупных резервуаров гноя. Почечные канальцы разрушаются. Эти структуры не восстанавливаются и замещаются соединительной тканью, или рубцами. Естественно, почка в результате не может полноценно справляться со своими функциями. При своевременном лечении функции разрушенных нефронов (структурных единиц) выполняют те, которые “остались в живых”. Но если процесс запустить, и большая часть почечной ткани погибнет, то неповрежденные нефроны могут не справиться с нагрузкой. Это приводит к почечной недостаточности.


После замещения соединительной тканью, почка атрофируется и сморщивается. Сморщенная, уменьшенная в размере почка – один из признаков пиелонефрита. Осложнениями пиелонефрита являются:
- Острая почечная недостаточность
- Сепсис
- Бактериальный шок
- Гипертония
- Пионефроз (гнойное расплавление почки)
Пиелонефрит в большинстве случаев односторонний, то есть поражается одна почка. При этом выражена ассиметрия – здоровая почка отличается по структуре и функции от пораженной.
Причины пиелонефрита
Причины пиелонефрита разнообразны:
- Инфекция – чаще бактерии, реже вирусы. Микроорганизмы могут попасть в почки через мочеиспускательный канал, либо с током крови или лимфы из разных очагов инфекции в организме. Причиной пиелонефрита чаще всего является цистит, но иногда и совершенно неочевидные заболевания – кариес, ангина, холецистит, пневмония и даже артрит.


В 80% случаев пиелонефрит вызывает кишечная палочка, которая в норме обитает в кишечнике. При недостаточной гигиене она попадает на слизистую половых органов, и далее в уретру.
- Нарушение оттока мочи при мочекаменной болезни, простатите, фибромиоме, опухолевых процессах, опущении почки, либо по причине врожденных аномалий мочеточников и почек.
- Ослабление иммунитета на фоне каких-либо заболеваний или из-за переохлаждения. Если иммунная система не борется с инфекцией, то бактерии или вирусы вызывают пиелонефрит.
- Гормональные нарушения, которые приводят к задержке мочеиспускания.
- Нарушение кровоснабжения почек.
- Катетеризация мочевого пузыря. Иногда вместе с катетером в почки может попасть инфекция.
- Сахарный диабет – скорее не причина, а фактор риска. Эта болезнь сопровождается обменными нарушениями и предрасполагает к развитию инфекционных заболеваний почек.
До сих пор не все механизмы развития пиелонефрита при сахарном диабете изучены. Но факт остается фактом – диабетики болеют пиелонефритом в несколько раз чаще, чем здоровые люди.
В зависимости от причины заболевания выделяют первичный и вторичный пиелонефрит. Вторичный пиелонефрит развивается из-за нарушения оттока мочи, первичный – без этого нарушения. Соответственно и подход к лечению в этих случаях будет отличаться.
Женщины болеют пиелонефритом гораздо чаще мужчин. Это связано с анатомическими особенностями строения органов выделительной системы. У женщин более короткая и широкая уретра (мочеиспускательный канал), что упрощает проникновение инфекции в мочевой пузырь, а затем и в почки. Часто пиелонефритом страдают девочки, что связано с развитием мочеполовой системы и молодые женщины. Болезнь может развиться при беременности из-за сдавливания мочеточников и мочевого пузыря увеличенной маткой. У мужчин пиелонефрит как правило развивается на фоне простатита или аденомы простаты. Средний возраст пациентов 60-65 лет.
Симптомы пиелонефрита
Острый пиелонефрит развивается молниеносно. При этом симптомы настолько выражены, что их невозможно не заметить. Для острого процесса характерно:
- Озноб и повышение температуры тела до 38 -40 С
- Боль в пояснице, чаще односторонняя в проекции пораженной почки
- Учащенное, болезненное мочеиспускание
- Слабость, потоотделение
- Снижение аппетита
- Тошнота, рвота
- Головная боль
- Резкий, неприятный запах мочи. Она мутная, может быть с розовым или красным оттенком
- Положительный симптом Пастернацкого – поколачивание ребром ладони в поясничной области вызывает резкую боль
Классическим признаком пиелонефрита является триада симптомов – боль в пояснице, повышение температуры и нарушение мочеиспускания.


Хронический пиелонефрит чаще является следствием не долеченного острого пиелонефрита. Но бывают и исключения – инфекция попадает в почку и длительное время находится там, вызывая либо слабую симптоматику, либо вообще никак себя не проявляя. Хронический пиелонефрит называют мастером маскировки. Люди годами лечат остеохондроз, цистит или другие болезни, а на самом деле причина вовсе в другом.
Симптомы хронического пиелонефрита:
- Ноющая, тянущая боль в пояснице, которая усиливается в холодное время года. Иногда боль перемещается в нижнюю часть живота, что присуще гинекологическим заболеваниям.
- Повышенная утомляемость, слабость
- Частое мочеиспускание
- Головная боль
Диагностика пиелонефрита
Общий анализ мочи (или анализ по Нечипоренко) покажет признаки воспаления – увеличение количества лейкоцитов (3-4 в поле зрения) и наличие бактерий. Кровь в моче может появиться при нарушении почечной фильтрации.
Бактериологическое исследование мочи позволяет узнать какой именно микроорганизм стал причиной болезни. Также можно выяснить количество бактерий и их чувствительность к антибиотикам. Метод хорош своей точностью, но результаты исследования приходят только через 4-6 дней.
Общий анализ крови при пиелонефрите покажет увеличение СОЭ, сдвиг лейкоцитарной формулы влево и наличие анемии (при хроническом пиелонефрите).
Биохимический анализ крови сдается при наличии показаний – сопутствующих заболеваний или осложнений пиелонефрита. Также он позволяет узнать степень нарушения функции почек и печени.
УЗИ почек и мочевого пузыря покажет форму, размеры почек, а также структурные изменения этих органов.
Лечение пиелонефрита
Как правило, лечение пиелонефрита проводится амбулаторно. Госпитализации подлежат пациенты с тяжелой формой заболевания. Важным условием лечения является соблюдение постельного режима. К этой рекомендации надо отнестись ответственно – любая физическая активность при пиелонефрите противопоказана. Также недопустимо переохлаждение. Почки любят тепло и покой, поэтому отдых под теплым одеялом – для вас лучший выбор на ближайшую неделю.
Не менее важен питьевой режим. Объем жидкости должен составлять около 2 — 2,5 л в сутки. Лучше принимать морсы или отвары с умеренным диуретическим эффектом – шиповник, клюква и другие. В стационаре с проблемой дефицита жидкости борются путем внутривенного введения солевых и коллоидных растворов. Проще говоря, ставят капельницу и нагнетают жидкость парентерально.
Болезни почек требуют коррекции питания. Обычно рекомендуют диету №7, которая предполагает ограничение соленой, острой, жареной и копченой пищи. Под запретом продукты, содержащие скрытую соль – полуфабрикаты, колбасы, консервы, маринады и соусы.
При первых симптомах пиелонефрита вам следует срочно обратиться к врачу. Он проведет соответствующую диагностику и назначит лечение. При пиелонефрите в первую очередь назначают антибиотики. Идеальным вариантом было бы узнать возбудителя, установить его чувствительность к антибиотику. Но бактериологическое исследование мочи занимает время, а при пиелонефрите лечение нужно начать незамедлительно. Поэтому назначают антибиотики широкого спектра действия. Если есть необходимость, то впоследствии корректируют лечение.
Несколько слов стоит сказать о роли фитопрепаратов в лечении пиелонефрита. Да, они оказывают противовоспалительный, мочегонный и антибактериальный эффект. Но его явно недостаточно для того, чтобы вылечить это заболевание. Интернет полон различных “альтернативных” методов лечения. Чаще всего – предлагают разные БАДы на травах. Как дополнительный метод лечения пиелонефрита фитопрепараты с успехом применяются, но только в комбинации с антибиотиками. Пиелонефрит – серьезная болезнь и эксперименты в данном случае просто неуместны.
Вот список лекарств, которые рекомендуют для лечения пиелонефрита:
- Антибиотики. В первую очередь назначают фторхинолоны (ципрофлоксацин, офлоксацин, левофлоксацин или норфлоксацин). Первую неделю эти препараты вводят внутривенно или внутримышечно, затем переходят на таблетки. Курс лечения при остром пиелонефрите составляет 15 дней, при хроническом – 6-8 недель.
Если по каким-либо причинам нельзя назначить фторхинолоны (например, при наличии аллергии), рекомендуют альтернативные антибиотики – фторхинолоны, защищенные пенициллины, аминогликозиды.


Желательно сделать выбор в пользу медицинских препаратов с растительными компонентами. Есть большая разница между препаратами, БАДами и сборами. Дело в том, что не все растения одинаково эффективны. Это зависит от многих факторов – условий произрастания, способа сбора, сушки или экстракции. Кроме того, медицинские препараты перед тем, как попасть в аптеку проходят клинические и лабораторные исследования. Требования к БАДам и сборам гораздо менее жесткие. Поэтому, если вам говорят, что “возьмите сбор в коробочке, он точно такой же как таблетки” – это неправда. Формально, по составу эти средства могут быть идентичны, но вот эффективность будет резко отличаться.
Кстати, даже такая на первый взгляд безопасная фитотерапия тоже имеет ряд противопоказаний. Поэтому принимать решение о необходимости включения фитопрепаратов в схему лечения должен врач.
Профилактика пиелонефрита
Учитывая неприятные симптомы болезни, а также возможные последствия, следует всерьез задуматься о ее профилактике. Чтобы не было потом мучительно больно, как говорится.
Профилактика включает:
- Полное опорожнение мочевого пузыря при мочеиспускании. По возможности, желание сходить в туалет нужно как можно быстрее реализовать.
- Достаточный питьевой режим. В день человек должен употреблять от 1,5 до 2,5 литров чистой воды.
- Коррекцию нарушений углеводного обмена. Проще говоря, при сахарном диабете нужно стремиться к его компенсации.
- Избегание переохлаждений. Одеваться по погоде, не плавать в ледяной проруби без соответствующей подготовки и прочие ограничения.
- Своевременное лечение заболеваний мочеполовой системы. Следует помнить, что патогенные микроорганизмы в почки могут попасть из любого очага инфекции. Поэтому наша задача – следить за здоровьем всего организма.
- Соблюдение личной гигиены. Как мы уже знаем, чаще всего возбудителем пиелонефрита является кишечная палочка, которая проникает в почки из наружных половых органов.
- Раннее обращение к врачу. При первых же симптомах, а не тогда, когда боль становится совсем невыносимой и не купируется обезболивающими. Вообще самовольно принимать какие-либо лекарства при боли в области почек не стоит. Во-первых, это смазывает клинику и врачу сложнее определиться с диагнозом. А во-вторых вы должны понимать, что диклофенак, анальгин, аспирин, мелоксикам и другие анальгетики всего лишь снимают симптом, но не лечат причину болезни.
Следите за здоровьем почек!
что это, чем опасен, причины, симптомы и лечение пиелонефрита
Заболевания мочеполовой системы широко распространены, и одной из самых распространенных из них является пиелонефрит.
Заболевание очень часто протекает долгое время бессимптомно, но это не означает, что оно не приносит вреда организму.
Симптомы пиелонефрита могут появиться уже на поздних стадиях болезни, когда восстановить нормальную функцию почек уже невозможно. Это грозит развитием почечной недостаточности, повышением артериального давления, интоксикацией организма, что может закончиться плачевно.
Не стоит ждать появления симптомов – следует проходить ежегодную диспансеризацию, сдавать анализы крови и мочи, проходить ЭКГ, чтобы выявить многие болезни на ранних стадиях.
Что такое пиелонефрит?

Пиелонефрит – это болезнь почек, воспалительно-дистрофического характера, протекающая в чашечно-лоханочной системе, с нередким вовлечением клубочков.
Острый пиелонефрит возникает в 80-90% у девочек до 3-4 лет (мальчики болеют в 8-9 раз реже). Пиелонефрит у детей в этом возрасте диагностируется около 20 случаев на 1000 детей. Именно на этот период приходится первый пик заболеваемости, который зачастую остается не выявленным.
Основные симптомы пиелонефрита – лихорадка и озноб, у детей младшего возраста воспринимаются за ОРВИ, назначаются жаропонижающие и противовирусные препараты, и пиелонефрит уже тогда переходит в хроническую латентную форму.
Второй пик заболеваемости приходится на возраст 18-30 лет, и снова страдают преимущественно женщины – в 7-8 раз чаще, чем мужчины. Этот пик связан с началом половой жизни, беременностью, родами.
Пиелонефрит у женщин возникает чаще по причине близости наружного мочеиспускательного канала к анальному отверстию (откуда и попадает в мочу основной возбудитель – кишечная палочка), влагалищу.
Также большое значение имеет само строение мочеиспускательного канала – он короткий и широкий, что позволяет бактериям без затруднений попасть в мочевой пузырь и почки.
Третий пик возникает уже в старческом возрасте. Среди больных старше 75-80 лет преобладают мужчины.
Пиелонефрит у мужчин развивается в этом возрасте в результате заболеваний предстательной железы (гиперплазия, опухоли), которые ведут к нарушению оттока мочи, ее застою, и размножению микроорганизмов в почках.
Причины возникновения

Самой распространенной причиной пиелонефрита являются бактерии, которые относятся к микрофлоре кишечника человека.
В 97% случаев эти инфекции попадают в почки по мочевым путям.
В большинстве случаев это грамотрицательная инфекция:
- Кишечная палочка;
- Энтерококки;
- Протей;
- Синегнойная палочка;
- Комбинированная микрофлора.
Достаточно редко, в остальных 3% случаев, инфекция может проникать в почки с током крови. В этом случае, пиелонефрит считается вторичным.
Возбудителями заболеваний при этой форме также являются грамотрицательные бактерии. Но в данном случае, симптомы пиелонефрита более выраженные, почечная ткань разрушается очень быстро.
Источниками инфекции в этом случае, являются:
Классификация
Пиелонефриты имеют достаточно обширную классификацию, которая включает в себя пути поражения почек, локализацию, фазы заболевания, а также основные синдромы. Все эти моменты классификации учитываются при постановке клинического диагноза, а также при выборе тактики лечения.
По локализации выделяют односторонний и двусторонний пиелонефрит. В большинстве случаев процесс является двусторонним.
По течению, пиелонефрит бывает латентным – протекающим без симптомов (60% случаев), рецидивирующим и прогредиентным (симптомы болезни нарастают от рецидива к рецидиву).
Симптомы пиелонефрита

Для хронического пиелонефрита в стадии обострения, а также для острого, характерны следующие симптомы:
- Лихорадка и озноб – температура тела при острой форме может достигать 40°C,а при хроническом течении редко превышает 38°C. Также следует отметить, что отсутствие лихорадки не исключает наличие пиелонефрита.
- Боли в поясничной области – могут быть как значительно выраженными, острыми, так и едва заметными, которые нередко трактуются как поясничный остеохондроз.
- Дизурические симптомы – проявляется болезненными и учащенными (особенно в ночное время) мочеиспусканиями. При хроническом течении пиелонефрита, симптомы могут отсутствовать, что также затрудняет диагностику и раннее выявление патологии.
Диагностика
При обследовании больных с пиелонефритом применяют следующие лабораторные методы:
- Общий анализ мочи (ОАМ) – наблюдается повышение лейкоцитов свыше 4 в поле зрения. При выраженных воспалительных процессах число лейкоцитов может достигать 40-100, в таких случаях, в лаборатории обычно пишут «сплошь». Для обострения хронического пиелонефрита характерно наличие в моче бактерий (бактериурия). Также для воспалительных заболеваний почек характерно снижение удельного веса мочи ниже 1,018 г/л. Также при пиелонефрите характерно смещение pH в щелочную сторону.
- Анализ мочи по Нечипоренко. В осадке мочи при пиелонефрите выделяют более 2000 лейкоцитов в 1 мл. Этот анализ обычно назначается при сомнительных показателях ОАМ. Также в исследуемом осадке выявляют бактерий – пиелонефрит подтверждается при наличии более 1000 микробных тел кокковой флоры, и более 100000 микробных тел анаэробной флоры.
- Трех или двухстаканная проба. Данный метод служит для определения локализации воспалительного очага. При выявлении лейкоцитов и бактерий во всех трех порциях мочи свидетельствует о наличии пиелонефрита.
Также значительную роль при диагностике пиелонефрита играет ультразвуковая диагностика. При проведении УЗИ выявляют следующие изменения:
- расширение почечной лоханки;
- изменение контуров чашечек;
- неоднородность паренхимы почек с участками рубцовой ткани;
- деформация контура почки с фиброзными тяжами, уменьшение ее размеров характерно при поздних стадиях заболевания.
Кроме этого УЗИ может выявить сопутствующие пиелонефриту камни в почках, поликистоз почек и другие состояния.
Проведение компьютерной и магнитно резонансной томографии позволяет выявить изменения в форме и строении почки. Преимущественно эти методы диагностики применяются для выявления онкологических заболеваний.
Радионуклидные методы диагностики применяются не часто. Они помогают распознать участки функционирующей паренхимы почки, отделяя от нее рубцовые очаги, в которых нет кровообращения.
Флуоресцентная ангиография имеет важное значение для определения прогноза выздоровления, что необходимо для установления инвалидности при развитии хронической почечной недостаточности в результате пиелонефрита.
Для раннего выявления пиелонефрита у детей, особенно у девочек, следует при появлении высокой температуры, озноба сдавать общий анализ мочи и крови. Это позволит снизить риск развития хронического пиелонефрита, и применять адекватное антибактериальное лечение.
Лечение

Цель лечения пиелонефрита – купирование активной фазы заболевания. Антибиотикотерапия направлена на устранение причины пиелонефрита – уничтожение бактерий, или переведение их в L-форму.
Для этого, в период обострения пиелонефрита, или в острой фазе, проводят непрерывную терапию разнообразными комбинациями антибиотиков на протяжении 10-21 дней, в зависимости от тяжести заболевания и эффективности лечения. Следует отметить, что у женщин симптомы и лечение, не отличаются от таковых у мужчин.
Лечение может проводиться как в амбулаторных условиях, при слабовыраженной симптоматике, так и в стационаре. Применяемые антибиотики меняются каждые 7-10 дней до тех пор, пока в моче не исчезнут бактерии, и не нормализуются лейкоциты.
Рекомендуется поочередное использование препаратов, которые разрушают стенку бактерии и угнетают ее жизнедеятельность и размножение.
При амбулаторном лечении пиелонефрита применяются следующие препараты:
- Левофлоксацин (Таваник, Глево, Флорацид и т.д.) – применяется по 1 таблетке 1 раз в день на протяжении 10-14 дней.
- Цефуроксим аксетил (Зиннат, Цефурус) – применяется по 1 таблетке 0,25 2 раза в день.
- Цефтибутен (Цедекс) по 1 таблетке 0,4 г 2 раза в день.
- Офлоксацин – один из самых дешевых, но эффективных антибактериальных препаратов для лечения пиелонефрита. Применяется по 0,2 г 2 раза в день.
- Ципрофлоксацин (Ципролет, Цифран) – недорогой, и один из самых эффективных препаратов для лечения не только инфекций мочеполовой системы, но и других органов и систем. Применяется по 0,25 г 2 раза в день.
При тяжелом течении пиелонефрита, его лечение проводят в условиях стационара. При этом рационально использовать следующие препараты:
- Ципрофлоксацин применяют внутривенно по 0,2 г 2 раза в день, и внутрь по 0,5 г 2 раза в день.
- Офлоксацин также используют для внутривенного введения по 0,2 г 2 раза в день, и внутрь в той же дозировке.
- Пефлоксацин (Абактал) внутривенно по 0,4 г 2 раза в день, и также внутрь.
- Цефтазидим (Фортум), Цефепим (Максипим), Цефоперазон (Цефобид) – используют только для внутривенного введения при крайне тяжелом течении пиелоекфрита в условиях реанимационного отделения.
При инфекциях мочевыводящих путей неэффективно использование ампициллина, амоксициллина, ампиокса, сульфаниламидов в связи с высокой устойчивостью к ним кишечной палочки.
Хлорамфениколы также недопустимы при лечении пиелонефрита, так как они оказывают высокую токсичность для почек.
Народные средства

Использование народных средств при лечении пиелонефрита допустимо только после согласования с лечащим врачом.
Хороший эффект при лечении, в комбинации с антибактериальными средствами дают следующие растительные препараты продающиеся в аптеке:
- Фитолизин – отличный препарат, дающий хороший антибактериальный эффект. Отмечена нормализация результатов общего анализа мочи (уменьшение количества бактерий, снижение лейкоцитов) уже на 3-4 день применения, даже при отсутствии антибиотикотерапии. Применяют этот препарат внутрь, разбавляя 1 чайную ложку пасты в половине стаканы воды, 4 раза в день.
- Цистон – также хороший и безопасный препарат для лечения инфекций мочеполовой системы. Выпускается в виде таблеток, в состав которых входят следующие травы: двуплодник, камнеломка, марена, соломоцвет. Все они обладают уроантисептическим и слабым мочегонным эффектом.
- Канефрон Н – в настоящее время один из самых популярных препаратов для лечения заболеваний почек. Выпускается в виде драже и раствора для приема внутрь. В его состав входят следующие травы: золототысячник, любисток и розмарин. Сироп можно применять при лечении пиелонефрита у детей старше 1 года. Для приема в детском возрасте 15 капель сиропа разбавляют в небольшом количестве воды и пьют 3 раза в день. Для взрослых дозировка составляет 50 капель 3 раза в день.
- Почечный чай. Существует несколько видов почечных сборов (урофитон, фитонефрол, нефрол) схожих по своему эффекту. Все они активно используются не только при лечении, но и для профилактики рецидивов пиелонефрита.
- Хороший эффект при лечении пиелонефрита дает отвар листьев петрушки и отвар корней петрушки. Для этого берут 2-3 столовые ложки сушеных листьев петрушки, заваривают 200 мл кипятка и дают настояться 10-15 минут. Пьют этот настой 3 раза в день по половине стакана в течение 10 дней. Корень петрушки (специальные корневые сорта) высушивают, измельчают ножом, мясорубкой или кофемолкой и варят в течение 5-7 минут. Дают отвару остыть и пьют по 1/3 стакана после еды 2 раза в день. Эти отвар и настой обладают выраженным антисептическим эффектом, а также умеренным мочегонным, хорошо укрепляют иммунитет, обеспечивают организм микроэлементами и витаминами.
Лечение пиелонефрита у мужчин во многом связано с устранением причин вызывающих застой мочи. Для этого необходимо вылечить консервативным или хирургическим путем аденома или рака простаты, устранить камни которые могут располагаться в почках, мочевом пузыре, мочеточниках.
Похожая ситуация наблюдается и при лечении пиелонефрита у женщин – наличие камней, опухолей матки, наличия гинекологических инфекционных заболеваний ведет к частым рецидивам и прогредиентному течению болезни.
Также следует отметить влияние сахарного диабета на течение заболеваний почек. Нарушение кровообращения (микроангиопатии), вызванное повышенным уровнем глюкозы, ведет к быстрому прогрессированию пиелонефрита.
Сахарный диабет это такое заболевание, при котором течение всех болезней, в том числе и почек, при сахарном диабете является отсутствие болей – даже некрозы протекают безболезненно.
Также не характерно и повышение температуры. Зачастую, болезни почек при сахарном диабете определяются случайно – при подготовке пациентов к плановым операциям, в ходе диспансеризации и т.д.
Прогноз
У большинства больных, пиелонефрит имеет хроническую латентную форму. Люди живут обычной жизнью, нередко даже не зная о наличии болезни почек долгие годы.
Но у части пациентов возникают частые рецидивы, почечная ткань претерпевает серьезные воспалительно-дистрофические изменения, в результате чего могут развиться вторичная артериальная гипертензия, хроническая почечная недостаточность, уросепсис.
Эти осложнения могут значительно ухудшать прогноз не только основного заболевания, но и продолжительности и качества жизни.
Профилактика
Так как полиенифрит – это преимущественно хроническое заболевание почек, основная профилактика заключается в предупреждении рецидивов.
При частых обострениях заболевания, рекомендуется ежемесячная антибактериальная противорецидивная терапия курсом 1-2 недели:
- в течение первой недели месяца применяется клюквенный морс или отвар шиповника по 3-4 стакана в день;
- далее в течение двух недель употребляется отвар лекарственных трав – почечный чай, который продается в каждой аптеке;
- в течение последней недели месяца применяется один из антибактериальных препаратов.
Длительность такого противорецидивного лечения пиелонефрита может длиться от 3 месяцев до нескольких лет.
Для предотвращения развития пиелонефрита у детей, родителям следует следить за чистотой половых органов, особенно у девочек, избегать переохлаждений, своевременно лечить инфекции желудочно-кишечного тракта, а также респираторных заболеваний.
Важное место в профилактических мерах, для предупреждения рецидивов, принадлежит санаторно-курортному лечению:
- Железноводск (Ставропольский край) – санатории «Минеральные воды» и «Горный воздух». В данных санаториях, созданных еще в советское время (Горные воды основан в 1911 году как детский санаторий), проводится специализированное лечение почек уникальными методами – специальными водами, грязями, физиотерапевтическими процедурами;
- Краинка (Тульская область) – уникальный в своем роде санаторий, где проводится многопрофильное лечение многих заболеваний, в том числе и почек специальными минеральными водами и ваннами;
- Саирме (Грузия) – красивейшая и уникальная в своем роде курортная зона, где находятся источники с лечебными водами. Для лечения болезней почек применяют воду из источника №1.
Диета больных с хроническим пиелонефритом, если не имеется артериальной гипертензии, не отличается от обычного рациона здорового человека. При полиурии, больших потерях натрия с мочой, требуется увеличение потребления его солей.