что это, симптомы, лечение, прогноз
Опухоль средостения — это образование, формирующееся в медиастинальной области грудной полости имеющее разное морфологическое строение. Чаще выявленные опухоли имеют доброкачественный характер, но примерно в 35% случаев у больных диагностируют раковое поражение. Подобные образования могут возникать вследствие разных причины, при этом клинических проявлений опухолей существует много вариаций. Диагностирование таких опухолей подразумевает выполнение лабораторных и инструментальных исследований, самым информативным из которых является биопсия.
Зона расположения средостения в передней части ограничивается грудиной, хрящами ребер и задигрудинной фасцией. В задней части средостение ограничено грудным отделом позводночного столба, реберными шейками и предпозвоночной фасцией. Бока закрывает медиастинальная плевра. Нижнюю часть закрывает диафрагма, а верх — условная плоскость, которая проходит верхним краем грудной рукоятки.
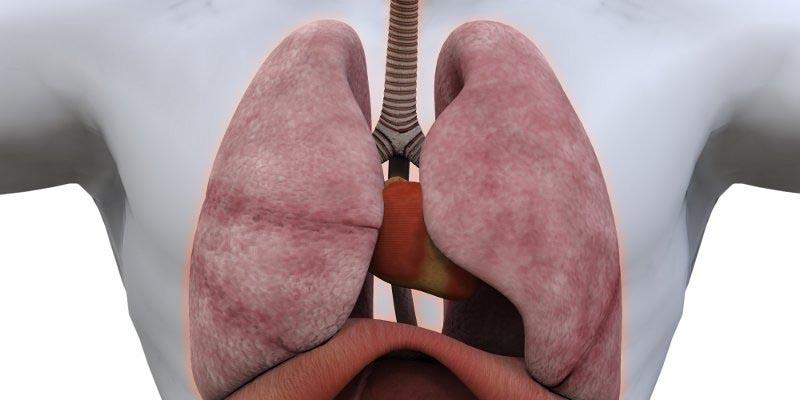

В средостении находятся:
- вилочковая железа;
- лимфатический проток;
- подключичные артерии;
- нервные сплетения и окончания;
- фасциальные образования;
- пищевод;
- перикард;
- легочные артерии и вены;
- блуждающий нерв.
Все вышеперечисленные органы и ткани могут быть поражены даже доброкачественными образованиями, которые в процессе разрастания оказывают на них значительное давление. Прогноз для пациентов во многом зависит от стадии развития опухоли, на момент проведения диагностики.
Причины
Точные причины опухолей пока досконально не изучены, но медицинские исследования выделяют некоторые факторы, которые могут провоцировать развитие новообразований средостения:
- Курение — степень вредности опухоли может зависеть от стажа курения и количества выкуриваемых сигарет на протяжении суток.
- Возраст — по мере старения иммунная система организма ослабевает, вследствие чего может развиться рак средостения.
- Воздействие внешних факторов — мутация клеток и образование этой опухоли может произойти вследствие длительного ионизирующего излучения и неблагоприятной экологии в области проживания. Также нередко причиной развития опухолей становится профессиональная деятельность, подразумевающая постоянный контакт с радиоактивными и канцерогенными веществами.
- Неправильный режим питания.
- Регулярные стрессы.


Часто диагностируют новообразования средостения у детей, которые развиваются вследствие врожденных аномалий. Обычно такое новообразование выявляют у детей еще до 2 лет. Соотношение злокачественных и доброкачественных опухолей в этом случае обычно одинаковое. Прогноз благоприятнее при опухолях, которые возникли в течение первых лет жизни, нежели в подростковом возрасте.
Классификация
Опухоли средостения делят на первичные новообразования, формирующиеся сразу в медиастинальной зоне, и вторичные — образующиеся вследствие распространения метастаз какой-либо другой злокачественной опухоли. Классификация опухолей имеет различия, исходя из их локализации. Средостение делится на три отдела:
- передний;
- средний;
- задний.
Основываясь на наиболее распространенных новообразованиях, к опухолям, образующимся в передней части относят:
- кисты и тимомы тимуса;
- лимфомы средостения;
- тератомы средостения;
- новообразования, поражающие щитовидную железу — чаще доброкачественные, но в некоторых случаях могут быть раковыми;
- мезенхимальные образования.
Образованиями, формирующимися в среднем отделе средостения, чаще могут быть:
- лимфомы;
- бронхогенные кисты;
- пиркардиальные кисты.
Опухолями заднего средостения чаще бывают:
- нейрогенные новообразования;
- энтерогенные кисты перикарда.
Так как первичные новообразования способны формироваться из разных тканей, их классифицируют на:
- лимфоидные;
- мезенхимальные;
- диээмбриогенетические;
- нейрогенные;
- новообразования вилочковой железы с метастазами, или без них;
- герминогенно-клеточные.
Последние образуются из первичных эмбриональных зародышевых клеток. В норме из этих клеток формируются яйцеклетки и сперматозоиды. Именно этот вид новообразований диагностируют у детей, при этом заболевание может пикировать или в первый год жизни, или уже в возрасте 15-20 лет.
Симптомы
С момента возникновения на протяжении долгого периода заболевание может протекать без клинических проявлений опухолей. Как долго новообразование будет расти не вызывая симптоматику зависит от таких факторов:
- локализации и размеров опухоли;
- злокачественный или доброкачественный характер образования;
- скоростью разрастания кисты или опухоли;
- влиянием на новообразование других тканей и органов.
В преобладающем количестве случаев, новообразования грудного отдела, которые протекают не вызывая клинической симптоматики выявляют случайно, когда больные обращаются за медицинской помощью по другим причинам.
Первым признаком развития опухолей средостения является возникновение болевого синдрома в загрудинной области, так как раковые клетки прорастают в нервные окончания или сплетения, а также лимфатический проток. Чаще это умеренная боль, которая может иррадиировать в другие части тела, например, шею, плечи или область между лопатками.


Симптомы опухолей средостения по мере развития могут быть:
- быстрое утомление и постоянная слабость;
- повышение общей температуры тела;
- сильная головная боль;
- посинение губ;
- отеки на лице и шее;
- кашель;
- одышка;
- нарушение работы системы дыхания;
- охриплость;
- нарушение процессов глотания и жевания пищи;
- нарушения речевой функции.
Также у пациентов с наличием опухоли средостения возникает слабость в мышцах, вследствие чего человек может утратить возможность двигать конечностями, открывать глаза или поворачивать голову.
Диагностика
Так как признаков заболевания много, поставить точный диагноз на основании клинической симптоматики достаточно трудно, поэтому пациентам назначают ряд диагностических мероприятий. Диагностика в пульмонологии у взрослых предполагает:
- опрос больного — на основании жалоб пациента можно определить время возникновения симптомов и их интенсивность;
- сбор анамнеза и изучение истории болезни — необходимо для определения первичной или вторичной природы опухоли;
- физикальный осмотр — выполняется аускультрация сердца и легких с использованием фонендоскопа, осматривается кожный покров и изменения артериального давления с температурой тела.
К лабораторным исследованиям, которые могут быть назначены больным, относится:
- общий анализ мочи и крови;
- биохимический анализ крови;
- тест на онкомаркеры.


Локализацию и характер образования определяют при помощи инструментальных исследований:
- торакоскопия — осмотр плевральной области;
- рентгенография — назначается для определения локализации и размеров опухоли;
- медиастиноскопия — исследование состояние лимфатических узлов, расположенных в средостении, а также крупных сосудов, верхних отделов бронхов и трахеи;
- КТ и МРТ — компьютерная и магнитно-резонансная томография назначается для точного определения места расположения опухоли, и ее взаимосвязи с другими внутренними органами.
- биопсия — сбор биологического материала опухоли для дальнейшего гистологического анализа.
Чаще биопсия выполняется одновременно с торакоскопией или медиастиноскопией. Способы лечения и прогноз для пациентов определяются пораженной областью средостения, характером и стадией развития опухоли средостения.
Лечение
Доброкачественные и злокачественные новообразования средостения должны устраняться при помощи оперативного вмешательства в самые короткие сроки после их диагностирования. Любое образование в этой области несет серьезную угрозу компрессии соседних тканей и органов. Другие методы лечения, например, проведение химиотерапии и лучевой терапии, могут входить в комплексную терапию или быть назначены тем пациентам, у которых выявлено злокачественное новообразование на последней стадии развития, и манипуляции в хирургии являются нерациональными.


Лечение новообразований методами народной медицины недопустимо, поскольку она в данном случае не является эффективной.
Народные средства можно применять только для ослабления негативных эффектов от химиотерапии, например, при тошноте или головокружении, и то, только после консультации с лечащим доктором. Занимаясь самолечением народными средствами, человек только усугубляет ситуацию и зря тратит драгоценное время.
Проведение операции
Каким именно способом будет выполнено хирургическое удаление опухоли, зависит от ее размера, характера, локализации, наличия или отсутствия других новообразований, а также от общего состояния пациента и его возраста. В некоторых случаях есть возможность хирургического иссечения опухоли малоинвазивными способами, например, лапораскопическим или эндоскопическим методиками. В остальных случаях, если новообразование расположилось с одной стороны, осуществляется передне-боковая или боковая торактомия. При двухсторонней или загрудинной локализации новообразования выполняют продольную стернотомию. В запущенных случаях возможно проведение паллиативного иссечения образования, чтобы устранить сдавление органов, находящихся в медиастинальной области.
Химиотерапия
Назначение курса химиотерапии зависит от типа опухоли. Обычно химические препараты назначаются в процессе комплексного лечения или для предотвращения рецидивов. Возможно применение химиотерапии, как самостоятельного способа лечения, так и в комплексе с лучевой терапией. Перед хирургическим вмешательством данный метод помогает уменьшить размер новообразования, тем самым уменьшив объём операции. При химиотерапии больным назначаются также препараты для активизации иммунной системы и ослабления вредного воздействия препаратов на организм.


Лучевая терапия
Как и в случае с химиотерапией, назначение лучевой терапии зависит от типа новообразования. Облучение опухоли может быть выполнено как в предоперационный период, чтобы уменьшить размеры образования, так и в послеоперационное время, чтобы устранить все оставшиеся раковые клетки и снизить вероятность рецидива.
Прогноз и профилактика
Прогноз опухолей средостения при обнаружении крайне вариабельный, так как зависит от ряда факторов:
- размеров опухоли;
- локализации;
- степени развития заболевания;
- наличия или отсутствия метастазов;
- возможности проведения операции.
Самый благоприятный исход возможен при раннем выявлении опухоли и проведении операции по ее иссечению.
Точных способов профилактики опухолей средостения нет, но снизить риск возникновения подобных новообразований можно, придерживаясь некоторых правил:
- избавиться от вредных привычек, в частности курения и злоупотребления спиртным;
- придерживаться правил в процессе работы с вредными веществами;
- избегать стрессовых ситуаций;
- употреблять только здоровую пищу;
- регулярно проходить медицинское обследование, для своевременного выявления патологий.
Чем раньше будет выявлено образование в области средостения, тем больше шансов на успешное излечение и благоприятный исход.
симптомы и признаки, прогнозы и диагностика при опухоли средостения,

Рак средостения – это собирательное понятие, в которое входят злокачественные новообразования, локализующиеся в срединных отделах грудной полости (медиастинальном пространстве).
Чаще всего, рак средостения представлен следующими морфологическими формами:
- Лимфомы.
- Тимомы.
- Ангиосаркомы.
- Нейробластома.
- Дисгерминома.
- Хондросаркома.
- Остеобластосаркома.
Также злокачественные опухоли средостения могут быть результатом метастазирования рака другой локализации, например, меланомы, рака легкого, пищевода, молочной железы, колоректального рака и др.
Причины
Причины, приводящие к развитию рака средостения, неизвестны. Предполагается, что определенную роль играет воздействие следующих факторов:
- Ионизирующее излучение. В пользу этой теории говорит то, что лимфомы средостения чаще развиваются у людей, проходивших лучевую терапию по поводу лечения онкозаболеваний другой локализации.
- Канцерогенные вещества, которые встречаются в бытовой химии, сельском хозяйстве и промышленных производствах.
- Вирусы Эпштейн-Барра, ВИЧ и др.
- Помимо этого, рак средостения может быть следствием малигнизации изначально доброкачественной опухоли, например, тимомы.
Классификация
В зависимости от исходного места возникновения опухоли, рак средостения разделяют на первичный и вторичный.
К первичному раку относят:
- Опухоли, происходящие из собственных тканей средостения. Это нейрогенные опухоли (нейробластомы, нейросаркомы), мезенхимальные новообразования (фибросаркома, ангиосаркома, лимфома, лимфосаркома, липосаркома и др).
- Опухоли, происходящие из тканей, смещенных в полость средостения во время эмбрионального развития человека — сюда относят рак из тканей щитовидной железы (злокачественный внутригрудной зоб), тератомы (опухоли из мультипотентных клеток), хорионэпителиомы, дисгерминомы.
Также рак средостения классифицируют в зависимости от локализации новообразования. Здесь выделяют:
- Опухоли, располагающиеся в верхнем средостении: лимфомы, тимомы, злокачественный медиастинальный зоб.
- Опухоли, располагающиеся в нижнем средостении: помимо тимом и лимфом здесь обнаруживаются тератомы.
- Опухоли, располагающиеся в среднем средостении. Здесь чаще всего локализуются неврогенные новообразования.
Симптомы
Какое-то время рак средостения протекает бессимптомно, клинические проявления начинаются, когда опухоль достигает определенных размеров.
Симптоматика доброкачественных и злокачественных опухолей сходна, с той разницей, что при злокачественных новообразованиях прогрессирование будет происходить быстрее.

В целом симптомы рака средостения можно разделить на 4 группы:
- Симптомы, связанные с локальным действием опухоли на ткани — сдавление или прорастание в органы.
- Общие симптомы, характерные для онкопатологии: слабость, повышенная утомляемость, похудение и др.
- Специфичные симптомы, характерные для той или иной гистологической формы рака.
Локальные симптомы:
- Боль. Она может возникать по разным причинам, например, из-за сдавления или прорастания новообразования в нервные стволы или соседние органы. Боль может отдавать в плечо, лопатку, шею.
- Синдром Горнера — птоз, миоз, эндофтальм и покраснение лица на стороне поражения. Развивается из-за блокады плечевого нервного сплетения.
- При поражении возвратного нерва возникает осиплость голоса.
- Сдавление трахеи и бронхов приводит к одышке.
- Вовлечение в процесс пищевода приводит к дисфагии — затруднению прохождения пищевого комка.
- Синдром верхней полой вены. Он развивается из-за сдавления вены опухолью. Проявляется набуханием шейных вен, посинением лица, одышкой, чувством тяжести в голове.
Специфические проявления:
- Для лимфомы характерно повышение температуры, ночная потливость, зуд кожи.
- Злокачественный внутригрудной зоб проявляется симптомами тиреотоксикоза.
- При фибросаркомах развиваются приступы гипогликемии, когда уровень глюкозы в крови резко снижается.
- Для тимомы характерен синдром Кушинга и слабость мышц (миастения).
Диагностика
Обнаружить опухоль помогают лучевые методы диагностики — рентгенография органов грудной клетки в двух проекциях и компьютерная томография. Окончательно установить диагноз можно только после морфологического изучения фрагмента опухоли. Чтобы получить материал для исследования, проводят биопсию одним из следующих методов:
- Трансбронхиальная биопсия. В этом случае забор материала осуществляется во время бронхоскопии.
- Трансторакальная биопсия — опухоль пунктируется через прокол грудной клетки под контролем УЗИ или КТ.
Также высокоинформативным методом диагностики являются видеоассистированная торакоскопия и медиастиноскопия. С их помощью можно осмотреть грудную и медиастинальную полость и под непосредственным визуальным контролем взять материал для исследования.
Лечение
Методы лечения рака средостения определяются гистологическим типом новообразования, его локализацией и размерами.
Хирургическое лечение
Хирургическое удаление новообразования является ключевым методом лечения опухолей средостения нелимфогенного происхождения. Во время операции удаляются все злокачественные ткани, лимфоузлы и жировая клетчатка.
Сложность хирургического лечения заключается в том, что в данной анатомической зоне располагаются жизненно важные органы, магистральные кровеносные сосуды и нервные стволы. Поэтому в стремлении радикального удаления опухоли приходится проводить сложные комбинированные операции с резекцией и пластикой этих органов (перикард, легкие, кровеносные сосуды).

При обнаружении значительной исходной опухолевой инвазии, лечение начинают с неоадъювантной химио-, лучевой или химиолучевой терапии. После проведения нескольких курсов проводят повторное обследование и решаю вопрос возможности выполнения радикальной операции. При планировании операции, необходимо учитывать рубцовые изменения, возникающие из-за облучения.
В ряде случаев проводятся паллиативные операции — резекции опухоли. Они призваны устранить компрессию органов средостения и предотвратить развитие осложнений. После таких вмешательств лечение продолжается посредством химио- или лучевой терапии.
Химиотерапия
Химиотерапия является основным методом лечения лимфогенных опухолей (лимфом) средостения. Она применяется в неоадъювантном и адъювантном режимах. В первом случае, ХТ преследует цель уменьшить размер новообразования и перевести его в резектабельное состояние, во втором — уничтожить оставшиеся злокачественные клетки и предотвратить рецидив.
Помимо этого, химиотерапия применяется в качестве поддерживающего лечения при нерезектабельных опухолях. В этом случае она проводится для замедления опухолевого роста, облегчения состояния больного и продления его жизни.
Лучевая терапия
Лучевая терапия используется в рамках комбинированного лечения радиочувствительных опухолей (тератомы, тимомы и др). Дооперационному облучению подлежат опухоли с инвазией в окружающие ткани. Такое лечение позволит уменьшить объем опухолевой массы и перевести ее в операбельное состояние.
Послеоперационная лучевая терапия назначается при некоторых видах рака средостения, которые являются чувствительными к облучению. Это может быть макроскопически остаточная опухоль, которую невозможно, по каким-либо причинам, удалить во время операции (резекция опухоли), или при наличии злокачественных клеток в краях отсечения, обнаруженных во время срочного морфологического исследования.
Также облучение проводится в рамках паллиативного лечения, оно позволяет уменьшить размер новообразования, устранить сдавление внутренних органов и облегчить состояние больного.
Прогноз и профилактика
Запись на консультацию круглосуточно
Основы. ОГК. Средостение. Опухоли средостения (Методические рекомендации). +
ОПУХОЛИ СРЕДОСТЕНИЯ.
ОНКОЛОГИЧЕСКИЕ ОСОБЕННОСТИ ОБРАЗОВАНИЙ СРЕДОСТЕНИЯ
Одним из наиболее принципиальных вопросов для хирурга всегда является инвазия опухолью окружающих структур. Очевидно, что почти все структуры, окружающие опухоль любого отдела средостения, относятся к жизненно важным. Прорастание злокачественной опухолью магистральных сосудов, трахеи и главных бронхов, пищевода создает значительные трудности при попытке радикальной операции и во многих случаях считается критерием неоперабельности. Это обстоятельство тем более актуально в связи с ростом числа злокачественных опухолей медиастинальной локализации: в последние 25 лет удельный вес злокачественных процессов среди образований средостения возрос с 25 до 49% у взрослых (преимущественно за счет локализованных медиастинальных лимфом) и с 7 до 47% — у детей (в основном, за счет злокачественных нейрогенных опухолей) (Azarow et al, 1993).
Другая особенность заключается в сравнительно ограниченных возможностях химиолучевой терапии в лечении злокачественных и инвазивных образований средостения: большинство подобных опухолей малочувствительны к токсическим методам воздействия. Исключение составляют высокочувствительные к химиолучевой терапии ходжкинские и неходжкинские лимфомы, а также некоторые злокачественные зародышевоклеточные опухоли (семиномы и другие дисгерминомы).
Таким образом, образования средостения характеризуются:
· морфологическим многообразием, что затрудняет диагностику и не позволяет сформулировать унифицированную лечебную тактику;
· значительным (около 50%) удельным весом злокачественных опухолей;
· потенциальной угрозой опасных для жизни осложнений за счет компрессии или инвазии жизненно важных органов средостения;
· трудностями радикального хирургического вмешательства в случае инвазии окружающих органов.
ОПУХОЛИ СРЕДОСТЕНИЯ — Справочник по болезням
мед.
Доброкачественные опухоли средостения обнаруживают чаще, чем злокачественные (4:1). Среди доброкачественных опухолей наиболее часты тератомы и невриномы, а среди злокачественных — опухоли лимфоидной ткани. В переднем средостении опухоли регистрируют в 2 раза чаще, чем в заднем. Классификация
● Доброкачественные опухоли
● Тимомы
● Тератомы
● Нейрогенные опухоли (невриномы)
● Соединительнотканные опухоли (липомы, хондромы)
● Сосудистые опухоли (гемангионы)
● Б-ронхогенные кисты
● Перикардиальные кисты
● Злокачественные опухоли
● Лимфомы
● Герминомы
● Нейробластомы.
Опухоли переднего средостения
● Дермоидные кисты (тератомы)
● Частота. Тератомы чаще выявляют у подростков. В 80% случаев эти опухоли доброкачественные
● Этиология. Тератомы исходят из того же эмбрионального глоточного кармана, что и вилочковая железа (III-IV пары)
● Патологическая анатомия. В состав тератомы входят производные всех зародышевых листков, включая элементы эктодермального, энтодермального и мезодермального происхождения
● Диагноз. Тератомы диагностируют рентгенографически. На снимках они выглядят как гладкостенные кисты или плотные гомогенные тени, часто с кальцинированными стенками. Внутри опухоли можно обнаружить самые различные структуры (например, зубы). До развития инфекционных осложнений или злокачественных изменений эти кисты обычно бессимптомны
● Лечение: торакотомия, полное удаление опухоли.
● Тимомы (опухоли вилочковой железы)
● Частота. Среди опухолей передневерхнего отдела средостения, поражающих взрослых, тимомы обнаруживают чаще всего. Тимомы могут возникать в любом возрасте, чаш.е в 50-60 лет. Около 40-50% больных с тимомами имеют сопутствующую тяжёлую псевдопаралитическую миастению
● Патологическая анатомия
● Опухоли тимуса по клеточной природе могут быть лимфоидными, эпителиальными, веретеноклеточными или смешанными
● 2/3 тимом расценивают как доброкачественные; из них 10% представлено простыми кистами
● При эпителиальных тимомах прогноз неблагоприятный, при веретено-клеточных тимомах — значительно лучше
● Легче всего отличить доброкачественную опухоль от злокачественной по её наклонности к поражению смежных тканей. Доброкачественные опухоли инкапсулированы. Злокачественные опухоли инвазивны, они прорастают в близлежащие органы или плевральные полости. Отдалённое метастазирование возникает относительно редко
● Диагноз
● У большинства пациентов с тимомами симптоматики нет; опухоль обнаруживают случайно при рентгенографии органов грудной клетки. Появление симптоматики обусловлено инвазией злокачественной опухоли. Возникают боль в груди, одышка и синдром
верхней полой вены
● Помогают диагностике аномалии, выявленные при рентгенографии, КТ или МРТ органов грудной клетки; сопутствующая тяжёлая псевдопаралитическая миастения. При таких обстоятельствах необходимо исследовать средостение на наличие опухоли тимуса. Наибольшую помощь оказывает боковая рентгенография органов грудной клетки, поскольку в прямой проекции небольшие опухоли могут быть скрыты в тени больших сосудов
● Хирургическое лечение. Большинство опухолей тимуса удаляют через срединный стернотомический доступ (возможна торакотомия)
● Тимомы, не сопровождаемые тяжёлой миастенией: необходимы обследование средостения и удаление опухоли
● Доброкачественные опухоли удаляют
● Злокачественные опухоли. При возможности следует удалить все области распространения опухоли. Когда инвазирующую опухоль тимуса невозможно удалить полностью или частично, прибегают к послеоперационной лучевой терапии. Химиотерапия и иммунотерапия не дают клинического эффекта
● Тимомы, ассоциированные с тяжёлой миастенией, следует удалять целиком вместе с остальной частью тимуса.
● Соединительнотканные опухоли
● Частота. Занимают 3 место среди опухолей средостения
● Патологическая анатомия. Соединительнотканные опухоли представлены фибромами, липомами, хондромами, миксомами
● Диагноз. Обычно у больных жалоб нет. Диагностика соединительнотканных опухолей рентгенологическая. Опухоли локализуются как в верхних, так и в нижних отделах переднего средостения. Они часто не имеют чётких границ, капсула этих опухолей выражена не во всех отделах
● Лечение хирургическое
● Прогноз благоприятный.
Опухоли заднего средостения
● Нейрогенные опухоли (невриномы)
● Частота. Занимают 2 место среди опухолей средостения. Невриномы могут быть проявлением нейрофиброматоза (болезни фон Реклингхаузена)
● Этиология. Опухоли развиваются из нервных элементов симпатического ствола, ветвей блуждающего нерва, оболочек мозга и межрёберных нервов. Чаще располагаются в верхнем средостении
● Патологическая анатомия. Шванномы, невролеммомы, ганглионевромы, нейрофибромы
● Диагноз. У большинства больных с невриномами жалоб нет. При росте опухоли в просвете спинномозгового канала (в виде песочных часов) возможна неврологическая симптоматика. Диагноз устанавливают рентгенологически, при помощи КТ органов грудной клетки. На снимках опухоли выглядят как округлые чётко очерченные тени, расположенные в области рёберно-позвоночного угла.
● Лечение хирургическое -торакотомия, удаление опухоли
● Прогноз благоприятный.
● Сосудистые опухоли
● Частота. Сосудистые опухоли (гемангиомы, лимфангиомы) -достаточно редкая опухолевая патология средостения. Точных данных о частоте нет
● Этиология. Опухоли развиваются из элементов стенки кровеносных или лимфатических сосудов
● Патологическая анатомия. Опухоли представлены сосудистыми образованиями. Достаточно часто происходит их злокачественная трансформация
● Диагноз устанавливают рентгенологически и при помощи КТ
● Лечение хирургическое.
● Бронхогенные кисты
● Частота. Выявляют достаточно редко, чаще у женщин
● Этиология. Развиваются из смешанных
зародышевых зачатков передней кишки или трахеальнои почки
● Патологическая анатомия. Тонкостенные образования, заполненные прозрачным (иногда слизистым) содержимым. Стенка кисты изнутри выстлана мерцательным эпителием
● Диагноз. Как и все опухоли средостения, диагностируют рентгенологически
● Лечение хирургическое.
● Перикардиальные кисты обнаруживают редко. Это тонкостенные образования с прозрачным содержимым, легко разрывающиеся при выделении. Изнутри кисты выстланы однослойным плоским или кубическим эпителием, располагаются в нижних отделах средостения.
Злокачественные опухоли средостения
● Лимфома. У 50% больных с лимфомами (включая болезнь Ходжкена) в процесс вовлечены медиастинальные лимфатические узлы. Из них только у 5% поражение затрагивает исключительно средостение
● Симптомы: кашель, боль в груди, лихорадка и потеря массы тела
● Диагноз подтверждают рентгенографически и биопсией лимфатических узлов. Последнюю выполняют либо при медиастиноскопии, либо при передней медиастинотомии, либо при торакоскопии
● Хирургическое лечение не показано. Больные подлежат комбинированной химио- и лучевой терапии.
● Герминомы — опухоли, происходящие из эмбриональных зачатков, нормально дифференцирующихся в сперматозоиды и яйцеклетки. Эти опухоли составляют менее 1% всех опухолей средостения. Их метастазы регистрируют в лимфатических узлах, плевре, печени, костях и забрюшинном пространстве
● Гистологические типы
● Семинома
● Эмбриональноклеточная саркома
● Тератокарцинома
● Хориокарцинома
● Эндодермальная синусная опухоль
● Симптомы: боль в груди, кашель и осиплость голоса при поражении возвратного гортанного нерва
● Диагноз. Используют различные методы лучевой диагностики (рентгенография, МРТ, КТ органов грудной клетки)
● Хирургическое лечение. По возможности производят полное удаление опухоли
● Вспомогательная терапия. Семиномы очень чувствительны к облучению. При прочих клеточных типах хорошие результаты даёт химиотерапия.
✎ См. также: Опухоль, лучевая терапия; Опухоль, маркёры; Опухоль, методы лечения; Опухоль, стадии
.
✎ МКБ: ……………………………………………………..
● С38 Злокачественное новообразование сердца, средостения и плевры
● С78.1 Вторичное злокачественное новообразование средостения
● D15.2 Доброкачественное новообразование средостения
Источник: Справочник-путеводитель практикующего врача на Gufo.me
Значения в других словарях
- опухоли средостения — Доброкачественные опухоли средостения обнаруживают чаще, чем злокачественные (4:1). Среди доброкачественных опухолей наиболее часты тератомы и невриномы, а среди злокачественных — опухоли лимфоидной ткани. Медицинский словарь

Опухоль средостения: виды, причины, симптомы, лечение
Опухоль средостения – это новообразование в медиастинальном пространстве грудной клетки, которое может быть различным по морфологическому строению. Зачастую диагностируются доброкачественные новообразования, но примерно у каждого третьего пациента обнаруживается онкология.
Онлайн консультация по заболеванию «Опухоль средостения».
Задайте бесплатно вопрос специалистам: Хирург.Существует большое количество предрасполагающих факторов, обуславливающих появление того или иного образования, начиная от пристрастия к вредным привычкам и опасных условий труда, заканчивая метастазированием раковой опухоли с других органов.
Болезнь проявляется в большом количестве ярко выраженных симптомов, которые довольно трудно игнорировать. К наиболее характерным внешним признакам можно отнести выраженный болевой синдром, кашель, одышку, головные боли и повышение температуры тела.
Основу диагностических мероприятий составляют инструментальные обследования пациента, самой информативной из них считается биопсия. В дополнение потребуется врачебный осмотр и лабораторные исследования. Терапия недуга, в независимости от характера опухоли, только оперативная.
Этиология
Несмотря на то что опухоли и кисты средостения — это довольно редкое заболевание, его возникновение в большинстве случаев обусловливается распространением онкологического процесса с других внутренних органов. Однако существует ряд предрасполагающих факторов, среди которых стоит выделить:
- многолетнее пристрастие к вредным привычкам, в частности к курению. Стоит отметить, что чем больше у человека стаж курения сигарет, тем больше повышается вероятность приобретения подобной коварной болезни;
- снижение иммунной системы;
- контакт с токсинами и тяжёлыми металлами – сюда можно отнести как условия трудовой деятельности, так и неблагоприятные условия окружающей среды. Например, проживание вблизи заводов или промышленных предприятий;
- постоянное воздействие ионизирующего излучения;
- продолжительное нервное перенапряжение;
- нерациональное питание.
Подобное заболевание в равной степени встречается у представителей обоих полов. Основную группу риска составляют лица трудоспособного возраста – от двадцати до сорока лет. В редких случаях, злокачественные или доброкачественные новообразования средостения могут быть диагностированы у ребёнка.
Опасность болезни заключается в широком разнообразии опухолей, которые могут отличаться по своему морфологическому строению, поражению жизненно важных органов и технической сложности их хирургического иссечения.
Средостение принято разделять на три этажа:
- верхний;
- средний;
- нижний.
Помимо этого, существует три отдела нижнего средостения:
- передний;
- задний;
- средний.
В зависимости от отдела средостения, будет отличаться классификация злокачественных или доброкачественных новообразований.
Классификация

Схема преимущественной локализации первичных опухолей и кист средостения
По этиологическому фактору опухоли и кисты средостения делятся на:
- первичные – изначально сформированные в этой области;
- вторичные – характеризуются распространением метастазов из злокачественных опухолей, которые расположены вне средостения.
Поскольку первичные новообразования образуются из различных тканей, то они будут разделяться на:
- нейрогенные опухоли средостения;
- мезенхимальные;
- лимфоидные;
- опухоли вилочковой железы;
- дизэмбриогенетические;
- герминогенно-клеточные – развиваются из первичных зародышевых клеток эмбриона, из которых в норме должны образовываться сперматозоиды и яйцеклетки. Именно такие опухоли и кисты обнаруживаются у детей. Выделяют два пика заболеваемости – на первом году жизни и в подростковом возрасте – от пятнадцати до девятнадцати лет.
Существует несколько наиболее распространённых разновидностей новообразований, которые будут отличаться по месту своей локализации. Например, к опухолям переднего средостения можно отнести:
- новообразования щитовидной железы. Зачастую они носят доброкачественный характер, но иногда бывают раковыми;
- тимому и кисту тимуса;
- лимфому;
- мезенхимальные опухоли;
- тератому.
В среднем средостении самыми частыми образованиями являются:
- бронхогенные кисты;
- лимфомы;
- перикардиальные кисты.
Опухоль заднего средостения проявляется:
- энтерогенными кистами;
- нейрогенными опухолями.
Помимо этого, клиницистами принято выделять истинные кисты и псевдоопухоли.
Симптоматика
Довольно долгий промежуток времени опухоли и кисты средостения могут протекать без выражения каких-либо симптомов. Продолжительность такого течения определяется несколькими факторами:
- местом образования и объёмами новообразований;
- их злокачественной или доброкачественной природой;
- скоростью роста опухоли или кисты;
- взаимосвязью с другими внутренними органами.
В большинстве случаев, бессимптомные новообразования средостения обнаруживаются совершенно случайно – во время прохождения флюорографии относительно другого заболевания или в профилактических целях.
Что касается периода выражения симптоматики, то в независимости от характера опухоли, первым признаком выступает болевой синдром в загрудинной области. Его появление обуславливается сдавливанием или прорастанием образования в нервные сплетения или окончания. Болезненность зачастую умеренного характера. Не исключается возможность иррадиации болевых ощущений в зону между лопатками, в плечи и шею.
На фоне основного проявления, начинают присоединяться другие симптомы новообразований средостения. Среди них:
- быстрая утомляемость и недомогание;
- повышение температуры тела;
- сильные головные боли;
- синюшность губ;
- одышка;
- отёчность лица и шеи;
- кашель – иногда с примесями крови;
- неровное дыхание, вплоть до приступов удушья;
- нестабильность ЧСС;
- обильное потоотделение, в особенности в ночное время;
- беспричинная потеря в весе;
- увеличение объёмов лимфатических узлов;
- охриплость голоса;
- ночной храп;
- повышение АД;
- неразборчивая речь;
- нарушение процесса пережёвывания и глотания пищи.
Кроме вышеуказанных симптомов, очень часто появляется миастенический синдром, который проявляется слабостью мышц. Например, человек не может повернуть голову, открыть глаза, поднять ногу или руку.
Подобные клинические проявления характерны для опухоли средостения у детей и взрослых.
Диагностика
Несмотря на разнообразие и специфичность симптомов подобного недуга, установить правильный диагноз на их основе достаточно сложно. По этой причине лечащий врач назначает целый комплекс диагностических обследований.
Первичная диагностика включает в себя:
- детальный опрос пациента – поможет определить первое время появления и степень интенсивности выражения симптоматики;
- изучение клиницистом истории болезни и анамнеза жизни пациента – для определения первичной или вторичной природы новообразований;
- тщательный физикальный осмотр, который должен включать в себя аускультацию лёгких и сердца пациента при помощи фонендоскопа, изучение состояния кожи, а также измерение показателей температуры и артериального давления.
Общие лабораторные методики диагностирования не обладают особой диагностической ценностью, тем не менее необходимо проведение клинического и биохимического анализа крови. Также назначается анализ крови для определения онкомаркеров, которые укажут на наличие злокачественного новообразования.
Для того чтобы определить место локализации и характер новообразования согласно классификации недуга, необходимо осуществление инструментальных обследований, среди которых:
Лечение
После подтверждения диагноза доброкачественная или злокачественная опухоль средостения должна быть удалена хирургическим путём.
Оперативное лечение может проводиться несколькими способами:
- продольной стернотомией;
- передне-боковой или боковой торакотомией;
- трансторакальной ультразвуковой аспирацией;
- радикальной расширенной операцией;
- паллиативным удалением.
Помимо этого, при злокачественном происхождении новообразования, лечение дополняется химиотерапией, которая направлена на:
- уменьшение объёмов злокачественного образования – проводится перед основной операцией;
- окончательную ликвидацию раковых клеток, которые могли быть не полностью удалены во время хирургического вмешательства;
- устранение опухоли или кисты – в тех случаях, когда операбельную терапию провести невозможно;
- поддержание состояния и продление жизни пациента – при диагностировании недуга в тяжёлой форме.
Наравне с химиотерапией, может применяться лучевое лечение, которое также может быть основной или вспомогательной методикой.
Существует несколько альтернативных методов борьбы с доброкачественными опухолями. Первая из них заключается в трёхдневном голодании, во время которого нужно отказаться от любой пищи, а пить разрешается лишь очищенную воду без газа. При выборе такого лечения необходимо проконсультироваться с лечащим врачом, поскольку голодание имеет свои правила.
Лечебная диета, которая является частью комплексной терапии, включает в себя:
- частое и дробное потребление пищи;
- полный отказ от жирных и острых блюд, субпродуктов, консерв, копчёностей, солений, сладостей, мяса и молочной продукции. Именно такие ингредиенты могут стать причиной перерождения доброкачественных клеток в раковые;
- обогащение рациона бобовыми, кисломолочными продуктами, свежими фруктами, овощами, крупами, диетическими первыми блюдами, орехами, сухофруктами и зеленью;
- приготовление пищи только путём варки, пропаривания, тушения или запекания, но без добавления соли и жира;
- обильный питьевой режим;
- контроль над температурой пищи – она не должна быть сильно холодной или чрезмерно горячей.
Помимо этого, есть несколько народных средств, которые помогут предупредить появление онкологии. К наиболее эффективным из них можно отнести:

Цветки картофеля помогут предупредить онкологию
- цветки картофеля;
- болиголов;
- мёд и мумиё;
- золотой ус;
- абрикосовые косточки;
- полынь;
- белую омелу.
Стоит отметить, что самостоятельное начало такой терапии может только усугубить протекание болезни, отчего перед применением народных рецептов стоит посоветоваться с лечащим врачом.
Профилактика
Не существует специфических профилактических мероприятий, которые могут препятствовать появлению опухоли переднего средостения или любой другой локализации. Людям необходимо соблюдать несколько общих правил:
- навсегда отказаться от спиртного и сигарет;
- соблюдать правила безопасности при работе с токсинами и ядами;
- по возможности избегать эмоциональных и нервных перенапряжений;
- выполнять рекомендации относительно питания;
- укреплять иммунитет;
- ежегодно проходить флюорографическое обследование в профилактических целях.
Однозначного прогноза подобной патологии не существует, поскольку он зависит от нескольких факторов – локализации, объёмов, стадии развития, происхождения новообразования, возрастной категории пациента и его состояния, а также возможности проведения хирургической операции.
Опухоль средостения — Istituto Europeo di Oncologia
Средостение представляет собой центральное пространство грудной клетки между двумя плевральными полостями. Оно ограничено грудиной спереди, позвоночником сзади и медиастинальной плеврой – по бокам; сверху оно связано с шеей через верхнюю апертуру грудной клетки, а снизу ограничено диафрагмой.
Опухоли средостения подразделяются согласно топографии (переднее, среднее или заднее средостение) и на основании доброкачественности или злокачественности.
Опухолями переднего средостения являются тимома, герминогенные опухоли (тератома, тератокарцинома, эмбриональная карцинома, семинома, хориокарцинома), начинающиеся сосудистые и лимфатические опухоли, липома, карциноидная опухоль, фиброма и фибросаркома.
- Опухолями среднего средостения являются кисты, параганглиома, феохромоцитома, карциноидные опухоли, опухоли сердца и трахеи.
- Опухолями заднего средостения являются нейрогенные опухоли (шваннома, нейрофиброма, ганглионеврома, ганглионейробластома), энтерогенные кисты и онкологические заболевания пищевода.
Наиболее часто встречающимися опухолями являются опухоли лимфатических узлов (лимфома или метастазы в лимфатических узлах).
Средостение является местом возникновения различных типов опухолей, как доброкачественной, так и злокачественной природы, среди которых опухоли вилочковой железы и опухоли, происходящие из нейронных элементов (невромы), встречаются наиболее часто и лечатся торакальным хирургом.
Опухоли вилочковой железы
Вилочковая железа – это лимфоэпителиальный орган, основная часть которого расположена в переднем средостении, а малая часть расположена в шее. Это динамический орган; высоко развитый у зародыша и в первые годы жизни, он претерпевает инволюцию после пубертатного периода. Опухоли вилочковой железы являются наиболее частыми в средостении у взрослой популяции, представляя порядка 50% опухолевых масс переднего средостения; частота их возникновения составляет 0,05 на 100 000 человек в год. Опухоли вилочковой железы представляют собой очень неоднородную группу новообразований, происходящих из эпителиальных клеток вилочковой железы, хотя в большинстве случаев они образованы эпителиальными клетками и лимфоцитами в разном процентном соотношении; наиболее часто встречающимся гистологическим подтипом является тимома, в то время как очень редко встречается карцинома вилочковой железы и иногда обнаруживаются тимолипомы, карциноидные опухоли, липомы и герминогенные опухоли. Тимома происходит из эпителиальных клеток вилочковой железы, это редкое заболевание, все еще знаменитое своей связью с загадочным нервно-мышечным расстройством, носящим название «миастения гравис». Количественно она представляет 90% опухолей вилочковой железы. Средний возраст возникновения тимом составляет 53 года, хотя они могут возникнуть в любом возрасте с одинаковым распределением по обоим полам. Тимомы имеют непредсказуемое развитие, от случаев, когда они остаются медленнорастущими на протяжении длительного времени, до очень агрессивных новообразований с моментами местной инфильтрации и случаями множественных рецидивов и отдаленных метастаз.
Из-за его безболезненного течения диагноз тимомы часто бывает случайным. Не менее 30% пациентов на момент постановки диагноза протекают бессимптомно. Когда часто очень смутные и туманные симптомы присутствуют, они обусловлены локальным сжатием или инфильтрацией окружающих структур. Наиболее распространенными являются боль в груди, кашель, одышка, паралича диафрагмы через вовлечение диафрагмального нерва, но дисфонии могут также присутствовать через проникновение возвратный нерв и признаки, относящиеся к синдром полой вены.
Тимомы могут быть связаны с рядом паранеопластических синдромов: наиболее часто встречается миастения, которая присутствует у 30-45% больных, в то время как чисто эритроцитарная аплазия и гипогаммаглобулинемия встречаются в 2-5% случаев.
Гипогаммаглобулинемия присутствует у 2-5% больных тимомой типа А. У тимомы типа А редко развиваются отдаленные метастазы, однако в некоторых случаях она может быть местно-инвазивной с инфильтрацией окружающих органов и распространяться на теменную плевру и (или) перикард. Степень местной инвазивности имеет решающее значение при выборе лечения.
КТ грудной клетки необходим для определения размеров опухоли средостения, взаимосвязи со смежными структурами и возможных плевральных и (или) перикардиальных выпотов. Он также может быть полезен для диагностики небольших опухолей, не заметных с помощью стандартного рентгеновского снимка грудной клетки. Хирургическая биопсия очага не рекомендуется в случаях инкапсулированных опухолей тимуса из-за риска распространения; это необходимо в случае нерезектабельных опухолей или для дифференциальной диагностики с другими злокачественными новообразованиями, влияющими на передний средостение для правильного терапевтического выбора.
Невромы
Это, пожалуй, самая распространенная форма (25%) медиастинальных опухолей, поражающая в основном заднее средостение (реберно-позвоночную борозду, где более концентрированы нервные структуры, такие как исходные точки межреберных нервов, ганглии и симпатический ствол). У детей злокачественные и симптоматические формы перевешивают доброкачественные и асимптоматические формы, встречающиеся у взрослых. У взрослых наиболее часто встречающимися формами являются шваннома и ганглионеврома, обе доброкачественные по природе. В обоих случаях местом локализации является заднее средостение, точнее, паравертебральный отдел. В небольшом проценте случаев эти опухоли могут распространяться в спинномозговой канал и сдавливать спинной мозг, давая радиологический признак «песочные часы». Напротив, в детском возрасте значима процентная доля нейрогенных опухолей злокачественной природы, включая нейробластому. Симптомами, в случае их наличия, являются в основном боль в груди и (или) различные неврологические симптомы, такие как паралич или нервное раздражение спинного или костного мозга.
В большинстве случаев они выявляются иногда с помощью рентгенографии грудной клетки. Тест, используемый для диагностики этого заболевания с уверенностью, является КТ грудной клетки, к которой может быть добавлена МРТ позвоночника, в случае подозрения на расширение спинномозгового канала.
Опухоли средостения — причины и признаки Опухоли средостений
Опухоли средостения – это различные по строению новообразования, которые обнаруживаются в медиастинальных зонах груди. Развитие опухолей сопровождается симптомами компрессии, а также прорастания образований в ближайшие органы, пациент испытывает боли, одышку кашель и другие проявления.
Содержание статьи

Виды заболевания
Новообразования разделяют на те, которые первично возникают в медиастинальных зонах, а также те, которые являются метастазами уже вне средостения. По природе происхождения опухоли средостения делят на следующие группы:
- Неврогенные;
- Мезенхимальные;
- Лимфоидные;
- Дисэмбриогенетические;
- Опухли в вилочковой железе.
Также иногда наблюдают псевдоопухоли, которые являются увеличенными образованиями лимфоузлов в случае туберкулёза, аневризмами. Дополнительно выделяют истинные кисты – перикарда, бронхогенные, энтерогенные.
Наиболее распространённые типы опухолей:
- Лимфомы;
- Тимомы;
- Загрудинный зоб;
- Мезенхимальные опухоли;
- Тератомы;
- Перикардиальные и бронхогенные кисты;
- Энтерогенные кисты;
- Неврогенные опухоли.
Причины
Большая часть опухолей являются врождёнными, но начинает прогрессировать в зрелом возрасте.
Так тератомы возникают в связи с нарушением миграции клеточных элементов в момент развития эмбриона и формирования средостения. А нейрогенные опухоли вызываются нарушениями в эмбриональном развитии вегетативной нервной системы.
Симптомы
Развитие опухолей вначале происходит бессимптомно. В зависимости от локализации новообразования и его размера, скорости роста, вариантов взаимоотношений с окружающими органами, определяется начало периода выраженной симптоматики. Также большое значение имеет характер опухоли – доброкачественный или злокачественный.
Наиболее частый случай обнаружения опухоли – при прохождении профилактический флюорографии.
При дальнейшем развитии образования в средостении возникают следующие группы симптомов: общие и специфические, признаки сдавливания органов, иногда – прорастание в органы и ткани.
На ранних этапах опухоли проявляют себя болью в грудной клетке в связи с компрессией (сдавливанием) или инвазией (прорастанием) в сплетения нервов или нервные стволы. Боли достаточно интенсивны, но умеренны, могут отдаваться в шею, плечо, между лопаток.
При развитии опухолей в левой части средостения, болезненность может совпадать со стенокардией. Если компрессии подвергается пограничный симпатический ствол наблюдаются следующие проявления:
- Энофтальм;
- Миоз;
- Ангидроз;
- Птоз верхнего века;
- Гиперемия на поражённой стороне лица.
Если болезненность испытывается в костях, это может быть признаком возникновения метастазов.
Из-за сдавливания венозных стволов нарушается процесс оттока венозной крови от головы, а также туловища в его верхней половине. Пациент при этом испытывает шум в голове, боли в груди, головную боль. На лице заметен синеватый оттенок, отёки покрывают не только лицо, но и грудную клетку, вены шеи набухают, повышается центральное венозное давление.
Если происходит сдавливание трахеи, то возникают следующие симптомы:
- Одышка;
- Кашель;
- Стридорозное дыхание.
При компрессии пищевода наблюдается дисфагия, а гортанного нерва – дисфония.
Существует также и общая симптоматика при развитии опухолей средостения:
- Аритмия;
- Тахикардия;
- Плеврит;
- Лихорадка;
- Похудание.
Эти симптомы наиболее актуальны при злокачественном развитии новообразований.
Существует ряд специфических симптомов, которые проявляются в зависимости от конкретного вида опухоли:
- Кожный зуд и потливость по ночам – злокачесвтенные лимфомы;
- Спонтанное снижение содержания глюкозы в крови – фибросаркома;
- Артериальная гипертензия в связи с повышенной продукцией адерналина и норадреналина – нейробластомы, ганглионевромы;
- Тиреотоксикоз – треотоксический зоб;
- Миастения (50% больных) – тимома.
Диагностика
Для получения наиболее точного диагноза необходимо записаться на приём к пульмонологу, а также пройти консультацию у торакального хирурга. Тем не менее, даже подробное изучение анамнеза и проведение объективного исследования не позволяют достаточно достоверно определить тип образования и его характер.
Поэтому наибольшей результативностью отличаются инструментальные методы лечения.
- Комплексный рентген грудной клетки и пищевода – определение локализации новообразования, его формы, размеров, степени распространённости опухолевого процесса;
- Компьютерная томография грудной клетки, МРТ – уточнение данных, полученных при рентгенографическом исследовании;
- Медиастиноскопия, бронхоскопия, видеоторакоскопия – подтверждение или исключение бронхогенной локализации новообразований, их прорастания в трахеи и крупные бронхи;
- Пункционная биопсия – получение образца патологической ткани для морфологических исследований;
- (Иногда) Парастернальная биопсия – взятие образца средостения;
- Прескаленная биопсия – используется при увеличении лимфатических узлов в надключичной области;
- Костномозговая пункция – применяется, если есть подозрение на лимфоидные опухоли.
Лечение
Опухоли подвергаются немедленному удалению, чтобы избежать осложнений в виде сдавливания органов, прорастания или перехода в недоброкачественное новообразование. Как правило, используется тораскопический или открытый методы удаления.
Если пациент страдает от соматических заболеваний, может применяться трансторакальная ультразвуковая аспирация. Химиотерапия назначается с учётом конкретного типа новообразования.
Профилактика
Необходимо регулярно проходить диагностические процедуры, прежде всего, флюорографию и рентген грудной клетки, что позволит предотвратить осложнения и вовремя выявить образование.