препараты в стационаре и дома
Острое нарушение церебрального кровообращения представляется сложной проблемой современной неврологии.
Несмотря на наличие четкой методики оказания первой помощи и госпитальных мероприятий, необходимо действовать максимально быстро, что требует от врача скорости реакции и высокой квалификации. От этого зависит жизнь пациента, вероятность сохранения неврологических функций.
Лечение инсульта заключается в устранении провоцирующего элемента, восстановления минимальной жизнедеятельности, борьбы с дополнительными поражающими факторами (гематома, тромб и прочие).
Первый этап строго госпитальный, потому как вылечить подобное состояние невозможно дома. Длительность составляет порядка месяца, бывает чуть больше.
Основа терапии — медикаменты, препараты для разжижения крови, снижения артериального давления. Операции требуются в крайнем случае. Это не курация самого состояния, а устранение его последствий.
Если смотреть на вопрос глобально, лечение включает в себя три аспекта:
- Оказание первой доврачебной помощи. С момента обнаружения симптомов и до приезда докторов. Действия направлены не столько на терапию, сколько на стабилизацию состояния пострадавшего, чтобы оно не ухудшалось и не привело к осложнениям или гибели.
Учитывая низкую информированность населения в России и странах бывшего Союза, можно предположить, что основная доля осложнений, плачевных последствий происходит именно на этом этапе, что и обуславливает в целом негативные прогнозы и неблагоприятные исходы.
Как показывает статистика, это правда.
- Первичные госпитальные мероприятия. Лечение, направленное на коррекцию жизненно важных показателей и сохранение основных функций: дыхания, сердечной деятельности, рефлексов. Этот этап экстренный, не терпит промедлений.
Задача специалистов отграничить разные виды инсультов, а также от прочих патологических процесса.
Существует масса заболеваний, имеющих схожую клиническую картину. Это налагает на медицинский персонал существенную ответственность.
- Дальнейшая терапия, восстановление нормальных жизненно важных функций в поздний госпитальный период. Поддерживающее лечение. Это реабилитационный этап. Он играет наибольшую роль в превенции рецидивов, а также восстановлении функций ЦНС.
Все три задачи решаются постепенно. Первая не относится к специалистам. Лицам без медицинского образования настоятельно рекомендуется ознакомиться с базовыми правилами оказания неотложных действий при острой ишемии головного мозга.
Первая помощь на догоспитальном этапе
Начинается незамедлительно. Главное, что стоит сделать окружающим или самому пострадавшему — вызвать скорую медицинскую помощь.
Своими силами невозможно не то что вылечить инсульт, но даже и определить неотложное состояние.
Учитывая, что специалисты не в силах диагностировать нарушение мозгового кровообращения на глаз, становится понятно, каковы шансы на то же самое у человека без медицинских познаний.
При вызове рекомендуется рассказать диспетчеру о симптомах пострадавшего, ничего не скрывая, можно предположить причину негативного состояния.
Дело в том, что в России и странах бывшего Союза имеет место высокая загруженность бригад скорой помощи. Потому телефонист вынужден ранжировать ситуации по мере срочности. Если скрыть какие-либо детали, есть вероятность длительного многочасового ожидания.
До приезда докторов алгоритм такой:
- Усадить человека. Угол между туловищем и поясницей должен быть около 45 градусов. Укладывать нельзя ни в коем случае, потому как велика вероятность отека головного мозга со всеми вытекающими последствиями (стремительное развитие вторичного неотложного состояния приведет к вклинению ствола головного мозга в заднее черепное отверстие и скоропостижной смерти больного).
- Открыть окно или форточку для притока свежего воздуха. Это обеспечит лучшее снабжение церебральных структур кислородом, что снизит риски дальнейшего прогрессирования гибели нервных скоплений.
- Успокоить человека. Негативные эмоции имеют физические проявления. Выбрасываются гормоны стресса, сосуды мозга суживаются, что приводит к росту артериального давления, а также дальнейшему прогрессированию дистрофического процесса.
- Расстегнуть галстук, ослабить воротник рубашки, снять тугие нательные украшения. Давление на каротидный синус, что расположен в области сонной артерии приведет к рефлекторному падению давления и частоты сердечных сокращений. В условиях ишемии церебральных структур это гибельно скажется на пациенте. Питание ослабнет еще больше, а значит не за горами смерть от прогрессирующей дыхательной или сердечной недостаточности, прочих осложнений.
- Не стараться расспросить пациента, побеседовать с ним. Человек находится в тяжелом состоянии, потому нужно обеспечить полный покой, тишину.
- Голову изначально повернуть на бок. Инсульт нередко сопровождается потерей сознания, а затем и рвотой. Рефлекторного характера, независимо от полноты желудка. Это поможет избежать аспирации: попадания содержимого пищеварительного тракта в дыхательные пути.
- Руки и ноги стоит опустить. Во избежание усиления периферического кровотока за счет ослабления церебрального. Гемодинамика нестабильна, потому нужно как можно меньше двигаться.
- Рекомендуется регулярно измерять артериальное давление и частоту сокращений сердца. Лучше каждые 10-20 минут, фиксировать показатели. Затем передать врачам из бригады скорой помощи, чтобы те могли оценить уровни в динамике. Это позволить сориентироваться в нарушении.
По прибытии докторов нужно рассказать о состоянии, кратко и по существу. По необходимости сопроводить человека в стационар.
Что делают врачи
Что же касается профессиональной первой помощи в рамках транспортировки в больницу. Пациента также усаживают с приподнятой головой, дают ингаляции кислорода, чтобы восстановить нормальное обеспечение церебральных тканей.
Далее вводят диуретики экстренного действия (осмотические мочегонные), средства для восстановления артериального давления (Дибазол и прочие).
По прибытии пациента помещают в реанимационное отделение для коррекции состояния.
Принципиальной разницы порядка осуществления первой помощи при ишемическом и геморрагическом инсульте нет. С тем различием, что разрыв сосуда снижает шансы на успех. Времени гораздо меньше.
Исходить всегда нужно из худшего предположения.
Лечение геморрагического инсульта
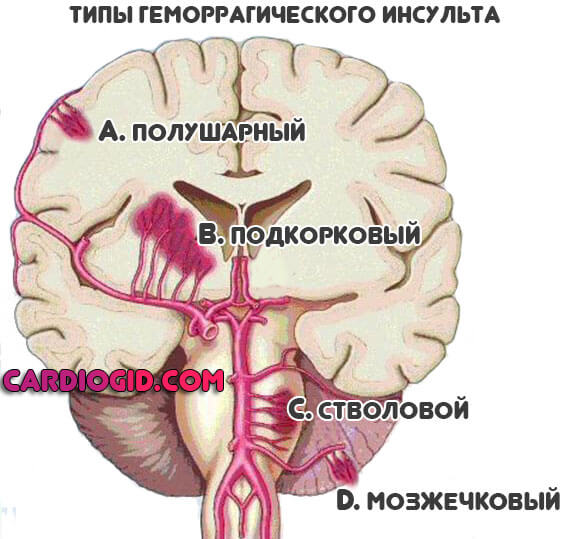
Последующий период напрямую связан с видом острой недостаточности церебрального кровообращения.
Под описанным состоянием понимается разрыв сосуда с излиянием крови в окружающее пространство.
Классифицируют патологический процесс по-разному. Принципы первичной терапии примерно одинаковы, отличия наблюдаются в последующий период.
Основу составляет применение медикаментов:
- Корректоры артериального давления. В зависимости от области поражения головного мозга, показатель может падать или подниматься выше нормального. В первом случае показано применение тонизирующих средств (Адреналин, Эпинефрен, Допамин). Во втором лекарств противогипертензивного свойства (Каптоприл, Энап и прочие). Ситуация оценивается по преимущественному симптому, потому так важно еще на этапе оказания первой помощи контролировать уровень АД.
- Введение белков-альбуминов. Способствует сокращению области поражения головного мозга, предотвращает развитие экспансии процесса, распространения.
- Противоаритмические. Только если затронуты подкорковые структуры. Особенно ствол головного мозга. Обычно ограничиваются бета-блокаторами. Какими именно — определяет специалист.
- Водно-солевые растворы. Подойдет и классические натрий-хлористый. Для восстановления метаболизма в церебральных структурах.
- Противосудорожные препараты. Если имеют место тонические или тонико-клонические спазмы, в рамках эпилептического припадка или вне такового.
- Средства для борьбы с рвотой. Например, Церукал. По показаниям.
- Церебропротекторы. Позволяют защитить головной мозг от прогрессирования патологического процесса. Используются такие наименования как Актовегин, Пирацетам, Глицин (ноотроп) и прочие, по назначению невролога.
Этого достаточно на раннем этапе для коррекции состояния больного.
По необходимости проводится оперативное лечение. Этой крайний случай. Прежде чем прибегать к столь радикальным мерам, нужно провести тщательную диагностику.
Обычно достаточно МРТ и электроэнцефалографии. Если имеет место риск неврологического дефицита, отека мозга, компрессия здоровых тканей и прочие факторы риска, хирургическое вмешательство целесообразно.
Проводится оно классическим доступом с трепанацией черепа.
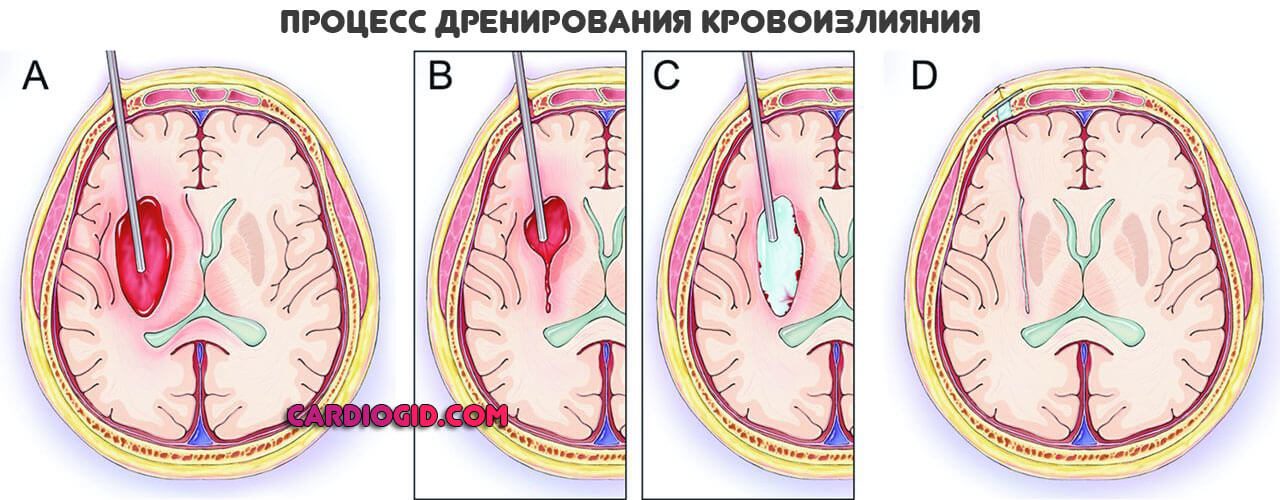
Лечение ишемического инсульта
Считается несколько менее опасный видом патологического процесса, что не всегда справедливо. Зависит от обширности.
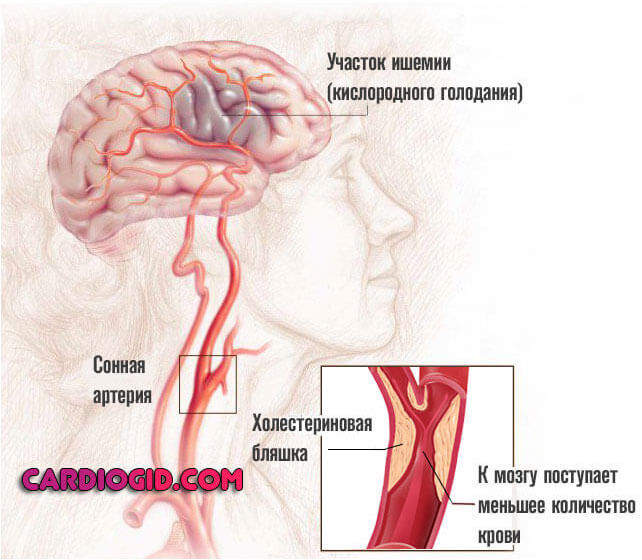
Хотя, действительно, один из факторов поражения (гематома, которая сдавливает ткани и может привести к их некроза) отсутствует, что облегчает терапию. Лечение строго медикаментозное.
Используются препараты нескольких фармацевтических групп:
- Противотромбические или антиагреганты. Предотвращают образование кровеносных сгустков. В ходе развитие ишемического инсульта слипшиеся клетки-тромбоциты не встречаются, однако именно тромбы могут стать причиной неотложного состояния.
Далеко не всегда они развиваются непосредственно в церебральных сосудах. Чаще в области нижних конечностей. Наиболее активно используется Аспирин и другие вариации ацетилсалициловой кислоты.
Внимание:Важно четко отганичить разные формы цереброваскулярной недостаточности. Потому как при геморрагии применение подобных средств противопоказано.
- Ангиопротекторы. Защищают сосуды от деструкции и влияния негативных факторов. Повышают эластичность. Это профилактика как повторной ишемии, так и разрыва кровоснабжающих структур. Классические медикамент данной группы — Анавенол.
- Лечить инсульт, продолжают цереброваскулярными средствами. Частично они уже были названы. Это Актовегин и Пирацетам. В форме внутримышечных инъекций. Способствуют нормализации питания головного мозга, восстанавливают адекватную трофику, что важно для коррекции состояния.
- Ноотропные средства. Используются также практически сразу. Восстанавливают метаболические процессы.
Эти же медикаменты могут применяться в реабилитационный период в рамках коррекции когнитивных функций, интеллекта и памяти. Глицин и прочие аналоги.
Ноотропы часто провоцируют аллергические реакции, потому рекомендуется тщательно следить за состоянием и самочувствием.
Внимание:Применение средств противопоказано при наличии опухолей церебральных структур, потому как начнется активный рост образований.
- Противогипертензивные или препараты для повышения артериального давления. В зависимости от первичного состояния и его причины.
Сразу после поступления в стационар применяются тромболитики. Они отличаются от антиагрегантами целью использования. Если вторые назначаются в рамках превенции, первый растворяют уже существующие кровяные сгустки.
Лечение при инсульте ишемического типа преследует решение трех задач:
- Превенция рецидива. Вероятность повторного эпизода цереброваскулярной недостаточности в первые несколько дней составляет более 50%, затем постепенно снижается. Риск сохраняется на протяжении всей жизни больного, хотя и в незначительной мере.
- Рассасывание тромба, удаление холестериновой бляшки. То есть устранение первопричины патологического состояния.
- Восстановление нормального питания тканей.
Хирургическое вмешательство практикуется крайне редко. Однако, в некоторых случаях без него не обойтись. Абсолютные показания к операции — запущенный атеросклероз, с кальцификацией холестериновой бляшки или стойким сужением сосуда.
В первом случае показано механическое удаление образования. Во втором — баллонирование или стентирование (физическое расширение просвета артерии).
Возможны варианты с анверизмами или мальформациями. Разрыв подобных образований не считается цереброваскулярной недостатчностью, хотя дискуссии о терминологических особенностях активно проводятся.
Препараты после ишемического инсульта представлены цереброваскулярными средствами, тромболитиками, антиагрегантами, ангиопротекоррами, тонизирующими, противогипертензивными.
Подобный комплекс назначается целиком, исходя из показаний. Каждый медикамент решает одну конкретную задачу.
Дальнейшее ведение пациентов, реабилитация
Вылечить инсульт как таковой нельзя. Это ошибочное понятие. Развиваются необратимые изменения в головном мозгу. Задача периода восстановления — научить здоровые структуры работать за погибшие.
Церебральные ткани обладают колоссальной адаптивностью, потому можно рассчитывать на качественное восстановление.
Принципиальной разницы, какой инсульт произошел: геморрагический или ишемический, на данном этапе нет. Не считая возможной тяжести неврологического дефицита.
Мероприятия по реабилитации продолжаются около года. Первые месяц и даже два пациент находится под контролем врачей. Сначала в стационаре, затем в специализированном центре. Однако основной период приходится на домашние мероприятия.
Реабилитация включает в себя четыре направления: восстановление речи, двигательной активности, когнитивных функций и психоэмоциональной сферы.
- Первый вопрос решается постоянным повторением артикуляционных упражнений, пассивным восприятием большого объема устной речи, произнесением простых звуков, затем слогов, слов и полноценных предложений. Это позволит качественно и относительно быстро восстановить способности к говорению.
- Двигательная активность предполагает обязательные пассивные упражнения на раннем этапе и самостоятельную деятельность по окончании начальной стадии лечения. В первом случае движения за пациента производят врачи. Далее нужно шевелиться без помощи, разрабатывать мышцы. А потом ходить и передвигаться. Сначала с ходунками или тростью, затем без вспомогательных средств.
- Когнитивные функции требуют постоянной нагрузки на мозг. Перетруждаться, однако, категорически нельзя. Запоминание простых символов, цифр, фраз, несложные интеллектуальные, настольные игры, работа с графическим материалом (описание происходящего на картинке, составление схемы-последовательности эпизодов, изображенных на карточках) позволяет активизировать интеллектуальную сферу.
- Психоэмоциональное состояние корректируется под контролем профильного специалиста. Когнитивно-поведенческая терапия, по необходимости прием антидепрессантов, седативных медикаментов, беседы с другими пациентами. Ключевая задача, которую решают — обеспечить позитивный настрой, гармоничный эмоциональный фон.
На всех этапах проводится массаж, физиотерапия и лечебная физкультура. По возможности еще и иглоукалывание.
Инсульт лечат консервативными методами, по показаниям проводится операция. Терапия представляет большие трудности и реализуется постепенно.
Продолжительность первичных мероприятий составляет несколько дней. Еще столько же уходит на частичное восстановление функций.
Затем начинается длительный ответственный период реабилитации. От него напрямую зависит не только дальнейшая жизнь и ее качество, но и то, сохранится неврологический дефицит или нет.
длительность пребывания пациента в больнице. Диагностика и лечение инсульта в Москве
На сегодняшний день инсульт – часто встречающаяся патология, поражающая каждого четвертого человека из тысячи. При этом 80% случаев приходятся на ишемический, и 20% на геморрагический инсульт. Для больного и его близких диагноз всегда является неожиданным. При этом возникают закономерные вопросы – что такое инсульт, сколько дней длится лечение в стационаре, каков процесс реабилитации?

Инсульт. Сколько лежат в больнице
Нарушение кровообращения мозга, иными словами инсульт, лечение подразумевает в три этапа:
- догоспитальный;
- пребывание в отделении реанимации и интенсивной терапии;
- лечение в общей палате.
Срок пребывания больного в стационаре, согласно стандартам лечения, составляет 21 день при условии отсутствия у пациента нарушений жизненно важных функций, и 30 дней при серьезных нарушениях. Когда срок пребывания больного в условиях стационара оказывается недостаточным, то проводится медицинская экспертиза с последующей разработкой индивидуального курса реабилитации.
В Юсуповской больнице работают высококвалифицированные врачи, пройдя лечение у которых, большинство даже самых тяжелых пациентов возвращаются к полноценной жизни. Огромную роль в эффективности терапии и курса реабилитации играет профессионализм врачей. Неврологи Юсуповской больницы для каждого пациента разрабатывают индивидуальный план лечения.
В отделении интенсивной терапии пациенты находятся столько, сколько им необходимо для полного восстановления. В этот период доктора проводят строгое наблюдение за показателями жизненно важных функций больного во избежание серьезных осложнений, вызванных поражением тканей головного мозга.
Госпитализации подлежат все пациенты с диагнозом инсульт. Продолжительность нахождения в реанимации, зависит от ряда факторов, среди которых:
- угнетение жизненно важных функций;
- степень поражения тканей мозга. При обширном инсульте пациенты пребывают в реанимации дольше;
- необходимость постоянного наблюдения при высоком риске повторного инсульта;
- выраженность клинической картины;
Базисная и дифференцированная терапия
Лечение больного в отделении реанимации подразумевает базисную и дифференцированную терапию.
Базисное лечение направлено на:
- борьбу с отеком мозга;
- восстановление нормальной работы органов дыхания;
- питание пациента;
- поддержание гемодинамики на допустимом уровне.
Дифференцированная терапия подразумевает:
- нормализацию артериального и внутричерепного давления, устранение отека мозга после геморрагического инсульта. В первые двое суток принимается решение касательно необходимости проведения операции. Нейрохирурги Юсуповской больницы ежедневно проводят оперативные вмешательства для устранения последствий инсульта и спасают жизни сотням пациентов. Все манипуляции проводятся на современном медицинском оборудовании с применением эффективных проверенных методик;
- ускорение метаболических процессов, улучшение кровообращения и повышение устойчивости тканей мозга к гипоксии при диагнозе ишемический инсульт. Продолжительность нахождения в реанимации, напрямую зависит от своевременного и адекватного курса лечения.
В большинстве случаев люди молодого возраста восстанавливаются гораздо быстрее, чем пациенты старшей возрастной группы.
Перевести пострадавшего из отделения реанимации в общую палату возможно после соблюдения ряда критериев:
- пациент может дышать самостоятельно, без поддержки аппаратов;
- больной способен позвать на помощь медсестру или врача;
- наблюдается стабильный уровень частоты сердечных сокращений и артериального давления;
- исключается возможность развития кровотечения.
Только после того, как состояние пациента стабилизировалось, врач может перевести больного в палату. В условиях стационара назначаются различные реабилитационные процедуры для скорейшего восстановления утраченных функций.
В отделении неврологии Юсуповской больницы пациентам не только разрабатывают индивидуальный курс восстановительной терапии, но и оказывают психологическую поддержку.
В случае необходимости психологи проводят работу с близкими и родственниками больного, чтобы обучить их основам ухода за человеком, перенесшим инсульт.
Больничный после перенесенного инсульта
Все пациенты после перенесенного инсульта временно теряют трудоспособность. Сроки больничного зависят от масштаба повреждений тканей головного мозга, скорости восстановления утраченных функций, а также от эффективности проводимого лечения. Для каждого пациента длительность пребывания на больничном сугубо индивидуальна.
Получить консультацию невролога или записаться на прием в Юсуповскую больницу можно по телефону.
Автор
 Андрей Игоревич Волков
Андрей Игоревич ВолковВрач-невролог, кандидат медицинских наук
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Клиническая неврология с основами медико-социальной экспертизы. СПб.: ООО «Медлайн-Медиа», 2006.
- Широков, Е. А. Инсульт, инфаркт, внезапная смерть. Теория сосудистых катастроф / Е.А. Широков. — М.: Кворум, 2010. — 244 c.
- Виленский, Б. С. Инсульт: профилактика, диагностика и лечение / Б.С. Виленский. — Москва: Высшая школа, 1999. — 336 c.
Наши специалисты

Врач-невролог, кандидат медицинских наук

врач-невролог, кандидат медицинских наук

Заведующий отделением восстановительной медицины, врач по лечебной физкультуре, врач-невролог, врач-рефлексотерапевт

Врач-невролог

Врач-невролог

Врач — невролог, ведущий специалист отделения неврологии

Врач-невролог
Цены на лечение инсульта в стационаре
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги

Мы работаем круглосуточно
Лечение инсульта в стационаре: препараты, выполняемые процедуры


Кардиолог
Высшее образование:
Кардиолог
Саратовский государственный медицинский университет им. В.И. Разумовского (СГМУ, СМИ)
Уровень образования — Специалист
1990-1996
Дополнительное образование:
«Неотложная кардиология»
1990 — Рязанский медицинский институт имени академика И.П. Павлова
Контакты: [email protected]
Инсульт приводит к тому, что в мозге человека появляются атрофические и некротические явления, которые являются следствием гибель тканей. Именно поэтому очень важно как можно раньше начать терапию этого состояния больного. Ее основу в первую очередь составляет медикаментозное лечение инсульта, направленное на уменьшение симптомов, улучшение общего состояния больного, а также предотвращения прогрессирования заболевания.
Эффективность медикаментозной терапии
Для того чтобы понимать, насколько эффективно принимать после инсульта различные медикаменты, для начала необходимо понимать, какой процесс во время данной патологии происходит в организме человека. Геморрагическая и ишемическая форма данной болезни вызывает в головном мозге необратимые последствия. Это значит, какие лекарства бы не принимал больной, они не смогут полностью предотвратить изменения, но смогут уменьшать интенсивность проявлений. Именно поэтому лечение направлено на достижение следующих целей:
- предотвращения процесса прогрессирования патологии;
- локализации изменений в одном участке мозга;
- восстановление пораженных участков и возобновление утраченных человеком функций.

При ишемическом инсульте первоначально необходимо устранить кровотечение, после чего только начинать прием лекарств.
Список препаратов, применяемых для лечения инсульта и его последствий, достаточно обширный:
- ингибиторы ангиотензинпревращающего фермента;
- блокаторы рецепторов ангиотензина II;
- диуретики;
- бета-блокаторы;
- антагонисты кальция;
- блокаторы адренергических рецепторов;
- препараты центрального действия;
- сосудистые препараты;
- ноотропы;
- антигипоксанты;
- тромболитики.
Выбор соответствующих медикаментов, а также курс их приема и дозировки, должен определятся лечащим врачом на основании клинических показателей больной и некоторые особенностей его организма. Самолечение при инсульте является недопустимым, так как оно может привести к ухудшению общего состояния больного и прогрессированию заболевания.
Игибиторы ангиотенизрующего фермента
Игибиторы АПФ предназначены для снижения образования ангиотензина, что приводит к улучшению тонуса сосудов и нормализации артериального давления. То есть эти препараты расширяют сосуды. К ним специалисты относят:
- Каптоприл;
- Эналаприл;
- Лизиноприл;
- Периндоприл;
- Квинаприл;
- Рамиприл;
- Моэксиприл.

Основными преимуществами ингибиторов ангиотензирующего фермента является то, что они, в отличии от других препаратов, не ухудшают атеросклеротические явления в сосудах, а также не нарушают обменные процессы холестерина в организме человека.
Основным противопоказанием к приему ИАПФ является прием приеператов калия или калийсберегающих диуретиков.
Важно помнить, что каждый из препаратов имеет свои противопоказания и побочные эффекты. Что касается Каптоприла, то он иногда провоцирует у пациентов сухой кашель, а также требует частого приема. Чаще всего больному нужно употреблять таблетки по 4 раза в день из-за их быстрого периода полувывода.
Блокаторы рецепторов ангиотензина
Отличительной особенностью блокаторов рецепторов ангиотензина II является отсутствие побочных реакций, которые характеризуют ингибиторов АПФ. Медикаменты БРА способствуют длительному понижению АД, из-за чего их не нужно довольно часто принимать несколько раз в день.
Врачи чаще всего рекомендуют следующие лекарства при инсульте этой группы:
- Лозартан;
- Валсартан;
- Кандесартан;
- Ирбесартан.
Исследования показали, что БРА способствуют не только нормализации АД, но и оказывают церебропротекторное действие.

Диуретики
Такие медикаменты, как диуретики, способствуют образованию и выделению мочи. Посредством этого процесса уменьшается отечность сосудистой стенки, что приводит к значительному снижению АД и нормализации состояния больного человека. Кроме этого, данные лекарственные средства, частично обладают свойством сужения сосудов. К наиболее распространенными видам диуретиков относят:
- Гипотиазид;
- Гидрохлортиазид;
- Индапамид;
- Арифон.
Бета-блокаторы
Человек, принимающий препараты после инсульта, обязательно должен быть предельно внимательным к сочетанию их с другими медикаментами. Связанно это с тем, что в определенных случаях неправильный прием может привести к повторному возникновению инсульта или проблемам с сердцем. Это касается взаимодействия между собой бета-блокатором и ингибиторов МАО, которые помимо инсульта, могут также вызвать отек головного мозга.
Сердечная недостаточность может быть вызвана одновременным приемом бета-блокаторов с таким лекарственными средствами, как Верапамил, Нифедипин и Дилтиазем.
Чаще всего медицинские работники назначают следующие средства из группы бета-блокаторов:
- Атенолол;
- Метапролол;
- Бисопролол;
- Талинолол;
- Бетаксосол и др.

Вышеперечисленные средства не только уменьшают АД, но и снимают болевой синдром, а также улучшают ритм сердечной мышцы.
Антагонисты Кальция
Лекарственные средства антагонистов Кальция — это эффективные препараты при инсульте, которые не только помогают при гипертонии, но и стенокардии, а также аритмии. Чаще всего их назначают пациентам в пожилом возрасте. К данной группе лекарств для терапии ишемического и геморрагического инсульта относят:
- Исрадипин;
- Нифедипин;
- Амлодипин;
- Врапамил;
- Дилтиазем.
Для уменьшения приема некоторых лекарственных средств, в том числе и мочегонных, можно сочетать одновременное лечение больного антагонистами Кальция и ингибиторами АПФ.
Блокаторы адренергетических рецепторов
Противоинсультная терапия нередко содержит в себе такие медикаменты, как блокаторы адренергетических рецепторов. К ним относятся следующие препараты:
- Карведилол;
- Диксазозин;
- Празозин.
Преимуществом вышеперечисленных средств является то, что они не противопоказаны пациентам, у которых есть бронхиальная астма, сахарный диабет или же существенные нарушения функциональности почек.
Основным недостатком блокаторов андренергетических рецепторов является их способность влиять на скорость реакции человека.
Человек, принимающий Празонин, должен тщательно следить за дозировкой данного препарата. Связанно это с тем, что слишком большая концентрация данного вещества может привести к более серьезному понижению давления, чем предполагалось.
Препараты центрального действия
В некоторых случаях при инсульте головного мозга врачи рекомендуют больному принимать препараты центрального действия. Основной их недостаток — несовместимость со многими другими лекарствами, из-за чего их прием не сильно распространен. Чаще всего рекомендуется Моксонидин и Клофелин.
Моксонидин отличается тем, что он является эффективным при слабовыраженной гипертонии и метаболических расстройствах.
Клофелин относится к мощным препаратам, способным за короткий срок понизить высокое артериальное давление. Он существенно снижает сердечный выброс, а также замедляет частоту биения сердца.
Сосудистые препараты
Врачи достаточно часто рекомендует такие препараты при инсульте, как Церебролизин, Кортексин, Инстенон и Актовегин, относящиеся к группе сосудистых средств.
Основными противопоказания к приему Церебролизина является эпилепсия и острая почечная недостаточность. Данный лекарственный препарат активирует в человеческом мозге механизмы защиты. Он помогает восстановить пораженные участки нейронов.
Кортексин, принятый в стрессовый период нейронов вследствие кислородного голодания, улучшает их состояние и продолжает время выживаемости. Его часто назначают при острой стадии ишемического инсульта и в период реабилитации после него.
Инстенон относится к лекарственным препаратам комбинированного типа. Данные средства, улучшающие мозговое кровообращение, уменьшают отечность и предотвращают прогрессирование патологии инсульта.
Актовегин относится к медикаментам, которые борются с гипоксией головного мозга, а также запускают процесс регенерации его тканей. Уколы этого препараты назначаются сразу же после остановки кровообращения.
Ноотропы
Улучшение периода реабилитации можно достичь благодаря применению таких лекарственных средств, как ноотропы. Они активируют регенерационные механизмы в головном мозге человека. Самые популярные медикаменты этой группы:
- Пиритинол;
- Аминалон;
- Гопантотеновая кислота;
- Парацетам.
Вышеперечисленные средства не только регенерируют ткани, но и улучшают кровообращение, а также повышают устойчивость нейронов к кислородному голоданию.
Антигипоксанты
Любые антигипоксанты чаще применяются не при геморрагическом инсульте, а при ишемической его форме. Следующие препараты повышают устойчивость к гипоксическому голоданию мозга:
- Корвитин;
- Милдронат;
- Мексидол;
- Пантогам;
- Ноофен.
Механзим действия вышеперечисленных средств основан на том, что они оказывают влияние непосредственно на различные энергетические процессы в клетках организма.
Тромболитики
Лечить геморрагические инсульты тромболитиками категорически запрещается. Эти препараты предназначены только для терапии ишемических форм данной патологии. Связанно это с тем, что они разжижают кровь, что важно при ишемии, когда происходит замена реологического ее состава, а также образование столбиков эритроцитов.
Любые антикоагулянты и фибринолитики могут вызывать кровотечения у больного человека. Поэтому лечение инсульта должно проходить в стационаре, используя следующие препараты:
- Гепарин;
- Клексан;
- Фраксипарин;
- Стрептокиназ;
- Фибринолизин.
Терапия должна проводить только при условии контроля свертываемости крови.
Препараты реабилитационного периода
Важно помнить, что пить лекарства нужно даже после стационарного лечения инсульта, так как восстановление всех функций занимает долгое время. При этом надо следить за тем, чтобы не было никаких противопоказаний к приему назначенных лекарств. При изменении состояния, а также появлении каких-либо новых заболеваний, нужно обратиться к лечащему врачу-неврологу для уточнения лечения.
Следующие препараты для лечения последствий инсульта врачи назначают на длительный период приема в домашних условиях:
- Пирацетам;
- Пиритинол;
- Глицин;
- Инстенон;
- Семакс;
- Солкосерил.
Глицин, Инстенон, Семакс и Солкосерил — это нейропротекторы при инсульте, которые улучшают работу коры головного мозга и кровообращение в нем. Голова человека после приема этих средств начинает лучше осуществлять свою деятельность.
Когда инсульт уже прошел, а человека выписали со стационара, ему чаще всего назначают такие лекарства, как Пирацетам и Пиритинол. Они ускоряют обменные процессы, а также передачу нервных импульсов.
Капельницы при инсульте
Многие люди не знают, какие капельницы ставят при инсульте и не понимают, зачем это делать. Такой ввод лекарств в человеческий организм подразумевает более быстрый эффект, а также лучшее усвоение активных веществ. Чаще всего врачи рекомендуют использовать следующие препараты:
- Актовегин;
- Пирацетам;
- Винпоцетин;
- Пентоксифилинн.
Разводятся вышеперечисленные лекарства в физрастворе — Натрий Хлориде, которые также обладает некоторыми лекарственными свойствами. Данное средство снимает отек мозга, а также нормализует обменные процессы, что очень важно от инсульта.
Заключение
Инсульт относится к таким патологическим явлениям, которые не способна вылечить гомеопатия или народные целители. Больному человеку нужна квалифицированная медицинская помощь. Важно не только остановить недуг, но и принимать соответствующие лекарства для восстановления функциональности мозга после инсульта. Только комплексный и всесторонний подход к терапии может дать положительных результат.
Лечение инсульта | Сайт врача Самолетовой Д. Я.
Лечение инсульта состоит из нескольких этапов: неотложная помощь, больничный стационар, реабилитационный центр, возвращение домой. В первые несколько дней проводится интенсивная терапия. Ее цели — снизить риск смерти больного, уменьшить повреждения его мозга, не допустить повторного инсульта. В последующие недели и месяцы пациенту нужно принимать много лекарств в таблетках, уколах и внутривенных капельницах. При необходимости подключают нейрохирурга, чтобы сделать операцию на мозге. Врачи назначают обследования и по их результатам корректируют лечение. Рекомендуется регулярно сдавать анализы крови и мочи. Долгосрочная реабилитация после инсульта — это лечебная физкультура, упражнения на восстановление речи, массаж, электрофорез и другие процедуры.

Лечение инсульта: подробная статья
Эффективно лечить инсульт можно только после того, как доктор определит его тип — ишемический или геморрагический. Эти разновидности инсульта требуют противоположных действий при лечении. Грамотно помочь больному можно только в лечебном учреждении. Поэтому основная первая помощь при инсульте — побыстрее вызвать врача. Люди, перенесшие инсульт, после выписки из стационара продолжают лечение в санатории или реабилитационном центре, а потом в домашних условиях. Больные восстанавливаются с помощью активных занятий лечебной физкультурой, работы с врачом-логопедом, психологом-консультантом, а также вспомогательных методов, вроде массажа, магнитотерапии и электрофореза. Основная информация, которую нужно знать пациентам и их родственникам о лечении инсульта, приводится ниже.
Посмотрите видео о лечении инсульта — отрывок медицинской телепередачи. Репортаж из института в Москве, в котором каждый день спасают больных, поступивших с инсультом. Практические рекомендации, как оказать неотложную помощь до прибытия докторов. Ведущая — известный врач Елена Малышева.
Успешность лечения больше всего зависит от того, удалось ли больному быстро попасть в медицинское учреждение. Идеально, когда человек, у которого случился инсульт, оказывается в больнице не позже, чем через час. Если врачи начинают лечение в течение 2-3 часов, это тоже считается неплохо. Через 3 часа и позже некоторые методы теряют свою эффективность, потому что инсульт уже нанес необратимые повреждения тканям мозга. Как правило, больные после инсульта слишком поздно попадают в руки врачей, потому что они тянут время, надеясь, что симптомы пройдут сами. В это время погибают клетки мозга, потому что к ним не поступают кислород и питательные вещества. Ишемический инсульт не вызывает боли. Человек, с которым случилась эта катастрофа, сначала ощущает лишь растерянность, потому что нарушился его контроль над телом. При геморрагическом инсульте больные часто испытывают сильную головную боль или сразу теряют сознание. Поэтому окружающие тревожатся и спешат вызвать скорую помощь.
Изучите эти статьи:
Узнайте, как отличить инсульт от безвредной головной боли и опасного осложнения диабета — низкого сахара в крови. Научитесь грамотно оказывать первую помощь. В любом случае, при подозрении на инсульт сразу звоните в скорую помощь. Не бойтесь зря побеспокоить врачей или оплатить напрасный выезд бригады неотложной помощи. Даже если у больного симптомы пройдут до приезда врачей — это все равно микроинсульт (транзиторная ишемическая атака), который требует неотложной госпитализации.
Лечение ишемического инсульта
Лечение ишемического инсульта направлено на то, чтобы растворить тромб, который блокировал течение крови в мозг. Еще врачи стараются предотвратить повторный инсульт и другие осложнения. Для этого используют лекарства в виде таблеток, уколов и внутривенных капельниц, а также медицинские процедуры. Основное лекарство, растворяющее тромбы, называется тканевый активатор плазминогена. Оно имеет противопоказания и побочные эффекты, о которых подробно рассказано ниже.
Иногда симптомы ишемического инсульта у больного проходят еще до прибытия врача. Это означает, что у пациента случилась транзиторная ишемическая атака, которая в народе называется микроинсульт. Организм сумел сам быстро растворить тромб. Течение крови в головной мозг вовремя восстановилось, благодаря чему необратимых повреждений не произошло. Тем не менее, если случился микроинсульт, то больного все равно нужно отвезти в больницу и там интенсивно лечить. Требуется серьезная профилактика «настоящего» инсульта, риск которого высокий в последующие 48 часов.
 Больного нужно обязательно отправить в лечебное учреждение, даже если симптомы инсульта прошли еще до приезда скорой помощи. Потому что существует большой риск повторного инсульта в ближайшие 24-48 часов. Только в больнице врачи смогут принять эффективные меры для его профилактики.
Больного нужно обязательно отправить в лечебное учреждение, даже если симптомы инсульта прошли еще до приезда скорой помощи. Потому что существует большой риск повторного инсульта в ближайшие 24-48 часов. Только в больнице врачи смогут принять эффективные меры для его профилактики.При транзиторной ишемической атаке организм способен быстро растворить небольшой тромб. Ткани головного мозга не успевают погибнуть, потому что поступление кислорода и питательных веществ к ним вовремя восстанавливается. Если случается «настоящий» ишемический инсульт, то организм тоже растворяет тромб. Но это происходит слишком поздно — через несколько часов или дней. За это время повреждения становятся неотвратимыми. Погибшие нейроны не восстанавливаются. На месте пострадавших участков мозга со временем образуются пустоты, заполненные прозрачной жидкостью. Их хорошо видно при проведении компьютерной томографии.
Иногда микроинсульт или ишемический инсульт возникает из-за того, что сонные артерии, питающие мозг, значительно поражены атеросклерозом. В таком случае, при проведении УЗИ сонных артерий становится видно, что их диаметр суженный из-за атеросклеротических бляшек. Врач может порекомендовать сделать хирургическую операцию, которая называется каротидная эндартерэктомия, для профилактики повторного инсульта.
Лекарственные препараты
Основное лекарство, которое непосредственно лечит ишемический инсульт, — тканевый активатор плазминогена. Его можно использовать не позже, чем через 3 часа после того, как артерия, питающая мозг, оказалась заблокирована тромбом. Лучше всего, когда этот препарат вводят больному в течение часа от начала инсульта. Если прошло уже более 3-4,5 часов, то риск от применения тканевого активатора плазминогена — выше, чем ожидаемая польза. Это средство вызывает геморрагический инсульт у 6% людей, которых лечат им от ишемического инсульта. Особенно высокий риск для людей старше 75 лет.
Кого можно лечить от ишемического инсульта с помощью тканевого активатора плазминогена:
- симптомы не прошли, пока пациент ехал в больницу в машине скорой помощи;
- ишемический инсульт у больного серьезный, но не слишком тяжелый;
- врачи с помощью КТ убедились, что инсульт точно ишемический, а не геморрагический;
- прошло не более 3 часов от начала острого нарушения мозгового кровообращения;
- в предыдущие 3 месяца не было травм головы, сердечных приступов;
- раньше у больного никаких случаев инсульта не было;
- в течение предыдущего 21 дня не было кровотечений в желудке, кишечнике, почках, не замечали крови в моче;
- в течение предыдущих 14 дней не было хирургических операций;
- систолическое «верхнее» артериальное давление — ниже 185 мм рт. ст., диастолическое «нижнее» давление — ниже 110 мм рт. ст.;
- анализы показали, что кровь у пациента нормально сворачивается;
- уровень сахара в крови не слишком высокий.
Многочисленные противопоказания и опасные побочные эффекты уменьшают частоту использования тканевого активатора плазминогена для лечения ишемического инсульта в отделениях интенсивной терапии. Во многих медицинских учреждениях этого средства просто нет в наличии. Или может не оказаться врачей, которые имеют опыт его применения. В США тканевый активатор плазминогена вводят не более 10% пациентов, которые были вовремя доставлены в больницу с ишемическим инсультом. В Европе и русскоязычных странах это средство получают 1-7% больных.
Другие лекарства, которые назначают при ишемическом инсульте:
- антиагреганты;
- антикоагулянты;
- таблетки от давления;
- статины от холестерина.
Антиагреганты — это аспирин, клопидрогел, дипиридамол и другие препараты. Они не растворяют тромб, который уже успел образоваться, но уменьшают риск появления новых сгустков крови. Таким образом, антиагреганты снижают риск повторного инсульта. Недавние крупные исследования показали, что принимать аспирин бесполезно для профилактики первого инсульта. Но все же это лекарство снижает риск повторного инсульта примерно на 15%. В дополнение к нему могут назначить клопидрогел, дипиридамол или еще какие-то антиагреганты. Клопидрогел не рекомендуется принимать пожизненно, в отличие от аспирина. Дипиридамол лучше использовать в таблетках замедленного высвобождения.
Таблетки аспирина: подробная информация
Антикоагулянты — это варфарин и его более новые аналоги, основным из которых является дабигатран. Гепарин — это антикоагулянт, который вводят внутривенно в течение короткого периода, находясь в стационаре. Варфарин, дабигатран и другие препараты, которые выпускаются в таблетках, можно принимать в течение длительного времени. Антикоагулянты имеют более серьезные побочные эффекты, чем антиагреганты, поэтому их назначают реже. Эти лекарства выписывают больным, у которых ЭКГ показала проблему — фибрилляцию желудочков сердца, а также людям, у которых повышенный риск образования тромбов в ногах. Если вам назначили антикоагулянты, то убедитесь, что врач дал указания, с какой периодичностью нужно сдавать анализы крови для контроля их эффективности и побочных эффектов.
Многие БАДы и пищевые продукты могут негативно взаимодействовать с лекарствами-антиагрегантами, а особенно с антикоагулянтами. Это рыбий жир, чеснок, любая зелень, куркума, бромелайн, а также наттокиназа — популярная добавка от инсульта. Если вы принимаете что-то из этих средств — обсудите с врачом. Большинство из них могут чрезмерно разжижать кровь вместе с лекарствами, последствия чего — синяки и кровотечения. Зелень содержит много витамина К, который блокирует действие антикоагулянтов.
Если у больного есть показания для назначения антикоагулянтов, то нельзя отказываться от этих лекарств, пытаясь заменить их БАДами. Наттокиназа — сильнодействующее средство. Могут быть проблемы, если принимать ее одновременно с антиагрегантами или антикоагулянтами. Вероятно, вместе с лекарствами для профилактики инсульта можно безопасно принимать до 2 граммов рыбьего жира в сутки. Не отказывайтесь от БАДов совсем, но почаще сдавайте анализы на реологические свойства крови. Обсуждайте с врачом ваши дозировки лекарств.
Какие бывают лекарства от гипертонии и насколько они помогают после инсульта, читайте здесь. Если есть подозрение на инсульт, то до прибытия врача нельзя давать больному таблетки от гипертонии. Потому что если понизить давление слишком сильно, то для пациента будет вред, а не польза. Полезно знать, что бета-блокаторы хуже зарекомендовали себя для профилактики повторного инсульта, чем другие классы таблеток от давления. Изучите также материал «Статины и инсульт«.
Лечение геморрагического инсульта
Геморрагический инсульт возникает, если артерия в мозгу подтекает и пропускает кровь наружу. Хуже, если она разрывается от высокого давления и кровь хлещет из нее фонтаном. Лечение должно состоять в том, чтобы побыстрее остановить кровоизлияние и удалить образовавшийся тромб, который давит на мозг. К сожалению, это легче сказать, чем сделать. Как правило, место разрыва артерии находится глубоко внутри мозга. Когда нейрохирург просверлит череп, ему еще придется вскрывать мозг, чтобы добраться до места повреждения. Это может вызвать тяжелые повреждения.
Нейрохирурги заинтересованы в том, чтобы делать побольше операций, потому что в этом состоит их работа. Если врачи говорят, что тяжелому больному геморрагическим инсультом операция бесполезна, то, вероятно, они правы. Иногда бывает кровоизлияние не внутри мозга, а между его тканями и черепом. Это называется субарахноидальное кровоизлияние — более редкая разновидность геморрагического инсульта, чем разрыв сосуда внутри мозга. Она лучше поддается хирургическому лечению.
Основные лекарства, которые назначают при геморрагическом инсульте, — это таблетки от давления. Их нужно применять грамотно и осторожно, потому что если снизить давление слишком сильно, то кровообращение в поврежденном мозгу еще больше нарушится. Целевые значения артериального давления для больных, у которых случился инсульт, — совсем не 120/80 мм рт. ст., как для здоровых людей. Оптимальное давление в остром периоде после инсульта — даже выше, чем 160/100 мм рт. ст. Поэтому препараты от гипертонии нужно принимать строго по назначению врача. Кроме них, могут назначить еще маннитол, барбитураты или стероиды, чтобы уменьшить отек мозга.
Лечение в стационаре
Лечение инсульта в стационаре начинается в отделении интенсивной терапии. Это отделение работает круглосуточно. Нужно, чтобы оно было оснащено аппаратом компьютерной томографии (КТ). Получив результаты КТ, доктора определяют, какой инсульт случился у больного — ишемический или геморрагический. От этого во многом зависит, какие методы лечения будут использовать. В первые несколько дней врачи борются за жизнь пациента и стараются прекратить процессы, ведущие к отмиранию тканей мозга. После того, как состояние больного стабилизируется, его переводят в неврологическое отделение.
Нюансы лечения ишемического и геморрагического инсульта описаны выше. Информация, которая приведена ниже, предназначена для всех пациентов, вне зависимости от того, какой тип инсульта у них случился. Пока больной находится в стационаре, врачи принимают меры для профилактики повторного инсульта. Они также следят, не развились ли осложнения, чтобы вовремя начать их лечение. В это время мозг и тело пострадавшего человека приспосабливаются к жизни в новых обстоятельствах. Занятия со специалистом по лечебной физкультуре желательно начать уже через 1-2 дня после того, как пациент пришел в сознание.
 Стационар для лечения инсульта должен быть оснащен аппаратом компьютерной томографии (КТ). Нужно позаботиться, чтобы врачи проявляли внимание к больному. Их задача — не допустить повторной катастрофы, а также выявить и лечить осложнения, которые обнаружатся. Занятия лечебной физкультурой желательно начать уже через 1-2 дня после того, как больной очнулся.
Стационар для лечения инсульта должен быть оснащен аппаратом компьютерной томографии (КТ). Нужно позаботиться, чтобы врачи проявляли внимание к больному. Их задача — не допустить повторной катастрофы, а также выявить и лечить осложнения, которые обнаружатся. Занятия лечебной физкультурой желательно начать уже через 1-2 дня после того, как больной очнулся.Пока человек, перенесший инсульт, лежит в больнице, родственники планируют его перемещение в реабилитационный центр, а потом возвращение в привычные домашние условия. Пациент больше всего мечтает, чтобы его оставили в покое и дали отдохнуть. Но если вы хотите, чтобы реабилитация оказалась успешной, то периоды отдыха нужно чередовать с интенсивной работой — усвоением новой информации и обучением навыкам компенсации ограниченных физических возможностей.
Выписываясь из стационара, убедитесь, что специалисты приготовили для вас подробные рекомендации, как лечиться и восстанавливаться дальше. У больного и его родственников на руках должно быть как минимум следующее:
- назначены лекарства от гипертонии, указаны их дозировки и частота приема;
- человеку, перенесшему ишемический инсульт, назначен аспирин и/или другие лекарства, разжижающие кровь;
- если назначили варфарин или какой-то его более новый заменитель, то указали, с какой частотой сдавать анализы крови для контроля действия этого лекарства;
- обсудили с врачами возможные негативные взаимодействия всех лекарств, БАДов и трав, которые принимает больной;
- обсудили с врачами показатели холестерина в крови, при необходимости назначили статины;
- запланировали последующие визиты к доктору.
Выписка из больницы после инсульта — это не выход из тюрьмы на долгожданную волю. На самом деле, все только начинается. Пока больной находился в стационаре, он пребывал в упрощенных условиях. Дальше ему придется приспосабливаться к реальной жизни. В основном, от него самого и от членов семьи зависит, насколько хорошо получится это сделать.
Осложнения инсульта и их лечение
Случившееся острое нарушение мозгового кровообращения может вызвать разные осложнения. Самым очевидным из них является повторный инсульт. Но есть и много других, не менее опасных. В первые дни после инсульта риск осложнений наиболее высокий. Поэтому больного в этот период держат в стационаре, чтобы в критической ситуации врачи могли сразу принять меры. Человека, перенесшего инсульт, выписывают из больницы домой или в реабилитационный центр, когда риск острых осложнений уменьшается.
| Проблема | Лечение |
|---|---|
| Отек мозга | Голову больного в постели поднимают выше, чем тело. Дают мощные лекарства, понижающие кровяное давление. Уменьшают внутричерепное давление с помощью хирургических методов, а также используют гипервентиляцию. К сожалению, отек мозга часто становится причиной смерти больных. Лечение помогает плохо. |
| Эпилептические приступы | Больного нужно перевернуть на бок, чтобы он не задохнулся. В рот ничего совать не следует до появления врача. Назначают карбамазепин или другие лекарства. Эпилептические приступы у людей, перенесших инсульт, случаются редко и хорошо поддаются лечению. |
| Тромбы в сосудах ног | Назначают лекарства, разжижающие кровь. Их используют не так, как для экстренного лечения ишемического инсульта, а по-другому. Чем раньше больной начнет ходить, тем лучше. Если не может ходить — нужно выполнять пассивные упражнения на сгибание и разгибание ног. |
| Затрудненное глотание | Чтобы восстановить глотание, больной выполняет упражнения под руководством врача. Пока результат не достигнут, пациента могут кормить и поить внутривенно или через шланг в носу. Затрудненное глотание после инсульта называется дисфагия. Его причина — нарушение координации мышц и нервов языка, рта и глотки. |
| Инфекции мочевыводящих путей | Эту проблему успешно решают с помощью антибиотиков. Главное — вовремя обнаружить ее. Инфекции мочевыводящих путей развиваются у 11% людей, перенесших инсульт. Причина — из-за мышечной слабости мочевой пузырь не полностью опорожняется. Также инфицирование возможно. если вставляют катетер в мочевой пузырь. |
| Истощение | Если взвешивание, визуальный осмотр и результаты анализов крови показывают истощение, то больного могут кормить с помощью трубки через нос, которая идет до самого желудка. Когда у пациента восстанавливается способность нормально питаться твердой пищей, эту трубку удаляют. |
| Кровотечения в ЖКТ | Возможно, врачи назначат лекарства, чтобы уменьшить выработку кислоты в желудке. Особенно это актуально для пациентов, которых лечат гипервентиляцией от отека мозга, и для тех, кому назначили гепарин или стероиды. Аспирин также изредка вызывает желудочные кровотечения. |
| Проблемы с сердцем | Нарушения сердечного ритма или даже инфаркт миокарда диагностируются у 70% людей, перенесших инсульт. Часто у них бывает ишемическая болезнь сердца. Нужно обязательно сделать ЭКГ и проконсультироваться с кардиологом. Возможно, он порекомендует еще другие обследования. |
| Пролежни | Переворачивать больного в постели нужно раз в 2 часа или чаще. Подкладывайте подушки или что-то другое эластичное, чтобы снизить давление на проблемные участки. Старайтесь в постели не опираться на тот бок, который пострадал от инсульта. Берегите его от любого давления. |
| Падения при ходьбе | Прежде чем начинать ходить, нужно упражнять ноги для укрепления мышц. Дома уберите все, обо что больной может споткнуться. Обеспечьте яркое освещение. Носите обувь, которая уменьшает риск поскользнуться. Избегайте передвижений по влажному полу, по льду. Используйте резиновые коврики в ванной комнате. |
У больных, которые восстанавливаются после перенесенного инсульта, тромбы в ногах развиваются по тем же причинам, что и во время долгих перелетов, когда люди часами сидят неподвижно. Сгустки крови вызывают болезненное воспаление вен — тромбофлебит. Еще хуже, если тромб с кровью поднимется выше, вызовет тромбоэмболию легочной артерии, инфаркт или повторный инсульт. Это смертельно опасно. Поэтому не зря в больнице персонал заставляет пациентов двигаться, если они в состоянии делать это.
Проблемы с глотанием могут привести к тому, что больной, перенесший инсульт, подавится во время еды. Еще они могут вызвать пневмонию из-за попадания в легкие пищи, которая служит питательной средой для микробов. Не говоря уже об истощении и обезвоживании. Пациенты стараются есть и пить поменьше, чтобы не мучиться с глотанием лишний раз. Это ослабляет их, снижает шансы на успешную реабилитацию. Упражнения для восстановления навыка глотания может показать тот же врач, который занимается улучшением речи.
Посмотрите видео, как ухаживать за лежачим больным, у которого случился тяжелый инсульт.
Опасные нарушения сердечного ритма и скачки артериального давления чаще случаются в первые 24-48 часов, особенно после геморрагического инсульта. Позже их риск уменьшается. Пациенту, который попал в отделение интенсивной терапии с инсультом, врачи наверняка сделают ЭКГ, чтобы убедиться, что у него не случился еще и инфаркт миокарда. В лечебном учреждении доктора пристально следят за артериальным давлением, а дальше в домашних условиях этим нужно заниматься самому больному и членам его семьи.
Пролежни возникают, когда люди, утратившие подвижность, долгое время лежат в одном и том же положении. Они могут вызвать более или менее серьезные проблемы — от покраснения кожи до тяжелых язв, пораженных инфекцией. Медицинский персонал знает, что больных нужно регулярно переворачивать, чтобы не допустить пролежней. Родственникам следует поучиться у специалистов, как это правильно делать в домашних условиях. Обезвоживание и истощение повышают риск пролежней. Следите, чтобы больной получал достаточно жидкости и питательных веществ, даже если он не может глотать. Инфицированные язвы обычно лечат, вводя антибиотики внутривенно.
Первая помощь и лечение инсульта
Инсульт является опасным состоянием, характеризующимся нарушением мозгового кровообращения. Поражение головного мозга данного типа является наиболее частой причиной утраты трудоспособности, а также занимает лидирующую позицию как причина смертности населения, уступая только инфаркту миокарда и раку.
Врачи-неврологи различают ишемический инсульт, распространенность которого составляет более 80% от общего числа случаев, а также геморрагический, диагностируемый в 20% случаев.
В большинстве случаев развитие инсульта связано с перекрытием просвета мозговой артерии тромбом. Качество жизни и прогноз определяются множеством факторов, среди которых наиболее важным является адекватность и своевременность оказанной больному помощи. Врачи-неврологи Юсуповской больницы оказывают экстренную помощь пациентам с признаками инсульта, а также проводят комплексное обследование, лечение и реабилитационные мероприятия.

Первые симптомы
Инсульт характеризуется дефицитом питательных веществ и кислорода в тканях головного мозга. Причинами данного явления выступают: разрыв, закупорка или сдавливание церебрального сосуда. Женщинам и мужчинам требуется экстренная помощь при появлении первых признаков инсульта:
- внезапное головокружение и головная боль, возникающие без видимых причин;
- спутанность сознания;
- нарушения зрения, речи;
- раскоординированность движений, нарушение походки;
- онемение, слабость в конечностях с пораженной стороны.
Пациенты, которые перенесли приступ инсульта, напоминают людей в состоянии алкогольного опьянения. Выявить острое состояние позволяют просьбы:
- высунуть язык, в случае инсульта язык будет западать в сторону;
- улыбнуться, при улыбке может появляться асимметрия лица;
- произнести простую фразу, после инсульта больной неспособен к разговору;
- поднять руки, данное действие направлено на выявление асинхронности движений и слабости конечности с пораженной стороны.
Перечисленные признаки являются серьезным поводом для вызова скорой помощи. После инсульта жизнь больного подвергается опасности, поэтому лечебные мероприятия должны быть организованы в минимальные сроки. Врачи-неврологи обращают внимание пациентов на то, что при микроинсульте или ишемической атаке также могут возникать сходные признаки, однако они отличаются меньшей интенсивностью и быстро проходят.
Признаки ишемического и геморрагического инсульта
Инсульт в зависимости от механизма его возникновения может быть ишемическим или геморрагическим, первые признаки которых существенно отличаются. Геморрагический инсульт имеет такие проявления, как головная боль, нарушение сознания, головокружения, судороги и рвота. Для данной разновидности инсульта характерна очаговая симптоматика:
- парез черепно-мозговых нервов;
- бульбарные, менингеальные и пирамидные симптомы;
- нарушение речевой функции;
- снижение чувствительности.
При кровоизлиянии в головной мозг вначале появляется общемозговая симптоматика, которая затем сочетается с очаговыми признаками нарушения.
Развитие ишемического инсульта происходит стремительно, в течение нескольких секунд. Ишемический инсульт характеризуется очаговыми неврологическими нарушениями, при которых страдают речевые, двигательные, когнитивные функции. При поражении мозжечка или ствола мозга отмечается резкая головная боль, спутанность сознания и интенсивная рвота.
Врачи-неврологи для выявления разновидности инсульта у пациента проводят осмотр и инструментальную диагностику.
Экстренная помощь
Стабильная работа структур мозга обеспечивается обменными процессами, отличающимися высокой скоростью протекания. Необратимые изменения в пораженной области при инсульте происходят из-за нарушения их механизма. Пораженная при инсульте область очерчивается полутенью, образованной клетками, которые при адекватных и современных лечебных мероприятиях могут быть восстановлены. Качество жизни больного и эффективность реабилитационных мероприятий зависят от того, насколько успешно будет оказана первая помощь.
Восстановить функционирование части клеток возможно в течение 4 часов после появления первых признаков острого нарушения. В данный момент особое значение имеет поддержка близких и родных, так как больные зачастую не осознают происходящие с ними события. При появлении симптомов инсульта близким людям следует не только вызвать бригаду скорой помощи, но и оказать первую помощь вне зависимости от того, где находится человек: дома или на улице.
Специалисты Юсуповской больницы работают в круглосуточном режиме, чтобы оперативно реагировать на поступающие обращения и незамедлительно осуществлять госпитализацию больных. Пациенты медицинского учреждения после инсульта круглосуточно находятся под наблюдением медицинского персонала, получают надлежащее лечение, уход и последующую реабилитацию.
Первая помощь при геморрагическом и ишемическом инсульте предполагает выполнение одинаковых действий. После вызова скорой помощи важно понять, находится ли в сознании человек, так как при тяжелых поражениях больные впадают в коматозное состояние, возможны также эпилептические припадки и сопор. При отсутствии реакции важно периодически приводить больного в сознание, а также обеспечить его безопасное размещение.
Другим жизненно важным моментом является проверка сердцебиения и дыхания человека. В некоторых случаях жизнь больного могут спасти проведенные до приезда врачей реанимационные мероприятия. Если человек самостоятельно дышит и у него отмечается биение сердца, то его следует уложить на спину или бок, для обеспечения притока воздуха освободить его шею и грудную клетку от стесняющей одежды и аксессуаров.
При ношении больным съемных зубных протезов следует удалить их из ротовой полости. Рвота при инсульте является распространенным явлением, она может перекрывать дыхательные пути, поэтому при нахождении пациента в бессознательном положении важно удалить рвотные массы.
Следующим этапом первой помощи является проверка уровня артериального давления, при повышении которого не следует давать человеку воду или какие-либо препараты. До прибытия врачей следует массировать парализованные конечности, а также укрыть человека одеялом.
Участие и забота окружающих людей могут спасти жизнь человека. Адекватность и оперативность оказанной первой помощи определяют эффективность последующих лечебных и реабилитационных мероприятий. После прибытия скорой помощи пациент госпитализируется в медицинское учреждение, имеющее оснащение для борьбы с последствиями инсульта.
Одним из структурных подразделений Юсуповской больницы является клиника неврологии, в которой пациентам оказывается высокоэффективная медицинская помощь, профессиональный уход и комплексное восстановление утраченных функций. Врачи-неврологи владеют методами борьбы даже с тяжелыми формами болезни, поэтому не отказывают в помощи таким пациентам.
По телефону Юсуповской больницы можно узнать порядок госпитализации, вызвать бригаду скорой помощи или записаться на прием к врачу-неврологу.
Медицинская помощь
Первая помощь при госпитализации пациента в Юсуповскую больницу оказывается профессорами и кандидатами наук. При ишемическом инсульте, если пациент был доставлен в больницу в первые 4 часа, с использованием вещества-активатора плазминогена проводится тромболизис. Препарат урокиназа применяется при наличии показаний для внутриартериального тромболизиса. Введение варфарина возможно после преодоления острого периода, данный препарат предотвращает повторный инсульт. Пациентам, у которых диагностирован ишемический инсульт, врачи-неврологи вводят кардиомагнил, тромбо АСС и аспирин-кардио.
При развитии отека мозга усилия специалистов направлены на снижение температуры тела, устранение дефицита кислорода в тканях и снижение концентрации углекислого газа в крови. Первая медицинская помощь при отеке мозга, являющегося последствием инсульта, проводится:
- гипервентиляция легких;
- введение внутривенно препаратов, имеющих дегидратирующий эффект;
- дренирование спинномозговой жидкости;
- оперативное вмешательство, в ходе которого хирург вскрывает черепную коробку и удаляет часть кости, в результате чего получает доступ к мозгу.
Первая помощь при геморрагическом инсульте направлена на поддержание жизнедеятельности пациента. В данном случае положительный результат позволяет получить малоинвазивная или нейрохирургическая операция, которую в Юсуповской больнице выполняют специалисты клиник-партнеров.
Комплексное обследование пациентов
Обследование с использованием высокоточного и чувствительного оборудования в Юсуповской больнице проводится при поступлении пациентов с признаками инсульта. Комплексная диагностика состояния пациентов может включать как компьютерную томографию, так и магнитно-резонансную томографию. Однако для исключения кровоизлияния первоочередным методом является КТ, так как она является наиболее быстрым исследованием.
Результаты МРТ позволяют врачу определить очаг возникновения нарушения и его размер. Данный метод способствует визуализации небольших очагов, локализующихся в стволе и мозжечке головного мозга. При проведении КТ данные очаги плохо визуализируются.
Комплексное обследование после инсульта в Юсуповской больнице может также включать:
- мультиспиральную томографию;
- ангиографию;
- магнитно-резонансную ангиографию;
- дуплексное сканирование сонных и позвоночных артерий;
- транскраниальную допплерографию артерий.
Специалисты диагностического центра Юсуповской больницы для выявления ишемии, нарушений сердечного ритма и нарушений миокарда регистрируют электрокардиограмму. Трансторакальная электрокардиография проводится при подозрении на внутрисердечный тромб, кардиомиопатию и аневризму сердечных желудочков.
Лечение
В Юсуповской больнице проводится лечение пациентов после инсульта в соответствии с международными стандартами. Базисная терапия основывается на организации круглосуточного ухода, предполагающего профилактику застоя в легких, пролежней и нарушений подвижности.
Следующим этапом восстановления являются мероприятия, предполагающие пассивные движения в суставах. Особое значение также имеет дыхательная гимнастика. При выявлении нарушений глотания пациенту внутривенно вводятся смеси, которые обеспечивают организм питательными веществами.
Врачи-неврологи высшей квалификации составляют индивидуальные программы лечения, предполагающие медикаментозную терапию и использование немедикаментозных методов. В случае артериальной гипертензии пациентам показаны антигипертензивные средства. Участие в процессе лечения нейрохирургов, реаниматологов и кардиологов позволяет выявить возможные противопоказания и скорректировать тактику терапии.
Важным направлением лечения пациентов после острого нарушения кровообращения является регуляция водно-солевого баланса в организме, осмолярности крови и мочи, содержания электролитов, для чего организуется инфузионная терапия. Медикаментозное лечение может также включать использование глюкокортикоидов и диуретиков при отеке головного мозга. Пациентам, которые перенесли инсульт, при отсутствии противопоказаний назначаются антикоагулянты.
Использование тромболитических препаратов врачами-неврологами осуществляется для восстановления тока крови и растворения образовавшихся тромбов. Данные современных исследований подтверждают высокую эффективность рекомбинантного тканевого активатора плазминогена, который обеспечивает тромболизис.
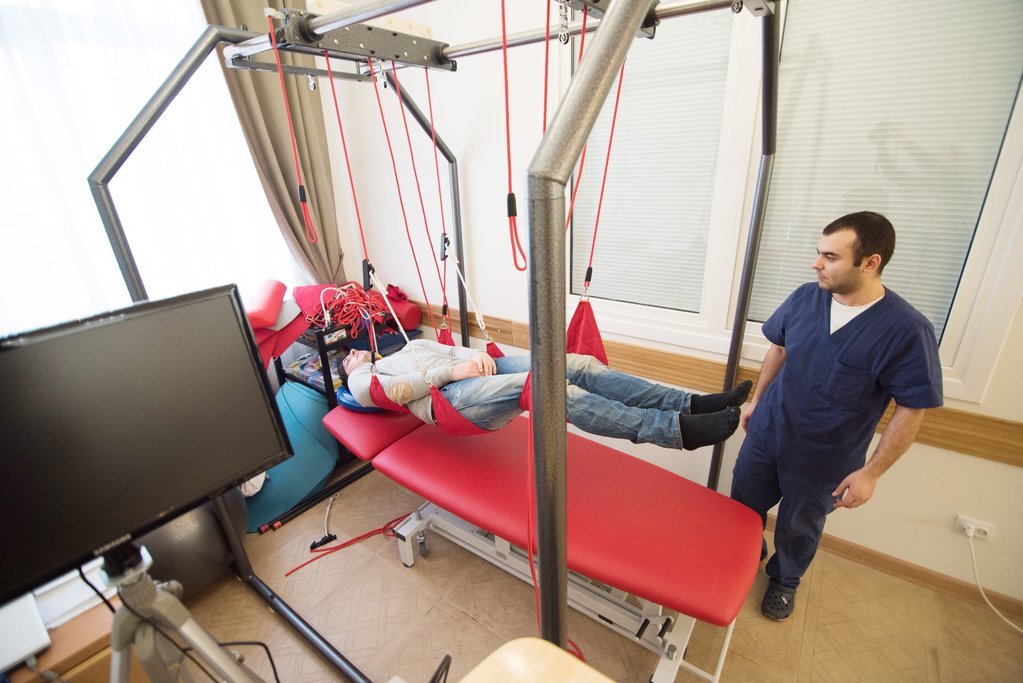
Реабилитация
В современной медицине выделяются этапы постинсультного периода, в соответствии с которыми организуется лечение и реабилитация:
- первые 3-4 недели относятся к острому этапу;
- первые 6 месяцев образуют ранний восстановительный этап;
- период с 6 месяцев до 1 года – поздний восстановительный этап;
- более 1 года длится резидуальный этап.
Периодизация раннего восстановительного этапа включает два интервала:
- в течение первого интервала, длительность которого достигает 3 месяцев, происходит формирование кисты, в парализованных конечностях восстанавливается сила и движения;
- второй этап, продолжительностью от 3 до 6 месяцев, является периодом восстановления двигательной функции.
В Юсуповской больнице реабилитационные мероприятия начинаются в ранний период, они организуются при участии неврологов, терапевтов, кардиологов, реабилитологов, логопедов, психологов. Во время первого этапа реабилитации пациенты Юсуповской больницы пребывают в клинике неврологии. После перехода ко второму этапу больные находятся под наблюдением специалистов отделения нейрореабилитации. Третий этап восстановления организуется в амбулаторно-поликлиническом отделении.
Полученные в ходе комплексного обследования данные о степени поражения, нарушениях функций, позволяют специалистам составить индивидуальную программу реабилитации. Особая роль в процессе восстановления отводится членам семьи. Они принимают участие в дополнительных занятиях, формировании и восстановлении навыков самообслуживания, привлечении больного к выполнению посильных бытовых действий.
Реабилитационные мероприятия могут быть организованы в первые часы после поступления пациента в Юсуповскую больницу. При этом проводится пассивная гимнастика, лечение положением, а также избирательный массаж. Раннее восстановление снижает вероятность инвалидизации больного и летального исхода, уменьшает выраженность симптоматики и осложнений.
Врачи-неврологи Юсуповской больницы осуществляют мониторинг состояния пациента. При нормализации показателей сердечно-сосудистой системы пациент может принимать вертикальное положение, для облегчения данного процесса предусмотрены вертикализаторы.
Одним из направлений реабилитации является подавление непроизвольных движений. Специалисты Юсуповской больницы для решения задач данного направления используют пассивные и пассивно-активные упражнения, примером которых является ходьба вдоль шведской стенки, которая сменяется впоследствии четырехножной опорой, затем обычной тростью. Результатом данных упражнений становится то, что больной начинает перемещаться без посторонней помощи.
Физиотерапевтические методы применяются для уменьшения спастичности мышц. Данную группу методов образуют: вихревые ванны, криотерапия, различные аппликации.
Одним из наиболее сложных направлений реабилитации является восстановление речи, которое может длиться до 3 лет. Речевая реабилитация начинается с простых методов, предполагающих распознавание слов, ситуативной речи, при достижении положительного результата начинается работа со сложными фразами. На данном этапе также формируются навыки распознавания письменной речи. Переход к диалогу является более поздним этапом. На заключительном этапе речевой реабилитации пациенту предлагается составление рассказов и выделение смысла прочитанного текста.
Другим последствием инсульта являются когнитивные нарушения. Больные испытывают трудности, связанные с фиксацией внимания, запоминанием информации, распознаванием предметов, также снижается интеллект. Коррекция данных нарушений проводится с использованием лекарственных препаратов.
В Юсуповской больнице мероприятия по восстановлению утраченных функций предполагают использование сеансов массажа, ЛФК, кинезиотейпирование.
Обратиться за помощью к специалистам Юсуповской больницы пациенты и их родственники могут по предварительной записи по телефону. При инсульте головного мозга больным необходима экстренная помощь и госпитализация, которая осуществляется круглосуточно.
Автор
 Григорий Олегович Гревцев
Григорий Олегович ГревцевИнструктор по лечебной физкультуре
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Бадалян Л. О. Невропатология. — М.: Просвещение, 1982. — С.307—308.
- Боголюбов, Медицинская реабилитация (руководство, в 3 томах). // Москва — Пермь. — 1998.
- Попов С. Н. Физическая реабилитация. 2005. — С.608.
Наши специалисты

Врач-невролог, кандидат медицинских наук

врач-невролог, кандидат медицинских наук

Заведующий отделением восстановительной медицины, врач по лечебной физкультуре, врач-невролог, врач-рефлексотерапевт

Врач-физиотерапевт, кандидат медицинских наук

Инструктор-методист по лечебной физкультуре, кинезитерапевт

Инструктор-методист по лечебной физкультуре
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Сколько лежат в больнице с инсультом
Любой человек, у которого подозревают острое нарушение кровоснабжения, нуждается в госпитализации. Сколько лежат в больнице с инсультом, определить заранее невозможно.
На сроки, условия госпитализации, время нахождения в реанимации, в общей палате оказывают влияние много факторов. Иногда определить период лечения не в состоянии даже лечащий врач.
Этапы терапии
В процессе лечения инсульта выделяют несколько шагов:
- период до госпитализации;
- пребывание в реанимационном отделении;
- размещение в отделении интенсивной терапии;
- нахождение в обычной палате;
- продолжение лечения дома.
Ключевым фактором, который влияет на то, в каком отделении пациент будет лежать после инсульта, является состояние его здоровья.
Справочно. Период, в течение которого пациента держат в стационаре по поводу нарушения кровообращения, определены стандартами Министерства Здравоохранения.
Продолжительность госпитализации при инсульте без риска для поражения жизненно важных функций — двадцать один день. В случае серьезных дисфункций срок продлевается до тридцати дней.
По истечении периода пребывания в больнице собирается врачебная комиссия, проводится Медико-социальная экспертиза, определяющая последующую терапию, а также личную реабилитационную программу.
До госпитализации
Чаще всего меры, принятые до того, как больной был госпитализирован, служат тем фактором, который влияет на дальнейшую жизнь пострадавшего. Быстрое оказание первой помощи позволит остановить развитие патологии, сохранить жизнь, двигательные функции, интеллект, речь.
При обнаружении у человека признаков инсульта его укладывают на твердую горизонтальную поверхность, вызывают скорую помощь. У врачей в запасе только 6 часов для того, чтобы спасти жизнь пострадавшего. При тяжелом поражении помощь нужна в течение часа. Только так можно будет сохранить важные функции.
С пациента снимают стягивающую одежду, галстуки, ремни, при необходимости успокаивают. Желательно измерить давление и пульс. Медикаментозное вмешательство, оказываемое непрофессионалами, приводит к существенному ухудшению состояния и прогноза жизни.
Цели стационарного лечения
Справочно. Размещение человека, перенесшего инсульт, в стационаре проводится с целью исключения нарушения функций, от которых зависит его жизнь. Здесь осуществляется основная и дифференцированная терапия.
Базисная ориентирована на стабилизацию дыхания, кровотока, устранение и остановку развития отека мозга. При необходимости принимаются меры для снижения температуры, снятия рвоты. Дают препараты, способствующие снятию возбуждения.
Дифференцированная терапия зависит от вида заболевания.
При геморрагическом инсульте действия ориентированы на снятие отеков, предотвращение их развития. Пострадавшим дают антикоагулянты и исключения повторного кровотечения. Стабилизируется артериальное давление. Оценивается необходимость хирургического вмешательства. Операцию делают обычно не позднее 1-2 дней с момента госпитализации.
Если диагностирован ишемический инсульт, целью терапии является нормализация кровообращения, улучшение обмена веществ в нейронах головного мозга, ослабление признаков проявления кислородной недостаточности, повышение вязкости крови.
Реанимация
Человека, пережившего инсульт, помещают, прежде всего, в реанимационное отделение. Это нужно для оценки и мониторинга состояния, необходимости оперативного вмешательства, исключения риска развития осложнений, стабилизации жизненно важных функций.
От объективных факторов зависит, сколько будет лежать человек в реанимации после инсульта.
Справочно. К этим факторам относят стабильность дыхания, работы сердца, уровня сознания, тяжесть проявляющихся симптомов, сопутствующих патологий, начало развития осложнений.
В крайне тяжелом состоянии, угрожающем жизни человека, пациента вводят в искусственную кому.
В реанимационном отделении проводится преимущественно базисное лечение, обеспечивается уход за пациентом, осуществляется его питание. При необходимости решается вопрос о проведении операции. Принимаются меры дифференцированного лечения.
Пережившему геморрагический инсульт назначают средства для профилактики повторного кровотечения, при ишемии – для улучшения свертываемости. Больному дают лекарства, снижающие артериальное давление.
Справочно. Если пациент находится в коме, осуществляется ежеминутное отслеживание жизненно важных показателей, реализуются меры для профилактики пролежней. Питание осуществляется через зонд.
После стабилизации пациента переводят в палату интенсивной терапии или общую.
Интенсивная терапия
После перевода в отделение интенсивной терапии основное внимание уделяется дифференцированной терапии. Начинается работа по возврату утраченных функций.
Предполагается, что пострадавший не нуждается в постоянном контроле функций. Состояние относительно стабилизировалось, однако все еще требует повышенного врачебного внимания, интенсивного лечения.
Общая палата
Врачами выделены условия, выполнение которых необходимо для перевода в общую палату.
Необходимо, чтобы показатели кровяного давления, сердечного ритма оставались стабильными по крайней мере в течение одного часа.
Пациент должен быть способен самостоятельно дышать, не нуждаться в помощи устройств искусственной вентиляции легких. Важным фактором является исключение вероятности нового кровотечения.
Справочно. Сознание должно восстановиться настолько, чтобы с больным можно было поддерживать контакт, он мог бы позвать на помощь.
В общей палате продолжается дифференцированное лечение, начинается работа над восстановлением потерянных функций. Пациента посещают специалисты: кардиолог, терапевт, логопед, пульмонолог, массажист. Определяется тактика дальнейшей терапии и реабилитации.
Лекарственные меры включает нормализацию давления, работы сердца, достижения удовлетворительных показателей вязкости крови. Назначаются препараты для защиты нервных клеток, улучшения питания головного мозга.
Параллельно с приемом лекарств выполняются меры для предотвращения обездвиживания. Применяются вертикализаторы, устройства, используемые для профилактики атрофии мышечных тканей, суставов.
Если состояние человека позволяет, проводится массаж, физиотерапия, гимнастика.
Факторы, определяющие срок госпитализации
Невозможно определить, сколько времени человек проведет в больнице. Это сложно сделать врачам и родственникам.
Определяющими для понимания срока лечения при инсульте в стационаре являются несколько факторов:
- Особенности повреждения. Рассматривается объем, характер развития, появившиеся осложнения. Обширный, геморрагический удар является показанием для продолжительного нахождения в стационаре.
- Проявление симптомов. Признаки инсульта, их выраженность могут в течение долгого времени дестабилизировать состояние пациента. Выписывать его, когда может произойти ухудшение, нецелесообразно. Отсутствие стабильности повышает вероятность нового удара, тяжелых последствий или развития осложнений.
- Кома. В коматозном состоянии риск ухудшения состояния пациента высок. Человек находится в стационаре до нормализации сознания и ключевых показателей.
- Стабилизация важных для жизнедеятельности организма функций. Анализируется работа сердца, дыхательной системы, степень поражения других органов.
- Проводимое лечение. После сложных хирургических операций люди обычно проводят в стационаре больше времени.
- Динамика. Перед тем, как принять решение о выписке, врачи уточняют, как проходит процесс стабилизации больного.
- Сопутствующие патологии сердечно-сосудистой системы. Частым осложнением после инсульта является обострение болезней сердца. Часто из неврологического отделения пациентов переводят в кардиологические.
Справочно. Выписка из больницы должна проходить только после стабилизации сердечного ритма и отсутствия осложнений.
Потеря трудоспособности
Любой человек, пострадавший от острого нарушения мозгового кровообращения, теряет возможность нормально трудиться. На срок потери трудоспособности влияет тяжесть поражения, скорость восстановления, отягчающие факторы. Определяет его также то, насколько эффективно лечение.
Обычно пациенты с легким инсультом, у которых нет существенных нарушений функций, проводят на больничном три месяца, из них три недели в стационаре.
При патологии средней степени тяжести госпитализация длится до одного месяца, продолжительность курса лечения составляет до четырех месяцев.
Срок госпитализации и больничного продлевается на основе проведенной медицинской экспертизы.
Разрыв аневризмы служит основанием для стационарного лечения в течение 60 дней и продолжения терапии дома на протяжении такого же срока.
Справочно. При вторичном инсульте для продления сроков больничного листа еще на полтора месяца собирается врачебная комиссия. Весь период восстановления занимает около 8 месяцев.
После операции на аневризме листок нетрудоспособности выдается, по меньшей мере, на четыре месяца.
Сохранение ограниченной трудоспособности, положительная динамика может быть основанием для продления больничного после инсульта на срок до 8 месяцев. Для этого возможно обойтись без прохождения комиссии.
При тяжелом заболевании, сопровождающимся существенными нарушениями и медленным процессом восстановления, обычного срока нахождения в больнице недостаточно. По завершении лечебных мероприятий, анализа его результатов проводится Медико-социальная экспертиза.
В результате присваивается группа инвалидности, формируется программа, содержащая рекомендации для индивидуальной реабилитации.
На то, сколько лежат в больнице после инсульта, не влияет желание пациента, родственников, врачей. Перед тем, как пациент будет выписан, необходимо убедиться, что его жизни ничто не угрожает. Состояние должно стабилизироваться. Не должно быть риска развития тяжелых осложнений. Минздравом определен срок в 21-30 дней, после завершения этого периода программу дальнейшего лечения определяет Медико-социальная экспертиза.
когда начинать, что включает и где пройти восстановление после инсульта?


Стоимость курса реабилитации во многом зависит от видов, объема и форм восстановительных мероприятий.
Узнать расценки…



Каждый человек, который столкнулся с инсультом, понимает, насколько важно для него восстановить некоторые утраченные функции. Восстанавливаться в домашних условиях крайне затруднительно, а в ряде случаев – невозможно: сказывается сложность самоорганизации и регулярной диагностики, нехватка специального медицинского оборудования и круглосуточной помощи, нарушения режима сна и питания.
Инсульт, в зависимости от типа, обширности и локализации, поражает те или иные нервные клетки головного мозга, отвечающие за различные неврологические функции, и проявляется в нарушениях памяти, психики, чувствительности и движений, речи и слуха.
Главными составляющими в лечении инсульта и его последствий являются:
- скорость оказанной медицинской помощи,
- качество диагностики,
- комплексная и безотлагательная реабилитация.
Что касается скорости и качества экстренной медицинской помощи все очевидно, то в отношении необходимости, своевременности и методик реабилитации стоит остановиться отдельно. Дело в том, что после проведения экстренных мер, локализации инсульта и стабилизации состояния, человек в нашей стране чаще всего вынужден один на один бороться с последствиями болезни, и может рассчитывать только на себя и своих близких. И лишь немногие серьезно задумываются о том, что на этом лечение инсульта и его последствий не заканчивается. Речь идет не только о подборе нужного набора медицинских препаратов, их дозировок и назначении режимов питания и распорядков дня – обычно и они подбираются на уровне кратковременных консультаций с лечащим врачом.
Главное, что упускается страдающими от последствий инсульта и их родственниками – это проведение системной, безотлагательной и, главное, комплексной реабилитации, которая не может быть сведена только к аппаратному и медикаментозному лечению.
Такая реабилитация возможна в специализированных центрах в форме стационара, так как они, обладают всем необходимым медицинским оборудованием, профессионально подготовленным медицинским обслуживающим персоналом, вооружены современными методиками восстановительного лечения инсульта и способны предложить помощь высококвалифицированных специалистов из различных областей медицины, а также услуги психологов, педагогов, диетологов и поваров.
Когда следует начинать реабилитацию после инсульта?
Обычно к комплексному восстановительному лечению нужно приступать уже через неделю после возникновения инсульта, если отсутствуют противопоказания. В случаях с геморрагическими инсультами – через 2-3 недели. Европейская организация по изучению инсульта рекомендует начало проведения реабилитационных мероприятий в пределах первых 3-4 недель. Эти рекомендации основаны на изучении случаев ранней и поздней реабилитации, которое показало, что ранняя реабилитация значительно улучшает прогнозы восстановления после инсульта и снижает риск повторных инсультов. В целом, если комплексное восстановление начинается как можно раньше, организм больного быстрее мобилизуется на победу осложнений инсульта, включая такие как тромбоз глубоких вен, застойная пневмония, расстройства желудочно-кишечного тракта, формирование контрактур и пролежней.
Следует помнить, что активное восстановительное лечение может быть успешным только в первый год после инсульта, а в первые полгода процесс реабилитации проходит с наибольшими результатами и скоростью.
Двигательные нарушения после инсульта
В зависимости от типа инсульта, его обширности и своевременности неотложной медицинской помощи двигательные нарушения, как и любые другие неврологические дисфункции, могут быть различной тяжести. Так или иначе, комплексная реабилитация по восстановлению двигательных функций должна начинаться как можно раньше, так как она направлена не только на восстановление чувствительности, но и на профилактику сопутствующих осложнений, а главное – на формирование новых нейронных связей в головном мозге.
Восстановление двигательных функций в домашних условиях кроет в себе много рисков.
В первую очередь они сводятся к правильному и режимному выполнению специальных упражнений, массажу, который должен решать конкретные поставленные врачом задачи и не травмировать больного, круглосуточной профилактике контрактур, психоэмоциональному настрою и так далее. В домашних условиях при неправильном соблюдении тактики и стратегии реабилитации можно упустить драгоценное время и серьезно навредить больному.
Нарушения речи после инсульта
Речь после инсульта восстанавливается достаточно долго – на это может уйти до двух лет и более реабилитационных процедур. Моторная или сенсорная афазии, или системное нарушение речи, способствуют развитию у человека, перенесшего инсульт, аффективных психических состояний: агрессии, эмоциональной лабильности и депрессии.
Часто пострадавшие от инсульта и их родственники не уделяют должного внимания этой проблеме, полагая, что речь восстановится без дополнительных усилий. На самом деле это большое заблуждение: речь можно восстановить только упорными ежедневными занятиями.
Здесь важно понимать, что мало просто выполнять упражнения, нужно подобрать методики, следить за правильностью выполнения упражнений, интонацией, артикуляцией, скоростью, тембром и громкостью голоса, а также эмоциональным настроем. Занятия, не основанные ни на какой методике, проводящиеся бессистемно, не решающие определенные задачи могут привести к пустой трате времени.
По этой причине для устранения нарушений речи всегда лучше привлекать различных специалистов: логопедов, психологов, педагогов и нейропсихологов.
Когнитивные и эмоциональные расстройства
Исследование показали, что наиболее часто когнитивные расстройства встречаются у людей с ишемическим типом инсульта, причем, особенно, у той категории больных, которые страдают артериальной гипертензией, фибрилляцией предсердий и диабетом.
Сегодня доказано, что когнитивные расстройства любой тяжести усугубляют протекание реабилитации, затрудняя восстановление других утраченных функций: двигательных, речевых, слуховых, зрительных. Более того, смертность у людей с этими расстройствами, согласно исследованиям, выше в 2,6 раза, чем у других больных, перенесших инсульт без наступления когнитивных дисфункций.
Эмоциональные расстройства, такие как фрустрация, немотивированные злость, агрессия и печаль, беспокойство, страх и, наконец, депрессия являются не только реакцией на перенесенный инсульт, но и следствием органического поражения определенных зон мозга, а так же из-за личностных и социальных факторов.
К симптомам постинсультной депрессии относятся нарушения сна, изменения аппетита в большую или меньшую сторону, раздражительность, социальное отчуждение, апатия, самоотвращение, суицидальное настроение. Лечение постинсультной депрессии проводится комплексно, как антидепрессантами, так и занятиями с психологами и психотерапевтами.
Нетрудно понять, почему когнитивные расстройства препятствуют успешной реабилитации, ведь это расстройства познавательной функции головного мозга, включающей получение информации извне, выполнение ее анализа и синтеза, память, построение мысленных конструкций и программ действия. А реабилитация больных, перенесших инсульт, строится на активном участии пациента в его восстановительном лечении.
Нарушения высших функций мозга бывают обратимыми и необратимыми. В большинстве случаев эти функции можно восстановить полностью или частично, но это требует вмешательства высококвалифицированных специалистов, таких как нейропсихолог, нейрофизиолог, психоневролог, психиатр, психотерпевт, психолог, педагог.
При лечении когнитивных нарушений комбинируются специальное медикаментозное лечение с когнитивными тренингами и специальной диетой.
В зависимости от локализации инсульта, когнитивные и эмоциональные нарушения могут иметь различный характер. Например, при органическом повреждении правого полушария мозга, можно ожидать такие дисфункции, как:
- нарушения в определении формы предметов и в восприятии чувственного образа,
- дистимия и дисфория,
- потеря ориентации в пространстве и невозможность решения наглядно-пространственных задач,
- расстройство восприятия образной информации,
- нарушения зрительной памяти, конфабуляции,
- деперсонализация,
- невозможность построения и восприятия гештальт-образа,
- нарушения образного восприятия картины мира, агнозия лица.
При повреждениях левого полушария встречаются:
- потеря интуиции и творческих навыков,
- нарушения ориентации во времени,
- подавление психической активности,
- нарушения восприятия вербальной информации, буквенная агнозия,
- афазия и прекращение активного поиска и подбора слов,
- дисфункция аналитического, логического и абстрактного мышления.
При обратимом характере когнитивных расстройств познавательные функции можно восстановить полностью или частично, если для этого правильно подобраны методики, сформулированы стратегия и тактика лечения.
Реабилитация в домашних условиях
Подводя итоги, то можно сказать, что реабилитация в домашних условиях, конечно, возможна. Другое дело, что она не сможет носить комплексного характера, так необходимого для эффективности, скорости и полноты восстановления.
Это очевидно по той причине, что, даже при наличии всего необходимого оборудования, медсестер для ухода и приглашенных врачей и педагогов, все они будут действовать автономно, независимо друг от друга, делая порой дублирующие или взаимоисключающие назначения, не руководствуясь единым планом восстановления. А если к этому добавить свойственную многим людям сложность самоорганизации, возникновения стрессовых ситуаций в быту, то высоких результатов восстановления можно не ждать.
