Межпозвоночная грыжа симптомы, диагностика, лечение
Определение грыжи межпозвонкового диска
Грыжа межпозвонкового диска — также называемая выпадением диска, разрывом диска или проскальзыванием диска — происходит, когда желатиновое содержимое диска выступает за край диска.
Патология
Грыжа диска является одной из наиболее частых причин болей в спине, в основном поражающих нижнюю часть позвоночника. Межпозвоночный диск представляет собой подушкообразную структуру, расположенную между позвонками, чтобы поглощать нагрузку на позвоночник и облегчать движение.
Диск содержит волокнистое внешнее кольцо, фиброз межтрубного пространства и желеобразный материал, заполняющий центр диска, пульпозное ядро.
Начальная стадия состояния включает грыжу пульпозного ядра в направлении фиброза кольца. Фиброз кольцевого пространства может представлять одну или несколько разрывов или полный разрыв, вызывающий полное или частичное высвобождение пульпозного ядра во внешнее пространство. Это может оказать давление на спинной мозг и нервные корешки. Грыжа межпозвоночного диска вызывает местное воспаление и возможное повреждение нерва, что приводит к значительной боли, клинически известной как радикулопатия, а в некоторых случаях к серьезным неврологическим симптомам в виде парезов, например к » падению стопы».
Классификация
Грыжа межпозвоночных дисков может быть определена как выпуклости, выступы, выдавливания или секвестрации, в зависимости от контура смещенного материала, их объема и расстояния от центра диска.
- Выпячивание и выпячивание (дегенерация): диск выпячивается без разрыва фиброза кольца.
- Пролапс: пульпозное ядро смещено к самым внешним слоям фиброза кольца.
- Экструзия: фиброз межтрубного пространства перфорирован, и желатиновый материал прижимается к эпидуральной мембране, охватывающей спинной мозг.
- Секвестрация (подтип экструзии): диск фрагментирован и может быть обнаружен как свободно плавающий материал внутри позвоночного канала, вызывая значительную боль и неврологические симптомы.
Дополнительная классификация грыжи диска зависит от типа смещенного материала (ядерный, хрящевой, костный, кальцифицированный, окостенелый, коллагеновый, рубцовый, высушенный, газообразный или жидкий), а также от того, содержится ли материал в неповрежденном кольцевом пространстве или нет, когда он находится за пределами его границ. Последующее нарушение позвоночного канала грыжей межпозвоночного диска оценивается как легкое, если оно составляет менее 1/3, умеренное, если от 1/3 до 2/3, и тяжелое, если более 2/3 пространства позвоночного канала облитерируется.
Причины грыжи межпозвоночного диска
Травма, однократная или повторная, является наиболее распространенным механизмом грыжи диска, вызванной разрывом фиброзного кольца. Это приводит к выпячиванию и / или выдавливанию материала диска в позвоночный канал. Когда диск разрушается, пространство между позвонками уменьшается.
Дегенерация диска часто является результатом жизнедеятельности, связанных с работой и износом тканей. Обычно он возникает у пожилых людей из-за фиброза диска и сужения дискового пространства, разрушения кольца, склероза концевых пластин позвонков и наличия костных новообразований (остеофитов) во внутреннем пространстве позвонков. Выпадающий диск создает давление на нервы и, возможно, спинной мозг.
Факторы риска
Грыжа диска чаще всего встречается у мужчин в возрасте от 30 до 50 лет и у всех пожилых людей.
В последнее время отмечается существенная тенденция к «омоложению» патологии.
Это основные факторы риска:
- Избыточный вес / ожирение увеличивает давление на позвоночник и межпозвонковые диски, особенно в поясничном отделе.
- Курение уменьшает периферическое кровообращение и уменьшает кровоснабжение диска, способствуя его дегенерации.
- Генетические факторы вызывают анатомические изменения в концевой пластине позвоночника, уменьшая питание диска и предрасполагающие к последующим патологическим изменениям.
- Плохая физическая подготовка, в том числе:
- Сидячий образ жизни ослабляет опорные мышцы позвоночника
- Частое вождение
- Неадекватная спортивная техника
- Неправильная осанка при поднятии тяжестей или сидя за столом
- Внезапное давление на позвоночник
- Повторяющиеся напряженные действия у рабочих, выполняющих тяжелую физическую работу.
Симптомы грыжи межпозвоночного диска
Симптомы грыжи межпозвонкового диска различаются в зависимости от участка позвоночника, где он возникает. Местная боль является наиболее частым признаком. Она может быть острой или увеличиваться постепенно, распространяясь на конечности (например, грыжа диска в нижней части позвоночника вызывает боль в ноге и ступне, известную как ишиас). Ниже приведен список симптомов, которые могут проявляться как по отдельности, так и в сочетании с грыжей межпозвоночных дисков шейного и грудного / поясничного отделов позвоночника, поскольку они поражаются чаще.
Шейного отдела позвоночника
- Боль в шее
- Жгучая боль в плечах, шее и руке
- Мышечные боли между шеей и плечом (трапециевидные мышцы)
- Стреляющая боль распространяется на руки
- Головные боли, чаще локализующиеся в затылочной области, могут сопровождаться не системным головокружением, нарушением зрения и слуха.
- Слабость в одной руке.
- Покалывание в идее ощущения «иголки» или «ползания мурашек».
- Онемение в одной руке.
- В тяжелых случаях нарушение ходьбы и координации движений.
- Потеря контроля мочевого пузыря или кишечника при серьезной патологии.
Грудной / поясничный отдел позвоночника
- Торакальная боль / боль в пояснице
- Жгучая боль в ягодице, бедре, голени и стопе
- Стреляющая боль в одну или обе ноги
- Слабость в одной или обеих ногах
- Покалывание (ощущение «иголки»)
- Потеря контроля мочевого пузыря или кишечника в тяжелых случаях
Диагностика грыжи межпозвоночного диска
Во время клинических исследований врач записывает историю болезни, включая недавние и прошлые травмы, образ жизни, физические и неврологические симптомы. При подозрении на грыжу диска врач проводит неврологическое обследование, используя тесты на прямые ноги, тесты Ласега и Браграда.
Радиологическая визуализация, в частности МРТ, позволяет в лучшем случае визуализировать диски и спинной мозг. МРТ также более чувствительна для выявления незначительных переломов, которые трудно увидеть на рентгеновских снимках. Часто КТ и рентген используются в качестве первого диагностического инструмента.
Миелография с КТ использовалась ранее для определения уменьшения диаметра позвоночного канала (стеноз) после грыжи диска, но была заменена МРТ.
Дискография— это функциональный тест, заключающийся во введении контрастного раствора в позвонки, который может вызвать боль, похожую на грыжу диска. Затем следует компьютерная томография для точного определения местоположения и определения классификации грыжи диска. Тем не менее, дискография не считается достаточно конкретной и вряд ли используется в настоящее время.
Лабораторные тесты. Чтобы исключить влияние других патологий, таких как рост раковых метастазов в позвоночнике, диабет, инфекции и множественная миелома, лабораторные тесты полезны для биомаркеров рака (например, PSA, простат-специфического антигена), диабета (уровень глюкозы), скорости оседания эритроцитов (СОЭ). ) и множественная миелома (белки Бенс-Джонса в моче).
Лечениегрыжи межпозвоночного диска
Холодный компресс помогает облегчить боль и воспаление
Неоперативное лечение
При отсутствии серьезных неврологических симптомов рекомендуется консервативное лечение грыжи межпозвоночного диска. Это включает обезболивающие лекарства вместе с коротким периодом постельного режима, избегая длительного сидения, сгибания, поднятия тяжестей или любой деятельности, которая оказывает давление на позвоночник.
Применение пероральных нестероидных противовоспалительных препаратов (НПВП) назначается для ослабления местного воспаления, уменьшения отёка и боли, но необходимо помнить о побочных эффектах этих препаратов и противопоказаниях к их применению. Целесообразнее использование гомеопатических препаратов.
Гомеопатические лекарства действуют на причину появления грыжи, способствуя восстановлению всех процессов в организме. При их приеме происходит замедление процессов дегенерации, улучшение метаболизма позвоночного диска и ускорение восстановления тканей. Вследствие этого приостанавливается старение диска и его дальнейшее разрушение.
Больной чувствует облегчение уже по прошествии 3 недель с начала применения лекарств, однако для полноценного завершения терапии и выздоровления их нужно использовать не менее 6–12 месяцев, в зависимости от степени тяжести патологии.
Эпидуральная инъекция более сильных стероидов рекомендуется, если симптомы более серьезны.
Другие консервативные меры включают применение горячих или холодных компрессов, массаж, миотерапию, рефлексотерапию как в виде иглоукалывания так и использование аппаратов квантовой терапии который в 92% случав позволяют добиться хороших результатов.
После того, как острая фаза утихла, необходимо начать постепенно укреплять мышцы позвоночника и живота, чтобы поддержать позвоночник и снизить давление на диск. Для этого используется ЛФК, массаж различные методы физиотерапии. Очень эффективно плавание, водолечение, грязевые аппликации.
Хирургическое лечение.
Целесообразно проводить только когда выше перечисленные методы лечения не дали положительного результата.
Соединение позвонков после хирургической дискэктомии
Хирургическое вмешательство рекомендуется только в небольшой группе пациентов с грыжей диска, когда консервативное лечение не может устранить продолжающуюся боль или в случае обострения неврологических симптомов. Операция обычно проводится после противовоспалительной терапии.
Микродискэктомия является наиболее частой операцией на поясничном отделе позвоночника и заключается в удалении грыжи межпозвоночного диска и любых фрагментов диска, сжимающих спинномозговые нервы.
Ламинэктомия может применяться для удаления позвоночной пластинки для лучшего доступа к диску. Микродискэктомия использует специальный микроскоп для осмотра позвоночного канала, диска и местных нервов. Комбинация небольшого разреза и микроскопа снижает риск повреждения нервов и окружающих тканей.
Спондилодез является более обширной хирургической процедурой, при которой два или более тел позвонков, разделенных патологическим диском (дисками), сливаются вместе с металлическими имплантатами, заполненными материалом для замены кости или аллотрансплантатом из донорской кости. Эта операция уменьшает боль, но ограничивает гибкость позвоночника, так как сросшиеся позвонки становятся единой костью. Многочисленные хирургические подходы доступны для сращения позвоночника и в основном зависят от места доступа к позвоночнику:
- Задний (сзади)
- Боковой
- Передний (от грудной клетки или живота).
Задний поясничный слитый орган (PLIF)
Заднее слияние поясничного отдела тела представляет собой сварку двух или более позвонков через отверстие в задней части позвоночника. После разреза по средней линии кожи вдоль позвоночника и разделения мышц проводится ламинэктомия, чтобы создать пространство для доступа к диску. Нервы осторожно отодвинуты в сторону. Диск резецируется и заменяется прокладкой или клеткой, которая вводится между позвонками. Клетка заполнена костным трансплантатом до имплантации. Чтобы окончательно стабилизировать позвонки, винты вставляются в ножки верхних и нижних позвонков, а затем соединяются с помощью стержней или пластин.
Трансфораминальное поясничное слияние тел (TLIF)
Трансфораминальное слияние поясничного отдела тела представляет собой вариацию PLIF, при которой хирург создает отверстие в боковой части позвоночника. Это предотвращает повреждение мышц и чрезмерное смещение нервных корешков. Этот метод также позволяет лучше декомпрессировать нервные корешки, так называемый ризолиз, путем удаления фасеточных суставов и облегчения удаления дегенерированного диска. TLIF специально показан для рецидивирующей грыжи диска и стеноза отверстия (сокращение пространства канала спинного мозга).
Передний поясничный слияния тела (ALIF)
Переднее слияние поясничного отдела тела достигается путем доступа к позвоночнику из брюшной полости (лапаротомия) или через боковую часть живота (люмботомия). Эти подходы снижают риск повреждения нервов, но требуют осторожности, чтобы избежать травм сосудов, включая аорту, кишечник или другие органы (селезенку). После удаления диска (дисков) пространство между позвонками заполняется костным трансплантатом, металлической или пластиковой прокладкой. Частым является использование металлической клетки, заполненной костным трансплантатом. Впоследствии металлические стержни в сочетании с пластинами и винтами размещаются сзади для слияния соседних позвонков.
Костный трансплантат
Аутологичная кость взята из подвздошного гребня таза
Чтобы ускорить заживление кости и улучшить стабильность позвоночника, после дискэктомии прививают различные типы материала. Трансплантаты включают аутологичную (собственная кость пациента) или гетерологичную (трупную) кость, цемент и другие биологические вещества. Традиционно аутологичный костный трансплантат берется из подвздошного гребня таза и требует дополнительной операции. Деминерализованные костные матрицы (DBM) получают из гетерологичной кости после удаления кальция. Они состоят из гелей, богатых белками, которые стимулируют восстановление костей. Керамика — это синтетический кальций / фосфатный материал с консистенцией, похожей на кость. Костные морфогенные белки являются факторами роста с мощной стимулирующей активностью для формирования костей.
Искусственная замена диска в поясничном отделе позвоночника
В последнее время операция по замене межпозвонкового диска стала популярной у отдельных пациентов, за исключением пациентов с более чем двумя патологическими дисками, ожирением, предыдущей операцией на позвоночнике, повреждением фасеточного отдела позвоночника, повреждением нерва и сколиозом. Искусственные диски — это механические устройства различной формы, используемые для замены дегенерированного межпозвонкового диска. Материалы включают металлы (титановый сплав, кобальт хром) и пластик медицинского класса (полиэтилен), часто используемые в комбинации. Эта технология была доступна в Европе, США и России уже более десяти лет с постоянным развитием. Искусственный диск вставляется в поясничный отдел позвоночника с передним хирургическим доступом со стороны живота. На следующий день после операции пациенту рекомендуется ходить, но избегать разгибания позвоночника.
Передняя шейная дискэктомия и слияние (ACDF)
Грыжа диска в шейном отделе позвоночника создает сильное давление на нервы шеи, что может вызвать серьезные неврологические симптомы. Если консервативное лечение оказывается безуспешным, операция направлена на декомпрессию защемленных нервов путем удаления грыжи межпозвоночного диска, фрагментов кости и, возможно, растущих мягких тканей (например, раковых метастазов). Дополнительное слияние и замена диска могут быть выполнены в сочетании с дискэктомией. Эти методы могут быть применены к различным патологиям шеи, таким как перелом, радикулопатия шейки матки и нестабильность. Передняя шейная дискэктомия с последующим межпозвонковым слиянием является наиболее частым видом хирургического вмешательства при патологии шейных дисков. Доступ к шейному отделу позвоночника осуществляется через разрез на передней стороне шеи, параллельно позвоночнику. После удаления грыжи или дегенерированного диска хирург вставляет материал для замены, чтобы получить нормальное анатомическое расстояние и соединяет позвонки над и под патологическим диском. Это включает в себя клетку, заполненную аутологичным (подвздошный покой) или гетерологичным костным трансплантатом. Слияние двух или более позвонков может быть достигнуто, и, кроме того, пластины и винты часто используются в многоуровневых слияниях.
Задняя шейная ламино-фораминотомия
Ламино-фораминотомия означает небольшую ламинэктомию с хирургическим открытием отверстия (или фораминотомию, из которой выходят нервы спинного мозга. В этой операции шейный отдел позвоночника осуществляется с задней стороны шеи. Разрез приблизительно 4-5 см. выполняется по средней линии вдоль позвоночника, а мышцы и нервы мягко сдвигаются в сторону. Пластина позвонков иссекается для снятия давления на нервные корешки. Ламино-фораминотомия может происходить без дисэктомии или межпозвонкового слияния. Это облегчает восстановление после операции.
Минимальная / менее инвазивная хирургия позвоночника (MISS / LISS)
Клетка, заполненная костным материалом, вставлена для замены резецированного позвоночного отдела.
Минимальная инвазивная хирургия позвоночника требует небольшого разреза
Минимальная или менее инвазивная хирургия позвоночника была разработана в 1990-х годах в качестве альтернативы открытой хирургии, чтобы уменьшить повреждение мышц, окружающих колонку, и уменьшить размер разреза. Эта техника уменьшает кровотечение, длительность пребывания пациентов в стационаре и способствует выздоровлению. MISS включает в себя ряд методов, обычно выполняемых опытными хирургами, которые полагаются на сложные инструменты. Через небольшой разрез хирург вставляет ретрактор, чтобы отодвинуть мягкие ткани и достичь позвоночника. Хирургические инструменты длинные и тонкие, специально изготовленные для установки в ретрактор. Используя этот канал, хирург извлекает фрагменты поврежденного диска или кости, вставляет имплантаты и выполняет слияние позвонков. Из-за ограниченного обзора хирургической области для съемки рентгеновских снимков позвоночника в реальном времени, которые отображаются на экране, используется флюороскоп. Микроскоп часто используется для увеличения изображения операционного поля. После завершения микродискэктомии ретрактор удаляется, и мышцам разрешается вернуться в свое положение. MISS применяется для ряда процедур позвоночника в модифицированных формах, включая дискэктомию, слияние поясничного или грудного отдела позвоночника и реконструкцию позвонков после травмы или опухолевого / метастатического роста.
Реабилитация
Реабилитация во время консервативного лечения грыжи межпозвонкового диска включает в себя:
- Массаж / манипуляции с мягкими тканями
- Ультразвук
- Постуральная фиксация и постуральная поддержка (подушки) для поддержания оптимального положения плеч, шеи и поясничного отдела позвоночника и стимулирования выравнивания позвоночника, чтобы избежать дальнейшего повреждения и повторного выпадения диска
- Вытяжение позвоночника
- Шейный воротник
- Сухая игла
- Физические упражнения (например, клинический пилатес) для изменения положения диска, улучшения силы, стабильности ядра, гибкости и осанки
- Обучение по ежедневной модификации деятельности
- Эргономичные советы по сидению, наклону, ношению веса
- Постепенное возвращение к напряженной программе деятельности
Послеоперационное восстановление и реабилитация
Пребывание в стационаре после PLIF, TLIF, ALIF и ACDF обычно довольно короткое (несколько дней) или даже всего один день. После дискэктомии шейного отдела позвоночника без сращения кости шейный бандаж носят месяцами, чтобы обеспечить заживление кости. В случае слияния с металлическими инструментами стабильность позвоночника такова, что использование скобок не является необходимым. Пациент может возобновить нормальную деятельность, обращая внимание на то, чтобы не перенапрягаться и не увеличивать нагрузку на позвоночник. Реабилитация обычно начинается через месяц после операции с постепенным шагом упражнений, поддерживаемых противовоспалительным лечением.
Общее физическое состояние обеспечивается ходьбой и ездой на велосипеде с последующими специальными упражнениями для укрепления мышц шейного и грудного отдела позвоночника.
MISS значительно сокращает пребывание в клинике и время выздоровления.
После операции пациенты остаются в клинике максимум неделю, если не возникает осложнений. Сохраняя целостность мышц позвоночника и других мягких тканей, боль сводится к минимуму.
Физиотерапию можно начинать раньше, ускоряя общее самочувствие пациента. При сращении позвоночника пациенту может потребоваться более длительное выздоровление, прежде чем начинать напряженную физическую активность. Крайне важно поддерживать правильное положение позвоночника в течение нескольких месяцев, пока не заживут позвонки. Ходьба и другие умеренные действия разрешены.
Профилактика
Правильная осанка с легкими упражнениями на спине имеет решающее значение для предотвращения грыжи диска
Изменения в образе жизни и технике пациентов во время физической активности необходимы для предотвращения грыжи позвоночника. Во-первых, поддержание физического состояния укрепит мышцы позвоночника и снизит давление на позвонки, диски и связки. Сидение, поднятие тяжестей, сгибание и скручивание должны выполняться в правильной позе (например, удерживая прямой позвоночник и согнутые колени). Рекомендуется избегать подъёма тяжестей, наклонов вперёд, носить тяжелые сумки, снижать лишний вес и бросать курить, чтобы улучшить здоровье позвоночника и предотвратить повторяющиеся проблемы.
Диагностика грыжи передней брюшной стенки
Клиническая симптоматика
У подавляющего числа пациентов диагностика наружных брюшных грыж не представляет особых трудностей. Основной симптом заболевания — наличие опухолевидного образования, которое изменяет свои размеры под влиянием различных факторов. Оно увеличивается в вертикальном положении пациента, при кашле и натуживании, а в горизонтальном положении уменьшается или даже совсем перестаёт определяться. Быстрое изменение размеров вплоть до полного исчезновения позволяет отличить грыжевое выпячивание от иных опухолевидных образований, размеры которых во время осмотра постоянны.При пальпации неосложнённая грыжа безболезненна, имеет мягкоэластическую консистенцию и обычно свободно вправляется в брюшную полость в горизонтальном положении пациента. После вправления грыжевого содержимого удаётся определить дефект в брюшной стенке — грыжевые ворота. Классическим признаком любых форм грыж, за исключением ущемлённых, служит положительный симптом кашлевого толчка. При покашливании пациента пальцы врача ощущают толчки органа, выходящего в грыжевой мешок.
Определённые трудности в диагностике возникают в начальной стадии заболевания, когда ещё не образовалось заметное на глаз выпячивание. В этот период пациент ощущает умеренные тянущие боли в области формирующейся грыжи. Боли обычно возникают при поднятии тяжести, кашле или натуживании во время дефекации или мочеиспускания. При пальпации обычно удаётся определить дефект брюшной стенки, через который при покашливании или натуживании пациента выходит небольшое опухолевидное образование. В случае затруднений клинической диагностики используют специальные методы исследования.
Инструментальная диагностика
Современная инструментальная диагностика больных с грыжевыми образованиями включает комплекс рентгенологических, ультразвуковых и эндоскопических методов исследования, а также выполнение ряда функциональных проб. Их проводят как для уточнения диагноза, так и для выявления сочетанной патологии органов брюшной полости и сопутствующей сердечно-лёгочной патологии.Наиболее информативным методом рентгенологической диагностики грыж передней брюшной стенки — рентгеновская КТ. Её применение позволяет решать различные практические задачи — диагностировать грыжевое выпячивание, оценивать характер грыжевого содержимого и размеры грыжевых ворот, проводить дифференциальную диагностику грыж с другими патологическими образованиями, оценивать состояние тканей передней брюшной стенки. Кроме решения диагностических задач, КТ позволяет определить соотношение объёма грыжевого содержимого к общему объёму брюшной полости пациента, что необходимо учитывать при выборе метода пластики и прогнозирования вероятности развития компартмент-синдрома в раннем послеоперационном периоде.
УЗИ — высокоинформативный метод инструментального обследования пациентов с различными видами грыж. Его проведение по своей информативности во многих клинических ситуациях существенно не уступает КТ и позволяет решать аналогичные диагностические задачи. Кроме того, применение допплеровских режимов ультразвукового сканирования позволяет регистрировать различные функциональные и органические изменения органного кровотока, наличие которых может накладывать свой отпечаток на течение раннего послеоперационного периода, в особенности на фоне повышения внутрибрюшного давления после выполнения пластики передней брюшной стенки.
Из рентгеноконтрастных методов исследования в диагностике грыжевых образований наибольшее распространение получила перитонеорентгенография. При её выполнении водорастворимый рентгеноконтрастный препарат вводят в брюшную полость, после чего с помощью ряда технических приёмов (натуживание, надавливание рукой в гипогастрии) добиваются равномерного распределения препарата в различных отделах паховых и подвздошных областей. Применение перитонеорентгенографии позволяет добиться высокой точности в выявлении грыжевых образований нижней части передней брюшной стенки, в определении вида (бедренная, паховая или запирательного канала) и типа (прямая или косая паховая, скользящая паховая) грыжи, степени разрушения задней стенки пахового канала, а также с высокой точностью диагностировать рецидив заболевания. Кроме того, этот метод даёт возможность дифференциальной диагностики ряда таких чрезвычайно схожих с симптомами паховой грыжи клинико-морфологических синдромов, как пубалгия, спортивные паховые боли и расширение входа в бедренный канал. Основными отрицательными моментами перитонеорентгенографии, ограничивающими её применение, служит инвазивность самой манипуляции и возможные аллергические реакции на введение рентгеноконтрастных препаратов в брюшную полость.
Эндоскопические исследования у пациентов с грыжевыми образованиями в основном применяют для выявления сопутствующей патологии органов брюшной полости, коррекцию которой необходимо проводить при выполнении симультанных хирургических вмешательств. И только в наиболее трудных для диагностики наблюдениях прибегают к выполнению диагностической лапароскопии для дифференцирования грыжи от других заболеваний органов брюшной полости.
Один из обязательных методов инструментальной диагностики больных с грыжевыми образованиями больших размеров — спирометрия, выполнение которой позволяет дать оценку функции внешнего дыхания пациента. Спирометрия позволяет оценить вентиляционную способность лёгких, провести измерение минутного объёма дыхания, выполнить анализ изменений скорости потоков воздуха в различных отделах дыхательных путей при выполнении манёвра форсированного дыхания. Оценка функции внешнего дыхания пациента позволяет дать оценку уровня бронхиальной проходимости и провести индивидуальный подбор наиболее подходящего вида пластики передней брюшной стенки и метода анестезии.
B.C. Савельев, Н.А. Кузнецов, С.В. Харитонов
Межпозвоночная грыжа — причины, симптомы, диагностика и лечение

Межпозвоночная грыжа — одно из следствий остеохондроза, представляющее собой выпячивание межпозвонкового диска между телами позвонков. Манифестирует болями, тоническим мышечным напряжением и ограничением движений в пораженном участке позвоночника. Может приводить к сдавлению спинальных корешков, сосудов и спинного мозга. Визуализируется при помощи КТ, МРТ или контрастной миелографии. Лечение преимущественно консервативное (медикаментозное, ЛФК, массаж, тракционная терапия). Операции по удалению дисков (дискэктомия, эндоскопическая дискэктомия) проводятся по строгим показаниям и могут повлечь за собой тяжелые осложнения.
Общие сведения
Всего в позвоночном столбе находится 24 межпозвонковых диска. Они имеют разный размер: наиболее маленький — у дисков шейного отдела, а наиболее большой — у поясничных дисков. Во всех отделах диски характеризуются однотипным строением: пульпозное ядро, окруженное фиброзным кольцом. Ядро на 90% состоит из воды, его консистенция напоминает гель. Фиброзное кольцо сформировано проходящими в различных направлениях волокнами. Вместе компоненты диска обуславливают его эластичность, упругость, устойчивость к скручиванию и сгибанию. Межпозвонковые диски обеспечивают подвижные соединения между телами позвонков и амортизацию позвоночника.
Межпозвонковый (межпозвоночный) диск в норме располагается строго между телами двух смежных позвонков. Когда он выходит за пределы этого пространства, говорят о межпозвоночной грыже. Наиболее часто грыжи формируются в поясничном отделе, ведь он несет основную нагрузку при движениях и подъеме тяжестей. На втором месте по частоте образования грыж находится шейный отдел, в котором осуществляются сложные движения большого объема (скручивание, сгибание). Возраст пациентов, у которых диагностирована межпозвоночная грыжа, обычно колеблется в пределах 30-50 лет. При прогрессировании межпозвоночная грыжа может стать причиной ряда серьезных следствий, ивалидизирующих больного. В связи с этим ее своевременное выявление и диагностика являются актуальными задачами практической вертебрологии и неврологии.
Межпозвоночная грыжа
Причины межпозвоночной грыжи
Основным фактором развития грыж выступает остеохондроз позвоночника. В результате происходящих при остеохондрозе дегенеративно-дистрофических изменений межпозвонковый диск теряет воду и утрачивает свою эластичность. Высота диска уменьшается, он с трудом выдерживает оказываемое на него давление позвонков и легко травмируется при чрезмерных физических нагрузках. В такой ситуации под действием различных неблагоприятных факторов происходит смещение части диска за пределы пространства между позвонками. Начинает формироваться межпозвоночная грыжа.
Более ранее развитие остеохондроза наблюдается у лиц с аномалиями развития позвоночника (клиновидными позвонками, люмбализацией, слиянием позвонков, синдромом Клиппеля-Фейля и др.), дисметаболическими заболеваниями (сахарным диабетом, гипотиреозом), перенесенными ранее травмами позвоночника (переломом позвоночника, позвоночно-спинномозговой травмой). Причиной раннего остеохондроза могут являться аномалии развития, приводящие к неравномерной нагрузке на позвоночный столб (например, дисплазия тазобедренного сустава). Провоцирующими формирование грыжи факторами выступают подъем тяжести, ушиб позвоночника, вибрация, резкие движения, длительное пребывание в позе сидя (у автомобилистов, работающих за компьютером лиц и т. п.), ожирение, неправильная нагрузка на позвоночный столб вследствие кифоза, лордоза и других видов искривления позвоночника, при нарушении осанки и работе в неудобной позе.
Этапы формирования межпозвоночной грыжи
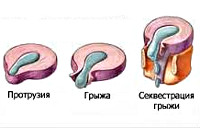
- На начальном этапе происходит незначительное смещение диска до 2-3 мм, именуемое пролапсом диска.
- Дальнейшее смещение (на 4 мм и более) обозначается термином протрузия диска. При этом пульпозное ядро смещается, но располагается в пределах фиброзного кольца. Клинически манифестируют симптомы раздражения расположенного рядом спинномозгового корешка.
- Дальнейшее прогрессирование межпозвоночной грыжи приводит к трещине или расслоению фиброзной капсулы диска и выпадению пульпозного ядра за ее пределы. Это состояние называется экструзия диска. На данном этапе межпозвоночная грыжа может передавливать спинальный корешок и кровоснабжающий его сосуд, обуславливая радикулопатию и радикуломиелоишемию — корешковый синдром с симптомами выпадения неврологических функций.
- Стадия, на которой выпавшее пульпозное ядро свисает как капля за пределами межпозвонковой щели, обозначается как секвестрация диска. Как правило, она приводит к разрыву фиброзной капсулы и полному истечению ядра. На стадии экструзии и секвестрации межпозвоночная грыжа достигает таких размеров, что может вызвать сдавление спинного мозга с развитием компрессионной миелопатии.
Симптомы межпозвоночной грыжи
В начале своего формирования грыжа межпозвонкового диска зачастую имеет латентное течение. Затем появляются боли в том отделе позвоночника, где локализуется грыжа. Первоначально боли носят тупой транзиторный характер, усиливаются при статической и динамической нагрузке, полностью проходят в положении лежа. Пациент старается щадить больную зону позвоночного столба, ограничивая движения в ней. Параллельно с болевым синдромом развивается мышечно-тоническое напряжение на соответствующем участке паравертебральной области.
По мере увеличения грыжевого выпячивания отмечается нарастание болевого и мышечно-тонического синдромов, ограничение движений. Боль принимает постоянный характер, может сохраняться в положении лежа. Мышечное напряжение более выражено со стороны расположения грыжи и может провоцировать перекос позвоночника, что создает дополнительную нагрузку на него и усугубляет клинические проявления. При дальнейшем прогрессировании грыжи межпозвонкового диска развиваются осложнения. В ряде случаев грыжа имеет субклиническое течение и манифестирует только при возникновении последних.
Межпозвоночная грыжа может иметь ряд клинических особенностей в зависимости от отдела позвоночника, в котором она локализуется:
Осложнения межпозвоночной грыжи
Корешковый синдром возникает при воздействии грыжи на расположенный рядом с ней спинномозговой нерв. Корешковый синдром может иметь этапное развитие: вначале наблюдаются симптомы раздражения корешка, а затем выпадение его функций. В первом случае характерен интенсивный болевой синдром, описываемый пациентами как «прострел» или «удар электрическим током», провоцируемый движениями в пораженном отделе позвоночника. В зоне иннервации корешка отмечаются парестезии. Выпадение функций корешка приводит к появлению в области его иннервации мышечной слабости и гипотонии, понижения чувствительности. Со временем развивается вялый парез с мышечными атрофиями, угасанием сухожильных рефлексов и трофическими расстройствами.
Дискогенная миелопатия формируется, когда образовавшаяся грыжа вызывает сужение позвоночного канала и сдавление спинномозгового вещества. В первую очередь страдает двигательная функция. На уровне поражения развивается периферический парез. Затем присоединяется выпадение чувствительности и сенситивная атаксия. При грыже поясничного отдела возможны тазовые расстройства. Как правило, вначале проявления миелопатии носят односторонний характер. Без проведения соответствующего лечения возникающие в спинном мозге изменения становятся необратимыми, и сформировавшийся неврологический дефицит не подлежит обратному развитию.
Синдром позвоночной артерии возникает, если грыжа шейного отдела сдавливает проходящую вдоль боковой поверхности тел позвонков позвоночную артерию. Проявляется головокружениями, вестибулярной атаксией, ушным шумом, транзиторными скотомами и фотопсиями, обмороками. Может служить причиной преходящих нарушений мозгового кровообращения (ТИА) в вертебро-базилярном бассейне.
Диагностика межпозвоночной грыжи
Начальные проявления грыжи межпозвонкового диска малоспецифичны и сходны с клиникой неосложненного грыжей остеохондроза позвоночника. Рентгенография позвоночника позволяет диагностировать остеохондроз, искривление позвоночника, аномалии его развития и др. патологию костных структур. Однако межпозвоночная грыжа на рентгенограммах не видна. Заподозрить грыжу в таких случаях можно по упорному характеру болевого синдрома и его прогрессированию. В ходе диагностики неврологу и вертебрологу необходимо дифференцировать грыжу межпозвонкового диска от миозита, плексита, грыжи Шморля, спондилоартроза, гематомы и опухоли позвоночника.
Обнаружить грыжу позволяют томографические методики исследования — МРТ и КТ позвоночника. Причем МРТ позвоночника более информативна, поскольку дает лучшую визуализацию мягкотканных структур. При помощи МРТ удается не только «увидеть» грыжу, установить ее локализацию и стадию процесса, но и определить степень сужения позвоночного канала. При отсутствии возможности проведения томографии, для подтверждения диагноза «межпозвоночная грыжа» может применяться контрастная миелография.

МРТ ШОП. Грыжевые выпячивания дисков в с. С5-С6, С6-С7 кзади, с выраженным сужением позвоночного канала и сдавлением спинного мозга.
Межпозвоночная грыжа шейного отдела, сопровождающаяся симптоматикой сдавления позвоночной артерии, является показанием к проведению сосудистых исследований: РЭГ, УЗДГ позвоночных артерий. Обследование, как правило, проводят с функциональными пробами (повороты и наклоны головы). Пациенты с грыжей в грудном отделе, в зависимости от клинической картины, могут нуждаться в консультации кардиолога, гастроэнтеролога, пульмонолога с проведением ЭКГ, обзорной рентгенографии ОГК, гастроскопии и т. д.
Лечение межпозвоночной грыжи
Консервативная терапия
Является наиболее предпочтительной лечебной тактикой при грыже межпозвонкового диска. Она носит комплексный характер. Медикаментозная составляющая включает препараты для купирования болевого синдрома (кетопрофен, ибупрофен, диклофенак, напроксен, мелоксикам и др.), миорелаксанты для снятия мышечно-тонического синдрома (толперизона гидрохлорид), необходимые для поддержания нервной ткани витаминые комплексы (В1, В6, В12), противоотечные средства. С целью купирования интенсивного болевого синдрома применяется локальное введение кортикостероидов и местных анестетиков в виде паравертебральных блокад. В начальных стадиях эффективны хондропротекторы (хондроитинсульфат, глюкозамин и пр.).
Межпозвоночная грыжа в остром периоде является показанием для назначения УВЧ, ультрафонофореза с гидрокортизоном, электрофореза. В период реконвалесценции для восстановления паретичных мышц применяется электромиостимуляция, рефлексотерапия, грязелечение. Хороший эффект оказывает тракционная терапия, при помощи которой происходит увеличение межпозвонкового расстояния и значительное уменьшение нагрузки на пораженный диск, что обеспечивает условия для остановки прогрессирования грыжевого выпячивания, а на начальных стадиях может способствовать некоторому восстановлению диска. Мануальная терапия способна заменить вытяжение позвоночника, но, к сожалению, на практике имеет большой процент осложнений, поэтому может быть проведена только опытным мануальным терапевтом.
Важнейшая роль в лечении межпозвоночной грыжи отводится лечебной физкультуре. Специально подобранными упражнениями может достигаться и вытяжение позвоночника, и укрепление его мышечного каркаса, и улучшение кровоснабжения пораженного диска. Регулярные упражнения позволяют настолько укрепить мышцы, удерживающие позвоночник, что рецидив грыжи или ее появление в других отделах позвоночного столба практически исключаются. Хорошо дополняет ЛФК курсовое проведение массажа, а также плавание.
Хирургическое лечение
Необходимо лишь тем пациентам, у которых комплексное применение консервативной терапии оказалось безрезультатным, а имеющиеся тяжелые осложнения (некупируемый более 1-1,5 мес. болевой синдром, дискогенная миелопатия, синдром позвоночной артерии с ТИА) имеют тенденцию к прогрессированию. Учитывая возможные послеоперационные осложнения (кровотечение, повреждение или инфицирование спинного мозга, травмирование спинального корешка, развитие спинального арахноидита и др.), не следует спешить с операцией. Опыт показал, что хирургическое вмешательство действительно необходимо примерно в 10-15% случаев грыжи межпозвонкового диска. 90% пациентов успешно лечатся консервативным способом.
Целью операции может быть декомпрессия позвоночного канала или удаление грыжи. В первом случае производится ламинэктомия, во втором — открытая или эндоскопическая дискэктомия, микродискэктомия. Если в ходе вмешательства осуществляется полное удаление диска (дискэктомия), то для стабилизации позвоночника выполняется установка B-Twin-импланта или фиксация позвоночника. Новыми способами хирургического лечения являются лазерная вапоризация, внутридисковая электротермальная терапия. В послеоперационном периоде важнейшим является постепенное наращивание двигательной нагрузки с анатомически правильным выполнением всех движений. В восстановительном периоде обязательно ЛФК.
Прогноз при межпозвоночной грыже
Примерно у половины пациентов при адекватной консервативной терапии уже через месяц межпозвоночная грыжа перестает о себе напоминать. В других случаях для этого необходим более длительный период, варьирующий от 2 до 6 мес., а для полного восстановления может потребоваться до 2 лет. В «идеальном» варианте выпавшее пульпозное ядро рассасывается за счет процессов резорбции, и межпозвоночная грыжа уменьшается в размере. Примерно в трети случаев этот процесс занимает около года, но может продолжаться до 5-7 лет. Неблагоприятный прогноз возникает в случаях длительно существующей миелопатии. В таких условиях неврологический дефицит сохраняется даже после оперативного удаления грыжи и приводит к инвалидизации пациентов.
Профилактика
Поскольку в большинстве случаев межпозвоночная грыжа — это следствие неправильных нагрузок на позвоночник, то ее основная профилактика состоит в обеспечении адекватного функционирования позвоночного столба. Полезны активные движения, плавание, регулярная гимнастика для укрепления мышц. Необходимо избегать неправильного положения позвоночника (сутулость, гиперлордоз и т. п.), поднятия чрезмерных тяжестей, длительного вынужденного положения, набора избыточного веса.
Грыжа, ее диагностика и лечение (стр. 1 из 2)
Министерство образования Российской Федерации
Пензенский Государственный Университет
Медицинский Институт
Кафедра Хирургии
Зав. кафедрой д.м.н., ——————-
Доклад
на тему:
«Грыжа, ее диагностика и лечение»
Выполнила: студентка V курса ———-
—————-
Проверил: к.м.н., доцент ————-
Пенза
2008
План
Введение
1. Патофизиология
2. Клиническая характеристика
3. Диагностика
4. Лечение
Литература
ВВЕДЕНИЕ
Грыжи являются одним из наиболее распространенных хирургических заболеваний и встречаются в нашей стране у 7-8% мужчин и у 2,5-3% женщин (т.е. у 1,5 млн. человек в России). Причем грыжевое выпячивание может появиться в любом возрасте, как у новорожденного, так и у пожилого человека.
Грыжа классически определяется как проникновение любого окруженного брюшиной органа через врожденное или приобретенное отверстие в другую полость. Это классическое определение не охватывает все виды грыж. Оно не включает, например, внутренние грыжи, сальниковые грыжи, грыжи предбрюшинного жира или травматические грыжи различных органов. В брюшной стенке каждого человека уже с момента рождения имеются «слабые» или неполноценные места (паховый канал, пупок, апоневроз белой линии живота), через которые при определенном стечении обстоятельств под кожу могут выпячиваться внутренние органы, и появляется грыжа. Таким образом, основной причиной грыжи является существование патологически возникшего или патологически расширившегося отверстия в брюшной стенке (грыжевые ворота).
Наружными называются видимые или пальпируемые грыжи. К ним относятся бедренные, паховые, пупочные и рубцовые грыжи.
К внутренним относятся грыжи, возникающие в пределах ограниченной полости тела (как и орган, в котором происходит грыжеобразование). Примером могут служить диафрагмальные грыжи (как врожденные, так и приобретенные), грыжи, возникающие при проникновении через отверстие Winslow в сальниковую сумку или образующиеся при проникновении органа через разрывы в сальнике или брыжейке.
Грыжи рубца выявляются послеоперационным осложнением и возникают при проникновении органа через раневое отверстие. Это приобретенные грыжи.
Вправляемыми называют грыжи, при которых орган может быть возвращен в нормальное анатомическое положение без хирургического вмешательства (простыми манипуляциями).
К невправляемым, или ущемленным, грыжам относятся грыжи, при которых вправление невозможно без хирургического вмешательства. Ущемление может быть острым или хроническим. Возможность ущемления возрастает, если грыжа сочетается с заболеванием, приводящим к повышению внутрибрюшного давления (например, астма, хроническое обструктивное заболевание легких, доброкачественная гипертрофия предстательной железы, простатит и опухоли толстой или прямой кишки, которые вызывают обструкцию и запор). Все эти состояния могут обусловить повышение внутрибрюшного давления из-за напряжения при дыхании, мочеиспускании или дефекации.
Ущемление более вероятно при небольших размерах грыжевого окна и большом объеме содержимого грыжи. Это касается любой локализации грыжи; по мере увеличения окна возможность ущемления уменьшается. При возникновении и прогрессировании отека вправление грыжи еще более затрудняется. Возможно нарушение кровоснабжения.
В тех случаях, когда грыжа сопровождается нарушением кровоснабжения (венозным или артериальным), говорят о странгуляции. При прогрессировании нарушения кровоснабжения возможно возникновение гангрены. Хотя, по определению, все странгуляционные грыжи являются ущемленными, не всякая ущемленная грыжа является странгуляционной. Странгуляционные грыжи нуждаются в хирургическом лечении. Не все ущемленные грыжи требуют оперативного вмешательства. В большинстве случаев хроническое ущемление не приводит к странгуляции и немедленная хирургическая помощь не является обязательной.
Странгуляция и ущемление могут наблюдаться как при наружных, так и при внутренних грыжах.
1. ПАТОФИЗИОЛОГИЯ
Прямая паховая грыжа. Прямая паховая грыжа проникает через треугольник Гессельбаха, ограниченный паховой связкой, внутренним сосудистым пучком желудка и латеральным краем прямой мышцы живота. Этот тип грыж очень редко ущемляется.
Непрямая паховая грыжа. Непрямая паховая грыжа возникает при прохождении содержимого вниз по паховому каналу и располагается латерально по отношению к внутренним сосудам желудка. Ущемление такой грыжи происходит достаточно часто. Хотя грыжи этого типа чаще возникают у мужчин в связи с особенностями эмбриологического развития яичек, они наблюдаются и у женщин.
Бедренная грыжа. Бедренная грыжа возникает при прохождении содержимого под паховой связкой в бедренный канал. Она наиболее часто встречается у женщин ввиду особенностей строения малого таза. Бедренные грыжи часто сочетаются с односторонними паховыми грыжами. В целом среди населения наиболее распространенной является паховая грыжа. Бедренные грыжи часто не диагностируются у детей, поскольку они не характерны для этой возрастной группы.
Грыжа, проходящая над эпигастральными сосудами через полулунную линию, называется грыжей спигелиевой линии.
Двусторонние паховые грыжи описывают как парные грыжи; сочетание на одной стороне прямой и непрямой паховых грыж называется «панталонным». В том случае, когда независимо от анатомической локализации грыжи одна из стенок грыжевого мешка представлена вовлеченным органом, говорят о скользящей грыже. Различают скользящие паховые и диафрагмальные грыжи. При рихтеровской грыже ущемление или странгуляция поражает только стенку органа.
Хотя в возникновении грыж важное место отводится различным этиологическим факторам, в большинстве случаев они полиэтиологичны. Врожденные дефекты и наследственность имеют значение при непрямых грыжах, наблюдающихся при рождении. Как правило, отмечается недоразвитие части брюшной стенки. Персистирование processusvaginalisperitonei в паховом канале с достаточно большими грыжевыми воротами может быть врожденным. Аналогично этому врожденной бывает генерализованная слабость соединительной ткани.
Частота возникновения прямой паховой грыжи повышается с возрастом; у детей такие грыжи наблюдаются редко. Напротив, непрямые грыжи чаще встречаются у детей.
Медленное и хроническое повышение внутрибрюшного давления является основным фактором развития приобретенных грыж и провоцирующим фактором при непрямых грыжах, несмотря на существование врожденного грыжевого мешка.
Пупочные грыжи. Хотя у новорожденных часто наблюдается дефект пупочного кольца, он обычно закрывается ко второму году жизни. Частота пупочных грыж возрастает у тучных больных (особенно у пожилых), возможно, в связи с повышением внутрибрюшного давления. Достаточно часто такие грыжи встречаются у больных с длительным и выраженным асцитом. Важную роль в их развитии играет беременность. Пупочные грыжи могут ущемляться, особенно при небольших размерах дефекта и большом объеме содержимого.
2. КЛИНИЧЕСКАЯ ХАРАКТЕРИСТИКА
Большинство грыж развивается бессимптомно и выявляется при обычном осмотре либо случайно, либо самим больным. Слабо выраженные симптомы, такие как ощущение «потягивания» или выбухание в паху, могут быть единственным проявлением. При остром ущемлении боль возникает внезапно. При странгуляции имеются симптомы интоксикации с признаками кишечной непроходимости или перфорации. Наиболее частые жалобы — болезненность и ощущение выбухания.
У пациентов с ущемленной грыжей в анамнезе часто имеются указания на наличие грыжи. Больной, будучи не в состоянии самостоятельно вправить грыжу, обращается за медицинской помощью. При остром ущемлении отмечаются болезненность и напряженность; они могут сопровождаться тошнотой и рвотой, если возникает частичная или полная непроходимость. Болезненность связана с воспалением стенки кишки или сальника и окружающих тканей. В США ущемленные грыжи являются второй по частоте причиной кишечной непроходимости после постоперационных спаек.
Первые симптомы, обусловленные тракцией части тонкой кишки или сальника, могут определяться в эпигастрии. Если ущемляется только часть кишечной стенки (рихтеровская грыжа), то странгуляция может возникать без признаков и симптомов обструкции.
При осмотре обнаруживается аномальная припухлость. При наличии ущемления припухлость болезненна. Ее плотность варьирует в зависимости от содержимого грыжевого мешка.
При наличии ущемления часто наблюдаются тахикардия и небольшое повышение температуры. Неустраненное ущемление и странгуляция могут привести к кишечной непроходимости, перфорации, образованию абсцесса или к перитониту и септическому шоку.
Паховые грыжи необходимо дифференцировать от болезненных лимфатических узлов и гидроцеле. Лимфоузлы, как правило, бывают подвижными, твердыми и многочисленными. Гидроцеле выявляется при трансиллюминации, напряженность и болезненность отсутствуют. Ущемленные грыжи не трансиллюминируются и болезненны. При наличии кишки в грыжевом мешке могут прослушиваться кишечные шумы, и определяется перистальтика. Ущемленная грыжа может затруднять вращение яичка.
При остром ущемлении определяется некоторое повышение числа лейкоцитов со сдвигом формулы влево. Отражением дегидратации и интоксикации являются электролитные аномалии и подъем уровня мочевины крови. У пожилых больных лабораторные показатели ненадежны и могут не отражать клиническое состояние.
Наличие свободного воздуха под диафрагмой, которое может быть обусловлено перфорацией или омертвлением кишки, определяется на рентгенограммах грудной клетки (в положении стоя). Для выявления кишечной обструкции следует получить снимки (в положении больного лежа и стоя) органов брюшной полости, включая паховую область. Петли кишечника могут быть видны в грыжевой сумке.
Послеоперационная грыжа — причины, симптомы, диагностика и лечение
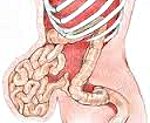
Послеоперационная грыжа характеризуется выходом внутренних органов (кишечника, большого сальника) через дефекты в области хирургического рубца за пределы брюшной стенки. Послеоперационная грыжа определяется в виде опухолевидного выпячивания в зоне послеоперационного рубца, сопровождается болью в животе, при ущемлении — тошнотой, рвотой, отсутствием стула и отхождения газов. Диагностика послеоперационной грыжи включает осмотр хирурга, выполнение рентгенографии желудка, ЭГДС, герниографии, УЗИ брюшной полости и грыжевого выпячивания, КТ органов брюшной полости. Выявление послеоперационной грыжи требует проведения герниопластики с использованием местных тканей или синтетических протезов.
Общие сведения
Послеоперационные грыжи (рубцовые грыжи, грыжи рубца, вентральные грыжи) развиваются в ранние или отдаленные сроки после операций. Частота образования послеоперационных грыж после вмешательств на брюшной полости в оперативной гастроэнтерологии составляет 6-10%. Среди других грыж брюшной полости на долю послеоперационных дефектов приходится до 20–22%.
Послеоперационные грыжи появляются в тех анатомических областях, где проводились типовые операционные разрезы, обеспечивающие доступ к органам брюшной полости: в области белой линии живота (после верхней или нижней срединной лапаротомии), правой подвздошной области (после операций на слепой кишке, аппендэктомии), области пупка, правом подреберье (после холецистэктомии, резекции печени), левом подреберье (после операций на селезенке), боковой поясничной области (после операций на почках и мочеточниках), надлобковой области (после гинекологических и урологических операций).

Послеоперационная грыжа
Причины
В большинстве случаев послеоперационной грыжей осложняются хирургические вмешательства, проводимые в экстренном порядке. Такие ситуации исключают возможность проведения адекватной предоперационной подготовки органов ЖКТ, что после операции приводит к нарушению моторики кишечника (метеоризму, замедлению пассажа кишечных масс), повышению внутрибрюшного давления, ухудшению дыхательной функции, кашлю и в итоге – к ухудшению условий для формирования послеоперационного рубца.
Определенную роль в образовании послеоперационной грыжи играют дефекты операционной техники и послеоперационные осложнения – использование некачественного шовного материала, чрезмерное натяжение местных тканей, воспаление, гематомы, нагноение, расхождение швов. Часто послеоперационные грыжи формируются после длительной тампонады или дренирования брюшной полости.
Послеоперационные грыжи нередко образуются при нарушениях режима самим пациентом: повышенной физической нагрузке после операции, несоблюдении рекомендуемой диеты, отказе от ношения бандажа и др. Появление послеоперационных грыж нередко связано с общей ослабленностью, рвотой, развитием пневмонии или бронхита в послеоперационном периоде, запорами, беременностью и родами, ожирением, сахарным диабетом, системными заболеваниями, сопровождающимися изменением структуры соединительной ткани.
Послеоперационными грыжами могут осложняться практически любые операции на брюшной полости. Наиболее часто послеоперационные грыжи образуются после операций по поводу прободной язвы желудка, калькулезного холецистита, аппендицита, кишечной непроходимости, перитонита, пупочной грыжи или грыжи белой линии живота, кисты яичника, миомы матки, проникающих ранений брюшной полости и др.
Классификация
По анатомотопографическому делению в хирургии различают медиальные послеоперационные грыжи (срединные, верхние срединные и нижние срединные) и латеральные (верхние боковые, нижние боковые – лево- и правосторонние). По величине послеоперационного дефекта грыжи могут быть малыми (не изменяющими конфигурацию живота), средними (занимающими часть отдельной области брюшной стенки), обширными (занимающими отдельную область брюшной стенки), гигантскими (занимающими 2-3 и более областей).
Также послеоперационные грыжи делятся на вправимые и невправимые, одно- и многокамерные. Отдельно рассматриваются рецидивные послеоперационные грыжи, в т. ч. и многократно рецидивирующие. Все обозначенные критерии учитываются при выборе способов устранения послеоперационных грыж.
Симптомы послеоперационной грыжи
Основным проявлением грыжи служит появление выпячивания по линии послеоперационного рубца и по его сторонам. На ранних стадиях послеоперационные грыжи являются вправимыми и не доставляют болевых ощущений. Болезненность и увеличение опухолевидного выпячивания появляется при резких движениях, натуживании, подъеме тяжестей. При этом в горизонтальном положении грыжа уменьшается или легко вправляется.
В дальнейшем боль в животе становится постоянной, иногда приобретает схваткообразный характер. Среди других симптомов послеоперационной грыжи отмечаются вздутие кишечника, запоры, отрыжка, тошнота, снижение активности. При грыжах, расположенных над лобком, могут отмечаться дизурические расстройства. В области грыжевого выпячивания на передней брюшной стенке развивается раздражение и воспалительные изменения кожи.
Послеоперационные грыжи могут осложняться копростазом, ущемлением, перфорацией, частичной или полной спаечной кишечной непроходимостью. При осложненном развитии послеоперационной грыжи отмечается быстрое нарастание боли в животе; появляются тошнота и рвота, кровь в испражнениях или задержка стула и газов. Грыжевое выпячивание становится невправимым в положении лежа на спине.
Диагностика послеоперационной грыжи
При осмотре грыжа определяется как несимметричное выбухание в области послеоперационного рубца. В вертикальном положении, при натуживании пациента или покашливании размеры опухолевидного выпячивания увеличиваются. Иногда через растянутый и истонченный рубец определяется перистальтика кишечных петель, шум плеска и урчание.
С помощью УЗИ брюшной полости и грыжевого выпячивания удается получить данные о форме и размерах грыжи, наличии или отсутствии спаечных процессов в брюшной полости, изменений в мышечно-апоневротических структурах брюшной стенки и др.
В процессе комплексного рентгенологического обследования (обзорная рентгенография брюшной полости, рентгенография желудка, рентгенография пассажа бария по кишечнику, ирригоскопия, герниография) уточняется функциональное состояние ЖКТ, отношение внутренних органов к послеоперационной грыже, наличие спаек. Для уточнения необходимых параметров послеоперационной грыжи и определения методов ее устранения может потребоваться проведение МСКТ или МРТ органов брюшной полости, эзофагогастродуоденоскопии, колоноскопии.
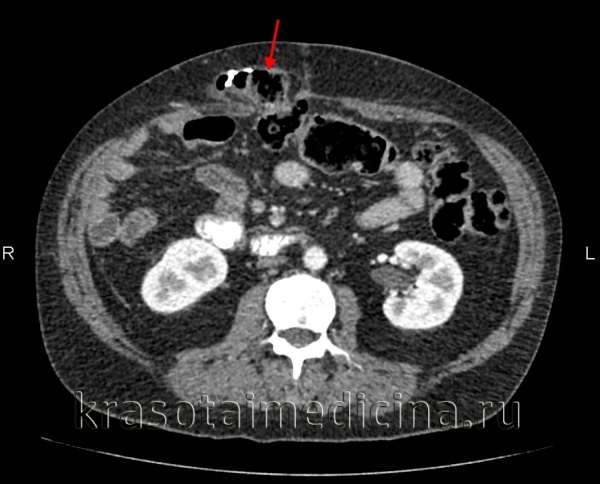
КТ органов брюшной полости. Постоперационная инцизионная грыжа передней брюшной стенки справа, содержащая часть толстой кишки
Лечение послеоперационной грыжи
Консервативная тактика при послеоперационных грыжах допустима только в случае наличия весомых противопоказаний к хирургическому вмешательству. В этих ситуациях рекомендуется соблюдение диеты, исключение физических нагрузок, борьба с запорами, ношение поддерживающего бандажа.
Радикальное избавление от послеоперационной грыжи может быть произведено только хирургическим способом – с помощью герниопластики. Метод герниопластики послеоперационной грыжи избирается, исходя из локализации и величины выпячивания, наличия спаечных процессов между органами брюшной полости и грыжевым мешком.
При небольших и неосложненных послеоперационных дефектах (менее 5 см) может быть выполнено простое ушивание апоневроза, т. е. пластика передней брюшной стенки местными тканями. Средние, обширные, гигантские, длительно существующие и осложненные послеоперационные грыжи требуют укрытия дефекта апоневроза с помощью синтетического протеза (герниопластика с установкой сетчатого протеза). При этом используются различные способы установки сетчатой системы по отношению к анатомическим структурам брюшной полости. В этих случаях нередко требуется разделение спаек, рассечение рубцов; при ущемлении послеоперационной грыжи — резекция кишки и сальника.
Прогноз и профилактика
Послеоперационные грыжи, даже при отсутствии осложнений, приводят к снижению физической и трудовой активности, косметическому дефекту, ухудшению качества жизни. Ущемление послеоперационной грыжи довольно часто (в 8,8% случаев) приводит к летальному исходу. После хирургического устранения послеоперационной грыжи (за исключением случаев многократного рецидивирования) прогноз удовлетворительный.
Профилактика послеоперационных грыж требует от хирурга выбора правильного физиологичного оперативного доступа при различных видах вмешательств, соблюдения тщательной асептики на всех этапах операции, использования качественного шовного материала, адекватной предоперационной подготовки и ведения больного после операции.
В постоперационном периоде от пациента требуется неукоснительное выполнение рекомендаций по питанию, ношению бандажа, физической активности, нормализации веса, ограничению физических нагрузок, регулярному опорожнению кишечника.
Ущемление грыжи — причины, симптомы, диагностика и лечение
Ущемление грыжи – сдавление грыжевого мешка в грыжевых воротах, вызывающее нарушение кровоснабжения и некроз образующих грыжевое содержимое органов. Ущемление грыжи характеризуется резкой болью, напряжением и болезненностью грыжевого выпячивания, невправимостью дефекта. Диагностика ущемления грыжи основывается на данных анамнеза и физикального обследования, обзорной рентгенографии брюшной полости. Во время грыжесечения по поводу ущемленной грыжи нередко требуется проведение резекции некротизированной кишки.
Общие сведения
Ущемление грыжи – наиболее частое и грозное осложнение абдоминальных грыж. Ущемленные грыжи являются острым хирургическим состоянием, требующим неотложного вмешательства, и уступают по частоте возникновения только острому аппендициту, острому холециститу и острому панкреатиту. В оперативной гастроэнтерологии ущемление грыжи диагностируется в 3-15% случаев.
Ущемление грыжи связано с внезапным сдавлением содержимого грыжевого мешка (сальника, тонкой кишки и др. органов) в грыжевых воротах (дефектах передней брюшной стенки, отверстиях диафрагмы, карманах брюшной полости и т. д.). Ущемлению могут подвергаться любые абдоминальные грыжи: паховые (60%), бедренные (25%), пупочные (10%), реже — грыжи белой линии живота, пищеводного отверстия диафрагмы, послеоперационные грыжи. Ущемление грыжи связано с опасностью развития некроза сдавленных органов, кишечной непроходимости, перитонита.

Ущемление грыжи
Виды ущемления грыжи
В зависимости от сдавленного в грыжевых воротах органа различают грыжи с ущемлением кишечника, сальника, желудка, мочевого пузыря, матки и ее придатков. Степень перекрытия просвета полого органа при ущемлении грыжи может быть неполной (пристеночной) и полной. В ряде случаев, например, при ущемлении дивертикула Меккеля или червеобразного отростка, перекрытия просвета органа не наблюдается совсем. По особенностям развития выделяют антеградное, ретроградное, ложное (мнимое), внезапное (в случае отсутствия грыжевого анамнеза) ущемление грыжи.
Существует два механизма ущемления грыжи: эластический и каловый. Эластическое ущемление развивается в случае одномоментного выхождения через узкие грыжевые ворота большого объема грыжевого содержимого. Внутренние органы, заключенные в грыжевой мешок, не могут вправиться в брюшную полость самостоятельно. Их ущемление узким кольцом грыжевых ворот приводит к развитию ишемии, выраженного болевого синдрома, стойкого мышечного спазма грыжевых ворот, еще более утяжеляющего ущемление грыжи.
Каловое ущемление развивается при резком переполнении приводящей петли кишечника, попавшей в грыжевой мешок, кишечным содержимым. При этом отводящий отдел кишки уплощается и ущемляется в грыжевых воротах вместе с брыжейкой. Каловое ущемление часто развивается при длительно существующих невправимых грыжах.
Ущемление грыжи может быть первичным и вторичным. Первичное ущемление встречается реже и возникает на фоне одномоментного чрезвычайного усилия, в результате которого происходит одновременное образование ранее не существовавшей грыжи и ее сдавление. Вторичное ущемление происходит на фоне имевшейся ранее грыжи брюшной стенки.
Причины ущемления грыжи
Основным механизмом ущемления грыжи служит резкое одномоментное или периодически повторяющееся повышение внутрибрюшного давления, которое может быть связано с чрезмерным физическим усилием, запорами, кашлем (при бронхите, пневмонии), затрудненным мочеиспусканием (при аденоме простаты), тяжелыми родами, плачем и пр. Развитию и ущемлению грыжи способствует слабость мускулатуры брюшной стенки, атония кишечника у пожилых людей, травматические повреждения живота, оперативные вмешательства, похудание.
После нормализации внутрибрюшного давления грыжевые ворота уменьшаются в размерах и ущемляют вышедший за их пределы грыжевой мешок. При этом вероятность развития ущемления не зависит от диаметра грыжевых ворот и величины грыжи.
Симптомы ущемления грыжи
Ущемление грыжи характеризуется следующими признаками: резкой локальной или разлитой болью в животе, невозможностью вправить грыжу, напряженностью и болезненностью грыжевого выпячивания, отсутствием симптома «кашлевого толчка».
Главным сигналом ущемления грыжи служит боль, развивающаяся на высоте физического усилия или напряжения и не стихающая в покое. Боль настолько интенсивная, что пациент зачастую не может удержаться от стонов; его поведение становится беспокойным. В объективном статусе отмечается бледность кожных покровов, явления болевого шока — тахикардия и гипотония.
В зависимости от вида ущемленной грыжи боль может иррадиировать в эпигастральную область, центр живота, пах, бедро. При возникновении кишечной непроходимости боль принимает спастический характер. Болевой синдром, как правило, выражен в течение нескольких часов, до тех пор, пока не разовьется некроз ущемленного органа и не произойдет гибель нервных элементов. При каловом ущемлении болевой синдром и интоксикация выражены слабее, медленнее развивается некроз кишки.
При ущемлении грыжи может возникать однократная рвота, которая вначале имеет рефлекторный механизм. С развитием кишечной непроходимости рвота становится постоянной и приобретает каловый характер. В ситуациях частичного ущемления грыжи явления непроходимости, как правило, не возникают. В этом случае, кроме боли, могут беспокоить тенезмы, задержка газов, дизурические расстройства (учащенные болезненные мочеиспускания, гематурия).
Длительно существующее ущемление грыжи может приводить к образованию флегмоны грыжевого мешка, которая распознается по характерным местным симптомам: отеку и гиперемии кожных покровов, болезненности грыжевого выпячивания и флюктуации над ним. Это состояние сопровождается общей симптоматикой — высокой лихорадкой, усилением интоксикации. Исходом вовремя не устраненного ущемления грыжи служит разлитой перитонит, вызванный переходом воспаления на брюшину или перфорацией растянутого отдела ущемленной кишки.
Диагностика ущемления грыжи
При наличии грыжевого анамнеза и типичной клиники диагностика ущемления грыжи не представляет сложности. При физикальном обследовании пациента обращают внимание на наличии напряженного болезненного грыжевого выпячивания, которое не исчезает при смене положения тела. Патогномоничным признаком ущемления грыжи служит отсутствие передаточного кашлевого толчка, что связано с полным отграничением грыжевого мешка от брюшной полости ущемляющим кольцом. Перистальтика над ущемленной грыжей не выслушивается; иногда отмечаются симптомы непроходимости кишечника (симптом Валя, шум плеска и др.). Нередко наблюдается асимметрия живота, положительные перитонеальные симптомы.
При наличии кишечной непроходимости обзорная рентгенография брюшной полости выявляет чаши Клойбера. С целью дифференциальной диагностики проводится УЗИ органов брюшной полости. Ущемление бедренной и паховой грыжи следует отличать от гидроцеле, сперматоцеле, орхиэпидидимита, пахового лимфаденита.
Лечение ущемления грыжи
Независимо от разновидности, локализации и сроков ущемления, осложненные грыжи подлежат немедленному хирургическому лечению. На догоспитальном этапе категорически недопустимы попытки вправления ущемленной грыжи, самостоятельное введение спазмолитиков и анальгетиков, прием слабительных. Операция при ущемлении грыжи проводится по жизненным показаниям.
Хирургическое вмешательство при ущемлении грыжи преследует цели освобождения сдавленных органов, обследования ущемленного органа на предмет его жизнеспособности, резекции некротизированного участка, проведения пластики грыжевых ворот (герниопластики местными тканями или с помощью синтетических протезов).
Наиболее ответственным моментом операции является оценка жизнеспособности ущемленной петли кишечника. Критериями жизнеспособности кишки служат восстановление ее тонуса и физиологической окраски после освобождения из ущемляющего кольца, гладкость и блеск серозной оболочки, отсутствие странгуляционной борозды, наличие пульсации брыжеечных сосудов, сохранность перистальтики. При наличии всех указанных признаков, кишка признается жизнеспособной и погружается в брюшную полость.
В противном случае при ущемлении грыжи требуется проведение резекции участка кишки с наложением анастомоза «конец в конец». При невозможности выполнения резекции некротизированной кишки накладывается кишечный свищ (энтеростома, колостома). Проведение первичной пластики брюшной стенки противопоказано при перитоните и флегмоне грыжевого мешка.
Прогноз и профилактика ущемления грыжи
Летальность при ущемлении грыжи среди пациентов пожилого возраста достигает 10%. Позднее обращение за медицинской помощью и попытки самолечения ущемления грыжи приводят к диагностическим и тактическим ошибкам, значительно ухудшают результаты лечения. Осложнениями операций по поводу ущемления грыжи могут являться некроз измененной кишечной петли при неверной оценке ее жизнеспособности, несостоятельность кишечного анастомоза, перитонит.
Профилактика ущемления заключается в плановом лечении любых выявленных абдоминальных грыж, а также исключении обстоятельств, способствующих развитию грыжи.
Паховая грыжа — причины, симптомы, диагностика и лечение

Паховая грыжа – выпячивание органов брюшной полости за пределы своего анатомического расположения через паховый канал. Проявлениями паховой грыжи служат опухолевидное выбухание в паху, боли, дискомфорт при ходьбе. Диагностика паховой грыжи включает осмотр хирурга, проведение герниографии, ирригоскопии; УЗИ брюшной полости, паховых каналов и мошонки, мочевого пузыря; цистоскопии и цистографии. Лечение паховой грыжи проводится хирургическим путем с помощью грыжесечения (герниопластики).
Общие сведения
Паховые грыжи встречаются в оперативной гастроэнтерологии чаще, чем другие виды грыж живота, составляя от них в общей сложности 75-80%. У мужчин паховые грыжи возникают чаще, чем у женщин (в соотношении 6:1), что объясняется различиями в анатомии пахового канала у лиц разного пола. Паховый канал образован паховой связкой (снизу), поперечной и внутренней косой мышцами (сверху), соединительными тканями (внутри). Паховый канал у мужчин короче и шире, кроме того, слабее укреплен мышечной тканью и сухожильными слоями, чем у женщин. Паховые грыжи могут образовываться даже в детском возрасте.

Паховая грыжа
Причины паховых грыж
По этиологии паховые грыжи могут являться врожденными или приобретенными. Врожденные паховые грыжи образуются при опущении яичка (у мальчиков) или яичника (у девочек) из брюшной полости в мошонку или малый таз. При незаращении влагалищного листка брюшины вслед за гонадами за пределы брюшной полости могут смещаться и внутренние органы.
Приобретенные паховые грыжи появляются при слабости мышечно-сухожильных слоев брюшной стенки в области пахового канала. Предрасполагающими к развитию паховой грыжи факторами выступают возрастная деструкция соединительной ткани; неполноценность мускулатуры, обусловленная системными заболеваниями; повышение внутрибрюшного давления при хроническом кашле, ожирении, запорах, беременности, частом подъеме тяжестей и т. д. Все это постепенно приводит к образованию дефекта – грыжевых ворот в паховом канале и образованию паховой грыжи.
Реже приобретенные паховые грыжи развиваются вследствие операций на брюшной полости: резекции желудка и 12-перстной кишки, удаление желчного пузыря, аднексэктомии, гистерэктомии, операции при аппендиците и др.
Классификация
По анатомическим особенностям выделяют косые, прямые и комбинированные паховые грыжи. Косые паховые грыжи могут иметь врожденное и приобретенное происхождение. В этом случае элементы грыжевого содержимого выходят в паховый канал через внутреннее паховое кольцо и располагаются вдоль пахового канала среди анатомических структур семенного канатика. Среди форм косой паховой грыжи различают канальную грыжу (дно грыжевого мешка располагается на уровне наружного отверстия пахового канала), канатиковую (дно грыжевого мешка располагается в паховом канале на разном уровне семенного канатика), пахово-мошоночную грыжу (дно грыжевого мешка спускается в мошонку, приводя к ее увеличению).
Прямые паховые грыжи всегда имеют приобретенный характер и характеризуются выпячиванием брюшины в паховый канал непосредственно через паховый промежуток, вне семенного канатика. Комбинированные паховые грыжи являются сложными образованиями, состоящими из нескольких грыжевых мешков, не сообщающихся между собой и выходящих через разные грыжевые отверстия. При данном варианте может иметь место несколько прямых или косых паховых грыж, а также их сочетание.
Также различают вправимые паховые грыжи, которые могут появляться и исчезать, и невправимые – самостоятельное устранение которых невозможно из-за спаянности грыжевого мешка с грыжевым содержимым. О скользящей паховой грыже говорят в том случае, если грыжевой мешок образован не только париетальной брюшиной, но и ее висцеральным листком, покрывающим соскальзывающий орган. В состав скользящей паховой грыжи может входить стенка мочевого пузыря, слепая кишка, яичники, трубы, матка и т. д.
Если паховая грыжа вновь возобновляется после операции, то ее расценивают как рецидивную. При этом могут встречаться многократно рецидивирующие паховые грыжи, обусловленные неправильным выбором метода герниопластики или техническими погрешностями операции. По клиническому течению выделяют неосложненные и осложненные паховые грыжи.
Симптомы паховой грыжи
Клиника паховой грыжи может развиваться постепенно или внезапно, остро. Обычно первым признаком служит появление опухолевидного выпячивания в паху. Припухлость может иметь различные размеры, увеличиваясь во время физической нагрузки, натуживания, кашля и уменьшаться либо исчезать в положении лежа. Опухолевидное образование вызывает постоянные или периодические тупые боли различной интенсивности с локализацией внизу живота или паху, отдающие в пояснично-крестцовую область.
Паховые грыжи большого размера создают неудобства при ходьбе, физической нагрузке. Если в грыжевой мешок входит слепая кишка, часто появляется метеоризм, запоры, боли в кишечнике. При скользящих грыжах мочевого пузыря отмечаются дизурические расстройства: учащение мочеиспускания, рези в уретре, боли над лобком, у пожилых пациентов – задержка мочи. В случае развития острого аппендицита — воспаления червеобразного отростка, входящего в состав грыжевого содержимого, появляются выраженные боли в животе, тошнота, рвота, повышение температуры, тахикардия.
При пахово-мошоночной грыже соответствующая сторона мошонки заметно увеличивается в размерах. У женщин, при попадании в грыжевой мешок яичника и маточной трубы, развиваются явления альгодисменореи.
Осложнения
При внезапном сдавлении грыжевого мешка с грыжевым содержимым в паховых воротах развивается ущемление грыжи. При ущемлении паховая грыжа становится напряженной невправимой, появляются тошнота и рвота, быстро нарастает боль в паху, развивается неотхождение газов. Осложнениями ущемленной паховой грыжи наиболее часто являются копростаз, ишемический орхит, воспаление и некроз участка кишки или других элементов грыжевого содержимого.
Диагностика
Первым этапом диагностики паховой грыжи является обследование у хирурга, включающее изучение жалоб, осмотр и пальпацию паховой области. При этом оцениваются величина и форма выпячивания в вертикальном и горизонтальном положениях пациента, вправляемость паховой грыжи.
Для определения структур, образующих содержимое грыжевого мешка, прибегают к выполнению герниографии, УЗИ брюшной полости, УЗИ органов мошонки, УЗИ малого таза у женщин. При скользящих грыжах может потребоваться проведение ирригоскопии, цистографии, цистоскопии, УЗИ мочевого пузыря и др. исследований.

МРТ таза. Правосторонняя паховая грыжа, содержащая жировую клетчатку
Дифференциальный диагноз при паховой грыже проводят с бедренной грыжей, гидроцеле, варикозным расширением вен семенного канатика (варикоцеле), лимфаденитом.
Лечение паховой грыжи
Лечение паховых грыж включает хирургическое устранение и укрепление дефекта в брюшной стенке. Закрытие грыжевого дефекта и восстановление целостности брюшной стенки может производиться с помощью местных тканей – апоневроза (герниопластика паховой грыжи собственными тканями) или синтетического протеза (герниопластика с установкой сетчатого протеза).
На сегодняшний день в хирургии все чаще используются ненатяжные методы пластики с использованием сетчатого трансплантата. При этом грыжевые ворота изнутри укрепляются специальной полипропиленовой сеткой, которая в дальнейшем служит каркасом для прорастания соединительной ткани и препятствует выхождению внутренних органов. Ненатяжная герниопластика уменьшает вероятность рецидива паховой грыжи. Лечение может проводиться лапароскопическим способом.
Прогноз и профилактика
В отдаленном периоде возможен рецидив паховой грыжи. Особенно часто рецидивы развиваются после натяжной герниопластики. В остальных случаях прогноз для трудоспособности и качества жизни благоприятный.
Задачи профилактики паховой грыжи включают укрепление мышц брюшной стенки, борьбу с запорами, отказ от курения, приводящего к кашлю, контроль веса, ношение бандажа в период беременности.