Шейная миелопатия — что это такое и как ее вылечить
Миелопатия
Расстройство имеет соматическую природу, может быть связана с воспалительными процессами. В основе лежит разрушение нервных волокон.
Основную возрастную группу поражения выделить не представляется возможным, однако каждому возрасту свойственны основные причины, что и позволяет сделать возрастную классификацию:
- к детской приводят энтеровирусные инфекции;
- молодежной – травмы позвоночника;
- среднего возраста – новообразования;
- пожилого – дегенеративные процессы в позвоночнике.
Выделяют два типа нарушения: прогрессивную и хроническую. При первой форме симптомы развиваются быстро. Чаще всего к ней ведет синдром Броун-Секара. Другой типичный пример – посттравматическая миелопатия. Клинические признаки: слабость в мышечных тканях, параличи, уменьшение чувствительности в ногах.
При хронической признаки появляются и нарастают со временем. Ее вызывает рассеянный склероз, сифилис, дегенеративные заболевания, полиомиелит.
Локализация позволяет выделить шейную, грудную и позвоночную миелопатию. Первая встречается чаще всего, сопровождается тяжелыми симптомами. Возникает в пожилом возрасте. Характеризуется постепенным течением.
Симптомы поясничной зависят от места поражения. Проявляется слабостью ног, болями, дисфункцией органов области таза, в особо тяжелых случаях – параличом.
Признаки миелопатии грудного отдела позвоночника встречаются реже всего. Иногда ее путают с новообразованиями или воспалениями. Торакальная обусловлена часто грыжей межпозвоночного диска.

Причины
В основе возникновения миелопатии лежат следующие причины:
- Воспалительные процессы. Прежде всего, это ревматоидный артрит, туберкулез, спондилоартрит.
- Травмы. При повреждении позвоночника развивается посттравматическая миелопатия. Основную роль играют переломы разных отделов позвоночника. Реже встречается прямое поражение мозга.
- Сосудистые нарушения. Включают тромбоз, атеросклероз, аневризмы. Сосудистая миелопатия развивается преимущественно у пожилых людей. У детей связана с врожденной аневризмой.
- Компрессионный синдром. Происходит под воздействием опухолей, межпозвоночной грыжи. Отмечают компрессионную миелопатию спинного мозга и сосудов, в результате чего нарушается кровоток. Опухоли ведут к хроническому процессу, кровоизлияния или травмы – к острому, грыжи, метастазы – к подострому.
Ведущей предпосылкой развития болезни считают остеохондроз позвоночника.
Классификация
Разнообразие причин позволило разработать широкую классификацию.
Вертеброгенная
Развивается из-за нарушения позвоночника вследствие врожденных особенностей и приобретенных заболеваний. Межпозвоночная грыжа ведет к приобретенной дискогенной миелопатии. Развивается преимущественно у мужчин до 50 лет.
Основной механизм поражения – сдавливание, травмы, сосудистые нарушения. Острые формы миелопатии развиваются из-за травм, например, сильного сгибания позвоночника. Происходит смещение позвонков, что ведет к защемлению и нарушению проведения нервных импульсов.
Хроническую вызывают остеофиты, сдавливающие мозг, нервные окончания и примыкающие сосуды. Чаще появляются эти симптомы миелопатии в шейном отделе. Течение – хроническое, сопровождаемое моментами прогрессирования.
Патология проявляется атрофией мышц сначала с одной стороны, затем с другой. Отмечаются болезненные ощущения в суставах, спине. Нарушения чувствительности со временем нарастают. Полное травмирование спинного мозга вызывает расстройство чувствительности, а также функций ниже травмированного участка.
Дегенеративная
Этот вид связывают с развитием дегенеративных заболеваний, например, остеохондроза. В некоторых случаях – с дефицитом витамина E, B12. Проявляется преимущественно в пожилом возрасте.
Наблюдается уменьшение позвоночного канала, разрушение межпозвоночных дисков. Среди основных симптомов выделяют тремор конечностей, снижение рефлексов. Дегенеративными симптомами характеризуется цервикальная миелопатия.
Сосудистая
Этот вид определяется нарушениями кровообращения и поражением сосудов. Сосудистая миелопатия сопряжена с атеросклерозом, инсультом, инфарктом спинного мозга, тромбозом, венозными застоями.
Повреждение артерий, питающих спинной мозг, ведет к атрофии нервного волокна. Степень остроты симптомов зависит от ведущей патологии, ее причин, возраста больного.
Наиболее ярко проявляется сосудистая миелопатия в шейном отделе. Характерным называют феномен Лермитта. Его отличают приступы содрогания при разгибании шеи, наклонах головы. Дрожь начинается от шеи, достигает запястья, стопы. Вслед за дрожью в нижних отделах рук и ног отмечают слабость.
В некоторых случаях развивается паралич. Дисциркуляторная энцефалопатия третьей степени – характерный пример.
Наибольшей чувствительностью к патологии обладают клетки, расположенные в передних рогах. Из-за врожденных дефектов нарушение проявляется в раннем возрасте. Преимущественное время развития симптомов при приобретенных сосудистых болезнях – пожилой возраст.
Дисциркуляторная миелопатия проявляется в болезни Преображенского и Персонейдж-Тернера. Синдром Преображенского связан с параличами, нарушением чувствительности.
Посттравматическая
Этот вид миелопатии вызван поражением спинного мозга. К ним относят удары, переломы, вывихи. Они приводят к смещению, сдавливанию, защемлению, повреждению нервных путей и спинномозговых сосудов.

Основные симптомы – паралич, уменьшение чувствительности, расстройство работы органов, расположенных в тазовой области.
Посттравматическая миелопатия не лечится.
Карциноматозная
К развитию этого вида ведут новообразования, метаболиты, а также вещества, которые она вырабатывает. Токсические вещества ведут к некрозу спинномозговой ткани. Сама опухоль сдавливает ткани, ведет к нарушению кровоснабжения.
Часто сопровождает лимфому, лейкемию, опухоли, расположенные непосредственно в спинном мозге или соседних участках.
Инфекционная
Этот вид миелопатии связывают с энтеровирусными инфекциями, туберкулезом, боррелиозом, СПИДом, герпесом.
Инфекционная миелопатия появляется в равной степени в разном возрасте у женщин и мужчин. Энтеровирусная чаще диагностируется у детей.
Всегда развитию неврологических симптомов предшествует появление признаков, которые обычно связывают с воспалительными процессами – слабостью, лихорадкой, болями в голове.
Симптоматика обусловлена областью поражения. Возникает одышка, паралич, расстройства стула.
При повреждении половины спинного мозга в поперечном сечении развивается синдром Броун-Секаровский. На стороне повреждения развивается паралич, на другой – расстройство чувствительности.
Вирусные, грибковые воспаления ведут к тотальному повреждению в поперечном сечении. Отмечается обездвиживание и потеря чувствительности ниже области повреждения.
Токсическая
Определяется отравляющим воздействием на нервную систему некоторых токсичных веществ.
Характеризуется стремительным развитием, сопровождается нарушениями двигательной и чувствительной сферы. Развивается преимущественно на уровне грудного отдела, реже возникает шейная миелопатия.
Радиационная
Появляется под влиянием облучения. Чаще всего ее развитие связывают с облучением при лечении рака гортани, опухолей, расположенных в средостении.
Выделяют транзиторное и отложенное течение, сопровождающееся нарастанием симптомов. В последнем случае отмечают ее появление в течение 6-36 месяцев после завершения лучевого лечения.
Симптоматика развивается медленно, связано это с медленной атрофией тканей спинного мозга. Сопровождается другими симптомами облучения – появлением язв, пузырьков, наполненных жидкостью, выпадением волос, уменьшением плотности костной ткани.
С течением времени нарушаются двигательные функции нижних конечностей, развивается слабость мышц, снижается их тонус, уменьшается чувствительность. В ряде случаев наблюдается нарушение работы тазовых органов.
Метаболическая
Развивается вследствие нарушения метаболизма, функционирования эндокринной системы. Поражаются преимущественно задние, передние корешки, передние рога спинного мозга.
Отмечается слабость стоп, кистей, у мужчин – импотенция. В состоянии гипогликемической комы обнаруживается нарастание тонуса мышц, судорожные явления.
Демиелинизирующая
Миелопатия этого вида развивается на фоне рассеянного склероза или других болезней, связанных с демиелинизацией оболочки нейронов. На фоне генетической обусловленности под воздействием определенных факторов белок, содержащийся в миелине, воспринимается как принадлежащий патогенным бактериям или вирусам, и начинает разрушаться.
Сопровождается обычно другими симптомами – нарушением зрения, речи, глотания.
Наследственная
Спинальная миелопатия связывается с семейной спастической параплегией Штрюмпеля и группой болезней спиноцеребеллярных дегенераций.
Семейная спастическая параплегия Штрюмпеля сопровождается нарастанием слабости в ногах, повышением рефлексов сухожилий. Если заболевание проявилось в детском возрасте, отмечается ходьба на носочках. Иногда болезнь поражает мышцы рук, глаз. Развивается эпилепсия, значительное снижение интеллекта, тремор, нарушения мочеиспускания.
Основным признаком спиноцеребеллярных дегенераций является отсутствие координации движений. Наблюдается задержка психического развития, дизартрия, симптом Бабинского, атаксия. У взрослых – деменция. К группе патологий относят врожденную гипоплазию мозжечка, атаксию Фридрейха.
Симптомы
Причины возникновения миелопатии, степень и место поражения спинного мозга определяют симптоматику. Нарушения преимущественно возникают ниже уровня повреждения:
- Общие инфекционные признаки. Слабость, повышение температуры, озноб, раздражительность, боли в голове, ощущение разбитости.
- Болезненность. Ощущаются в пораженном отделе позвоночника.
- Двигательные нарушения. Проявляются в повышении или понижении тонуса в мышцах, расстройстве двигательной координации, пьяной походке. В некоторых случаях нарастают судорожные, непроизвольные движения, подергивания. Наблюдается развитие параличей, парезов.
- Расстройства чувствительности. Человек не чувствует изменения температуры, боль, вибрацию. Признаками является онемение, жжение, появление мурашек. Такие нарушения возникают реже двигательных.
- Дисфункция органов, расположенных в области таза. Преимущественно наблюдается нарушение мочеиспускания, реже – запоры, импотенция.
- Рефлекторные нарушения. Повышаются или, напротив, снижаются сухожильные рефлексы рук и ног.
- Психические нарушения. Ухудшается память, снижается интеллект.
Диагностика
Уточнить причины миелопатии и ее характер – непростая задача. Многие заболевания имеют сходную симптоматику. Однако от правильности диагноза зависит прогноз и способы лечения.
Врач проверяет рефлексы, мышечный тонус, тактильность, уточняет сопутствующие патологии.
Проводится рентгенография. Основная цель этого исследования – оценить расположение позвонков друг к другу, расстояние между ними, их состояние. Дополнительно делаются снимки при сгибании и разгибании шеи. Метод эффективен для диагностики такого нарушения, как посттравматическая миелопатия.
Миелография – вид рентенографии, при проведении которого вводится контрастное вещество. Она помогает выявить новообразования, междисковые грыжи.
Магнитно-резонансная томография позволяет обнаружить поражения костной и мышечной ткани, выявить грыжи, опухоли, характеристики сдавливания. Преимущество этого метода в том, что он визуализирует участок воспаления. Часто именно МРТ позволяет подтвердить диагноз «сосудистая миелопатия».

Электромиография показывает биоэлектрическую активность мышечной ткани, импульсную проводимость.
Применение транскраниальной магнитной стимуляции связано с возможностью получить информацию о кортико-спинальном пути передачи импульса.
Для уточнения диагноза проводится анализ спинномозговой жидкости. Он позволяет обнаружить белки, лейкоциты, остатки тканей клеток.
Исследования крови показывают наличие воспалительных процессов, уточняют уровень сахара, холестерина, различных ферментов.
По показаниям преимущественно для исключения раковых процессов назначается биопсия тканей. Исследование также позволяет уточнить наличие демиелинизации. В ряде случаев проводят денситометрию (оценивают плотность костных тканей).
Для оценки того, насколько выражена миелопатия, используются специальные шкалы.
Классифицировать особенности и нарушения походки и работоспособности, как одного из ведущих признаков двигательных расстройств, позволяет шкала Нурика. Она включает шесть стадий (от 0 до 5), описывающих патологию от преходящих симптомов до обездвиженности и инвалидизации.
Более полная и информативная модифицированная шкала Японской Ортопедической Ассоциации. Она оценивает сохранность движений верхних и нижних конечностей, чувствительности, дисфункций органов таза. Максимальное количество баллов – 17. Их уменьшение свидетельствует о глубине поражения и нарушении проводниковой функции.
Лечение
Терапия при миелопатии зависит от основного заболевания. Она проводится комплексно, включает медикаментозные, хирургические методы, физиолечение.
Медикаментозное лечение основывается на использовании нестероидных противовоспалительных средств. Их применение направлено на уменьшение боли. Используются таблетки, мази, растворы для инъекций (Мовалис, Ревмоксикам). Для уменьшения воспаления назначаются глюкокортикостероиды (Преднизалон), Дексаметазон.
Миорелаксанты позволяют снять мышечный тонус, справиться с судорогами и спазмами, уменьшить боли. Это Мидокалм, Сирдалуд. Для активизации обмена веществ назначают Актовегин, Пирацетам.
Противосудорожные лекарства снижают проявления судорог мышц. Это препараты вальпроевой кислоты, Фенитоин, Клоназепам. Действие нейропроекторов способствует нормализации кровотока, улучшению питания мозговых тканей. Применяют Танакан.
В случае тяжелой патологии, нарастания симптомов, отсутствия эффекта от использования лекарств назначается оперативное вмешательство: дисэктомия, ламинэктомия.
Для физиолечения используется парафинотерапия, электрофорез, грязелечение, УВЧ, электростимуляция, рефлексотерапия. Назначается массаж, ЛФК.
Прогноз
Продолжительность жизни зависит от формы патологии. Расстройство, связанное со сдавливанием, имеет благоприятный прогноз, правильно подобранная терапия уменьшает проявление симптомов. Сосудистая миелопатия ведет к прогрессированию симптоматики. Демиенилизирующая, карциноматозная, радиационная форма имеют различные осложнения, и прогноз неблагоприятный. Посттравматическая миелопатия не прогрессирует.
Правильная своевременная диагностика – важный элемент в лечении патологий, которые сопровождаются миелопатией. Синдром включает слабость мышечной ткани, развитие парезов, параличей, судорожных явлений. Терапия включает лекарства, хирургическое вмешательство, физиотерапию. Прогноз зависит от вида болезни, степени поражения, стадии развития.
Для подготовки статьи использовались следующие источники:
Хабиров Ф. А. Клиническая неврология позвоночника — Казань, 2002 — 472 с.
Гуща А. О., Арестов С. О., Древаль М. Д., Кащеев А. А., Вершинин А. В. Клинические рекомендации: «Диагностика и хирургическое лечение спондилогенной шейной миелопатии» — Москва, 2015.
Гуща А. О., Хить М. А., Арестов С. О. Дифференцированное хирургическое лечение шейной спондилогенной миелопатии // Журнал Нервные болезни — 2012.
Миелопатия: дискогенная, цервикальная, сосудистая, симптомы миелопатии шейного и поясничного отдела
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Богатая тромбоцитами плазма
- [В] Вазектомия .. Выкидыш
- [Г]
- [Д] Деацетилазы гистонов .. Дофамин
- [Ж] Железы .. Жиры
- [И] Иммунитет .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Макрофаги .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Онкоген .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыво
Миелопатия шейного отдела позвоночника: симптомы, лечение, причины
Миелопатия шейного отдела позвоночника — патологическое состояние с хроническим течением, характеризующее поражение спинного мозга. Ее типичными признаками являются слабость мышц, выпадение чувствительности, ограничение объема движений. Лечение направлено на устранение причины миелопатии, улучшение самочувствия пациента. Используются местные и системные препараты, проводятся физиотерапевтические и массажные процедуры. При неэффективности консервативного лечения показано хирургическое вмешательство.
Характерные особенности заболевания
Миелопатия — это комплексное понятие, обозначающее снижение функциональной активности спинного мозга в области шейных позвонков. Оно используется для описания любых его дистрофических изменений, независимо от их характера. Такое состояние возникает из-за нарушения кровоснабжения определенного позвоночного сегмента питательными и биоактивными веществами, кислородом. Нередко к нему приводит выраженные расстройства метаболизма.
При постановке диагноза врач обязательно указывает вид миелопатии, выявленный в ходе диагностики. Именно от него будет зависеть дальнейшая терапевтическая тактика. Ведь нарушение работы спинного мозга может быть вызвано как воспалительными, так и дегенеративно-дистрофическими процессами. В последнем случае требуется не только длительное лечение, но и постоянная профилактика заболевания.
Миелопатия обычно диагностируется в возрасте 45-60 лет, чаще у мужчин. Для нее характерно постепенное нарастание интенсивности симптоматики на протяжении нескольких месяцев или лет.
Классификация
Различные варианты спондилогенной шейной миелопатии в неврологической практике отмечаются чаще всего. Так называются патологические состояния, которые, по сути, являются осложнениями уже протекающих в организме заболеваний. Шейный отдел считается самым уязвимым. Из-за постоянно возникающих нагрузок межпозвонковые диски повреждаются, деформируются позвонки. Поэтому в группу риска развития спондилогенной миелопатии входят все пациенты неврологов с шейным остеохондрозом.
Несколько реже диагностируются такие виды тяжелой патологии:
- ишемическая всегда спровоцирована хроническими нарушениями кровообращения в шейном или шейно-грудном отделе;
- карциноматозная вызвана прогрессированием онкологического заболевания, характеризует паранеопластическое поражение центральной нервной системы;
- инфекционная возникает из-за внедрения в шейные структуры болезнетворных микробов или вирусов на фоне резкого ослабления иммунной защиты организма;
- токсическая развивается в результате поражения ЦНС токсическими веществами органического или неорганического происхождения;
- радиационная обусловлена радиоактивным облучением, в том числе во время воздействия на злокачественные новообразования;
- метаболическая является осложнением эндокринного или метаболического расстройства;
- демиелинизирующая развивается при тяжелых заболеваниях ЦНС, сопровождается разрушением миелиновых оболочек нейронов и серьезными расстройствами иннервации.
Помимо спондилогенной (вертеброгенной) наиболее часто у пациентов диагностируется и сосудистая миелопатия. В основе ее патогенеза лежит ухудшение микроциркуляции. Обычно это связано с формированием на стенках кровеносных сосудов холестериновых блоков.
В медицине спондилогенную миелопатию также называют компрессионной. То есть, приводящие к ней расстройства связаны со сдавливанием шейных элементов. Ущемлять кровеносные сосуды, в том числе позвоночную артерию, могут воспалительные отеки, костные разрастания (остеофиты), частые мышечные спазмы.
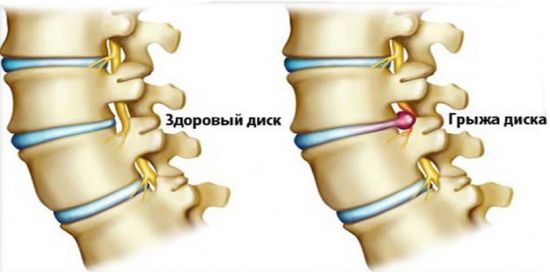
Шейная миелопатия нередко возникает на фоне межпозвоночной грыжи
Почему развивается миелопатия
На шейном уровне межпозвонковые диски разрушаются особенно часто. Развивается остеохондроз, в свою очередь, предрасполагающий к формированию межпозвоночной грыжи. Диск смещается, начинает сдавливать спинномозговой канал, кровеносные сосуды, чувствительные спинномозговые корешки. В особо тяжелых случаях происходит разрыв фиброзного кольца с выраженным выпячиванием пульпозного кольца и даже истечением его содержимого.
Помимо смещения диска миелопатия развивается из-за таких патологических состояний:
- неправильной осанки, обусловленной искривлением позвоночного столба;
- падений, направленных ударов, сильных ушибов, которые спровоцировали повреждения связочно-сухожильного аппарата;
- компрессионных переломов позвонков;
- дегенеративно-дистрофических процессов, протекающих в фиброзных кольцах;
- унковертебрального синдрома, рубцового перерождения мягких тканей и других заболеваний, приводящих к нестабильности позвонков;
- склероза поражающего субхондральные замыкательные пластинки;
- болезни Бехтерева, ревматоидного артрита и других аутоиммунных патологий, течение которых осложненно медленным, но упорным разрушением всех соединительнотканных структур;
- атеросклероза;
- диабетической ангиопатии;
- васкулита;
- сифилиса, туберкулеза.
Читайте также:
Миелопатия включена в перечень постоперационных осложнений, которые могут возникать после хирургических вмешательств на шейном отделе. Например, есть риск ее развития после иссечения межпозвоночной грыжи, установки имплантатов. Наблюдается перерождение тканей, образование участков, лишенных какой-либо функциональной активности. К спинному мозгу перестают поступать кислород и питательные элементы, что становится причиной отмирания определенных зон.
СПРАВКА. Помимо сахарного диабета, миелопатия нередко развивается на фоне тяжелых сердечно-сосудистых заболеваний, тромбофлебита, почечной и печеной недостаточности.
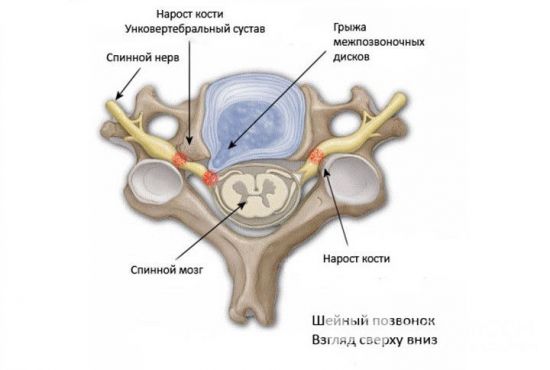
К шейной миелопатии приводит сдавление спинных нервов костными наростами при унковертебральном артрозе
Провоцирующие факторы
Патология особенно часто возникает в результате естественного старения организма. С возрастом замедляется течение восстановительных процессов, поэтому клетки позвонков и дисков не успевают своевременно обновляться. В результате их повреждения развиваются заболевания, способные провоцировать миелопатию. Она может быть обусловлена и такими провоцирующими факторами:
- избыточным весом, многократно увеличивающим нагрузки на шейные структуры;
- низкой двигательной активностью;
- отсутствием в рационе питания достаточного количества продуктов — источников незаменимых аминокислот, жиро- и водорастворимых витаминов, микро- и макроэлементов;
- длительным нахождением в течение дня в одном положении тела, в том числе по роду службы;
- курением, негативно влияющим на состояние кровеносных сосудов;
- злоупотреблением спиртными напитками;
- неправильной организацией спального места;
- повышенными физическими нагрузками;
- ношением обуви на высоком каблуке, сдавливающей стопу, провоцирующей неправильное перераспределение нагрузок на позвоночник.
Еще один фактор, предрасполагающий к расстройствам в работе спинного мозга, — формирование злокачественных или доброкачественных опухолей. Как и его инфицирование вирусами, бактериями, реже — грибками. Поэтому своевременное проведение лечения, регулярные медосмотры считаются лучшей профилактикой миелопатии.
Симптомы
Выраженные симптомы миелопатии шейного отдела наблюдаются только при патологии высокой степени тяжести. А сначала возникают лишь слабые дискомфортные ощущения, которые больные принимают за усталость после рабочего дня. Некоторые признаки напоминают клинические проявления основного заболевания, например, шейного остеохондроза, унковертебрального синдрома, межпозвоночной грыжи. Ощущается скованность движений, резкие или ноющие, тупые боли. В периоды обострений человек не может полноценно повернуть голову в сторону, запрокинуть ее или опустить вниз.
По мере снижения функциональной активности спинного мозга интенсивность симптомов нарастает. Многие из них достаточно специфические, не характерные для основной патологии. Миелопатия средней и высокой степени тяжести проявляется такими признаками мышечной слабости и гипотонуса:
- парезами рук и ног;
- острыми болями в шейном отделе, иррадиирущими в любую зону верхней части тела;
- неспособностью полноценно поднять руки вверх, выполнить круговые движения головой;
- выпадением чувствительности плеч, предплечий, кистей;
- мелким дрожанием пальцев рук;
- ощущением ползания «мурашек» по рукам и шее, чувством жжения;
- повышенным тонусом сухожилий.
В отдельную группу неврологи выделяют симптомы, возникающие на фоне недостаточного кровоснабжения головного мозга. У них на приеме пациенты жалуются на головные боли, головокружения, нарушения координации движений, зрительные и слуховые расстройства, нарушения сна.
У людей с шейной миелопатией нередко наблюдается психоэмоциональная нестабильность, в том числе и из-за непонимания происходящего. Они страдают от резких перемен настроения, плаксивости, беспричинной тревожности, невротических и депрессивных состояний.
К какому врачу обратиться
Лечением миелопатии любой этиологии занимается невролог или более узкий специалист — вертебролог. При необходимости к терапии подключаются эндокринолог, кардиолог, ревматолог, ортопед, фтизиатр, инфекционист, венеролог. Но самостоятельно выяснить причину тугоподвижности, мышечной слабости человек не может. Поэтому не станет ошибкой обращение к терапевту. Он назначит все необходимые диагностические исследования, изучит их результаты и направит больного к врачам более узкой специализации для дальнейшего лечения.
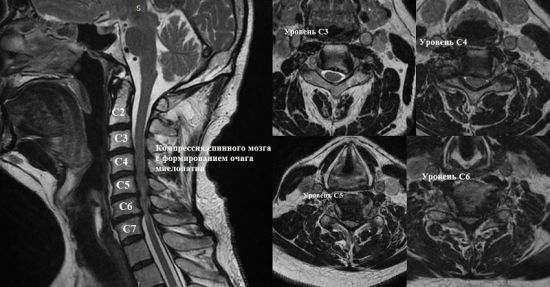
На рентгенографических снимках отчетливо просматриваются очаги шейной миелопатии
Диагностические мероприятия
Предварительный диагноз выставляется на основании внешнего осмотра, жалоб пациента, анамнестических данных. Врач проводит ряд функциональных тестов, оценивая сухожильные рефлексы, устанавливая участки выпадения чувствительности. Для подтверждения диагноза, выяснения причины мышечной слабости назначаются инструментальные исследования:
- Рентгенография. Выполняется в трех проекциях, позволяет обнаружить характерные признаки дегенеративно-дистрофических патологий — сужение межпозвонковой щели, краевые разрастания остеофитов, деформацию тел позвонков.
- Миелография. Рентгеноконтрастное исследование спинного мозга помогает диагностировать опухоли, грыжи межпозвонковых дисков, хронические спинальные арахноидиты. Миелография необходима для оценки степени сужения спинномозгового канала, повреждения сосудов и спинномозговых корешков.
- Ангиография. Исследование выполняется с целью обнаружения зон в шейном отделе, которые частично или полностью не снабжаются кровью.
При подозрении на инфекционный процесс выполняется забор материала для ПРЦ или бакпосева. По результатам лабораторных анализов судят о видовой принадлежности вируса или микроба, степени тяжести воспалительного процесса.
Обязательно проводится дифференциальная диагностика из-за схожести клиники миелопатии с другими заболеваниями. Необходимо исключить плечелопаточный периартрит, злокачественные новообразования в области плечевого сустава, боковой амиотрофический склероз, миелит, рассеянный склероз, фуникулярный миелоз.
Основные методы лечения
Справиться с шейной миелопатией возможно только проведением грамотной терапии основного заболевания, послужившего причиной его развития. Непосредственно для устранения мышечной слабости, расстройств кровообращения спинного мозга используются препараты различных клинико-фармакологических групп. Для усиления их действия проводятся физиопроцедуры, мануальная терапия, иглоукалывание.
Фармакологические препараты
Лечение шейной миелопатии направлено на максимально возможное восстановление поврежденных дисков, позвонков, сосудов, спинномозговых корешков. Для этого пациенту назначаются следующие лекарственные средства:
- нестероидные противовоспалительные средства с противоотечным и анальгетическим действием. Для купирования острых болей применяются инъекционные растворы Кеторолак, Ортофен, Ксефокам, умеренных — таблетки Нимесулид, Диклофенак, Кетопрофен, слабых — гели Финалгель, Вольтарен, Артрозилен;
- миорелаксанты для расслабления спазмированной скелетной мускулатуры. Особенно хорошо зарекомендовала себя терапия Мидокалмом, Сирдалудом Баклосаном, Толперизоном;
- антигипоксанты для повышения устойчивости головного мозга к недостатку кислорода — Солкосерил, Церебролизин, Пирацетам.
В лечении шейной миелопатии востребованы препараты на основе диклофенака
Улучшить кровообращение в области шейного отдела позвоночника помогают инъекции Эуфиллина, Ксантинола никотината, Пентоксифиллина, Никотиновой кислоты. Затем результат закрепляется приемом одноименных таблеток. Для улучшения работы центральной нервной системы, предупреждения гибели клеток спинного и головного мозга в лечебные схемы включаются Кавинтон, Ноотропил, Пирацетам.
Обязательно в лечении применяются препараты с витаминами группы B — Мильгамма, Комбилипен, Нейробион. Они положительно влияют на передачу нервных импульсов, запускают регенерационные процессы в дисках и позвонках. А в состав Комбилипена для инъекций входит лидокаин — анестетик, быстро устраняющий боль.
Если миелопатия развилась на фоне остеохондроза, то пациента назначается длительный (до 2 лет) прием хондропротекторов — Терафлекса, Артры, Структума. Препараты препятствуют дальнейшему разрушению дисков и сужению спинномозгового канала.
Немедикаментозное лечение
Пациентам с миелопатией рекомендовано посещение физиотерапевтических процедур — магнитотерапии, ультрафиолетового облучения, гальванотерапии, а также наложение аппликаций с парафином и (или) озокеритом. Их действие направлено на повышение температуры в зоне поврежденных участков спинного мозга с целью улучшения кровоснабжения тканей. Неврологи назначают до 15 сеансов электрофореза с витаминами группы B, растворами кальция, спазмолитиками для ускорения репаративных процессов.
Лучшим методом немедикаментозной терапии считается сухое или подводное вытяжение позвоночника. Под воздействием физических сил увеличивается расстояние между телами позвонков, способствуя лучшей циркуляции крови. При небольших межпозвоночных грыжах удается вернуть диск в его анатомическое положение.
В комплексном лечении шейной миелопатии используются также иглоукалывание, классический, точечный, вакуумный массаж. Для укрепления ослабших мышц больным показаны регулярные занятия физкультурой. Полезны также занятия йогой и плавание.
Прогноз достаточно благоприятный. Но только при своевременном обнаружении миелопатии и незамедлительном проведении адекватной терапии. Если диагностирована патология высокой степени тяжести, то проводятся хирургические операции для устранения компрессии спинного мозга. После 3-6-месячной реабилитации человек чаще всего возвращается к привычному образу жизни.
подходы и методы, массаж и ЛФК
Миелопатия – собирательный термин, под которым подразумевается большое количество дегенеративных невоспалительных патологических процессов в спинном мозге. Она может развиваться по разным причинам, и в зависимости от них назначается то или иное лечение. Симптоматика также будет отличаться. В данной статье мы рассмотрим, как осуществляется лечение миелопатии, вызванной различными причинами.
Какой врач лечит миелопатию?
Лечение миелопатии спинного мозга осуществляет врач-невролог.
к содержанию ↑Можно ли полностью вылечить?
В зависимости от причины миелопатия лечится с большей или меньшей успешностью: если она компрессионная, то хирургическое вмешательство может ее устранить, но если вызвана иными причинами, то возможно исчезновение симптомов, но не полное излечение.

Лечение компресионной миелопатии
Компрессионная миелопатия подразумевает сдавливание нервной ткани спинного мозга, которое может произойти в результате травмы, смещения дисков, патологического разрастания костной или суставной ткани, образования опухоли, грыжи или кисты. Могут быть использованы следующие методы лечения:
- Удаление сдавливающей кисты, опухоли, грыжи или иного новообразования;
- Дренирование сдавливающей кисты;
- Удаление костного нароста;
- Удаление разросшегося или поврежденного диска с установкой на его место имплантата;
- Возвращение на место смещенных позвонков путем установления специальной скобы.
При легких формах компрессии хорошо помогает гимнастика и лечебный массаж. Они помогают освободить зажатую нервную ткань, восстановить ее кровоснабжение. Также иногда рекомендуется ношение корсета или воротника (в зависимости от области локализации патологии).
Лечение сосудистой миелопатии
Когда речь о такой патологии, подразумевается, что нервная ткань не получает достаточного кровоснабжения в результате патологии сосудов (атеросклероза, их высокого или низкого тонуса и других проблем). Такое состояние лечится исключительно медикаментозно. Для этого применяются такие препараты:
- Папаверин назначается с целью нормализации кровообращения, его могут дополнять Вимпоцетином и Эуфиллином;
- Никотиновая кислота благотворно влияет на состояние нервной ткани;
- Трентал или Флекситал назначаются для улучшения циркуляции крови в мелких сосудах нервной ткани;
- В качестве антиагреганта назначается Дипридамол;
- Важную роль играют препараты для разжижения крови – Гепарин.
Иногда показано включение в схему лекарств для поддержания когнитивной функции (Нобен, Галантамин), витамины и средства для избегания гипоксии (Мельдоний).
к содержанию ↑Лечение токсической миелопатии
Такая болезнь вызывается токсическим воздействием на нервную ткань. Оно может происходить в результате некоторых болезней. Требует проведение дезинтоксикационной терапии. Если интоксикация вызвана какими-либо организмами, то также и антибактериальной терапии.
Дезинтоксикация – достаточно сложный и длительный процесс, осуществляющийся в условиях стационара. Для этого пациентам внутривенно вводятся препараты типа Гемодеза и Реасорбилакта. Такой тип поражения имеет склонность к острому течению. Потому его осуществляют при госпитализации пациента.

При заболевании происходит ущемление, нарушение кровоснабжения или другое поражение нервной ткани. Метаболизм в ней и ее функционирование нарушаются. Потому важно их восстановить. Это делается с помощью соответствующих препаратов. Назначаются:
- Бенфогамма принимается 1-2 раза в сутки в зависимости от дозировки;
- Бенфолипен – поливитаминный комплекс, принимается по таблетке 1 раз в сутки;
- Берлитион. Взрослым назначаются таблетки дозировкой 300 мг индивидуально;
- Комбилипен вводится внутримышечно один раз в сутки, в зависимости от веса;
- Мильгамма вводится внутримышечно один раз в сутки, в зависимости от веса;
- Октолипен вводится в виде инфузии (капельницы) один раз в 24-48 часов.
Точные дозировки препаратов и схему лечения назначает врач.
к содержанию ↑ЛФК
Лечебная физкультура показана практически при любых типах миелопатии. Она позволяет нормализовать кровоснабжение нервной ткани, укрепить мышечный корсет. Иногда даже уменьшает явление компрессии и снимает мышечный спазм. В результате этого симптоматика становится менее выраженной, самочувствие пациента и качество его жизни улучшаются.
Комплекс упражнений должен назначаться исключительно врачом и впервые выполняться под его надзором. При неправильном выполнении некоторых упражнений или неверном их подборе возможно значительное ухудшение состояния. Также запрещено выполнять такие упражнения при обострении болевой или иной патологической симптоматики.
к содержанию ↑Для шейного отдела
Гимнастика шейного отдела направлена на растяжение позвоночного отдела шеи и снятие спазма мышц. Это помогает нормализовать работу нервной ткани.
- Медленный наклон головы вперед, медленное возвращение в обычное положение. Делать 5-6 раз ежедневно;
- Медленный поворот головы влево и вправо, причем в двух плоскостях – сначала держа голову прямо, потому – чуть наклонив вперед. Повторить по 6 раз вправо и влево;
- Наклон головы к плечу, затем вернуть в исходное положение и наклонить в другую сторону. Выполнять медленно, 5-6 раз в каждую сторону.
Все упражнения нужно выполнять очень медленно и аккуратно, без резких движений.
к содержанию ↑Для грудного отдела
Упражнения для грудного отдела направлены на снятие спазма мышц и увеличение подвижности позвоночника. Рекомендуется выполнять следующие упражнения:
- Исходное положение на животе. Ладонями опереться о пол и пытаться так сильно, как возможно, отделить тело от пола, прогибаясь назад. Проделать 5-8 раз;
- Исходное положение вертикальное. Руки плотно прижаты к телу. Наклоны в обе стороны по 4-5 раз. Теперь поднять верхние конечности над головой, обхватить левой рукой правое запястье и сделать наклон вправо, как бы вытягивая за запястье. Проделать 4-5 раз в обе стороны;
- Исходное положение на животе. Сильно выгнуть корпусом, поднимая вверх голову и ноги, не помогая руками. Проделать 5 раз.
Выполнять такую терапию самовольно не рекомендуется. Лучше сначала проконсультироваться с врачом.
к содержанию ↑Для поясницы
Выполняя ЛФК при миелопатии поясничного отдела очень важно максимально растянуть позвоночный столб. Также хорошо укреплять мышечный корсет и формализовывать кровообращение. Для этого рекомендован следующий комплекс:
- Вис на турнике без усилий. Продержаться столько, сколько возможно. Выполнять 5-6 подходов подряд или с перерывами;
- Исходное положение на спине. По очереди сгибать и разгибать ноги в колене;
- Исходное положение на спине. Ноги согнуты в коленях. Поочередно подтягивать колени к груди, помогая сцепленными вместе на д коленом руками. Проделать по 5 раз обеими ногами.
При таком диагнозе рекомендуется избегать плавания, ходьбы на лыжах и других упражнений, оказывающих нагрузку на ноги. Противопоказаны активные прыжки и бег.
к содержанию ↑Массаж
Массаж показан в периоды ремиссий и необходим для того, чтобы улучшить кровообращение, восстановить тонус мышечного корсета, снять спазм мышц. Это помогает восстановить нормальное питание нервной ткани, улучшить ее функционирование и даже восстановить чувствительность в некоторых точках. Назначаться и выполняться такой массаж должен специалистом. Обычно, требуется от 5 до 15 процедур длительностью по 20-30 минут, интенсивность воздействия при которых возрастает от раза к разу.
Где лечат миелопатию? Массажи и физиотерапия должны проводиться в медицинском учреждении. ЛФК может осуществляться дома, но по комплексу, назначенному врачом.
к содержанию ↑Физиотерапия
Снять воспаление, улучшить кровообращение, восстановить функционирование нервной ткани помогает физиотерапевтическое воздействие. Оно также показано только в период ремиссии, когда снимает спазм мышц и помогает избавиться от боли. Применяются методы СВЧ- и УВЧ-воздействий, электрофорез. Обычно, требуется 5-7 процедур, применяющихся в качестве дополнения к медикаментозному лечению.
к содержанию ↑Вывод
Миелопатию необходимо лечить. Она достаточно редко требует оперативного вмешательства, но если оно необходимо, то бояться его не стоит, так как это частая процедура. В большинстве же случаев и вовсе вылечить состояние можно только лекарственными препаратами.
Миелопатия позвоночника: шейного, грудного и поясничного отдела
 Спинной мозг, который располагается в позвоночном канале, контролирует множество функций систем и органов в организме человека.
Спинной мозг, который располагается в позвоночном канале, контролирует множество функций систем и органов в организме человека.
Болезни, поражающие спинной мозг, который является важной частью ЦНС, несут большую опасность.
Одним из этих заболеваний, является миелопатия.
Это собирательный термин синдрома, обозначающий повреждение спинного мозга в следствии заболевания позвоночного столба.
При отсутствии лечения велик риск тяжёлых осложнений и необратимого повреждения спинного мозга.
Миелопатия и её классификация
Миелопатия, это общее название комплекса болезней, которые связаны с нарушением функционирования спинного мозга.
Этот важный орган является главной осью нервной системы, с помощью которой осуществляется связь головного мозга с другими частями тела. Поэтому данная патология может привести к тяжёлым последствиям, даже к инвалидности.
Выделить группу риска не представляется возможным, заболеть может любой человек, так как причин развития болезни множество.
Но можно отметить возрастные категории:
- Дети, которые переболели энтеровирусной инфекцией.
- Молодые люди (15-30 лет), которые получили травму спины.
- Люди среднего возраста (30-50 лет) с наличием первичной опухоли.
- Пожилые люди (от 50 лет), у которых замечены дистрофические изменения позвоночника.
Развитию патологии предшествуют причины, в зависимости от которых и диагностируют форму миелопатии.
Классификация
Спинальная миелопатия подразделяется на отдельные виды. У каждого патологического процесса свои причины возникновения, признаки и другие условности.
Вертеброгенная. Обычно областью поражения становятся шейный отдел или грудной, так как на них приходится повышенная нагрузка. Данный вид миелопатии вызывает:

При острой форме, когда повреждения тяжёлые, заболевание развивается стремительно. Если процесс вялотекущий, то миелопатия развивается довольно медленно.
Сосудистая миелопатия. Патология возникает из-за плохого кровообращения в зоне спинного мозга. Болезнь затрагивает спинномозговые артерии и подразделяется на два типа:

- Ишемическая. Нарушен кровоток на отдельном участке спинного мозга, так как присутствует непроходимость сосудов. Причиной становятся заболевания, вызывающие сдавливание сосудов.
- Геморрагическая. Происходит кровоизлияние, так как нарушена целостность сосуда.
Инфаркт спинного мозга. Опасность заключается в том, что тяжёлое нарушение может произойти в любой зоне позвоночника. Последствия предсказать практически невозможно. В основном, причиной является тромб. При этом повреждаются нервные волокна, что приводит к потере чувствительности в конечностях и снижению контроля над мышечными рефлексами.
Шейная миелопатия. Патологический процесс обычно развивается с возрастом, когда уже начинаются изменения хрящевой и костной ткани. Возникает в шейном отделе из-за передавливания спинного мозга в этой области. Существует отдельная форма ‒ цервикальная миелопатия. Патология с более серьёзной симптоматикой (не контролируются верхние конечности).
Грудная. Название указывает на место локализации. Развитию способствует грыжа, сужение или защемление позвоночных каналов.
Поясничная. Характеризуется определёнными симптомами:
- Если компрессия между 10, 11, 12 грудным и 1 поясничным позвонками, то развивается синдром эпиконуса. Появляются острые боли в поясничном отделе и задней поверхности бёдер. Наблюдается слабость в нижних конечностях и парезы стоп. Также пропадают ахилловы и подошвенные рефлексы.
- Когда компрессия наблюдается в области 2 позвонка поясничного отдела, то начинает развиваться синдром конуса. При слабых болях появляются изменения в прямой кишке и мочеполовой системе, а также страдает аногенитальная область. Быстро образуются пролежни и теряется анальный рефлекс.
- Если кроме 2 поясничного корешка, подвергают компрессии и диски, расположенные ниже этого позвонка, возникает «конский хвост». Появляются нестерпимые боли в нижней области туловища, отдающие в ноги.
Компрессионно-ишемичная

К этому виду относится широкий ряд заболеваний:
- Спондилёз шейного отдела, который возникает в связи с изношенностью дисков, а также их смещением.
- Злокачественное новообразование.
- Воспаление гнойного характера.
- Сузился позвоночный канал. Этот дефект может быть врождённым, но чаще вызывается воспалением или разрушением позвонков.
- Кровоизлияние в спинном мозге.
- Протрузия диска, когда он вдавливается в позвоночный канал.
Компрессией сопровождаются малейшие травмы, если нарушается целостность сосуда.
Спондилогенная. Состояние прогрессирует в связи с травмированием спинного мозга из-за постоянного неудобного положения головы. Постепенно изменяется осанка и походка человека.
Дегенеративная. Её появление вызывается авитаминозом, а также прогрессированием ишемии спинного мозга.
Очаговая миелопатия. Является последствием облучения или проникновением радиоактивных веществ в организм. Сопровождается выпадением волос, воспалением кожного покрова и хрупкостью костей.
Дисциркуляторная. Носит всегда хронический характер. Слабеют мышцы конечностей, снижается их чувствительность. Появляются внезапные сокращения мышц, а также начинают наблюдаться нарушения работы органов в области малого таза.
Дискогенная. Имеется ещё одно название ‒ позвоночная миелопатия. Нередко развивается из-за продолжительного процесса дегенерации межпозвоночных дисков и считается самостоятельной болезнью. Возникают дисковые грыжи, сдавливающие спинные артерии и мозг.
Прогрессирующая. Причиной этого вида является синдром Броун-Секара. Заболевание поражает почти половину спинного мозга (в поперечном срезе) и может вызвать паралич. Обычно патология развивается стремительно, но иногда растягивается на долгие годы.
Хроническая. Причин развития этого вида миелопатии много:
Вообще-то, все формы миелопатии можно отнести к хронической, если их развитие не прогрессирует.
Посттравматическая. Обозначение болезни говорит о причине развития патологии. Имеет типичные симптомы:
- Нарушения в области таза.
- Резкое снижение чувствительности.
- Паралич.
Обычно такие признаки остаются на всю жизнь.
Вариантов заболевания спинного мозга достаточно много, поэтому всегда нужно иметь в виду возможное наличие миелопатии.
Видео: «Что такое миелопатия?»
Узнайте какие инфекционные заболевания позвоночника бывают:Факторы риска и причины
Фоном для развития данного заболевания является масса сопутствующих факторов. Главными причинами болезни считаются повреждения позвоночника и другие патологии.
Существуют также факторы, которые предрасполагают к развитию миелопатии:
- Сердечно-сосудистые заболевания разной этиологии.
- Преклонный возраст.
- Образ жизни или работа с риском травматизма.
- Экстремальные виды спорта.
Учитывая многообразие причин, можно утверждать, что заболеванию подвержены люди любого возраста.
Возможные последствия
Следующий факт
Возможные осложнения проявляются в невозможности движений какой-либо части тела. Иногда утрачивается чувствительность, и появляются фантомные боли. Нередко наблюдаются нестерпимые боли в области протекания патологического процесса.
К тому же, часто возникают неврологические нарушения в работе кишечника и мочевого пузыря. Самым тяжёлым последствием является паралич, что приводит к инвалидности.
Симптомы и методы диагностики
Признаки определяются сегментом повреждения и главной причиной.
В основном, наблюдаются типичные симптомы:
- Резко ограничивается подвижность конечностей.
- Снижение, а иногда и повышение чувствительности.
- Задержка мочеиспускания.
- Повышается мышечный тонус.
- Нарушается дефекация.
Картина течения заболевания всех форм аналогична. Сначала появляются болезненные ощущения в поражённом участке позвоночника, а затем развиваются неврологические симптомы.
Когда у болезни сложный генезис, то есть происхождение, сразу следует исключить возможность наличия иных патологий с похожей симптоматикой. Поэтому кроме осмотра и пальпации необходимы дополнительные исследования.
В первую очередь делается лабораторный анализ крови (общий и определяющий количество воспалительных белков), а также исследуется спинномозговая жидкость.
В качестве аппаратного обследования применяются:
- Рентгенография. Метод позволяет визуализировать состояние костей позвоночника.
- МРТ. Выявляется присутствие опухолей и присутствие деформации или сжатия спинного мозга.
- Электромиография. Оценивает уровень поражения периферических нервов и ЦНС.
С помощью данного диагностического алгоритма состояние спинного мозга определяется наиболее достоверно.
Лечение миелопатии
Терапия обычно консервативная, предполагающая длительное медикаментозное лечение. Если болезнь быстро развивается или появилась угроза для жизни, то прибегают к хирургическому вмешательству.
Для лечения применяют следующие группы лекарств:
| Анальгетики | для устранения болевого синдрома |
| Диуретики | для снятия отёка |
| Спазмолитики и миорелаксанты | для купирования мышечных спазмов |
Если есть необходимость, то используют и сосудорасширяющие средства.
Каждый вид миелопатии требует своего курса терапии, но следует обязательно ликвидировать негативное влияние главного заболевания на спинной мозг.
Сосудистые нарушения требуют:
- Использования вазоактивных лекарств.
- Применения нейропротекторов и нооторопов.
- Снятия компрессии.
Коллатеральное кровообращение нормализует Папаверин, Эуфиллин и никотиновая кислота. Для улучшения микроциркуляции назначают Флекситал и Трентал. В схему терапии нередко включают антиагреганты (Дипиридамол-Ферейн). Отёк эффективно снимает Фуросемид.
При гематомиелии используют антикоагулянты (Гепарин). Устранить гипоксию поможет Милдронат. Обязательно применяют препараты, которые улучшают когнитивные функции (Галантамин).
При инфекционной миелопатии обязательно применяют антибиотики. При интоксикации спинного мозга проводится очищение крови.
 Многим назначают физиопроцедуры:
Многим назначают физиопроцедуры:
- Парафинотерапия.
- УВЧ.
- Диатермия.
- Электрофорез.
- Грязелечение.
- Рефлексотерапия.
- Эдектростимуляция.
Эти процедуры, а также ЛФК и массаж рекомендуются только при хроническом течении миелопатии.
Несмотря на отработанные методы лечения, избавиться от болезни не всегда удаётся.
Профилактические меры
Особых мер профилактики данного заболевания не существует. Обычно рекомендуется просто поддерживать позвоночник в нормальном состоянии.
- Необходимо выполнять специальные упражнения для усиления мышечного корсета.
- Желательно правильно оборудовать спальное место (ортопедический матрас).
- Нужно активизировать образ жизни, включив посильные нагрузки.
- Обязательно следует отказаться от жирной пищи и курения, которые снижают эластичность сосудов.
Естественно, нужно стараться предотвратить развитие заболеваний, которые становятся причиной миелопатии.
Видео: «Миелопатия: вопрос-ответ»
Прогноз
Абсолютное выздоровление зависит от факторов, которые вызвали болезнь, а не только от своевременного её обнаружения. Например, посттравматическая и компрессионная миелопатии полностью излечиваются, если устранить причины их развития.
Многие формы миелопатии сложно поддаются прогнозированию. Если причиной является неизлечимая болезнь, то удаётся добиться, лишь стабилизации состояния. К ним относятся метаболическая, а также ишемическая виды миелопатии.
При инфекционной и токсической форме, выздоровление всегда зависит от тяжести повреждения спинного мозга. Может наблюдаться стойкая ремиссия в начальной стадии, но если нервная ткань уже разрушается, то иногда наступает полная неподвижность.
Если удаётся остановить развитие болезни, то прогноз весьма оптимистичный. Утраченные функции восстанавливаются почти в 80% случаев.
Заключение
Миелопатия не считается лёгким заболеванием, и лечение будет достаточно сложным. Она характеризуется нарушением спинного мозга. Главное, своевременно приступить к терапии, которая должна быть комплексной. От этого будет зависеть правильность лечения и продолжительность жизни человека при наличии миелопатии
Тест!
Пройдите тест и проверьте себя: Что такое миелопатия? Какие виды миелопатии позвоночника бывают? Можно ли вылечить миелопатию позвоночника?

Врач ЛФК
Проводит комплексную терапию и профилактику заболевания позвоночника, проводит расшифровку рентгенографии и МРТ снимков. Также проводит реабилитацию и восстановления физического состояния после травм.Другие авторыКомментарии для сайта Cackle
причины, симптомы, диагностика и лечение
Миелопатия — заболевание спинного мозга, возникающее на фоне других патологических состояний. Под термином «миелопатия» подразумеваются дистрофические повреждения тканей невоспалительного характера, при этом их происхождение может быть разным.
Содержание статьи:
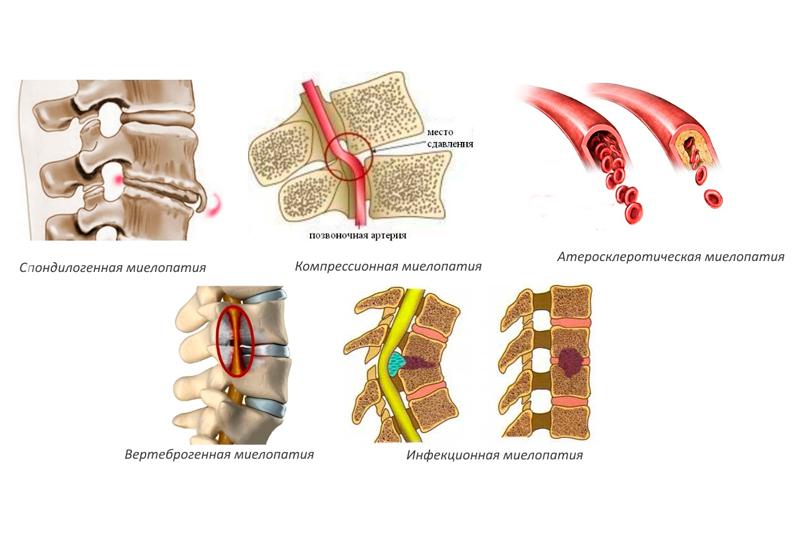
В связи с этим в группе риска находятся практически все представители социума. Так первичная опухоль, поражающая спинной мозг, характерна для людей обоих полов 30-50 лет, травмам подвержены подростки и молодые мужчины 15-35 лет, остеопороз часто развивается у пожилых женщин и молодежи, принимающей стероидные гормональные вещества. В случае остеопороза миелопатия образуется не из-за самого заболевания, а по той причине, что пораженная кость более склонна к травматическим повреждениям, чем здоровые костные ткани.
Считается, что спондилогенный и атеросклеротический тип миелопатии наиболее характерны для людей с активным образом жизни: спортсменов и рабочих, занимающихся тяжелым физическим трудом. Это обусловлено частыми повторяющимися травмами, которые они получают по роду своей деятельности в течение жизни. Поэтому после 55 лет у многих из них развивается миелопатия.
Кроме перечисленных категорий, в числе потенциальных пациентов — люди с сосудистыми заболеваниями, рассеянным склерозом и раковые больные.
Этиология и патогенез миелопатии
В подавляющем числе случаев миелопатии местом ее локализации становится шейный отдел позвоночного столба, что происходит в результате развития остеохондроза или спондилеза. В последнем случае речь идет о вертеброгенной шейной миелопатии.
Может развиваться миелопатия и из-за таких заболеваний, как врожденный стеноз позвоночного канала, краниовертебральная аномалия, повреждение спинномозговой ткани в результате травм и деформаций, цирроз печени, дефицит витаминов E и группы B, боррелиоз, ревматоидный артрит, паранеопластический синдром. Существует миелопатия, развивающаяся вследствие лечебных мероприятий, которым могут стать химическая и лучевая терапия, эпидуральная анестезия.
Существуют и другие виды миелопатии, причинами которой могут стать атеросклероз, различные воспаления, полученные дозы радиации, остеопороз, диабет и др.
Среди причин вертеброгенной формы выделяют грыжи межпозвоночных дисков, врожденный стеноз спинномозгового канала и остеохондроз. Миелопатия этого типа развивается, когда позвоночник регулярно испытывает нагрузки, приходящиеся на его верхние зоны, где и локализуется патология. Острый вариант миелопатии — результат травм, которые пациенты обычно получают в автокатастрофах при хлыстовом ударе. Это особое движение головы и шеи при резкой остановке автомобиля, например, при столкновении с неким объектом. Как правило, эта травма случается с не пристегнутым водителем или пассажиром на переднем сиденье. Спинной мозг в данном случае повреждается в результате смещения.
Хроническая вертеброгенная миелопатия
Хроническая вертеброгенная миелопатия — последствие запущенного остеохондроза, по причине которого сужается спинномозговой канал и образовываются остеофиты. Эти костные образования сдавливают ткани и кровеносные сосуды, из-за чего спинной мозг не получает питание в полном объеме.
Атеросклеротическая миелопатия
Атеросклеротический вид миелопатии — это одно из осложнений холестериновых бляшек, препятствующих питанию спинного мозга. Бляшки возникают по генетическим причинам, вследствие порока сердца или системного атеросклероза.
Эпидуральная миелопатия
Эпидуральная миелопатия наиболее опасна. Она образуется после кровоизлияния в спинномозговой канал и по мере своего развития нарушает структуру нервной ткани. Сильное кровотечение может полностью разрушить канал.
Разного рода токсины нейротропного характера, сокращающие количество нервных клеток, также вызывают миелопатию, которую относят к другим видам. В итоге передача сигналов головному мозгу от отдельных частей тела становится либо затруднительной, либо вовсе невозможной.
Канцероматозная миелопатия
Раковые образования вызывают канцероматозную миелопатию в процессе дегенерации тканей спинного мозга. Радиационная форма заболевания разрушает массивы спинномозговой ткани при ионизирующем излучении.
Классификация миелопатии
Миелопатия подразделяется на восемь типов. Классификация основана на причинах, вызывающих изменение в тканях спинного мозга.
- Спондилогенная миелопатия — это следствие разного рода дегенеративных патологий, поражающих позвоночник;
- Атеросклеротический тип данного заболевания возникает в том случае, когда на стенках сосудов, питающих кровью спинной мозг, образуются отложения холестерина. Чаще всего этот вил миелопатии развивается по причине системного атеросклероза, генетических расстройств обмена веществ, пороков работы сердечно-сосудистой системы;
- Вертеброгенная миелопатия — результат таких нарушений, как остеохондроз, стеноз, межпозвоночная грыжа. Выделяют две разновидности этого типа миелопатии: хронический — возникающий при отсутствии своевременного лечения указанных заболеваний, и посттравматический, называемый также острым — развивающийся из-за травм. В первом случае болезнь возникает как результат разрастания остеофитов, сдавливающих ткани и сосуды. Во втором — как последствие хлыстового удара и смещения межпозвонковых дисков;
- Токсический тип представляет собой осложнение отравляющего воздействия на центральную нервную систему при таких заболеваниях, как дифтерия и схожие с ней болезни;
- Радиационная. Причиной ее развития может стать лучевая терапия, проводимая при лечении злокачественных новообразований;
- Инфекционная — часто наблюдаемая патология, провоцируемая болезнью Лайма, нейросифилисом, ВИЧ-инфекцией, энтеровирусным заражением, поразившим организм в детском возрасте;
- Карциноматозная миелопатия. Эту патологию вызывает паранеопластическое поражение ЦНС: онкологический процесс, лимфома, лейкемия, лимфогранулематоз;
- Демиелинизирующая — миелопатия, развивающаяся из-за демиелинизирующих расстройств ЦНС наследственной этиологии.
Симптомы миелопатии
Миелопатия может проявлять себя по-разному. Существуют признаки общего характера и признаки, характерные исключительно для конкретного типа заболевания. К общим симптомам, проявляющимся при любой форме миелопатии, относятся:
- Паралич рук или ног в зависимости от места локализации патологии;
- Парез конечностей;
- Дисбаланс в работе кишечника и мочевого пузыря;
- Онемение в конечностях;
- Сильные боли в районе очага;
- Пониженная чувствительность тканей в зоне ниже области, в которой наблюдается изменение.
- Ишемический тип миелопатии — это заболевание, которое чаще всего локализуется в области шеи и только в редких случаях — в зоне поясницы. Течение заболевания длительное, с прогрессированием процесса. Независимо от зоны поражения при ишемической миелопатии наблюдаются корешковые и суставные боли, онемение, неловкость движений рук и ног. Присутствует атрофия и слабость мышц, начинающаяся в ближних к патологии конечностях и переходящая на остальные. На поздних этапах становятся выраженными нарушения работы органов таза.
- Посттравматический тип данного заболевания характеризуется сегментарными нарушениями чувствительности и проводниковыми дефектами. Сегментарные нарушения в данном случае — это периферический парез, сопровождающийся гипорефлексией и мышечной гипотонией, а проводниковые дефекты — чувствительность ниже обычного и центральный парез, который происходит одновременно со спастическим мышечным тонусом и повышенным уровнем рефлексов. Кроме того, могут наблюдаться: бульбарный синдром, вестибулярная атаксия, нарушение чувствительности тканей в лицевой зоне, осложнение мочеиспускания, недержание, запоры, инфекции мочеполовой системы. Наличие тех или иных признаков зависит от места, в котором спинной мозг имеет поражение.
- Радиационная миелопатия поражает спинной мозг по прошествии минимум шести месяцев после окончания лучевой терапии. Максимальный срок, в который она может проявиться, составляет 3 года. Развитие заболевания происходит медленно с поэтапным некрозом тканей без изменения цереброспинальной жидкости. В редких случаях может сопровождаться синдромом Броун-Секара.
- Карциноматозная миелопатия характеризуется такими признаками, как некротические изменения структуры спинного мозга. В составе ликвора у пациентов с данным типом заболевания обнаруживается умеренный гиперальбуминоз или плеоцитоз.
Диагностика миелопатии
В первую очередь для определения заболевания больного осматривает невролог, который при необходимости назначает дальнейшее обследование. Как правило, пациента направляют и на лабораторные, и на инструментальные исследования.
К первым относятся:
- общий и развернутый анализ крови;
- изучение уровня иммуноглобулинов и воспалительных белков в крови;
- люмбальная пункция;
- биопсия тканей спинного мозга;
- посев крови или цереброспинальной жидкости.
Данные анализы помогают выявить инфекционное поражение спинного мозга и его аутоиммунные расстройства. Кроме того, они дают информацию о возможных дефектах кровообращения в спинном мозге.
Среди инструментальных методов диагностирования обязательными являются компьютерная и магнитно-резонансная томография и электромиография. КТ позволяет визуализировать кости позвоночного столба, а КТ-ангиография — кровеносные сосуды, в которые предварительно вводят контрастное вещество.
Посредством МРТ специалисты просматривают спинной и головной мозг, межпозвонковые диски и возможные опухоли в их областях. При наличии спинального инсульта его также легко можно рассмотреть при помощи этого исследования.
Электромиография предоставляет сведения об уровне электрического возбуждения по периферическим нервам и всему спинному мозгу. В некоторых случаях назначают денситометрию и рентгенографию, позволяющую изучить позвоночник на предмет плотности его тканей.
Лечение миелопатии
Несмотря на то, что миелопатия — очень сложное заболевание, современная медицина располагает несколькими эффективными способами его лечения. Общие терапевтические меры предусматривают не только устранение симптомов миелопатии, но и борьбу с причиной этого заболевания.
Лечение включает в себя курс витаминов группы В, антиоксидантов, сосудорасширяющих и нейропротекторных препаратов, необходимых для остановки дальнейшего отмирания нервных клеток.
Кроме общих мер, пациенты проходят лечение, назначаемое при определенных формах миелопатии. Так при заболевании, причиной которого стал остеохондроз, больные принимают анальгетики и нестероидные противовоспалительные медикаменты, прописываемые им на период обострения. В период между этими критическими состояниями необходимы массажи, курс ЛФК и физиотерапия.
При миелопатии, возникшей на фоне рассеянного склероза, могут назначаться стероидные препараты. Для нейтрализации инфекционного заражения применяют жаропонижающие и антибиотики. Стероиды применяются, но не всегда, что зависит от ряда особенностей состояния пациента.
Компрессионный тип миелопатии часто требует хирургического вмешательства, в ходе которого удаляется опухоль или грыжа, мешающая нормальному функционированию позвоночника.
Прогноз и профилактика миелопатии
Состояние пациента в будущем определяется степенью сохранения вещества спинного мозга после окончания лечения. Определить ее можно только после того, как кровоток полностью восстановлен, а сдавливание тканей прекратилось. Чем раньше врачам удается устранить повреждающий фактор, тем оптимистичнее прогноз миелопатии, поэтому при первом подозрении на ее наличие следует как можно скорее сдать все назначенные специалистом анализы и пройти полную диагностику. Первые предварительные выводы врач делает по результатам МРТ, но поле проведения терапии они могут принять иной вид.
Профилактики миелопатии, как таковой, в медицине не существует, так как она представляет собой следствие других заболеваний. К мерам по предупреждению этой патологии можно отнести профилактику инфекционных заражений, раковых опухолей, атеросклероза, остеохондроза, межпозвоночных грыж, дифтерии и других заболеваний, которые могут в будущем вызвать развитие миелопатии в спинном мозге.
Отдельно нужно позаботиться о том, чтобы свести к минимуму вероятность травм и сильных перегрузок. Людям, трудящимся физически и спортсменам необходимо регулярно посещать лечащего врача для осмотра и своевременного выявления признаков патологии тканей спинного мозга. То же касается и людей с наследственными демиелинизирующими расстройствами ЦНС. Гарантированной защиты от миелопатии ученым пока не известно.
чем проявляется и как лечить

В переводе с греческого языка термин «миелопатия» переводится как болезнь, или страдание спинного мозга. Спинной мозг человека представляет собой тяж длиной около 50 см, который окружен со всех сторон позвонками, образующими позвоночный канал. Анатомическое расположение и кровоснабжение спинного мозга с одной стороны защищает мозг от воздействия травмирующих факторов внешней среды, а с другой стороны зачастую само является источником поражения спинного мозга.
Невоспалительные заболевания, или повреждения спинного мозга называют общим термином «миелопатия». Если причиной поражения спинного мозга является воспалительный процесс (инфекции), то употребляют термин «миелит».
Причины и механизм развития
 Одна из причин миелопатии — травма позвоночника, в частности, падение на спину
Одна из причин миелопатии — травма позвоночника, в частности, падение на спинуМиелопатия поясничного отдела позвоночника может возникнуть при следующих состояниях:
- Травма позвоночника (ДТП, падение с высоты и др.) или сдавление опухолью вызывает развитие компрессионной миелопатии, когда спинной мозг сдавливается поврежденными позвонками или новообразованием.
- Нарушение кровообращения в спинном мозге (спинальный инсульт) в результате сдавления артерий позвонками или в результате резкого сужения просвета сосуда тромбами приводит к развитию сосудистой миелопатии.
- Патологические изменения позвонков на фоне длительно текущего остеохондроза, спондилеза или других процессов может приводить к появлению вертеброгенной миелопатии.
На практике зачастую встречается сочетанный механизм развития миелопатии, когда один вид только является пусковым фактором, а на фоне течения болезни развиваются и другие варианты. Например, костные разрастания позвонков при остеохондрозе позвоночника могут травмировать спинной мозг, приводя к развитию вертеброгенной миелопатии, но одновременно могут сдавливать кровеносные сосуды, питающие спинной мозг.
Проявления миелопатии поясничного отдела позвоночника
Болевой синдром может встречаться при миелопатии, а может и отсутствовать. Как правило, боли связаны не с самим повреждением спинного мозга, а с сопутствующими изменениями окружающих тканей. В ряде случаев человек принимает вынужденное положение, в котором боли ощущаются менее всего. Движения в спине резко ограничены. Пациент не может полностью выпрямить спину, совершить наклоны туловища.
На первый план в клинической картине выступает резкое нарушение чувствительности и снижение силы, а локализация симптомов будет зависеть от уровня и глубины повреждения спинного мозга.
Повреждение спинного мозга на уровне поясничного отдела позвоночника приводит к развитию онемения или снижения чувствительности в ногах, а также снижение силы в ногах (парез ног). В тяжелых случаях полностью утрачиваются движения в ногах, т.е. развивается плегия. Со временем происходит развитие гипотрофии мышц ног.
Поясничное утолщение спинного мозга иннервирует работу сфинктеров прямой кишки и мочевого пузыря, поэтому при его повреждении у человека также возникают расстройства в виде недержания мочи и кала (может быть и запор).
При неврологическом осмотре не удается вызвать рефлексы ног (коленный, ахиллов).
Лечение миелопатии
 Симптоматическое лечение включает в себя нестероидные противовоспалительные средства, миорелаксанты, витамины группы В, гормоны (при неэффективности НПВС), а также нейротрофики и нейропротекторы
Симптоматическое лечение включает в себя нестероидные противовоспалительные средства, миорелаксанты, витамины группы В, гормоны (при неэффективности НПВС), а также нейротрофики и нейропротекторыМедикаментозное лечение направлено в первую очередь на снятие воспаления и болевого синдрома (если он имеется), однако при миелопатии не является гарантом полного излечения.
Используются следующие группы препаратов:
- Нестероидные противовоспалительные препараты (диклофенак, кеторол). Снимают воспаление, уменьшают болевой синдром.
- Глюкокортикостероиды (дексаметазон). Используются при неэффективности нестероидных противовоспалительных препаратов.
- Витамины группы В (комбилипен). Способствуют более быстрому восстановлению нервной ткани.
- Нейротрофические препараты (актовегин, церебролизин). Улучшают питание спинного мозга.
- Миорелаксанты (сирдалуд, мидокалм). Расслабляют скелетную мускулатуру, уменьшая выраженность болевого синдрома.
- Нейропротекторы (трентал). Защищают нервную ткань в условиях гипоксии на фоне воспалительного повреждения.
Противопролежневые мероприятия назначаются при тяжелом поражении спинного мозга.
С целью предотвращения усугубления патологического процесса применяется оперативное вмешательство. Объем и вид хирургического вмешательства определяет нейрохирург после проведенного обследования пациента, выявленных у него показаний или противопоказаний к лечению.
Физиолечение и ЛФК назначают в период выздоровления, когда стихает острая стадия миелопатии.
Прогноз болезни зависит от глубины повреждения спинного мозга и своевременного начатого лечения. В тяжелых случаях человек может утратить способность к передвижению и остаться парализованным.
Проф., д. м. н. И.Н. Мутин рассказывает о миелопатии:
Наглядно и познавательно о миелопатии (англ. яз.):