симптомы, причины появления, диагностика, лечение
Гипопаратиреоз – это заболевание из эндокринологической системы, которое характеризуется резким снижением функционирования паращитовидных желез. Паратгормон вырабатывающийся железами является главным регулятором гомеостаза минеральных компонентов кальция и фосфора в организме человека. При гипопаратиреозе уменьшается количество кальция в крови, но обратно пропорционально увеличивается содержание фосфора.
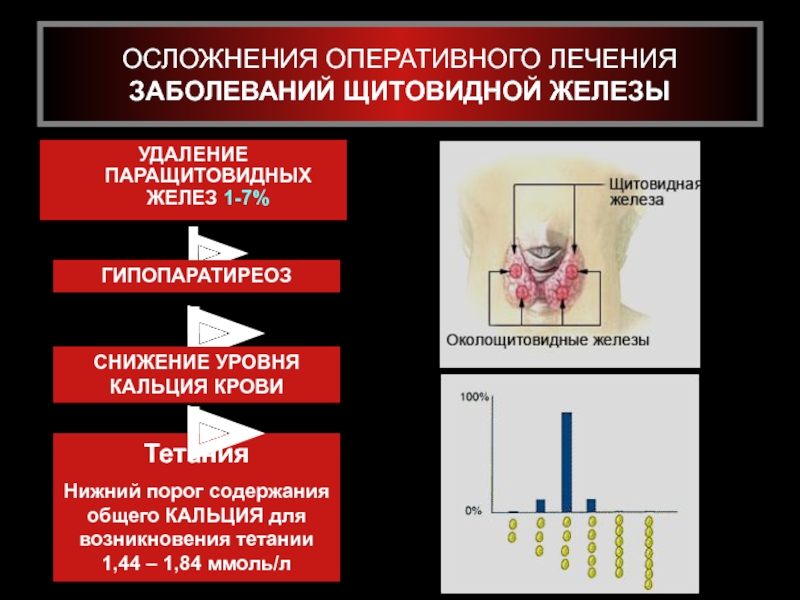
Главной причиной развития данного состояния является удаление паращитовидных желез или повреждение их во время проведения оперативного вмешательства на щитовидной железе. Эффект сдавливания паращитовидной железы может развиваться и после перенесенного травматического воздействия на шейный отдел позвоночника. Определенную роль в патогенезе заболевания отведено аутоиммунным повреждениям щитовидной железы, что приводит к увеличению размера железистой ткани.
Основные симптомы
Основным признаком является появление судорожных сокращений мышечной ткани, а также онемение и похолодание нижних конечностей.
Обострение заболевания, как правило, имеет приступообразный характер и провоцируется воздействием на организм интенсивного физического или эмоционального перенапряжения.
Приступы гипопаратиреоза часто сопровождается развитием вегетососудистой дистонии, а также симптомами активация симпатической нервной системы. При объективном осмотре у пациентов наблюдается:
- трофические изменения кожных покровов;
- появление участка облысения в области затылка;
- ломкость ногтевой пластины;
- появление элементов сыпи на коже;
- истончение зубной эмали.

Окончательный диагноз больному устанавливается на основании объективного осмотра, а также проведение лабораторных анализов крови и мочи. По результатам биохимического анализа крови можно судить о наличии гипопаратиреоза.
Лечение
В качестве лечения гипопаратиреоза применяют заместительную терапию препаратами, содержащими в своем составе кальций. Эффективно также считается применение препарата паратиреоидина, длительный прием данного препарата не показан так как он вызывает резистентность и провоцирует возникновение аллергических реакций. При остро возникшем приступе гипопаратиреоза больным вводится внутривенно струйно раствор кальция хлорида. Прогноз на выздоровление при гипопаратиреозе зависит от этиологического фактора, повлекшего за собой развитие данного состояния.
врача-эндокринолога
Гипопаратиреоз: современное представление о заболевании и новые методы лечения | Гребенникова
1. Bilezikian JP, Khan A, Potts JT, Jr., et al. Hypoparathyroidism in the adult: epidemiology, diagnosis, pathophysiology, target-organ involvement, treatment, and challenges for future research. J Bone Miner Res. 2011;26(10):2317-2337. doi: 10.1002/jbmr.483.
Bilezikian JP, Khan A, Potts JT, Jr., et al. Hypoparathyroidism in the adult: epidemiology, diagnosis, pathophysiology, target-organ involvement, treatment, and challenges for future research. J Bone Miner Res. 2011;26(10):2317-2337. doi: 10.1002/jbmr.483.
2. Abate EG, Clarke BL. Review of hypoparathyroidism. Front Endocrinol (Lausanne). 2016;7:172. doi: 10.3389/fendo.2016.00172.
3. Hadker N, Egan J, Sanders J, et al. Understanding the burden of illness associated with hypoparathyroidism reported among patients in the PARADOX study. Endocr Pract. 2014;20(7):671-679. doi: 10.4158/EP13328.OR.
4. Underbjerg L, Sikjaer T, Mosekilde L, Rejnmark L. Postsurgical hypoparathyroidism – risk of fractures, psychiatric diseases, cancer, cataract, and infections.
5. Clarke BL, Brown EM, Collins MT, et al. Epidemiology and diagnosis of hypoparathyroidism. J Clin Endocrinol Metab. 2016;101(6):2284-2299. doi: 10.1210/jc.2015-3908.
6. Powers J, Joy K, Ruscio A, Lagast H. Prevalence and incidence of hypoparathyroidism in the United States using a large claims database. J Bone Miner Res. 2013;28(12): 2570-2576. doi: 10.1002/jbmr.2004.
7. Hauch A, Al-Qurayshi Z, Randolph G, Kandil E. Total thyroidectomy is associated with increased risk of complications for low- and high-volume surgeons. Ann Surg Oncol. 2014; 21(12):3844-3852. doi: 10.1245/s10434-014-3846-8.
8. Кузнецов Н.С., Симакина О.В., Ким И.В. Предикторы послеоперационного гипопаратиреоза после тиреоидэктомии и методы его лечения. // Клиническая и экспериментальная тиреоидология. – 2012. – Т. 8. – №2. – С. 20–30. [Kuznetsov NS, Simakina OV, Kim IV. Predictors of postoperative hypoparathyroidism after thyroidectomy and methods of treatment. Clinical and experimental thyroidology. 2012; 8(2):20-30. (In Russ.)]. doi: 10.14341/ket20128220-30.
Кузнецов Н.С., Симакина О.В., Ким И.В. Предикторы послеоперационного гипопаратиреоза после тиреоидэктомии и методы его лечения. // Клиническая и экспериментальная тиреоидология. – 2012. – Т. 8. – №2. – С. 20–30. [Kuznetsov NS, Simakina OV, Kim IV. Predictors of postoperative hypoparathyroidism after thyroidectomy and methods of treatment. Clinical and experimental thyroidology. 2012; 8(2):20-30. (In Russ.)]. doi: 10.14341/ket20128220-30.
9. Stack BC Jr, Bimston DN, Bodenner DL, et al. American Association of Clinical Endocrinologists and American College of Endocrinology Disease state clinical review: postoperative hypoparathyroidism – definitions and management. Endocr Pract. 2015;21(6):674-685. doi: 10.4158/EP14462.DSC.
 Cochrane Database Syst Rev. 2015;(8):CD010370. doi: 10.1002/14651858.CD010370.pub2.
Cochrane Database Syst Rev. 2015;(8):CD010370. doi: 10.1002/14651858.CD010370.pub2.11. Ritter K, Elfenbein D, Schneider DF, et al. Hypoparathyroidism after total thyroidectomy: incidence and resolution. J Surg Res. 2015;197(2):348-353. doi: 10.1016/j.jss.2015.04.059.
13. Kirkby-Bott J, Markogiannakis H, Skandarajah A, et al. Preoperative vitamin D deficiency predicts postoperative hypocalcemia after total thyroidectomy. World J Surg. 2011;35(2):324-330. doi: 10.1007/s00268-010-0872-y.
14./16/16.jpg)
15. Sam AH, Dhillo WS, Donaldson M, et al. Serum parathyroid hormone is not an accurate predictor of postthyroidectomy hypocalcemia in vitamin D – deficient patients: a pilot study. Clin Chem. 2011;57(8):1206-1207. doi: 10.1373/clinchem.2011.162909.
16. Marcocci C, Bollerslev J, Khan AA, Shoback DM. Medical management of primary hyperparathyroidism: proceedings of the fourth international workshop on the management of asymptomatic primary hyperparathyroidism. J Clin Endocrinol Metab. 2014;99(10):3607-3618. doi: 10.1210/jc.2014-1417.
17. Орлова Е.М., Созаева Л.С., Маказан Н.В. Гипопаратиреоз у детей: клинические варианты, современная диагностика и лечение (лекция для врачей). // Доктор.Ру. – 2014. – Т. 11. – №99. – С. 27-30. [Orlova EM, Sozaeva LS, Makazan NV. Hypoparathyroidism in children: clinical forms, modern diagnosis, and treatment lecture for doctors. Doctor Ru. 2014;11(99):27-30. (In Russ.)].
Орлова Е.М., Созаева Л.С., Маказан Н.В. Гипопаратиреоз у детей: клинические варианты, современная диагностика и лечение (лекция для врачей). // Доктор.Ру. – 2014. – Т. 11. – №99. – С. 27-30. [Orlova EM, Sozaeva LS, Makazan NV. Hypoparathyroidism in children: clinical forms, modern diagnosis, and treatment lecture for doctors. Doctor Ru. 2014;11(99):27-30. (In Russ.)].
18. Page C, Strunski V. Parathyroid risk in total thyroidectomy for bilateral, benign, multinodular goitre: report of 351 surgical cases. J Laryngol Otol. 2007;121(3):237-241.
19. doi: 10.1017/S0022215106003501.
20. Shoback D. Clinical practice. Hypoparathyroidism. N Engl J Med. 2008;359(4):391-403. doi: 10.1056/NEJMcp0803050.
21. Schaaf M, Payne CA. Effect of diphenylhydantoin and phenobarbital on overt and latent tetany. N Engl J Med. 1966;274(22):1228-1233. doi: 10.1056/NEJM196606022742203.
Schaaf M, Payne CA. Effect of diphenylhydantoin and phenobarbital on overt and latent tetany. N Engl J Med. 1966;274(22):1228-1233. doi: 10.1056/NEJM196606022742203.
22. Hoffman E. The Chvostek sign; a clinical study. Am J Surg. 1958;96(1):33-37.
23. Fonseca OA, Calverley JR. Neurological manifestations of hypoparathyroidism. Arch Intern Med. 1967;120(2):202-206.
24. Ballane GT, Sfeir JG, Dakik HA, et al. Use of recombinant human parathyroid hormone in hypocalcemic cardiomyopathy. Eur J Endocrinol. 2012;166(6):1113-1120. doi: 10.1530/EJE-11-1094.
25. Mitchell DM, Regan S, Cooley MR, et al. Long-term follow-up of patients with hypoparathyroidism. J Clin Endocrinol Metab. 2012;97(12):4507-4514. doi: 10.1210/jc.2012-1808.
J Clin Endocrinol Metab. 2012;97(12):4507-4514. doi: 10.1210/jc.2012-1808.
26. Minisola S, Dionisi S, Pacitti MT, et al. Gender differences in serum markers of bone resorption in healthy subjects and patients with disorders affecting bone. Osteoporos Int. 2002;13(2):171-175.
27. Christen P, Ito K, Muller R, et al. Patient-specific bone modelling and remodelling simulation of hypoparathyroidism based on human iliac crest biopsies. J Biomech. 2012;45(14): 2411-2416. doi: 10.1016/j.jbiomech.2012.06.031.
28. Rubin MR, Dempster DW, Zhou H, et al. Dynamic and structural properties of the skeleton in hypoparathyroidism. J Bone Miner Res. 2008;23(12):2018-2024. doi: 10.1359/jbmr.080803.
29. Cusano NE, Rubin MR, Irani D, et al. Use of parathyroid hormone in hypoparathyroidism. J Endocrinol Invest. 2013;36(11):1121-1127. doi: 10.1007/bf03346763.
Cusano NE, Rubin MR, Irani D, et al. Use of parathyroid hormone in hypoparathyroidism. J Endocrinol Invest. 2013;36(11):1121-1127. doi: 10.1007/bf03346763.
30. Arlt W, Fremerey C, Callies F, et al. Well-being, mood and calcium homeostasis in patients with hypoparathyroidism receiving standard treatment with calcium and vitamin D. Eur J Endocrinol. 2002;146(2):215-222. doi: 10.1530/eje.0.1460215.
31. Lourida I, Thompson-Coon J, Dickens CM, et al. Parathyroid hormone, cognitive function and dementia: a systematic review. PLoS One. 2015;10(5):e0127574. doi: 10.1371/journal.pone.0127574.
32. Nikiforuk G, Fraser D, Poyton HG, McKendry JB. Calcific bridging of dental pulp caused by iatrogenic hypercalcemia. Report of a case. Oral Surg Oral Med Oral Pathol. 1981; 51(3):317-319.
1981; 51(3):317-319.
33. Bilezikian JP, Brandi ML, Cusano NE, et al. Management of hypoparathyroidism: present and future. J Clin Endocrinol Metab. 2016;101(6):2313-2324. doi: 10.1210/jc.2015-3910.
34. Holick MF. Vitamin D deficiency. N Engl J Med. 2007; 357(3):266-281. DOI: 10.1056/NEJMra070553.
35. Белая Ж.Е., Рожинская Л.Я. Падения – важная социальная проблема пожилых людей. Основные механизмы развития и пути предупреждения. // РМЖ. – 2009. – Т. 17. – №24. – С. 1614-1619. [Belaya ZE, Rozhinskaya LY. Padeniya – vazhnaya sotsial'naya problemapozhilykh lyudei. Osnovnye mekhanizmy razvitiya i puti preduprezhdeniya. Russian medical journal. 2009;17(24):1614-1619. (In Russ.)].
36. Пигарова Е.А., Рожинская Л.Я., Белая Ж.Е., и др. Клинические рекомендации Российской ассоциации эндокринологов по диагностике, лечению и профилактике дефицита витамина D у взрослых. // Проблемы эндокринологии. – 2016. – Т. 62. – №4. – С. 60-84. [PigarovaEA, Rozhinskaya LY, Belaya JE, et al. Russian Association of Endocrinologists recommendations for diagnosis, treatment and prevention of vitamin D deficiency in adults. Problems of Endocrinology. 2016;62(4):60-84. (In Russ.)]. doi: 10.14341/probl201662460-84.
Пигарова Е.А., Рожинская Л.Я., Белая Ж.Е., и др. Клинические рекомендации Российской ассоциации эндокринологов по диагностике, лечению и профилактике дефицита витамина D у взрослых. // Проблемы эндокринологии. – 2016. – Т. 62. – №4. – С. 60-84. [PigarovaEA, Rozhinskaya LY, Belaya JE, et al. Russian Association of Endocrinologists recommendations for diagnosis, treatment and prevention of vitamin D deficiency in adults. Problems of Endocrinology. 2016;62(4):60-84. (In Russ.)]. doi: 10.14341/probl201662460-84.
37. Garrahy A, Murphy MS, Sheahan P. Impact of postoperative magnesium levels on early hypocalcemia and permanent hypoparathyroidism after thyroidectomy. Head Neck. 2016;38(4):613-619. doi: 10.1002/hed.23937.
38. Cusano NE, Rubin MR, Bilezikian JP. Parathyreoid hormone therapy for hypoparathyroidism. Best Pract Res Clin Endocrinol Metab. 2015;29(1):47-55. doi: 10.1016/j.beem.2014.09.001.
2015;29(1):47-55. doi: 10.1016/j.beem.2014.09.001.
39. Brandi ML, Bilezikian JP, Shoback D, et al. Management of hypoparathyroidism: summary statement and guidelines. J Clin Endocrinol Metab. 2016;101(6):2273-2283. doi: 10.1210/jc.2015-3907.
40. Белая Ж.Е., Рожинская Л.Я. Анаболическая терапия остеопороза. Терипаратид: эффективность, безопасность и область применения. // Остеопороз и остеопатии. – 2013. – Т. 16. – №2. – С. 32-40. [Belaya ZhE, Rozhinskaya LY. Anabolicheskaya terapiya osteoporoza.Teriparatid: effektivnost', bezopasnost' i oblast' primeneniya. Osteoporosis and osteopathy. 2013;16(2):32-40. (In Russ.)]. doi: 10.14341/osteo2013232-40.
41. Гребенникова Т.А., Ларина И.И., Белая Ж.Е., Рожинская Л. Я. Клинический случай применения терипаратида для лечения послеоперационного гипопаратиреоза с неконтролируемой гипокальциемией в сочетании с тяжелым остеопорозом. // Остеопороз и остеопатии. – 2016. – Т. 19. – №3. – С. 37–40. [Grebennikova TA, Larina II, Belaya ZhE, Rozhinskaya LY. Clinical case of teriparatide use for the treatment of postoperative hypoparathyroidism with uncontrolled hypocalcemia combined with severe osteoporosis. Osteoporosis and osteopathy.2016;19(3):37-40. (In Russ.)]. doi: 10.14341/osteo2016337-40.
Я. Клинический случай применения терипаратида для лечения послеоперационного гипопаратиреоза с неконтролируемой гипокальциемией в сочетании с тяжелым остеопорозом. // Остеопороз и остеопатии. – 2016. – Т. 19. – №3. – С. 37–40. [Grebennikova TA, Larina II, Belaya ZhE, Rozhinskaya LY. Clinical case of teriparatide use for the treatment of postoperative hypoparathyroidism with uncontrolled hypocalcemia combined with severe osteoporosis. Osteoporosis and osteopathy.2016;19(3):37-40. (In Russ.)]. doi: 10.14341/osteo2016337-40.
42. Winer KK, Yanovski JA, Sarani B, Cutler GB, Jr. A randomized, cross-over trial of once-daily versus twice-daily parathyroid hormone 1-34 in treatment of hypoparathyroidism. J Clin Endocrinol Metab. 1998;83(10):3480-3486. doi: 10.1210/jcem.83.10.5185.
43. Winer KK, Ko CW, Reynolds JC, et al. Long-term treatment of hypoparathyroidism: a randomized controlled study comparing parathyroid hormone-(1-34) versus calcitriol and calcium. J Clin Endocrinol Metab. 2003;88(9):4214-4220. doi: 10.1210/jc.2002-021736.
Long-term treatment of hypoparathyroidism: a randomized controlled study comparing parathyroid hormone-(1-34) versus calcitriol and calcium. J Clin Endocrinol Metab. 2003;88(9):4214-4220. doi: 10.1210/jc.2002-021736.
44. Winer KK, Sinaii N, Reynolds J, et al. Long-term treatment of 12 children with chronic hypoparathyroidism: a randomized trial comparing synthetic human parathyroid hormone 1-34 versus calcitriol and calcium. J Clin Endocrinol Metab. 2010; 95(6):2680-2688. doi: 10.1210/jc.2009-2464.
45. Winer KK, Zhang B, Shrader JA, et al. Synthetic human parathyroid hormone 1-34 replacement therapy: a randomized crossover trial comparing pump versus injections in the treatment of chronic hypoparathyroidism. J Clin Endocrinol Metab. 2012;97(2):391-399. doi: 10.1210/jc.2011-1908.
46. Winer KK, Fulton KA, Albert PS, Cutler GB, Jr. Effects of pump versus twice-daily injection delivery of synthetic parathyroid hormone 1-34 in children with severe congenital hypoparathyroidism. J Pediatr. 2014;165(3):556-563 e551. doi: 10.1016/j.jpeds.2014.04.060.
Winer KK, Fulton KA, Albert PS, Cutler GB, Jr. Effects of pump versus twice-daily injection delivery of synthetic parathyroid hormone 1-34 in children with severe congenital hypoparathyroidism. J Pediatr. 2014;165(3):556-563 e551. doi: 10.1016/j.jpeds.2014.04.060.
47. Natpara [package insert]. Bedminster, NJ: NPS Pharmaceuticals, Inc; 2015. Available on: http://ir.npsp.com/releasedetail.cfm?releaseid=892722.
48. Clarke BL, Kay Berg J, Fox J, et al. Pharmacokinetics and pharmacodynamics of subcutaneous recombinant parathyroid hormone (1-84) in patients with hypoparathyroidism: an open-label, single-dose, phase I study. Clin Ther. 2014;36(5):722-736. doi: 10.1016/j.clinthera.2014.04.001.
49. Wang H, Liu J, Yin Y, et al. Recombinant human parathyroid hormone related protein 1-34 and 1-84 and their roles in osteoporosis treatment. PLoS One. 2014;9(2):e88237. doi: 10.1371/journal.pone.0088237.
PLoS One. 2014;9(2):e88237. doi: 10.1371/journal.pone.0088237.
50. Sikjaer T, Amstrup AK, Rolighed L, et al. PTH(1-84) replacement therapy in hypoparathyroidism: a randomized controlled trial on pharmacokinetic and dynamic effects after 6 months of treatment. J Bone Miner Res. 2013;28(10): 2232-2243. doi: 10.1002/jbmr.1964.
51. Rubin MR, Sliney J, Jr., McMahon DJ, et al. Therapy of hypoparathyroidism with intact parathyroid hormone. Osteoporos Int. 2010;21(11):1927-1934. doi: 10.1007/s00198-009-1149-x.
52. Sikjaer T, Rejnmark L, Rolighed L, et al. The effect of adding PTH(1-84) to conventional treatment of hypoparathyroidism: a randomized, placebo-controlled study. J Bone Miner Res. 2011;26(10):2358-2370. doi: 10.1002/jbmr. 470.
470.
53. Cusano NE, Rubin MR, McMahon DJ, et al. Therapy of hypoparathyroidism with PTH(1-84): a prospective four-year investigation of efficacy and safety. J Clin Endocrinol Metab. 2013;98(1):137-144. doi: 10.1210/jc.2012-2984.
54. Rubin MR, Dempster DW, Sliney J, Jr., et al. PTH(1-84) administration reverses abnormal bone-remodeling dynamics and structure in hypoparathyroidism. J Bone Miner Res. 2011;26(11):2727-2736. doi: 10.1002/jbmr.452.
55. Mannstadt M, Clarke BL, Vokes T, et al. Efficacy and safety of recombinant human parathyroid hormone (1–84) in hypoparathyroidism (REPLACE): a double-blind, placebo-controlled, randomised, phase 3 study. Lancet Diabetes Endocrinol. 2013;1(4):275-283. doi: 10.1016/s2213-8587(13)70106-2.
56. Sikjaer T, Rolighed L, Hess A, et al. Effects of PTH(1–84) therapy on muscle function and quality of life in hypoparathyroidism: results from a randomized controlled trial. Osteoporos Int. 2014;25(6):1717-1726. doi: 10.1007/s00198-014-2677-6.
57. Cusano NE, Rubin MR, McMahon DJ, et al. PTH(1–84) is associated with improved quality of life in hypoparathyroidism through 5 years of therapy. J Clin Endocr Metab. 2014;99(10):3694-3699. doi: 10.1210/jc.2014-2267.
58. Andrews EB, Gilsenan AW, Midkiff K, et al. The US postmarketing surveillance study of adult osteosarcoma and teriparatide: Study design and findings from the first 7 years. J Bone Miner Res. 2012;27(12):2429-2437. doi: 10.1002/jbmr.1768.
59. Cipriani C, Irani D, Bilezikian JP. Safety of osteoanabolic therapy: a decade of experience. J Bone Miner Res. 2012;27(12):2419-2428. doi: 10.1002/jbmr.1800.
Cipriani C, Irani D, Bilezikian JP. Safety of osteoanabolic therapy: a decade of experience. J Bone Miner Res. 2012;27(12):2419-2428. doi: 10.1002/jbmr.1800.
60. Lakatos P, Bajnok L, Lagast H, Valkusz Z. An open-label extension study of parathyroid hormone RHPTH(1-84) in adults with hypoparathyroidism. Endocr Pract. 2016;22(5): 523-532. doi: 10.4158/EP15936.OR.
Гипопаратиреоз: этиология, клиническая картина, современные методы диагностики и лечения | Еремкина
1. Shoback D. Clinical practice. Hypoparathyroidism. N Engl J Med. 2008;359(4):391–403. doi: 10.1056/NEJMcp0803050.
2. Bilezikian JP, Khan A, Potts JT Jr, Brandi ML, Clarke BL, Shoback D, Jüppner H, D’Amour P, Fox J, Rejnmark L, Mosekilde L, Rubin MR, Dempster D, Gafni R, Collins MT, Sliney J, Sanders J. Hypoparathyroidism in the adult: epidemiology, diagnosis, pathophysiology, target-organ involvement, treatment, and challenges for future research. J Bone Miner Res. 2011;26(10):2317–37. doi: 10.1002/jbmr.483.
Hypoparathyroidism in the adult: epidemiology, diagnosis, pathophysiology, target-organ involvement, treatment, and challenges for future research. J Bone Miner Res. 2011;26(10):2317–37. doi: 10.1002/jbmr.483.
3. Мокрышева НГ. Первичный гиперпаратиреоз. Эпидемиология, клиника, современные принципы диагностики и лечения. Дис. … д-ра мед. наук. М.; 2011. 253 с.
4. Мирная СС, Пигарова ЕА, Беляева АВ, Мокрышева НГ, Тюльпаков АН, Рожинская ЛЯ. Роль кальций-чувствительного рецептора в поддержании системы кальциевого гомеостаза. Остеопороз и остеопатии. 2010;(3):32–6.
5. Clarke BL, Brown EM, Collins MT, Jüppner H, Lakatos P, Levine MA, Mannstadt MM, Bilezikian JP, Romanischen AF, Thakker RV. Epidemiology and diagnosis of hypoparathyroidism. J Clin Endocrinol Metab. 2016;101(6):2284–99. doi: 10.1210/jc.2015-3908.
2016;101(6):2284–99. doi: 10.1210/jc.2015-3908.
6. Powers J, Joy K, Ruscio A, Lagast H. Prevalence and incidence of hypoparathyroidism in the United States using a large claims database. J Bone Miner Res. 2013;28(12):2570–6. doi: 10.1002/jbmr.2004.
7. Kakava K, Tournis S, Papadakis G, Karelas I, Stampouloglou P, Kassi E, Triantafillopoulos I, Villiotou V, Karatzas T. Postsurgical hypoparathyroidism: a systematic review. In Vivo. 2016;30(3):171–9.
8. Edafe O, Antakia R, Laskar N, Uttley L, Balasubramanian SP. Systematic review and meta-analysis of predictors of post-thyroidectomy hypocalcaemia. Br J Surg. 2014;101(4): 307–20. doi: 10.1002/bjs.9384.
9. Sitges-Serra A, Ruiz S, Girvent M, Manjón H, Dueñas JP, Sancho JJ. Outcome of protracted hypoparathyroidism after total thyroidectomy. Br J Surg. 2010;97(11):1687–95. doi: 10.1002/bjs.7219.
Outcome of protracted hypoparathyroidism after total thyroidectomy. Br J Surg. 2010;97(11):1687–95. doi: 10.1002/bjs.7219.
10. Marx SJ. Hyperparathyroid and hypoparathyroid disorders. N Engl J Med. 2000;343(25):1863–75. doi: 10.1056/NEJM200012213432508.
11. Lorente-Poch L, Sancho JJ, Muñoz-Nova JL, Sánchez-Velázquez P, Sitges-Serra A. Defining the syndromes of parathyroid failure after total thyroidectomy. Gland Surg. 2015;4(1):82–90. doi: 10.3978/j.issn.2227-684X.2014.12.04.
12. Grodski S, Ser pell J. Evidence for the role of perioperative PTH measurement after total thyroidectomy as a predictor of hypocalcemia. World J Surg. 2008;32(7):1367–73. doi: 10.1007/s00268-008-9545-5.
13. Lorente-Poch L, Sancho JJ, Ruiz S, Sitges-Serra A. Importance of in situ preservation of parathyroid glands during total thyroidectomy. Br J Surg. 2015;102(4):359–67. doi: 10.1002/bjs.9676.
Lorente-Poch L, Sancho JJ, Ruiz S, Sitges-Serra A. Importance of in situ preservation of parathyroid glands during total thyroidectomy. Br J Surg. 2015;102(4):359–67. doi: 10.1002/bjs.9676.
14. Eisenbarth GS, Gottlieb PA. Autoimmune polyendocrine syndromes. N Engl J Med. 2004;350(20):2068–79. doi: 10.1056/NEJMra030158.
15. Orlova EM, Bukina AM, Kuznetsova ES, Kareva MA, Zakharova EU, Peterkova VA, Dedov II. Autoimmune polyglandular syndrome type 1 in Russian patients: clinical variants and autoimmune regulator mutations. Horm Res Paediatr. 2010;73(6):449–57. doi: 10.1159/000313585.
16. Li Y, Song YH, Rais N, Connor E, Schatz D, Muir A, Maclaren N. Autoantibodies to the extracellular domain of the calcium sensing receptor in patients with acquired hypoparathyroidism. J Clin Invest. 1996;97(4):910–4. doi: 10.1172/JCI118513.
J Clin Invest. 1996;97(4):910–4. doi: 10.1172/JCI118513.
17. Kemp EH, Habibullah M, Kluger N, Ranki A, Sandhu HK, Krohn KJ, Weetman AP. Prevalence and clinical associations of calcium-sensing receptor and NALP5 autoantibodies in Finnish APECED patients. J Clin Endocrinol Metab. 2014;99(3):1064–71. doi: 10.1210/jc.2013-3723.
18. Kifor O, Moore FD Jr, Delaney M, Garber J, Hendy GN, Butters R, Gao P, Cantor TL, Kifor I, Brown EM, Wysolmerski J. A syndrome of hypocalciuric hypercalcemia caused by autoantibodies directed at the calcium-sensing receptor. J Clin Endocrinol Metab. 2003;88(1):60–72. doi: 10.1210/jc.2002-020249.
19. Alimohammadi M, Björklund P, Hallgren A, Pöntynen N, Szinnai G, Shikama N, Keller MP, Ekwall O, Kinkel SA, Husebye ES, Gustafsson J, Rorsman F, Peltonen L, Betterle C, Perheentupa J, Akerström G, Westin G, Scott HS, Holländer GA, Kämpe O. Autoimmune polyendocrine syndrome type 1 and NALP5, a parathyroid autoantigen. N Engl J Med. 2008;358(10):1018–28. doi: 10.1056/NEJMoa0706487.
Autoimmune polyendocrine syndrome type 1 and NALP5, a parathyroid autoantigen. N Engl J Med. 2008;358(10):1018–28. doi: 10.1056/NEJMoa0706487.
20. Meloni A, Willcox N, Meager A, Atzeni M, Wolff AS, Husebye ES, Furcas M, Rosatelli MC, Cao A, Congia M. Autoimmune polyendocrine syndrome type 1: an extensive longitudinal study in Sardinian patients. J Clin Endocrinol Metab. 2012;97(4):1114–24. doi: 10.1210/jc.2011-2461.
21. Kifor O, McElduff A, LeBoff MS, Moore FD Jr, Butters R, Gao P, Cantor TL, Kifor I, Brown EM. Activating antibodies to the calcium-sensing receptor in two patients with autoimmune hypoparathyroidism. J Clin Endocrinol Metab. 2004;89(2):548–56. doi: 10.1210/jc.2003-031054.
22. Brown EM, Gamba G, Riccardi D, Lombardi M, Butters R, Kifor O, Sun A, Hediger MA, Lytton J, Hebert SC. Cloning and characterization of an extracellular Ca(2+)-sensing receptor from bovine parathyroid. Nature. 1993;366(6455): 575–80. doi: 10.1038/366575a0.
Cloning and characterization of an extracellular Ca(2+)-sensing receptor from bovine parathyroid. Nature. 1993;366(6455): 575–80. doi: 10.1038/366575a0.
23. Thakker RV. Diseases associated with the extracellular calcium-sensing receptor. Cell Calcium. 2004;35(3):275–82.
24. Watanabe S, Fukumoto S, Chang H, Takeuchi Y, Hasegawa Y, Okazaki R, Chikatsu N, Fujita T. Association between activating mutations of calcium-sensing receptor and Bartter’s syndrome. Lancet. 2002;360(9334):692–4. doi: 10.1016/S0140-6736(02)09842-2.
25. Vargas-Poussou R, Huang C, Hulin P, Houillier P, Jeunemaître X, Paillard M, Planelles G, Déchaux M, Miller RT, Antignac C. Functional characterization of a calcium-sensing receptor mutation in severe autosomal dominant hypocalcemia with a Bartter-like syndrome. J Am Soc Nephrol. 2002;13(9):2259–66.
J Am Soc Nephrol. 2002;13(9):2259–66.
26. Grigorieva IV, Thakker RV. Transcription factors in parathyroid development: lessons from hypoparathyroid disorders. Ann N Y Acad Sci. 2011;1237:24–38. doi: 10.1111/j.1749-6632.2011.06221.x.
27. Datta R, Waheed A, Shah GN, Sly WS. Signal sequence mutation in autosomal dominant form of hypoparathyroidism induces apoptosis that is corrected by a chemical chaperone. Proc Natl Acad Sci U S A. 2007;104(50):19989–94. doi: 10.1073/pnas.0708725104.
28. Mannstadt M, Kronenberg HM. Parathyroid hormone gene: structure, evoluation, and regulation. In: Bilezikian JP, Marcus R, Levine MA, Claudio Marcocci C, Silverberg SJ, Potts JT. The parathyroids: basic and clinical concepts. 3rd edition. Elsevier; 2015. p. 590–3.
29. Goldmuntz E. DiGeorge syndrome: new insights. Clin Perinatol. 2005;32(4):963–78, ix–x. doi: 10.1016/j.clp.2005.09.006.
Goldmuntz E. DiGeorge syndrome: new insights. Clin Perinatol. 2005;32(4):963–78, ix–x. doi: 10.1016/j.clp.2005.09.006.
30. Thakker RV. Genetic developments in hypoparathyroidism. Lancet. 2001;357(9261): 974–6. doi: http://dx.doi.org/10.1016/S0140-6736(00)04254-9.
31. Sanjad SA, Sakati NA, Abu-Osba YK, Kaddoura R, Milner RD. A new syndrome of congenital hypoparathyroidism, severe growth failure, and dysmorphic features. Arch Dis Child. 1991;66(2):193–6.
32. Maceluch JA, Niedziela M. The clinical diagnosis and molecular genetics of kearns-sayre syndrome: a complex mitochondrial encephalomyopathy. Pediatr Endocrinol Rev. 2006–2007;4(2):117–37.
33. Mantovani G. Clinical review: Pseudohypoparathyroidism: diagnosis and treatment. J Clin Endocrinol Metab. 2011;96(10):3020–30. doi: 10.1210/jc.2011-1048.
J Clin Endocrinol Metab. 2011;96(10):3020–30. doi: 10.1210/jc.2011-1048.
34. Bastepe M. The GNAS locus and pseudohypoparathyroidism. Adv Exp Med Biol. 2008;626:27–40.
35. Vetter T, Lohse MJ. Magnesium and the parathyroid. Curr Opin Nephrol Hypertens. 2002;11(4):403–10.
36. Paunier L, Radde IC, Kooh SW, Conen PE, Fraser D. Primary hypomagnesemia with secondary hypocalcemia in an infant. Pediatrics. 1968;41(2):385–402.
37. Okazaki R, Chikatsu N, Nakatsu M, Takeuchi Y, Ajima M, Miki J, Fujita T, Arai M, Totsuka Y, Tanaka K, Fukumoto S. A novel activating mutation in calcium-sensing receptor gene associated with a family of autosomal dominant hypocalcemia. J Clin Endocrinol Metab. 1999;84(1): 363–6. doi: 10.1210/jcem.84.1.5385.
1999;84(1): 363–6. doi: 10.1210/jcem.84.1.5385.
38. Потемкин ВВ, ред. Эндокринология: руководство для врачей. М.: Медицинское информационное агентство; 2013. 776 с.
39. Schaaf M, Payne CA. Effect of diphenylhydantoin and phenobarbital on overt and latent tetany. N Engl J Med. 1966;274(22):1228–33. doi: 10.1056/NEJM196606022742203.
40. Ballane GT, Sfeir JG, Dakik HA, Brown EM, ElHajj Fuleihan G. Use of recombinant human parathyroid hormone in hypocalcemic cardiomyopathy. Eur J Endocrinol. 2012;166(6): 1113–20. doi: 10.1530/EJE-11-1094.
41. Murros J, Luomanmäki K. A case of hypocalcemia, heart failure and exceptional repolarization disturbances. Acta Med Scand. 1980;208(1–2):133–6. doi: 10.1111/j.0954-6820.1980.tb01166.x.
doi: 10.1111/j.0954-6820.1980.tb01166.x.
42. Rentoukas E, Lazaros G, Sotiriou S, Athanassiou M, Tsiachris D, Deftereos S, Stefanadis C. Extreme but not life-threatening QT interval prolongation? Take a closer look at the neck! J Electrocardiol. 2013;46(2):128–30. doi: 10.1016/j.jelectrocard.2012.10.007.
43. Meena D, Prakash M, Gupta Y, Bhadada SK, Khandelwal N. Carotid, aorta and renal arteries intima-media thickness in patients with sporadic idiopathic hypoparathyroidism. Indian J Endocrinol Metab. 2015;19(2):262–6. doi: 10.4103/2230-8210.149320.
44. Cohen GI, Aboufakher R, Bess R, Frank J, Othman M, Doan D, Mesiha N, Rosman HS, Szpunar S. Relationship between carotid disease on ultrasound and coronary disease on CT angiography. JACC Cardiovasc Imaging. 2013;6(11):1160–7. doi: 10.1016/j.jcmg.2013.06.007.
2013;6(11):1160–7. doi: 10.1016/j.jcmg.2013.06.007.
45. Agarwal P, Prakash M, Singhal M, Bhadada SK, Gupta Y, Khandelwal N. To assess vascular calcification in the patients of hypoparathyroidism using multidetector computed tomography scan. Indian J Endocrinol Metab. 2015;19(6): 785–90. doi: 10.4103/2230-8210.167545.
46. Bolland MJ, Grey A, Avenell A, Gamble GD, Reid IR. Calcium supplements with or without vitamin D and risk of cardiovascular events: reanalysis of the Women’s Health Initiative limited access dataset and meta-analysis. BMJ. 2011;342:d2040. doi: 10.1136/bmj.d2040.
47. Srirangarajan S, Satyanarayan A, Ravindra S, Thakur S. Dental manifestation of primary idiopathic hypoparathyroidism. J Indian Soc Periodontol. 2014;18(4):524–6. doi: 10. 4103/0972-124X.138755.
4103/0972-124X.138755.
48. Minisola S, Dionisi S, Pacitti MT, Paglia F, Carnevale V, Scillitani A, Mazzaferro S, De GS, Pepe J, Derasmo E, Romagnoli E. Gender differences in serum markers of bone resorption in healthy subjects and patients with disorders affecting bone. Osteoporos Int. 2002;13(2):171–5.
49. Rubin MR, Dempster DW, Zhou H, Shane E, Nickolas T, Sliney J Jr, Silverberg SJ, Bilezikian JP. Dynamic and structural properties of the skeleton in hypoparathyroidism. J Bone Miner Res. 2008;23(12):2018–24. doi: 10.1359/jbmr.080803.
50. Mitchell DM, Regan S, Cooley MR, Lauter KB, Vrla MC, Becker CB, Burnett-Bowie SA, Mannstadt M. Long-term follow-up of patients with hypoparathyroidism. J Clin Endocrinol Metab. 2012;97(12):4507–14. doi: 10.1210/jc.2012-1808.
51. Stack BC Jr, Bimston DN, Bodenner DL, Brett EM, Dralle H, Orloff LA, Pallota J, Snyder SK, Wong RJ, Randolph GW. American Association of Clinical Endocrinologists and American College of Endocrinology Disease state clinical review: postoperative hypoparathyroidism – definitions and management. Endocr Pract. 2015;21(6):674–85. doi: 10.4158/EP14462.DSC.
52. Chen Q, Kaji H, Iu MF, Nomura R, Sowa H, Yamauchi M, Tsukamoto T, Sugimoto T, Chihara K. Effects of an excess and a deficiency of endogenous parathyroid hormone on volumetric bone mineral density and bone geometry determined by peripheral quantitative computed tomography in female subjects. J Clin Endocrinol Metab. 2003;88(10):4655–8. doi: 10.1210/jc.2003-030470.
53. Dempster D. Bone histomorphometry in hypoparathyroidism. In: Brandi ML, Brown EM, editors. Hypoparathyroidism. New York: Springer; 2015. p. 287–96.
In: Brandi ML, Brown EM, editors. Hypoparathyroidism. New York: Springer; 2015. p. 287–96.
54. Rubin MR, Dempster DW, Kohler T, Stauber M, Zhou H, Shane E, Nickolas T, Stein E, Sliney J Jr, Silverberg SJ, Bilezikian JP, Müller R. Three dimensional cancellous bone structure in hypoparathyroidism. Bone. 2010;46(1):190–5. doi: 10.1016/j.bone.2009.09.020.
55. Bollerslev J, Rejnmark L, Marcocci C, Shoback DM, Sitges-Serra A, van Biesen W, Dekkers OM; European Society of Endocrinology. European Society of Endocrinology Clinical Guideline: Treatment of chronic hypoparathyroidism in adults. Eur J Endocrinol. 2015;173(2):G1–20. doi: 10.1530/EJE-15-0628.
56. Society for Endocrinology. Emergency Endocrine Guidance – Acute hypocalcaemia (for use in adult patients), 2013 [Internet]. Available from: http://www.gloshospitals.nhs.uk/
Available from: http://www.gloshospitals.nhs.uk/
57. Diabetes/Diabetes%20Web%20Documents/Emergency%20Guidance%20Acute%20Hypocalcaemia%20in%20Adults.pdf.
58. Fong J, Khan A. Hypocalcemia: updates in diagnosis and management for primary care. Can Fam Physician. 2012;58(2):158–62.
59. Arlt W, Fremerey C, Callies F, Reincke M, Schneider P, Timmermann W, Allolio B. Well-being, mood and calcium homeostasis in patients with hypoparathyroidism receiving standard treatment with calcium and vitamin D. Eur J Endocrinol. 2002;146(2):215–22.
60. Mannstadt M, Clarke BL, Vokes T, Brandi ML, Ranganath L, Fraser WD, Lakatos P, Bajnok L, Garceau R, Mosekilde L, Lagast H, Shoback D, Bilezikian JP. Efficacy and safety of recombinant human parathyroid hormone (1-84) in hypoparathyroidism (REPLACE): a double-blind, placebo-controlled, randomised, phase 3 study. Lancet Diabetes Endocrinol. 2013;1(4): 275–83. doi: 10.1016/S2213-8587(13)70106-2.
61. Winer KK, Yanovski JA, Cutler GB Jr. Synthetic human parathyroid hormone 1-34 vs calcitriol and calcium in the treatment of hypoparathyroidism. JAMA. 1996;276(8):631–6. doi: 10.1001/jama.1996.03540080053029.
62. Winer KK, Yanovski JA, Sarani B, Cutler GB Jr. A randomized, cross-over trial of once-daily versus twice-daily parathyroid hormone 1-34 in treatment of hypoparathyroidism. J Clin Endocrinol Metab. 1998;83(10):3480–6. doi: 10.1210/jcem.83.10.5185.
63. Winer KK, Ko CW, Reynolds JC, Dowdy K, Keil M, Peterson D, Gerber LH, McGarvey C, Cutler GB Jr. Long-term treatment of hypoparathyroidism: a randomized controlled study comparing parathyroid hormone-(1-34) versus calcitriol and calcium. J Clin Endocrinol Metab. 2003;88(9):4214–20. doi: 10.1210/jc.2002-021736.
64. Rubin MR, Sliney J Jr, McMahon DJ, Silverberg SJ, Bilezikian JP. Therapy of hypoparathyroidism with intact parathyroid hormone. Osteoporos Int. 2010;21(11):1927–34. doi: 10.1007/s00198-009-1149-x.
65. Neer RM, Arnaud CD, Zanchetta JR, Prince R, Gaich GA, Reginster JY, Hodsman AB, Eriksen EF, Ish-Shalom S, Genant HK, Wang O, Mitlak BH. Effect of parathyroid hormone (1-34) on fractures and bone mineral density in postmenopausal women with osteoporosis. N Engl J Med. 2001;344(19):1434–41. doi: 10.1056/NEJM200105103441904.
Лечение тяжелого идиопатического гипопаратиреоза на примере клинического случая | Умярова
Аннотация
Гипопаратиреоз представляет собой редкое эндокринное заболевание, характеризующееся недостаточностью паратгормона (ПТГ), развитием гипокальциемии и нарушением ремоделирования костной ткани.
Целью лечения является нормализация показателей фосфорно-кальциевого обмена и нивелирование клинических проявлений. Традиционная схема терапии заболевания включает применение препаратов кальция и витамина D, в дозах необходимых для поддержания уровня кальция на нижней границе референсного интервала.
Однако лечение гипопаратиреоза в случае трудно корригируемой гипокальциемии представляет определенные сложности для врача-клинициста. Вместе с тем, компенсация заболевания необходима для предотвращения внекостной кальцификации. Ежедневные подкожные инъекции ПТГ (1–84) и ПТГ (1–34) патогенетически обоснованы для заместительной терапии гипопаратиреоза. Однако использование препаратов ПТГ должно быть ограничено группой пациентов, у которых не удается достичь компенсации заболевания на фоне терапии препаратами витамина D и кальция.
В данной статье описывается клинический случай идиопатического гипопаратиреоза с выраженной клинической картиной на фоне трудно корригируемой гипокальциемии, осложненный синдромом Фара. Идиопатический гипопаратиреоз является следствием аутоиммуной деструкции паратощитовидных желез и выставляется путем исключения всех известных причин гипопаратиреоза.
Лечение терипаратидом позволило снизить дозы препаратов кальция и витамина D и достичь компенсации заболевания.
АКТУАЛЬНОСТЬ
Гипопаратиреоз характеризуется сниженной функцией околощитовидных желез, что приводит к недостаточной секреции паратгормона (ПТГ), или резистентностью клеток и тканей к его действию [1]. Дефицит ПТГ обуславливает нарушение обмена кальция и фосфора, что клинически проявляется повышением нервно-мышечной возбудимости и общей вегетативной активности с развитием судорожного синдрома [2]. Гипопаратиреоз относится к редким эндокринным заболеванием с распространенностью среди общей популяции 0,2–0,3%, поэтому в ряде случаев в клинической практике возникают трудности при установлении генеза болезни и подборе адекватной терапии [1].
В статье представлено клиническое наблюдение пациента с идиопатическим гипопаратиреозом, осложненным тяжело корригируемой гипокальциемией и внескелетной кальцификацией.
ОПИСАНИЕ СЛУЧАЯ
Пациент В., 70 лет, обратился в отделение нейроэндокринологии и остеопатий ФГБУ «НМИЦ эндокринологии» Минздрава России с жалобами на судороги в мышцах верхних и нижних конечностей, возникающих до 7 раз в сутки, преимущественно в ночное время, а также на шум в голове, снижение слуха, трудности в письме и общую слабость.
Из анамнеза известно, что генерализованные судороги появились в возрасте 35 лет, тогда же впервые выявлен низкий уровень кальция в крови (со слов, 0,9 ммоль/л). В дебюте болезни несколько лет проводилось лечение бычьим ПТГ. Практически весь период заболевания пациент получал терапию препаратами кальция в больших дозах (4–7 г/сут). Несмотря на проводимую терапию, у больного сохранялись жалобы на судороги, а улучшение общего состояния происходило только при проведении внутривенных инфузий глюконата кальция.
Только последние 2 года пациент принимал карбонат кальция до 4 г/сут в сочетании с активными метаболитами витамина D до 2 мкг/сут.
РЕЗУЛЬТАТЫ ФИЗИКАЛЬНОГО, ЛАБОРАТОРНОГО И ИНСТРУМЕНТАЛЬНОГО ИССЛЕДОВАНИЯ
На момент осмотра: рост 163 см, масса тела 73 кг, индекс массы тела 27.5 кг/м2. На фоне приема 1 мкг альфакальцидола и 2 г кальция отмечались положительные симптомы Хвостека и Труссо. При проведении теста рисования «спирали Архимеда» выявлен эссенциальный тремор. При общении с пациентом отмечены мнестические нарушения.
При лабораторном обследовании выявлена выраженная гипокальциемия, гиперфосфатемия в сочетании с низким уровнем ПТГ (Табл. 1). При анализе суточной мочи на кальций диагностирована гипокальциурия (Табл. 1), что в совокупности с вышеперечисленными нарушениями фосфорно-кальциевого обмена свидетельствуют о наличии гипопаратиреоза.
Таблица 1. Лабораторное обследование пациента П. при первом обращении
Параметр | Значение | Референсный интервал |
Паратгормон, пг/мл | ↓ 6,59 | 15–65 |
Кальций общий, ммоль/л | ↓ 1,51 | 2,15–2,55 |
Кальций ионизированный, ммоль/л | ↓ 0,73 | 1,03–1,29 |
Фосфор, ммоль/л | ↑ 1,57 | 0,74–1,52 |
Магний, ммоль/л | 0,7 | 0,7–1,05 |
Щелочная фосфатаза, Ед/л | 103 | 50–150 |
Остеокальцин, нг/мл | ↓ 15,4 | 14–46 |
С-концевой телопептид коллагена 1 типа, нг/мл | 0,382 | 0,01–0,7 |
Витамин D, нг/мл | 40 | 30–100 |
Кальций в суточной моче, ммоль/сут | ↓ 2,2 | 2,5–8 |
ТТГ, мМЕ/л | 0,587 | 0,25–3,5 |
Дефицит ПТГ приводит к снижению скорости костного ремоделирования, что лабораторно подтверждается низким уровнем маркеров костного обмена – остеокальцина и С-концевого телопептида коллагена 1 типа (Табл. 1). Недостаточное обновление костной ткани приводит к повышению ее минеральной и трабекулярной плотности (Табл. 2). Минеральная плотность кости (МПК) возрастает в большей степени, как видно из таблицы 2, по сравнению с косвенными данными о плотности трабекулярных структур.
Таблица 2. Рентгеновская денситометрия пациента П.
Область исследования | Т-критерий, SD |
L1-L4 | 2,2 |
Neck | 1,4 |
Total hip | 2,0 |
TBS (L1-L4) | 0,1 |
Примечание: TBS (trabecular bone score) – трабекулярный костный индекс, показывающий микроархитектонику костной ткани. Определяется при проведении стандартной денситометрии поясничных позвонков.
У пациента не было оперативных вмешательств и лучевого воздействия на области шеи, как наиболее частых причин развития гипопаратиреоза, другая патология околощитовидных желез (ОЩЖ) исключена по результатам УЗИ. Наследственные формы заболевания в данном случае маловероятны ввиду начала заболевания в 35 лет, тогда как генетически обусловленные формы манифестируют в раннем детском возрасте. Учитывая отсутствие поражения других эндокринных желез, аутоиммунный генез также исключен. Синдром мальабсорбции и патология желудочно-кишечного тракта были опровергнуты посредством гастроскопии и колоноскопии. Таким образом, методом исключения наиболее вероятных причин заболевания установлен диагноз «идиопатического гипопаратиреоза».
Из анамнеза выяснено, что в возрасте 64 лет пациент перенес острый инфаркт миокарда. В январе 2018 года ввиду кальцификации стенок сосудов проведено стентирование передней нисходящей артерии. Для исключения других очагов эктопической кальцификации вследствие гипопаратиреоза проведена МСКТ головного мозга, по результатам которой диагностирован синдром Фара – кальцификация базальных ганглиев (Рис. 1). Данное осложнение длительно текущего декомпенсированного гипопаратиреоза является следствием приема высоких доз препаратов кальция на фоне гиперфосфатемии. У данного пациента синдром Фара клинически проявляется эссенциальным тремором и мнестическими нарушениями.
Рис. 1. МСКТ головного мозга. Примечание: Синдром Фара – кальцификация базальных ганглиев (справа) и нервных волокон (слева).
В стационаре в связи с тяжелой гипокальциемией и выраженными клиническими проявлениями проводились внутривенные инфузии 10% раствора глюконата кальция 40 мл в 200 мл 0,9% раствора хлорида натрия с выраженным положительным эффектом в виде нормализации уровня кальция (Рис. 2) и регрессом судорожного синдрома. Поскольку постоянное внутривенное введение препаратов кальция привело бы к снижению качества жизни больного, пациент был переведен на пероральный прием препаратов кальция и активных метаболитов витамина D, на фоне максимальных доз которых (7–9 г кальция и 3–4 мкг альфакальцидола в сутки) удалось добиться компенсации состояния (Рис. 2).
Рис. 2. Динамика уровня кальция на фоне проводимого лечения
Принимая во внимание наличие серьезных осложнений гипопаратиреоза в виде внескелетной кальцификации, прием препаратов кальция в больших дозах нежелателен, в связи с чем принято решение о назначении альтернативной терапии терипаратидом. Лечение терипаратидом в дозе 20 мкг дважды в день является более физиологичным в данном случае и способствует нормализации биохимических показателей фосфорно-кальциевого обмена на фоне меньших доз альфакальцидола и препаратов кальция. Однако, ввиду отсутствия официальных показаний в инструкции к препарату, его назначение возможно только по проведению врачебной комиссии.
ОБСУЖДЕНИЕ
В 75% случаев гипопаратиреоз развивается после хирургического вмешательства на области шеи [3], из-за повреждения или удаления ОЩЖ в ходе операции, а также кровоизлияния в них или развития фиброзных процессов. Вторая по встречаемости форма заболевания – аутоиммуный гипопаратиреоз – обусловлена иммуноопосредованным разрушением клеток ОЩЖ. Он встречается как в качестве изолированного заболевания, так и в рамках наследственного аутоиммуного полигландулярного синдрома 1 типа, для которого характерны слизисто-кожный кандидоз, гипопаратиреоз и первичная надпочечниковая недостаточность [4]. Среди детей и подростков основной причиной гипопаратиреоза являются наследственные заболевания, приводящие к нарушению эмбриогенеза или аутоиммунному поражению ОЩЖ, а также дефектам рецепторов к ПТГ. К более редким причинам относят разрушение ОЩЖ после лучевого воздействия или инфильтративных заболеваний (гемохроматоз, болезнь Вильсона, гранулемы). Гипомагниемия (вследствие алкоголизма или мальабсорбции) также может привести к развитию гипопаратиреоза, т.к. в условиях дефицита магния нарушается синтез ПТГ. В некоторых случаях, как в представленном клиническом примере, генез гипопаратиреоза остается неясным.
Для лечения хронической гипокальциемии при гипопаратиреозе используют традиционную схему лечения: карбонат/цитрат кальция 1–9 г в пересчете на элементарный кальций в сочетании с альфакальцидолом в средней дозе 0,5–2 мкг/сут (до 4 мкг/сут) и колекальциферолом в дозе, необходимой для достижения уровня витамина D более 30 нг/мл. Препараты витамина D способствуют увеличению реабсорбции кальция в почечных канальцах и стимулируют его мобилизацию из костей. Лечение проводят под контролем уровеней кальция в крови и суточной моче во избежание передозировки и развития гиперкальциемии и гиперкальциурии. Одни из основных целей лечения – поддержание уровня общего кальция сыворотки на нижней границе референсного интервала и уровня фосфора сыворотки на верхней границе референса, что в большинстве случаев способствует нивелированию симптомов гипокальциемии и препятствует развитию внекостной кальцификации.
Вместе с тем, традиционная схема терапии может оказаться неэффективной в исключительных случаях. При трудно корригируемой гипокальциемии возможно комплексное лечение с использованием заместительной терапии препаратами ПТГ. В настоящее время в мире существуют две лекарственной формы ПТГ: рекомбинантный человеческий ПТГ (1–84), и генно-инженерный фрагмент молекулы ПТГ (1–34) – терипаратид [5]. В январе 2015 года рекомбинантный человеческий ПТГ (1–84) был одобрен в США для лечения гипопаратиреоза, однако, в РФ на момент публикации препарат не доступен. В свою очередь, терипаратид зарегистрирован для лечения постменопаузального остеопороза, остеопороза у мужчин и глюкокортикоидного остеопороза в дозе 20 мкг подкожно (1 инъекция в сутки), но не для лечения гипопаратиреоза. Физиологическое действие терипаратида заключается в импульсной стимуляции формирования костной ткани посредством прямого влияния на остеобласты, что сопровождается усилением фосфорно-кальциевого обмена [6].
Впервые патогенетическая терапия гипопаратиреоза с использованием терипаратида вне показаний при хронической гипокальциемии была изучена в перекрестном исследовании, в котором принимали участие 10 взрослых пациентов. Время наблюдения составило 10 недель, по окончанию которых удалось достичь стойкой нормокальциемии и нормокальциурии у всех пациентов при введении препарата 1 раз в сутки [7]. В другом исследовании было доказано преимущество двукратных инъекций ПТГ 1–34, что приводило к более эффективной нормализации уровня кальция в крови [8]. В некоторых ситуациях возможно непрерывное подкожное введение ПТГ 1–34 с помощью помпы, которое обеспечивает меньшую вариабельность уровня кальция в крови и моче и стабилизацию уровня магния в пределах референсного интервала. В настоящее время, доставка ПТГ 1–34 с помощью помпы является более физиологичной альтернативой подкожным инъекциям [9].
Другим ограничением к применению терипаратида является максимально установленный срок лечения 2 года, что связано с развитием остеосаркомы при превышении данного периода в исследованиях на крысах [10]. Следует отметить, это осложнение было связано с наличием открытых зон роста у крыс в течение всего жизненного цикла, тогда как у людей зоны роста полностью закрываются к 20–25 годам. Тем не менее, рекомендуется информировать пациента о данных ограничениях при назначении терипаратида.
Компенсация фосфорно-кальциевого обмена при гипопаратиреозе необходима для предотвращения эктопической кальцификации. При идиопатическом гипопаратиреозе синдром Фара наблюдается в 70% случаев, и его прогрессирование коррелирует с гиперфосфатемией [11]. Тем не менее, имеются и другие факторы, располагающие к развитию кальцификации базальных ганглиев, т.к. для гиперфосфатемии вследствие хронической болезни почек синдром Фара не характерен [12]. Вероятнее всего, именно низкий уровень ПТГ запускает процесс отложения кальция в базальных ганглиях [13], поэтому заместительная терапия препаратами ПТГ представляется патогенетически обоснованной в комплексном лечении идиопатического гипопаратиреоза.
ЗАКЛЮЧЕНИЕ
В настоящее время первой линией терапии гипопаратиреоза являются препараты кальция и активные метаболиты витамина D [14]. Однако, наиболее физиологичным способом лечения гипопаратиреоза должна стать заместительная терапия рекомбинантным человеческим ПТГ (1–84) или его фрагментом ПТГ (1–34) – терипаратидом. Эти методы лечения используются для компенсации гипокальциемии, когда традиционная терапия неэффективна или развиваются значимые осложнения, течение которых может усугубляться при применении традиционной терапии с высокими дозами кальция [14].
Определенные сложности связаны с ограничением применения терипаратида до 24 месяцев согласно инструкции. Однако, применение терипаратида для лечения гипопаратиреоза является заместительной терапией в отличие от лечения остеопороза и по всей видимости может быть пролонгировано. Вместе с тем, необходимы дальнейшие исследования в этой области.
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ
Согласие пациента. Пациент добровольно подписал информированное согласие на публикацию персональной медицинской информации
Конфликт интересов. Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
1. Mannstadt M, Bilezikian JP, Thakker RV, et al. Hypoparathyroidism. Nature Reviews Disease Primers. 2017;3:17055. doi: 10.1038/nrdp.2017.55.
2. Гребенникова Т.А., Белая Ж.Е. Гипопаратиреоз: современное представление о заболевании и новые методы лечения. // Эндокринная хирургия. – 2017. –T.11. — №2 — С.70-80. [Grebennikova TA, Belaya ZE, Melnichenko GA. Hypoparathyroidism: disease update and new methods of treatmen. Endocrine Surgery. 2017;11(2):70-80. (In Russ.)]. doi: 10.14341/serg2017270-80
3. Shoback DM, Bilezikian JP, Costa AG, et al. Presentation of Hypoparathyroidism: Etiologies and Clinical Features. J. Clin. Endocr. Metab. 2016;101(6):2300-2312. doi: 10.1210/jc.2015-3909.
4. Eisenbarth GS, Gottlieb PA. Autoimmune Polyendocrine Syndromes. N. Engl. J. Med. 2004;350(20):2068-2079. doi: 10.1056/NEJMra030158.
5. Гребенникова T.A, Ларина И.И., Белая Ж.Е., Рожинская Л.Я. Клинический случай применения терипаратида для лечения послеоперационного гипопаратиреоза с неконтролируемой гипокальциемией в сочетании с тяжелым остеопорозом. // Остеопороз и остеопатии. — 2016. — T. 19. — №3. — С. 37—40. [Grebennikova TA, Larina II, Belaya ZhE, Rozhinskaya LY. Clinacil case of Teriparatide use for the treatment of postoperative Hypoparathyroidism with uncontrolled with uncontrolled hypocalcemia combined with severe osteoporosis. Osteoporosis and bone diseases. 2016;19(3):37-40. (In Russ)]. doi: 10.14341/osteo2016337-40
6. Белая Ж.Е., Рожинская Л.Я. Анаболическая терапия остеопороза. Tерипaрaтид: эффективность, безопасность и область применения. // Остеопороз и остеопатии. — 2013. — T. 16. — №2. — С. 32-40. [Belaya ZE, Rozhinskaya LY. Anabolicheskaya terapiya osteoporoza. Teriparatide: effektivnost’, bezopasnost’ i oblast’ primeneniya. Osteoroposis and bone diseases. 2013;16(2):32-40.(In Russ.)]. doi: 10.14341/osteo2013232-40
7. Winer KK. Synthetic Human Parathyroid Hormone 1-34 vs Calcitriol and Calcium in the Treatment of Hypoparathyroidism. JAMA. 1996;276(8):631. doi: 10.1001/jama.1996.03540080053029.
8. Winer KK, Yanovski JA, Sarani B, Cutler Jr GB. A Randomized, Cross-Over Trial of Once-DailyVersusTwice-Daily Parathyroid Hormone 1–34 in Treatment of Hypoparathyroidism. J. Clin. Endocr. Metab. 1998;83(10):3480-3486. doi: 10.1210/jcem.83.10.5185.
9. Winer KK. Advances in the treatment of hypoparathyroidism with PTH 1–34. Bone. 2018. doi: 10.1016/j.bone.2018.09.018.
10. Vahle JL, Sato M, Long GG, et al. Skeletal Changes in Rats Given Daily Subcutaneous Injections of Recombinant Human Parathyroid Hormone (1-34) for 2 Years and Relevance to Human Safety. Toxicol. Pathol. 2016;30(3):312-321. doi: 10.1080/01926230252929882.
11. Goswami R, Sharma R, Sreenivas V, et al. Prevalence and progression of basal ganglia calcification and its pathogenic mechanism in patients with idiopathic hypoparathyroidism. Clin. Endocrinol. (Oxf.). 2012;77(2):200-206. doi: 10.1111/j.1365-2265.2012.04353.x.
12. Savazzi GM, Cusmano F, Musini S. Cerebral Imaging Changes in Patients with Chronic Renal Failure Treated Conservatively or in Hemodialysis. Nephron. 2001;89(1):31-36. doi: 10.1159/000046040.
13. Goswami R, Millo T, Mishra S, et al. Expression of Osteogenic Molecules in the Caudate Nucleus and Gray Matter and Their Potential Relevance for Basal Ganglia Calcification in Hypoparathyroidism. J. Clin. Endocr. Metab. 2014;99(5):1741-1748. doi: 10.1210/jc.2013-3863.
14. Bollerslev J, Rejnmark L, Marcocci C, et al. European Society of Endocrinology Clinical Guideline: Treatment of chronic hypoparathyroidism in adults. Eur. J. Endocrinol. 2015;173(2):G1-G20. doi: 10.1530/eje-15-0628.
Заболевания паращитовидных желез и остеопороз: осмотр врачом, диагностика и лечение
Заболевания паращитовидных желез могут проявляться как повышенной (гиперпаратиреоз), так и сниженной (гипопаратиреоз) продукцией паратгормона.
Паращитовидные железы — это небольшие железы (как правило, их 4), расположенные позади щитовидной железы.
Главная функция паращитовидных желез — поддержание нормального уровня кальция в сыворотке крови при помощи паратиреоидного гормона (паратгормона). Этот гормон стимулирует выделение кальция из костной ткани и снижает потери кальция с мочой.
Заболевания паращитовидных желез могут проявляться как повышенной (гиперпаратиреоз), так и сниженной (гипопаратиреоз) продукцией паратгормона.
К проявлениям гиперпаратиреоза могут относится
- остеопороз и фиброзно-кистозные образования костной ткани
- переломы при незначительных травмах
- мочекаменная болезнь, хроническая почечная недостаточность
- сонливость, быстрая утомляемость, снижение памяти, психозы и депрессии
- мышечная слабость
- пониженный аппетит, тошнота, рвота, боли в животе и запоры
Симптомами гипопаратиреоза могут быть
- онемение конечностей, спазмы, судороги
- учащенное сердцебиение, увеличение сердца в размерах
- сухая кожа, хрупкость ногтей
- перепады настроения, нарушения памяти
Так как кальций является жизненно необходимым элементом, резкое снижение или повышение его уровня в крови может приводить к острым состояниям — гипо- и гиперкальциемическим кризам, которые представляют опасность для жизни пациента.
Поэтому своевременная диагностика и адекватные лечебные мероприятия при нарушениях работы паращитовидных желез являются одной из приоритетных задач специалистов клиники Рассвет.
Отдельно внимание следует уделить дефициту витамина Д. В настоящее время недостаточность, а в большей степени дефицит витамина Д затрагивает преобладающую часть общей популяции, включая детей и подростков, взрослых, беременных и кормящих женщин, женщин в менопаузе, пожилых людей.
Дефицит витамина Д, прежде всего, сказывается на нарушении кальций-фосфорного и костного обменов. Поскольку в норме витамин Д повышает всасывание кальция в кишечнике, его недостаток приводит к снижению его уровня в крови и компенсаторному повышению секреции паратгормона, так называемому, вторичному гиперпаратиреозу. Повышенный уровень паратгормона приводит к «вымыванию» кальция из костной ткани и развитию остеопороза. Дефицит витамина Д также проявляется мышечной слабостью, трудностями при ходьбе и поддержании равновесия, склонностью к падениям, что закономерно увеличивает риск переломов. Получены данные о взаимосвязи между дефицитом витамина Д, аутоиммунной и онкологической заболеваемостью, общей смертностью.
Знания специалистов клиники Рассвет по этой проблеме позволяют эффективно выявлять дефицит витамина Д у пациентов и своевременно рекомендовать мероприятия по восстановлению и поддержанию его нормального уровня.
Остеопороз — заболевание скелета, которое характеризуется потерей минеральной плотности костной ткани. 50% женщин и 20% мужчин старше 50 лет уже имеют признаки пониженной плотности костной ткани. Основная опасность остеопороза — переломы костей (шейки бедра и позвонков), которые приводят к высокой инвалидизации и смертности. Кроме переломов, при тяжелом остеопорозе микроповреждения костной ткани позвонков, могут быть причиной стойких болей в спине.
К факторам риска остеопороза относятся:
- менопауза
- пожилой возраст
- уже перенесенные переломы
- переломы у родственников
- дефицит массы тела
- гиподинамичный образ жизни
- курение и злоупотребление алкоголем
- несбалансированное питание, недостаточное употребление молочных продуктов
- применение ряда лекарственных препаратов
Переломы можно предотвратить при своевременном обращении к врачу. В клинике Рассвет проводится ранняя диагностика остеопороза и индивидуально подбирается оптимальная терапия для профилактики переломов.
Лечение нарушений фосфорно-кальциевого обмена – МЕДСИ
Синдром гиперкальциемии (повышение кальция в крови) может проявляться разнообразными неспецифическими клиническими симптомами, степень выраженности которых зависит от уровня кальция в крови:
- Общая слабость
- Снижение концентрации внимания
- Сухость кожи и слизистых
- Жажда
- Тошнота, рвота
- Снижение аппетита и веса
- Запоры
- Артериальная гипертензия
- Нарушения ритма сердца
Проявлениями остеопороза становятся переломы при небольших травмах, боли в костях, слабость мышц, скованность движений, судороги.
Синдром гипокальциемии (снижение кальция в крови) характерен при пониженной функции паращитовидных желез (гипопаратиреоз), что развивается чаще всего после оперативного удаления или нарушения кровоснабжения паращитовидных желез (после операций на щитовидной железе).
К симптомам гипокальциемии относятся:
- Судороги мышц
- Парестезии (ощущения бегания мурашек)
- Сухость кожи
- Ломкость волос, ногтей
- Нарушения ритма сердца
Группы риска по развитию нарушений обмена кальция
Нарушения кальциевого обмена возникают не только у пациентов с эндокринными патологиями, которые сопровождаются усилением костной резорбции (пациенты с гипер- или гипопаратиреозом, болезнью Иценко – Кушинга, тиреотоксикозом, феохромоцитомой).
В группу риска также входят:
- Пациенты с остеопенией или остеопорозом
- Пациенты с мочекаменной болезнью, хронической болезнью почек, в том числе находящиеся на программном гемодиализе
- Пациенты с рецидивирующими эрозивно-язвенными поражениями верхних отделов ЖКТ, синдромом мальабсорбции
- Пациенты, имеющие родственников с заболеванием паращитовидных желез
- Пациенты с нарушениями ритма сердца
- Пациенты с нарушениями углеводного обмена (ожирение, сахарный диабет 2-го типа)
Больным, входящим в эти группы риска по развитию нарушений обмена кальция, назначается определение уровня сывороточного кальция и паратгормона в крови.
Диагностика заболеваний паращитовидных желез в СИНЭВО
Паращитовидные железы, расположенные на поверхности щитовидной железы, поддерживают баланс кальция в крови посредством выработки парагормонов. Кальций участвует в формировании костной ткани, отвечает за сокращение мышц, обеспечивает передачу нервных импульсов и работу сердца. При заболеваниях паращитовидных желез происходит снижение (гипопаратиреоз) или увеличение (гиперпаратиреоз) их функций.
Гипопаратиреоз — заболевание, при котором вырабатывается недостаточное количество гормона паращитовидных желез. Это приводит к уменьшению кальция в крови, что способствует росту нервно-мышечного возбуждения.
Зачастую гипопаратиреоз развивается при повреждениях или удалении паращитовидных желез в ходе операции на щитовидную железу, а также при воспалительных заболеваниях паращитовидных желез и в процессе кровоизлияния при травме шеи. Гипопаратиреоз так же может появиться в результате снижения в организме уровня витамина D, нарушения процесса всасывания кальция в кишечнике, отравления организма свинцом и оксидом углерода, воздействия радиации.
Симптомы
Первым сигналом заболевания являются мышечные судороги. В конечностях появляются покалывания, спазмы. Данные симптомы усиливаются при переохлаждении, перегревании, физической активности, во время инфекционных заболеваний и стрессах. Со временем появляются болезненные судороги, возможно онемение рук и ног, развитие атрофии мышц. При длительном течении заболевания появляются слабость, раздражительность, депрессия и ухудшение памяти. Появляется головная боль, учащенное сердцебиение, потливость, боль в животе и понос. Зачастую развиваются воспалительные заболевания глаз и катаракта. При хроническом гипопаратиреозе разрушаются зубы, выпадают волосы, кожа становиться сухой, увеличивается ломкость ногтей. Длительный недостаток кальция может привести к задержке роста и психического развития у детей.
При гиперпаратиреозе вырабатывается избыточное количество гормона паращитовидных желез. Избыток паратирина приводит к увеличению кальция в крови и уменьшению его содержания в костной ткани, в результате повышается склонность к переломам костей.
Гиперпаратиреоз может развиваться при увеличении, аденоме или раке паращитовидных желез, а также может быть следствием других заболеваний, которые нарушают функции паращитовидных желез (длительный дефицит кальция, серьезный недостаток витамина D и хроническая почечная недостаточность).
Первыми симптомами заболевания являются плохое самочувствие и быстрая утомляемость без видимых причин, мышечная слабость, выпадение зубов и волос. Уменьшение кальция в костной ткани приводит к снижению ее прочности и размягчению, кости становятся хрупкими и при обычных движениях могут легко ломаться. Возникают радикулиты и частые боли в спине. Появляются боли в желудке, тошнота и рвота. Рост кальция в крови может способствовать поражению сосудов сердца, развитию гипертонии и приступов стенокардии, возникновению мочекаменной болезни. Увеличивается мочеиспускание, моча становиться белесой. Возможно развитие язвы желудка.
При появлении первых сигналов заболевания паращитовидных желез проконсультируйтесь с врачом. Необходимо оперативно поставить точный диагноз и назначить эффективное лечение, чтобы предотвратить серьезные осложнения.
Где сдать анализы
Для определения функциональной активности паращитовидных желез медицинская лаборатория «Синэво» рекомендует следующие анализы:
- Содержание кальция в крови. Уровень увеличивается при гиперпаратиреозе, снижается при гипопаратиреозе.
- Содержание ионизированного кальция в крови. Увеличение показателя при гиперпаратиреозе, снижение при гипопаратиреозе.
- Содержание кальция в моче. Повышенная концентрация при гиперпаратиреозе, сниженная при гипопаратиреозе.
- Паратиреоидный гормон. Показатель увеличивается при гиперпаратиреозе, при гипопаратиреозе уменьшается.
- Остеокальцин. Характеризует изменения в костной ткани. Содержание повышается при уменьшении плотности костей.
Гипопаратиреоз: симптомы, диагностика и лечение
Что такое гипопаратиреоз?
На вашей шее есть четыре железы размером с горошину, называемые паращитовидными железами. Гиперпаратиреоз возникает, когда они не вырабатывают достаточного количества паратиреоидного гормона (ПТГ), удаляются хирургическим путем, повреждены или когда ваше тело устойчиво к этому гормону. ПТГ контролирует уровень в крови важных витаминов и минералов, таких как витамин D и кальций.
У вас также может быть гипопаратиреоз, потому что у вас есть другое заболевание, которое влияет на количество ПТГ в вашем организме, например низкий уровень магния.
Ваше тело использует кальций для поддержания работы нервов, мышц и сердца. Низкий уровень кальция может вызвать симптомы, варьирующиеся от легких до тяжелых мышечных спазмов, покалывания, проблем с сердцем и судорог. Хорошая новость в том, что вы можете лечить это заболевание.
Лечение в основном означает обеспечение достаточного количества кальция и витамина D в вашем организме, что вы можете сделать, соблюдая сбалансированную диету, принимая пищевые добавки и следя за уровнем в крови. Если вы будете придерживаться своего плана лечения и регулярно будете посещать врача, вы сможете вести полноценную активную жизнь с гипопаратиреозом.
Причины
Несколько факторов могут вызвать гипопаратиреоз. К ним относятся:
- Травма или удаление желез во время операции
- Аутоиммунные заболевания
- Лучевая терапия шеи или головы
- Низкий уровень магния
- Генетические нарушения
Симптомы
Некоторые симптомы низкого уровня крови кальций:
- Мышечные судороги или спазмы в ногах, ступнях, пояснице или лице
- Покалывание в пальцах рук, ног или губ
- Тревога и депрессия
- Сердечная недостаточность
- Нерегулярное сердцебиение
- Низкое кровяное давление давление
- Судороги
Низкий уровень кальция в долгосрочной перспективе может привести к:
- Катаракте
- Стоматологическим проблемам
- Двигательным расстройствам, таким как тремор
- Выпадение волос и ломкость ногтей
Получение диагноза
Ваш врач проведет обследование ваша кровь и ваша моча на кальций, ПТГ, фосфор и магний.
Вопросы, которые следует задать врачу
- Что вызвало у меня гипопаратиреоз?
- Нужны ли мне еще тесты?
- Как часто мне нужно будет обращаться к врачу?
- Какие виды лечения могут помочь? Что вы рекомендуете?
- Как мне сохранить нормальный уровень кальция?
- Какие изменения в образе жизни мне нужно сделать?
- Он когда-нибудь уйдет?
- Заболеют ли мои дети гипопаратиреозом?
Если ваш ребенок болен, спросите его врача, как вы можете убедиться, что он получает питательные вещества, необходимые для роста.
Лечение
Добавки кальция и витамина D могут сдерживать гипопаратиреоз. Помогает и здоровая диета. Ваш врач может посоветовать вам:
- Ограничьте употребление продуктов с фосфатами, таких как газированные напитки и другие газированные напитки. Они могут вытягивать кальций из костей.
- Ешьте продукты с высоким содержанием кальция, такие как обезжиренные молочные продукты, темно-зеленые овощи, такие как листовая капуста и капуста, а также продукты с добавлением кальция, такие как злаки и апельсиновые соки.
Диетолог поможет вам спланировать питание, чтобы вы или ваш ребенок оставались здоровыми.Врач вашего ребенка будет регулярно проверять их, чтобы убедиться, что они растут правильно.
Если поддерживать нормальный уровень кальция в организме трудно, возможно, вам потребуется инъекция ПТГ. Как только ваш уровень кальция снова станет нормальным, вы можете вернуться к своему обычному лечению.
Забота о себе
Вы можете предпринять шаги, чтобы облегчить жизнь с гипопаратиреозом.
- Принимайте кальциевые добавки во время еды. Так они легче усваиваются.
- Пейте много воды каждый день.Это облегчает усвоение витаминов и минералов.
- Регулярно посещайте стоматолога. Слишком мало кальция может повредить зубы.
Чего ожидать
Если вы получаете достаточно кальция и витамина D и регулярно проверяете кровь, вы сможете контролировать свой гипопаратиреоз. Если вы не принимаете ежедневные добавки и не соблюдаете диету, состояние может быть опасным.
Получение поддержки
Для получения дополнительной информации посетите веб-сайт Ассоциации гипопаратиреоза.
NORD (Национальная организация по редким заболеваниям)
СТАТЬИ В ЖУРНАЛЕ
Belge H, Dahan K, Cambier JF, Benoit V, Morelle J, Bloch J, Vanhille P, Pirson Y, Demoulin N. Клинический и мутационный спектр гипопаратиреоза , синдром глухоты и почечной дисплазии. Пересадка нефрола Dial. 2016 6 июля. Pii: gfw271. [Epub перед печатью]
Билезикян Дж. П., Брэнди М.Л., Кусано, NE, Маннштадт М., Рейнмарк Л., Риццоли Р., Рубин М.Р., Винер К.К., Либерман УА, Поттс Дж. Т. мл.Ведение гипопаратиреоза: настоящее и будущее. J Clin Endocrinol Metab. 2016 июн; 101: 2313-24.
Брэнди М.Л., Билезикян Дж. П., Шобак Д., Буйон Р., Кларк Б. Л., Таккер Р. В., Хан А. А., Поттс Дж. Т. Мл. Управление гипопаратиреозом: краткое изложение и рекомендации. J Clin Endocrinol Metab. 2016 июнь; 101: 2273-83.
Bruserud Ø, Oftedal BE, Landegren N, et al. Продольное наблюдение аутоиммунного полиэндокринного синдрома 1 типа. J Clin Endocrinol Metab. 2016 август; 101: 2975-83.
Кларк Б.Л., Вокес Т.Дж., Билезикян Дж.П., Шобак Д.М., Лагаст Х., Маннштадт М.Влияние паратиреоидного гормона rhPTH (1-84) на гомеостаз фосфатов и метаболизм витамина D при гипопаратиреозе: ЗАМЕНИТЕ исследование фазы 3. Эндокринная. 2016, 12 октября. [Epub перед печатью]
Кларк Б.Л., Браун Е.М., Коллинз М.Т., Юппнер Х., Лакатос П., Левин М.А., Маннштадт М.М., Билезикян Дж. П., Романишен А.Ф., Таккер Р.В. Эпидемиология и диагностика гипопаратиреоза. J Clin Endocrinol Metab. 2016 июнь; 101: 2284-99.
Ферре Э.М., Роуз С.Р., Розенцвейг С.Д. и др. Переопределение клинических признаков и диагностических критериев аутоиммунной полиэндокринопатии, кандидоза и эктодермальной дистрофии.JCI Insight. 2016 18 августа; 1 (13). pii: e88782.
Roszko KL, Bi RD, Mannstadt M. Аутосомно-доминантная гипокальциемия (гипопаратиреоз) типов 1 и 2. Передняя физиол. 18 октября 2016; 7: 458. eCollection 2016.
Rubin MR, Cusano NE, Fan WW, Delgado Y, Zhang C, Costa AG, Cremers S, Dworakowski E, Bilezikian JP. Терапия гипопаратиреоза с помощью ПТГ (1-84): проспективное шестилетнее исследование эффективности и безопасности. J Clin Endocrinol Metab. 2016 июль; 101: 2742-50.
Shoback DM, Bilezikian JP, Costa AG, Dempster D, Dralle H, Khan AA, Peacock M, Raffaelli M, Silva BC, Thakker RV, Vokes T, Bouillon R.Презентация гипопаратиреоза: этиология и клинические особенности. J Clin Endocrinol Metab. 2016 июн; 101: 2300-12.
Боллерслев Дж., Рейнмарк Л., Маркоччи К., Шобак Д.М., Ситжес-Серра А., Ван Бисен В., Деккерс О.М. Клинические рекомендации Европейского общества эндокринологов: лечение хронического гипопаратиреоза у взрослых. Eur J Endocrinol. 2015; 173: G1-G20.
Mannstadt M, Clarke BL, Vokes T, Brandi ML, Ranganath L, Fraser WD, Lakatos PL, Bajnok L, Garceau R, Mosekilde L, Lagast H, Shoback D, Bilezikian JP.Эффективность и безопасность рекомбинантного гормона паращитовидной железы человека (1-84) при гипопаратиреозе (REPLACE): двойное слепое плацебо-контролируемое рандомизированное исследование фазы 3. Ланцет Диабет Эндокринол. 2013; 1: 275-83.
Билезикян Дж., Хан А., Поттс Дж. Т. младший, Брэнди М., Кларк Б., Шобак Д., Юппнер Х, Д’Амур П., Фокс Дж., Рейнмарк Л., Мосекилде Л., Рубин М. Р., Демпстер Д., Гафни Р., Коллинз М. Т., Слини Дж., Сандерс Дж. Гипопаратиреоз у взрослых: эпидемиология, диагностика, патофизиология, поражение органов-мишеней, лечение и проблемы для будущих исследований.J Bone Min Res. 2011; 26: 2317-37.
Хан М.И., Вегспак С.Г., Ху М.И. Медицинское ведение послеоперационного гипопаратиреоза. Endocr Pract. 2011; 17: 18-25.
Винер К.К., Синали Н., Рейнольдс Дж. И др. Долгосрочное лечение 12 детей с хроническим гипопаратиреозом: рандомизированное исследование, сравнивающее синтетический гормон паращитовидной железы человека 1-34 с кальцитриолом и кальцием. J Clin Endocrinol Metab. 2010; 95: 2680-2688.
Пуиг-Доминго М., Диас Дж., Николау Дж. И др. Успешное лечение невосприимчивого к витамину D гипопаратиреоза многократной подкожной инфузией терипаратида.Eur J Endocrinol. 2008; 159: 653-657.
Шобак Д. Гипопаратиреоз. N Engl J Med. 2008; 359: 391-403.
Винер К.К., Синали Н., Петерсон Д., Сайнс Б.-младший, Катлер Г.Б. мл. Эффекты однократной и двукратной терапии паратиреоидным гормоном 1-34 у детей с гипопаратиреозом. J Clin Endocrinol Metab. 2008; 93: 3389-3395.
ИНТЕРНЕТ
Национальный институт здоровья и развития ребенка Юнис Кеннеди Шрайвер. Гипопаратиреоз: обзор. Доступно по адресу: http: //www.nichd.nih.gov / health / themes / hypopara / Pages / default.aspx По состоянию на 14 декабря 2016 г.
Гипопаратиреоз — NHS
Гипопаратиреоз — это редкое заболевание, при котором паращитовидные железы, расположенные на шее рядом с щитовидной железой, вырабатывают слишком мало паратироидного гормона.
Это вызывает падение уровня кальция в крови (гипокальциемия) и повышение уровня фосфора в крови (гиперфосфатемия), что может вызвать широкий спектр симптомов, включая мышечные спазмы, боль и подергивание.
Лечение гипопаратиреоза включает прием добавок, обычно пожизненно, для восстановления уровней кальция и фосфора.
Симптомы гипопаратиреоза
Симптомы гипопаратиреоза могут включать:
- ощущение покалывания (парестезии) в кончиках пальцев рук, ног и губ
- подергивание лицевых мышц
- мышечные боли или судороги, особенно в ногах, ступнях или животе
- усталость
- настроение изменения, такие как раздражительность, беспокойство или депрессия
- сухая, грубая кожа
- жесткие волосы, которые легко ломаются и могут выпасть
- ногти, которые легко ломаются
Диагностика гипопаратиреоза
Гипопаратиреоз диагностируется после того, как анализ крови показал:
- низкий уровень паратиреоидного гормона
- низкий уровень кальция
- высокий уровень фосфора
Лечение гипопаратиреоза
Лечение гипопаратиреоза направлено на облегчение симптомов и нормализацию уровня кальция и других минералов в крови.
Нормальный уровень кальция составляет от 2,2 до 2,6 миллимолей на литр (ммоль / л). Вам будет рекомендовано поддерживать уровень кальция в несколько более низком диапазоне — например, от 1,8 до 2,25 ммоль / л. Ваш рекомендуемый диапазон будет зависеть от ваших обстоятельств.
Добавки карбоната кальция и витамина D — обычно кальцитриол (Rocaltrol) или альфакальцидол (One-Alpha) — можно принимать для восстановления кальция в крови до этих уровней. Их обычно нужно принимать на всю жизнь.
Вам также необходимо будет регулярно сдавать анализы крови, чтобы контролировать уровень паратиреоидного гормона, кальция и фосфора.
Если уровень кальция в крови упал до опасно низкого уровня или у вас продолжаются мышечные спазмы, вам может потребоваться ввести кальций через капельницу прямо в вену.
Рекомендации по питанию
Также рекомендуется придерживаться диеты с высоким содержанием кальция и низким содержанием фосфора.
Хорошие источники кальция включают:
- молоко, сыр и другие молочные продукты
- листовые зеленые овощи, такие как брокколи, капуста и окра, но не шпинат
- соевые бобы
- тофу
- соевые напитки с добавлением кальция
- орехи
- хлеб и все, что сделано из обогащенной муки
- рыба, в которой вы едите кости, например сардины и сардины
Фосфор содержится в:
- красном мясе
- молочных продуктах
- рыбе
- птице
- хлебе
- рис
- овес
Причины гипопаратиреоза
Наиболее частой причиной гипопаратиреоза является удаление или случайное повреждение паращитовидных желез во время операции на шее.
Другие причины включают:
- аутоиммунные состояния, при которых организм по ошибке атакует собственные ткани, например болезнь Аддисона и злокачественная анемия
- рождение без паращитовидных желез или с железами, которые не работают должным образом — например, люди с наследственное генетическое заболевание Синдром ДиДжорджи может иметь недоразвитые паращитовидные железы
- лучевая терапия для лечения рака горла или шеи
- низкий уровень магния в крови — например, из-за злоупотребления алкоголем
Последняя проверка страницы: 1 апреля 2021 г.
Срок следующей проверки: 1 апреля 2024 г.
Лечение, симптомы, причины и диагностика
Обзор
Четыре паращитовидных железы размером с горошину расположены на внешней стороне щитовидной железы в области шеи.Что такое гиперпаратиреоз?
Гиперпаратиреоз — это состояние, при котором одна или несколько ваших паращитовидных желез становятся сверхактивными и выделяют (секретируют) слишком много паратиреоидного гормона (ПТГ). Это вызывает повышение уровня кальция в крови — состояние, известное как гиперкальциемия.
Что такое паращитовидные железы?
Ваши паращитовидные железы выделяют ПТГ, чтобы контролировать уровень кальция и фосфора в организме. У вас есть четыре паращитовидных железы, расположенные на внешних границах задней части вашей щитовидной железы.Щитовидная железа расположена в передней части шеи.
Что происходит, когда в моем организме циркулирует слишком много гормона паращитовидной железы (ПТГ)?
Если у вас сверхактивная паращитовидная железа, одна или несколько паращитовидных желез вырабатывают слишком много паратироидного гормона (ПТГ). Слишком много ПТГ сигнализирует вашему телу о необходимости сделать больше кальция доступным. Ваше тело отвечает:
- Выделение большего количества кальция в кровь из костей (где хранится большая часть кальция). Потеря кальция из ваших костей ослабляет их и увеличивает риск перелома.
- Ваш пищеварительный тракт усваивает больше кальция из пищи, которую вы едите.
- Почки удерживают кальций и возвращают его в кровь вместо того, чтобы вымывать его с мочой. Избыток кальция в почках может вызвать образование камней в почках.
Кто заболевает гиперпаратиреозом?
Приблизительно у 100 000 человек в США ежегодно развивается гиперпаратиреоз. Пожилые женщины в постменопаузе подвергаются наибольшему риску заболевания.
Симптомы и причины
Как возникает гиперпаратиреоз?
Существует два типа гиперпаратиреоза, первичный и вторичный:
- При первичном гиперпаратиреозе паращитовидные железы вырабатывают слишком много ПТГ, что приводит к повышению уровня кальция в крови.
- При вторичном гиперпаратиреозе гиперактивность паращитовидных желез возникает в ответ на другое состояние, вызывающее потерю кальция. Гиперактивность паращитовидных желез — это попытка вашего тела поддерживать нормальный уровень кальция. Примеры состояний, при которых снижается уровень кальция, включают почечную недостаточность, тяжелый дефицит витамина D и тяжелый дефицит кальция.
Причины первичного гиперпаратиреоза включают:
- Доброкачественное образование, называемое аденомой, формируется на единственной паращитовидной железе.Аденома заставляет железу перерабатывать и вырабатывать больше ПТГ. Это самая частая причина.
- Две или более паращитовидных желез увеличиваются в размерах (состояние, называемое гиперплазией) и производят слишком много гормонов.
- Лучевая терапия в области шеи.
- Унаследованные состояния, например множественная эндокринная неоплазия 1 типа. Это редкая причина.
- Рак паращитовидной железы (редко).
Каковы симптомы гиперпаратиреоза?
Если у вас гиперпаратиреоз на ранней стадии, симптомы могут отсутствовать.Если у вас гиперпаратиреоз легкой степени, у вас могут быть некоторые из следующих симптомов:
- Боль в суставах.
- Слабость мышц.
- Чувство усталости.
- Депрессия.
- Проблемы с концентрацией внимания.
- Потеря аппетита.
Если у вас более серьезный гиперпаратиреоз, у вас могут быть следующие симптомы:
- Тошнота и рвота.
- Растерянность, забывчивость.
- Повышенная жажда и потребность в мочеиспускании.
- Запор.
- Боль в костях.
Другие проблемы, связанные с тяжелым гиперпаратиреозом, включают:
Диагностика и тесты
Как диагностируется гиперпаратиреоз?
Поскольку симптомы гиперпаратиреоза могут быть несуществующими, легкими или обычными для многих других заболеваний, диагноз гиперпаратиреоза может быть пропущен.Часто это состояние обнаруживается с помощью анализа крови, который назначают для другого заболевания.
Если у вас первичный гиперпаратиреоз, анализ крови покажет уровень кальция и паратиреоидного гормона выше нормы. Ваш врач может заказать сканирование сестамиби, чтобы проверить наличие каких-либо новообразований на паращитовидных железах или их увеличения.
Могут быть назначены другие тесты для выявления осложнений гиперпаратиреоза. Эти тесты могут включать:
- Анализ крови для проверки уровня витамина D.Низкий уровень витамина D — это обычное явление, если у вас гиперпаратиреоз.
- Тест плотности костной ткани для проверки потери костной массы.
- Ультразвук или другой визуализирующий тест почек для выявления камней в почках.
- 24-часовой тест на сбор мочи для измерения количества кальция и других химических веществ в моче, чтобы помочь определить причину гиперпаратиреоза.
- Анализы крови, чтобы проверить, насколько хорошо работают ваши почки.
Ведение и лечение
Как лечится гиперпаратиреоз?
Если у вас гиперпаратиреоз легкой степени (без симптомов, уровень кальция в крови лишь незначительно повышен), ваш лечащий врач может не сразу приступить к его лечению.Вместо этого ваш врач будет контролировать уровень кальция в крови (каждые шесть месяцев), артериальное давление (каждые шесть месяцев), функцию почек (каждый год) и плотность костей (каждые один-три года).
Если ваш лечащий врач считает, что ваш гиперпаратиреоз не требует немедленного лечения, обязательно:
- Пейте больше воды.
- Сохраняйте активность и делайте больше упражнений, чтобы ваши кости оставались крепкими.
- Не принимайте тиазидные диуретики или литий, потому что эти препараты могут повышать уровень кальция в крови.
- Спросите своего врача, нужно ли вам принимать добавки с витамином D, если у вас низкий уровень витамина D.
Если у вас более серьезные симптомы гиперпаратиреоза, увеличенная паращитовидная железа (или железы) или рост паращитовидной железы, ваш врач может порекомендовать операцию по удалению гиперактивной железы (желез). Операция опытного хирурга может вылечить гиперпаратиреоз примерно в 95% случаев.
Медицинский менеджмент
Цинакальцет (Сенсипар®) был одобрен Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов для лечения вторичного гиперпаратиреоза.Препарат работает, сигнализируя паращитовидным железам о необходимости вырабатывать меньше ПТГ. Хотя цинакалцет предназначен для лечения вторичного гиперпаратиреоза, некоторые медицинские работники назначают его при первичном гиперпаратиреозе.
Другой тип лекарств, который иногда назначают, — это бисфосфонаты. Эти препараты помогают предотвратить потерю кальция из костей, что снижает риск переломов и остеопороза. Примеры бисфосфонатов включают этидронат (Didronel®), алендронат (Fosamax®), золедроновую кислоту (Zometa®) и ибандронат (Boniva®).
Если вы женщина, у вас уже была менопауза и у вас есть признаки остеопороза, ваш врач может назначить заместительную гормональную терапию (ЗГТ). ЗГТ может помочь костям удерживать кальций.
Профилактика
Можно ли предотвратить гиперпаратиреоз?
№Гиперпаратиреоз нельзя предотвратить.
Перспективы / Прогноз
Чего мне ожидать, если у меня гиперпаратиреоз?
Хирургия излечит почти все случаи гиперпаратиреоза. Если вам предстоит операция, ваш врач может захотеть проверять уровень кальция и ПТГ через шесть недель после операции, а затем ежегодно.Вы также можете проходить тест на плотность костной ткани каждый год.
Если у вас легкие симптомы и вам не нужна операция прямо сейчас, ваш поставщик медицинских услуг будет внимательно следить за вашим здоровьем и назначать анализы крови для проверки уровня кальция и ПТГ. Он или она также закажет тесты для отслеживания потери костной массы и другие тесты по мере необходимости.
Гипопаратиреоз
А B C D E F грамм ЧАС я J K L M N О п Q р S Т U V W Икс Y ZЩелкните букву, чтобы просмотреть список условий, начинающихся с этой буквы.
Щелкните «Указатель тем», чтобы вернуться к указателю текущей темы.
Щелкните «Указатель библиотеки», чтобы вернуться к списку всех тем.
Что такое гипопаратиреоз?
Гипопаратиреоз возникает, когда одна или несколько паращитовидных желез неактивны. У вас 4 таких крошечных железы. Каждый размером с горошину. Они находятся у вас на шее, рядом с щитовидной железой. Они поддерживают нормальное количество кальция в крови.Они также поддерживают нормальный уровень магния и фосфора. Если эти железы недостаточно активны, они не вырабатывают достаточно паратироидного гормона (ПТГ). Это снижает уровень кальция в крови.
Что вызывает гипопаратиреоз?
Самая частая причина — повреждение или удаление паращитовидных желез. Это может произойти во время операции по удалению щитовидной железы. Некоторые люди рождаются без этих желез. Или железы не работают из-за наследственных заболеваний или по неизвестным причинам.У некоторых людей клетки не реагируют на гормон паращитовидной железы. Это состояние называется псевдогипопаратиреозом. Иногда гипопаратиреоз вызывается лучевой терапией шеи при раке шеи.
Каковы симптомы гипопаратиреоза?
Симптомы у каждого человека разные. Самые распространенные из них:
Неконтролируемые болезненные спазмы лица, кистей, кистей и стоп
Ощущение жжения или покалывания (иглами) в руках и ногах, а также вокруг рта
Изъятия
Эти симптомы могут быть похожи на другие проблемы со здоровьем.У детей с недиагностированным гипопаратиреозом может быть задержка развития зубов и много кариеса. У них также может быть задержка умственного развития. Всегда обращайтесь к своему врачу за диагнозом.
Как диагностируется гипопаратиреоз?
Ваш лечащий врач спросит о вашем прошлом здоровье. Вам также понадобится медицинский осмотр. Анализы крови также позволяют измерить уровень кальция, фосфора и паратироидного гормона. Вам могут понадобиться другие тесты.
Как лечится гипопаратиреоз?
Лечение будет зависеть от ваших симптомов, возраста и общего состояния здоровья.Это также будет зависеть от степени тяжести состояния.
Внутривенное вливание кальция может облегчить симптомы сразу же, если уровень кальция очень низкий. Возможно, вам также понадобится принимать таблетки кальция и витамина D. Вам также может потребоваться есть продукты с высоким содержанием кальция и избегать продуктов с высоким содержанием фосфора. Также могут потребоваться уколы (инъекции) гормона паращитовидной железы.
Когда мне следует позвонить своему врачу?
Сообщите своему врачу, если ваши симптомы ухудшатся.Также позвоните своему провайдеру, если у вас появились новые симптомы.
Основные сведения о гипопаратиреозе
Гипопаратиреоз возникает, когда одна или несколько паращитовидных желез недостаточно активны. Они не вырабатывают достаточно гормона паращитовидной железы. Это снижает уровень кальция в крови.
Самая частая причина — повреждение или удаление паращитовидных желез. Это может произойти во время операции по удалению щитовидной железы.
Симптомы могут включать болезненные спазмы лица, кистей, кистей и стоп. Они также могут включать чувство жжения или покалывания в руках и ногах, а также вокруг рта.
Анализы крови могут выявить низкие уровни кальция и паратироидных гормонов и высокие уровни фосфатов.
Может потребоваться внутривенное вливание кальция, чтобы сразу облегчить симптомы, если уровень кальция очень низкий.Возможно, вам также понадобится принимать таблетки кальция и витамина D.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
Знайте причину вашего визита и то, что вы хотите.
Перед визитом запишите вопросы, на которые хотите получить ответы.
Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит поставщик.
Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знайте, какие бывают побочные эффекты.
Спросите, можно ли вылечить ваше состояние другими способами.
Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
Если вам назначена повторная встреча, запишите дату, время и цель этого визита.
Узнайте, как вы можете связаться с вашим поставщиком медицинских услуг, если у вас возникнут вопросы.
Медицинский онлайн-обозреватель: Роберт Херд, доктор медицины
Медицинский онлайн-обозреватель: Рональд Карлин MD
Дата последней редакции: 01.01.2021
© 2000-2021 Компания StayWell, LLC. Все права защищены.Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Гипопаратиреоз | Сеть гормонального здоровья
Что вызывает гипопаратиреоз?
Паращитовидные железы — это четыре железы размером с горошину, расположенные на шее, которые вырабатывают паратироидный гормон (ПТГ). Они играют важную роль в развитии костей и контролируют количество кальция в крови. Вы можете получить гипопаратиреоз, если у вас слишком мало ПТГ.Это может произойти, если ваши паращитовидные железы будут повреждены во время операции на щитовидной железе, горле или шее. Иногда одна или несколько паращитовидных желез удаляются, если они производят слишком много ПТГ. Гипопаратиреоз также может быть наследственным (передаваться по наследству). Другие причины включают:
- Аутоиммунное заболевание (когда система защиты вашего организма атакует ваши собственные клетки)
- Лучевая терапия головы или шеи (например, как часть лечения рака)
- Низкий уровень магния (минерала) в крови
- Поражение паращитовидных желез вследствие воспалительных заболеваний (например,грамм. Саркоидоз, амилоидоз)
- Наращивание минералов (медь или железо)
- Кратковременно в связи с тяжелой болезнью
Каковы симптомы гипопаратиреоза?
Общие симптомы включают:
- Мышечные спазмы, судороги и / или боль в ногах, ступнях, животе или лице
- Слабость
- Выпадение волос
- Сухие волосы и сухая кожа
- Покалывание в пальцах рук, ног и губ
- Боль при менструации
- Головные боли
- Проблемы с памятью
- Депрессия
Определения
Гормон паращитовидной железы (ПТГ)
Гормон, вырабатываемый паращитовидными железами.Когда уровень кальция в крови становится слишком низким, ПТГ возвращает его в норму, перемещая кальций из костей, почек и кишечника в кровь.
КальцийМинерал, который хранится в ваших костях, где он создает и поддерживает прочность костей. Он также присутствует во всех частях тела. Он помогает мышцам сокращаться, помогает нервам и мозгу работать должным образом, а также помогает регулировать сердечный ритм и кровяное давление.
фосфорМинерал, содержащийся во всех клетках, но хранящийся в основном в ваших костях.Это помогает вашему телу использовать пищу для получения энергии. Это также помогает вашим почкам, мышцам, сердцу и нервам работать должным образом.
Витамин DГормон, который помогает организму усваивать кальций из пищи и поддерживает нормальный уровень кальция в крови.
Какие проблемы со здоровьем может вызвать гипопаратиреоз?
Когда дети страдают гипопаратиреозом, они могут плохо расти, иметь проблемы с зубами, такие как задержка развития зубов или большое количество кариес, а также медленное умственное развитие.
У взрослых гипопаратиреоз может привести к проблемам с почками (таким как камни в почках, почечная недостаточность), проблемам с сердцем и отложению кальция в головном мозге. Кальций в мозге может вызывать тремор, замедление движений, проблемы с равновесием и судороги.
Гипопаратиреоз может быть связан с другими проблемами со здоровьем, такими как катаракта, болезнь Аддисона (проблемы с надпочечниками) и злокачественная анемия (низкий уровень витамина B12).
Потребность в кальции увеличивается во время беременности для удовлетворения потребностей развивающегося ребенка, в основном в течение 3-го триместра.Гипопаратиреоз во время беременности может увеличить риск преждевременных родов или выкидыша у матери и респираторного дистресса (затрудненное дыхание) у ребенка.
Как диагностируется гипопаратиреоз?
Ваш врач проведет анализ крови, чтобы проверить уровни кальция, фосфора, магния и ПТГ. Вы также можете сдать анализ мочи, чтобы определить, сколько кальция вы теряете с мочой.
Как лечить гипопаратиреоз?
Вы будете принимать добавки с кальцием и витамином D, чтобы поддерживать нормальный уровень кальция в крови.В зависимости от причины гипопаратиреоза вам может потребоваться принимать добавки до конца жизни. Заместительная терапия ПТГ также доступна в инъекционной форме. Ваш врач может назначить терапию ПТГ, если уровень кальция в крови не нормализуется или у вас продолжаются симптомы, несмотря на прием больших доз кальция и добавок витамина D. Введение ПТГ может снизить потребность в слишком большом количестве добавок кальция и витамина D. Ваш врач может также прописать вам лекарства, например диуретики (водные пилюли), чтобы предотвратить вывод слишком большого количества кальция из организма с мочой.Ваш врач будет регулярно проверять ваш уровень в крови.
Во время беременности ваш врач будет внимательно следить за уровнем кальция, фосфора, магния и функцией почек.
Если уровень кальция в крови становится очень низким, это может быть опасно для вашего здоровья. Затем вам будут вводить кальций через вены (IV). Ваше сердце будет проверено, чтобы убедиться, что ваша частота сердечных сокращений и ритм в норме. и ваше сердце проверят, чтобы убедиться, что все в порядке. Как только ваш уровень кальция станет нормальным, вы можете вернуться к пероральным добавкам.
Возможно, вам придется придерживаться диеты с высоким содержанием кальция и низким содержанием фосфора. Дипломированный диетолог поможет вам составить специальную диету.
- Хорошие источники кальция: Молоко, йогурт, сыр, зелень капусты и продукты с добавлением кальция, такие как злаки и соевые напитки.
- Хорошие источники витамина D: Лосось, креветки и молоко с витамином D. Витамин D также образуется в вашей коже, когда вы проводите время на солнце.
- Продукты с высоким содержанием фосфора (избегать): Белковые продукты, такие как мясо, молоко, твердые сыры, цельнозерновые продукты, сушеный горох и фасоль, орехи и шоколад.
Вопросы к врачу
- Что вызвало у меня гипопаратиреоз?
- Какие тесты мне нужны?
- Какие у меня варианты лечения?
- Каковы риски и преимущества каждого варианта лечения?
- Как долго мне понадобится лечение?
- Как часто мне нужно будет проходить обследование?
- Как позаботиться о себе во время беременности при гипопаратиреозе?
- Следует ли мне обратиться к эндокринологу?
- Следует ли мне обратиться к диетологу?
Слишком низкая выработка паратироидного гормона
Гипопаратиреоз — это сочетание симптомов, вызванных недостаточной выработкой паратиреоидного гормона.Это очень редкое состояние и чаще всего возникает из-за повреждения или удаления паращитовидных желез во время операции на паращитовидной или щитовидной железе.
Гипопаратиреоз — это состояние пониженной секреции или активности паратироидного гормона (ПТГ). Это приводит к снижению уровня кальция в крови (гипокальциемия) и повышению уровня фосфора в крови (гиперфосфатемия).
Симптомы гипопаратиреоза
Симптомы могут варьироваться от довольно легких (покалывание в руках, пальцах и вокруг рта) до более тяжелых форм мышечных судорог.Наиболее тяжелыми симптомами являются тетания (сильные спазмы мышц всего тела) и судороги (это бывает очень редко).
Недостаточность паращитовидных желез встречается довольно редко, но может возникать несколькими четко определенными путями. Наиболее частой причиной гипопаратиреоза является потеря активной ткани паращитовидной железы после операции на щитовидной или паращитовидной железе. Еще реже — дефект, присутствующий при рождении (врожденный), когда человек рождается без паращитовидных желез. Иногда конкретная причина гипопаратиреоза не может быть определена.
Два типа гипопаратиреоза
- Недостаточная секреция паратироидного гормона
- Неспособность почек и костей реагировать на ПТГ
Дефицит секреции паратироидного гормона
Этот тип гипопаратиреоза легче всего понять. У пациента, страдающего этим заболеванием, просто слишком мало (или полностью отсутствует) паращитовидная ткань; следовательно, вырабатывается неадекватный ПТГ.
Есть 2 основные причины этой проблемы:
Причина № 1: Гипопаратиреоз после операции на щитовидной или паращитовидной железах
Первой (и на сегодняшний день наиболее частой) причиной неадекватной выработки паращитовидных гормонов является случайное удаление паращитовидных желез во время операции на щитовидной железе .Хотя подавляющее большинство операций на щитовидной железе не связано с гипопаратиреозом, это осложнение может возникнуть примерно в 1–3% случаев после тотальной тиреоидэктомии (удаления всей щитовидной железы). 1
Из-за тесной взаимосвязи между щитовидной и паращитовидной железами (включая общее кровоснабжение) паращитовидные железы могут быть случайно повреждены или удалены при удалении гораздо большей щитовидной железы. Это хорошо известное, но нечастое осложнение операции на щитовидной железе и одна из основных опасностей операции на щитовидной железе.
Ряд исследований показал, что хирурги с небольшим опытом хирургии щитовидной железы с гораздо большей вероятностью случайно удалят паращитовидные железы. 2,3 . Эти исследования показали, что хирурги, выполняющие более 100 операций на щитовидной железе в год, гораздо реже имеют эти осложнения. Вот почему большинство эндокринологов объясняют своим пациентам, что они должны найти доступного самого опытного хирурга-тироид.
Многие пациенты, у которых успешно проведена операция на щитовидной железе, могут иметь временную неадекватную секрецию ПТГ в течение нескольких дней после операции на щитовидной железе, поэтому диагноз послеоперационного гипопаратиреоза не может быть поставлен сразу после операции.Хирурги обычно дают своим пациентам с щитовидной железой таблетки кальция в течение нескольких дней после операции, чтобы предотвратить любые симптомы временного дефицита ПТГ.
Вторая операция, связанная с послеоперационным гипопаратиреозом, — это операция на паращитовидной железе , или «паратиреоидэктомия». Операция на паращитовидных железах проводится пациентам с гиперактивными паращитовидными железами, вызывающими заболевание, называемое гиперпаратиреозом.
Поскольку гиперпаратиреоз обычно вызывается одной или несколькими опухолями паращитовидной железы, операция по поводу гиперпаратиреоза направлена на удаление опухоли (опухолей) паращитовидной железы и оставление нормальных паращитовидных желез.У всех нас есть 4 паращитовидные железы, но мы можем жить нормально (и не иметь гипопаратиреоза), если у нас есть половина одной паращитовидной железы, которая функционирует нормально.
Целью хирургии паращитовидных желез является удаление тех паращитовидных желез, которые вырабатывают избыточное количество ПТГ. Но иногда во время операции удаляется слишком много ткани паращитовидной железы. Как и при операции на щитовидной железе, частота возникновения этого осложнения зависит от опыта хирурга, и поэтому эндокринологи обычно рекомендуют хирургов с наибольшим опытом.У хирургов с небольшим опытом может развиться необратимый гипопаратиреоз у 5% пациентов, в то время как хирурги, выполняющие более 100 операций на паращитовидных железах в год, обычно очень редко сталкиваются с осложнениями гипопаратиреоза. 4,5,6
Причина № 2: Идиопатический гипопаратиреоз Недостаточная секреция паратироидного гормона (ПТГ) без определенной причины называется идиопатическим гипопаратиреозом . Это заболевание встречается редко и может быть врожденным или приобретенным в более позднем возрасте.
- Врожденный гипопаратиреоз: Пациенты этой категории рождаются без тканей паращитовидной железы. Большинство пациентов с врожденным гипопаратиреозом не имеют семейного анамнеза заболевания. Те, у кого это есть, могут иметь одну из ряда врожденных причин.
Унаследованные формы, как правило, возникают из аномальных генов, которые могут:- кодируют аномальные формы ПТГ или его рецептора
- предотвращает нормальную передачу клеточных сигналов от рецептора ПТГ к ядру
- предотвращает нормальное развитие железы до рождения.
Гипопаратиреоз, развившийся в течение первых нескольких месяцев жизни, может быть постоянным или временным. Причина обычно неизвестна, если происходит спонтанное разрешение. В противном случае это обычно проявляется к 24-месячному возрасту.Наконец, если женщина с гиперактивными паращитовидными железами и высоким уровнем кальция (гиперпаратиреоз) забеременеет, избыток кальция может попасть в плод и подавить развитие паращитовидных желез ребенка. Эти дети рискуют родиться с недоразвитыми паращитовидными железами.Вот почему беременным женщинам с высоким уровнем кальция в крови рекомендуется прооперировать паращитовидную железу до середины второго триместра беременности, чтобы снизить вероятность рождения ребенка с плохо сформированными паращитовидными железами. 7 Обычно это не приводит к необратимой дисфункции паращитовидных желез у ребенка.
- Приобретенный гипопаратиреоз: Приобретенная форма этого заболевания обычно возникает из-за того, что иммунная система выработала антитела против тканей паращитовидной железы в попытке отвергнуть то, что она считает чужеродной тканью.Это заболевание может поражать паращитовидные железы изолированно или быть частью синдрома, затрагивающего многие органы.
Антитело, которое связывается с датчиком кальция в паращитовидной железе, было обнаружено в крови пациентов с аутоиммунным гипопаратиреозом. Было высказано предположение, что такое связывание «обманом» заставляет паращитовидную железу поверить в высокий уровень ионизированного кальция в крови. Реагируя на этот сигнал, паращитовидная железа перестает вырабатывать ПТГ.
Гипомагниемия: может вызвать низкий уровень кальция
Элемент магний тесно связан с кальцием в организме.Когда уровень магния слишком низкий, уровень кальция также может упасть. Как только обнаруживается низкий уровень магния, его обычно очень легко исправить. Хронический алкоголизм — частая причина низкого уровня магния.
Устойчивость к паратироидному гормону (псевдогипопаратиреоз)
Заболевание встречается крайне редко. Как и гипопаратиреоз, это заболевание характеризуется гипокальциемией (слишком низким уровнем кальция) и гиперфосфатемией (слишком высоким уровнем фосфора), но пациенты с псевдогипопаратиреозом (или резистентностью к ПТГ) отличаются тем, что они продуцируют ПТГ, но их кости и почки на него не реагируют.
