Туляремия — Википедия
Туляремия (от названия округа Туларе (англ. Tulare County) в Калифорнии + др.-греч. αἷμα — кровь) — зооантропонозная инфекция, имеющая природную очаговость. Характеризуется интоксикацией, лихорадкой, поражением лимфатических узлов. Возбудитель заболевания — мелкая бактерия Francisella tularensis. Она грамотрицательна, при продолжительной экспозиции окрашивается по способу Романовского, а также фуксином, метиленовой синькой и по Морозову. Бактерии культивируются в аэробных условиях, лучше на твёрдой или жидкой желточных средах, на кровяном агаре с цистином.[2]При нагревании до 60 °C погибает через 5—10 минут, при кипячении — немедленно. Носители палочки туляремии — зайцы, кролики, водяные крысы, полёвки. В природных очагах периодически возникают эпизоотии. Инфекция передается человеку или непосредственно при контакте с животными (охота), или через заражённые пищевые продукты и воду, реже аспирационным путём (при обработке зерновых и фуражных продуктов, обмолоте хлеба), кровососущими членистоногими (слепень, клещ, комар и др.).
В 1910 году сотрудники Калифорнийской противочумной станции (США) Маккой и Чепин обратили внимание на чумоподобные бубоны у местных сусликов, обитающих вблизи озера Туляре. Попытки выделить от этих животных чумной микроб не увенчались успехом, но после кропотливой работы в 1912 году удалось обнаружить микроорганизм, названный Bacterium tularensis. В 1925 году Х. О’Хара в Японии выделил ту же бактерию, а позднее Е. Френсис установил их идентичность и сообщил, что инфекционная болезнь, получившая название туляремии, передается человеку от грызунов и насекомыми. Имя этого исследователя увековечено в родовом названии микроба (Francisella) и одном из синонимов туляремии (
После открытия этой новой болезни туляремию описывали в Турции, Норвегии, Швеции, Германии, Австрии, Тунисе, Франции и многих других странах.
В России туляремия впервые официально зарегистрирована в 1926 году в низовьях Волги, у Астрахани. Полагают, что существовала она значительно раньше, но диагностировалась как легкая, «амбулаторная» форма чумы.
В изучение туляремии и борьбу с ней большой вклад внесли отечественные ученые Е. Павловский, Н. Олсуфьев, А. Боброва, Н. Гайский, Г. Руднев, И. Мещерякова, Б. Черкасский, И. Домарадский и другие.
Инкубационный период от нескольких часов до 21 дня, в среднем 3 — 7 дней. Различают бубонную, язвенно-бубонную, конъюнктивально-бубонную, ангинозно-бубонную, абдоминальную (кишечную), бронхо-пневмоническую с бронхитическим и пневмоническим вариантом течения, генерализованную (первично-септическая) формы. Болезнь начинается остро с внезапного подъёма температуры до 38,5—40 °C. Появляется резкая головная боль, головокружение, боли в мышцах ног, спины и поясничной области, потеря аппетита. В тяжелых случаях может быть рвота, носовые кровотечения. Характерны выраженная потливость, нарушение сна в виде бессонницы или наоборот сонливости. Часто наблюдается эйфория и повышение активности на фоне высокой температуры. Отмечается покраснение и отечность лица и конъюнктивы уже в первые дни болезни. Позднее на слизистой оболочке полости рта появляются точечные кровоизлияния. Язык обложен сероватым налётом. Характерный признак — увеличение различных лимфатических узлов, размеры которых могут быть от горошины до грецкого ореха. Со стороны сердечно-сосудистой системы отмечается брадикардия, гипотония. В крови лейкоцитоз с умеренным нейтрофильным сдвигом. Печень, селезёнка увеличиваются не во всех случаях. Боли в животе возможны при значительном увеличении мезентериальных лимфатических узлов. Лихорадка длится от 6 до 30 дней.
При бубонной форме туляремии возбудитель проникает через кожу, не оставляя следа, через 2—3 дня болезни развивается регионарный лимфаденит. Бубоны мало болезненны и имеют чёткие контуры величиной до 5 см. В дальнейшем происходит либо размягчение бубона (1—4 мес.), либо его самопроизвольное вскрытие с выделением густого сливкообразного гноя и образованием туляремийного свища. Чаще поражаются подмышечные, паховые и бедренные лимфатические узлы. Язвенно-бубонная форма характеризуется наличием первичного поражения на месте входных ворот инфекции. Конъюнктивально-бубонная форма развивается при попадании возбудителя на слизистые оболочки глаз. Типично появление фолликулярных разрастаний жёлтого цвета размером до просяного зерна на конъюнктиве. Бубон развивается в околоушных или подчелюстных областях, течение болезни длительное. Ангинозно-бубонная форма возникает при первичном поражении слизистой оболочки миндалин, обычно одной. Встречается при пищевом пути заражения. Есть формы туляремии с преимущественным поражением внутренних органов. Легочная форма — чаще регистрируется в осенне-зимний период. Генерализованная форма протекает по типу общей инфекции с выраженным токсикозом, потерей сознания, бредом, сильной головной и мышечной болями. Осложнения могут быть специфические (вторичная туляремийная пневмония, перитонит, перикардит, менингоэнцефалит), а также абсцессы, гангрены, обусловленные вторичной бактериальной флорой. Диагностика основывается на кожноаллергической пробе и серологических реакциях.
Природные очаги туляремии распространены на всех континентах Северного полушария в Европе, Азии и Северной Америке. Заболевания людей регистрируются в виде спорадических случаев и эпидемических вспышек в Австрии, Франции, Германии, Швеции, Японии, США и других странах. Нередко вспышки охватывают несколько сотен человек. Рост заболеваемости наблюдается в годы повышения численности грызунов.
В Российской Федерации туляремия обнаружена на территории практически всех краев, областей, республик. Значительные вспышки возникали в юго-восточных районах Европейской части СССР во время Великой Отечественной войны, они были связаны с размножением огромного количества мышей.
В 90-е годы XX века в России ежегодно диагностировалось от 100 до 400 случаев заболевания людей, при этом 75 % приходилось на Северный, Центральный и Западно-Сибирский регионы России. Зарегистрировано несколько вспышек, в том числе в Ростовской, Смоленской и Оренбургской областях, Республике Башкортостан, а также в Москве (1995). В 2000—2003 гг. заболеваемость в РФ существенно снизилась и составляла 50—65 случаев в год, однако в 2004 году число заболевших вновь возросло до 123, а в 2005 году туляремией заболело несколько сотен человек. В 2010 году зарегистрировано 115 случаев туляремии (в 2009 году — 57). В 2013 году в Ханты-Мансийске туляремией заразились более 500 человек (на 1 сентября) 840 человек на 10 сентября 2013
Возбудитель — Francisella tularensis относится к семейству Francisellaceae, роду Francisella. Это мелкая грамотрицательная полиморфная (преимущественно кокковидная) палочка, неподвижная, спор не образует. Некоторые штаммы имеют тонкую капсулу. Франциселла относится к факультативным аэробам. Чрезвычайно прихотлива к условиям культивирования, не растет на обычных питательных средах — мясо-пептонном агаре и бульоне. Оптимальными являются сложные агаровые или желточные слабощелочные среды с добавлением цистеина, кроличьей дефибринизированной крови, тканевых экстрактов и других стимуляторов роста.
Микроб содержит соматический (О) и оболочечный (Vi) антиген, обладает антигенным сродством с бруцеллами и возбудителем чумы, что объясняет перекрестные серологические реакции и должно учитываться клиницистами при интерпретации результатов иммунологических исследований. Основным фактором патогенности является эндотоксин, аналогичный таковому других грамотрицательных бактерий.
В различных эколого-географических зонах мира циркулируют возбудители туляремии, отличающиеся между собой по патогенности, вирулентности, ферментативным и другим свойствам. Тип A (Nearctica, неарктический) распространен только в Северной Америке, высокопатогенен для человека и кроликов, ферментирует глицерин, продуцирует цитруллинуреидазу; его выделяют от грызунов и кровососущих насекомых. Тип В (Palaearctica, голарктический) регистрируется в Европе и Азии, умеренно патогенен для человека и кроликов, не ферментирует глицерин, не содержит цитруллинуреидазу, выделяется из воды и её обитателей. На территории России циркулирует подвид туляремийного микроба, относящийся к голарктическому типу.
Возбудитель туляремии характеризуется высокой устойчивостью в окружающей среде, особенно при низких температурах и высокой влажности (выживает при −30 °C, сохраняется во льду до 10 месяцев, в мороженом мясе до 3 месяцев), менее резистентен к высыханию (в шкурках павших от туляремии грызунов сохраняется до 1,5 месяцев при комнатной температуре и до 1 недели при температуре 30 °C). Остается жизнеспособным в речной воде при температуре 10 °C до 9 месяцев, в почве до 2,5-4 месяцев, на зерне, соломе при температуре −5 °C до 190 дней, при 8 °C до 2 месяцев, при 20-30 °C до 3 недель. Длительно сохраняется в молоке, сливках при низких температурах. Малоустойчив к высоким температурам (при 60 °C погибает через 5-10 минут, при 100° С — в течение 1-2 минут), солнечному свету, УФ-лучам, дезинфицирующим средствам (растворы лизола, хлорамина, хлорной извести убивают его за 3-5 минут).
Бактерии туляремии in vitro чувствительны к стрептомицину и другим аминогликозидам, левомицетину, тетрациклину, рифампицину, устойчивы к пенициллину и его аналогам.
Эпизоотологические данные в ветеринарии[править | править код]
В естественных условиях восприимчивы к болезни грызуны, насекомоядные, хищные, непарнокопытные, парнокопытные, птицы, ластоногие, рептилии, амфибии, мягкотелые и кольчатые черви. Однако, стоит учитывать, что подвергаются болезни лишь отдельные виды. Из сельскохозяйственных животных наиболее восприимчив молодняк(ягнята, поросята, цыплята). Заражение происходит алиментарно, аэрогенно и трансмиссивными путями.[2]
Для диагностики туляремии проводят серо-аллергические исследования, а для выделения культуры возбудителя заражают морских свинок, мышей с последующим их бактериологическим исследованием. Для заражения лабораторных животных можно использовать пунктат из увеличенных лимфатических узлов. Аллергическая диагностика туляремии производится внутрикожным введением тулярина.[6]
Необходимо исключить анаплазмоз, паратуберкулёз, кокцидиоз, бруцеллёз.[2]
Больных с туляремией или подозрением на неё следует госпитализировать. Этиотропная терапия проводится аминогликозидами или тетрациклинами. Стрептомицин назначают обычно по 0,5 г дважды в сутки внутримышечно, а при легочной или генерализованной формах по 1,0 г 2 раза в сутки. Гентамицин применяют парентерально из расчёта 3-5 мг/кг/сут в 1-2 введения.
При рано начатом лечении, легком или среднетяжелом течении любого варианта бубонных форм специфическая терапия проводится антибиотиками тетрациклинового ряда. Наиболее эффективен доксициклин в суточной дозе 0,2 г, чуть менее — тетрациклин (по 0,5 г 4 раза в сутки). Согласно рекомендации некоторых авторов, возможно применение и рифампицина по 0,3 г 3 раза в сутки, однако ВОЗ не рекомендует использовать противотуберкулезные препараты для лечения других заболеваний. Продолжительность курса антибактериальной терапии составляет 10-14 дней. В случае рецидива назначается антибиотик, не применявшийся во время первой волны болезни. При нагноении бубона, появлении флуктуации необходимо хирургическое вмешательство — вскрытие лимфоузла и тщательное опорожнение его от гноя. Вскрывать везикулу, пустулу на месте укуса насекомого не следует! Патогенетическая — дезинтоксикационная терапия проводится по показаниям.
Выписка реконвалесцентов определяется состоянием пациента с учётом регресса размеров и воспалительных изменений со стороны соответствующих лимфатических узлов.
Предусматривает контроль за природными очагами туляремии, своевременное выявление эпизоотии среди диких животных, проведение дератизационных и дезинсекционных мероприятий. В случае заболевания людей устанавливаются источники возбудителя инфекции и обстоятельства заражения. Дальнейшие мероприятия зависят от конкретной ситуации. В частности, при водной вспышке необходимо запретить употребление некипяченой воды; при трансмиссивном заражении временно ограничивают посещение мест, где оно могло произойти и т. д. Специфическая профилактика (вакцинация) проводится живой туляремийной вакциной. Контингенты, подлежащие вакцинации, определяются центрами Роспотребнадзора. Всплеск заболеваемости людей туляремией в 2005 году связан с прекращением массовой вакцинации населения на территории природных очагов, необычайно большой численностью грызунов и кровососущих насекомых.
Противопоказания к введению вакцины[править | править код]
Вакцину от туляремии нельзя вводить детям до 7 лет; женщинам в период беременности или лактации; при наличии любых острых заболеваний; при бронхиальной астме, склонности к тяжелым аллергическим реакциям; онкологических заболеваниях, любых формах иммунодефицита.
- Синай Г. Я., Хатеневер Л. М., Левченко Л. А. Туляремия / Под ред. проф. В. А. Любарского. — М.: Биомедгиз, 1936. — 126 с. — 3200 экз.
- Туляремийная инфекция / Под ред. Л. М. Хатеневера; Наркомздрав СССР. — М.: Медгиз, 1943. — 216 с. — 4000 экз.
- Дорофеев К. А. Туляремия животных. — М.: Сельхозгиз, 1951. — 152 с.
- Майский И. Н. Иммунология туляремии: Теория и практика вакцинопрофилактики / Академия медицинских наук СССР. — М.: Изд-во АМН СССР, 1953. — 188 с. — 4500 экз.
- Туляремия / Колл. авт.: Т. Н. Дунаева, О. С. Емельянова, И. Н. Майский, Ю. А. Мясников, Н. Г. Олсуфьев, Г. П. Руднев, Р. А. Савельева, В. С. Сильченко; Под ред. Н. Г. Олсуфьева и Г. П. Руднева. — М.: Медгиз, 1960. — 460 с. — 5000 экз. (в пер.)
- Куница Т. Н. К классификации клинических форм туляремии // Материалы III съезда врачей и провизоров Казахстана «Конкурентоспособному Казахстану — здоровую нацию». г. Астана, 18-19 октября 2007 г. Т. II — Астана, 2007. — С. 152—153.
- Домашний Доктор. Сост. В. Ф. Тулянкин, Т. И. Тулянкина. — АОЗТ «Паритет», 1997
- Русев И. Т. Пестицид ДДТ как провоцирующий фактор активизации паразитарной экосистемы туляремии на острове Бирючий // Экосистемы, их оптимизация и охрана. 2011. Вып. 4. С. 144–156. [1]
причины, симптомы, диагностика и лечение

Туляремия – природно-очаговая острая инфекция, поражающая лимфатические узлы, кожу, иногда слизистые оболочки глаз, зева и легкие. Туляремия протекает с выраженными симптомами общей интоксикации, продолжительной лихорадкой, генерализованным лимфаденитом, гепатоспленомегалией, полиморфной сыпью и другими симптомами. Специфическая диагностика туляремии проводится с помощью серологических реакций (ИФА, РА, РНГА), ПЦР, кожно-аллергической пробы. В лечении туляремии применяется антибактериальная, дезинтоксикационная терапия, хирургическое вскрытие и дренирование нагноившихся бубонов.
Общие сведения
Туляремия – острая бактериальная инфекция, протекающая с лихорадочным синдромом, специфическим лимфаденитом и полиморфными проявлениями, обусловленными входными воротами. В зависимости от способа заражения выделяют бубонную, язвенно-бубонную, глазобубонную, ангинозно-бубонную, легочную, абдоминальную и генерализованную формы туляремии. Очаги туляремии встречаются во многих странах северного полушария; в России они располагаются преимущественно на территории Европейской части и Западной Сибири. Наряду с чумой, холерой, сибирской язвой и другими инфекциями, туляремия причислена к особо опасным инфекциям.
Клиническая классификация туляремии производится в зависимости от локализации инфекции (бубонная, язвенно-бубонная, глазобубонная, ангиозо-бубонная, абдоминальная и генерализованная туляремия), продолжительности (острая, затяжная и рецидивирующая) и степени тяжести (легкая, среднетяжелая и тяжелая).
Туляремия
Характеристика возбудителя
Возбудителем туляремии является аэробная грамотрицательная палочковая бактерия Francisella tularensis. Туляремийная палочка – довольно живучий микроорганизм. Он сохраняет жизнеспособность в воде при температуре 4 °С до месяца, на соломе или в зерне при нулевой температуре до полугода, температура 20-30 °С позволяет бактериям выжить 20 дней, а в шкурах умерших от туляремии животных микроорганизм сохраняется около месяца при 8-12 градусах. Погибают бактерии при воздействии высоких температур и дезинфицирующих средств.
Резервуаром инфекции и его источником служат дикие грызуны, птицы, некоторые млекопитающие (зайцевидные, собаки, овцы и др.) Наибольший вклад в распространение инфекции вносят грызуны (полевка, ондатра и др.). Больной человек не заразен. Наиболее распространен трансмиссивный механизм передачи. Микроб попадает в организм животных при укусе клеща или кровососущих насекомых. Для туляремии характерно заражение животных при укусе иксодовым клещом. Человек заражается при контактировании с больными животными (снятие шкуры, сбор грызунов) или при употреблении в пищу продуктов и воды, инфицированных животными.
Респираторный путь передачи инфекции реализуется при вдыхании пыли от зараженных бактериями зерна или соломы, на сельскохозяйственных производствах (переработка растительного сырья, мясокомбинаты, забой крупного рогатого скота и др.). Несмотря на малую вероятность заражения туляремией вне природного очага распространения возбудителя, возможно заболеть при контакте с завезенными из эпидемиологически неблагополучных районов продуктами и сырьем. Восприимчивость человека к туляремии крайне высока, заболевание развивается практически у 100% инфицированных.
Симптомы туляремии
Инкубационный период туляремии может составлять от одного дня до месяца, но чаще всего равен 3-7 дням. Туляремия любой локализации обычно начинается с повышения температуры тела до 38-40 градусов, развития интоксикации, проявляющейся слабостью, болями в мышцах, головной болью. Лихорадка чаще всего ремитирующая, но может быть и постоянной, интермиттирующей или волнообразной (две – три волны). Продолжительность лихорадки может колебаться от недели до двух-трех месяцев, но обычно составляет 2-3 недели.
При осмотре отмечается гиперемия лица, конъюнктивы и слизистых оболочек ротовой полости, носоглотки, пастозность, инъекцию склер. В некоторых случаях обнаруживают экзантему (сыпь на коже) различного типа. Брадикардия, артериальное давление понижено. Спустя несколько дней после начала лихорадки проявляется гепатоспленомегалия.
Разнообразие клинических форм туляремии связано со способом заражения. В случае, если входными воротами инфекции служат кожные покровы, развивается бубонная форма, представляющая собой регионарный лимфаденит. Поражаться могут подмышечные, паховые, бедренные лимфатические узлы, при дальнейшем распространении могут отмечаться вторичные бубоны.
Пораженные лимфатические узлы увеличены в размере (иногда достигая величины куриного яйца), с отчетливыми контурами, первоначально болезненны, затем боль уменьшается и стихает. Постепенно бубоны рассасываются (зачастую в течение нескольких месяцев), склерозируются либо нагнаиваются, формируя абсцессы, которые затем вскрываются на кожу с образованием свища.
Язвенно-бубонная форма обычно развивается при трансмиссивном заражении. В месте внедрения микроорганизмов формируется язва (минуя последовательно стадии пятна, папулы, везикулы и пустулы) с приподнятыми краями и покрытым темной корочкой дном, небольшой глубины, напоминающая кокарду. Язва заживает крайне медленно. Параллельно развивается регионарный лимфаденит.
При проникновении возбудителя через конъюнктиву туляремия проявляется в виде глазобубонной формы: сочетания язвенно-гнойного конъюнктивита с регионарным лимфаденитом. Конъюнктивит проявляется в виде воспаления (покраснение, отек, болезненность, ощущение песка в глазах), затем появляются папулезные образования, прогрессирующие в эрозии и язвочки с гнойным отделяемым. Роговица обычно не поражается. Такая форма туляремии часто протекает весьма тяжело и длительно.
Ангинозно-бубонная форма возникает, если воротами инфекции служит слизистая глотки, заражение происходит посредством употребления зараженных пищевых продуктов и воды. Клинически проявляется болью в горле, дисфагией (затруднение глотания), при осмотре отмечают гиперемию и отечность миндалин. На поверхности увеличенных, спаянных с окружающей тканью, миндалин зачастую виден сероватый, с трудом удаляемый некротический налет. С прогрессированием заболевания миндалины некротизируются, образуя с трудом заживающие язвы и, позднее, рубцы. Лимфаденит при этой форме туляремии возникает в околоушных, шейных и подчелюстных узлах со стороны пораженной миндалины.
При поражении инфекцией лимфатических сосудов брыжейки кишечника туляремия проявляется в виде абдоминальной клинической формы, сильные боли в животе, тошнота (иногда рвота), анорексия. Может отмечаться диарея. Пальпаторно болезненность локализуется в области пупка, отмечается гепатоспленомегалия.
Легочная форма туляремии (развивающаяся при вдыхании пыли, содержащей бактерии) встречается в двух клинических вариантах: бронхитическом и пневмоническом. Бронхитическй вариант (при поражении бронхиальных, паратрахеальных средостенных лимфатических узлов) характеризуется сухим кашлем, умеренно выраженной болью за грудиной и общей интоксикацией, протекает довольно легко, выздоровление обычно наступает через 10-12 дней. Пневмоническая форма протекает длительно, начало постепенное, течение — изнуряющее с признаками очаговой пневмонии. Пневмоническая туляремия часто осложняется бронхоэктазами, плевритом, формированием абсцессов, каверн, вплоть до легочной гангрены.
Генерализованная форма протекает по типу тифозных и паратифозных инфекций или сепсиса. Лихорадка неправильно ремитирующая, длительно сохраняющаяся, интоксикация выражена, интенсивные мышечные боли, прогрессирующая слабость, головная боль, головокружение, бред, галлюцинации, спутанность сознания.
Осложнения туляремии
Осложнения при туляремии характерны для ее генерализованной формы, одним из самых распространенных осложнений является вторичная пневмония. При генерализации инфекции возможно развитие инфекционно-токсического шока. Иногда туляремия может осложняться менингитом и менингоэнцефалитом, воспалением сердечной сумки, артритами.
Диагностика туляремии
Неспецифические лабораторные методики (общий анализ крови, мочи) показывают признаки воспаления и интоксикации. В первые дни заболевания в крови нейтрофильный лейкоцитоз, в дальнейшем общее количество лейкоцитов падает, увеличивается концентрация фракций лимфоцитов и моноцитов.
Специфическая серологическая диагностика производится с помощью РА и РНГА (реакции прямой агглютинации и непрямой гемагглютинации). При прогрессировании заболевания происходит нарастание титра специфических антител. С 6-10 дня после начала заболевания возможно определение туляремии с помощью иммуно-флюоресцентного анализа (ИФА) — наиболее чувствительный в отношении туляремии серологический тест. Для ранней диагностики (в первые дни лихорадки) можно применять ПЦР. Быстрая и достаточно специфическая диагностика может осуществляться с помощью кожно-аллергической пробы с туляремическим токсином (дает результат уже на 3-5 день болезни).
Поскольку выделение бактерий из крови и других биологических материалов представляет определенную трудность, бактериологический посев осуществляют редко. На 7-10 день заболевания можно выделить возбудителя путем бакпосева отделяемого язв, пунктата бубонов, но необходимые для посева данной культуры лабораторные средства распространены мало. При легочной форме туляремии проводят рентгенографию или КТ легких.
Лечение туляремии
Туляремию лечат в условиях стационара инфекционного профиля, выписка производится после полного выздоровления. Специфическая терапия туляремии заключается в назначении курса антибиотиков: стрептомицина с гентомицином внутримышечно. Кроме того, можно применять другие антибиотики широкого спектра (доксициклин, канамицин). При неэффективности препаратов выбора, назначают антибиотики второго ряда (цефалоспорины третьего поколения, хлорамфеникол, рифампицин).
Для снятия симптомов интоксикации производят дезинтоксикационную терапию (при выраженной интоксикации внутривенно инфузионно растворами для дезинтоксикации), противовоспалительные и жаропонижающие средства (салицилаты) и антигистаминные препараты, витамины. При необходимости – сердечно-сосудистые средства. Кожные язвы накрывают стерильными повязками, нагноившиеся бубоны вскрывают и дренируют.
Профилактика туляремии
Профилактика туляремии включает меры по обеззараживанию источников распространения, пресечения путей передачи. Особое значение в профилактических мероприятиях имеет санитарно-гигиеническое состояние предприятии питания и сельского хозяйства в эндемичных по данному возбудителю районах, дератизация и дезинсекция.
Индивидуальные меры защиты от заражения необходимы при охоте на диких животных (снятии шкуры, разделывании), дератизации (при сборе потравленных грызунов). Руки желательно защищать перчатками, либо тщательно дезинфицировать после контакта с животными. В качестве пресечения алиментарного пути передачи желательно избегать употребления воды из ненадежного источника без специальной обработки.
Специфическая профилактика туляремии представляет собой вакцинацию населения в эндемичных районах живой туляремической вакциной. Иммунитет формируется на 5 и более (до семи) лет. Ревакцинация через 5 лет. Экстренная профилактика (при высокой вероятности заражения) осуществляется с помощью внутривенного введения антибиотиков. При выявлении больного туляремии дезинфекции подлежат только те вещи, которые применялись при контакте с животным или зараженным сырьем.
симптомы у человека, фото, лечение и профилактика
Туляремия, что это такое? Симптомы и лечение у человека
Туляремия относится к группе острых зоонозных природно-очаговых инфекционных болезней, вызывается грамотрицательной туляремийной палочкой, которая устойчива в окружающей среде, длительно сохраняется в холоде и моментально погибает при кипячении. Главным источником инфекции являются грызуны: мыши, крысы, суслики, зайцы, заболеть может и домашний скот.
Человек также подвержен заражению туляремией, это может случиться во время укуса комара или прочего гнуса, при вдыхании пыли во время обмолота зерновых или употреблении в пищу инфицированных продуктов и воды. Микроб проникает в организм через кожные покровы, слизистую желудка или дыхательные пути, с током крови попадает в местные лимфатические узлы, вызывая в них воспаление — первичные бубоны, затем инфекция распространяется по всему организму, приводя к интоксикации, образованию вторичных бубонов и поражению внутренних органов.

Что это такое?
Туляремия — зооантропонозная инфекция, имеющая природную очаговость. Характеризуется интоксикацией, лихорадкой, поражением лимфатических узлов. Возбудитель заболевания — мелкая бактерия Francisella tularensis. При нагревании до 60 °C погибает через 5—10 минут, при кипячении — немедленно. Носители палочки туляремии — зайцы, кролики, водяные крысы, полёвки.
В природных очагах периодически возникают эпизоотии. Инфекция передается человеку или непосредственно при контакте с животными (охота), или через заражённые пищевые продукты и воду, реже аспирационным путём (при обработке зерновых и фуражных продуктов, обмолоте хлеба), кровососущими членистоногими (слепень, клещ, комар и др.).
Распространение
Природные очаги туляремии распространены на всех континентах Северного полушария в Европе, Азии и Северной Америке. Заболевания людей регистрируются в виде спорадических случаев и эпидемических вспышек в Австрии, Франции, Германии, Швеции, Японии, США и других странах. Нередко вспышки охватывают несколько сотен человек. Рост заболеваемости наблюдается в годы повышения численности грызунов.
В Российской Федерации туляремия обнаружена на территории практически всех краев, областей, республик. Значительные вспышки возникали в юго-восточных районах Европейской части СССР во время Великой Отечественной войны, они были связаны с размножением огромного количества мышей.
В 90-е годы XX века в России ежегодно диагностировалось от 100 до 400 случаев заболевания людей, при этом 75 % приходилось на Северный, Центральный и Западно-Сибирский регионы России. Зарегистрировано несколько вспышек, в том числе в Ростовской, Смоленской и Оренбургской областях, Республике Башкортостан, а также в Москве (1995). В 2000—2003 гг. заболеваемость в РФ существенно снизилась и составляла 50—65 случаев в год, однако в 2004 году число заболевших вновь возросло до 123, а в 2005 году туляремией заболело несколько сотен человек. В 2010 году зарегистрировано 115 случаев туляремии (в 2009 году — 57). В 2013 году в Ханты-Мансийске туляремией заразились более 500 человек (на 1 сентября) 840 человек на 10 сентября 2013.
Причины заражения туляремией
Источник – около 150 видов позвоночных животных (105 млекопитающих, 25 видов птиц, некоторые гидробионты), но почётное место занимают отряд грызунов (полёвка, водяная крыса, домовая мышь, зайцы), на вором месте – домашний скот (овцы, свиньи и крупный рогатый скот).
Переносчик – кровососущие насекомые (иксодовые и гамазовые клещи, комары, слепни). Механизмы передачи инфекции: контактный (при непосредственном контактировании с инфицированными животными или их биологическими материалами), контактно-бытовой (при заражении отходами больных животных предметов обихода), алиментарный (при употреблении заражённой пищи), трансмиссивный (при укусе инфицированных кровососущих), аэрогенный (при вдыхании инфицированной пыли).
В организм человека возбудитель попадает через микротравмы кожных покровов, неповреждённые слизистые миндалин/ ротоглотки/ ЖКТ/ дыхательных путей/ глаз и возможно половых органов. Причём, для заражения нужна всего минимальная инфицирующая доза и, при данном заболевании этой дозой является одна микробная клетка (в то время, как при других инфекционных заболеваниях — 10’⁵ и более)!

Что происходит при проникновении возбудителя в организм?
Сразу после проникновения в тело человека, возбудитель туляремии начинает усиленно размножаться и, рано или поздно, бактерии разносятся по всем органам и системам. Оседают они преимущественно в лимфатических узлах, печени, селезенке и легких. Если начинает развиваться туляремия, симптомы обычно проявляются через 3-6 дней.
У пациентов внезапно повышается температура, появляются боли в мышцах, тошнота, головная боль. Заметим, что температура нередко достигает критических отметок, поэтому при диагнозе туляремия лечение должно начинаться сразу после постановки правильного диагноза. [adsen]
Классификация
На основании местных патологических изменений туляремия подразделяется на следующие формы:
- Бубонная — проявляется увеличением лимфатических узлов, они малоболезненные, кожа над ними не изменена;
- Глазо-бубонная — отмечается резкий отек век, покраснение конъюнктивы и лица, кровоизлияния в склеру;
- Абдоминальная — характеризуется резким болевым синдромом с увеличением мезентериальных узлов;
- Ангинозно-бубонная — сопровождается признаками воспаления миндалин с их язвенно-некротическим поражением, увеличением шейных и подчелюстных лимфоузлов;
- Генерализованная форма протекает с явлениями выраженной интоксикации особенно тяжело и длительно, нередко заканчивается летальным исходом;
- Легочная форма выявляет воспаление в бронхах и альвеолах, проявляясь клиникой пневмонии со скудными жалобами, при рентгенологическом исследовании отмечается увеличение прикорневых и узлов средостения.
Есть ещё несколько классификаций болезни.
- По длительности течения туляремия бывает острая, затяжная (в некоторых источниках можно встретить хроническая), рецидивирующая.
- По тяжести течения заболевания различают лёгкую, средней степени тяжести и тяжёлую.
Более показательна, с точки зрения клинических проявлений, бубонная форма.
Симптомы туляремии у человека
Симптомы туляремии (см. фото) очень разнообразны и представлены как общими симптомами интоксикации, так и специфическими признаками. Общие симптомы характеризуют начало заболевания вне зависимости от его формы.
Существуют следующие общие симптомы туляремии у человека:
- высокая температура;
- озноб;
- резкая головная боль;
- боль в мышцах;
- инъекция сосудов склеры;
- сыпь.
Начало заболевания характеризуется резким подъемом температуры до 39 градусов Цельсия. Температура сопровождается ознобом и длится от двух до трех недель. Возникает резкая головная боль, тошнота, а иногда и рвота. Конъюнктива глаз становится резко красной, а на теле появляется сыпь. Все эти симптомы связаны с явлением общей интоксикации и обусловлены действием эндотоксина. Эндотоксин, высвобождаясь из умерших бактерий, обладает пирогенным (поднимает температуру) и кожно-некротическим действием. Также в этот период добавляется аллергический компонент иммунной реакции, в связи с чем на теле появляется полиморфная сыпь. Основным специфическим симптомом этого периода является регионарный лимфаденит (увеличение регионарных лимфатических узлов).
Вся эта симптоматика характерна для большинства микробных инфекций, в том числе и для зоонозов.
Дальнейшая клиническая симптоматика заболевания во многом определяется входными воротами и локализацией патологического процесса. Условно выделяют локальные формы туляремии с поражением кожи, слизистых и лимфатических узлов и формы с преимущественным поражением внутренних органов.
Бубонная форма
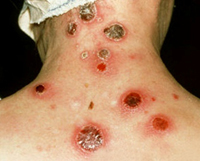
Основным симптомом этой формы является наличие бубона – увеличенного лимфатического узла. Развиваются они из-за интенсивного размножения в лимфатических узлах бактерий туляремии.
Бубоны могут быть как одиночными, так и множественными. Как правило, это подмышечные, паховые или бедренные лимфатические узлы. Появляются они на 3 – 5 день болезни и начальный размер их составляет 2 – 3 сантиметра. Отличием увеличенных лимфатических узлов при туляремии является их болезненность. По мере прогрессирования патологии бубоны увеличиваются до 8 – 10 сантиметров. Они отчетливо проступают под кожей. Несмотря на свои размеры с подкожной жировой клетчаткой бубоны связаны неплотно, что обеспечивает им небольшую подвижность. Кожа над ними долгое время сохраняет свою окраску.
Эволюция бубонов может быть разнообразна. У половины больных бубоны самостоятельно регрессируют в течение 2 – 4 месяцев. У остальной половины они могут нагнаиваться. При этом содержимое бубонов размягчается, кожа над ними становится отечной. Сами бубоны становятся резко болезненными, плотными и горячими. Боль уменьшается, когда гной прорывается наружу. Гнойное содержимое обладает густой консистенцией, белого цвета, без ярко выраженного запаха. Оно состоит из омертвевших клеток, клеток воспаления и непосредственно из самих туляремийных бактерий.
Диагностика
Опорными симптомами клинической диагностики туляремии есть лихорадка, изменения, в зависимости от входных ворот инфекции, со стороны кожи, глаз, миндалин, легких и развитие типового регионарного лимфаденита (бубона). Решающее значение приобретают данные эпидемиологического анамнеза.
Пациентам должны быть выполнены культуральное исследование крови и диагностически важного клинического материала (например, мокрота, отделяемое повреждений) и титры антител в острый и реконвалесентный периоды, забранные с интервалом в 2 недели. Диагностическими считаются 4-кратное увеличение или появление титра более 1/128. Сыворотка пациентов, больных бруцеллезом, может перекрестно реагировать с антигенами к Francisella tularen-sis, но титры при этом обычно намного ниже. Флуоресцентное окрашивание антител используется в некоторых лабораториях. Часто встречается лейкоцитоз, но количество лейкоцитов может быть нормальным, с увеличением только пропорции полиморфноядерных нейтрофилов.
Ввиду того что данный МО является высокоинфекционным, образцы и питательная среда при подозрении на туляремию должны исследоваться с особой предосторожностью и при возможности данные исследования лучше проводить в лабораториях класса В или С.
Лечение туляремии
В виду того, что туляремия относится к категории особо опасных заболеваний, ее лечение у человека проводится в условиях инфекционного стационара. Для уничтожения возбудителя в организме, назначаются антибиотики широкого спектра действия (гентомицин, канамицин, доксициклин). В случае неэффективности назначенного лечения назначаются антибиотики второго ряда (рифампицин, левомицетин, цефалоспорины третьего поколения).
При выраженной интоксикации проводится инфузионная дезинтоксикационная терапия. Назначаются жаропонижающие, антигистаминные, противовоспалительные препараты, витамины. Открытые язвы на коже закрываются повязками. Бубоны, подвергшиеся нагноению, вскрывают хирургическими методами с последующим дренированием.
Профилактика
Профилактика инфекции заключается в следующем:
- Приобретение репеллентов – средств, защищающих от укусов клещей и слепней.
- В походы надо брать питьевую воду и ни в коем случае не пользоваться неизвестными источниками, ведь они могут быть заражены.
- Риск заражения туляремией повышается в районах, где распространены популяции диких животных и охота на них – основной вид деятельности. В таких местах необходима вакцинация против этого заболевания.
- Тщательный осмотр тела после каждого посещения лесных массивов на предмет обнаружения клещей. При его наличии необходимо незамедлительно обратится за медицинской помощью и не пытаться удалить клеща самостоятельно.
- Использование защитных костюмов при походе на рыбалку, охоту. Они обезопасят от укусов клещей, грызунов и мелких насекомых. Одежда должна надеваться таким образом, чтобы максимально ограничить доступ к телу: длинные рукава, кофта под горло, штаны, заправленные в ботинки.
Если удаётся определить местность, где произошло заражение людей, то профилактику проводят следующим образом:
- Ограничивают посещение заражённых водоёмов или лесов;
- Людям, проживающим на данной территории, рекомендуют употреблять только кипячёную воду;
- В зависимости от показаний проводят специфическую профилактику.
Специфическая профилактика туляремии проводится вакциной. Кого нужно прививать от инфекции?
- Работников рыбных и скотоводческих ферм, хозяйств на заражённой территории.
- Всех людей, выезжающих на отдых в страны или районы с неблагополучной обстановкой по заболеваемости туляремии.
- Обязательно прививают людей, работающих с культурами клеток возбудителя туляремии.
- Людей, прибывших в опасные по туляремии районы, проводящих сельскохозяйственные, гидромелиоративные, строительные работы.
- Вакцинируют в плановом порядке всех людей, проживающих на опасной по заболеванию территории.
- Вакцинацию осуществляют всем лицам, проводящим профилактические работы в заражённой местности.
Как и кому делают прививку от туляремии? Используют живую инактивированную вакцину, которую вводят однократно накожно либо внутрикожно в дозе 0,1 мл. Вакцинация разрешается с возраста семи лет всем не болевшим. На пятый и 15-й дни проверяют эффективность прививки. Если результат оказался отрицательным — прививают повторно. Считается, что вакцина защищает человека от инфекции на 5 лет, максимально уровень защитных антител сохраняется в организме человека 10 лет.
Управление Роспотребнадзора по Республике Мордовия
Туляремия (tularaemia) — это острая или хроническая инфекция, источник которой находится в окружающей человека природе. Вызывают заболевание мелкие бактерии, которые комфортнее себя чувствуют в теле животных и окружающей среде, но при воздействии различных физических и химических факторов быстро погибают.
На возбудителя болезни губительно действуют:
- кипячение в течение всего двух минут полностью уничтожает бактерии;
- химические вещества хлорамин, лизол и хлорная известь убивает возбудителя туляремии всего за 3 минуты;
- ультрафиолетовое излучение и интенсивный солнечный свет не дают ему размножиться и уничтожает за короткий промежуток времени;
- в подогретой жидкости до 60 °C микроорганизм живёт всего 5–6 минут.
При этом в объектах окружающей среды: зерне и соломе возбудитель туляремии без проблем обитает до 6 мес., а в замерших трупах заражённых животных проживает около 8 мес. Длительно сохраняется бактерия в молоке и мясе заражённого животного, а вода в реке её переносит на длительные расстояния при температуре около 10 °C.
Переносчики туляремии — это кровососущие насекомые. Возбудитель после укуса находится в теле комара, клеща, слепня и других членистоногих. Человек может заразиться от больного животного, что чаще бывает во время охоты. Заражённая пища и вода — тоже являются источником инфекции.
В природе известно более 60 видов животных или источников инфекции туляремии, при контакте с которыми человек сможет перенять инфекцию. В нашем регионе это многие грызуны! полёвки, водяная крыса, зайцы и обычные домовые мыши, овцы и крупный рогатый скот.
В категории риска по заболеваемости находятся:
- охотники;
- рыболовы, осуществляющие ловлю рыбы в заражённых природных очагах;
- домохозяйки, проживающие в районах, где часто фиксируется туляремия;
- рабочие на бойнях.
Распространено заболевание повсюду. Туляремия одинаково поражает молодых людей и пожилых, а также детей. Не зависит распространение заболевания от расы, пола и возраста.
Как передаётся туляремия и насколько опасно это заболевание? Пути передачи туляремии, следующие:
- контактный — во время прикосновения к больному животному;
- алиментарный — при употреблении в пищу заражённых продуктов или воды;
- воздушно-пылевой — при вдыхании частичек во время работы с зерном;
- трансмиссивным путём заражают инфекцией кровососущие насекомые.
Как при этом ведёт себя возбудитель туляремии при попадании в организм человека? Проникает бактерия в тело через слизистые оболочки глаза, кожу, дыхательную систему или желудочно-кишечный тракт. Но излюбленное место обитания, где она чаще размножается и приводит к видимым изменениям — это лимфатическая система.
Лимфоузлы поражаются первыми — и это заметно невооружённым глазом. По лимфатической системе происходит дальнейшее распространение туляремии.
Кроме начальных проявлений, если лимфатическая система не справляется — инфекция попадает в кровеносную систему. Бактерии с током крови разносятся по всем внутренним органам.
Инкубационный период туляремии бывает либо слишком коротким, не более нескольких часов, либо длинным — около трёх недель. Но в большинстве случаев продолжается от 3 до 7 дней. Зависит резкое или длительное начало от количества возбудителя, попавшего в организм, и от его вида. Не последнее место в интенсивности развития заболевания занимает и иммунитет человека.
Первые признаки туляремии у человека — это многочисленные симптомы острых инфекционных заболеваний:
- озноб и повышение температуры тела до 40 ºC;
- развиваются резкие головные боли;
- как и при многих респираторных инфекциях, появляется ощущение ломоты в суставах, боль в области мышц;
- головокружение.
Бубонная туляремия
Откуда взялось это название инфекции — бубонная туляремия? Её классический признак — это появление воспалённых лимфатических узлов в несколько раз превышающие их естественные размеры. Что представляет собой бубон? Это не просто воспалённый и увеличенный в размерах лимфоузел — в нём при микроскопическом исследовании обнаруживаются бактерии. Бубонная форма развивается при внедрении возбудителя через кожу или слизистые оболочки, при этом на теле не остаётся следов проникновения микроорганизма.
Симптомы бубонной формы туляремии, следующие.
- Появляются бубоны или воспалённые региональные лимфатические лимфоузлы в месте проникновения инфекции. Как правило, они возникают на 2 или 3 день от начала болезни. Наиболее частые места возникновения образований — это подмышечная, паховая и бедренная области.
- Спустя 3 дня после появления бубонов, человек может почувствовать незначительную болезненность в области поражения, которая уменьшается через несколько дней.
- Размеры бубонов бывают от 3 до 10 см, в среднем они составляют не более 5 см.
- Кожа в большинстве случаев сохраняет свою естественную окраску.
Как происходит заживление бубонов? Всё зависит от формы туляремии. У 50% больных они исчезают постепенно, без следов, но рассасывание происходит очень медленно, около 4 месяцев. При этом на коже не остаются шрамы. Врачи знают, что вскрывать данные образования запрещено — это грозит образованием свища и рубца.
Если человеку не повезло и бактерии туляремии попали в организм через слизистую глаз — развивается конъюнктивальная форма заболевания. Симптомы этого типа туляремии у человека: головные боли, покраснение слизистой оболочки глаза и язвенные дефекты в этой области. Такой вариант развития болезни один из самых тяжёлых и длительно протекающих.
Ангинозно-бубонная форма туляремии протекает по типу ангины. Ею заражаются после употребления воды.
Первые симптомы ангинозно-бубонной формы болезни, которые беспокоят человека, кроме интоксикации:
- боль в горле при глотании;
- покраснение горла;
- миндалины увеличены в размере, отёчны, на них появляется тёмный налёт, не распространяющийся на окружающие ткани;
- в большинстве случаев миндалины поражаются с одной стороны;
- увеличиваются шейные, околоушные и подмышечные лимфоузлы с образованием бубонов и последующим нагноением.
Туляремия с поражением внутренних органов
Развивается из-за отсутствия полноценной иммунной защиты в организме заражённого человека, когда лимфоузлы не справляются со своей основной функцией. Возбудитель туляремии попадает в кровоток и разносится по всем внутренним органам.
Какие системы поражает микроорганизм?
- Вариант лёгочной и бронхитической туляремии. Происходит поражение лимфоузлов грудной клетки, у человека появляется кашель, прогрессируют симптомы интоксикации. Спустя 12 дней, заканчивается выздоровлением. При развитии пневмонии заболевание длится более месяца.
- Абдоминальная форма туляремии характеризуется воспалением мезентериальных лимфоузлов (находящиеся в брюшной полости), выраженными болями в животе, тошнотой и рвотой.
- Генерализованный вариант развивается у людей с ослабленным иммунитетом. Нередко протекает тяжело с постоянными головными болями, слабостью, резким повышением температуры тела до 40 ºC, потерей сознания. Длится несколько недель.
После перенесённой туляремии иммунитет стойкий, пожизненный.
Диагностика туляремии
От своевременно собранного анамнеза зависит правильно поставленный диагноз. Помогут любые сведения о человеке: контакты за последнее время, укусы насекомых, была ли охота или рыбалка. Каждая мелочь в жизни больного человека за последние несколько суток имеет значение.
Следующий этап диагностики туляремии — бактериологический метод. Пунктируют бубон, берут содержимое язвы или кровь из поражённой области глаза и заражают лабораторных животных. Больные мыши погибают от туляремии через 3–4 дня после введения микроорганизма. Затем в лаборатории берут мазки внутренних органов погибших животных и рассматривают их под микроскопом. Более гуманными методами постановки диагноза считаются серологические методы РА и РПГА.
Одним из ранних методов диагностики туляремии является кожно-аллергическая проба с тулярином или туляремийным антигеном. Вещество вводят внутрикожно в дозе 0,1 мл. Реакция возникает на 3–5 дни болезни. Через 48 часов оценивают результат. Положительная проба будет у заражённых людей, переболевших туляремией или привитых от этого заболевания. Положительной проба считается в случае появления папулы (покрасневший выпуклый участок кожи) размером 5 мм. Этот метод напоминает способ диагностики туберкулёза.
Осложнения туляремии
Прогноз в большинстве случаев благоприятный. Большую часть больных удаётся вылечить без последствий. Но бывают и другие варианты. Чаще всего осложняется генерализованная форма болезни.
Чем иногда заканчивается туляремия?
- Летальные исходы случаются в 0,5% случаев.
- Воспаление головного мозга и его оболочек (менингит и менингоэнцефалит).
- Вторичная пневмония.
- Инфекционный психоз после туляремии.
- Хронические поражения суставов — полиартрит.
- Прогрессирующие заболевания сердца — миокардиодистрофия.
- Хроническое течение с частыми рецидивами болезни.
Лечение туляремии
Во избежание заражения окружающих и развития тяжёлых угрожающих жизни осложнений лечение туляремии проводят в инфекционной больнице.
Как проводится лечение туляремии?
- С бактериями сражаются с помощью антибактериальных препаратов. Иногда назначают несколько видов антибиотиков. Применяют вещества тетрациклинового ряда до нескольких дней (не менее 7). В случае рецидива назначают другой вид антибиотика.
- Иногда лечение проводят длительно. После спада температуры тела лекарства назначают ещё в течение пяти дней.
- В случае затяжного течения используют антибиотики совместно с вакциной против возбудителя туляремии.
- Назначают препараты для симптоматического лечения: противовоспалительные, проводят детоксикацию организма, при необходимости дают обезболивающие препараты и жаропонижающие средства.
- Проводят местную терапию в виде компрессов на область воспаления лимфоузлов.
- В редких случаях по строгим показаниям производят вскрытие нагноившихся бубонов с последующей его обработкой.
Лечение туляремии — дело хлопотное, его эффективность зависит от своевременного обращения к врачу. Домашние методы лечения не подойдут!
Профилактика заболевания
Профилактика туляремии заключается в борьбе с животными в местах с повышенной вероятностью распространения инфекции. Проводится борьба с грызунами, кровососущими насекомыми, большое внимание уделяется мероприятиям, направленным против туляремии в магазинах, на складах продуктов и на фермах с животными. Эта профилактика распространения инфекции проводится и регулируется на государственном уровне.
Кроме общих мероприятий, против распространения бактерий в природе, существуют и плановые методы борьбы с инфекции. В районах с высокой заболеваемостью регулярно проводят санитарно-просветительскую работу по борьбе с заболеванием.
Если удаётся определить местность, где произошло заражение людей, то профилактику проводят следующим образом:
- ограничивают посещение заражённых водоёмов или лесов;
- людям, проживающим на данной территории, рекомендуют употреблять только кипячёную воду;
- в зависимости от показаний проводят специфическую профилактику.
Специфическая профилактика туляремии проводится вакциной. Кого нужно прививать от инфекции?
- Всех людей, выезжающих на отдых в страны или районы с неблагополучной обстановкой по заболеваемости туляремии.
- Работников рыбных и скотоводческих ферм, хозяйств на заражённой территории.
- Людей, прибывших в опасные по туляремии районы, проводящих сельскохозяйственные, гидромелиоративные, строительные работы.
- Обязательно прививают людей, работающих с культурами клеток возбудителя туляремии.
- Вакцинацию осуществляют всем лицам, проводящим профилактические работы в заражённой местности.
- Вакцинируют в плановом порядке всех людей, проживающих на опасной по заболеванию территории.
Эта инфекция не относится к категории особо опасных заболеваний всего мира, поэтому вакцинация против неё не внесена в обязательный календарь прививок. Иммунизацию чаще проводят по экстренным показаниям или в опасных районах.
Как и кому делают прививку от туляремии? Используют живую инактивированную вакцину, которую вводят однократно накожно либо внутрикожно в дозе 0,1 мл. Вакцинация разрешается с возраста семи лет всем не болевшим. На пятый и 15-й дни проверяют эффективность прививки. Если результат оказался отрицательным — прививают повторно. Считается, что вакцина защищает человека от инфекции на 5 лет, максимально уровень защитных антител сохраняется в организме человека 10 лет.
Эта инфекция не уносит тысячи жизней в одной местности ежегодно и не убивает каждого второго. Относительно лёгкое течение и доступное медикаментозное лечение отличает заболевание от других похожих. Но его переносят все возможные животные и насекомые, с которыми каждый житель сталкивается практически ежедневно, особенно, в летнее время. Только благодаря всем возможным способам профилактики удаётся сдерживать распространение заболевания на большие территории.
По вопросам заключения договорных отношений на проведение профилактических мероприятий обращаться по тел.+7 8342 333-615, 333-175.
Берегите себя и своих близких!
Зоолог Боярова Екатерина Ивановна
Т.333-175.
Туляремия: симптомы, профилактика, лечение.
 Ежегодно люди почти по всему миру начинают чесаться от противных укусов комаров. Это кажется просто неприятным событием и только, однако комары могут представлять опасность для жизни и здоровья не только людей, но и животных. Кровососущие насекомые являются переносчиками множества заболеваний, их называют трансмиссивными или арбовирусными. Комары активизируются, как только температура окружающей среды ночью устанавливается на +10° С.
Ежегодно люди почти по всему миру начинают чесаться от противных укусов комаров. Это кажется просто неприятным событием и только, однако комары могут представлять опасность для жизни и здоровья не только людей, но и животных. Кровососущие насекомые являются переносчиками множества заболеваний, их называют трансмиссивными или арбовирусными. Комары активизируются, как только температура окружающей среды ночью устанавливается на +10° С.
Что такое туляремия?
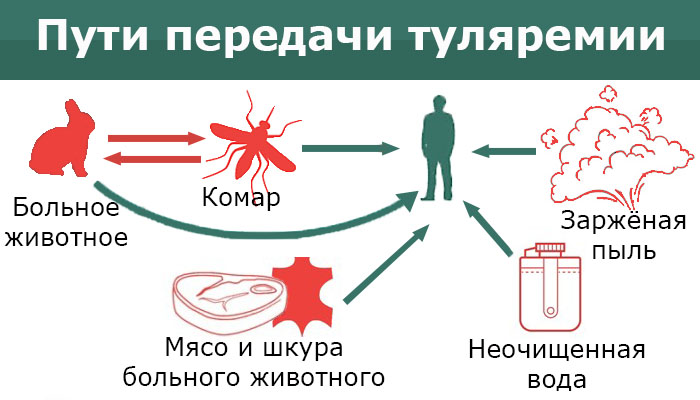
Туляремия — опасное заболевание, распространённое по всему миру. О ней есть немало информации на сайте центра контроля и профилактики болезней. Это заболевание вызывает бактерия под названием Francisella tularensis, она попадает в организм человека с укусом кровососущего насекомого (например, комара), при контакте с больным животным (с диким или домашним), воздушно-пылевым путём (при попадании с пылью на слизистые) и при употреблении в пищу неправильно обработанного мяса больного животного или заражённой воды.
Туляремийная палочка довольно живучая, она выживает при температуре +4 °С до месяца, на соломе или в зерне при 0 °С — до полугода, при температуре +20-30 °С — до 20 дней, а в шкурах умерших заражённых животных при +8-12 °С — до месяца. При воздействии высоких температурах и дезинфицирующих средств этот микроорганизм быстро погибает.
Источником и резервуаром инфекции являются грызуны, птицы, некоторые млекопитающие (зайцы, собаки, овцы и др.) Самый распространённый метод передачи этого заболевания — трансмиссивный, то есть, при укусе кровососущих насекомых (например, комаров). Больной человек не заразен. Вероятность заражения туляремией вне очага этой инфекции крайне мала, однако это возможно при контакте с продуктами и сырьём из эпидемически неблагополучных областей. Люди крайне восприимчивы к туляремии, заболевание развивается почти у всех инфицированных.
Туляремия в России
Возбудитель туляремии встречается практически по всему миру. Впервые он был найден в 1910 году в Калифорнии, далее туляремия была описана и во многих других странах. В России Francisella tularensis была впервые описана в 1926 году около Астрахани. Сейчас туляремия встречается практически по всей нашей стране, чаще в Северном, Центральном и Западно-Сибирском регионе, а также в Ростовской, Смоленской и Оренбургской областях, Республике Башкортостан и в Москве.
До 2000 года ежегодно регистрировалось 100-400 случаев этого заболевания в год. С 2000 по 2003 заболеваемость снизилась до 40-60 случаев в год, а затем снова начала повышаться, вплоть до того, что в 2013 году в Ханты-Мансийске было зафиксировано 800 случаев за год! Вспышки чаще случаются из-за массового размножения мышей. В настоящие дни ситуация с туляремией несколько лучше, благодаря вакцинации в эпидемически неблагоприятных районах. Заболеваемость сейчас не выше 400 случаев в год.
В группе риска заражения находятся жители вышеназванных регионов, а также:
- пастухи
- рыболовы и охотники
- персонал служб отлова и содержания бездомных животных
- сотрудники мясокомбинатов и животноводческих хозяйств
- люди, занимающиеся расчисткой и благоустройством леса
- специалисты по заготовке, хранению и переработке сельскохозяйственной продукции
На предприятиях, где существуют такие работники, а также во многих районах, где случаются вспышки туляремии, проводится массовая вакцинация от туляремии. Если вы живёте в вышеназванных областях, не следует упускать этот момент и обязательно получать свою прививку.
Симптомы туляремии
Форма болезни и, соответственно, течение различается от пути заражения, однако для всех форм есть и общие симптомы:
- Инкубационный период от несколько часов до месяца, чаще всего, 3-7 дней
- Острое начало — температура резко поднимается до 35,5-40 °С
- Лихорадка сохраняется длительно, до месяца, она может быть постоянной или попеременно повышаться и понижаться, на пике жара наблюдается эйфория и повышение активности
- Головная боль, боль в мышцах ног и спины
- Потеря аппетита
- Покраснение лица, глаз, конъюнктивы и других слизистых оболочек
- Сыпь различного типа
- Пониженное сердцебиение и артериальное давление
- Через несколько дней болезни увеличивается печень и селезёнка
- В тяжёлых случаях — рвота, носовые кровотечения
Остальные симптомы отличаются в зависимости от формы болезни. В зависимости от пути заражения развиваются следующие формы: язвенно-бубонная, бубонная, глазобубонная, ангинозно-бубонная, абдоминальная, лёгочная и генерализованная.
Симптомы туляремии в зависимости от формы
Язвенно-бубонная
Путь заражения: трансмиссивный (при укусе кровососущего насекомого, в том числе комара).
Симптомы:
- Язва на месте укуса (небольшой глубины, с тёмной корочкой на дне)
- Набухшие лимфатические узлы (бубоны), ближайшие к месту укуса, набухают через 2-3 дня после начала болезни
- Бубоны могут быть в диаметра от 3 до 10 см
- У половины инфицированных бубоны рассасываются без следа, но медленно, до нескольких месяцев
- У другой половины пациентов через пару недель бубоны могут нагнаиваться и прорываться, образуя свищи, которые заживают очень медленно, оставляя после себя рубцы
Бубонная
Путь заражения: укус животного, контакт с заражённым животным
Симптомы такие же, как у язвенно-бубонной формы, за исключением язвы в месте укуса, такой язвы не образуется.
Глазо-бубонная
Путь заражения: попадание возбудителя на конъюнктиву с пылью, грязными руками, насекомыми
Симптомы:
- Покраснение, отек и болезненность глаза
- Ощущение песка в глазах
- Набухание
- Эрозии и язвочки с гнойным отделяемым на конъюнктиве
- Набухшие ближайшие лимфоузлы, которые либо рассасываются баз следа через пару месяцев, либо нагнаиваются с образованием свища и рубца
- Очень тяжёлое и длительное течение вплоть до потери зрения
Ангинозно-бубонная
Путь заражения: При употреблении плохо обработанного заражённого мяса и воды
Симптомы:
- Боль в горле
- Трудности с глотанием
- Покраснение и отёчность миндалин (обычно одной)
- Увеличенные миндалины с серым некротическим налётом
- С прогрессированием заболевания миндалины некротизируются, образуются плохо заживающие язвы и рубцы
- Набухание и воспаление околоушных, шейных и подчелюстных лимфоузлов со стороны поражённой миндалины
- Воспалённые лимфатические узлы (бубоны) либо рассасываются без следа в течение длительного времени, либо нагнаиваются с образованием свища и впоследствие рубца
Абдоминальная
Путь заражения: При употреблении плохо обработанного заражённого мяса и воды и дальнейшем заражении лимфатических сосудов брыжейки кишечника
Симптомы:
- Сильные боли в животе
- Тошнота, иногда рвота
- Анорексия
- Изредка диарея
- При ощупывании болезненность в области пупка
- Увеличение печени и селезёнки
Лёгочная
Путь заражения: При вдыхании пыли, содержащей возбудителя туляремии
Симптомы:
При бронхитическом течении:
- Сухой кашель
- Умеренная боль за грудиной
- Общая интоксикация
- Лёгкое течении, выздоровление наступает через 10-12 дней
При пневмоническом течении:
- Длительное, изнуряющее начало заболевания
- Признаки пневмонии
- Продуктивный кашель со слизисто-гнойной, реже кровянистой мокротой
- Течение длительное и тяжёлое, до 2 месяцев и более
- Одышка
- Боль во всей грудной клетке
- Может осложняться абсцессами, плевритом, бронхоэктазами
Генерализованная
Путь заражения: При любом пути заражения может развиться такая форм, обычно у людей с ослабленным иммунитетом
Симптомы:
- Длительно сохраняющаяся неправильная лихорадка
- Выраженная интоксикация
- Сильные мышечные боли
- Нарастающая слабость
- Головная боль
- Головокружение
- Бред и галлюцинации
- Спутанность сознания
- Частые осложнения в виде вторичной пневмонии, инфекционно-токсического шока, менингита и артритов
Туляремия — особо опасное заболевание, с тяжёлым течением и трудностями в лечении, поэтому важно проводить профилактику.
Диагностика и лечение туляремии
У некоторых форм туляремии довольно специфические симптомы, но они могут проявиться не сразу или проявиться необычно. Если вы живёте в районе, где случаются вспышки этого заболевания или работаете на предприятии с риском заражения, или просто путешествовали в страну или область, где была эпидемия туляремии, и у вас резко появился сильный жар, следует срочно обратиться к врачу.
В больнице диагноз туляремия ставится на основании:
- Осмотра (увеличенные лимфоузлы, покраснение лицо и глаз, сыпь, увеличение печени и селезёнки и так далее)
- Опроса (недавнее пребывание в эпидемически неблагоприятном районе, жалобы на слабость, тошноту, рвоту, резкий сильный жар, болезненность в области лимфоузлов и т.д.)
- Результатов лабораторных исследований
Самым точным подтверждением диагноза «туляремия» являются лабораторные исследования. Для диагностики могут провести кожную аллергологическую пробу. Это высокоспецифический метод ранней диагностики болезни. Другой вариант — воспользоваться серологическими методами (поиск антигенов в сыворотке или антигенов на поверхности эритроцитов, очень точный метод диагностики). И третий вариант — бактериологические или биологические методы. Последние представляют собой выделение чистых культур бактерий из крови или мокроты (на поздних стадиях болезни) или заражение лабораторных свинок, а затем посев их крови на специальные среды для опять же выделения бактерий.
Лечение туляремия
Туляремия — это бактериальная инфекция, поэтому основной метод лечения — это использование антибиотиков. Чаще всего назначают антибиотики из группы аминогликозидов и антибиотики тетрациклинового ряда. Помимо этого специфического лечения, также назначают препараты для детоксикации организма и симптоматические средства, например, капельницы для восстановления объёма циркулирующей крови и регуляции давления. Также иногда производится хирургическое вскрытие и удаление нагноившихся бубонов, если они не вскрываются самопроизвольно.
Профилактика туляремии
Основными методами профилактики являются:
- Вакцинация каждого человека с 7-летнего возраста, проживающих в эпидемически неблагоприятных районах. Прививки также делают работникам сфер, где есть опасность заразиться туляремией (например, охотники, рыболовы, полеводы, мелиораторы, лица, направляемые на временную работу — геологи, строители и так далее). Вакцина является живой, иммунитет вырабатывается через 20-30 дней и длиться на протяжении 5 лет.
- Также в населённых пунктах проводятся дератизационные мероприятия, так как именно грызуны являются основными резервуарами туляремии. Если вы проживаете В сельской местности, где случаются вспышки туляремии, следует также озаботиться защитой от грызунов. А также продукты и воду лучше хранить там, где грызуны туда не доберутся, а также не употреблять пищу, в том числе грибы, со следами жизнедеятельности грызунов. Для питья, мытья овощей и фруктов, приготовления пищи следует использовать только кипяченую воду.
- Для того, чтобы избежать заражения при вдыхании заражённой пыли, работы, сопровождающиеся пылеобразованием, нужно проводить с использованием средств личной защиты (ватно-марлевая повязка или респиратор, перчатки).
- Даже если защититься от поражённых животных и не употреблять заражённую пищу и воду, это может вас не спасти, так как туляремию могут переносить кровососущие насекомые (комары, клещи и т.д.), соответственно, в профилактике туляремии большую роль играет защита от этих насекомых.
Защита от кровососущих насекомых
Для того, чтобы ваш двор стал менее привлекательным для комаров, можно воспользоваться естественными методами:
- Осмотрите свой двор и уберите всё, на чём может скапливаться вода, ведь такие объекты легко могут стать источником сотен комаров. Этим насекомым нужно минимальное количество воды для откладывания яиц, достаточно крышки от пластиковой бутылки, так что будьте внимательны.
- Прочищайте водостоки и дренажные системы, чтобы в них не собиралась вода.
- Выравнивайте углубления на участке, в которых может скопиться дождевая вода чтобы во дворе не было луж, пригодных для размножения комаров.
- Уберите полые брёвна пни, в них собирается довольно много воды, а также они являются ещё и отличным местом для зимовки комаров.
- Следите за целостностью москитных сеток на окнах, чтобы кровососущие насекомых не могли попасть в дом
- Установите жёлтые лампы, отпугивающие насекомых, может, они и не очень эффективны, но в этой борьбе все средства хороши
- Установите жёлтые лампы, отпугивающие насекомых, может, они и не очень эффективны, но в этой борьбе все средства хороши
Помимо этого, следует использовать репелленты (ДЭТА, свечи с цитронеллой и т.д.), но самое эффективное средство от комаров — хорошая ловушка для кровососущих насекомых. Ловушки от компании Mosquito Magnet не отпугивают комаров, а планомерно уничтожают самок этих насекомых. Если ваш двор окружён достаточно высоким непроницаемым забором, такая ловушка значительно уменьшит популяцию комаров на вашем участке и вы сможете наслаждаться безопасным отдыхом на улице. В нашем каталоге вы найдёте несколько ловушек Mosquito Magnet на выбор, чтобы вы могли подобрать лучший для себя вариант. А вот тут вы можете узнать, как они работают.
 Защитите
свою семью, домашних животных и гостей от болезней, переносимых комарами с
ловушкой Mosquito Magnet — длительное,
научно доказанное решение.
Защитите
свою семью, домашних животных и гостей от болезней, переносимых комарами с
ловушкой Mosquito Magnet — длительное,
научно доказанное решение.
туляремия | Info-Farm.RU
Туляремия (англ. Tularaemia, tularemia, также старые названия — чума Пахвант Валли; лихорадка оленьей мухи; инфекция, вызванная Francisella tularensis; кролина лихорадка, лихорадка Охара; беличья чума; имела чума; мышиная болезнь) — острая зоонозная природно-очаговая инфекционная болезнь с множественными путями заражения, которая протекает с интоксикацией, лихорадкой, поражением лимфатических узлов, кожи, слизистых оболочек, легких.
История
Есть серьезные предположения, что именно туляремия была той болезнью, которая породила эпидемии в Ханаане приблизительно в 1715 и 1075 годах до нашей эры. В XIV в. до н. е. эпидемия в Средиземноморье тоже вероятно была вызвана туляремийным возбудителем. Болезнь была принесена из Ханаана в Эгейской Анатолии воинами из этого региона, которые воевали в Ханаане, и которые вели с собой зараженную скот. Оттуда распространения возбудителя произошло на греческие острова, Кипр, Египет. В Восточной Анатолии было отмечено первое применение возбудителя туляремии как биологического оружия (так называемая «Хеттская чума»). Впервые в медицинской литературе заболевание, сходное туляремией, было, скорее всего, описанное в Японии в 1837 году.
Начиная с 1906 года после Большого Калифорнийского землетрясения в штате Калифорния (США) отмечено увеличение количества животных, болевших с поражением глаз и возникновением лимфаденита. В 1910 году работник Калифорнийского противочумной станции Д. В. Маккой обратил внимание на чумоподобные бубны (большие лимфадениты) в местных сусликов, живших вблизи озера Туляре. Попытки отделить от этих животных чумной микроб не увенчались успехом, но после тщательной работы в 1911 году Маккей и Ч. Чэпин удалось обнаружить отличный от чумной палочки микроорганизм, названный ими Bacterium tularensis. В 1914 году было установлено, что этот возбудитель способен поражать людей. В 1925 Х. Охара в Японии выделил того же микроба, а позже американский ученый Э. Фрэнсис установил их идентичность и сообщил, что инфекционная болезнь, получившая название туляремии, передается человеку от грызунов и насекомых. Имя этого исследователя было увековечено в родовом названии микроба (Francisella) и одному из синонимов туляремии (болезнь Фрэнсиса).
актуальность
Заболевания туляремией более 100 видов животных и человека зафиксированы во многих странах Америки, Европы и Азии, но, как считали долгое время, болезнь была распространена только в Северном полушарии. Однако в 2003 году туляремийный возбудитель был впервые обнаружен в Южном полушарии, на федеральной Северной территории Австралии, в 2011 году — на острове Тасмания. Туляремией у людей регистрируют как в виде спорадических случаев, так и эпидемических вспышек, в частности в Австрии, Франции, Германии, Швеции, Японии, США. Нередко вспышка охватывают несколько сотен человек. Считают, что ежегодная мировая заболеваемость составляет 500 000 больных. Отдельные случаи и небольшие вспышки туляремии зафиксированы и в Украине. Сходство определенных форм туляремии к чуме, возможность использования в качестве биооружия — все это обусловливает актуальность этой инфекции.
этиология
общие свойства
Возбудитель болезни — туляремийная палочка (Francisella tularensis) относится к семейству Francisellaceae, рода Francisella. Есть 4 подвида, которые четко отличаются по ферментативными свойствами и степенью патогенности:
- найпатогенниший американский (F. tularensis tularensis) или подвид А, четко ассоциирован с смертельными легочными поражениями;
- менее патогенный палеоарктичний / Голарктическая (F. tularensis holarctica) или подвид В, широко распространенный в Европе и Азии, меньше в Северной Америке, с нечастыми легочными поражениями и низкой летальностью. Он имеет 2 биоварами:
- I, распространенный как в Евразии, так и в Северной Америке,
- II, распространенный в Японии, так и в меньшей степени в других районах Евразии.
- среднеазиатский (F. tularensis mediasiatica) подвид, распространенный в основном в Центральной Азии; мало сведений на сегодня о его способности инфицировать людей;
- подвид F. tularensis novicida, что известный по нескольким случаях заболевания у лиц с иммунодефицитами;
морфология
Туляремийные бактерии — это мелкие коко-палочковидные клетки, грам-отрицательные. Спор не образуют, имеют капсулу. Вирулентные штаммы содержат два антигенных комплекса:
- капсульный (Vi)
- соматический (О).
С капсульным антигенным комплексом связаны вирулентность и иммуногенность возбудителя. Возбудителей туляремии культивируют на желточным и агаровых средах с добавлением цистеина, кроличьей дефибринированной крови.
устойчивость
В окружающей среде туляремийная палочка сохраняется длительное время, особенно при низкой температуре. В зерне, соломе при температуре ниже 0 ° С возбудитель туляремии остается жизнеспособным до 6 месяцев, а при температуре 20-30 ° С — 20 дней. Кипячения его убивает мгновенно, при температуре 60 ° C он погибает через 20 минут, прямые солнечные лучи уничтожают его через 20-30 мин. Губительно действуют на возбудителя туляремии и стандартные дезрастворы.
патогенный потенциал
F. tularensis — внутриклеточный паразит. Он имеет ряд факторов, которые способствуют проникновению в фагоцит, подавляя его киллерным активность, и размножению в инфицированной клетке (Vi-антигены, нейраминидаза, эндотоксины и т.д.).
Эпидемиология
Я не знаю такого второго животного мира, который может передаваться в от столь разнообразных и многочисленных видов животных. Короче говоря, я чувствую, что статус туляремии, как природной и человеческой болезни, является одним из найпотенцийних для биологического оружия. Р. Паркер
Источник и резервуар инфекции
Для туляремии как одной из природно-очаговых зоонозных инфекций характерна триада биоценоза: возбудитель, резервуары возбудителя, переносчики — кровососущие насекомые. Основным источником инфекции в природе являются грызуны. Среди домашних животных источниками могут быть овцы, свиньи, крупный рогатый скот. Всего более 80 видов различных животных является резервуаром этой инфекции. Неизвестно случаев заражения людей от больного человека.
Механизм и факторы передачи
Для туляремии характерна множественность механизмов передачи инфекции людям:
- контактный — при контакте с больными грызунами или их выделениями;
- алиментарный — при употреблении пищевых продуктов и воды, загрязненных выделениями грызунов;
- аэрогенный (воздушно-пылевой) — при обработке инфицированных зерновых продуктов, фуража;
- трансмиссивный — инокуляция возбудителя кровососущими насекомыми (иксодовые и гамазовые клещи, слепни, комары, блохи, жалящие мухи).
Для аэрогенной передачи хватает лишь 50 бактерий, тогда как для контактной — не менее 106 микробов.
Восприимчив контингент и иммунитет
Чаще всего заболевания туляремией наблюдают в сельскохозяйственных районах, прилегающих к поименно-болотных ячеек этой инфекции. Довольно часто аэрогенная и контактное заражение людей происходит при косарских работах ( «болезнь Газонокосил»), обмолоте зерна, составлении соломы и т. В условиях городов чаще болеют лица, выезжающие на охоту, рыбную ловлю, в эпидемические очаги, а также рабочие учреждений мясной промышленности. Существует сезонность заболевания туляремией — в зависимости от способа заражения (например, весной среди охотников). Восприимчивость к туляремии высока. После перенесенной инфекции формируется стойкий иммунитет.
патогенез
общие изменения
Для проникновения F. tularensis через кожу человека достаточно царапины, ссадины или иной микротравмы. Возбудитель легко проникает через слизистую оболочку глаз, дыхательных путей и пищеварительного тракта. Развитие клинической формы в значительной степени зависит не только от места инокуляции возбудителя, но и от его вирулентности, инфицирующей дозы, неспецифической и иммунологической резистентности макроорганизма. Туляремийные бактерии, устойчивые к фагоцитоза, по лимфатическим капиллярам заносятся в регионарные лимфоузлы, где интенсивно размножаются, вызывая воспалительную реакцию тканей и образование первичных бормотал. При гибели микробов освобождается эндотоксин, проникновение которого в кровь вызывает общую интоксикацию организма. Если барьерная функция лимфоузлов недостаточна, развивается бактериемия. С током крови микробы проникают в паренхиматозные органы, вызывая их поражение. Параллельно происходит аллергизация организма, которая существенно влияет на течение болезни и ее клинические проявления.
местные изменения
Первичное повреждение обычно локализуется на кистях, лице, а также на слизистой оболочке рта и глотки. На месте внедрения инфекции появляется папула. Размер папулы быстро увеличивается и достигает 1-2 см в диаметре. Папула быстро превращается в пустулы, которая может внезапно лопнуть, и на этом месте образуется чрезвычайно болезненная язва. При гистологическом исследовании, кроме некроза эпидермиса, в дерме или в глубине слизистой оболочки находят туляремийные гранулемы. Они состоят из эпителиоидных, лимфоидных, многоядерных гигантских клеток типа «инородных тел», полиморфно-ядерных лейкоцитов. В центре гранулем обнаруживают некроз. Туляремийные гранулемы напоминают туберкулезные и отличаются от них только склонностью к нагноению.
Изменения в других органах и системах
Параллельно проявляется регионарная или генерализованная лимфаденопатия. Лимфатические узлы в одних случаях очень мягкие, в других они, наоборот, твердые и упругие через значительный отек. На разрезе ткань желтоватого цвета вследствие большого количества мелких участков некроза, сливаются. Идентичные изменения можно наблюдать в селезенке, которая резко увеличивается. С появлением антител бактериемия может исчезнуть. Однако болезнь продолжает прогрессировать. При генерализации процесса гранулемы и очаги нагноения обнаруживают в различных органах: селезенке, печени, костном мозге, легких, почках, эндокринных железах. Если заболевание связано с употреблением зараженной пищи или воды, то язва может появиться в любом участке ротоглоточном области или даже на слизистых оболочках пищеварительного тракта (желудочно-кишечное туляремия). Однако, при этой локализации всегда выражена генерализованная лимфаденопатия и спленомегалия.
Изменения при различных клинических формах туляремии
Окулогландулярна туляремия
Отличается от типичной формы только входными воротами, которые располагаются на уровне конъюнктивы глаза. В конъюнктиве возникают маленькие папулы, которые превращаются в пустулы, способны к образованию язв. Если пустулы появляются на бульбарной конъюнктиве, они могут перфорировать глазное яблоко и привести к возникновению диффузного инфицирования передней, а иногда и задней камеры глаза. В некоторых случаях глаз полностью разрушается и в процесс вовлекается глазной нерв. Во всех случаях в регионарных лимфатических узлах, главным образом, околоушных, поднижнечелюстных и передних шейных макро- и микроскопически выявляются изменения, идентичные вышеописанным. Эта форма также может сочетаться с генерализованной лимфаденопатией и спленомегалией.
гландулярный туляремия
Иногда может не наблюдаться никаких кожных или слизистых повреждений и заболевания выглядит как регионарный или генерализованный тип лимфаденопатии (гландулярный туляремия), но всегда сопровождается спленомегалией. Микроскопическая картина в лимфатических узлах идентична описанной выше. Обычно имеет место диффузная гиперплазия клеток системы мононуклеарных фагоцитов (СМФ) и увеличение числа макрофагов в синусах. В отдельных таких случаях туляремия может принимать хроническое течение, при котором в тканях находят гранулемы и склероз. Если нагноение выражено резко, появляются свищи, язвы, которые долго не заживают, на их месте образуются рубцы.
легочная туляремия
Характеризуется первичной туляремийной пневмонией и лимфаденитом регионарных лимфатических узлов. Однако, нужно помнить, что любая из перечисленных форм может характеризоваться вовлечением в воспалительный процесс легких. Макроскопически сначала повреждения локализуются вокруг корня (входные ворота) и проявляются в виде желтовато-беловатых зон уплотнения, напоминающие очаги творожистого некроза при туберкулезе. Микроскопически, в отличие от других банальных бактериальных пневмоний, всегда наблюдается некроз стенок альвеол и, следовательно, разрешение пневмонии невозможно без рубцевания. Кроме того, оказывается множество туляремийных узелков, которые иногда поразительным образом симулируют туберкулезные, окруженных очагами серозно-фибринозного или серозно-геморрагического воспаления. Пневмония сочетается с серозным или гнойным плевритом. В лимфатических узлах определяются гранулемы, участки некроза и нагноения.
генерализованная туляремия
Возникает относительно редко. Она характеризуется острой септицемией с множественными геморрагиями в органах без местных кожных изменений, а часто и без видимой периферической лимфаденопатии. При этой форме наблюдается очень острый клиническое течение болезни с тяжелой бактериемией и токсемией.
Тяжелые поражения в органах и системах происходят при заболевании туляремией в Северной Америке, где циркулирует злокачественный подвид А F. tularensis.
Клинические проявления
Классификация и общая симптоматика
Классификация болезни согласно МКБ-10 включает:
- А21.0 Ульцерогландулярна туляремия
- А21.1 Окулогландулярна туляремия
- А21.2 Легочная туляремия
- А21.3 ЖКТ туляремия
- А21.7 Генерализованная туляремия
- А21.8 Другие формы туляремии
- А21.9 Туляремия неуточненная
Общепринятой чисто клинической классификации в мире на сегодняшний день нет. Как и при многих других болезнях различают клиника туляремии:
- острый,
- затяжной,
- рецидивирующий,
- хронический.
Видяляють также туляремией по степени тяжести:
- легкий,
- средней тяжести,
- тяжелое.
Средняя продолжительность инкубационного периода при туляремии составляет 3-5 дней с колебаниями от 3 до 21 дня. При любой клинической форме в среднетяжелых и тяжелых случаях начало болезни острое с озноба и повышения температуры тела до 38-40 ° С. Больные жалуются на головную и мышечную боль, головокружение, снижение аппетита, расстройства сна, недомогание. Возможно рвота, носовые кровотечения. Больные часто эйфоричны, нередко возникает бред. Лицо и конъюнктивы гиперемированы. На слизистой оболочке мягкого и твердого неба проявляют точечную энантему. У 20% заболевших туляремией появляются розеолезно, папулезные, везикульозни или геморрагические высыпания, которые сопровождается зудом, сохраняются 1-2 недели, оставляя после себя пигментацию. Иногда эти высыпания превращаются в пустулезные. Язык сухой, покрыт белым налетом. Лимфатические узлы увеличены. На 2-3-й день можно прощупать увеличенную печень, с 5-6-го дня — селезенку. Характерные относительная брадикардия, артериальная гипотензия. Температурная кривая имеет ремитирующий характер, реже — интермиттирующий или волнообразный. Длительность лихорадки 15-18 дней, иногда она удлиняется до 3-4 недель и даже дольше. В периоде реконвалесценции (выздоровления) может храниться длительный субфебрилитет (повышение температуры в пределах 37-38 ° C).
Ульцерогландулярна форма
Типичные клинические изменения
Наиболее распространена (до 75-80% заболевших) ульцерогландулярна туляремия (по старым классификациям времен СССР — язвенно-бубонная). В области инокуляции возбудителя образуется красное пятно с четкими контурами, которая превращается в папулу. В центре папулы формируется везикула, впоследствии пустула и язва. Язва имеет кратерообразное форму, умеренно болезненная, с четкими краями, гнойным содержимым, диаметр не превышает 2 см. Вокруг язвы гиперемия кожи и отек. Язвы чаще всего образуются на открытых частях тела (кисти рук, предплечья, лицо, шея). Регионарный лимфаденит развивается на 2-3-й день болезни, когда язва уже сформировалась. Во время заживления язва покрывается темным струпом. Заживление язвы происходит в течение 2-х недель с формированием поверхностного рубца. Иногда образуется несколько язв.
Тонзилярно-бубонная вариант
Вариантом ульцергландулярнои туляремии является тонзилярно-бубонная поражения, возникает в результате инокуляции возбудителя через миндалины преимущественно алиментарным путем. Встречается чаще у детей. Возможны пищевые или водные вспышки. У больных возникает боль в горле, усиливающаяся при глотании. Слизистая оболочка ротоглотки гиперемирована, миндалины увеличены, набухшие, покрытые желтовато-серым налетом, который трудно снимается. В дальнейшем там формируются язвы. Они глубокие, долго заживают, приводят к рубцеванию миндалин. Такие язвы также могут образоваться на слизистой оболочке неба, задней стенки глотки. Процесс преимущественно односторонний. Увеличиваются околоушной, шейные лимфатические узлы с формированием бубнил, которые могут также нагноиться.
Окуло-гляндулярна форма
Возникает в результате проникновения возбудителей через конъюнктиву. Развивается фолликулярный конъюнктивит Парино, который характеризуется поражением одного глаза. Характерные светобоязнь, слезотечение, отек век, гиперемия и отек конъюнктивы, а также фолликулярные разрастания на конъюнктиве пораженного глаза (эрозии, язвы, узелки). С глазной щели выделяется желтый гной. У части больных на конъюнктиве образуется фибринозная пленка. Бубны формируются в области околоушных, подчелюстных, переднешейных лимфоузлов. Болезнь при этой форме продолжается 2-4 недели.
легочная форма
Развивается вследствие инфицирования аспирационным путем или гематогенного или лимфогенного распространения возбудителя при осложнении других клинических форм болезни. Есть два варианта поражения дыхательной системы — бронхиальный и пневмонический. При бронхиальном варианте развивается острый трахеобронхит. Температура тела субфебрильная, проявления интоксикации умеренные. Больные жалуются на надоедливый сухой кашель, боль за грудиной. При аускультации легких выслушиваются рассеянные сухие хрипы. Увеличиваются бронхиальные, паратрахеальные, медиастинальные лимфатические узлы, определяется при рентгенологическом исследовании органов грудной полости. Для пневмонического варианта характерно острое начало с озноба и повышения температуры тела до фебрильных цифр (выше 38,1 ° C), что сопровождается обильным потоотделением и значительной интоксикацией. С первых дней болезни появляется кашель, вначале сухой, позже влажный с выделением слизисто-гнойного или кровянистой мокроты. Больных беспокоит одышка, боли в груди. При аускультации определяются крепитация и дрибнопухирцеви влажные хрипы. Рентгенологически находят очаговые, лобарной или диссеминированные поражения легких. Увеличены бронхопульмональные лимфоузлы. Легочная форма туляремии имеет затяжное течение (до 2 мес.), Характеризуется склонностью к рецидивам, развития осложнений.
Желудочно-кишечная форма
Возникает в результате пищевого или водного инфицирования. Пораженные мезентериальные лимфатические узлы с развитием мезаденита, а также слизистая оболочка кишечника с образованием язв. Характерны выраженная интоксикация с лихорадкой, схваткообразные боли в животе, тошнота, рвота, понос или задержка стула. В испражнениях возможные примеси слизи и крови. Увеличены печень и селезенка. При пальпации живота боль локализуется в правой подвздошной области. Иногда можно прощупать пакет увеличенных брыжеечных лимфоузлов (брижовий бубен). При их некротизиции возможно развитие перитонита. Существует угроза кишечного кровотечения. Болезнь имеет склонность к длительному течению с рецидивами, обострениями.
генерализованная форма
Характеризуется чрезвычайно выраженной интоксикацией. Температура тела остро повышается до 39-40 ° C, имеет ремитирующий или гектический характер, длится до 3 недель и более. Часто происходит помрачение сознания, бред. Увеличены печень и селезенка. В начале второй недели болезни в большинстве появляется сыпь, которая напоминает экссудативную полиморфную эритему. Он возникает симметрично на конечностях, лице, шее, груди, постепенно приобретает багрово-медного или синего оттенка. Сыпь содержится 1-2 недели, затем угасает, оставляя после себя отрубевидное шелушение. Длительное время сохраняется пигментация. Реже развивается узелковая эритема.
Другие формы туляремии
Гландулярный туляремия (бубонная поражения), что согласно МКБ-10 входит в других форм туляремии, характеризуется воспалением и увеличением регионарных лимфоузлов. Она обусловлена проникновением возбудителя в организм через кожу. В месте инокуляции любых изменений нет, поскольку возбудитель быстро проникает в регионарные лимфатические узлы и вызывает развитие лимфаденита. Чаще всего поражаются локтевые, паховые, подмышечные и бедренные лимфоузлы, достигая размеров 3-5, иногда 10 см в диаметре. Они умеренно болезненные, подвижные, неспаяни между собой и с окружающими тканями, хорошо контурированные. Кожа над бубном не меняется. Бубны образуются на 2-3-й день болезни. В дальнейшем они рассасываются в течение 15-25 дней. Иногда бубны нагнаивается с образованием свищей, из которых выделяется сметанообразный, без запаха навоз. Рубцевания свищей происходит медленно. Возможно и склерозирование бубона. При септическом течении болезни возникают вторичные бубны далеко от места проникновения возбудителя. Они меньших размеров американец не нагнаивается.
осложнения
Чаще всего туляремия осложняется развитием гнойного лимфаденита. При генерализованной туляремии возникают вторичные пневмонии, миокардиты, менингоэнцефалит, инфекционный психоз, инфекционно-токсический шок, острая почечная недостаточность (ОПН). Легочная туляремия может осложниться развитием абсцесса легких, гнойным плевритом, бронхоэктазов, туляремийных каверн, желудочно-кишечное — перитонитом, кишечным кровотечением. При окулогландулярний туляремии возможно развитие кератита, дакриоцистита, перфорации роговицы. Редкими считаются остеомиелит, перикардит, рабдомиолиз, неврит зрительного нерва.
прогноз
В большинстве случаев заболевание заканчивается выздоровлением. Летальные случаи возможны при генерализованной, легочной и желудочно-кишечной туляремии, чаще они в Северной Америке. Общая летальность не превышает 0,5%, но при отдельных вспышках в США достигала 7-10%.
диагностика
Клинический диагноз туляремии основывается на данных эпидемиологического анамнеза, клинических признаках болезни:
- эпидемиологические:
- контакт с грызунами, укусы насекомых (клещей, комаров)
- употребление воды из открытых водоемов;
- работа в поле, складских помещениях, зернохранилищах и тому подобное;
- клинические — наличие бубнил, умеренно болезненных, больших размеров, подвижная, не спаянных между собой и окружающими тканями;
- длительное течение болезни;
- значительное увеличение перибронхиальных и паратрахеальных лимфоузлов при легочной форме.
Неправильное этиологическое трактовка бубнил может привести к ошибкам при разграничении туляремии с бубонной чумой. При чуме наблюдается значительная болезненность бубона, отсутствие четких контуров его вследствие периаденита, вовлечение в патологический процесс подкожной клетчатки и кожи. Состояние больного остается особенно тяжелым при чуме сравнению с относительно легким при туляремии. Наличие кровавого мокроты отличает чумной пневмонией от легочной туляремии. Язвы на коже больных туляремией отличаются от таких образований при чуме меньшей болезненностью, частым появлением лимфангита, отсутствием опасных осложнений, значительно меньше тяжестью клинического течения.
Общие лабораторные изменения
В типичных случаях картина крови при туляремии характеризуется лейкопенией или нормоцитозом с наличием палочкоядерный сдвиги, относительного лимфоцитоз, увеличением СОЭ. При тяжелом течении болезни появляются лейкоцитоз, анэозинофилия, еще больше повышается СОЭ. В моче — протеинурия, гематурия, лейкоцитурия, цилиндрурия.
специфическая диагностика
бактериологические исследования
Проводят в специальных лабораториях. Материал от больных (кровь, пунктат бубона, выделения из язвы на коже, конъюнктивы, налет с миндалин, мокрота, кровь) по возможности отбирают в первые дни болезни, к применению антибиотиков, высевают на желточное или кровяные среды. Выделенную культуру идентифицируют по морфологическим и антигенным свойствам.
биологическая проба
Проводится заражением животных пунктата из бубона через 3-4 дня они погибают. Из органов погибших животных делают мазки, обнаруживают возбудителя.
серологические исследования
- Реакция агглютинации с использованием туляремийного диагностикума (агглютинины появляются в крови больного до 10-го дня заболевания, диагностический титр 1: 100 и выше),
- РПГА (позволяет выявить специфические антитела уже в конце 1-й недели заболевания),
- ИФА (выявление антител класса IgM и IgG) Однако в ряде случаев могут быть ложно-отрицательные и ложно-положительные результаты из-за наличия перекрестных связей туляремийных возбудителей с сальмонеллами, бруцеллами, йерсиниями, легионеллами.
- Перспективной считают ПЦР.
Кожно-аллергическая проба
Проведение такой пробы позволяет выявить специфическую чувствительность к туляремийного возбудителя в организме человека. Ее проводят с тулярином (диагностическим биологическим препаратом, который представляет собой суспензию в глицериновое-физиологическом растворе убитых при температуре 70 ° С бактерий). Проводят эту пробу в двух вариантах.
внутрикожная проба
Тулярином вводят внутрикожно (в / ш) по 0,1 мл в среднюю треть внутренней поверхности предплечья. Результат пробы учитывают через 24-48 часов. Он считается положительным при наличии покраснения, инфильтрата, диаметр которого 0,5 см. При наличии положительной пробы у человека или есть острая туляремия как минимум продолжительностью 5-7 дней. Положительная реакция может опоздать при тяжелом течении болезни. Опоздание положительной реакции может также иметь место в случае раннего применения антибиотиков в лечении больного.
кожная проба
Иногда проводят кожную аллергическую пробу: ампулу с тулярином встряхивают, затем пипеткой для глаз на среднюю треть плеча наносят одну каплю тулярином и через каплю скарификатором делают две параллельные насечки и тщательно втирают тулярином в скарификовану кожу. Кожную пробу считают положительной, если через 48 часов появляются покраснение и отек кожи в месте скарификации. Кожная проба положительной как при острой туляремии, так и через длительное время после ее переноса. Иногда введение тулярином может привести к усилению симптомов болезни, особенно при в / к введении.
лечение
Все больные туляремией подлежат госпитализации.
Этиотропная терапия
Назначают согласно рекомендациям ВОЗ стрептомицин внутримышечно (в / м) в дозе 0,5 г 2 раза в сутки 7-10 дней, для лечения легочной и генерализованной туляремии — по 1 г 2 раза в сутки. Дозу более 2,0 г в сутки не рекомендуется. При тяжелом течении считают необходимым продолжать антибактериальной терапии до 5-7-го дня нормальной температуры тела (апирексии). Если нет выраженной ОПН можно вместо стрептомицина вводить в / в или в / м гентамицин из расчета суточной дозы 3 мг / кг массы тела. Дозу делят на 3 приема и вводят в течение 10 дней. Также возможно назначение при нетяжелом течения или непереносимости аминогликозидов доксициклина по 0,1 г в сутки в / в или per os до 14 дней. Изредка (при непереносимости вышеназванных антибиотиков) возможно назначение хлорамфеникола (левомицетина) по 0,5-0,75г 4 раза в сутки внутрь или парентерально. Доза должна быть меньше 4 г в сутки. Хотя в пробирке на возбудителя губительно действуют фторхинолоны и цефалоспорины высших поколений клинический опыт их применение не набран.
В лечении затяжных и хронических форм применяют антибиотики в сочетании со специфической убитой вакциной, которую вводят подкожно или в / м по 1, 5, 10, 15 млн микробных тел на инъекцию с интервалом в 3-5 дней (курс до 10 инъ инъекций).
патогенетическая терапия
Больным с тонзилярно-бубонная проявлениями необходимо полоскание ротоглотки дезинфицирующим раствором (0,05% раствор перманганата калия, 0,02% раствор фурацилина). В случае окуло-гландулярный туляремии пораженный глаз утром нужно промывать теплым 1-2% раствором гидрокарбоната натрия, в течение дня 2-3 раза закапывать 20-25% раствор сульфацила натрия. Проводят дезинтоксикационную терапию, показаны антигистаминные и сердечно-сосудистые средства. В тяжелых случаях проводится респираторная и нутриитивна поддержка, ектракорпоральна детоксикация. Для местного лечения бубнил и кожных язв применяют мазевые повязки, компрессы, лазерное облучение, диатермию. При нагноении бубона проводят его вскрытие и дренирование.
профилактика
Общая
Важными направлениями являются ликвидация природных очагов туляремии или уменьшения ее ареалов, гидро мелиоративные работы, совершенствование системы агротехнических мероприятий, уничтожение диких и регулирования количества промышленных грызунов, обеспечения охраны источников водоснабжения, продовольственных складов, жилых помещений от заселения грызунами.
В эпизоотических очагах туляремии систематически осуществляют дератизацию и дезинсекцию на полях, в складских помещениях и населенных пунктах. Широко используют репелленты и другие индивидуальные средства защиты людей от укусов членистоногих. Очень важно обеспечить недоступность мест хранения продуктов и источников питьевой воды для мышевидных грызунов. При использовании сырой воды из открытых водоемов. Во время обмолота зерновых, взятых из скирд, заселенных грызунами, рабочие должны надевать защитные очки-консервы и маски. В случае вынужденной задержки с уборки зерновых культур скирды и стога необходимо окопуваты канавкой шириной и в глубину 40 см. При снятии шкурок с убитых грызунов необходимо работать в резиновых перчатках и соблюдать другие меры защиты.
специфическая профилактика
На энзоотического территории населению делают плановую вакцинацию живой ослаблено протитуляремийною вакциной, которую вводят наружно. Иммунизируют прежде всего группы риска (охотники, сельскохозяйственные работники). У лиц, перенесших туляремией, и в иммунизированных ранее введение протитуляремийнои вакцины может вызвать сильную аллергическую реакцию. Поэтому перед вакцинацией необходимо делать аллергическую пробу. Ревакцинацию проводят через 5 лет. Эпидемиологические наблюдения показали, что при охвате вакцинацией 80-90% населения уже через 10-14 дней в районе ее проведения заболевания у людей перестают возникать. При возникновении эпидемии туляремии среди людей в определенной местности ВОЗ не рекомендует сейчас осуществлять экстренную вакцинацию для прекращения эпидемии. При необходимости разрешается постконтактная профилактическая антибиотикотерапия доксициклином.
Применение туляремийного возбудителя как биологического оружия
Возможно, первое применение туляремйного возбудителя как агента биологического оружия состоялось в 2 тысячелетии до н. е. (так называемая «Хеттская чума»). Большая эпидемия болезни в 1320-1318 гг. До н. е., очень похожа по проявлениями туляремией, в древнем финикийском городе Симиры привела впоследствии к захвату этого населенного пункта хеттами. Казалось бы, что это историческое событие можно было бы расценить как досадное стечение, если бы подобная эпидемия не состоялась уже через некоторое время в 1335 году до н. е. — но на этот раз разрушению подверглось древнее царство Арцава, которое существовало на западном побережье Малой Азии. Как полагают, перед началом военных действий хетты пригнали на земле своих врагов овец и ослов, больных туляремией. Таким образом хетты пытались ослабить своих геополитических противников, используя методы, которые не требуют больших человеческих жертв со своей стороны, что позволило этому народу захватить большие пространства и привели к образованию мощного Хеттского царства.
Туляремия, что это? Симптомы у человека, лечение и профилактика
 Туляремия (чумоподобная болезнь, кроличья лихорадка, малая чума, лихорадка от оленьей мухи, мышиная болезнь, эпидемический лимфаденит).
Туляремия (чумоподобная болезнь, кроличья лихорадка, малая чума, лихорадка от оленьей мухи, мышиная болезнь, эпидемический лимфаденит).
Это острая зооантрапанозная природно-очаговая бактериальная инфекция, со множественными механизмами передачи, характеризующаяся лихорадочно-интоксикационного синдромом, воспалительными изменениями в входных воротах инфекции и регионарным лимфаденитом.
Первые сведения о болезни дошли до цивилизованного мира ещё в начале XX века, когда американские учёные McCoy и Chapin обнаружили в Калифорнии вблизи озера Туляре у сусликов признаки чумоподобного заболевания. МакКой и Чепин смогли выделить в 1911 году возбудителя туляремии и назвали его Bacterium tularense.
Что это такое?
Туляремия – это инфекционная природно-очаговая патология с острым течением, характеризующаяся преимущественно поражением органов лимфоретикулярной системы, кожи, слизистых оболочек зева и легочной паренхим с выраженным интоксикационным симптомокомплексом.
Первые упоминания о заболевании, клинически напоминающем бубонный вариант чумы, датируется 1910 г, которое после многочисленных научных исследований назвали «туляремия». Вакцинация в те времена еще не проводилась, а ввиду высокой естественной восприимчивости людей к возбудителю данной патологии, достигающей практически 100%, при каждом контакте здорового человека с источником инфекции, развивалась яркая клиническая симптоматика туляремии.
Возбудитель
Francisella tularensis – граммотрицательная палочка (т.е окрашивается в розовый цвет) и эта окраска говорит о наличии капсулы, следовательно о некоторой фагоцитарной защищённости при попадании в макроорганизм. Спор и жгутиков не имеет. Также есть и другие особенности строения возбудителя, создающие особенности симптомов:
- нейроминидаза способствует адгезии (креплению) к поражающим тканям;
- эндотоксин вызывает лихорадочно-интоксикационный синдром и аллергенные свойства клеточной стенки;
- способность размножаться в фагоцитах и подавлять их киллерный эффект;
- наличие рецепторов к Fc-фрагментам иммуноглобулина класса G (IgG), следовательно нарушается активность систем комплементов и макрофагов.
Два последних фактора приводят к аллергической перестройке иммунной системы
Возбудитель относительно устойчив во внешней среде (не смотря на отсутствие спорообразования), особенно при низкой температуре и высокой влажности: выживает при «-300°С», во льду – до 10 месяцев, в замороженном мясе до 3 месяцев, в воде – более месяца (а при 10°С – 9 месяцев), в выделениях от больных грызунов – более 4 месяцев, в почве – 2,5 месяца, в молоке – 8 суток, при температуре 20-30°С – до 3 недель.
Возбудитель чувствителен к следующим факторам:
- высокая температура – при 60°С гибнет в течении 10 минут;
- прямые УФИ – погибает за 30 минут;
- губительно действует ионизирующая радиация и дезинфицирующие средства (3% лизол, 50% спирт, формалин, хлорамин, хлорная известь, сулема) – иннактивация возбудителя наступает спустя 10 минут.
Восприимчивость людей к туляремии высокая и достигает 100%, то есть каждый контактивовавший с возбудителем заболеет, без половых и возрастных ограничений. Отмечается летне-осенняя сезонность. Природно-очаговая распространённость – природные очаги туляремии существуют на всех континентах северного полушария, в странах Западной и Восточной Европы, Азии и Северной Америки. На территории РФ заболевание регистрируется повсеместно, но преимущественно в Северном, Центральном и Западносибирском регионах России.
Как можно заразиться?
Как передаётся туляремия и насколько опасно это заболевание? Пути передачи туляремии, следующие:
- контактный — во время прикосновения к больному животному;
- алиментарный — при употреблении в пищу заражённых продуктов или воды;
- воздушно-пылевой — при вдыхании частичек во время работы с зерном;
- трансмиссивным путём заражают инфекцией кровососущие насекомые.

Что происходит организме?
В качестве основных источников туляремии выступают водяные крысы, мыши, зайцы и прочие грызуны. Больные люди опасности не представляют, то есть, если у вас диагностирована туляремия, симптомы заболевания должны волновать только вас. Членам вашей семьи, коллегам по работе и близким друзьям туляремия не угрожает. Подхватить туляремию можно в тех случаях, когда бактериям открывается доступ внутрь организма через царапины и другие повреждения кожи или слизистых оболочек. Еще один распространенный путь заражения – употребление воды, загрязненной грызунами.
Сразу после проникновения в тело человека, возбудитель туляремии начинает усиленно размножаться и, рано или поздно, бактерии разносятся по всем органам и системам. Оседают они преимущественно в лимфатических узлах, печени, селезенке и легких. Если начинает развиваться туляремия, симптомы обычно проявляются через 3-6 дней. У пациентов внезапно повышается температура, появляются боли в мышцах, тошнота, головная боль. Заметим, что температура нередко достигает критических отметок, поэтому при диагнозе туляремия лечение должно начинаться сразу после постановки правильного диагноза.
Симптомы туляремии у человека
Туляремия обладает довольно расплывчатым инкубационным периодом, длящимся от одного дня до одного месяца, но, как правило, симптоматика проявляется в течение первой недели. Изначально наблюдается резкое повышение температуры тела, вплоть до сорока градусов. На фоне повышенной температуры нарастают симптомы интоксикации организма в виде сильной головной и мышечной боли, общей слабости. Лихорадка может держаться как постоянно, так и протекать в виде двух, трех волн. Лихорадит больного обычно до трех недель, но в отдельных случаях это состояние может держаться до трех месяцев.
Во время первичного осмотра больного наблюдается покраснение лица, глазных склер, слизистых оболочек носоглотки и ротовой полости. Может проявляться небольшая отечность кожи и инъекция склер, при которой глаза становятся красными. Артериальное давление понижено, сердцебиение замедленно. Через несколько дней после начала лихорадки одновременно наблюдается увеличение печени и селезенки, а на коже возможно появление сыпи различного характера.
В зависимости от способа заражения различается и клиническая картина заболевания:
- При трансмиссивном заражении развивается язвенно-бубонная форма. В месте проникновения патогенных бактерий появляется язва с темным дном, припухшими краями, по форме похожая на кокарду. Заживление в процессе лечения происходит очень долго. На фоне этой картины наблюдается и регионарный лимфаденит.
- Когда инфекция проникает через кожу, развивается бубонная форма, которая представляет собой ни что иное, как регионарный лимфаденит. Поражаться могут любые лимфатические узлы: они увеличиваются вплоть до размера куриного яйца, при пальпации наблюдается болезненность, которая постепенно сходит на нет. На протяжении нескольких месяцев бубоны рассасываются или нагнаиваются, превращаясь в абсцесс, который в дальнейшем прорывается, образуя свищ.
- Если туляремийная палочка проникает через слизистую оболочку глаза, возникает глазобубонная форма в виде язвенно-гнойного конъюнктивита. Сначала появляются симптомы воспаления (отечность, покраснение, чувство песка в глазу, болевые ощущения), затем возникают эрозии и небольшие язвочки с гнойными выделениями. Поражений роговицы, как правило, не наблюдается. Лечение данного вида туляремии происходит очень нелегко и отнимает весьма много времени.
- Абдоминальная форма случается, когда возбудителем поражаются лимфатические сосуды брыжейки кишечника. Основными признаками являются тошнота, рвота, боли в области живота, расстройства кишечника в виде диареи. При длительном течении болезни наблюдается потеря массы тела. При пальпаторном исследовании брюшной полости болевые ощущения локализуются в пупочной области, прощупываются увеличенные печень и селезенка.
- Когда инфекция попадает в организм через слизистую оболочку носоглотки, возникает ангинозно-бубонная форма туляремии. В подобном случае человек заражается через инфицированные продукты питания и воду. Начальная симптоматика сильно напоминает ангину: появляется затруднение глотания (дисфагия), боль в глотке, миндалины отекают и краснеют, покрываются сероватым, трудно удаляемым налетом. В более поздних стадиях болезни ткани миндалин начинают отмирать, образуя язвы, после заживления которых остаются довольно грубые келоидные рубцы. Со стороны больной миндалины возникает лимфаденит шейных, подчелюстных и околоушных лимфатических узлов.
- В результате вдыхания зараженной пыли развивается легочная форма, которая протекает в пневмоническом либо в бронхитическом варианте. В бронхитическом варианте страдают бронхиальные, паратрахеальные средостенные лимфатические узлы. Симптоматика проявляется в виде умеренной боли за грудиной, сухого кашля, признаками интоксикации. Эта форма туляремии является наиболее легкой, при которой больной обычно выздоравливает примерно через две недели.
Самой тяжелой формой туляремии считается генерализованная форма. Ее течение очень напоминает сепсис, либо тифозные и паратифозные инфекции. Наблюдается ярко выраженная интоксикация, длительная, неправильно ремитирующая, лихорадка, сильные мышечные и головные боли, головокружение, спутанность сознания, галлюцинации, бред.
Осложнения
Преимущественно об их актуальности можно говорить в случае развития генерализованной формы.
Чаще всего возникают туляремийные пневмонии вторичного типа, нередко образуется шок инфекционно-токсического характера. Редкие случаи отмечаются возникновением менингитов, миокардитов, менингоэнцефалитов, полиартритов и прочих патологий.
Диагностика
От своевременно собранного анамнеза зависит правильно поставленный диагноз. Помогут любые сведения о человеке: контакты за последнее время, укусы насекомых, была ли охота или рыбалка. Каждая мелочь в жизни больного человека за последние несколько суток имеет значение.
Следующий этап диагностики туляремии — бактериологический метод. Пунктируют бубон, берут содержимое язвы или кровь из поражённой области глаза и заражают лабораторных животных. Больные мыши погибают от туляремии через 3–4 дня после введения микроорганизма. Затем в лаборатории берут мазки внутренних органов погибших животных и рассматривают их под микроскопом.
Более гуманными методами постановки диагноза считаются серологические методы РА и РПГА.
Одним из ранних методов диагностики туляремии является кожно-аллергическая проба с тулярином или туляремийным антигеном. Вещество вводят внутрикожно в дозе 0,1 мл. Реакция возникает на 3–5 дни болезни. Через 48 часов оценивают результат. Положительная проба будет у заражённых людей, переболевших туляремией или привитых от этого заболевания. Положительной проба считается в случае появления папулы (покрасневший выпуклый участок кожи) размером 5 мм. Этот метод напоминает способ диагностики туберкулёза.

Лечение туляремии
Больных с туляремией или подозрением на неё следует госпитализировать. Этиотропное лечение туляремиии проводится аминогликозидами или тетрациклинами. Стрептомицин назначают обычно по 0,5 г дважды в сутки внутримышечно, а при легочной или генерализованной формах по 1,0 г 2 раза в сутки. Гентамицин применяют парентерально из расчета 3-5 мг/кг/сут в 1-2 введения.
При рано начатом лечении, легком или среднетяжелом течении любого варианта бубонных форм специфическая терапия проводится антибиотиками тетрациклинового ряда. Наиболее эффективен доксициклин в суточной дозе 0,2 г, чуть менее — тетрациклин (по 0,5 г 4 раза в сутки). Согласно рекомендации некоторых авторов, возможно применение и рифампицина по 0,3 г 3 раза в сутки, однако ВОЗ не рекомендует использовать противотуберкулезные препараты для лечения других заболеваний.
Продолжительность курса антибактериальной терапии составляет 10-14 дней. В случае рецидива назначается антибиотик, не применявшийся во время первой волны болезни. При нагноении бубона, появлении флуктуации необходимо хирургическое вмешательство — вскрытие лимфоузла и тщательное опорожнение его от гноя. Вскрывать везикулу, пустулу на месте укуса насекомого не следует! Патогенетическая — дезинтоксикационная терапия проводится по показаниям.
Выписка реконвалесцентов определяется состоянием пациента с учётом регресса размеров и воспалительных изменений со стороны соответствующих лимфатических узлов.
Профилактика
Профилактика инфекции заключается в следующем:
- Использование защитных костюмов при походе на рыбалку, охоту. Они обезопасят от укусов клещей, грызунов и мелких насекомых. Одежда должна надеваться таким образом, чтобы максимально ограничить доступ к телу: длинные рукава, кофта под горло, штаны, заправленные в ботинки.
- Приобретение репеллентов – средств, защищающих от укусов клещей и слепней.
- В походы надо брать питьевую воду и ни в коем случае не пользоваться неизвестными источниками, ведь они могут быть заражены.
- Тщательный осмотр тела после каждого посещения лесных массивов на предмет обнаружения клещей. При его наличии необходимо незамедлительно обратится за медицинской помощью и не пытаться удалить клеща самостоятельно.
- Риск заражения туляремией повышается в районах, где распространены популяции диких животных и охота на них – основной вид деятельности. В таких местах необходима вакцинация против этого заболевания.
Туляремийная вакцина запускает выработку особых антител, тем самым иммунная система человека в случае попадания бактерии-возбудителя заболевания в организм способна уничтожить вредоносную клетку и остановить дальнейшее развитие болезни.
Вакцинный препарат представляет собой высушенные живые бактерии francisella tularensis. Применяют его двумя способами: наносят на участок кожи или вводят под кожу. Через какое-то время после проведения вакцинации на месте введения образуется припухлость и покраснение. Это нормальная реакция, свидетельствующая о процессе формирования иммунитета к туляремии. Если подобная реакция не наблюдается, но существует необходимость в повторном привитии через 30 дней.
В норме через месяц после введения вакцины человек становится обладателем хорошего иммунитета против бактерии туляремии. Эффект сохраняется в течение 5 лет, после чего снова проводят привитие.