Синдром дыхательных расстройств — причины, симптомы, диагностика и лечение

Синдром дыхательных расстройств — патологическое состояние новорожденных, возникающее в первые часы и сутки после рождения вследствие морфофункциональной незрелости легочной ткани и дефицита сурфактанта. Синдром дыхательных расстройств характеризуется дыхательной недостаточностью различной степени выраженности (тахипноэ, цианозом, втяжением уступчивых мест грудной клетки, участием вспомогательной мускулатуры в акте дыхания), признаками угнетения ЦНС и нарушения кровообращения. Синдром дыхательных расстройств диагностируется на основании клинических и рентгенологических данных, оценке показателей зрелости сурфактанта. Лечение синдрома дыхательных расстройств включает оксигенотерапию, инфузионную терапию, антибиотикотерапию, эндотрахеальную инстилляцию сурфактанта.
Общие сведения
Синдром дыхательных расстройств (СДР) – патология раннего неонатального периода, обусловленная структурно-функциональной незрелостью легких и связанным с ней нарушением образования сурфактанта. В зарубежной неонатологии и педиатрии термин «синдром дыхательных расстройств» тождественен понятиям «респираторный дистресс-синдром», «болезнь гиалиновых мембран», «пневмопатии». Синдром дыхательных расстройств развивается примерно у 20% недоношенных (у детей, рожденных ранее 27 недель гестации, – в 82-88% случаев) и 1-2% доношенных новорожденных. Среди причин перинатальной смертности на долю синдрома дыхательных расстройств приходится, по различным данным, от 35 до 75%, что указывает на актуальность и во многом еще нерешенность проблемы выхаживания детей с СДР.

Синдром дыхательных расстройств
Причины синдрома дыхательных расстройств
Как уже указывалось, патогенез синдрома дыхательных расстройств у новорожденных связан с незрелостью легочной ткани и обусловленной этим недостаточностью антиателектатического фактора — сурфактанта, его неполноценностью, ингибированием или повышенным разрушением.
Сурфактант представляет собой поверхностно-активный липопротеиновый слой, покрывающий альвеолярные клетки и уменьшающий поверхностное натяжение легких, т. е. предупреждающий спадение стенок альвеол. Сурфактант начинает синтезироваться альвеолоцитами с 25-26 недели внутриутробного развития плода, однако его наиболее активное образование происходит с 32-34 недели гестации. Под действием многих факторов, в числе которых гормональная регуляция глюкокортикоидами (кортизолом), катехоламинами (адреналином и норадреналином), эстрогенами, гормонами щитовидной железы, созревание системы сурфактанта завершается к 35-36-й неделе гестации.
Поэтому, чем ниже гестационный возраст новорожденного, тем меньше у него количество сурфактанта в легких. В свою очередь, это приводит к спадению стенок альвеол на выдохе, ателектазу, резкому снижению площади газообмена в легких, развитию гипоксемии, гиперкапнии и респираторного ацидоза. Нарушение альвеолокапиллярной проницаемости приводит к пропотеванию плазмы из капилляров и последующему выпадению гиалиноподобных веществ на поверхность бронхиол и альвеол, что еще в большей степени снижает синтез сурфактанта и способствует развитию ателектазов легких (болезнь гиалиновых мембран). Ацидоз и легочная гипертензия поддерживают сохранение фетальных коммуникаций (открытого овального окна и артериального протока) – это также усугубляет гипоксию, приводит к развитию ДВС-синдрома, отечно-геморрагического синдрома, дальнейшему нарушению образованию сурфактанта.
Риск развития синдрома дыхательных расстройств повышается при недоношенности, морфо-функциональной незрелости по отношению к гестационному возрасту, внутриутробных инфекциях, гипоксии плода и асфиксии новорожденного, ВПС, пороках развития легких, внутричерепных родовых травмах, многоплодии, аспирации мекония и околоплодных вод, врожденном гипотиреозе и др. Материнскими факторами риска развития синдрома дыхательных расстройств у новорожденного могут служить сахарный диабет, анемия, родовое кровотечение, родоразрешение с помощью кесарева сечения.
Классификация синдрома дыхательных расстройств
На основании этиологического принципа различают синдром дыхательных расстройств гипоксического, инфекционного, инфекционно-гипоксического, эндотоксического, генетического (при генетически обусловленной патологии сурфактанта) генеза.
На основании развивающихся патологических сдвигов выделяют 3 степени тяжести синдрома дыхательных расстройств.
I (легкая степень) – возникает у относительно зрелых детей, имеющих при рождении состояние средней тяжести. Симптоматика развивается только при функциональных нагрузках: кормлении, пеленании, проведении манипуляций. ЧД менее 72 в мин.; газовый состав крови не изменен. Состояние новорожденного нормализуется в течение 3-4 дней.
II (средне-тяжелая степень) – ребенок рождается в тяжелом состоянии, которое нередко требует проведения реанимационных мероприятий. Признаки синдрома дыхательных расстройств развиваются в течение 1-2 часов после рождения и сохраняются до 10 суток. Необходимость в дотации кислорода обычно отпадает на 7-8 сутки жизни. На фоне синдрома дыхательных расстройств у каждого второго ребенка возникает пневмония.
III (тяжелая степень) – обычно возникает у незрелых и глубоко недоношенных детей. Признаки синдрома дыхательных расстройств (гипоксия, апноэ, арефлексия, цианоз, резкое угнетение ЦНС, нарушение терморегуляции) возникают с момента рождения. Со стороны сердечно-сосудистой системы отмечается тахикардия или брадикардия, артериальная гипотония, признаки гипоксии миокарда на ЭКГ. Велика вероятность летального исхода.
Симптомы синдрома дыхательных расстройств
Клинические проявления синдрома дыхательных расстройств обычно развиваются на 1-2 сутки жизни новорожденного. Появляется и интенсивно нарастает одышка (ЧД до 60–80 в минуту) с участием в дыхательном акте вспомогательной мускулатуры, втяжением мечевидного отростка грудины и межреберий, раздуванием крыльев носа. Характерны экспираторные шумы («хрюкающий выдох»), обусловленные спазмом голосовой щели, приступы апноэ, синюшность кожных покровов (сначала периоральный и акроцианоз, затем – общий цианоз), пенистые выделения изо рта часто с примесью крови.
У новорожденных с синдромом дыхательных расстройств отмечаются признаки угнетения ЦНС, обусловленные гипоксией, нарастание отека мозга, склонность к внутрижелудочковым кровоизлияниям. ДВС-синдром может проявляться кровоточивостью из мест инъекций, легочным кровотечением и т. д. При тяжелой форме синдрома дыхательных расстройств стремительно развивается острая сердечная недостаточность с гепатомегалией, периферическими отеками.
Другими осложнениями синдрома дыхательных расстройств могут являться пневмонии, пневмоторакс, эмфизема легких, отек легких, ретинопатия недоношенных, некротический энтероколит, почечная недостаточность, сепсис и др. В исходе синдрома дыхательных расстройств у ребенка может отмечаться выздоровление, гиперреактивность бронхов, перинатальная энцефалопатия, нарушения иммунитета, ХНЗЛ (буллезная болезнь, пневмосклероз и др.).
Диагностика синдрома дыхательных расстройств
В клинической практике для оценки степени тяжести синдрома дыхательных расстройств используется шкала И. Сильвермана, где в баллах (от 0 до 2-х) оцениваются следующие критерии: экскурсия грудной клетки, втяжение межреберий на вдохе, западение грудины, раздувание ноздрей, опускание подбородка на вдохе, экспираторные шумы. Суммарная оценка ниже 5 баллов свидетельствует о легкой степени синдрома дыхательных расстройств; выше 5 – средней, 6—9 баллов — о тяжелой и от 10 баллов – о крайне тяжелой степени СДР.
В диагностике синдрома дыхательных расстройств решающее значение отводится рентгенографии легких. Рентгенологическая картина изменяется в различные патогенетические фазы. При рассеянных ателектазах выявляется мозаичная картина, обусловленная чередованием участков снижения пневматизации и вздутия легочной ткани. Для болезни гиалиновых мембран характерны «воздушная бронхограмма», ретикулярно-надозная сетка. В стадии отечно-геморрагического синдрома определяется нечеткость, размытость легочного рисунка, массивные ателектазы, определяющие картину «белого легкого».
Для оценки степени зрелости легочной ткани и системы сурфактанта при синдроме дыхательных расстройств применяется тест, определяющий отношение лецитина к сфингомиелину в околоплодных водах, трахеальном или желудочном аспирате; «пенный» тест с добавлением этанола в анализируемую биологическую жидкость и др. Возможно использование этих же тестов при проведении инвазивной пренатальной диагностики — амниоцентеза, осуществляемого после 32 недели гестации.
Состояние ребенка, обусловленное синдромом дыхательных расстройств, следует отличать от врожденной пневмонии, пороков дыхательной системы, атрезии хоан, ВПС, родовой травмы, врожденной диафрагмальной грыжи и др. В рамках дифференциальной диагностики выполняется нейросонография, рентгенография позвоночника, люмбальная пункция, ЭКГ, ЭхоКГ и пр.
Лечение синдрома дыхательных расстройств
Ведение ребенка с синдромом дыхательных расстройств осуществляется неонатологом, детским анестезиологом-реаниматологом с привлечением в случае необходимости детского невролога, детского пульмонолога, детского кардиолога и др.
Ребенок с синдромом дыхательных расстройств нуждается в непрерывном контроле ЧС, ЧД, газового состав крови, КОС; мониторинге показателей общего и биохимического анализа крови, коагулограммы, ЭКГ. Для поддержания оптимальной температуры тела ребенок помещается в кувез, где ему обеспечивается максимальный покой, ИВЛ или ингаляции увлажненного кислорода через носовой катетер, парентеральное питание. Ребенку периодически выполняется трахеальная аспирация, вибрационный и перкуторный массаж грудной клетки.
При синдроме дыхательных расстройств проводится инфузионная терапия раствором глюкозы, гидрокарбоната натрия; трансфузии альбумина и свежезамороженной плазмы; антибиотикотерапия, витаминотерапия, диуретическая терапия. Важным слагаемым профилактики и лечения синдрома дыхательных расстройств является эндотрахеальная инстилляция препаратов сурфактанта.
Прогноз и профилактика синдрома дыхательных расстройств
Последствия синдрома дыхательных расстройств определяются сроком родов, тяжестью дыхательной недостаточности, присоединившимися осложнениями, адекватностью проведения реанимационных и лечебных мероприятий.
В плане профилактики синдрома дыхательных расстройств наиболее важным представляется предупреждение преждевременных родов. В случае угрозы преждевременных родов необходимо проведение терапии, направленной на стимуляцию созревание легочной ткани у плода (дексаметазон, бетаметазон, тироксин, эуфиллин). Недоношенным детям необходимо проводить раннюю (в первые часы после рождения) заместительную терапию сурфактантом.
Синдром дыхательных расстройств у новорождённых
Лечение синдрома дыхательных расстройств у новорожденных
Лечение синдрома дыхательных расстройств у новорожденных направлено в первую очередь на устранение гипоксии и метаболических нарушений, а также на нормализацию сердечной деятельности и гемодинамических показателей. Мероприятия необходимо осуществлять под контролем частоты дыхания и его проводимости в нижние отделы лёгких, а также частоты сердечных сокращений, артериального давления, газового состава крови, гематокрита.
Температурный режим
Необходимо помнить, что охлаждение ребёнка приводит к значительному снижению синтеза сурфактанта, развитию геморрагического синдрома и лёгочных кровотечений. Именно поэтому ребёнка помещают в кувез с температурой 34-35 °С для поддержания температуры кожи на уровне 36,5 °С. Важно обеспечить максимальный покой, так как любое прикосновение к ребёнку в тяжёлом состоянии может спровоцировать апноэ, падение РаО2 или артериального давления. Необходимо следить за проходимостью дыхательных путей, поэтому периодически проводят санацию трахеобронхиального дерева.
Дыхательная терапия
Дыхательную терапию начинают с ингаляции подогретого увлажнённого 40% кислорода через кислородную палатку, маску, носовые катетеры. Если после этого не происходит нормализации РаО2 (
При благоприятном эффекте СДППД в первую очередь стремятся снизить концентрацию О2 до нетоксичных цифр (40%). Затем также медленно (по 1-2 см вод.ст.) под контролем газового состава крови снижают давление в дыхательных путях до 2-3 см вод.ст. с последующим переводом на оксигенацию через носовой катетер или кислородную палатку.
Искусственная вентиляция лёгких (ИВЛ) показана, если на фоне СДППД в течение часа сохраняются:
- нарастание цианоза;
- одышка до 80 в минуту;
- брадипноэ менее 30 в минуту;
- оценка по шкале Сильвермана более 5 баллов;
- РаСО2 более 60 мм рт.ст.;
- РаО2 менее 50 мм рт.ст.;
- pH менее 7,2.
При переводе на ИВЛ рекомендуют следующие начальные параметры:
- максимальное давление в конце вдоха 20-25 см вод.ст.;
- соотношение вдоха к выдоху 1:1;
- частота дыхания 30-50 в минуту;
- концентрация кислорода 50-60%;
- давление в конце выдоха 4 см вод.ст.;
- газовый поток 2 л/(минхкг).
Через 20-30 мин после перевода на ИВЛ оценивают состояние ребёнка и показатели газового состава крови. Если РаО2 остаётся низким (менее 60 мм рт.ст.), необходимо изменить параметры вентиляции:
- соотношение вдоха к выдоху 1,5:1 или 2:1;
- давление в конце выдоха увеличить на 1-2 см вод.ст.;
- концентрацию кислорода повысить на 10%;
- поток газа в дыхательном контуре увеличить на 2 л/мин.
После нормализации состояния и показателей газового состава крови ребёнка готовят к экстубации и переводят на СДППД. При этом ежечасно аспирируют мокроту изо рта и носовых ходов, переворачивают ребёнка, используя дренажное положение, вибрационный и перкуссионный массаж грудной клетки.
Инфузионная терапия и питание
У новорождённых с СДР в острый период заболевания энтеральное кормление невозможно, поэтому необходимо частичное или полное парентеральное питание, особенно при экстремально низкой массе тела. Уже через 40-60 мин после рождения начинают инфузионную терапию 10% раствором глюкозы из расчёта 60 мл/кг с последующим увеличением объёма до 150 мл/кг к концу первой недели. Введение жидкости следует ограничивать при олигурии, так как повышенная водная нагрузка затрудняет заращение артериального протока. Баланса натрия и хлора [2-3 ммоль/кгхсут)], а также калия и кальция [2 ммоль/кгхсут)] обычно достигают их внутривенным введением с 10% раствором глюкозы со второго дня жизни.
Кормление грудным молоком или адаптированной смесью начинают при улучшении состояния и уменьшении одышки до 60 в минуту, отсутствии длительных апноэ, срыгиваний, после контрольной дачи внутрь дистиллированной воды. Если к 3-му дню начать энтеральное кормление невозможно, ребёнка переводят на парентеральное питание с включением аминокислот и жиров.
Коррекция гиповолемии и гипотонии
В острую фазу болезни необходимо поддерживать гематокрит на уровне 0,4-0,5. С этой целью используют 5 и 10% растворы альбумина, реже — трансфузии свежезамороженной плазмы и эритроцитарной массы. В последние годы широкое применение получил инфукол — 6% изотонический раствор, получаемый из картофельного крахмала синтетического коллоида гидроксиэтилкрахмала. Назначают 10-15 мл/кг для профилактики и лечения гиповолемии, шока, нарушений микроциркуляции. Гипотензию купируют введением допамина (вазопрессорное средство) 5-15 мкг/кгхмин), начиная с малых доз.
 [24], [25], [26], [27], [28], [29]
[24], [25], [26], [27], [28], [29]
Антибактериальная терапия
Вопрос о назначении антибиотиков при синдроме дыхательных расстройств у новорожденных решают индивидуально с учётом факторов риска развития пневмонии. Практически их не назначают лишь при лёгких формах. В качестве стартовых схем рекомендованы:
- цефалоспорины II поколения:
- цефуроксим 30 мг/кгхсут) в 2-3 введения 7-10 дней;
- цефалоспорины III поколения:
- цефотаксим 50 мг/кгхсут) до 7 дней жизни 2 раза в сутки, с 1-й до 4-й нед — 3 раза;
- цефтазидим 30 мг//кгхсут) в 2 приёма;
- цефтриаксон 20-50 мг/кгхсут) в 1-2 введения;
- аминогликозиды:
- амикацин 15 мг/кгхсут) в 2 приёма;
- нетилмицин 5 мг/кгхсут) в одно введение до 7 дней жизни и в 2 введения — с 1-й до 4-й нед;
- гентамицин 7 мг/кгхсут) однократно новорождённым до 7 дней жизни и в 2 приёма с 1-й до 4-й нед;
- ампициллин можно назначать по 100-200 мг/кгхсут).
Все вышеперечисленные атибактериальные препараты вводятся внутримышечно или внутривенно.
 [30], [31], [32], [33], [34], [35], [36], [37], [38], [39]
[30], [31], [32], [33], [34], [35], [36], [37], [38], [39]
Витаминотерапия
Целесообразность использования витамина Е для профилактики бронхолёгочной дисплазии не подтверждена, но его можно применять для предупреждения ретинопатии недоношенных по 10 мг/кг в течение 7-10 дней. Витамин А, вводимый парентерально по 2000 ЕД через день, показан всем детям до начала энтерального питания для снижения частоты развития некротизирующего энтероколита и бронхолёгочной дисплазии.
Мочегонные
Со 2-го дня жизни используют фуросемид 2-4 мг/кгхсут). Мочегонным действием за счёт улучшения почечного кровотока также обладает допамин в дозе 1,5-7 мкг/кгхмин).
 [40], [41], [42], [43], [44], [45], [46], [47], [48], [49], [50], [51], [52]
[40], [41], [42], [43], [44], [45], [46], [47], [48], [49], [50], [51], [52]
Глюкокортикоидная терапия
В настоящее время глюкокортикоидная терапия используется в случае развития у ребёнка острой надпочечниковой недостаточности, шока.
Заместительная терапия сурфактантом
Заместительную терапию сурфактантом используют для профилактики и лечения синдрома дыхательных расстройств у новорожденных. Существуют биологические и синтетические сурфактанты. С профилактической целью препарат вводят в первые 15 мин после рождения, с лечебной — в возрасте 24-48 ч при условии проведения ИВЛ. Вводимую дозу — 100 мг/кг (около 4 мл/кг) — вливают эндотрахеально через интубационную трубку в 4 приёма с интервалом около 1 мин и с изменением положения ребёнка при введении каждой следующей дозы. При необходимости вливания повторяют через 6-12 ч. Всего проводят не более 4 вливаний за 48 ч.
Диспансерное наблюдение
Ребёнок, перенёсший синдрома дыхательных расстройств, должен, помимо участкового педиатра, наблюдаться невропатологом, окулистом 1 раз в 3 мес.

Синдром дыхательных расстройств у новорожденных
04.08.2020 — Всемирная неделя грудного вскармливания 2020! Поддержим грудное вскармливание для более здоровой планеты!
Подробнее…20.07.2020 — Дорогие беременные, роженицы и родильницы! Специалисты Всемирной организации здравоохранения дали ответы на часто задаваемые вопросы о новой короновирусной инфекции и кормлении грудью. Мы понимаем, что эти ответы не истина в последней инстанции, но прислушаться с ним рекомендуем.
Подробнее…
14.07.2020 — Поздравляем нашего коллегу, замечательного врача Капарова Бориса Александровича с заслуженной наградой! Уверены, что к нашим поздравлениям с удовольствием присоединятся сотни маленьких пациентов и их родителей, в спасении жизни и здоровья которых активно принимает участие Борис Александрович.
Подробнее…08.07.2020 — День Петра и Февронии. 8 июля православные верующие отмечают день Петра и Февронии Муромских — покровителей домашнего очага, семьи и верности. Праздник этот достаточно молодой, он был учрежден всего 12 лет назад, но даже у него имеются свои обычаи, традиции и своя красивая история о большой и чистой любви.
Подробнее…08.07.2020 — Акция «Подари мне жизнь!» Фонд социально-Культурных инициатив, президентом которого является Светлана Владимировна Медведева, ежегодно проводит информационно-просветительскую акцию «Подари мне жизнь!». Акция проходит в течение недели с 9 по 15 июля и по своей составляющей тесно связана с праздником «День семьи, любви и верности».
Подробнее…Респираторный дистресс-синдром новорожденных › Болезни › ДокторПитер.ру
Респираторный дистресс-синдром новорожденных (синдром дыхательных расстройств) – неинфекционные патологические процессы (первичные ателектазы, болезнь гиалиновых мембран, отечно-геморрагический синдром), формирующиеся в пренатальном и раннем неонатальном периодах развития ребенка и проявляющиеся нарушением дыхания. Частота развития респираторного дистресса зависят от степени недонашивания и составляет в среднем 60 % у детей, родившихся при сроке беременности менее 28 недель, 15-20 % — при сроке 32-36 недель и 5 % — при сроке 37 недель и более. При рациональном выхаживании таких детей летальность приближается к 10 %.
Признаки
Большинство детей рождаются в состоянии асфиксии и врожденной гипоксии, но расстройства дыхания могут появиться не сразу, а спустя несколько часов после рождения. Типичными являются резко выраженные признаки дыхательной недостаточности: одышка с частотой дыханий 60 и более в 1 мин (нередко с апериодическим дыханием), цианоз (периоральный, акроцианоз, генерализованный), бледность кожных покровов, участие в акте дыхания вспомогательной мускулатуры (напряжение крыльев носа, втяжение уступчивых мест грудной клетки – межреберных промежутков, мечевидного отростка грудины, втягивание надключичных ямок), ригидность грудной клетки, иногда пена у рта, затрудненный «ворчащий» вдох (спазм голосовой щели), раздувание щек. Отмечается снижение двигательной активности, гипорефлексия, мышечная гипотония. Для раннего выявления и оценки тяжести дыхательных расстройств у новорожденных используют шкалу Сильвермана. Оценка производится в динамике каждые 6 ч на протяжении 2-3 дней.
По мере прогрессирования болезни дыхательные расстройства и симптомы угнетения нервной системы нарастают, усиливается цианоз, появляются апноэ, «хрюкающий» выдох и парадоксальное дыхание (при выдохе передненижние отделы грудной клетки втягиваются, а живот выпячивается), рассеянная крепитация. Часто появляются местные и генерализованные отеки; пенистые, иногда кровянистые выделения изо рта. Поражается сердечно-сосудистая система, наблюдаются тахикардия, глухие тоны сердца, сохраняются плодовые коммуникации с праволевым шунтом, нарастают признаки легочной гипертензии, развивается кардио- и гепатомегалия.
Описание
Развивается в основном у недоношенных детей от матерей с отягощенным акушерским анамнезом (сердечно-сосудистые заболевания, сахарный диабет, нефропатии, патология плаценты, маточные кровотечения). Имеет значение внутриутробная гипоксия, асфиксия и гиперкапния в родах при наличии незрелости ткани легкого. Под действием гипоксии и гиперкапнии наступает нарушение легочного кровообращения, происходит пропитывание межальвеолярных перегородок серозной жидкостью с выходом в просвет альвеол составных частей плазмы, в частности фибрина. Образование гиалиновых мембран возможно и в результате снижения фибринолитической активности крови. Отмечается также отсутствие или резкое снижение активности антиателектатического фактора (сурфактанта), что способствует возникновению ателектазов. Определенное значение имеет дефицит плазминогена, альфа2-макроглобулина и развитие локального или диссеминированного внутрисосудистого свертывания крови. Отмечаются недоразвитие эластической ткани легкого, незрелость альвеол, аспирация околоплодной жидкости и слизи, особенно у глубоконедоношенных детей.
Диагностика
Диагноз респираторного дистресса основывается на данных клинической картины. Его можно предсказать на основании изучения содержания лецитина или тромбопластической активности околоплодных вод.
Если отношение уровней сфингомиапин — лецитин в околоплодных водах более 2,0, то вероятность развития респираторного дистресса 2 %, если менее 2,0- 50 %, если менее 1,0-100 %. Может быть использован также простой тест на зрелость легких – «пенистый тест» Клементса с содержимым желудка, полученным при зондировании.
Дифференциальный диагноз проводят с пневмониями, пороками развития легких и сердца, внутричерепной родовой травмой, диафрагмальной грыжей.
Лечение
Прежде всего, это профилактика охлаждения (последнее снижает или прекращает синтез сурфактанта). Ребенка сразу после рождения заворачивают и помещают под лучистый источник тепла, а далее в кувез. Проводят мероприятия по оживлению и восстановлению дыхания. Хорошие результаты дает противоацидотическая терапия. Основным показанием к коррекции гидрокарбонатом натрия считается общее тяжелое состояние ребенка (менее 6 баллов по Апгар) и развитие декомпенсированного ацидоза (рН<7,3). Раствор гидрокарбоната натрия вводят повторно в последующие 2-3 дня до нормализации показателей кислотно-основного состояния (рН 7,35-7,4). Широко применяют введение витаминов, сердечных средств, эуфиллина и др.
Инфузионная терапия должна проводиться медленно в небольшом объеме со скоростью 3-5 капель в 1 мин. Состав вводимой жидкости определяется поставленной целью: доставка организму калорий, снижение процессов катаболизма и степени ацидоза, улучшение водно-солевого обмена, предупреждение гипо- или гиперкалиемии и гипераминоацидемии. При шоке и кровопотере показаны гемотрансфузии. Необходима постоянная ингаляция 30 % кислородно-воздушной смеси.
Эффективно применение кислородно-гелиевых смесей. Большое значение имеет уход: покой, содержание в кувезе. Время начала кормления определяют индивидуально с учетом функционального состояния ребенка и степени недоношенности. При тяжелом течении, особенно при нарушении координации глотания, сосания и дыхания, назначают кормление через зонд. По мере выздоровления детей переводят на кормление сцеженным женским молоком, а затем прикладывают к груди матери.
Прогноз при развитии отечно-геморрагического синдрома и гиалиновых мембранах тяжелый, в остальных случаях благоприятный.
© Большая медицинская энциклопедия
Респираторный дистресс-синдром у детей | Компетентно о здоровье на iLive
Что вызывает респираторный дистресс-синдром у детей?
Пусковыми механизмами РДС являются грубые нарушения микроциркуляции, гипоксия и некроз тканей, активация медиаторов воспаления. Респираторный дистресс-синдром у детей может развиться при множественной травме, тяжелой кровопотере, сепсисе, гиповолемии (сопровождающихся явлениями шока), Инфекционных заболеваниях, отравлениях и т. д. Кроме того, причиной респираторного дистресс-синдрома у детей могут быть синдром массивных гемотрансфузий, неквалифицированное проведение ИВЛ. Он развивается после перенесенной клинической смерти и реанимационных мероприятий как составная часть постреанимационной болезни в сочетании с поражением других органов и систем (СПОН).
Считается, что форменные элементы крови в результате гипоплазмии, ацидоза и изменения нормального поверхностного заряда начинают деформироваться и слипаться друг с другом, образуя агрегаты, — сладж-феномен (англ. sludge — тина, отстой), что вызывает эмболию мелких легочных сосудов. Слипание форменных элементов крови между собой и с эндотелием сосудов запускает процесс ДВС крови. Одновременно начинается выраженная реакция организма на гипоксические и некротические изменения в тканях, на проникновение в кровь бактерий и эндотоксинов (липополисахаридов), что в последнее время трактуется как синдром генерализованной воспалительной реакции (Sistemic inflammatory responce syndrome — SIRS).
Респираторный дистресс-синдром у детей, как правило, начинает развиваться в конце 1-х-начале 2-х суток после выведения больного из состояния шока. Происходит увеличение кровенаполнения в легких, возникает гипертензия в системе легочных сосудов. Повышенное гидростатическое давление на фоне увеличенной проницаемости сосудов способствует выпотеванию жидкой части крови в интерстициальную, межуточную ткань, а затем и в альвеолы. В результате уменьшается растяжимость легких, снижается продукция сурфактанта, нарушаются реологические свойства бронхиального секрета и метаболические свойства легких в целом. Возрастает шунтирование крови, нарушаются вентиляционно-перфузионные отношения, прогрессирует микроателектазирование легочной ткани. В далеко зашедших стадиях «шокового» легкого в альвеолы проникает гиалин и формируются гиалиновые мембраны, резко нарушающие диффузию газов через альвеолокапиллярную мембрану.
Респираторный дистресс-синдром у новорожденного > Клинические протоколы МЗ РК
• Кофеин должен входить в схему лечения апноэ у новорожденных и для облегчения экстубации (А), а также кофеин может использоваться для детей с массой тела при рождении менее 1250 г, находящихся на СРАР или NIPPV и имеющих вероятность возникновения потребности в инвазивной вентиляции (В). Кофеин цитрат вводится в дозе насыщения 20 мг/кг, далее 5-10 мг/кг/сутки – поддерживающая доза.
5. Профилактика инфекций
• Всем новорожденным с РДС следует начинать лечение антибиотиками до полного исключения возможной реализации тяжелой бактериальной инфекции (сепсис, пневмония). Обычная схема включает комбинацию пенициллин/ампициллин с аминогликозидом. В каждом неонатальном отделении должны разрабатываться собственные протоколы по использованию антибиотиков, основанных на анализе спектра возбудителей, вызывающих ранний сепсис (D).
• Лечение антибиотиками следует прекратить как можно быстрее, как только будет исключена реализация ТБИ (С).
• В отделениях с высокой частотой инвазивных грибковых инфекций рекомендуется проводить профилактическое лечение флуконазолом у детей с массой тела при рождении менее 1000 г или с гестационным возрастом ≤ 27 недель, начиная с 1-го дня жизни в дозе 3мг/кг два раза в неделю в течение 6 недель (А).6. Поддерживающий уход
У новорожденных с РДС наилучший исход обеспечивается оптимальным поддержанием нормальной температуры тела на уровне 36,5-37,5ºС, лечением открытого артериального протока (ОАП), поддержкой адекватного артериального давления и тканевой перфузии.
А. Инфузионная терапия и питание
• Большинству недоношенных новорожденных должно быть начато
внутривенное введение жидкостей по 70-80 мл/кг в день, с поддержанием повышенной влажности в инкубаторе (D).
• У недоношенных объем инфузии и электролитов должен рассчитываться индивидуально, допуская 2,4-4% потери массы тела в день (15% в общем) в первые 5 дней (D).
• Прием натрия должен быть ограничен в первые несколько дней постнатальной жизни и начат после начала диуреза с внимательным мониторингом баланса жидкости и уровня электролитов (В).
• Парентеральное питание следует начинать с 1-го дня во избежание замедления роста и предусмотреть раннее введение белков, начиная с 3,5 г/кг/день и липидов 3,0 г/кг/день для поддержания должного количества калорий. Такой подход улучшает выживаемость недоношенных с РДС (А)
• Минимальное энтеральное питание также следует начинать с первого дня (В).Б. Поддержание тканевой перфузии
• Концентрации гемоглобина должны поддерживаться в пределах нормального диапазона значений. Предполагаемое пороговое значение концентрации гемоглобина у новорожденных, находящихся на вспомогательной вентиляции, составляет 120 г/л в 1-ю неделю, 110 г/л во 2-ю неделю и 90 г/л после 2 недели постнатальной жизни.
• Лечение артериальной гипотензии рекомендуется проводить, если она сопровождается доказательствами низкой перфузии тканей (С).
• Восполнение ОЦК при гипотензии рекомендуется проводить 0,9% раствором хлорида натрия по 10-20 мл/кг, если была исключена дисфункция миокарда (D).
• Если восстановлением ОЦК не удается удовлетворительно повысить давление крови, необходимо ввести допамин (2-20 мкг/кг/мин) (В).
• Если сохраняется низкий системный кровоток, или есть необходимость лечения дисфункции миокарда, необходимо использовать добутамин (5-20 мкг/кг/мин) в качестве препарата первой линии и эпинефрин (адреналин) в качестве препарата второй линии (0,01-1,0 мг/кг/мин).
• В случаях рефрактерной гипотензии, когда традиционная терапия не дает эффекта, следует использовать гидрокортизон (1 мг/кг каждые 8 часов).
• Эхокардиографическое исследование может помочь в принятии решения относительно времени начала лечения гипотензии и выбора лечения (В).
В. Лечение открытого артериального протока
• Если принимается решение о медикаментозном лечении ОАП, то использование индометацина и ибупрофена оказывает одинаковый эффект (В), однако ибупрофен ассоциируется с более низкой степенью побочных эффектов со стороны почек.
• Фармакологическое или хирургическое лечение ОАП должно основываться на индивидуальной оценке клинических признаков и эхографических показаний (D).
• Профилактическая перевязка ОАП в течение 24 часов после рождения повышает риск развития бронхолегочной дисплазии (А).Г. Другие аспекты лечения
• Ингаляционная терапия оксидом азота не обладает преимуществами при лечении недоношенных детей с РДС (А).
• Терапия сурфактантом может применяться для улучшения оксигенации после легочного кровотечения, однако долгосрочные благоприятные эффекты отсутствуют (С).
• Заместительная терапия сурфактантом при прогрессирующей БЛД приводит только к кратковременным благоприятным эффектам и не может быть рекомендована (С).Д. Профилактика РДС
Рекомендации
• Беременные женщины с высоким риском преждевременных родов должны госпитализироваться в перинатальные центры (С).
• Преждевременные роды, в случае дородового разрыва плодного пузыря, могут быть отсрочены назначением антибиотиков (А) и токолитиков (А), что обеспечит выигрыш во времени для транспортировки беременной в перинатальный центр с плодом in utero и проведение стероидной терапии для профилактики РДС.
• Рекомендуется проводить однократный курс антенатальных кортикостероидов всем женщин с риском преждевременных родов с гестационным сроком от 23 недель до 34 полных недель беременности (A).Могут использоваться 2 схемы пренатальной профилактики РДС:
— бетаметазон –12 мг внутримышечно, через 24 часа, всего 2 дозы на курс или
— дексаметазон – 6 мг внутримышечно, через 12 часов, всего 4 дозы на курс.
• Повторный курс антенатальных стероидов может быть уместным, если первый курс был проведен более 2-3 недель назад, а гестационный возраст ребенка составляет менее 33 недель и при этом возникает другое акушерское показание (A).
• Прием антенатальных стероидов должен также рассматриваться для женщин, у которых будет проводиться плановое кесарево сечение, до начала схваток в связи с наступлением срока родов (B).Индикаторы эффективности лечения:
• Повышение выживаемости недоношенных с экстремально низкой и очень низкой массой тела при рождении.
• Снижение частоты осложнений, обусловливающих инвалидизацию детей: РН, ВЖК, БЛД.
Синдром дыхательных нарушений у детей
Общие сведения
Синдром дыхательных расстройств (СДР) – патология раннего неонатального периода, обусловленная структурно-функциональной незрелостью легких и связанным с ней нарушением образования сурфактанта. В зарубежной неонатологии и педиатрии термин «синдром дыхательных расстройств» тождественен понятиям «респираторный дистресс-синдром», «болезнь гиалиновых мембран», «пневмопатии». Синдром дыхательных расстройств развивается примерно у 20% недоношенных (у детей, рожденных ранее 27 недель гестации, – в 82-88% случаев) и 1-2% доношенных новорожденных. Среди причин перинатальной смертности на долю синдрома дыхательных расстройств приходится, по различным данным, от 35 до 75%, что указывает на актуальность и во многом еще нерешенность проблемы выхаживания детей с СДР.
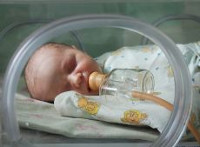
Синдром дыхательных расстройств
Причины синдрома дыхательных расстройств
Как уже указывалось, патогенез синдрома дыхательных расстройств у новорожденных связан с незрелостью легочной ткани и обусловленной этим недостаточностью антиателектатического фактора — сурфактанта, его неполноценностью, ингибированием или повышенным разрушением.
Сурфактант представляет собой поверхностно-активный липопротеиновый слой, покрывающий альвеолярные клетки и уменьшающий поверхностное натяжение легких, т. е. предупреждающий спадение стенок альвеол. Сурфактант начинает синтезироваться альвеолоцитами с 25-26 недели внутриутробного развития плода, однако его наиболее активное образование происходит с 32-34 недели гестации. Под действием многих факторов, в числе которых гормональная регуляция глюкокортикоидами (кортизолом), катехоламинами (адреналином и норадреналином), эстрогенами, гормонами щитовидной железы, созревание системы сурфактанта завершается к 35-36-й неделе гестации.
Поэтому, чем ниже гестационный возраст новорожденного, тем меньше у него количество сурфактанта в легких. В свою очередь, это приводит к спадению стенок альвеол на выдохе, ателектазу, резкому снижению площади газообмена в легких, развитию гипоксемии, гиперкапнии и респираторного ацидоза. Нарушение альвеолокапиллярной проницаемости приводит к пропотеванию плазмы из капилляров и последующему выпадению гиалиноподобных веществ на поверхность бронхиол и альвеол, что еще в большей степени снижает синтез сурфактанта и способствует развитию ателектазов легких (болезнь гиалиновых мембран). Ацидоз и легочная гипертензия поддерживают сохранение фетальных коммуникаций (открытого овального окна и артериального протока) – это также усугубляет гипоксию, приводит к развитию ДВС-синдрома, отечно-геморрагического синдрома, дальнейшему нарушению образованию сурфактанта.
Риск развития синдрома дыхательных расстройств повышается при недоношенности, морфо-функциональной незрелости по отношению к гестационному возрасту, внутриутробных инфекциях, гипоксии плода и асфиксии новорожденного, ВПС, пороках развития легких, внутричерепных родовых травмах, многоплодии, аспирации мекония и околоплодных вод, врожденном гипотиреозе и др. Материнскими факторами риска развития синдрома дыхательных расстройств у новорожденного могут служить сахарный диабет, анемия, родовое кровотечение, родоразрешение с помощью кесарева сечения.
Классификация синдрома дыхательных расстройств
На основании этиологического принципа различают синдром дыхательных расстройств гипоксического, инфекционного, инфекционно-гипоксического, эндотоксического, генетического (при генетически обусловленной патологии сурфактанта) генеза.
На основании развивающихся патологических сдвигов выделяют 3 степени тяжести синдрома дыхательных расстройств.
I (легкая степень) – возникает у относительно зрелых детей, имеющих при рождении состояние средней тяжести. Симптоматика развивается только при функциональных нагрузках: кормлении, пеленании, проведении манипуляций. ЧД менее 72 в мин.; газовый состав крови не изменен. Состояние новорожденного нормализуется в течение 3-4 дней.
II (средне-тяжелая степень) – ребенок рождается в тяжелом состоянии, которое нередко требует проведения реанимационных мероприятий. Признаки синдрома дыхательных расстройств развиваются в течение 1-2 часов после рождения и сохраняются до 10 суток. Необходимость в дотации кислорода обычно отпадает на 7-8 сутки жизни. На фоне синдрома дыхательных расстройств у каждого второго ребенка возникает пневмония.
III (тяжелая степень) – обычно возникает у незрелых и глубоко недоношенных детей. Признаки синдрома дыхательных расстройств (гипоксия, апноэ, арефлексия, цианоз, резкое угнетение ЦНС, нарушение терморегуляции) возникают с момента рождения. Со стороны сердечно-сосудистой системы отмечается тахикардия или брадикардия, артериальная гипотония, признаки гипоксии миокарда на ЭКГ. Велика вероятность летального исхода.
Симптомы синдрома дыхательных расстройств
Клинические проявления синдрома дыхательных расстройств обычно развиваются на 1-2 сутки жизни новорожденного. Появляется и интенсивно нарастает одышка (ЧД до 60–80 в минуту) с участием в дыхательном акте вспомогательной мускулатуры, втяжением мечевидного отростка грудины и межреберий, раздуванием крыльев носа. Характерны экспираторные шумы («хрюкающий выдох»), обусловленные спазмом голосовой щели, приступы апноэ, синюшность кожных покровов (сначала периоральный и акроцианоз, затем – общий цианоз), пенистые выделения изо рта часто с примесью крови.
У новорожденных с синдромом дыхательных расстройств отмечаются признаки угнетения ЦНС, обусловленные гипоксией, нарастание отека мозга, склонность к внутрижелудочковым кровоизлияниям. ДВС-синдром может проявляться кровоточивостью из мест инъекций, легочным кровотечением и т. д. При тяжелой форме синдрома дыхательных расстройств стремительно развивается острая сердечная недостаточность с гепатомегалией, периферическими отеками.
Другими осложнениями синдрома дыхательных расстройств могут являться пневмонии, пневмоторакс, эмфизема легких, отек легких, ретинопатия недоношенных, некротический энтероколит, почечная недостаточность, сепсис и др. В исходе синдрома дыхательных расстройств у ребенка может отмечаться выздоровление, гиперреактивность бронхов, перинатальная энцефалопатия, нарушения иммунитета, ХНЗЛ (буллезная болезнь, пневмосклероз и др.).
Диагностика синдрома дыхательных расстройств
В клинической практике для оценки степени тяжести синдрома дыхательных расстройств используется шкала И. Сильвермана, где в баллах (от 0 до 2-х) оцениваются следующие критерии: экскурсия грудной клетки, втяжение межреберий на вдохе, западение грудины, раздувание ноздрей, опускание подбородка на вдохе, экспираторные шумы. Суммарная оценка ниже 5 баллов свидетельствует о легкой степени синдрома дыхательных расстройств; выше 5 – средней, 6—9 баллов — о тяжелой и от 10 баллов – о крайне тяжелой степени СДР.
В диагностике синдрома дыхательных расстройств решающее значение отводится рентгенографии легких. Рентгенологическая картина изменяется в различные патогенетические фазы. При рассеянных ателектазах выявляется мозаичная картина, обусловленная чередованием участков снижения пневматизации и вздутия легочной ткани. Для болезни гиалиновых мембран характерны «воздушная бронхограмма», ретикулярно-надозная сетка. В стадии отечно-геморрагического синдрома определяется нечеткость, размытость легочного рисунка, массивные ателектазы, определяющие картину «белого легкого».
Для оценки степени зрелости легочной ткани и системы сурфактанта при синдроме дыхательных расстройств применяется тест, определяющий отношение лецитина к сфингомиелину в околоплодных водах, трахеальном или желудочном аспирате; «пенный» тест с добавлением этанола в анализируемую биологическую жидкость и др. Возможно использование этих же тестов при проведении инвазивной пренатальной диагностики — амниоцентеза, осуществляемого после 32 недели гестации.
Состояние ребенка, обусловленное синдромом дыхательных расстройств, следует отличать от врожденной пневмонии, пороков дыхательной системы, атрезии хоан, ВПС, родовой травмы, врожденной диафрагмальной грыжи и др. В рамках дифференциальной диагностики выполняется нейросонография, рентгенография позвоночника, люмбальная пункция, ЭКГ, ЭхоКГ и пр.
Лечение синдрома дыхательных расстройств
Ведение ребенка с синдромом дыхательных расстройств осуществляется неонатологом, детским анестезиологом-реаниматологом с привлечением в случае необходимости детского невролога, детского пульмонолога, детского кардиолога и др.
Ребенок с синдромом дыхательных расстройств нуждается в непрерывном контроле ЧС, ЧД, газового состав крови, КОС; мониторинге показателей общего и биохимического анализа крови, коагулограммы, ЭКГ. Для поддержания оптимальной температуры тела ребенок помещается в кувез, где ему обеспечивается максимальный покой, ИВЛ или ингаляции увлажненного кислорода через носовой катетер, парентеральное питание. Ребенку периодически выполняется трахеальная аспирация, вибрационный и перкуторный массаж грудной клетки.
При синдроме дыхательных расстройств проводится инфузионная терапия раствором глюкозы, гидрокарбоната натрия; трансфузии альбумина и свежезамороженной плазмы; антибиотикотерапия, витаминотерапия, диуретическая терапия. Важным слагаемым профилактики и лечения синдрома дыхательных расстройств является эндотрахеальная инстилляция препаратов сурфактанта.
Прогноз и профилактика синдрома дыхательных расстройств
Последствия синдрома дыхательных расстройств определяются сроком родов, тяжестью дыхательной недостаточности, присоединившимися осложнениями, адекватностью проведения реанимационных и лечебных мероприятий.
В плане профилактики синдрома дыхательных расстройств наиболее важным представляется предупреждение преждевременных родов. В случае угрозы преждевременных родов необходимо проведение терапии, направленной на стимуляцию созревание легочной ткани у плода (дексаметазон, бетаметазон, тироксин, эуфиллин). Недоношенным детям необходимо проводить раннюю (в первые часы после рождения) заместительную терапию сурфактантом.
В дальнейшем дети, перенесшие синдром дыхательных расстройств, кроме участкового педиатра, должны наблюдаться детским неврологом, детским пульмонологом, детским офтальмологом.

Дыхательная недостаточность у ребенка — это состояние, при котором возникает дисбаланс газового состава крови: дефицит кислорода на фоне избытка углекислоты. Поддержание нормального газообмена при развитии дыхательной недостаточности (ДН) обеспечивается за счет интенсивной работы аппарата дыхания, сердца, что быстро приводит к истощению компенсаторных сил организма. ДН может протекать в острой или хронической форме, проявляется одышкой, цианозом, тахикардией, неврологической дисфункцией. Диагностика основана на физикальном обследовании, изучении газов крови, спирометрии. Лечение комплексное, включает устранение этиологического фактора, восстановление газообмена.
Общие сведения
В широком понимании дыхание объединяет несколько процессов: внешнее дыхание, обмен газов на уровне альвеол, тканевое дыхание. Нарушение на любом из этапов приводит к развитию дыхательной недостаточности. ДН у ребенка ‒ очень актуальная проблема в педиатрии, занимает ведущее место в структуре летальности детей первых лет жизни. Это самая частая причина госпитализации в отделение детской реанимации и интенсивной терапии. Заболеваемость респираторным дистресс-синдромом, связанным с разными причинами, составляет 1,5-13 случаев на 100 000 человек в год. У недоношенных детей частота ДН при рождении достигает 20%-80%.

Дыхательная недостаточность у ребенка
Причины
Причин дыхательной недостаточности у ребенка большое множество. Не всегда они связаны именно с заболеваниями респиратоного тракта. Для удобства понимания этиологические факторы принято делить на две большие группы:
- Внелегочные. Включают патологии ЦНС, которые приводят к депрессии дыхательного центра (асфиксия, внутричерепное кровоизлияние), неврозы с респираторным компонентом, паралич дыхательной мускулатуры. Также среди причин ‒ травмы и повреждения грудной клетки, плевры, обструкция трахеи инородными телами. ДН характерна для пороков сердца, генерализованных аллергических реакций.
- Легочные. К таким поражениям принадлежат инфильтративно-воспалительные заболевания бронхо-легочного тракта (бронхит, пневмония), застойные явления (шоковое легкое). К данной категории относятся болезни, связанные с уменьшением альвеолярной вентиляции: аплазия и гипоплазия легкого, резекция доли или всего органа, сдавление извне. Для неонатального периода типична ДН при болезни гиалиновых мембран, мекониальной аспирации.
Патогенез
Независимо от причины развития дыхательной недостаточности у ребенка, в основе лежат 2 нарушения: уменьшение напряжения О2 в крови (РаО2) и повышение содержания углекислого газа (РаСО2). Вначале организм компенсирует кислородное голодание путем усиления работы внешнего дыхания, развития одышки. Дополнительный поток кислорода поступает за счет учащения дыхательных движений, усиления физической работы респираторной мускулатуры.
Со временем запасы энергии истощаются, поступление О2 и его транспорт эритроцитами снижается, развивается гипоксемия. Как следствие, кислород недополучают ткани организма — формируется гипоксия. По мере нарастания гипоксии состояние входит в стадию декомпенсации: угнетается функции нервной, дыхательной системы, сердца и сосудов. Наряду с гипоксемией избыток СО2 (гиперкапния) оказывает токсическое влияние на системы и органы, усугубляя симптомы дыхательной недостаточности.
Классификация
Существует несколько вариантов классификации ДН по разным критериям: скорости развития, этиопатогенетическим механизмам, длительности течения, газовому составу крови. Клинически имеет значение выделение острой и хронической форм, стадий течения. Представленная классификация дыхательной недостаточности часто применяется на практике, так как влияет на выбор тактики терапии:
1. По этиологии:
- Обструктивная. Появляется при нарушении прохождения струи воздуха по респираторному тракту из-за попадания инородных тел в бронхи, бронхообструкции, обтурации просвета слизью, меконием, прорастающей опухолью.
- Рестриктивная. Сопровождает заболевания, связанные с ограничением подвижность ребер, ткани легкого и плевры. Встречается при плеврите, пневмосклерозе, пневмо- и гидротораксе, тяжелой степени сколиоза.
- Смешанная. Сочетает в себе признаки обоих этиологических типов, с преобладанием одного из них. Как правило, формируется на фоне длительно текущих кардиальных нарушений.
2. По патогенезу:
- Гипоксемическая (паренхиматозная). Развивается из-за нарушения альвеолярно-капиллярной диффузии при тяжелых поражениях паренхимы легких: пневмония, кардиогенный шок. Характерно снижение pO2, которое плохо корректируется кислородотерапией.
- Гиперкапническая (вентиляционная). Формируется при нарушенной механике дыхания — депрессия центра дыхания в ЦНС, утомляемость дыхательных мышц, дефектах костно-мышечной системы грудного отдела. Относительное уменьшение pO2 происходит на фоне повышения рСО2.
Симптомы ДН у детей
Острая ДН
Клиническая картина дыхательной недостаточности объединяет симптомы основной патологии, изменения внешнего дыхания, системные проявления. Изменения общего состояния ребенка характеризуются потливостью, чувством тревоги, страха, отказом от груди у младенцев. Со стороны ЦНС может быть нарушение сознания, синдром угнетения либо гипервозбудимости. О вовлечении сердечно-сосудистой системы свидетельствует нарушение ритма в различных формах, падение или нестабильность АД.
Респираторные расстройства имеют несколько типичных симптомов: раздувание крыльев носа, изменение дыхательных движений (диспноэ), шумный, свистящий выдох или стон. Диспноэ представлено вариантами:
- учащение (тахипноэ),
- урежение (брадипноэ),
- остановка дыхания (апноэ).
Для компенсации характерно усиление работы дыхания, для декомпенсации — истощение, апноэ. Нарастание гипоксемии проявляется синюшностью кожных покровов и слизистых оболочек разной степени: акроцианоз — синеют кончики пальцев, периферический цианоз — дистальные отделы конечностей, центральный цианоз — слизистые, вся поверхность тела.
Степени ДН
По совокупности симптомов у ребенка выделяют несколько степеней дыхательной недостаточности.
- При первой степени одышка развивается после значительной физической нагрузки.
- Вторая степень характеризуется тахипное и появлением легкого цианоза после обычной нагрузки, сосания груди.
- Третья степень – это выраженная клиника ДН, разлитой цианоз, присоединение неврологической симптоматики.
- Четвертая степень – самая тяжелая: сознание нарушено вплоть до комы, кислородозависимость абсолютная, дыхание аритмичное, поверхностное.
Хроническая ДН
Особенностью хронической формы дыхательной недостаточности является то, что клиника развивается постепенно, обычно при обострении основной болезни, физическом перенапряжении. Организм ребенка с хронической дыхательной недостаточностью быстро запускает механизмы долговременной компенсации, поэтому тяжесть ДН редко прогрессирует до 3-й, 4-й стадии. У ребенка развиваются типичные признаки длительной гипоксии: пальцы в виде «барабанных палочек», темные круги под глазами, бочкообразная грудная клетка, гипертрофия межреберных мышц.
Осложнения
Дыхательная недостаточность ‒ состояние неотложное, угрожающее жизни ребенка. Неверное или позднее оказание первой помощи приводит к летальному исходу, необратимым изменениям ЦНС, лейкомаляции. Хроническая гипоксемия осложняется легочной гипертензией, недостаточностью кровообращения по правожелудочковому типу. При развитии тканевой гипоксии компенсаторно увеличивается содержание эритроцитов в периферической крови, что приводит к полицитемии, усиленному тромбообразованию и, как результат, — к инсультам, инфарктам внутренних органов.
Диагностика
На этапе первичной консультации, если позволяет состояние больного, врач собирает анамнез заболевания, жалобы родителей или ребенка. Выясняют связь дыхательной недостаточности с предполагаемой причиной, наличие хронических патологий, врожденных пороков. Алгоритм дальнейшего обследования включает:
- Физикальный осмотр. Оценку состояния проводит врач-педиатр или детский анестезиолог. Определяется уровень сознания, цвет кожи (цианотичность, бледность), участие брюшного пресса, надключичных и межреберных областей в акте дыхания, подсчет частоты дыхания. Аускультативно над легкими прослушивается ослабление шумов.
- Пульсоксиметрия. SpO2 (сатурация) на правой руке при дыхательной недостаточности падает ниже 95%. Уровень менее 90% считается критическим. ЧСС изменяется при третьей-четвертой степени ДН.
- Газовый состав крови. Для респираторных расстройств характерно PaO2 на уровне 80-60 и ниже, РаСО2 менее 35-38 или более 90 мм.рт.ст., рН крови при дыхании атмосферным воздухом падает до 7,2 и меньше.
- Рентгенография органов грудной полости. На снимке определяется усиление или обеднение легочного рисунка, при пневмонии — очаговые инфильтраты, при кардиальных пороках — изменение формы и положения сосудистого пучка, тени сердца.
- Спирометрия. Проводится детям старше 5 лет. В пользу обструктивной ДН говорит снижение ОФВ1/ФЖЕЛ, нормальная ФЖЕЛ, рестриктивной — уменьшение ФЖЕЛ. При смешанной форме отмечается снижение ЖЕЛ, ОФВ1/ФЖЕЛ, ОФВ1.
Лечение дыхательной недостаточности у детей
Неотложная помощь
Детям с тяжелой степенью дыхательной недостаточности, приведшей к нарушению витальных функций, проводятся реанимационные мероприятия. Комплексом базовой реанимации должен владеть врач любой специальности. Реанимация проводится по принципу АВС, где
- А (Airway) – восстановление проходимости респираторного тракта,
- В (Breathing) — подача воздуха методом искусственной вентиляции,
- С (Circulation) — непрямой массаж сердца.
Если есть данные о попадании в рото-, носоглотку инородного предмета, то для его эвакуации проводят прием Геймлиха.
Дыхательная поддержка
Для восстановления нормального РаО2 нужно обеспечить поступление кислорода в альвеолы. Для этого используют воздушно-кислородную смесь с различными концентрациями О2. Существует ряд методов, позволяющих доставить смесь в трахео-бронхиальное дерево:
- Оксигенотерапия. Увлажненный кислород подается свободным потоком через носовые канюли или кислородную палатку. Метод приемлем для детей в сознании, с незначительными отклонениями SpO2. Нужно выбрать минимальную концентрацию оксигена, которая позволяет удерживать стабильные цифры сатурации выше 95%.
- СДППД (спонтанное дыхание с постоянным положительным давлением). Применяется у пациентов с самостоятельным дыханием, в качестве вспомогательной вентиляции. Поток обогащенного воздуха подается под определенным давлением через назальную маску или канюли.
- ИВЛ. Искусственная вентиляция легких полностью замещает внешнее дыхание. ИВЛ показана в ситуациях, когда дыхание отсутствует или не способно поддерживать адекватный уровень оксигенации. Ребенку проводится интубация трахеи, согласно возрасту и состоянию подбирается режим и параметры вентиляции.
Медикаментозная терапия
Главный принцип лечения дыхательной недостаточности — устранение причины. В зависимости от течения основного заболевания используются группы препаратов:
- антибиотики из ряда полусинтетических пенициллинов, цефалоспоринов, аминогликозидов; назначаются при инфекционно-воспалительных патологиях;
- муколитики для разжижения и эвакуации мокроты;
- диуретики показаны при сердечной недостаточности;
- растворы для инфузии применяются для профилактики дегидратации, поддержания стабильного АД;
- растворы микроэлементов вводятся при электролитных расстройствах или с целью их предупреждения;
- глюкокортикостероиды в виде ингаляций или системного приема с противоотечной и противовоспалительной целью;
- бронходилятаторы местно или перорально при обструктивном синдроме.
Прогноз и профилактика
Прогноз при ДН зависит от этиологии, степени гипоксии и/или ишемии, возраста ребенка, своевременности оказанной помощи. Прогноз для тяжелой дыхательной недостаточности без проведения ИВЛ неблагоприятен, угрожаем по гибели пациента, со своевременной респираторной поддержкой — условно благоприятен, возможно развитие осложнений. Специфической профилактики респираторной недостаточности не существует. Для детей с хроническими заболеваниями дыхательного тракта, нервной системы важно получение адекватной терапии основной патологии.
Источник
Респираторный дистресс-синдром | NHLBI, NIH
Также известный как Болезнь гиалиновой мембраны, Неонатальный респираторный дистресс-синдром, Детский респираторный дистресс-синдром, Дефицит поверхностно-активного вещества
Респираторный дистресс-синдром (РДС) — распространенное нарушение дыхания, которым страдают новорожденные.РДС чаще всего встречается у недоношенных детей, поражая почти всех новорожденных, родившихся до 28 недель беременности. Реже РДС может поражать доношенных новорожденных.RDS чаще встречается у недоношенных новорожденных, потому что их легкие не могут вырабатывать достаточное количество сурфактанта. Поверхностно-активное вещество — это пенистое вещество, которое держит легкие полностью расширенными, так что новорожденные могут дышать воздухом после рождения.
Без достаточного количества сурфактанта легкие разрушаются, и новорожденному приходится много работать, чтобы дышать.Он или она может быть не в состоянии дышать достаточным количеством кислорода, чтобы поддерживать органы тела. У большинства детей, у которых развивается RDS, появляются признаки проблем с дыханием и недостатка кислорода при рождении или в течение первых нескольких часов после этого. Недостаток кислорода может привести к повреждению головного мозга и других органов ребенка, если не принять своевременное лечение.
RDS может со временем измениться, превратившись в бронхолегочную дисплазию или БЛД. Это еще одно нарушение дыхания, которое может поражать младенцев, особенно недоношенных.
RDS обычно развивается в первые 24 часа после рождения.Если у недоношенных новорожденных все еще есть проблемы с дыханием к тому времени, когда они достигают 36 недель беременности, им может быть поставлен диагноз ПРЛ. Некоторые из жизненно важных методов лечения, используемых при RDS, могут способствовать развитию ПРЛ. Некоторые новорожденные с РДС выздоравливают и никогда не болеют ПРЛ.
Благодаря лучшему лечению и достижениям медицины большинство новорожденных с РДС выживают. Однако после возвращения домой этим младенцам может потребоваться дополнительная медицинская помощь. У некоторых младенцев бывают осложнения от RDS или его лечения. Серьезные осложнения могут включать хронические проблемы с дыханием, такие как астма и ПРЛ; нарушение зрения; и проблемы с движением, обучением или поведением.
Изучите эту тему «Здоровье», чтобы узнать больше о респираторном дистресс-синдроме, нашей роли в исследованиях и клинических испытаниях, направленных на улучшение здоровья, и о том, где найти дополнительную информацию.
,Респираторный дистресс-синдром новорожденных — NHS
Респираторный дистресс-синдром новорожденного (NRDS) возникает, когда легкие ребенка не полностью развиты и не могут обеспечить достаточное количество кислорода, вызывая затруднения дыхания. Обычно поражаются недоношенные дети.
Он также известен как детский респираторный дистресс-синдром, болезнь гиалиновых мембран или болезнь легких, вызванная дефицитом сурфактанта.
Несмотря на похожее название, NRDS не имеет отношения к острому респираторному дистресс-синдрому (ARDS).
Почему это происходит
NRDS обычно возникает, когда легкие ребенка не производят достаточно сурфактанта.
Это вещество, состоящее из белков и жиров, помогает поддерживать надувание легких и предотвращает их коллапс.
Обычно сурфактант начинает вырабатываться у ребенка между 24 и 28 неделями беременности.
Большинство младенцев производят достаточно, чтобы нормально дышать к 34-й неделе.
Если ваш ребенок родился преждевременно, у него может не хватить сурфактанта в легких.
Иногда NRDS поражает недоношенных детей.
Например, когда:
- мать больна диабетом
- ребенок с недостаточным весом
- легкие ребенка не развиваются должным образом
Около половины всех детей, рожденных на сроке от 28 до 32 недель беременности, заболевают NRDS.
В последние годы количество недоношенных детей, рожденных с NRDS, сократилось за счет инъекций стероидов, которые можно делать матерям во время преждевременных родов.
Симптомы NRDS
Симптомы NRDS часто заметны сразу после рождения и ухудшаются в течение следующих нескольких дней.
Они могут включать:
- Губы, пальцы рук и ног синего цвета
- быстрое, поверхностное дыхание
- расширяющиеся ноздри
- хрюканье при дыхании
Если вы не находитесь в больнице во время родов и заметили симптомы NRDS у своего ребенка, немедленно позвоните в службу 999 и попросите скорую помощь.
Диагностика NRDS
Для диагностики NRDS и исключения других возможных причин можно использовать ряд тестов.
Сюда входят:
- медицинский осмотр
- анализов крови для измерения количества кислорода в крови ребенка и проверки на наличие инфекции
- Пульсоксиметрический тест для измерения количества кислорода в крови ребенка с помощью датчика, прикрепленного к его пальцу, уху или пальцу ноги
- рентген грудной клетки для выявления характерного мутного вида легких в NRDS
Лечение NRDS
Основная цель лечения NRDS — помочь ребенку дышать.
Лечение до рождения
Если предполагается, что вы подвержены риску родов до 34 недели беременности, лечение NRDS можно начать до родов.
Вам могут сделать инъекцию стероидов до родов. Вторая доза обычно вводится через 24 часа после первой.
Стероиды стимулируют развитие легких ребенка. Подсчитано, что лечение помогает предотвратить NRDS у трети преждевременных родов.
Вам также могут предложить сульфат магния, чтобы снизить риск проблем развития, связанных с ранним рождением.
Если вы принимаете сульфат магния более 5–7 дней или несколько раз во время беременности, вашему новорожденному ребенку могут быть предложены дополнительные проверки. Это связано с тем, что длительное использование сульфата магния во время беременности в редких случаях было связано с проблемами костей у новорожденных.
Лечение после родов
Ваш ребенок может быть переведен в специализированное отделение для недоношенных детей (неонатальное отделение).
Если симптомы легкие, им может потребоваться только дополнительный кислород.Обычно его вводят в нос через инкубатор или трубку.
Если симптомы более серьезны, вашего ребенка подключат к дыхательному аппарату (аппарату искусственной вентиляции легких), чтобы либо поддержать, либо взять на себя его дыхание.
Эти процедуры часто начинают сразу же в родильном зале перед переводом в неонатальное отделение.
Вашему ребенку также могут дать дозу искусственного сурфактанта, обычно через дыхательную трубку.
Данные свидетельствуют о том, что раннее лечение в течение 2 часов после родов более полезно, чем если лечение откладывается.
Им также будут давать жидкости и питание через трубку, подсоединенную к вене.
Некоторым детям с NRDS требуется помощь с дыханием только в течение нескольких дней. Но некоторым, обычно рожденным крайне преждевременно, может потребоваться поддержка в течение недель или даже месяцев.
Недоношенные дети часто имеют несколько проблем, из-за которых они лежат в больнице, но в целом они достаточно здоровы, чтобы вернуться домой к исходной ожидаемой дате родов.
Продолжительность пребывания вашего ребенка в больнице будет зависеть от того, насколько рано он родился.
Осложнения NRDS
Большинство младенцев с NRDS можно успешно вылечить, хотя у них высок риск развития дальнейших проблем в более позднем возрасте.
Утечки воздуха
Иногда воздух может выходить из легких ребенка и застревать в его грудной клетке. Это называется пневмотораксом.
Воздушный карман оказывает дополнительное давление на легкие, вызывая их коллапс и приводя к дополнительным проблемам с дыханием.
Утечки воздуха можно устранить, вставив трубку в грудную клетку, чтобы позволить захваченному воздуху выйти.
Внутреннее кровотечение
Младенцы с NRDS могут иметь кровотечение в легких (легочное кровотечение) и головном мозге (кровоизлияние в мозг).
Кровотечение в легкие лечится давлением воздуха из аппарата ИВЛ для остановки кровотечения и переливанием крови.
Кровотечение в мозг довольно часто встречается у недоношенных детей, но большинство кровотечений легкие и не вызывают долговременных проблем.
Рубцевание легкого
Иногда искусственная вентиляция легких (начатая в течение 24 часов после рождения) или сурфактант, используемый для лечения NRDS, вызывают рубцевание легких ребенка, что влияет на его развитие.
Это рубцевание легких называется бронхолегочной дисплазией (БЛД).
Симптомы ПРЛ включают учащенное поверхностное дыхание и одышку.
Младенцам с тяжелым ПРЛ обычно требуется дополнительный кислород из трубок в нос, чтобы помочь им дышать.
Это обычно прекращается через несколько месяцев, когда легкие заживают.
Но детям с ПРЛ могут потребоваться регулярные лекарства, такие как бронходилататоры, чтобы помочь расширить дыхательные пути и облегчить дыхание.
Нарушения развития
Если мозг ребенка поврежден во время NRDS, либо из-за кровотечения, либо из-за недостатка кислорода, это может привести к длительным нарушениям развития, таким как трудности в обучении, проблемы с движением, нарушение слуха и нарушение зрения.
Но эти проблемы развития обычно не являются серьезными.Например, одно исследование показало, что 3 из 4 детей с проблемами развития имеют лишь легкую инвалидность, что не должно мешать им вести нормальную взрослую жизнь.
Последняя проверка страницы: 13 февраля 2018 г.
Срок следующей проверки: 13 февраля 2021 г.
Респираторный дистресс у новорожденного
1. Кумар А., Bhat BV. Эпидемиология респираторной недостаточности новорожденных. Индийский Дж. Педиатр . 1996; 63: 93–8 ….
2. Демисси К., Марселла SW, Брекенридж МБ, Rhoads GG. Материнская астма и преходящее тахипноэ новорожденных. Педиатрия . 1998. 1021 ч. 184–90.
3. Перссон Б., Хэнсон У. Заболеваемость новорожденных при гестационном сахарном диабете. Уход за диабетом . 1998; 21suppl 2B79–84.
4. Левин Е.М., Гай V, Бартон Дж. Дж., Strom CM. Способ родов и риск респираторных заболеваний у новорожденных. Акушерский гинекол . 2001; 97: 439-42.
5. Курл С., Хейнонен К.М., Кекара О. Первая рентгенограмма грудной клетки новорожденных с респираторной недостаточностью при рождении. Clin Pediatr (Phila) . 1997: 285-9.
6. Дыхательный дистресс-синдром новорожденных.Американская ассоциация легких, 2006 г. По состоянию на 7 мая 2007 г., по адресу: http://www.lungusa.org/site/pp.asp?c=dvLUK9O0E&b=35693.
7. Ингемарсон И. Гендерные аспекты преждевременных родов. BJOG . 2003; 110suppl 2034–8.
8. Cowett RM. Младенец диабетической матери. Neoreviews . 2002; 3: e173-89.
9. Койвисто М, Марттила Р., Саарела Т, Покела М.Л., Валкама А.М., Холлман М. Свистящее дыхание и повторная госпитализация в первые два года жизни после респираторного дистресс-синдрома новорожденных. Дж Педиатр . 2005; 147: 486-92.
10. Клири GM, Wiswell TE. Окрашенные меконием околоплодные воды и синдром аспирации мекония. Обновление. Детская клиника North Am . 1998; 45: 511-29.
11. Шраг С., Горвиц Р, Фульц-Баттс К., Шухат А. Профилактика перинатального стрептококкового заболевания группы B. Пересмотренные рекомендации CDC. MMWR Recomm Rep . 2002; 51RR-111-22.
12.Эдвардс MS. Антибактериальная терапия при беременности и новорожденных. Клин Перинатол . 1997; 24: 251-66.
13. Cleveland RH. Обновленная радиологическая информация о медицинских заболеваниях грудной клетки новорожденного. Педиатр Радиол . 1995; 25: 631-7.
14. Дэвис К., Стивенс Г. Значение рутинного рентгенологического обследования новорожденного, основанного на исследовании 702 новорожденных подряд. Am J Obstet Gynecol . 1930; 20: 73.
15.Хорбар Ю.Д., Барсук GJ, Карпентер JH, Фанаров А.А., Килпатрик С, ЛаКорте М, и другие., Члены Оксфордской сети штата Вермонт. Тенденции смертности и заболеваемости младенцев с очень низкой массой тела при рождении, 1991–1999 гг. Педиатрия . 2002. 1101 ч. 1143–51.
16. Камеры CD, Эрнандес-Диас С, Ван Мартер LJ, Верлер М.М., Луик С, Джонс К.Л., и другие. Селективные ингибиторы обратного захвата серотонина и риск стойкой легочной гипертензии у новорожденных. N Engl J Med . 2006; 354: 579-87.
17. Аль-Тавил К, Абу-Эктейш FM, Тамими О, Аль-Хатал MM, Аль Хатлол К, Абу Лаймун Б. Симптоматический спонтанный пневмоторакс у доношенных новорожденных. Педиатр Пульмонол . 2004; 37: 443-6.
18. Льюис В., Уайтлоу А. Фуросемид при преходящем тахипноэ у новорожденных. Кокрановская база данных Syst Rev . 2002; (1): CD003064.
19.Stutchfield P, Уитакер Р., Рассел I, для группы исследования дородовых стероидов для срочного планового кесарева сечения (ASTECS). Антенатальный бетаметазон и частота респираторного дистресса у новорожденных после планового кесарева сечения: прагматическое рандомизированное исследование. BMJ . 2005; 331: 662-4.
20. Робертс Д., Далзил С. Антенатальные кортикостероиды для ускорения созревания легких плода у женщин с риском преждевременных родов. Кокрановская база данных Syst Rev .2006; (3): CD004454.
21. Дойл Л.В., Халлидей Х.Л., Эренкранц Р.А., Дэвис П.Г., Sinclair JC. Влияние постнатальных системных кортикостероидов на смертность и церебральный паралич у недоношенных детей: изменение эффекта в зависимости от риска хронического заболевания легких. Педиатрия . 2005; 115: 655-61.
22. Баррингтон К.Дж., Finer NN. Оксид азота вдыхается при дыхательной недостаточности у недоношенных детей. Кокрановская база данных Syst Rev .2006; (1): CD000509.
23. Тщетный СВ, Шильд Э.Г., Рассудительный LM, Wiswell TE, Агилар А.М., Вивас Н.И. Отсасывание из ротоглотки и носоглотки новорожденных, окрашенных меконием, перед родоразрешением: многоцентровое рандомизированное контролируемое исследование. Ланцет . 2004; 364: 597-602.
24. Wiswell TE, Гэннон СМ, Джейкоб Дж, Ювелир L, Шильд Э, Вайс К, и другие.Ведение родильного отделения новорожденного с явно выраженным здоровьем, окрашенным меконием: результаты многоцентрового международного совместного исследования. Педиатрия . 2000; 105: 1-7.
25. Хофмейр Г.Дж., Гюльмезоглу А.М., Бухманн Э, Ховарт Г.Р., Шоу А, Никодем ВК, и другие. Проект совместной рандомизированной амниоинфузии мекония (CRAMP): 1. Южная Африка. Br J Obstet Gynaecol . 1998; 105: 304-8.
26. Hofmeyr GJ. Амниоинфузия ликвора, окрашенного меконием, в родах. Кокрановская база данных Syst Rev . 2000; (1): CD000014.
27. Fraser WD, Хофмейр Дж., Леде Р, Фарон Г, Александр С, Гоффине Ф, и другие., для группы исследования амниоинфузии. Амниоинфузия для профилактики синдрома аспирации мекония. N Engl J Med . 2005; 353: 909-17.
28.Палата М, Синн Дж. Стероидная терапия синдрома аспирации мекония у новорожденных. Кокрановская база данных Syst Rev . 2003; (4): CD003485.
29. Hein HH, Эли JW, Lofgren MA. Респираторный дистресс-синдром новорожденных в общественной больнице: когда транспортировать, когда оставить. Дж Фам Прак . 1998; 46: 284-9.
.Респираторный дистресс-синдром (РДС) у новорожденных: диагностика и лечение
RDS означает «респираторный дистресс-синдром». Это наиболее распространенное заболевание легких у недоношенных детей, которое возникает из-за того, что легкие ребенка не полностью развиты. Чем более недоношенный ребенок, тем больше вероятность, что у него будет RDS.
RDS вызван недостатком сурфактанта в легких. Поверхностно-активное вещество обычно вырабатывается здоровыми легкими.Он покрывает крошечные воздушные мешочки в легких тонкой пленкой и помогает держать воздушные мешочки открытыми ( Рис. 1 ). Для правильного дыхания воздушные мешки должны быть открыты, чтобы кислород попадал в кровь из легких, а углекислый газ выводился из крови в легкие.
В то время как RDS чаще всего встречается у детей, родившихся рано, другие новорожденные могут получить RDS. В группе повышенного риска находятся:
- Белые младенцы
- Младенцы мужского пола
- Родной брат с инфекцией RDS
- Рождение близнецов или многоплодных детей
- Подача кесарева сечения
- Мать больна диабетом
- Инфекция
Признаки и симптомы
Младенцы с RDS могут показать следующие признаки:
- Быстрое дыхание
- Втягивание (кожа втягивается между ребрами или под грудной клеткой при быстром и тяжелом дыхании)
- Кряхтение (звук «тьфу» при каждом вдохе)
- Расширение (расширение) ноздрей с каждым вдохом
- Ребенку нужен дополнительный кислород, чтобы кожа оставалась розовой
Диагностика
Диагноз ставится после осмотра ребенка, результатов рентгена грудной клетки и анализа крови.Иногда эхокардиограмма с использованием звуковых волн проводится, чтобы узнать, есть ли пороки сердца. См. Helping Hand, HH-III-114, Эхокардиограмма для получения дополнительной информации.
Лечение
Кислород: Младенцам с RDS требуется дополнительный кислород, чтобы оставаться розовыми. Его можно передать несколькими способами:
- Назальная канюля. В ноздри вставляют небольшую трубку с зубцами.
- CPAP (Постоянное положительное давление в дыхательных путях). Это устройство, которое мягко нагнетает воздух или кислород в легкие, чтобы воздушные мешки оставались открытыми.
- Вентилятор для тяжелых РДС. Это устройство, которое помогает младенцу дышать, когда он или она не может дышать достаточно хорошо без посторонней помощи. Дыхательная трубка помещается в дыхательное горло младенца. Это называется интубацией (в тоже время избегайте). Затем младенца помещают на вентилятор, чтобы он мог дышать.
Поверхностно-активное вещество: Поверхностно-активное вещество можно вводить в легкие ребенка, чтобы заменить то, чего у него нет. Он подается прямо через дыхательную трубку, которая была помещена в дыхательное горло.
Лечение с использованием внутривенного катетера: Очень маленькая трубка, называемая катетером , помещается в один или два кровеносных сосуда в пуповине. Так младенец получает жидкости, питание и лекарства внутривенно. Он также используется для взятия образцов крови.
Лекарства: Иногда при подозрении на инфекцию назначают антибиотики. Для облегчения боли во время лечения могут быть назначены успокаивающие лекарства. Поверхностно-активное вещество — Поверхностно-активное вещество можно вводить в легкие ребенка, чтобы заменить то, чего у вашего ребенка нет.Он подается прямо через дыхательную трубку, которая была помещена в дыхательное горло.
Чего ожидать
У каждого младенца разные пути к выздоровлению. Часто RDS ухудшается прежде, чем станет лучше. Некоторым детям нужно больше кислорода, чем другим. Некоторым может потребоваться обработка сурфактантом. Поскольку ребенок может лучше дышать, ему может потребоваться меньше кислорода и других вспомогательных средств для дыхания.
Как узнать, становится ли ваш младенец лучше
Вот некоторые признаки того, что вашему ребенку становится лучше:
- Ваш ребенок будет дышать легче и медленнее.Он или она будет выглядеть более комфортно для дыхания.
- Младенцу нужно меньше кислорода.
- Если ваш ребенок находится на CPAP или на аппарате искусственной вентиляции легких, настройки аппарата уменьшаются. Через некоторое время помощь машин больше не понадобится.
Респираторный дистресс-синдром: новорожденный (PDF)
HH-I-267 5/11 Пересмотрено 17 марта Copyright 2011, Национальная детская больница
,